Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi
Authors:
J. Filipovský 1; J. Widimský Jr 2; J. Ceral 3; R. Cífková 4; K. Horký 5; A. Linhart 5; V. Monhart 6; H. Rosolová 1; J. Seidlerová 1; M. Souček 7; J. Špinar 8; J. Vítovec 9; J. Widimský 10
Authors‘ workplace:
II. interní klinika Lékařské fakulty UK a FN Plzeň, přednosta prof. MUDr. Jan Filipovský, CSc.
1; III. interní klinika 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
2; I. interní kardioangiologická klinika Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Jan Vojáček, DrSc., FESC, FACC
3; Centrum kardiovaskulární prevence 1. lékařské fakulty UK a Thomayerovy nemocnice Praha, vedoucí centra prof. MUDr. Renata Cífková, CSc.
4; II. interní klinika – klinika kardiologie a angiologie 1. lékařské fakulty UK a VFN Praha, přednosta prof. MUDr. Aleš Linhart, DrSc., FESC
5; Interní klinika 1. lékařské fakulty UK a ÚVN Praha, přednosta prof. MUDr. Miroslav Zavoral, Ph. D.
6; II. interní klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Miroslav Souček, CSc.
7; Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Jindřich Špinar, CSc., FESC
8; I. interní kardio-angiologická klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Jiří Vítovec, CSc., FESC
9; Klinika kardiologie Institutu klinické a experimentální medicíny Praha, přednosta prof. MUDr Jan Kautzner, CSc., FESC
10
Published in:
Vnitř Lék 2012; 58(10): 785-801
Category:
Guidelines
Na začátku roku 2008 vydala Česká společnost pro hypertenzi svá nejnovější doporučení pro diagnostiku a léčbu hypertenze [1] v návaznosti na doporučení Evropské společnosti pro hypertenzi [2]. Od té doby došlo k posunu názorů na některé aspekty týkající se především léčby arteriální hypertenze. Tento dokument má shrnout současné poznatky založené na výsledcích nejnovějších studií a novém zhodnocení evropských doporučení z roku 2009 [3].
I. Prevalence, klasifikace a diagnostika hypertenze
Arteriální hypertenze představuje ve vyspělých zemích závažný zdravotní problém. Spolu s kouřením, diabetem, dyslipidemií a obezitou (zejména abdominální) je jedním z nejzávažnějších rizikových faktorů cévních mozkových příhod, ischemické choroby srdeční (ICHS) a dalších projevů aterosklerózy.
Prevalence hypertenze v ČR ve věku 25–64 let se pohybuje kolem 40 % se zřetelným nárůstem prevalence ve vyšších věkových skupinách (v dekádě od 55 do 64 let má hypertenzi 72 % mužů a 65 % žen), přičemž téměř 3/4 hypertoniků o své nemoci vědí. Úspěšná kontrola hypertenze, tj. dosažení cílového krevního tlaku (TK), se daří zhruba u 30 % hypertoniků. Tyto údaje vycházejí ze screeningového vyšetření rozsáhlého náhodně vybraného vzorku obecné populace (průměr ze 2. a 3. měření při jedné návštěvě, definice hypertenze TK ≥ 140/90 mm Hg nebo užívání antihypertenziv) v letech 2006–2009 [4].
Definice hypertenze: za arteriální hypertenzi označujeme opakované zvýšení TK ≥ 140/90 mm Hg naměřené minimálně při 2 různých návštěvách. Vedle této systolicko-diastolické hypertenze je nutno diagnostickou a léčebnou pozornost věnovat i tzv. izolované systolické hypertenzi, definované jako systolický TK ≥ 140 mm Hg a současně diastolický TK < 90 mm Hg. Definice a klasifikace jednotlivých kategorií krevního tlaku je uvedena v tab. 1. Protože TK je kontinuální rizikový faktor, jsou i v rozmezí normotenze hodnoty TK dále stratifikovány na optimální, normální a vysoký normální krevní tlak.
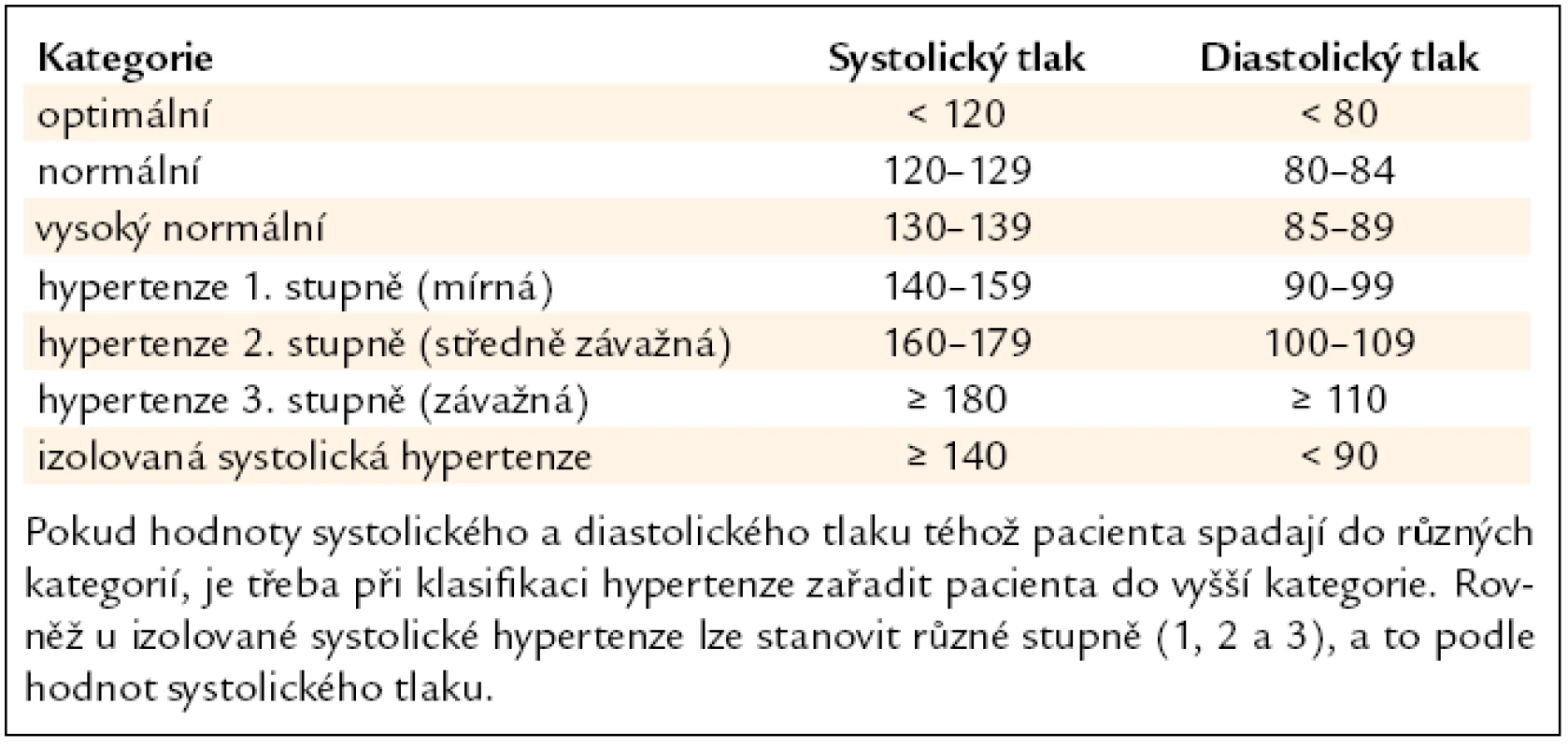
Podle výše TK (tab. 1) rozlišujeme hypertenzi 1. stupně (mírnou hypertenzi) s hodnotami TK 140–159/90–99 mm Hg, hypertenzi 2. stupně (středně závažnou hypertenzi) s TK 160–179/100–109 mm Hg a hypertenzi 3. stupně (závažnou hypertenzi) s hodnotami TK ≥ 180/110 mm Hg.
Etiopatogenetická klasifikace rozlišuje primární (esenciální) hypertenzi (EH), kde existuje řada patogenetických mechanizmů a není zjistitelná jedna vyvolávající příčina, a dále sekundární hypertenzi, kde je zvýšení TK důsledkem jiného, přesně definovaného patologického stavu (tab. 2). EH představuje asi 90 % hypertenzní populace, kdežto sekundární hypertenze tvoří přibližně 10 %. Výskyt sekundární hypertenze je podstatně vyšší u těžké hypertenze a v dětském věku. Odlišení sekundární formy od EH je důležité pro možnosti specifické léčby, která může vést u potenciálně odstranitelných příčin k vymizení hypertenze, pokud je intervenováno časně (např. primární hyperaldosteronizmus, feochromocytom, koarktace aorty aj.). Na možnost sekundární hypertenze pomýšlíme také u náhlého zhoršení nebo náhlého rozvoje těžké hypertenze, u rezistence na léčbu nebo při přítomnosti klinických a laboratorních markerů naznačujících možnost její sekundární příčiny. Za nejčastější formy sekundární hypertenze jsou považovány primární hyperaldosteronizmus, renální hypertenze a syndrom obstrukční spánkové apnoe. Pokud existuje podezření na sekundární etiologii hypertenze, nemocný má být vyšetřen na specializovaném pracovišti (příloha 1).


Podle vývojových stadií byla hypertenze dříve tříděna na stadium I (prosté zvýšení TK bez orgánových změn), stadium II, kde vedle vyššího TK jsou již přítomny známky subklinického orgánového poškození (viz dále), avšak bez výraznější poruchy funkce, a stadium III, které představuje hypertenzi s orgánovými změnami spojenými s poruchou funkce a/nebo manifestním kardiovaskulárním nebo renálním onemocněním. Tato jednoduchá klasifikace již dnes není v mezinárodním měřítku uznávána, a to především proto, že kardiovaskulární onemocnění mají příčinu v mnoha faktorech a pouze výjimečně můžeme takové onemocnění přičíst jen hypertenzi: např. pokud nemocný s mírnou hypertenzí (průměrný TK 142/88 mm Hg), který je zároveň těžký kuřák s výraznou dyslipidemií, prodělá infarkt myokardu, museli bychom jeho TK klasifikovat jako hypertenzi III. stadia, přestože kouření a dyslipidemie měly patrně větší vliv na vznik onemocnění. Tato klasifikace je však stále používána v České republice pro předepisování lázeňské léčby a pro posudková hlediska.
Technice měření TK je nutno věnovat velkou pozornost. Měření se provádí v ordinaci na paži sedícího pacienta po 5–10minutovém uklidnění (při první návštěvě na obou pažích) s volně podloženým předloktím ve výši srdce. Jako zlatý standard se užívá měření auskultační metodou s přiměřeně širokou a dlouhou manžetou (při obvodu paže do 33 cm obvyklá manžeta šíře 12 cm, u paže s obvodem 33–41 cm manžeta šíře 15 cm a u paže nad 41 cm manžeta šíře 18 cm). Krevní tlak měříme s přesností na 2 mm Hg a dbáme na to, abychom tlak v manžetě snižovali pomalu (rychlostí 2–3 mm Hg za vteřinu). Diastolický krevní tlak odečítáme u všech jedinců, včetně těhotných žen a dětí, při vymizení ozev (V. fáze Korotkovových fenoménů). U hypertoniků a starších osob může být přítomna auskultační mezera neboli auskultační gap.
Měření opakujeme 3krát a řídíme se průměrem z 2. a 3. měření. Při kontrolních vyšetřeních měříme TK vždy na stejné paži, na které byl při vstupním vyšetření naměřen vyšší TK.
Měření TK vestoje je důležité u starších nemocných a diabetiků s hypertenzí pro častější možnost ortostatické hypotenze. Měření vestoje provádíme většinou po 1 min vzpřímené polohy.
K měření TK lze také užít automatické nebo poloautomatické přístroje s manžetou na paži, které byly validizovány podle standardních protokolů. Validizaci jednotlivých tonometrů pro domácí měření lze zjistit na webových stránkách ČSH: www.hypertension.cz nebo na adrese www.dableducational.org. Přesnost těchto přístrojů musí být pravidelně kontrolována porovnáním se rtuťovým tonometrem. Digitální přístroje s manžetou přikládanou na prsty nebo na zápěstí jsou nevhodné.
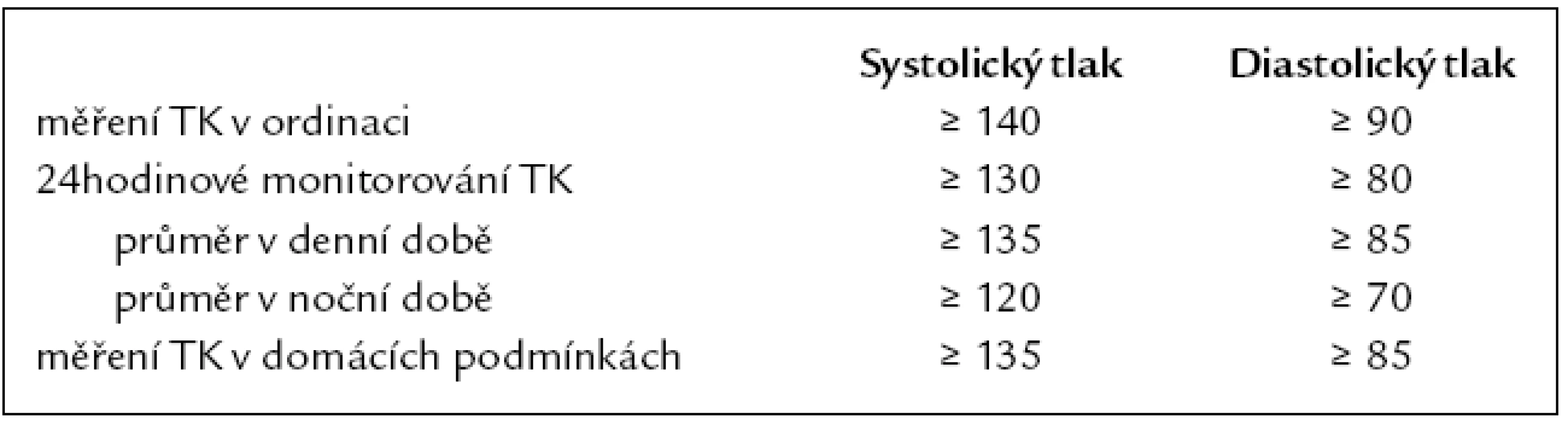
Ambulantní monitorování krevního tlaku (AMTK) po dobu 24 hod provádíme v následujících situacích: zvýšená variabilita TK, diskrepance mezi TK doma a ve zdravotnickém zařízení, rezistence hypertenze k léčbě, podezření na chybění nočního poklesu TK, podezření na epizody hypotenze (zejména u starších a diabetiků), zvýšení TK v těhotenství a podezření na eklampsii. Nejdůležitější parametr pro hodnocení je 24hodinový průměr TK, který má nejlepší reprodukovatelnost. Nejčastěji se jako normální TK při AMTK udává 24hodinový průměr < 130/80 mm Hg, denní průměr < 135/85 mm Hg a noční průměr < 120/70 mm Hg.
Vedle měření TK v ordinaci (klinického TK) je pro zlepšení adherence a pro podrobnější informaci o TK a úspěšnosti léčby doporučováno měření TK v domácích podmínkách. Nemocnému doporučujeme, aby si měřil TK vsedě v klidu, alespoň 2krát po sobě, a to ráno a večer. Je optimální, pokud si nemocný takto změří TK 7 dní v týdnu předcházejícím klinické kontrole. Nemocnému nedoporučujeme, aby si sám měnil léčbu v závislosti na naměřených hodnotách. Je důležité, aby domácí měření bylo zavedeno teprve u nemocného, který dobře spolupracuje a nebude měřením neurotizován. Průměr hodnot TK v domácích podmínkách ≥ 135/85 mm Hg je považován za zvýšený. Pokud má nemocný opakovaně normální hodnoty TK při domácím měření a vysoké hodnoty v ordinaci, jde o hypertenzi bílého pláště; naopak pokud jsou domácí hodnoty patologické a TK v ordinaci je normální, jedná se o maskovanou hypertenzi.
Hodnoty krevního tlaku používané k definici hypertenze při různých typech měření jsou sumarizovány v tab. 3.
II. Úvodní vyšetření a další sledování nemocného s arteriální hypertenzí
Po stanovení diagnózy hypertenze na podkladě opakovaných měření TK provádíme u nemocného nejprve screeningová vyšetření, která jsou povinná u všech hypertoniků, a doplňujeme je podle další diagnostické úvahy o vyšetření vhodná (tab. 4). Tato vyšetření nám umožní zásadní diferenciálnědiagnostickou představu o druhu a tíži hypertenze. Hypertonici s podezřením na sekundární hypertenzi by měli být vyšetřeni na specializovaném pracovišti s možností podrobnějších laboratorních vyšetření, hlavně hormonálních (např. renin, aldosteron, katecholaminy) a zobrazovacích metod (např. sonografie, CT nebo MR ledvin, nadledvin, arteriografie).

Pravidelné klinické kontroly u stabilizovaných hypertoniků stačí provádět jednou za 3 měsíce. U komplikovaných nebo nevyrovnaných stavů, na počátku léčby a při změně antihypertenziva kontrolujeme nemocné častěji (za 4–6 týdnů). Naopak u stabilizovaných pacientů s nízkým celkovým kardiovaskulárním rizikem lze prodloužit interval mezi jednotlivými návštěvami u lékaře až na 6 měsíců. Pokud se nedaří medikamentózní léčbou dosáhnout cílových hodnot krevního tlaku do 6 měsíců, měl by praktický lékař zvážit odeslání nemocného k odborníkovi pro hypertenzi/do centra pro hypertenzi. Biochemická vyšetření provádíme 1krát ročně, podobně jako EKG, pokud nejsou klinické známky svědčící pro vznik kardiovaskulárních nebo jiných orgánových změn. Změna terapie může být důvodem pro častější kontrolní biochemické nebo EKG vyšetření. Vzhledem k výpovědní hodnotě echokardiografie pro průkaz hypertrofie levé komory srdeční by bylo vhodné provádět toto vyšetření u všech hypertoniků. To však není ekonomicky únosné. Doporučujeme provádět echokardiografii přednostně u pacientů s těžší hypertenzí, hypertenzí špatně reagující na léčbu, při její kombinaci s ischemickou chorobou srdeční (ICHS), u nemocných s dušností a při EKG známkách hypertrofie levé komory. Kontrolní echokardiografické vyšetření provádíme u těchto nemocných jednou za 2 roky, při změnách klinického stavu dříve.
III. Prognóza arteriální hypertenze a stanovení celkového kardiovaskulárního rizika
Prognóza nemocného s hypertenzí závisí na výši TK, na přítomnosti dalších rizikových faktorů aterosklerózy, subklinického orgánového poškození (tj. poškození cílových orgánů) a přidružených onemocnění (tab. 5). Pro prognózu onemocnění má větší význam TK dosažený léčbou než výchozí TK.

Při určování celkového kardiovaskulárního (KV) rizika postupujeme podle barevných nomogramů (obr. 1 a 2) vycházejících z projektu SCORE, který provádí odhad rizika fatálních kardiovaskulárních příhod. Nomogramy vycházejí z mortalitních dat České republiky a hodnot základních rizikových faktorů KV onemocnění získaných u reprezentativního vzorku české populace. Odhad KV rizika vychází z věku, pohlaví, kuřáckých zvyklostí, hodnot systolického TK a celkového cholesterolu nebo poměru celkového a HDL-cholesterolu, který se používá pouze u osob se sníženou koncentrací HDL-cholesterolu (< 1,0 mmol/l u mužů; < 1,2 mmol/l u žen). Tento odhad podle nomogramů provádíme u asymptomatických jedinců, tj. v rámci primární prevence. Za vysoké riziko je považována hodnota > 5 %, tj. pravděpodobnost úmrtí na KV onemocnění v následujících 10 letech > 5 %. Osoby s již manifestním kardiovaskulárním onemocněním nebo renálním onemocněním mají vysoké (≥ 5%) nebo velmi vysoké (≥ 10%) riziko úmrtí na kardiovaskulární onemocnění v následujících 10 letech. Diabetiky 1. typu s mikroalbuminurií a všechny diabetiky 2. typu považujeme automaticky za osoby s vysokým kardiovaskulárním rizikem (≥ 5 %). Ostatní situace, kdy je riziko úmrtí na kardiovaskulární příhody vyšší než hodnoty odečtené z barevných nomogramů, jsou uvedeny pod obr. 1 a 2.
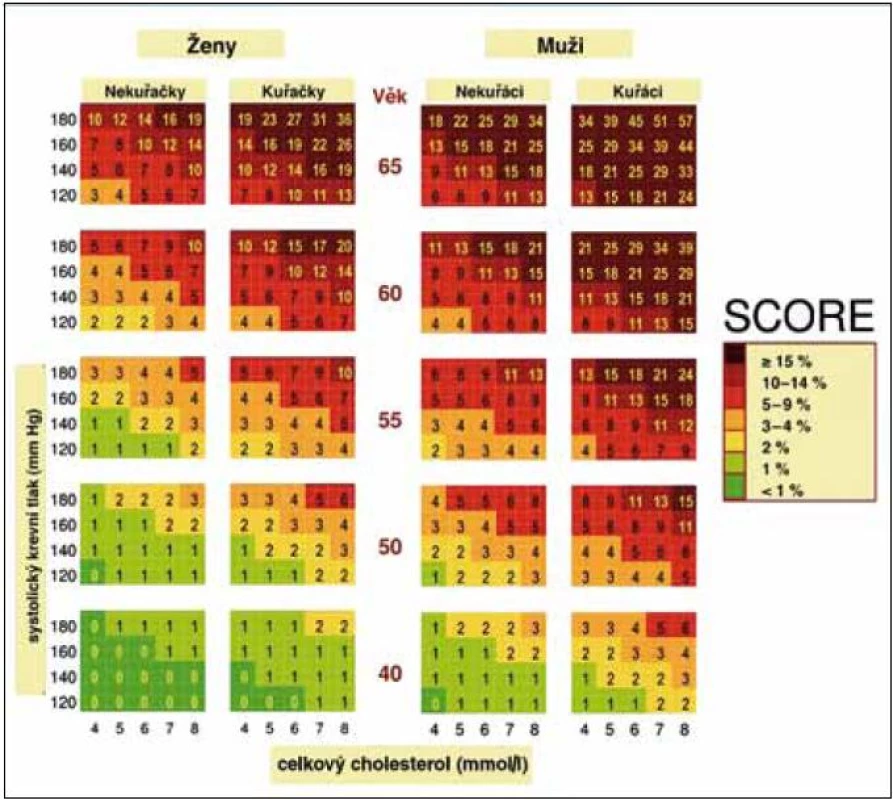
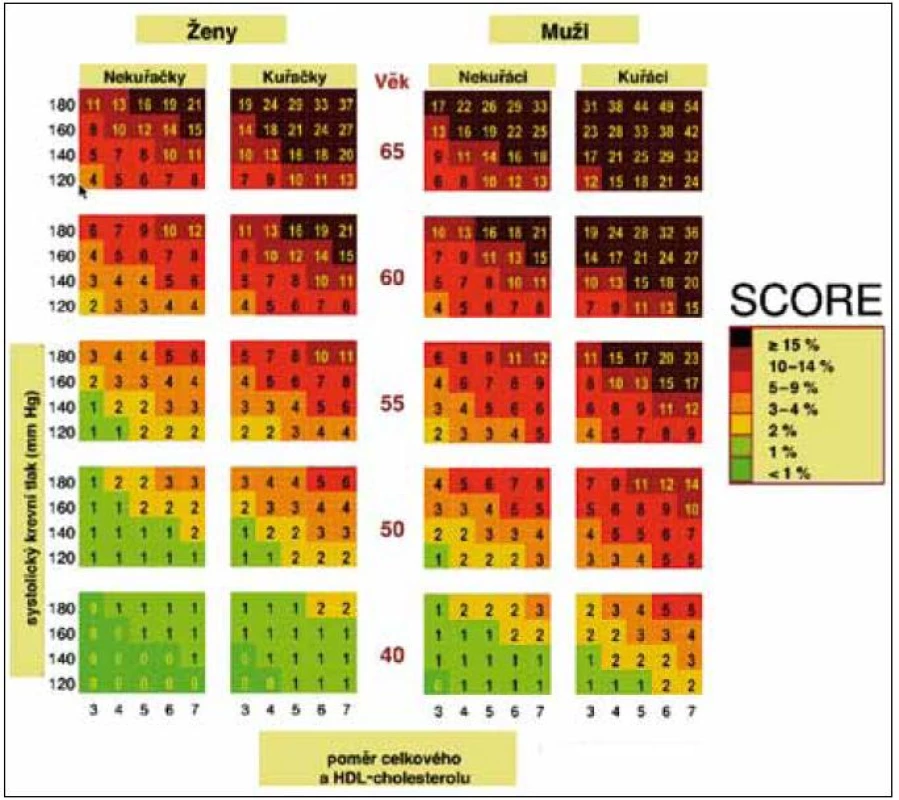
Stratifikaci podle systému SCORE je třeba považovat za minimální požadavek při zhodnocení nemocného s hypertenzí, neboť riziko hypertonika může být vyšší, než jaké je dáno základními rizikovými faktory. Pokud je to možné, doporučujeme pátrat po přítomnosti subklinického orgánového poškození; z hlediska nákladů a přínosu pro pacienta je nejvýhodnější vyšetření mikroalbuminurie.
V současné době jsou známy další tlakové a hemodynamické faktory, které ovlivňují prognózu hypertoniků. Jsou jimi především: pulzní tlak zjištěný při běžném měření na pažní tepně (= tlaková amplituda); centrální (aortální) systolický nebo pulzní TK (lze je odhadnout neinvazivně); variabilita TK měřená např. srovnáním hodnot při různých klinických návštěvách. Patří sem také několik parametrů, které kromě toho základního – 24hodinového průměru – můžeme stanovit analýzou 24hodinového monitorování TK: jde o absenci nočního poklesu TK, ranní vzestup TK nebo celkovou variabilitu naměřených hodnot. Tyto parametry zatím většinou nejsou používány v běžné klinické praxi a teprve další vývoj ukáže, které z nich budou důležité a u kterých skupin nemocných se budou používat. Mohou však již dnes přispět k přesnějšímu odhadu rizika u nemocného a k rozhodnutí o zahájení léčby u hraničních stavů, jako je např. mírná hypertenze s hodnotami oscilujícími kolem hranice 140/90 mm Hg nebo výrazná diskrepance mezi hodnotami TK v ordinaci a mimo ni. Základem pro odhad rizika v dnešní době jsou klasické rizikové faktory používané systémem SCORE.
IV. Obecné principy léčby
Nefarmakologická léčba je součástí léčby všech nemocných s hypertenzí (tab. 6) a její principy mají být vysvětleny každému jedinci, u něhož naměříme TK ≥ 140/90 mm Hg. Příznivý vliv antihypertenzní farmakologické léčby na výskyt KV příhod byl prokázán v mnoha studiích. Léčba hypertenze snižuje především výskyt cévních mozkových příhod (CMP) a srdečního selhání, v menší míře také výskyt ICHS, renálního selhání a fibrilace síní. Tato léčba také prokazatelně snižuje KV i celkovou mortalitu. Prospěšnost léčby je prokázána u různých forem hypertenze včetně hypertenze ve stáří a izolované systolické hypertenze. Nejméně důkazů máme pro mírnou hypertenzi spojenou s nízkým KV rizikem. I u těchto nemocných však doporučujeme zahájit léčbu, pokud nefarmakologická opatření nevedou k poklesu TK pod hodnotu 140/90 mm Hg. Léčba pravděpodobně zabrání rozvoji těžší hypertenze a není spojena s vyšším výskytem ostatních nekardiovaskulárních nemocí (především zhoubných nádorů).

Kdy zahájit farmakologickou léčbu
Algoritmus zahajování farmakologické léčby hypertenze a vysokého normálního krevního tlaku je shrnut v tab. 7. Nemocného lze sledovat po určitou dobu bez farmakologické léčby a zhodnotit účinnost režimových opatření; doba sledování závisí na rizikovosti nemocného. Rozhodujícími faktory jsou hodnoty systolického a diastolického krevního tlaku, celkové kardiovaskulární riziko, přítomnost subklinického orgánového poškození či manifestního KV a/nebo renálního onemocnění či diabetu. Další terapeutické kroky (navyšování dávky, přidání dalšího preparátu) se provádějí nejdříve s odstupem 4–6 týdnů s výjimkou urgentních situací.

Monoterapie vs kombinační léčba
Léčbu hypertenze lze zahájit monoterapií nebo kombinací 2 léků v nízké dávce. Monoterapie hypertenze bývá úspěšná maximálně u 30 % nemocných, u ostatních můžeme dosáhnout normalizace TK kombinací 2 i více antihypertenziv. Kombinační léčbu 2 antihypertenzivy v nižší dávce anebo fixní kombinací upřednostňujeme při zahajování farmakologické léčby, pokud iniciální hodnoty TK jsou 160 a/nebo 100 mm Hg a více anebo pokud jsou cílové hodnoty TK kolem 130/80 mm Hg. Důvody, proč kombinační léčbu dnes doporučujeme i pro zahájení farmakoterapie, jsou následující:
- a) kombinační léčba je mnohem účinnější než monoterapie [7],
- b) u vysokorizikového nemocného může být rozhodující, jak rychle dojde k normalizaci TK, adherence nemocného k léčbě závisí mj. na důvěře ve schopnost dosáhnout brzy cílových hodnot.
K úspěšnosti léčby přispívá užití fixních kombinací 2 léků v jediné tabletě, neboť menší počet tablet a jednoduché léčebné schéma vede k dobré spolupráci nemocného. Výhodné jsou kombinace 2 látek v různých dávkách umožňující navýšení nebo snížení jedné či obou substancí.
Cíle léčby hypertenze
Obecným cílem je snížit riziko vzniku KV příhod. Proto kromě snížení TK vždy zvažujeme režimové či farmakologické ovlivnění dalších rizikových faktorů. Co se týká cílového TK, je obecnou zásadou jej snížit pod hodnotu 140/90 mm Hg u všech pacientů s hypertenzí. Některé skupiny nemocných mají výrazný prospěch z přísné kontroly TK. Jsou to zejména nemocní s diabetes mellitus (DM) 2. typu, diabetici 1. typu s mikroalbuminurií, nemocní s poruchou funkce ledvin, po CMP a obecně jedinci s manifestní aterosklerózou. Ve studiích zabývajících se přísnou kontrolou TK u těchto zvlášť rizikových nemocných byly hodnoty TK dosaženého léčbou velmi rozdílné, a proto u nich nelze jednoznačně určit hodnotu cílového TK. Předpokládáme, že cílová hodnota se pohybuje kolem 130/80 mm Hg.
Při dosažení nízkého TK se zvyšuje pravděpodobnost nežádoucích účinků léčby, např. výskyt symptomatické hypotenze, vzestup draslíku při použití ACE-inhibitorů nebo sartanů apod. Proto musíme u takového nemocného provádět časté klinické i laboratorní kontroly, pomalu navyšovat dávky léků, sledovat snášenlivost léčby a výskyt nežádoucích účinků.
Otázka, zda snižováním TK na velmi nízké hodnoty můžeme nemocnému zvýšit riziko KV příhod – tzv. fenomén J křivky – zůstává předmětem diskuzí. Tento jev je nejpravděpodobnější u nemocných s pokročilou koronární aterosklerózou, kde teoreticky hrozí hypoperfuze koronárního řečiště, avšak ani u těchto nemocných nejsou výsledky studií jednoznačné. Pokud tedy léčbu vedeme citlivě, pravděpodobnost zvýšení rizika se zdá být malá i při dosažení hodnot kolem 120/75 mm Hg [3]. Hranice, pod kterou může být snížení TK škodlivé, může být rozdílná v závislosti na celkovém stavu nemocného. Obecně platí, že nízký TK dosažený léčbou (např. < 110/60 mm Hg) je často dobře tolerován u mladých a zdravých jedinců, ale u nemocných ve vyšším věku a s významnými komorbiditami již může být tolerance těchto hodnot špatná. Proto jsme u nich při léčbě obezřetní a volíme individuální přístup.
Výběr jednotlivých antihypertenziv
Při farmakoterapii hypertenze pro monoterapii i kombinační léčbu užíváme v první řadě přípravky ze skupin, pro které jsou k dispozici data ze studií vyhodnocujících morbiditu a mortalitu na KV příhody. Jsou to následující třídy antihypertenziv: ACE-inhibitory, blokátory receptorů angiotenzinu II (AT1-blokátory), dlouhodobě působící blokátory kalciových kanálů, diuretika a beta-blokátory. Další léky jsou vhodné teprve tehdy, když se nedaří dosáhnout úspěšné léčby hypertenze pomocí základních antihypertenziv ani při použití jejich kombinací. Při výběru antihypertenziva bereme v úvahu také další vlastnosti preparátů, jako je jejich vliv na metabolické a hemodynamické parametry nebo renální funkce. Indikace a kontraindikace základních skupin antihypertenziv jsou uvedeny v tab. 8, přehled dalších antihypertenziv je sumarizován v tab. 9. V příloze 2 jsou uvedeny nejčastěji používané přípravky všech tříd spolu s rozmezím doporučovaných dávek.
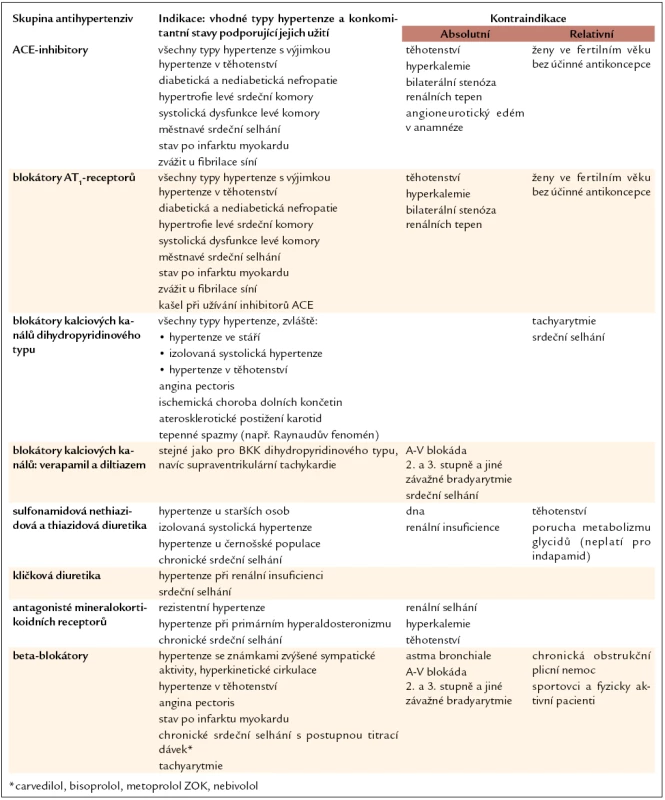


V. Přehled jednotlivých skupin antihypertenzních látek
a) Základní antihypertenziva
Inhibitory angiotenzin I-konvertujícího enzymu
ACE-inhibitory se staly univerzálními antihypertenzivy. Mají vedle svého antihypertenzního účinku i kardioprotektivní, vazoprotektivní a renoprotektivní efekt a příznivé účinky na metabolizmus cukrů. Zlepšují prognózu u vysokorizikových nemocných s ICHS, CMP, periferní aterosklerózou nebo u diabetiků. ACE-inhibitory snižují rovněž riziko nově vzniklého diabetu 2. typu. Jejich nejdůležitější kontraindikace je hypertenze v těhotenství – podávání by vedlo ke zpomalení vývoje až k agenezi ledvin u plodu. Proto jsou nevhodné také u žen ve fertilním věku, které plánují otěhotnění.
Nejčastějším nežádoucím účinkem je kašel, který se vyskytuje typicky po ulehnutí. Je dán zpomaleným odbouráváním bradykininu a následnou kongescí plic. Během léčby ACEI je vhodné monitorování hladin draslíku, urey a kreatininu.
Podávání ACEI u renovaskulární hypertenze na podkladě jednostranné stenózy a u osob s renální insuficiencí vyžaduje opatrný postup a časté laboratorní kontroly. Léčbu zahajujeme obvykle menšími dávkami a dávky jen pozvolna zvyšujeme.
Captopril má krátký biologický poločas, a proto není vhodným lékem pro chronickou terapii hypertenze. Je však lékem volby u urgentních stavů. Rovněž enalapril by bylo nutno podávat 2krát denně, a proto volíme pro dlouhodobou léčbu modernější preparáty.
Inhibitory receptorů angiotenzinu II, typ AT1
AT1-blokátory neboli sartany jsou rovněž v současné době univerzálními antihypertenzivy a je možné je využít k léčbě hypertenze ve stejných indikacích jako ACE-inhibitory. Také kontraindikace jsou stejné. Sartany nevyvolávají kašel jako ACE-inhibitory. Mají ze všech antihypertenziv nejméně nežádoucích účinků a nemocní léčení sartany vykazují nejlepší dlouhodobou perzistenci na léčbě. Během léčby AT1-blokátory je vhodné monitorování hladin draslíku, urey a kreatininu.
Blokátory kalciových kanálů
Blokátory kalciových kanálů (BKK) jsou také univerzální antihypertenziva. Snižují TK navozením systémové vazodilatace, přesto dlouhodobě působící preparáty nevyvolávají ortostatickou hypotenzi. Neovlivňují negativně metabolizmus lipidů a glycidů, nevedou k bronchokonstrikci a příznivě ovlivňují průtok krve ledvinou a periferním řečištěm. Jejich praktickou výhodou je fakt, že během léčby nemusíme provádět žádné speciální laboratorní kontroly. BKK jsou zvlášť vhodné pro léčbu hypertenze ve stáří a izolované systolické hypertenze.
Nejčastějšími nežádoucími účinky jsou periferní otoky a návaly krve v obličeji (flush). Jsou závislé na dávce a často ustoupí po jejím snížení.
Krátkodobě působící dihydropyridiny jsou dnes nevhodné nejen pro chronickou léčbu, ale nejsou doporučovány ani pro akutní situace. Blokátory kalciových kanálů typu verapamilu a diltiazemu se nehodí k léčbě hypertenze provázené srdeční slabostí nebo poruchami atrioventrikulárního vedení pro jejich negativně inotropní a negativně chronotropní účinek.
Diuretika
Mezi základní antihypertenziva patří především sulfonamidová diuretika, která dle chemické struktury dělíme na thiazidová, např. hydrochlorothiazid, a nethiazidová (též thiazidům podobná diuretika nebo thiazidová analoga), např. indapamid a chlortalidon. Jde o saluretika s dlouhodobým účinkem, jež působí v distálním tubulu ledvin. Kromě účinku v ledvinách mají také vazodilatační účinek (ten je patrně nejsilnější u preparátů typu indapamidu). Tyto léky užíváme s výhodou při léčbě hypertenze ve stáří, protože starší organizmus se hůře vyrovnává se solnou náloží vzhledem k tomu, že s věkem ubývá nefronů. Jejich největší použití je v kombinační léčbě, protože potencují účinek dalších antihypertenziv.
Nežádoucí účinky, především hypokalemie, hyperurikemie a hyponatremie, jsou silně závislé na dávce, a proto se snažíme používat menší dávky oproti dřívějším zvyklostem, tj. takové, které jsou na dolní hranici terapeutického rozmezí (příloha 2); u těžké hypertenze jsou však vysoké dávky v rámci kombinační léčby namístě. Z dlouhodobého hlediska je důležitý zejména negativní vliv na metabolizmus glycidů – ten je nejsilnější u thiazidů a existuje též u chlortalidonu. Indapamid byl jako jediný preparát úspěšně testován v prospektivní studii u diabetiků (v kombinaci s ACE-inhibitorem). Některá data naznačují, že hydrochlorothiazid má kromě zhoršování tolerance glycidů také menší antihypertenzní účinnost [8] a dle některých analýz méně ovlivňuje mortalitu než chlortalidon [9]. Proto je vhodné vždy na prvním místě zvážit použití thiazidům podobných diuretik, u osob s poruchou glycidového metabolizmu zejména diuretik typu indapamidu.
Kličková diuretika (furosemid) se používají jako antihypertenziva pouze při významně snížené glomerulární filtraci (pod 0,5 ml/s/1,73 m2), kdy sulfonamidová diuretika jsou neúčinná, a dále jako společná léčba hypertenze a závažného městnavého srdečního selhání.
Antagonisté mineralokortikoidních receptorů nepatří mezi základní antihypertenziva a používají se jen ve speciálních situacích. Je to u hypertenze rezistentní na léčbu, kdy ani podávání 3 preparátů nevede k úspěšné kontrole TK (obvyklá dávka je 12,5–50 mg spironolaktonu [10]) a dále při konzervativní léčbě primárního hyperaldosteronizmu, kde se používají vyšší dávky spironolaktonu (25–150 mg denně); v případě intolerance spironolaktonu je nutné podávat eplerenon v obvyklé dávce 50 mg 1krát denně.
Další kalium šetřící diuretika (amilorid) rovněž nepatří mezi základní antihypertenziva a mají své místo jen v kombinační léčbě.
Beta-blokátory
Blokátory β-receptorů je nutno nadále považovat za skupinu základních antihypertenziv, neboť mají data z mortalitních studií, ale jejich postavení je oslabeno vyšším výskytem nežádoucích účinků a menším ovlivněním rizika CMP. Antihypertenzní účinnost beta-blokátorů je nižší především u hypertenze ve stáří. Ze všech základních antihypertenziv beta-blokátory nejméně snižují centrální (aortální) TK. Jejich vliv na morbiditu a mortalitu byl studován ve velkém počtu studií a byla publikována celá řada metaanalýz. Poslední velká metaanalýza zkoumající vliv základních antihypertenziv ve srovnání s placebem [11] ukázala, že beta-blokátory podávané hypertonikům snižují výskyt cévních mozkových příhod o 17 % (diuretika o 27 % a ACE-inhibitory o 35 %) a výskyt všech KV příhod o 11 % (diuretika o 30 % a ACE-inhibitory o 24 %). Snížení KV rizika pomocí beta-blokátorů je tedy menší, přesto je statisticky významné.
Mezi známé nežádoucí účinky patří různé poruchy rytmu vyplývající z jejich negativně chronotropního účinku a dále bronchospazmy, které vznikají zvláště po neselektivních beta-blokátorech. Z dlouhodobého hlediska je důležité negativní ovlivnění lipidového a glycidového metabolizmu. Beta-blokátory navozují periferní vazokonstrikci, a proto se za relativní kontraindikaci považovala periferní ateroskleróza. Novější analýzy neprokázaly nepříznivý vliv u nemocných s ischemickou chorobou dolních končetin.
Je třeba zdůraznit, že beta-blokátory jsou heterogenní skupina léků. Ve většině studií však byl použit atenolol, který nemá dostatečně dlouhý biologický poločas a ze skupiny kardioselektivních beta-blokátorů vykazuje nejmenší kardioselektivitu. Proto bychom měli preferovat vysoce kardioselektivní přípravky s dlouhým biologickým poločasem, např. nebivolol, bisoprolol, metoprolol nebo betaxolol. Výhodou některých léků může být jejich současné působení na α-receptory, jež zprostředkují periferní vazodilataci.
Těžiště použití beta-blokátorů v současné době je v kombinační léčbě, zejména u hypertenze spojené s manifestní ICHS a/nebo chronickým srdečním selháním, případně s významnou dysfunkcí levé srdeční komory. Beta-blokátory můžeme také použít v monoterapii, především u hypertoniků s hyperkinetickou cirkulací, typickou pro počínající hypertenzi, a dále u hypertoniků s anxiózními stavy, neboť tyto látky mají psychorelaxační účinky.
b) Další skupiny antihypertenziv
Blokátory periferních α-receptorů jsou indikovány v kombinaci s ostatními antihypertenzivy v léčbě těžké nebo rezistentní hypertenze. Vhodnou indikaci představuje hypertenze + hypertrofie prostaty. Tyto látky by neměly být podávány nemocným s manifestním nebo latentním srdečním selháním. Hlavními nežádoucími účinky jsou ortostatická hypotenze a retence tekutin.
Centrálně (nebo centrálně i periferně) účinkující antihypertenziva jsou pro svůj sedativní účinek vhodná jako součást kombinace antihypertenziv k léčbě hypertenze spojené s psychickou tenzí, dále pro léčbu renální hypertenze a hypertenze s metabolickými odchylkami. Metyldopa stále zůstává hlavním lékem pro perorální léčbu hypertenze v těhotenství (v monoterapii i kombinaci), protože má nejlepší bezpečnostní profil. Centrálně působící agonisté imidazolinových receptorů I1 (moxonidin, rilmenidin) způsobují méně nežádoucích účinků (sedace, sucho v ústech) a při náhlém vysazení nenavozují rebound fenomén. Jsou metabolicky neutrální.
Přímý inhibitor reninu (aliskiren) se jevil jako nadějné antihypertenzivum, neboť kromě TK výrazně ovlivnil proteinurii u diabetiků v menší studii, ale morbi-mortalitní studie ALTITUDE provedená u těchto nemocných byla předčasně zastavena pro vyšší výskyt nefatálních CMP u aktivně léčených osob. Další postavení tohoto léku v léčbě hypertenze závisí na výsledcích probíhajících studií.
c) Kombinace antihypertenziv
Dvojkombinace jsou uvedeny na obr. 3. Nejvíce preferovanou kombinací je současné podávání BKK a ACE-inhibitorů. Tento postoj se zakládá na studii ASCOT a především ACCOMPLISH [12], v níž byli nemocní s hypertenzí a vysokým KV rizikem léčeni ACE-inhibitorem a poté byli randomizováni na přídatnou léčbu buď dihydropyridinovým BKK, nebo thiazidovým diuretikem. Ukázalo se, že nemocní s kombinací ACE-inhibitoru a BKK měli o 20 % nižší riziko KV příhod. U kombinace sartanu s BKK nemáme data z prospektivní studie, ale předpokládá se podobný efekt. Kombinace ACE-inhibitoru/sartanu s diuretikem je vysoce účinná a lze ji použít např. u hypertenze ve stáří nebo u diabetiků (zde volíme indapamid). BKK a diuretika jsou lékové skupiny s příbuznými vlastnostmi, takže jejich aditivní antihypertenzní účinek nebyl předpokládán, ale tato kombinace byla úspěšně použita v několika velkých studiích, naposledy ve studii COPE [13]. V tab. 10 jsou shrnuty nejvhodnější klinické situace pro jednotlivé dvojkombinace.
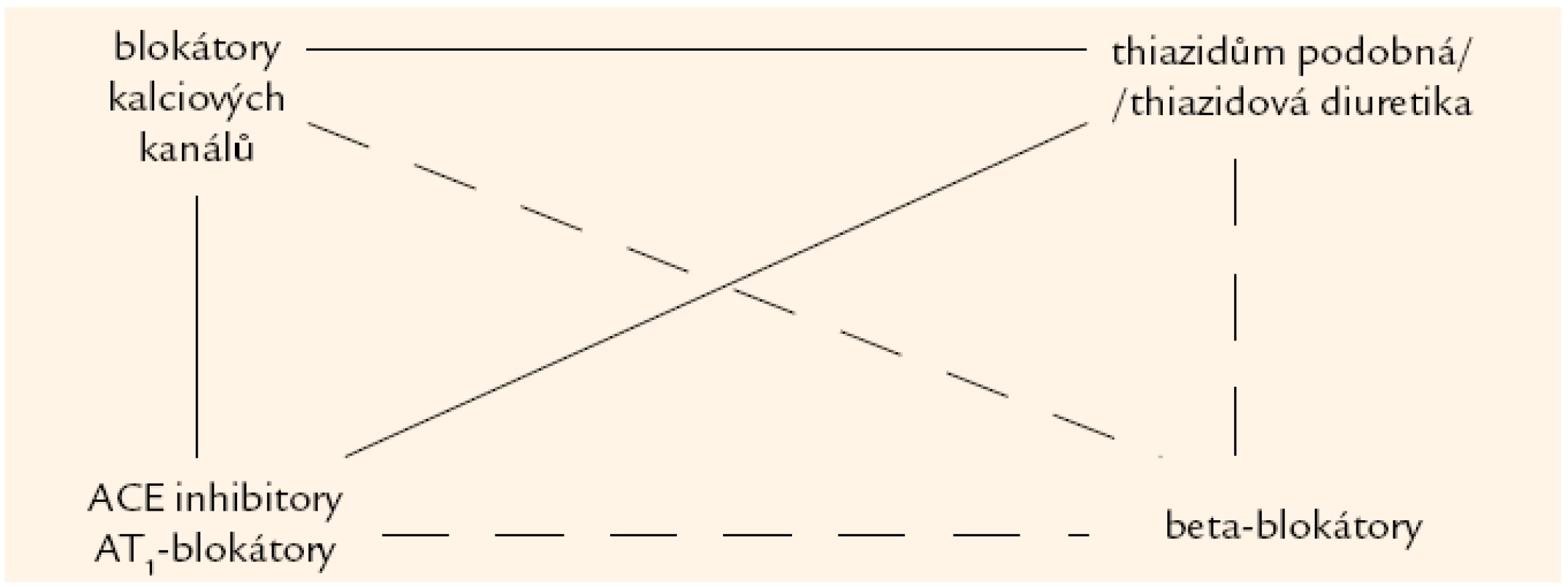

V současné době nedoporučujeme kombinovat diuretikum a beta-blokátor pro možnou kumulaci nežádoucích metabolických účinků obou skupin a sníženou adherenci nemocných při této léčbě. Nedoporučujeme rutinně podávat ACE-inhibitor s AT1-blokátorem, protože tato kombinace má vyšší riziko nežádoucích účinků léčby a také vyšší výskyt renálního postižení, jak ukázala studie ONTARGET [14]. Další nevhodnou kombinací je podávání verapamilu nebo diltiazemu s beta-blokátorem, protože oba léky prodlužují atrioventrikulární vedení. Dvojkombinace diuretika a beta-blokátoru je sice nevhodná z metabolického hlediska, ale pokud stav nemocného vyžaduje léčbu kombinací 3 a více preparátů, tyto skupiny mohou být podávány současně.
U těžké hypertenze je nutno podávat nejméně trojkombinaci, mnohdy i kombinaci 4–7 antihypertenziv. Tuto léčbu vyžaduje minimálně 20 % hypertoniků. Měla by být vyloučena sekundární hypertenze. Vždy má být zastoupeno diuretikum. Za trojkombinaci s nejširším použitím je považováno podávání ACEI/AT1-blokátoru, BKK a diuretika. Protože neexistují velké studie zaměřené na trojkombinace a vícekombinace, řídíme se při volbě léků klinickou situací, tj. komorbiditami, účinností a snášenlivostí léčby.
VI. Léčba hypertenze u specifických skupin nemocných
Hypertenze starších osob
Krevní tlak měříme u starších vsedě i vestoje za účelem detekce ortostatické hypotenze. Cílový TK je stejně jako u mladších pod 140/90 mm Hg. V klinické praxi je však často obtížné těchto hodnot dosáhnout, zejména u izolované systolické hypertenze, a navíc řada studií hypertenze ve stáří měla za cílový systolický TK hodnotu 150 mm Hg (SHEP, Syst-Eur, HYVET, EWPHE). Proto u starších nemocných ve věku nad 65 let, kteří nemají závažnou komorbiditu (stav po CMP, diabetes mellitus apod.), nemusíme cílový TK pod 140/90 mm Hg chápat zcela striktně. Léčbu zahajujeme nižšími dávkami antihypertenziv a navyšujeme je pomaleji než u mladých jedinců. Z lékových skupin preferujeme dihydropyridinové BKK, thiazidům podobná di-uretika a ACE-inhibitory/AT1-blokátory. Studie HYVET ukázala, že nemocní ve věku nad 80 let měli při léčbě založené na indapamidu (s ACE-inhibitorem jako lékem druhé volby) oproti placebu významně nižší výskyt srdečního selhání a nižší celkovou mortalitu [15]. Proto je antihypertenzní léčba indikována i v nejvyšších věkových kategoriích, pokud je celkový stav nemocného dobrý (nemocní při vstupu do studie HYVET měli nízký výskyt diabetu i KV příhod v anamnéze a žili samostatně, mimo sociální zařízení).
Cerebrovaskulární onemocnění
U nemocných po cévní mozkové příhodě (ischemické i hemoragické) vede antihypertenzní léčba k významnému snížení rizika její recidivy. Léčba je indikována u hypertenze i u vysokého normálního TK. Nejvíce dokladů o cerebroprotektivitě je u ACE-inhibitorů v kombinaci s diuretiky typu indapamidu, lze použít také dihydropyridinové BKK nebo sartany. Ze základních antihypertenziv jsou nejméně účinné beta-blokátory.
Antihypertenzní léčba zpomaluje rozvoj kognitivních poruch; nejvíce důkazů je pro dihydropyridinové BKK (zejména nitrendipin), data existují i pro ACE-inhibitory a AT1-blokátory.
Diabetes mellitus
Nefarmakologická opatření jsou vhodná zejména u diabetes mellitus 2. typu, zvláště trvalé snížení hmotnosti a příjmu sodíku. Antihypertenzní léčba je vhodná nejen u hypertenze, ale i při vysokém normálním TK. Nedávno byla publikována studie ACCORD, která randomizovala diabetiky na cílový systolický TK pod 140 a pod 120 mm Hg [16]. Ukázala, že razantní snižování sice přináší větší snížení rizika CMP, ale také více vedlejších účinků léčby; rozdíl ve výskytu všech KV příhod nebyl zaznamenán. Blokáda systému renin-angiotenzin-aldosteron (RAS; ACE-inhibitory nebo AT1-blokátory) je léčba první volby, často je nutná kombinační terapie. Mikroalbuminurie, event. proteinurie, je vždy indikací pro terapii ACE-inhibitory nebo AT1-blokátory. U diabetiků s ohledem na vysoké KV riziko provádíme komplexní intervenci všech rizikových faktorů včetně podávání statinů. Zásadní je dobrá kontrola diabetu, neboť při ní se daří snáze kontrolovat TK a je nižší riziko rozvoje hlavně mikrovaskulárních komplikací.
Metabolický syndrom
Nemocní s metabolickým syndromem mají vysoké KV riziko, častá doprovodná onemocnění a časté poškození cílových orgánů. Jsou indikována intenzivní nefarmakologická opatření jako základ léčby, významné je snížení nadměrné tělesné hmotnosti. Základem farmakoterapie je léčba ACE-inhibitory nebo AT1-blokátory, dále jsou vhodné BKK. Je nutná intervence dalších rizikových faktorů.
Chronická onemocnění ledvin
Nemocní s poruchou renálních funkcí mají vysoké riziko KV příhod. Cílem léčby je nejen snížení TK, ale i snížení mikroalbuminurie, event. proteinurie, a intervence všech dalších rizikových faktorů včetně podávání statinů a antiagregační léčby. Lékem prvé volby jsou blokátory RAS (ACE-inhibitory nebo AT1-blokátory). Při glomerulární filtraci < 0,5 ml/s/1,73 m2 jsou thiazidová i thiazidům podobná diuretika neúčinná a je nutné je zaměnit za kličková diuretika. Léčba ACE-inhibitory nebo AT1-blokátory je podávána nemocným ve všech stadiích chronické renální insuficience včetně nemocných v chronickém dialyzačním programu. U pokročilých stavů je zapotřebí začít léčbu nízkými dávkami a zvyšovat je pozvolna, protože při zahájení léčby může dojít k přechodnému zhoršení renálních funkcí a zvýšení hladin kalia.
Ischemická choroba srdeční a srdeční selhání
Stav po infarktu myokardu (IM). U nemocných po IM časné podávání beta-blokátorů, ACE-inhibitorů nebo AT1-blokátorů snižuje riziko recidivy IM a úmrtí. Tyto protektivní vlastnosti mohou být způsobeny specifickými vlastnostmi těchto antihypertenzních léků i vlastním snížením TK.
Chronická ICHS se syndromem anginy pectoris. Z antihypertenzních léků zde používáme především beta-blokátory a dlouhodobě působící BKK.
Chronické srdeční selhání. Výhodné je zde použití ACE-inhibitorů nebo AT1-blokátorů, beta-blokátorů (carvedilol, bisoprolol, metoprolol ZOK, nebivolol), kličkových či sulfonamidových diuretik a blokátorů mineralokortikoidních receptorů (spironolakton, event. eplerenon). BKK dihydropyridinového typu by měly být podávány jen v případě těžké hypertenze, nezvladatelné výše uvedenými vhodnějšími antihypertenzivy, nebo při současném výskytu anginy pectoris; verapamil a diltiazem jsou kontraindikovány.
Fibrilace síní
Hypertenze je nejvýznamnější rizikový faktor pro vznik fibrilace síní. Správná kontrola TK je důležitá u nemocných s chronickou antikoagulační léčbou s ohledem na snížení rizika intracerebrálního a extracerebrálního krvácení.
Nižší počet nově vzniklé fibrilace síní či jejích recidiv byl popsán při dlouhodobé léčbě AT1-blokátory nebo ACE-inhibitory, zejména u pacientů po IM a se srdečním selháním. U permanentní fibrilace síní jsou preferovany léky, které zároveň ovlivňují tepovou frekvenci, tedy beta-blokátory nebo verapamil.
Rezistentní hypertenze
Rezistentní hypertenze je nejčastěji definována jako přetrvávající TK ≥ 140/90 mm Hg navzdory podávání nejméně trojkombinace antihypertenziv včetně diuretik v maximálních tolerovaných dávkách. Nejčastěji se jedná o pseudorezistenci při špatné adherenci nemocného k léčbě. Skutečná rezistence je často spojena s DM 2. typu a obezitou. Může se jednat o sekundární hypertenzi, nejčastěji při primárním hyperaldosteronizmu nebo při obstrukční spánkové apnoi, může být také vyvolána současným podáváním léků zvyšujících TK, expanzí volumu při renální insuficienci nebo při vysokém přívodu soli. Při vyhodnocení stavu nezapomínáme na ambulantní monitorování TK, protože až 1/3 nemocných s domněle rezistentní hypertenzí má průměrný TK za 24 hod v normálním rozmezí. Při skutečné rezistenci klademe důraz na podávání diuretika v maximální tolerované dávce, neboť nemocný je často vynechává; další léky volíme podle konkrétní klinické situace. Při podávání většího počtu antihypertenziv je možné podávat některé léky večer (zejména alfa-blokátory). Osvědčuje se přidání malé dávky spironolaktonu (12,5–25 mg denně [10]).
V poslední době se objevily nefarmakologické intervenční postupy při léčbě rezistentní hypertenze. Prvním je implantace přístroje, který aktivuje karotický baroreflex pomocí vysílání elektrických impulzů. Tato metoda může vést k výraznému poklesu TK [17], ale byly provedeny jen studie na menších souborech a její perspektiva je nejasná. Druhou metodou je denervace renálního sympatiku pomocí katétru v ledvinných tepnách, která rovněž může vést k výraznému poklesu TK, avšak při ponechání farmakologické léčby [18]. Metoda se dnes provádí také na několika pracovištích v České republice. Jeví se zatím jako bezpečná, ale byla rovněž testována jen na malých souborech a chybí dlouhodobé sledování. Definitivní zhodnocení bude možné teprve po provedení větších, dobře kontrolovaných studií. Jde zatím převážně o výzkumnou metodu [19].
Hypertenze v těhotenství
Hypertenzi v těhotenství definujeme rovněž pomocí absolutních hodnot TK: systolický TK ≥ 140 mm Hg nebo diastolický TK ≥ 90 mm Hg. Při výskytu hypertenze v těhotenství je nutno nejprve zodpovědět otázku, o jaký typ hypertenze se jedná. Může jít o:
- pre-existující hypertenzi, tj. hypertenzi diagnostikovanou před těhotenstvím nebo do 20. týdne těhotenství;
- gestační hypertenzi, která se objevuje obvykle po 20. týdnu těhotenství. Ta buď je doprovázena proteinurií (tzv. preeklampsie), nebo se proteinurie nevyskytuje;
- gestační hypertenzi naroubovanou na dřívější hypertenzi;
- neklasifikovatelnou hypertenzi, kdy o její povaze nemůžeme rozhodnout během těhotenství; jde především o ženy, které neznají svůj TK před těhotenstvím nebo chybějí údaje o hodnotě TK z 1. poloviny těhotenství.
Nefarmakologická léčba má být zahájena u těhotných žen se systolickým TK ≥ 140 mm Hg nebo diastolickým TK ≥ 90 mm Hg. Krátkodobá hospitalizace může být zapotřebí k ověření diagnózy hypertenze. Režimová opatření zahrnují monitorování stavu, omezení aktivit, event. klid na lůžku. Nedoporučuje se omezení soli v potravě. Podobně není v těhotenství doporučována redukce hmotnosti, a to ani u obézních žen (nebezpečí nízké porodní hmotnosti dítěte a pomalejší následný růst). Na druhou stranu je vhodná dietní konzultace s cílem udržení přiměřeného hmotnostního přírůstku u žen s nadváhou či obezitou. Ten by v průběhu těhotenství neměl přesáhnout 6,8 kg [20].
Farmakologická léčba. Systolický TK ≥ 170 mm Hg nebo diastolický TK ≥ 110 mm Hg je považován za akutní situaci s nutností hospitalizace, a to bez ohledu na typ hypertenze. Z farmakologické léčby je zvažován především labetalol i.v. nebo metyldopa či dihydropyridinové BKK perorálně.
Farmakologickou léčbu zahajujeme obvykle při hodnotách systolického TK ≥ 140 mm Hg nebo diastolického TK ≥ 90 mm Hg, a to zejména u žen
- s gestační hypertenzí,
- s gestační hypertenzí naroubovanou na pre-existující hypertenzi,
- s hypertenzí za přítomnosti doprovodných onemocnění, při subklinickém orgánovém poškození nebo u těch, které mají příznaky související s hypertenzí (např. poruchy vidění, bolesti hlavy).
V ostatních případech můžeme zahájit medikamentózní léčbu teprve při hodnotách systolického TK ≥ 150 mm Hg nebo diastolického TK ≥ 95 mm Hg. U preexistující hypertenze, kdy nemocná byla farmakologicky léčena již před těhotenstvím, většinou můžeme pokračovat v dosavadní léčbě s výjimkou blokátorů systému RAS, které jsou v těhotenství přísně kontraindikovány.
Základem léčby je metyldopa, event. labetalol (v p.o. formě není v České republice k dispozici). Blokátory kalciových kanálů jsou rovněž považovány za bezpečné. Pokud se současně podává magnezium sulfát, který se ordinuje především při eklampsii a je vhodný k prevenci a léčbě křečí, potenciální synergizmus s BKK může navodit těžkou hypotenzi. Beta-blokátory jsou považovány za méně účinné, ale lze je bezpečně podávat v pozdější fázi těhotenství. Diuretika jsou doporučována v nízkých dávkách u pre-existující hypertenze, pokud byla podávána i před těhotenstvím. Podávání diuretik naopak není doporučováno u preeklampsie, která je provázena snížením plazmatického volumu. Podávání nízké dávky kyseliny acetylsalicylové (75 mg denně) lze v současné době doporučit u žen s vysokým rizikem rozvoje preeklampsie (hypertenze v předchozím těhotenství, chronické ledvinné onemocnění, autoimunitní onemocnění jako např. lupus erythematodes nebo antifosfolipidový syndrom, diabetes 1. nebo 2. typu, pre-existující hypertenze) nebo s více než jedním faktorem středního rizika rozvoje preeklampsie (první těhotenství, věk ≥ 40 let, interval mezi těhotenstvími > 10 let, BMI ≥ 35 kg/m2 při prvním vyšetřením v těhotenství, výskyt preeklampsie v rodině a vícečetná těhotenství). Podávání nízké dávky kyseliny acetylsalicylové je třeba zahájit od 12. týdne těhotenství a pokračovat až do porodu [21].
Nemocné s preeklampsií a jejími komplikacemi hospitalizujeme, monitorujeme klinické příznaky, diurézu, tělesnou hmotnost, TK a stav plodu. Tento postup vyžaduje komplexní péči porodníka, internisty, event. kardiologa a v případě, že i přes intenzivní péči a léčbu narůstají příznaky s hrozící eklampsií, těhotenství předčasně ukončujeme.
Za známky hrozící eklampsie se považují výrazné zvýšení TK, bolesti hlavy, poruchy vizu, krvácení do sítnice, exsudáty a edém papily, vysoká proteinurie, zvyšování kreatininu v plazmě, hyperurikemie. Pokles destiček pod 200 000/ml a zvýšení hepatálních enzymů (ALT, AST) jsou již projevy počínajícího HELLP syndromu (Hemolysis, Elevated Liver enzymes, Low Platelet count) s velmi závažnou prognózou.
Ženy s anamnézou gestační hypertenze, zejména s časným začátkem preeklampsie, mají vysoké riziko rozvoje kardiovaskulárních onemocnění v pozdější fázi života (ICHS, cévní mozkové příhody, žilní trombózy a embolie, hypertenze [22]). Měly by být proto pravidelně sledovány.
Hypertenze a laktace
Kojení nezvyšuje krevní tlak matky. Všechna antihypertenziva užitá matkou se vylučují do mateřského mléka. Většina z nich se vyskytuje ve velmi nízkých koncentracích (výjimku představují propranolol a nifedipin, které se vyskytují v obdobných koncentracích jako v plazmě matky). Proto kojení většinou nezakazujeme; v léčbě můžeme volit kombinace více léků ve velmi nízkých dávkách. Po dobu kojení tolerujeme vyšší cílové hodnoty TK pro nízké KV riziko většiny těchto žen.
VII. Hypertenzní krize
Hypertenzní krize je akutní stav spojený s náhlým zvýšením TK. Je-li zvýšení TK provázeno poškozením cílových orgánů, hovoříme o emergentní situaci. Sem patří: hypertenzní encefalopatie, hypertenze s akutním levostranným srdečním selháním, hypertenze s akutním koronárním syndromem, hypertenze u disekce aorty, hypertenze u subarachnoidálního krvácení a při CMP, hypertenzní krize u feochromocytomu, vzestup TK po požití drog (amfetamin, LSD, kokain nebo extáze), perioperační hypertenze, preeklampsie nebo eklampsie.
Pokud jsou potíže nemocných dané jen vysokým krevním tlakem bez orgánového poškození, jde o urgentní situaci. Patří sem prostá akcelerace hypertenze, postoperační hypertenze a hypertenze u chronického srdečního selhání. Akceleraci hypertenze může vyvolat také panická ataka.
Emergentní situace vyžadují hospitalizaci na JIP nebo koronárních jednotkách s monitoringem životních funkcí, urgentní situace lze léčit na běžném oddělení nebo i ambulantně při zajištění pravidelné klinické kontroly.
Základním léčebným postupem u hypertenzní krize je snížení TK: u emergentních situací většinou parenterálními antihypertenzivy, jejichž přehled a orientační dávkování je uvedeno v tab. 11. Naproti tomu u urgentních situací často vystačíme s perorální antihypertenzní léčbou.
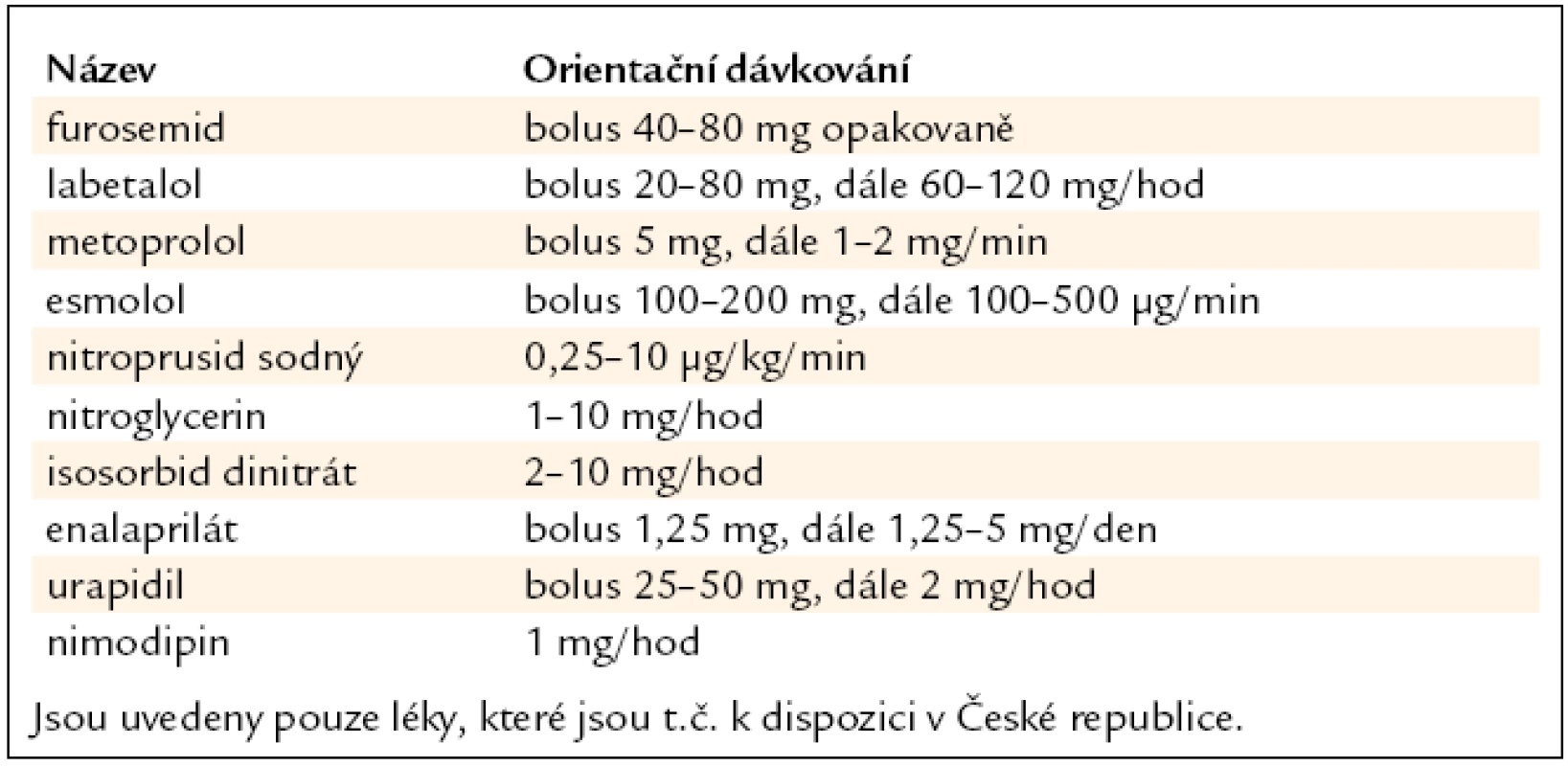
Výběr jednotlivých druhů antihypertenziv závisí na základním onemocnění, které k hypertenzní krizi vedlo nebo ji provází.
Léčba emergentních situací
U ischemických cévních mozkových příhod dochází v prvých dnech ke zvýšení TK, který po několika dnech může klesat spontánně na původní hodnoty. Příliš intenzivní snížení TK v této fázi může být škodlivé pro porušení autoregulační rovnováhy a snížení průtoku krve v okolí ischemického ložiska. Není k dispozici jednoznačný důkaz o prospěšnosti snížení TK v prvých 3–5 dnech a nejsou ani přesvědčivá data o tom, že dříve zavedená antihypertenzní léčba se má ponechat. Pokud nejsou hodnoty TK enormně vysoké (> 220/120 mm Hg) a pokud CMP není provázena dalšími závažnými stavy, jako jsou aortální disekce, srdeční selhání nebo akutní koronární syndrom, raději s antihypertenzní léčbou vyčkáváme. V případě nutnosti volíme nejprve perorální léčbu, a pokud to stav vyžaduje, můžeme použít parenterálně např. urapidil, labetalol nebo nitropreparáty. Je-li plánována trombolýza, je nutno snížit TK pod hodnotu 185/110 mm Hg. Urapidil je třeba podávat opatrně, protože ve vyšších dávkách svým sedativním účinkem může zastřít poruchy vědomí dané vlastním mozkovým postižením.
U mozkového krvácení snižujeme TK již od hodnot 180/105 mm Hg. Můžeme použít stejné léky jako u ischemické CMP. Nimodipin je vhodný zejména při subarachnoidálním krvácení, protože brání reflexním spazmům mozkových tepen.
Hypertenzní krize při akutním levostranném srdečním selhání je indikací pro léčbu parenterálními nitráty (nitroglycerinem nebo isosorbiddinitrátem), event. potencovanou podáním kličkového diuretika furosemidu, výjimečně enalaprilátu.
Akutní koronární syndromy při hypertenzní krizi jsou indikací pro léčbu parenterálními nitráty v kombinaci s esmololem či jinými beta-blokátory, event. s urapidilem.
Disekce aorty vyžaduje urychlené snížení TK – systolický TK má být snížen pod 100 mm Hg. Nejčastěji toho dosahujeme nitropreparáty, dále používáme beta-blokátory a event. další parenterální antihypertenziva.
Hypertenzní krizi při renální insuficienci můžeme léčit podáním urapidilu, při hyperhydrataci vyššími dávkami furosemidu, event. extrakorporálními eliminačními metodami.
Při feochromocytomové krizi se v první řadě snažíme zablokovat α-receptory a navodit systémovou vazodilataci. Můžeme k tomu použít urapidil, event. labetalol; dále lze použít i.v. nitráty. Jako příprava k operaci nebo prevence peroperačního vzestupu TK je vhodná kombinace doxazosinu nebo dalšího periferního alfa1-blokátoru s beta-blokátorem.
Cílové snížení TK u hypertenzní krize by mělo v průběhu prvé hodiny představovat 20–25 % výchozích hodnot nebo dosažení TK 160–150/110–100 mm Hg. Prudký nekontrolovaný pokles TK může být nevýhodný u starších pacientů s koronární a mozkovou aterosklerózou. V dalších dnech pak ve snižování TK podle stavu nemocného postupně pokračujeme až do dosažení doporučovaných cílových hodnot.
U urgentních stavů, jakými jsou např. akcelerovaná hypertenze, vystačíme s méně razantním a pozvolnějším snižováním v časovém horizontu několika hodin až 2 dnů. Ke snížení TK většinou vystačíme s intenzivnější léčbou perorálními antihypertenzivy. V případě neúspěchu využíváme parenterální antihypertenziva podobně jako u emergentní krize. Jako první pomoc u urgentních stavů v ambulantní praxi se osvědčilo podání krátce působícího captoprilu (12,5–25 mg), event. spolu s kličkovým diuretikem; u anxiózně laděných pacientů pomáhají také anxiolytika.
VIII. Přídatná léčba
Protidestičková léčba
Protidestičková terapie (zejména kyselinou acetylsalicylovou v dávkách kolem 100 mg denně) je vhodná u pacientů s již prodělanou kardiovaskulární příhodou, neboť bylo prokázáno, že snižuje riziko cévní mozkové příhody a infarktu myokardu. U ostatních hypertoniků by měla být zvážena, pokud jsou ve zvláště vysokém riziku nebo mají renální insuficienci. Zatímco u nemocných v sekundární prevenci a ve vysokém KV riziku jasně převažuje přínos antiagregační léčby nad rizikem krvácení, u hypertoniků s nízkým KV rizikem je poměr přínosu léčby a jejího rizika velmi těsný. Proto se rutinní podávání nízké dávky ASA u hypertoniků bez manifestního KV onemocnění nedoporučuje.
U hypertoniků je vhodné zahájit podávání nízkých dávek ASA až po dosažení uspokojivé kontroly krevního tlaku.
Hypolipidemická léčba
Statiny podáváme hypertonikům s 10letým rizikem fatální kardiovaskulární příhody ≥ 5 % dle tabulek SCORE, pokud nefarmakologickou léčbou nebylo dosaženo cílových hodnot (celkový cholesterol < 5,0 nebo LDL-cholesterol < 3,0 mmol/l).
Pokud hypertonik má zároveň manifestní ICHS, periferní aterosklerózu, má diabetes nebo prodělal CMP, podáváme statiny tak, jak je doporučováno u příslušných onemocnění. Obecným cílem u těchto nemocných je dosáhnout hodnot celkového cholesterolu < 4,5 mmol/l a LDL-cholesterolu < 2,5 mmol/l; velmi rizikoví nemocní mohou mít prospěch z ještě nižších hodnot (LDL-cholesterol < 1,8 mmol/l [23]).
IX. Organizace péče o nemocné s hypertenzí
Většina nemocných s hypertenzí je léčena praktickými lékaři, specializovanou péči o nemocné zajišťují podle převažující problematiky internisté, kardiologové, nefrologové, resp. endokrinologové. Důležité je časné odhalení hypertenze, neboť asi 1/4 pacientů o své hypertenzi neví. Lze toho dosáhnout zejména měřením TK při každé návštěvě v ordinaci kteréhokoliv lékaře a měřením TK u rizikových skupin (potomci z hypertenzních rodin, diabetici).
V České republice fungují centra pro hypertenzi akreditovaná Evropskou společností pro hypertenzi (příloha 1). Jejich úkolem je kromě výzkumu a výuky zejména péče o komplikované nemocné s hypertenzí. Jsou zde především podrobně vyšetřováni a dále léčeni nemocní s podezřením na sekundární hypertenzi, nemocní s rezistentní hypertenzí, u kterých se pseudorezistence jeví jako málo pravděpodobná, a dále hypertonici se závažnými přidruženými onemocněními vyžadujícími komplexní péči. V centrech jsou také sledovány těhotné ženy s hypertenzí.
prof. MUDr. Jan Filipovský, CSc.
www.fnplzen.cz
e-mail: filipovsky@fnplzen.cz
Doručeno do redakce: 6. 8. 2012
Sources
1. Widimský J Jr, Cífková R, Špinar J et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2007. Vnitř Lék 2008; 54 : 101–118.
2. Mancia G, De Backer G, Dominiczak A et al. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension and of the European Society of Cardiology (ESC). J Hypertens 2007; 25 : 1105–1187.
3. Mancia G, Laurent S, Agabiti-Rosei E et al. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document. J Hypertens 2009; 27 : 2121–2158.
4. Cífková R, Bruthans J, Adámková V et al. Prevalence základních kardiovaskulárních rizikových faktorů v české populaci v letech 2006-2009. Studie Czech post-MONICA. Cor Vasa 2011; 53 : 220–229.
5. Funder JW, Carey RM, Fardella C et al. Case detection, diagnosis and treatment of patients with primary aldosteronism: an endocrine society clinical practice guideline. J Clin Endocrinol Metab 2008; 93 : 3266–3281.
6. Reference Values for Arterial Stiffness’ Collaboration. Determinants of pulse wave velocity in healthy people and in the presence of cardiovascular risk factors: “establishing normal and reference values”. Eur Heart J 2010; 19 : 2338–2350.
7. Wald DS, Law M, Morris JK et al. Combination therapy versus monotherapy in reducing blood pressure: meta-analysis on 11,000 participants from 42 trials. Am J Med 2009; 122 : 290–300.
8. Messerli FH, Makani H, Benjo A et al. Antihypertensive efficacy of hydrochlorothiazide as evaluated by ambulatory blood pressure monitoring: a meta-analysis of randomized trials. J Am Coll Cardiol 2011; 57 : 590–600.
9. Dorsch MP, Gillespie BW, Erickson SR et al. Chlorthalidone reduces cardiovascular events compared with hydrochlorothiazide: a retrospective cohort analysis. Hypertension 2011; 57 : 689–694.
10. Vaclavik J, Sedlak R, Plachy M et al. Addition of spironolactone in patients with resistant arterial hypertension (ASPIRANT): a randomized, double-blind, placebo-controlled trial. Hypertension 2011; 57 : 1069–1075.
11. Wright JM, Musini VM. First-line drugs for hypertension. Cochrane Database Syst Rev 2009; 3: CD001841.
12. Jamerson K, Weber MA, Bakris GL et al. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients. N Engl J Med 2008; 359 : 2417–2428.
13. Matsuzaki M, Ogihara T, Umemoto S et al. Combination Therapy of Hypertension to Prevent Cardiovascular Events Trial Group. Prevention of cardiovascular events with calcium channel blocker-based combination therapies in patients with hypertension: a randomized controlled trial. J Hypertens 2011; 29 : 1649–1659.
14. Yusuf S, Teo KK, Pogue J et al. ONTARGET Investigators. Telmisartan, ramipril or both in patients at high risk for vascular events. N Engl J Med 2008; 358 : 1547–1559.
15. Beckett NS, Peters R, Fletcher AE et al. HYVET Study Group. Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358 : 1887–1898.
16. Cushman WC, Evans GW, Byingtom RP et al. ACCORD Study Group. Effects of intensive blood-pressure control in type 2 diabetes mellitus. N Engl J Med 2010; 362 : 1575–1585.
17. Scheffers IJ, Kroon AA, Schmidli J et al. Novel baroreflex activation therapy in resistant hypertension: results of a European multi-center feasibility study. J Am Coll Cardiol 2010; 56 : 1254–1258.
18. Esler MD, Krum H, Sobotka PA et al. Renal sympathetic denervation in patients with treatment-resistant hypertension (The Symplicity HTN-2 Trial): a randomised controlled trial. Lancet 2010; 376 : 1903–1909.
19. Widimský P, Filipovský J, Widimský J Jr et al. Odborné stanovisko České kardiologické společnosti a české společnosti pro hypertenzi k provádění katetrizačních renálních denervací (RDN) v České republice. Cor Vasa 2012; 54 : 155–159.
20. Leddy MA, Power ML, Schulkin J. The impact of maternal obesity on maternal and fetal health. Rev Obstet Gynecol 2008; 1 : 170–178.
21. Bujold E, Roberge S, Lacasse Y et al. Prevention of preeclampsia and intrauterine growth restriction with aspirin started in early pregnancy: a meta-analysis. Obstet Gynecol 2010; 116 : 402–414.
22. McDonald SD, Malinowski A, Zhou Q et al. Cardiovascular sequelae of preeclampsia//eclampsia: a systematic review and meta-analyses. Am Heart J 2008; 156 : 918–930.
23. Vaverková H, Soška V, Rosolová H et al. Doporučení pro diagnostiku a léčbu dyslipidemií v dospělosti, vypracované výborem České společnosti pro aterosklerózu. Cor Vasa 2007; 49: K73–K86.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2012 Issue 10
-
All articles in this issue
- Akutní infarkt myokardu u mladých – stala se někde chyba? – editorial
- Méně invazivní kardiochirurgické přístupy pro léčbu ischemické choroby srdeční – editorial
- Viscerální leishmanióza – editorial
- Festina lente! – editorial
- Akutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
- Existuje vzťah medzi zápalovými markermi, oxidačným stresom a pooperačnou fibriláciou predsiení?
- Diagnostika, prognostické faktory a léčba sarkoidózy – retrospektivní analýza
- Fyziologická úloha vitaminu C ve vztahu ke složkám imunitního systému
- Hypoglykemie – fenomén, nad kterým moderní diabetologie pomalu vítězí
- AII antagonisté (candesartan a irbesartan) v léčbě kardiovaskulárních onemocnění
- Febrilní pancytopenie a hepatosplenomegalie jako hlavní symptomy viscerální leishmaniózy
- Vysoké podezření na ICHS získané anamnézou nesmí vyvrátit negativita některých objektivních vyšetřovacích metod – zkušenost ambulantního internisty
- Dabigatran-etexilát v klinické praxi pro prevenci tromboembolických příhod u nemocných s fibrilací síní
- Efekt ivabradinu na tepovou frekvenci, vývoj funkce levé komory a koncentraci NT-proBNP u pacientů se systolickým chronickým srdečním selháním – příklady z praxe
- Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Fyziologická úloha vitaminu C ve vztahu ke složkám imunitního systému
- Diagnostika, prognostické faktory a léčba sarkoidózy – retrospektivní analýza
- Akutní infarkt myokardu u mladých nemocných – závažné nedostatky v systému akutní a následné péče
- Febrilní pancytopenie a hepatosplenomegalie jako hlavní symptomy viscerální leishmaniózy
