Problémy při sledování pacientů s diabetickou retinopatií
Problematic issues related to screening for diabetic retinopathy
The aim of this paper is to highlight the importance of screening for diabetic retinopathy and the education of diabetic patients. The key prerequisite of an effective screening is close collaboration between health care professionals. Successful screening detects DR at early stages and helps to prevent severe visual loss. Two cases of proliferative DR exhibiting the most serious complications (vitreous haemorrhage, traction retinal detachment and combined traction and rhegmatogenous retinal detachment, neovascular glaucoma) are reported. The first comorbid patient lost her vision despite the adequate treatment. The second patient was successfully managed with pars plana vitrectomy with final visual acuity better to the preoperative value.
Key words:
diabetic retinopathy – screening – indirect biomicroscopy
Authors:
P. Skalická; B. Kalvodová
Authors‘ workplace:
Oční klinika 1. lékařské fakulty UK a VFN Praha, přednostka doc. MUDr. Bohdana Kalvodová, CSc.
Published in:
Vnitř Lék 2013; 59(3): 218-223
Category:
Case Reports
Overview
Cílem sdělení je upozornit na důležitost screeningu diabetické retinopatie (DR) a edukace diabetické populace. Základním předpokladem efektivního sledování diabetiků je spolupráce všech ošetřujících lékařů. Výsledkem úspěšného screeningu je záchyt časných stadií DR a prevence těžkých funkčních změn. Jsou uvedeny 2 příklady proliferativní DR s nejzávažnějšími komplikacemi (hemoftalmus, trakční a trakčně-rhegmatogenní odchlípení sítnice, neovaskulární glaukom). První polymorbidní pacientka oslepla i přes adekvátní léčbu. U druhého nemocného byla zachována použitelná zraková ostrost po pars plana vitrektomii.
Klíčová slova:
diabetická retinopatie – screening – nepřímá biomikroskopie
Úvod
Diabetická retinopatie (DR) je jednou z komplikací všech typů diabetes mellitus (DM) (vyjma gestačního), která ve svých důsledcích může způsobit těžký a nevratný pokles zrakové ostrosti (ZO). Pokročilé formy DR, zejména proliferativní DR s komplikacemi, se stále řadí v rozvinutých zemích k nejčastějším příčinám slepoty. I přes moderní léčebné postupy v podobě aplikace protilátek proti endotelovému růstovému faktoru (anti-VEGF) do sklivce a/nebo pars plana vitrektomie (PPV – chirurgické odstranění patologicky změněného sklivce) nelze v mnoha případech očekávat zlepšení centrální ZO. Úskalí této problematiky tkví v tom, že subjektivní potíže nemocného mohou být velmi malé, tzn. že centrální vidění může být po dlouhou dobu neporušené, avšak sítnice mimo centrální oblast (makulu) může jevit známky pokročilé proliferativní DR. Zásadní úlohou pravidelného sledování diabetiků je včas zjistit klinické známky časných forem DR a diabetické makulopatie, v indikovaných stadiích sítnicových změn provést laserovou koagulaci, která zůstává nedílnou součástí každého léčebného schématu.
Klasifikace diabetické retinopatie
Současná klasifikace diabetické retinopatie vychází z přítomnosti novotvořených cév v oku. Neproliferativní DR je charakterizována přítomností jedné nebo více klinických změn, tj. mikroaneuryzmat (MA), retinálních hemoragií (RH), vatovitých ložisek, tvrdých ložisek, flebopatií, edému sítnice, intraretinálních mikrovaskulárních abnormalit (IRMA) a cévních obliterací. Obraz proliferativní DR je navíc dán vznikem neovaskularizací na papile zrakového nervu (neovaskularizace disku – NVD) a/nebo kdekoliv na sítnici (neovaskularizace sítnice – NVS). V závislosti na rychlosti progrese změn jsou neovaskularizace v různé míře provázeny fibrózní tkání, která má tendenci se retrahovat a tak zapříčinit vznik jedné z nejzávažnějších komplikací DR – trakčního odchlípení sítnice nebo trakčně-rhegmatogenního odchlípení. Diabetická makulopatie se může objevit jak u neproliferativní, tak proliferativní DR. Všechny výše uvedené léze se mohou v různém poměru vyskytovat v makule [oblast sítnice nacházející se temporálně od terče zrakového nervu mezi temporálními cévními svazky (ramus temporalis superior a inferior v. a a. centralis retinae)]. Do současné doby nebyla nalezena shoda v klasifikaci diabetické makulopatie (diabetického makulárního edému – DME). Klinicky se edém dělí na fokální, difuzní a cystoidní, avšak tyto termíny nejsou jednoznačně vymezeny. Z hlediska screeningu je důležitým pojmem klinicky signifikantní makulární edém (KSME), který je přesně definován a v takovém případě oftalmolog pacienta odesílá k laserové koagulaci sítnice. Další obtíže v klasifikaci diabetické makulopatie vyvstaly s rozšířením nové diagnostické metody, kterou je optická koherenční tomografie (OCT). Tato neinvazivní metoda změnila pohled na problematiku DME a vitreoretinálního rozhraní.
Diagnostika a vyšetřovací metody
Klinický obraz DR je různorodý a závažnost postižení sítnice závisí na mnoha faktorech (genetických, délce trvání DM, kompenzaci DM apod.). Základní oftalmologické vyšetřovací metody spolehlivě odhalí patologický nález, vyžadující laserovou koagulaci sítnice či jinou léčbu. Těmito metodami jsou: biomikroskopické vyšetření předního a zadního segmentu na štěrbinové lampě, zjištění zrakové ostrosti a výšky nitroočního tlaku na obou očích. Před aplikací mydriatik (látek rozšiřujících zornici) vždy aktivně pátráme po přítomnosti novotvořených cév na duhovce kolem zornicového okraje (tzv. rubeóze), které jsou projevem těžké ischemie oka. Validní vyšetření zadního segmentu oka nepřímou biomikroskopií nelze provést bez úplné mydriázy. Metoda je bezkontaktní, bezpečná a nezatěžující pacienta. Je-li spolupráce s nemocným obtížná, lze využít kontaktní vyšetřovací čočky. Vyšetření přímým oftalmoskopem je považováno za nedostatečné a/nebo orientační, i za předpokladu široce dilatované zornice, čiré čočky a rohovky [3].
Mezi speciální diagnostické techniky patří fotografie očního pozadí, fluorescenční angiografie (FA), ultrasonografie a již výše zmíněná optická koherenční tomografie. V současné době jsou tato speciální vyšetření dostupná i v četných ambulantních zařízeních. Zatímco fotografie očního pozadí je metoda bezpečná a vhodná pro záchyt a sledování vývoje změn, FA je metoda invazivní a doplňující, proto se nedoporučuje pro praktické účely screeningu [1]. FA je často indikována před a/nebo po laserové koagulaci sítnice ke zjištění rozsahu změn. Při screeningu se nelze zaměřit jen na některé oblasti očního pozadí. Je nutné vyšetřit všechny kvadranty sítnice až do periferie, protože část nemocných má patologické změny pouze v periferii. Některé studie vychází z fotografií pořízených nonmydriatickými přístroji, kde sledují pouze oblast makuly a papily.
Pacientka č. 1
Padesátiletá žena byla odeslána na Oční kliniku 1. LF UK a VFN v Praze k posouzení očního nálezu a zvážení PPV na obou očích. Zjistili jsme velmi nízkou ZO na obou očích, tj. jistá světelná projekce ze všech 4 stran (certa), která je klasifikována jako nevidomost. Nemocná se pro DM 1. typu léčí od svých 22 let, nejprve dietou, později byla nasazena perorální antidiabetika a od 28 let aplikuje 4krát denně inzulin Humulin R 10-8-6 j, Humulin N 6 j ve 22 hod. Podle dokumentace byla po celou dobu léčení kompenzace DM neuspokojivá, poslední hodnota HbA1c 73 mmol/mol (říjen roku 2012). Z osobní anamnézy se dovídáme také o léčené schizofrenii, arteriální hypertenzi, prodělané cévní mozkové příhodě, amputovaných prstech na dolních končetinách pro diabetickou gangrénu, chronické renální insuficienci s hladinou sérové urey 25 mmol/l, kreatininu 340 μmol/l, hladiny iontů K, Ca, P byly v normě. Navíc je dokumentován stav po akutní pankreatitidě biliární etiologie, chronická trombóza v. subclavia l. sin., mitrální regurgitace a sekundární anemie kombinované etiologie při chronické renální insuficienci a ferriprivní.
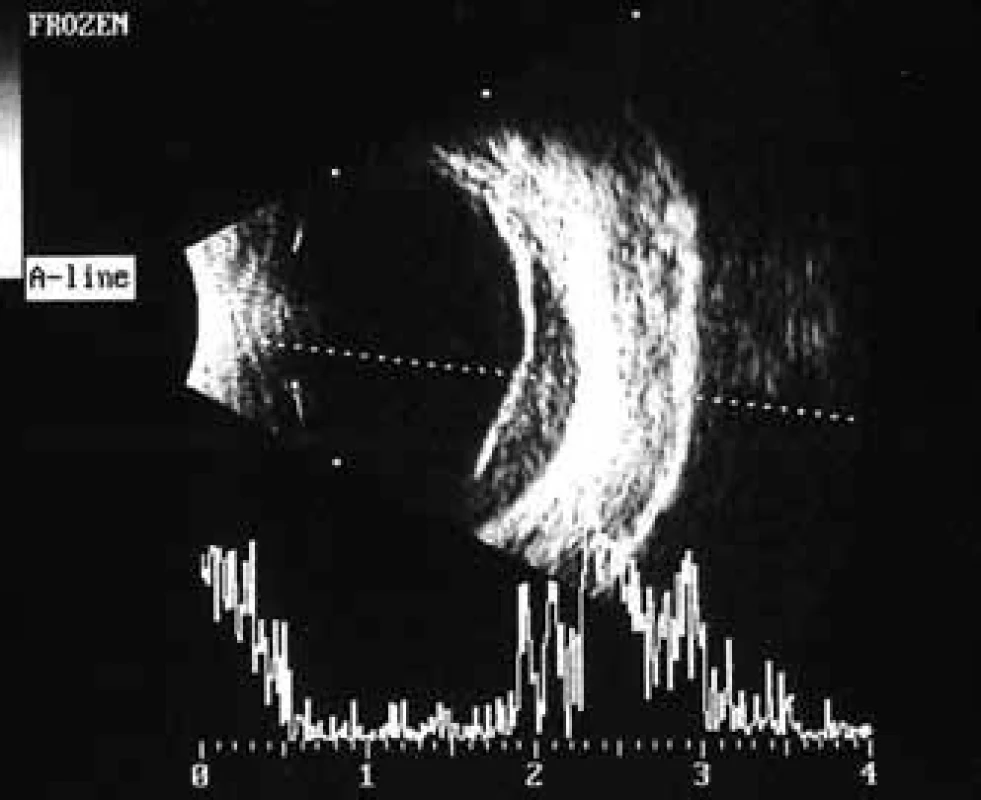
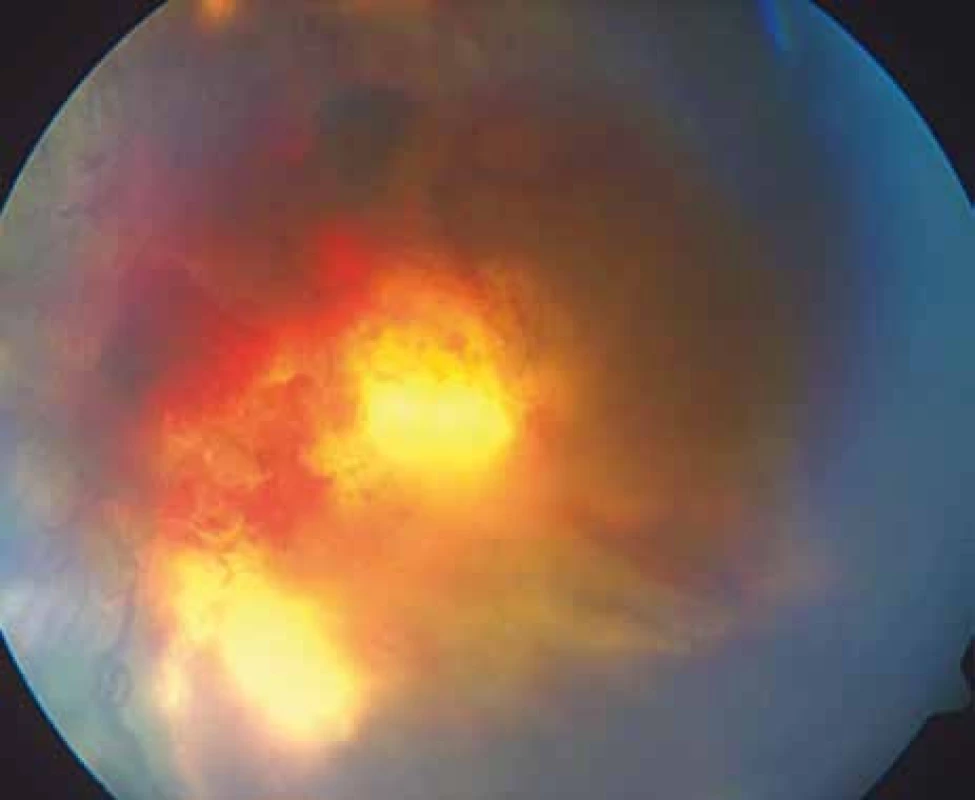
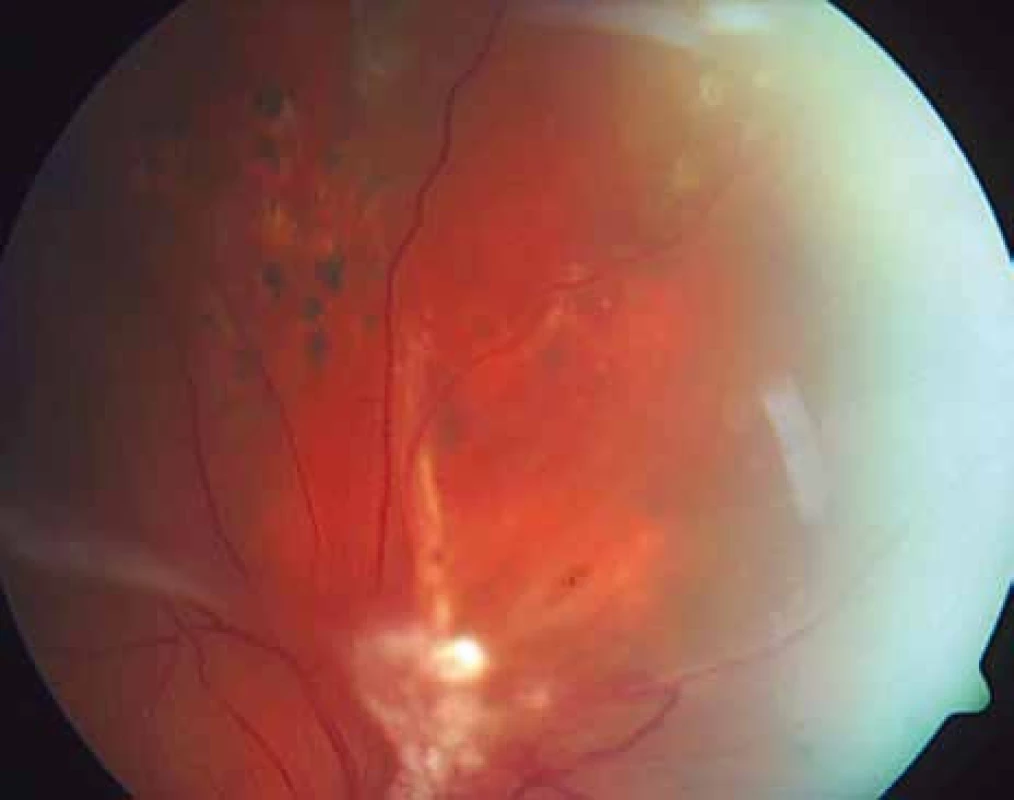
Předpokládali jsme uzávěr komorových úhlů neovaskulárními membránami, to prokázalo jejich vyšetření. Fundus pravého oka nebylo možné biomikroskopicky vyšetřit a fotograficky zdokumentovat pro sytou kataraktu. Ultrasonografie odhalila krvácení retrovitreální a intravitreální (obr. 1). Levé oko vyšetřitelné bylo, jelikož nemocná v červnu roku 2011 podstoupila operaci katarakty s implantací umělé nitrooční čočky. Po operaci byla ZO 6/18 a stanovena diagnóza proliferativní DR s makulopatií vyžadující laserové ošetření. Pacientce byla doporučena laserová koagulace a následné kontroly, ale z neznámých důvodů se nedostavila. V následujících 14 měsících oční nález progredoval a zraková ostrost klesla na certa. Při vyšetření na našem pracovišti byl nález proliferativní DR na očním pozadí levého oka tak pokročilý, že nebylo možné diferencovat ani papilu zrakového nervu, ani makulu (obr. 2). Vše bylo překryto preretinálním krvácením a membránami. Místy jsme identifikovali cévy, které vykazovaly známky těžké flebopatie (obr. 3). Kromě toho ultrazvukové vyšetření zjistilo odchlípení sítnice (obr. 4). Obava z refrakterního sekundárního neovaskulárního glaukomu byla oprávněná a po proběhlé PPV s implantací silikonového oleje se i potvrdila. Nemocná zůstala slepá a byla zařazena do dialyzačního programu.

Pacient č. 2
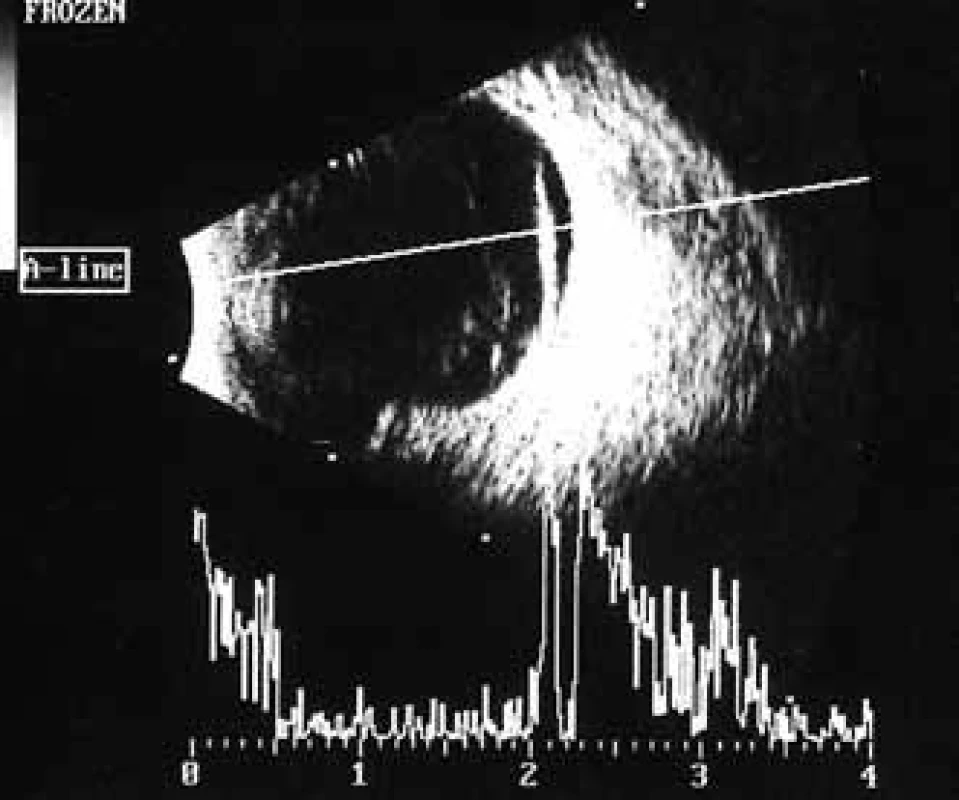
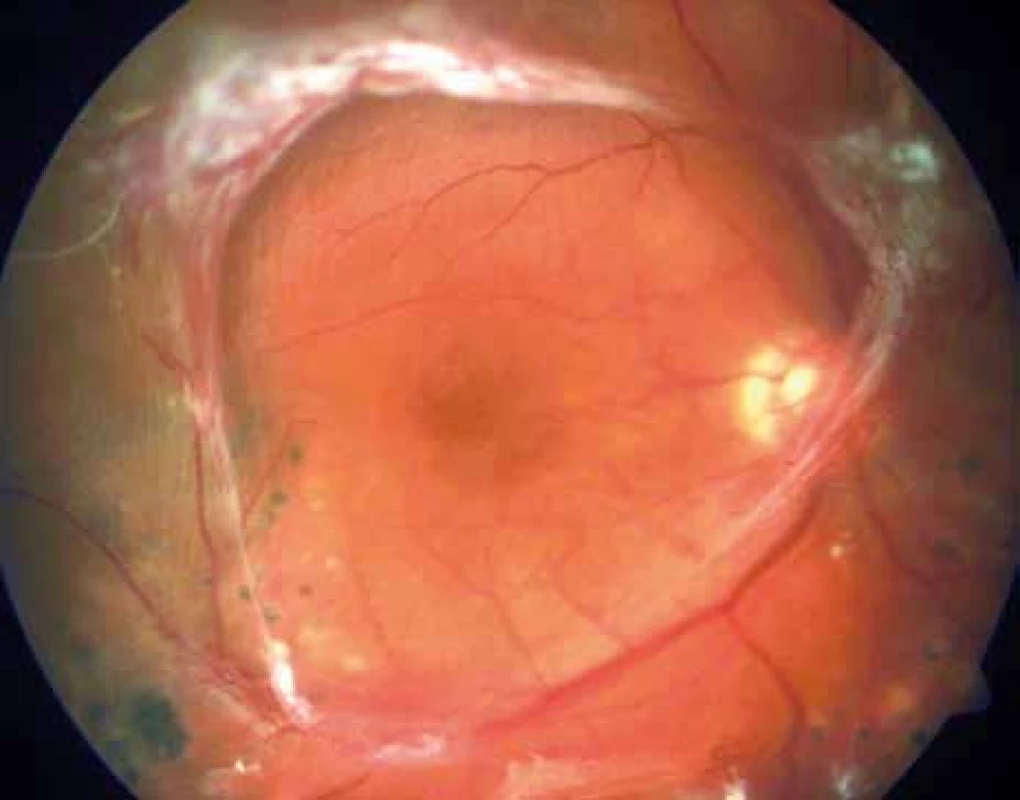
V polovině září roku 2012 zjistil 54letý diabetik náhlý pokles ZO vlevo. Současně přiznal pozvolný pokles ZO i vpravo, který přehlížel a oftalmologa nevyhledal. Poslední oční kontrola proběhla v dubnu roku 2011. V té době byla ZO oboustranně 6/6 a pokročilá neproliferativní DR byla od roku 2007 řešena laserovou koagulací. Naše první vyšetření odhalilo těžký oboustranný pokles vidění, vpravo na úroveň 6/60, vlevo na certa. Na očním pozadí vpravo jsme zjistili sklivcové krvácení, mohutné fibroproliferace jdoucí podél temporálních a nazálních cévních svazků podmiňujících téměř totální trakčně-rhegmatogenní odchlípení a další menší fibroproliferace ve všech kvadrantech (obr. 5). V centrální oblasti, mezi temporálními cévními svazky, jsme nenalezli krvácení, edém ani exsudace (obr. 5). Sítnice byla přiložena pouze v místech ošetřených laserovou koagulací temporálně nahoře (obr. 6). Odchlípení sítnice v ostatních kvadrantech potvrdilo ultrazvukové vyšetření (obr. 7 a 8). Na levém oku byl nález obdobný, jen krvácení do sklivce bylo mohutnější (obr. 9). Chirurgické řešení v podobě PPV s tamponádu silikonovým olejem, úplnou laserovou koagulací sítnice a exokryoretinopexí bylo provedeno na obou očích do jednoho měsíce od stanovení diagnózy a přineslo zlepšení centrální ZO na úroveň 6/36 . Při poslední kontrole zůstala sítnice na obou očích přiložena (obr. 10).
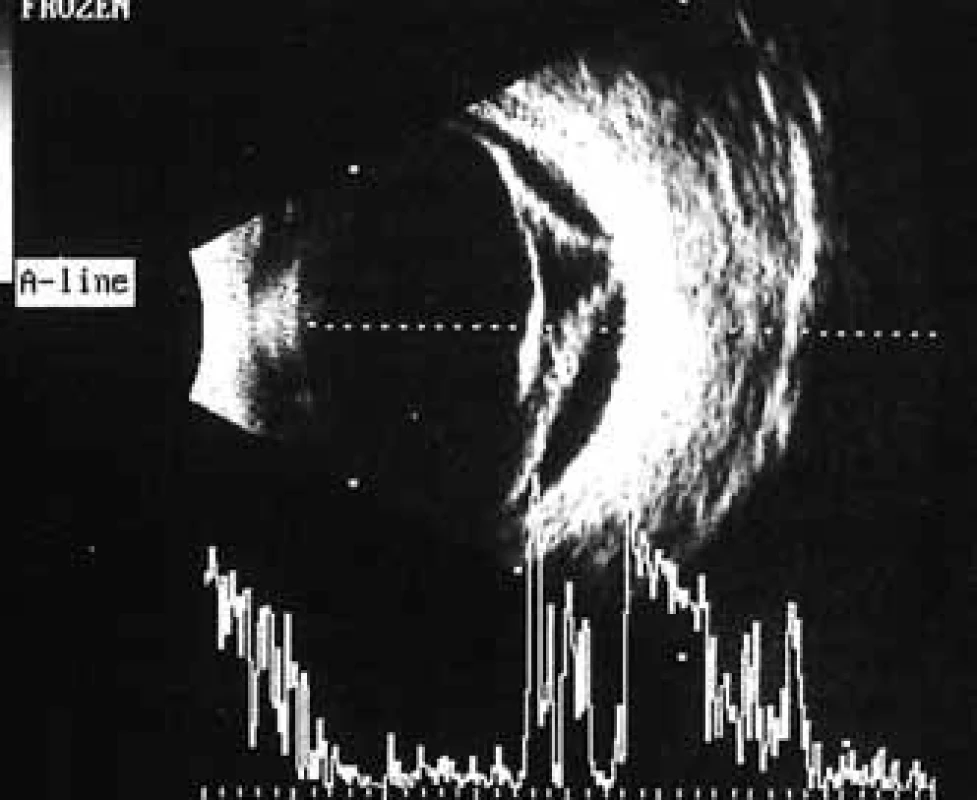
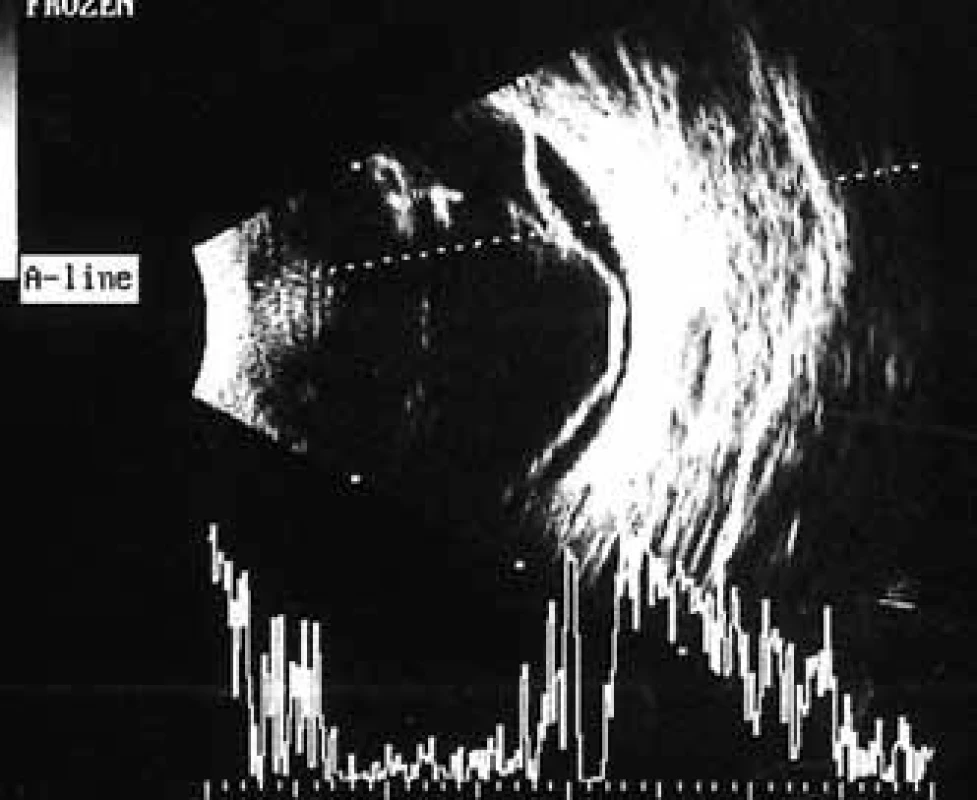
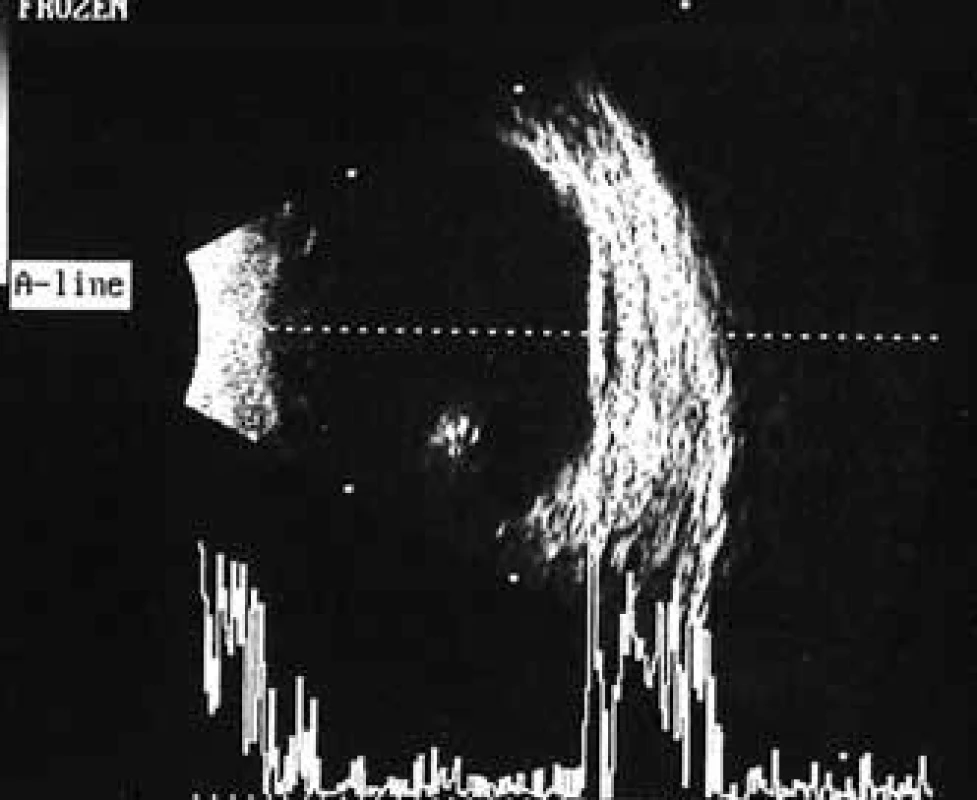
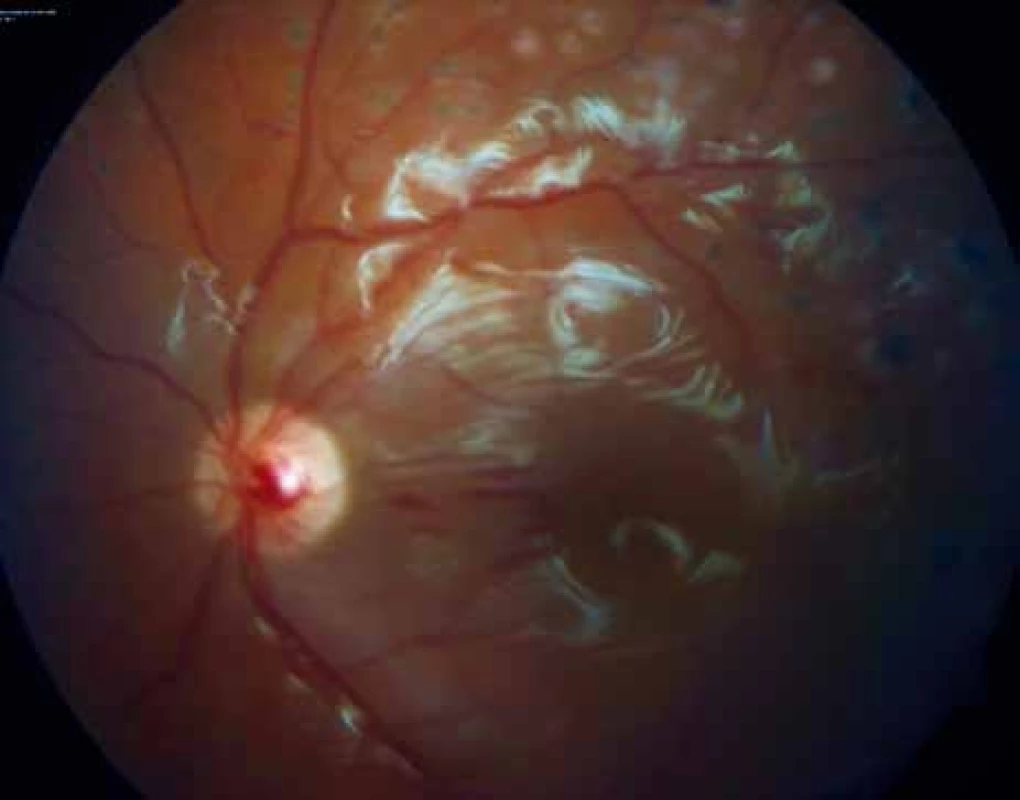
Nemocný trpí DM 1. typu (typ LADA) od svých 30 let a je léčen intenzifikovaným inzulinovým režimem Humulin R 14-4-6 j, Levemir 12 j ve 21 hod. Poslední hodnota HbA1c byla 68 mmol/mol. Anamnestická data vypovídají o hepatorenálním syndromu pravděpodobně na podkladě renální koliky s úpravou renálních funkcí a hodnotami urey 6,6 mmol/l a kreatininu 90 μmol/l. Arteriální hypertenze byla dobře kompenzovaná.
Diskuze
Problematika záchytu a sledování očních komplikací DM je stále aktuální a ne zcela vyřešená. Prevalence a incidence DR je ovlivněna řadou faktorů. Rozsáhlá studie v USA z let 2005–2008 potvrdila souvislost prevalence DR a zrak ohrožující DR v diabetické populaci s mužským pohlavím, vyšší hladinou glykovaného hemoglobinu (HbA1c), delším trváním DM, užíváním inzulinu a vyšší hodnotou systolického krevního tlaku [6]. Navíc dlouhé trvání DM, terapie inzulinem a vyšší systolický krevní tlak jsou spojeny s vyšším rizikem zrak ohrožující DR [6]. Je proto žádoucí, aby každý nově diagnostikovaný diabetik podstoupil komplexní oční vyšetření, a to dokonce i tehdy, nemá-li subjektivní potíže (pacient č. 2). V určitém procentu případů je diabetická retinopatie a/nebo diabetická makulopatie zachycena právě v době nově zjištěného DM. Výjimečně se odhalí DM na základě poruchy vidění plynoucí z těžkých diabetických očních změn.
Podle doporučených postupů je třeba, aby praktický lékař či diabetolog pacienta k očnímu vyšetření odesílal a vyžadoval zprávu od očního specialisty. Tato zpráva by měla obsahovat jednoduchý a výstižný nález, informaci o léčebných záměrech a doporučení periodických kontrol [2]. Oftalmolog je pak zodpovědný za vyhodnocení nálezu a rozhodnutí o dalším léčebném postupu. Bez biomikroskopického vyšetření v arteficiální mydriáze není možné diagnózu správně stanovit a včas nemocného odeslat k laserové koagulaci sítnice, která snižuje riziko poklesu centrální ZO. Mezi pravidelně sledovanými diabetiky jsou mnohdy polymorbidní osoby (pacientka č. 1), které nejsou schopné dodržovat schéma očních kontrol vzhledem k dalším i život ohrožujícím komplikacím diabetu. Špatná compliance spolu s neuspokojivě kompenzovaným celkovým stavem pacienta může vést k rychlé progresi očního postižení, vyžadující chirurgické řešení. Další problematickou skupinou jsou nedostatečně edukovaní a neukáznění nemocní. Většina diabetiků není seznámena s komplikacemi DM a podceňuje riziko vzniku postižení očí. Pacientovi se velmi obtížně vysvětluje fakt, že choroba mnoho let nemusí zhoršovat centrální ZO a makula může být bez ložiskových změn. Nicméně patologické změny sítnice mimo makulu jsou nezřídka tak závažné, že hrozí slepota (pacient č. 2). Navíc pacient může zaznamenat subjektivní potíže až při poklesu ZO druhého, již jediného vidoucího oka, jako tomu bylo u obou našich nemocných.
Kalvodová již v roce 2002 upozornila na přínos edukace, aktivní spoluúčasti diabetika a na nesporný význam screeningu v prevenci vzniku a progrese DR [1]. Doporučuje zavést aktivní screening u dětí od 12 let, jelikož DR vyžadující laserovou koagulaci je před pubertou vzácná, a u ostatních diabetiků bezprostředně po stanovení diagnózy [1]. Později byla hranice posunuta k 10. roku života [4].
Práce s diabetikem je pro všechny zúčastněné lékaře velmi náročná. Vzájemná komunikace by měla být usnadněna řádně vedenou a úplnou lékařskou dokumentací. Oftalmolog je odkázaný na informace ze žádanky od diabetologa či jiného ošetřujícího lékaře, které jsou mnohdy nedostatečné. Většina nemocných není schopna poskytnout validní anamnestické údaje, nepamatuje si ani dobu zjištění své choroby, často nespojuje různé celkové komplikace s diabetem a nedokáže zhodnotit svůj zdravotní stav. V neposlední řadě pacienti nemají průkazy diabetiků, a pokud je vlastní, pak často s neúplnými údaji. Aby byly vyšetření a případná léčba DR efektivní, potřebuje oftalmolog informace o typu a délce trvání DM, dlouhodobé kompenzaci základní choroby, hodnotě glykovaného Hb, krevního tlaku, hladiny lipidů a údaje o renálních funkcích. Na tyto a další potíže srozumitelně poukázal v souborném referátu Sosna [2].
U obou našich pacientů jsme pozorovali proliferativní DR s krvácením do sklivce a odchlípenou sítnicí. Existuje řada dalších očních komplikací DM, které vedou k praktické nebo úplné slepotě, jako např. diabetická makulopatie (diabetický makulární edém – DME) a/nebo sekundární neovaskulární glaukom. Komplikace DR jsou dokumentovány na pacientech s DM 1. typu. Srovnatelný nález a stejně těžké postižení se rozvíjí pochopitelně u diabetiků 2. typu, kterých je v diabetické populaci většina. Ke konci roku 2011 je v České republice evidováno 91,9 % diabetiků 2. typu a 6,7 % 1. typu [5].
Závěr
Předpokladem účinného screeningu očních komplikací DM jsou na jedné straně erudovaný oftalmolog, praktický lékař a diabetolog, na straně druhé poučený a motivovaný pacient. Přestože jsou pokroky v léčbě DR a jejích komplikací za posledních 10 let významné (např. mikropulzní lasery, vysokofrekvenční vitrektomy, mikroincizní techniky PPV 23Ga, 25Ga, intravitreální aplikace anti-VEGF), je nutné zdůraznit význam screeningu a časné léčby očních komplikací, a to nejlépe před vznikem ireverzibilních funkčních změn.
MUDr. Pavlína Skalická
www.vfn.cz
e-mail: pavlina.skalicka@vfn.cz
Doručeno do redakce: 24. 1. 2013
Sources
1. Kalvodová B. Screening diabetické retinopatie v ČR – guideline. Čes slov Oftal 2002; 58 : 3–10.
2. Sosna T. et al. Diabetická retinopatie – rizikové faktory, prevence a terapie. Čes slov Oftal 2010; 66 : 195–203.
3. Kalvodová B et al. Diagnostika a léčba diabetické retinopatie a jejích komplikací. DMEV Diabetologie 2002; 5 : 214–218.
4. Standardy pro diagnostiku a léčbu diabetické retinopatie a jejích komplikací. DMEV Diabetologie 2004; 7 : 22–25.
5. Ústav zdravotnických informací a statistiky ČR. Péče o nemocné s cukrovkou 2011 : 8.
6. Zhang X et al. Prevalence of diabetic retinopathy in the United States, 2005–2008. JAMA 2010; 304 : 649–656.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2013 Issue 3
-
All articles in this issue
- Co nám přinesla největší studie v historii diabetologie?
- Změny hmotnosti a kompenzace diabetu (HbA1c) u nemocných s diabetes mellitus 2. typu po přidání exenatidu (Byetta) ke stávající léčbě ve 28 diabetologických ambulancích v ČR – studie BIBY-I (sledování 3–12 měsíců)
- Patofyziologie diabetické retinopatie
- Rizikové faktory diabetické retinopatie
- Současný stav diagnostiky a screeningu diabetické retinopatie a diabetického makulárního edému
- Přínos pars plana vitrektomie pro řešení komplikací proliferativní diabetické retinopatie
- Léčba diabetického makulárního edému
- Diabetická nefropatie/diabetické onemocnění ledvin
- Inkretinová terapie a diabetická retinopatie
- Současnost a perspektivy léčby inzulinem
- Diabetická retinopatie v Národním diabetologickém programu 2012–2022
- Problémy při sledování pacientů s diabetickou retinopatií
- Progrese diabetické retinopatie v těhotenství
- Diabetický makulární edém v posledním trimestru gravidity
- Řešení diabetického makulárního edému u diabetika 1. typu – chyby v mezioborové spolupráci
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diabetická nefropatie/diabetické onemocnění ledvin
- Léčba diabetického makulárního edému
- Progrese diabetické retinopatie v těhotenství
- Patofyziologie diabetické retinopatie
