Rizikové faktory diabetické retinopatie
Risk factors for diabetic retinopathy
Risk factors for diabetic retinopathy can be divided into modifiable and non modifiable. Non modifiable include the type of diabetes, age of the patient at the time of onset, duration, and genetic factors. Primarily it can be influenced by glycemic control, as well as systemic factors such as blood pressure, serum lipids. Concomitant diseases also affect diabetic retinopathy. The article also mentions the risk of rapid compensation and iatrogenic influences.
Key words:
diabetic retinopathy – risk factors – glycosylated hemoglobin – hypertension – dyslipidemia
Authors:
T. Sosna 1,2; R. Švancarová 1; M. Netuková 3
Authors‘ workplace:
Centrum diabetologie IKEM Praha, přednostka prof. MUDr. Terezie Pelikánová, DrSc.
1; Oční oddělení Thomayerovy nemocnice Praha, primář MUDr. Karel Sedláček
2; Oftalmologická klinika 3. lékařské fakulty UK a FN Královské Vinohrady Praha, přednosta prof. MUDr. Pavel Kuchynka, CSc.
3
Published in:
Vnitř Lék 2013; 59(3): 177-181
Category:
Reviews
Overview
Rizikové faktory diabetické retinopatie lze rozdělit na neovlivnitelné a ovlivnitelné. Mezi neovlivnitelné patří typ diabetu, věk pacienta v době jeho vzniku, délka jeho trvání a genetické faktory. Za ovlivnitelné lze považovat především kompenzaci diabetu, dále pak systémové činitele, jako jsou tlak krevní, hladiny lipidů. Vliv mají i konkomitující onemocnění. Článek také zmiňuje riziko rychlé kompenzace a iatrogenní vlivy.
Klíčová slova:
diabetická retinopatie – rizikové faktory – glykovaný hemoglobin – hypertenze – dyslipidemie
Úvod
Vznik a průběh diabetické retinopatie (DR) je ovlivněn množstvím faktorů. Na část z nich jsme schopni působit. Některé, jako typ diabetes mellitus (DM), věk pacienta v době jeho vzniku, trvání diabetu a genetické předpoklady, jsou prakticky neovlivnitelnými činiteli. Naproti tomu je možné ovlivnit významné rizikové faktory, kompenzaci DM, dále pak častá konkomitující onemocnění, jako jsou hypertenze, dyslipidemie, obezita, postižení ledvin a další. Následující stať se zabývá závažnými rizikovými faktory.
Epidemiologické neovlivnitelné rizikové faktory
Na incidenci a prevalenci DR v diabetické populaci působí řada neovlivnitelných, především časových faktorů. U mužů se DR objevuje většinou před dosažením 45 let, u žen o něco později. Známky DR se při DM 1. typu objeví do 2 let po záchytu jen u 2–7 % nemocných. Po 10 letech počet postižených narůstá na 50 % a po 20 letech na 75 % a více. U více než 25 % nemocných se objevuje nejzávažnější forma DR, tedy forma proliferativní (PDR). Jedná-li se o DM 2. typu, jsou změny na sítnici patrné již 2. rok po záchytu u více než 20 % nemocných. Jednou z příčin tak vysokého čísla je jistě i obtížně určitelná doba vzniku DM 2. typu. Poměrně často se stává, že u těchto pacientů podezření na DM vysloví jako prvý oftalmolog při rutinním vyšetření očního pozadí. Incidence DR po 10–12 letech je pak u obou typů diabetu téměř shodná. Velmi přesná epidemiologická data o DR nám předkládá dosud nepřekonaná populační Kleinova studie z Wisconsinu zahájená v roce 1980 (Wisconsin Epidemiologic Study of Diabetes – WSDR). Některé podstatné výsledky této studie ilustrují grafy 1–5.
![Frekvence DR v závislosti na délce trvání DM 1. typu (podle [8]).](https://pl-master.mdcdn.cz/media/image/f60f6f6d2766381f36e479baf1d69b2a.jpg?version=1537797671)
![Frekvence DME v závislosti na délce trvání DM 2. typu (podle [8]).](https://pl-master.mdcdn.cz/media/image/fc2fe42597802dc003d18ab146a397a9.jpg?version=1537797775)
![Frekvence DME v závislosti na délce trvání DM 1. typu (podle [8]).](https://pl-master.mdcdn.cz/media/image/399cfdd92967f600b15172dbc7f978c8.jpg?version=1537793511)
![Frekvence DR v závislosti na délce trvání DM 2. typu (podle [8]).](https://pl-master.mdcdn.cz/media/image/12cae6eef7b7bd14a018ba72c2ddaf2d.jpg?version=1537792486)
![Incidence DME v závislosti na typu DM a věku pacienta (podle [8]).](https://pl-master.mdcdn.cz/media/image/6af31f94ca4503f1575102d1d95bd91b.jpg?version=1537794450)
Diabetický makulární edém (DME), který je nejčastější příčinou závažného poklesu zraku, se může již objevit i u počínající neproliferativní formy DR (NPDR), a to až v 6 % případů. U pokročilé formy NPDR je zachycen u 63 % nemocných. U PDR až u 74 % diabetiků. Jeho prevalence narůstá s délkou DM a je také přímo závislá na hladině glykovaného hemoglobinu (HbA1c) a na pokročilosti diabetické nefropatie.
Typ DM významně ovlivňuje klinická stadia DR. Obecně lze říci, že větší sklon k PDR mají mladí, špatně kompenzovaní diabetici 1. typu. U diabetiků 2. typu se PDR vyvíjí později, ale má větší sklon k časnému vzniku DME, který se u diabetiků 1. typu vyvíjí většinou později.
Přímý vliv pohlaví na vznik DR nebyl nikdy přesvědčivě prokázán, mezi muži a ženami však jsou rozdíly ve věku, kdy se DR rozvíjí.
Endokrinní a růstové faktory mohou hrát významnou roli v patogenezi proliferativní formy diabetické retinopatie. K nejvýznamnějším patří růstový hormon (GH). Hladiny růstových hormonů jsou u diabetiků zvýšené. GH působí prostřednictvím insulin (like) growth faktoru-1 (IGF-1). IGF-1 je produkován především endotelovými buňkami a jeho hladiny u inzulin dependentních pacientů jsou obecně nízké. Hladina tohoto hormonu se významně zvyšuje u progresivních forem DR, ale také při náhlé kompenzaci dlouhodobě dekompenzovaného diabetu. Jeho zvýšenou koncentraci nacházíme ve sklivci u diabetiků s proliferativní DR.
Někteří autoři tvrdí, že IGF nemá přímý vliv na DR. Jeho působení totiž závisí na IGF-BP (binding protein), který je produkován v játrech. Vylučování IGF-BP je přímo úměrné přísunu potravy. U obézních pacientů s bulimií vídáme výraznou progresi DR.
Hladina růstového faktoru zřejmě přímo ovlivňuje průběh DR u dětí a dospívajících.
Extraokulární ovlivnitelné rizikové faktory DR
Kompenzace DM
Zásadní vliv na diabetickou retinopatii má kompenzace DM. Je jasně doloženo, že časná a těsná kompenzace diabetu je účinná v prevenci rozvoje a progrese DR. Uplatňuje se tzv. metabolická paměť. Nejvyšší nároky na těsnost kompenzace (HbA1c pod 45 mmol/mol) nezávisle na typu diabetu jsou v období těsně po záchytu onemocnění a u osob s nízkým kardiovaskulárním rizikem (nemocní s krátce trvajícím diabetem, bez kardiovaskulárních příhod v anamnéze a aktuálními hodnotami HbA1c asi do 70 mmol/mol). U osob s přidruženými, závažnými chorobami, u nichž hypoglykemie zvyšují riziko kardiovaskulárních komplikací, jsme méně přísní (HbA1c pod 60 mmol/mol). Zásadním požadavkem je bezpečnost léčby, tedy nepřítomnost hypoglykemií. Při snaze o snížení hyperglykemie nezáleží na volbě hypoglykemizujícího prostředku, důležitá je dosažená hodnota kompenzace cukrovky. Otázka specificky výhodného antidiabetika zůstává otevřená.
Cílem léčby nemocného diabetem by měly být hodnoty uvedené v tab. 1.

Syndrom časného normoglykemického zhoršení
Pokles glykemií by neměl být prudký. Zejména u dlouhodobě těžce dekompenzovaných nemocných hrozí syndrom časného normoglykemického zhoršení. Je to přechodné zhoršení DR, k němuž může dojít po rychlém zlepšení kompenzace cukrovky u nemocných s diabetem 1. i 2. typu, např. po zahájení léčby inzulinem, zavedení intenzifikovaného inzulinového režimu, přechodu na léčbu inzulinovou pumpou či transplantaci pankreatu. Na očním pozadí, vlivem nárůstu hladin růstových faktorů, rychle progreduje pokročilá forma DR a DME. Tento stav je charakterizován též těžkou hypoxií, edémem a vznikem měkkých exsudátů, tedy fokálním infarktům nervových vláken, a axoplazmatické stáze. Rizikovým faktorem je vysoká hladina HbA1c a závažnost DR. Nejde o fatální komplikaci, ale klinický průběh nemusí být vždy benigní. Proto je nutné o zahájení intenzifikovaného režimu vždy informovat oftalmologa. Optimální kompenzace by mělo tedy být dosaženo pozvolna v průběhu několika měsíců.
Hypertenze
Až 50 % diabetiků evropské populace trpí hypertenzí. Jak ukazuje množství studií, má krevní tlak nepochybný vliv na vznik a průběh DR. U pacientů s diabetem a hypertenzí je snížena schopnost regulovat průtok krve sítnicí v důsledku porušené retinální vaskulární autoregulace. Hypertenze působí poškození endotelu retinálních cév a zvýšení exprese vaskulárního endoteliálního růstového faktoru (VEGF) a tím i rizika progrese NPDR do PDR. Léčba hypertenze by měla být zahájena u všech nemocných s DM při TK ≥ 140/90 mm Hg.
Zahájení léčby u nemocných s DM při nižších hodnotách TK je vhodné jen u osob se subklinickými projevy orgánového postižení, především s mikroalbuminurií a proteinurií.
Cílové hodnoty TK < 130/80 mm Hg jsou však obzvláště u diabetiků obtížně dosažitelné.
Použitelné jsou všechny třídy antihypertenziv. Obvykle je nutná kombinovaná léčba minimálně dvěma preparáty. Do kombinací je vhodné zahrnout blokátory systému renin-angiotenzin (ACE-I nebo sartany) vzhledem k jejich účinnosti na diabetické postižení ledvin.
Retino-renální syndrom
Klinická diabetická nefropatie znamená pro diabetiky 1. typu 8krát vyšší roční incidenci PDR, než jakou nacházíme u diabetiků bez poškození ledvin. Mikroalbuminurii považujeme za známku rizika proliferativních změn na sítnici. Podobný vztah je i u diabetiků 2. typu. Hovoříme o retino-renálním syndromu, kdy velmi často vidíme progresi diabetického makulárního edému.
Dyslipidemie
Epidemiologické studie dokládají významné vztahy mezi výskytem tvrdých ložisek exsudátů na sítnici, DME a hladinami LDL-cholesterolu v séru, vztahy LDL-cholesterolu k závažnosti DR a asociace mezi DR a tloušťkou media-intima měřenou na a. carotis. Obdobně hladiny triglyceridů v séru jsou asociovány se závažností retinopatie a v prospektivních studiích vyšly jako nezávislý rizikový faktor DR. Zajímavé výsledky přinesly subanalýzy velkých studií FIELD a ACCORD. FIELD poukázala na vysoce významné snížení počtu ošetření laserovou fotokoagulací ve skupině DM 2. typu léčených fenofibrátem (o 30 %; p < 0,005) ve srovnání s placebem. Podobně pozitivní výsledky má přidání fibrátu do kombinace se statinem ve srovnání s monoterapií statinem (ACCORD) (obr. 1 a 2).
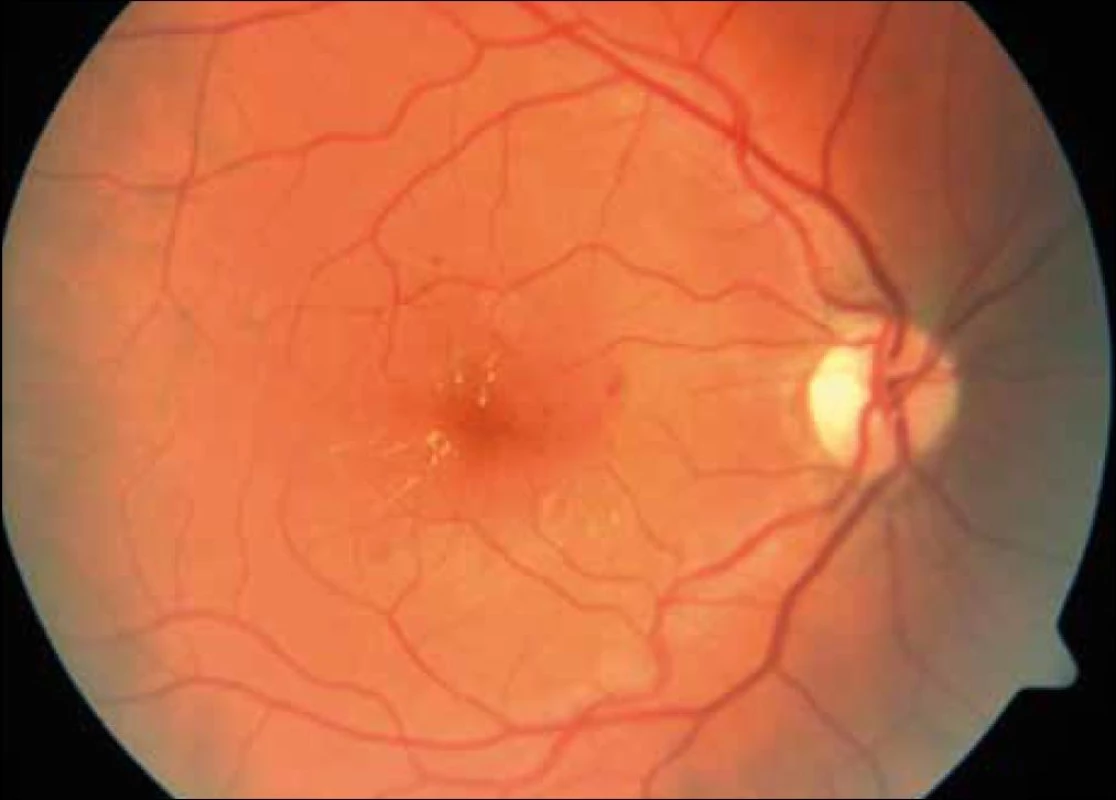
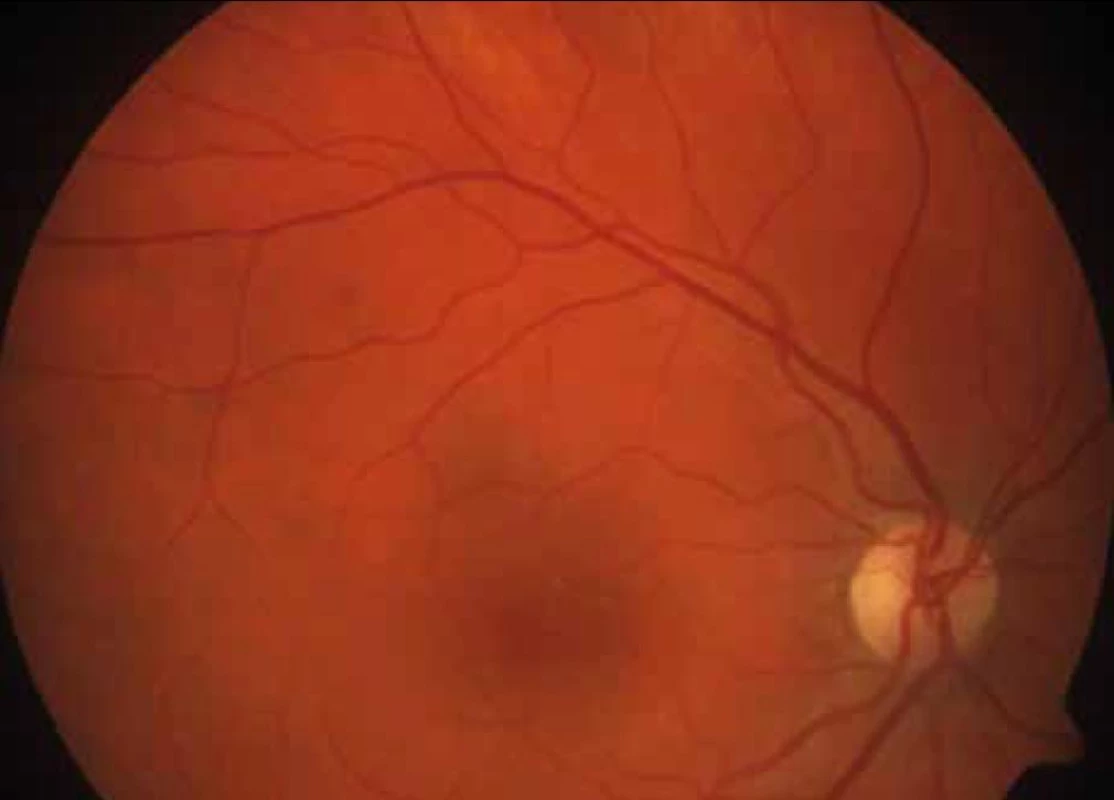
Naskýtá se otázka, proč studie FIELD neprokázala žádnou přímou souvislost mezi ovlivněním lipidogramu a retinopatie. Je pravděpodobné, že je zde spojitost s výběrem pacientů studie ACCORD, kteří byli všichni před vstupem léčeni statiny a následně randomizováni přidáním placeba či fenofibrátu, na rozdíl od studie FIELD, kde nesměli být zařazení nemocní léčení statiny. Studie ACCORD také znovu potvrdila, že jedním ze základních kamenů stabilizace a především prevence DR je těsná kompenzace diabetu. Hypolipemika se na podkladě dvou studií ukazují jako remedia schopná přímo ovlivnit DR. Jejich užití je jistě, z hlediska medicíny založené na důkazech, smysluplnější, užitečnější než indikace venotonik, vazodilatancií, hemoreologik, hemostyptik, scavengrů atp., jež jsou dosud hojně spíše „solationis causa“ užívána.
Těhotenství
Pokud se pacientka s DR rozhodne otěhotnět, je třeba ji upozornit na riziko akcelerace očního nálezu. Kontroly jsou nutné před početím a při nálezu DR následně v každém trimestru. Stabilizace DR dostupnými prostředky, a to včetně laseru, je nezbytnou nutností. Těhotenství není kontraindikací laserové terapie. Těhotenství spojené s hypertenzní chorobou je u diabetiček 1. typu rizikovým faktorem pro rozvoj stávající DR. Tyto pacientky mají riziko progrese téměř dvojnásobné oproti těhotným diabetičkám bez hypertenze. Je-li ale nález na fundu těhotné diabetičky negativní a nemá-li navíc hypertenzi, je nebezpečí vzniku DR téměř nulové. Těsná a rychlá kompenzace glykemie na začátku těhotenství a v jeho průběhu může být provázena vyšším rizikem makulárního edému. Indikace k provedení laserové léčby jsou u těhotných diabetiček shodné s ostatními diabetiky. Gestační diabetes má riziko DR nulové.
Porod
Diabetická retinopatie není kontraindikací spontánního porodu. Větší opatrnosti je zapotřebí při proliferativní DR s recidivujícím hemoftalmem, kdy je vhodná společná konzultace porodníka, diabetologa a oftalmologa.
Kontraceptiva
S otázkou hormonálních změn v průběhu těhotenství bezprostředně souvisí i otázka perorální antikoncepce. Pokud jsou totiž podávány vyšší dávky estrogenu, je riziko akcelerace diabetické retinopatie až 3krát vyšší, než pokud se podává pouze progesteron.
Antikoagulační terapie
Předmětem častých interdisciplinárních diskuzí je vliv a rizikovost antikoagulační léčby, event. fibrinolytické léčby při infarktu myokardu, plicní embolizaci a dalších vitálních indikacích. DR by v těchto vitálních případech neměla představovat kontraindikaci pro podávání výše uvedených preparátů. Je samozřejmé, že ve vitálních indikacích, jako je např. heparinizace při hemodialýze nebo při žilních trombózách, je třeba postupovat velmi opatrně za pečlivé kontroly hemokoagulačních parametrů, zejména u vysoce rizikových forem PDR. Pokud nejde o vitální indikaci, nepodáváme antikoagulační léčbu v časném období po čerstvém krvácení do oka. Použití preventivní antiagregační terapie (Anopyrin, Godasal) je v současné době považováno za vhodný doplněk léčby DME i pro jejich mírný antiflogistický účinek. Podobně to platí i pro použití nesteroidní antiflogistik.
Komunikační problémy
Dlouhodobě přetrvávajícím velkým problémem a rizikovým faktorem je vzájemná komunikace mezi diabetologem a oftalmologem. Přestože Česká diabetologická společnost (ČDS) doporučila standardizované a již velmi sofistikované průkazy diabetiků, většinou nejsou používány, a pokud ano, pak neobsahují všechny předepsané a požadované recentní informace. Z anamnézy od pacientů se většinou potřebné údaje nedovíme, a pokud ano, jsou kusé, nepřesné, někdy záměrně zkreslené a nemusejí být pravdivé. Pro úspěšnou léčbu DR musí mít oftalmolog relevantní informace o nemocném. Žádanka na prvé vyšetření, ale i na další kontrolní vyšetření by měla obsahovat veškeré informace o nemoci. Typ diabetu i jeho případné překlasifikování jsou důležité z hlediska léčebného postupu. Velmi důležitou informací je pro oftalmologa hladina glykovaného hemoglobinu, event. preprandiální a postprandiální glykemie, krevní tlak i hladiny lipidů. Neměli bychom ani zapomínat na genetické faktory, tedy na rodinnou anamnézu, která může být pro oftalmologa zdrojem důležitých faktů a přitom mnohdy bývá pacientem záměrně zamlžována. Změna terapie, zahájení intenzifikovaného režimu i plánování těhotenství je nutné oftalmologovi sdělit. Rozvoj retino-renálního syndromu je pro nás mnohdy indikátorem zahájení laserové léčby diabetické makulopatie. Z tohoto důvodu jsou proto velmi cenné informace o renálních funkcích, proteinurii, albuminurii a dialýze. Je nutné informovat o medikaci, kterou pacient užívá, neboť velká většina pacientů ji není schopna reprodukovat. Stejně tak jako diabetolog oftalmologa by měl informovat oftalmolog diabetologa. Měl by mu napsat přesný, jednoduchý a výstižný nález. Měl by s ním konzultovat a informovat ho i o svých léčebných záměrech. Za samozřejmost musíme považovat i doporučení periodických kontrol.
Prognóza, prevence a screening
Prevence vzniku a progrese DR může být realizována za předpokladu odborné spolupráce diabetologů, internistů a oftalmologů. Cílem léčby diabetologa u nemocných diabetem ve vztahu k prevenci a stabilizaci DR je dlouhodobá normoglykemie, kompenzace hypertenze a kontrola dyslipidemie. Diabetolog doporučuje nemocného diabetem k vyšetření oftalmologem vždy při záchytu onemocnění a pak minimálně jedenkrát za rok. Oftalmolog pak odpovídá za včasný záchyt DR, eviduje diabetiky s pokročilými formami DR, zve je k pravidelným kontrolám a zajišťuje specializovanou oftalmologickou léčbu. Aktivní screening provádí oftalmolog u dětí od 10 let u DM 1. a 2. typu bezprostředně po stanovení diagnózy DM. Četnost kontrol u diabetiků s DR je častější (po 3–6 měsících) a závisí především na stupni DR. Častější kontroly jsou nutné také během těhotenství a při předpokládaném rychlém zlepšení kompenzace diabetu. V těchto případech je nutný kontakt diabetologa s oftalmologem. Komplexní léčebně preventivní postupy, které zahrnují intervenci rizikových faktorů (hyperglykemie, hypertenze), aktivní screening DR a včasnou specializovanou oftalmologickou léčbu, redukují riziko úplné ztráty zraku o více než 90 %. Při léčbě všech komplikací DM stále totiž platí latinské „Durante causa durat morbus“.
doc. MUDr. Tomáš Sosna, CSc.
www.ftn.cz
e-mail: tomas.sosna@ftn.cz
Doručeno do redakce: 27. 1. 2013
Sources
1. ACCORD Study Group; ACCORD Eye Study Group. Effects of medical therapies on retinopathy progression in type 2 diabetes. N Engl J Med 2010; 363 : 233–244.
2. Aiello LP, Gardner TW, King GL et al. Diabetic Retinopathy. Diabetes Care 1998; 21 : 143–156.
3. Doodson MP. Diabetic Retinopathy. Oxford University Press 2008, 172 s.
4. Easty DL, Sparrow JM. Oxford textbook of ophthalmology. New York: Oxford University Press 1999, 1308 s.
5. FIELD study investigators. Effect of fenofibrate on the need for laser treatment for diabetic retinopathy (FIELD study): a randomised controlled trial. Lancet. 2007; 370 : 1687–1697.
6. Chantelau E, Eggert H. Acceleration of diabetic retinopathy following improved glycaemic control: a report on 13 cases. Abstract. Diabetologia 1997; 40: (Suppl. 1): A501.
7. Klein R, Klein BEK, Moss SE et al. Is blood pressure a predictor of the incidence or progression of diabetic retinopathy? Arch Intern Med 1989; 149 : 2427–2432.
8. Klein R, Klein BEK, Moss. SE The Wisconsin epidemiological study of diabetic retinopathy: a review. Diabet Metab Rev 1989; 5 : 559–570.
9. Kuchyňka P et al. Oční lékařství. Praha: Grada 2007, 768 s.
10. Marshall G, Garg SK, Jackson WE et al. Factors influencing the onset and progression of diabetic retinopathy in subjects with insulin--dependent diabetes mellitus. Ophthalmology 1993; 100 : 1133–1139.
11. Murphy RP. Management of diabetic retinopathy. Am Fam Physician 1995; 51 : 785–796.
12. Pelikánová T, Bartoš V. Praktická diabetologie. Praha: Maxdorf 2010, 738 s.
13. Pickup J, Williams G. Textbook of diabetes. Oxford: Blackwell Science Ltd. 1997.
14. Ryan J. Retina. St. Louise: Mosby Inc. 2001, 1847 s.
15. Scanlon P, Aldington S, Wilkinson Ch et al. Practical Manual of Diabetic Retinopathy Management Wiley-Blackwel 2009, 232 s.
16. Sosna T, Bouček P, Fišer I. Diabetická retinopatie – diagnostika, prevence, léčba. Praha: J. Cendelín 2001, 255 s.
17. The EURODIAB IDDM Complications Study. Retinopathy and vision loss on insulin-dependent diabetes in Europe. Ophthalmology 1997; 104 : 252–260.
18. UK Prospective Diabetes Study (UKPDS) Group. Effect of intensive bloodglucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998; 352 : 854–865.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2013 Issue 3
-
All articles in this issue
- Co nám přinesla největší studie v historii diabetologie?
- Změny hmotnosti a kompenzace diabetu (HbA1c) u nemocných s diabetes mellitus 2. typu po přidání exenatidu (Byetta) ke stávající léčbě ve 28 diabetologických ambulancích v ČR – studie BIBY-I (sledování 3–12 měsíců)
- Patofyziologie diabetické retinopatie
- Rizikové faktory diabetické retinopatie
- Současný stav diagnostiky a screeningu diabetické retinopatie a diabetického makulárního edému
- Přínos pars plana vitrektomie pro řešení komplikací proliferativní diabetické retinopatie
- Léčba diabetického makulárního edému
- Diabetická nefropatie/diabetické onemocnění ledvin
- Inkretinová terapie a diabetická retinopatie
- Současnost a perspektivy léčby inzulinem
- Diabetická retinopatie v Národním diabetologickém programu 2012–2022
- Problémy při sledování pacientů s diabetickou retinopatií
- Progrese diabetické retinopatie v těhotenství
- Diabetický makulární edém v posledním trimestru gravidity
- Řešení diabetického makulárního edému u diabetika 1. typu – chyby v mezioborové spolupráci
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diabetická nefropatie/diabetické onemocnění ledvin
- Léčba diabetického makulárního edému
- Progrese diabetické retinopatie v těhotenství
- Patofyziologie diabetické retinopatie
