Praktický přístup ke statinové intoleranci
Practical approach to statin intolerance
Statins significantly decrease the cardiovascular risk and the reduction of cholesterol by statins has become a milestone in the prevention of cardiovascular diseases for a large group of patients. In spite of that an adequate use of statins in many patients is limited by adverse symptoms which lead to interruption of the therapy in some patients and low adherence to the therapy in others. Therefore the subject of statin intolerance is of great clinical importance. Statin intolerance can be defined as an incidence of myalgia or other adverse symptoms associated with a statin therapy, which lead to its interruption. Nonetheless, even if such symptoms develop during the statin therapy, these adverse effects are frequently not associated with the treatment and most patients with an anamnesis suggesting episodes of such symptoms are able to tolerate an adequate statin therapy. It is therefore of great clinical importance to identify the actual cases of statin intolerance in order to avoid the unnecessary interruption of the statin therapy in the patients who would benefit from it. Regarding patients with a proven statin intolerance, statins should be administered according to an altered scheme and if tolerated, the dose should be gradually increased until the highest tolerated level is reached. When this careful approach is followed, most patients are able to tolerate some level of statin therapy at least. Besides that, there may be also other lipid-reducing drugs needed to reach the required goals. If the achievement of the lipid target values is difficult, a rigorous control of the risk factors may help in reducing the cardiovascular risk.
Key words:
myalgia – low-dose statin therapy – statin intolerance – statins – side effects on statins
Authors:
Tomáš Štulc; Šárka Beránková; Richard Češka
Authors‘ workplace:
III. interní klinika 1. LF UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
Published in:
Vnitř Lék 2015; 61(11): 936-941
Category:
Reviews
Overview
Statiny výrazně snižují kardiovaskulární riziko a snížení cholesterolu pomocí těchto léků se stalo milníkem v prevenci kardiovaskulárních chorob u širokého okruhu pacientů. Přesto je adekvátní použití statinů u mnoha pacientů limitováno nežádoucími symptomy, které u některých pacientů vedou k přerušení léčby a nízké adherenci k terapii u jiných. Téma statinové intolerance má proto velký klinický význam. Statinová intolerance může být definována jako výskyt myalgie nebo jiných nežádoucích symptomů, které souvisejí se statinovou terapií a vedou k jejímu přerušení. Nicméně, i když dojde v průběhu léčby statiny k těmto příznakům, jsou tyto nežádoucí symptomy často nesouvisející s léčbou a většina pacientů s anamnézou epizod těchto symptomů je schopná tolerovat adekvátní statinovou terapii. Identifikování skutečných případů statinové intolerance má proto velký klinický význam k vyhnutí se zbytečnému přerušení léčby statiny u pacientů, kteří by z ní měli benefit. U pacientů se skutečnou statinovou intolerancí by měly být podávány statiny v pozměněném dávkovacím schématu, a jestliže jsou tolerovány, měla by být dávka postupně zvyšována až k nejvyšší tolerované. S tímto opatrným přístupem je většina pacientů schopná tolerovat alespoň některý stupeň statinové terapie. Kromě toho mohou být k dosažení požadovaných cílů zapotřebí i jiné léky snižující hladinu lipidů. Jestliže je obtížné dosažení cílových hodnot lipidů, může ve snížení kardiovaskulárního rizika pomoci přísná kontrola rizikových faktorů.
Klíčová slova:
myalgie – nízkodávkovaná statinová terapie – statinová intolerance – statiny – svalové vedlejší účinky
Úvod
Statiny efektivně snižují kardiovaskulární riziko a snížení cholesterolu pomocí těchto léků se stalo milníkem v prevenci kardiovaskulárních chorob [1]. Přesto je adekvátní užívání statinů u mnoha pacientů limitováno nežádoucími účinky [2–4], což vede u některých pacientů k přerušení jejich užívání a u jiných k nižší adherenci. Otázka statinové intolerance má proto velký klinický význam.
Přestože je existence statinové intolerance široce uznávaná, zůstává velký rozpor v tom, co vlastně statinová intolerance je. Kromě toho je zde velká nejistota ohledně aktuálního výskytu a také nedostatečná znalost nejlepších terapeutických kroků. Většina případů statinové intolerance je spojena s postižením svalů [5–7] zvýšením hodnot jaterních nebo svalových enzymů [8], dále s různými neurologickými příznaky [9] a jinými méně častými komplikacemi. Vliv statinů na glykemii je příležitostně zahrnován do symptomů statinové intolerance, ačkoliv je to spíše nežádoucí vedlejší účinek než vážný nález vyžadující nepokračování v terapii. Navíc jsou diabetogenní účinky statinů všeobecně přeceňovány, jak již bylo uvedeno jinde [10].
Je třeba uvést, že všechny zmíněné příznaky pramení z počtu různých případů a často s užíváním statinů ve skutečnosti nesouvisejí. Avšak i mezi pacienty, kteří mají symptomy opravdu související s užíváním statinů, se najde mnoho těch, kteří mohou tolerovat nižší dávku stejného statinu či úplně jiný statin. Vyřknutí diagnózy statinové intolerance je proto méně jednoznačné, než se může zdát, a adekvátní terapeutický přístup by měl být komplexnější, než pouhé přerušení statinové terapie.
V důsledku komplexnosti této otázky si statinová intolerance získává v současné době zvýšený zájem. Nedávno bylo publikováno několik doporučených postupů [5,11,12] a přehledových článků [13–16], což umožnilo do hloubky diskutovat o těchto komplikovaných a často kontroverzních tématech. Kliničtí lékaři ovšem mohou tato doporučení pro jejich používání v běžné praxi vidět jako příliš dlouhá a složitá. V tomto přehledovém článku přinášíme praktickou definici statinové intolerance a nastíníme vhodný terapeutický přístup k těmto pacientům.
Definice statinové intolerance
Statinová intolerance může být definována jako výskyt:
- nežádoucích symptomů, které jsou pacienty vnímány jako neakceptovatelné, nebo
- laboratorní abnormality značící nadměrná rizika, která jsou přisuzována statinové terapii a vedou k přerušení jejich užívání
Pro praktické účely potřebuje být lépe definován popis přijatelnosti symptomů, přisuzovaných statinové terapii, a stupeň intolerance.
V terapii se ve většině případů nepokračuje kvůli stížnostem pacienta, zatímco přerušení léčby kvůli laboratorním abnormalitám je daleko méně časté. Ve většině případů jsou tedy rozhodnutí týkající se statinové intolerance volbou pacienta. V tomto kontextu je důležité poznamenat, že některé stupně nežádoucích příznaků mohou být pacienty tolerovány a neznamená to nutně intoleranci terapie. Statinová intolerance neznamená pouze výskyt symptomů obecně, ale spíše těch symptomů, které jsou shledány jako nepřijatelné. Proto je pacientův subjektivní odhad vnímaných rizik a nepohodlí vs benefit terapie jádrem efektivního přístupu k tématu statinové intolerance.
Myalgie a jiné nežádoucí symptomy často nesouvisí s léčbou a většina pacientů s anamnézou epizod tohoto symptomu je schopna tolerovat adekvátní terapii statiny. Identifikování skutečných případů statinové intolerance je proto velmi důležité, abychom se vyhnuli přerušení léčby statiny u pacientů, kteří by z ní jinak profitovali. Avšak zhodnocení pravděpodobnosti, že nežádoucí symptomy jsou kauzálně důsledkem statinů, je často obtižným úkolem. Blízká časová souslednost se statinovou terapií je důležitým znakem svědčícím pro kauzalitu. Příznaky lze přiznat statinům, objeví-li se během prvního měsíce terapie, zlepší-li se po jejich vysazení a objeví-li se znovu při opětovném podání [3,4].
Eliminačně-provokační testy jsou důležitým hodnotícím nástrojem k posouzení statinové intolerance. Stejně tak, lokalizace a typ bolestí/stížností jsou důležité pro posouzení jejich asociace s terapií statiny. Kauzální vztah ke statinům je spíše v případech symetrického postižení velkých svalových skupin (zvláště dolních končetin proximálně) nebo v případech s rozšířeným postižením. Kauzalita je méně pravděpodobná, jestliže jsou příznaky asymetrické nebo zahrnují malé izolované oblasti. Typické stížnosti zahrnují svalovou bolest, citlivost nebo křeče a slabost během námahy. Zatímco bolest kloubů nebo šlach, mravenčení, záškuby ve svalech či vystřelující bolest odpovídají příčině jiné, než je statinová terapie. Faktory, které jsou známy souvislostí se zvýšeným rizikem statinové intolerance, stejně jako faktory, které mohou uspíšit manifestaci symptomů (jako jsou hypotyreóza [19], lékové interakce a nedostatek vitaminu D [20]) by měly být hodnoceny opatrně (tab. 1). Důležité je také vyloučit stavy, které jsou asociované s příznaky napodobujícími statinovou intoleranci (zejména muskuloskeletální onemocnění). The American College of Cardiology nedávno vyvinula aplikaci ACC Statin Intolerance na pomoc klinickým lékařům ve zhodnocení svalových symptomů u pacientů léčených statiny (dostupné na: http://www.acc.org/StatinIntoleranceApp).
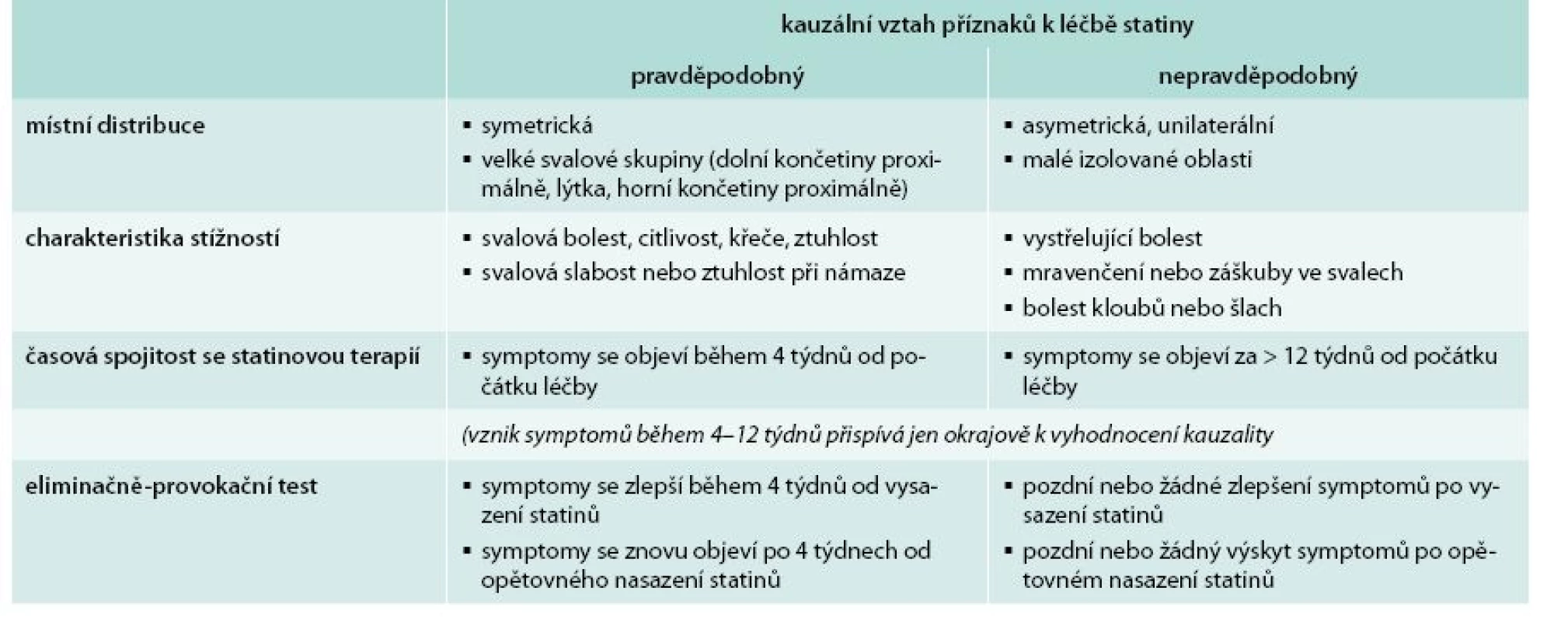
Na základě specifikací zmíněných výše předkládáme následující definici statinové intolerance pro užití v klinické praxi:
Statinová intolerance je výskyt
- nežádoucích symptomů vnímaných pacientem jako nepřijatelné nebo
- laboratorní abnormality, značící nadměrná rizika, která jsou přisuzována statinové terapii a vedou k přerušení jejich užívání
Statinům se přičítá:
- příznaky nebo abnormality by měly být časově spojeny se začátkem statinové terapie, zlepšit se po přerušení užívání a opět se objevit po znovunasazení terapie
- známé provokační faktory a stavy s podobnými symptomy by měly být vyloučeny jako první, do této skupiny patří muskuloskeletální onemocnění, hypotyreóza, nedostatek vitaminu D, usilovné cvičení, přidružené choroby nebo lékové interakce (např. azolová antimykotika, makrolidy, verapamil)
Statinová intolerance může být klasifikována jako částečná nebo kompletní (podrobnější informace níže).
Mírné příznaky by neměly být považovány za intoleranci, pokud jsou pacientem považovány za akceptovatelné.
Mezi pacienty se statinovou intolerancí je velká variabilita ohledně počtu a dávky statinů, které jsou schopni tolerovat. Někteří pacienti netolerují prakticky žádné statiny i přes nízké dávky, zatímco jiní mají nežádoucí symptomy jen u určitého statinu nebo jedině při nejvyšší dávce toho konkrétního statinu. Vzhledem k této skutečnosti navrhujeme ke zvážení 2 stupně statinové intolerance:
- kompletní statinová intolerance: neschopnost tolerovat ani jeden ze 3 statinů v jejich obvyklé nejnižší počáteční denní dávce
- částečná statinová intolerance: neschopnost tolerovat terapii statiny v podobě a dávkách požadovaných k dosažení léčebných cílů (včetně nejvyšších dávek silných statinů, je-li to potřeba)
V rámci této definice je doporučovaná nejnižší počáteční dávka statinů 5 mg rosuvastatinu, 10 mg atorvastatinu, 20 mg simvastatinu, 20 mg lovastatinu, 40 mg pravastatinu, 40 mg fluvastatinu a 2 mg pitavastatinu.
Částečná intolerance je definována s ohledem k individuálním terapeutickým potřebám pacientů. Neschopnost tolerovat některé statiny nebo některé dávky by neměla být považována za statinovou intoleranci, pokud neinterferuje s dosažením léčebných cílů.
Terapeutický přístup ke statinové intoleranci
Většina pacientů, u nichž se vyskytly nežádoucí účinky při užívání statinů, je schopna tolerovat alespoň jeden statin, někdy pouze ve změněném dávkovacím režimu. Díky výraznému kardiovaskulárnímu benefitu statinů zůstává statinová terapie pilířem hypolipidemické léčby pro většinu těchto pacientů (schéma).

U mnoha pacientů nesouvisí nežádoucí příznaky s užíváním statinů, zvláště u těch s atypickými a intermitentními projevy, vzniklými po dlouhé době léčby. Prvním krokem u pacientů, kteří mají nežádoucí příznaky během statinové terapie, je proto posoudit zda symptomy souvisejí se statiny. To zahrnuje získání kompletní historie symptomů, zhodnocení rizikových faktorů statinové intolerance (tab. 2), dočasné přerušení podávání statinů, následované opětovným podáváním, stejně jako hledání jiných příčin těchto příznaků [5]. Jestliže se statinová intolerance zdá jako nepravděpodobná, pacient bude pravděpodobně tolerovat adekvátní terapii stejným nebo jiným statinem.
Faktory spojené se zvýšeným rizikem statinové intolerance [3,11]
- svalové symptomy v anamnéze při jiné lipidy snižující terapii
- nevysvětlitelné svalové symptomy v anamnéze
- nevyjasněné elevace kreatinkinázy v anamnéze
- svalové symptomy při terapii snižující lipidy v rodinné anamnéze
- usilovné cvičení
- hypotyreóza
- nedostatek vitaminu D
- lékové interakce (gemfibrozil, makrolidy, azolová antimykotika, verapamil, amiodaron, inhibitory proteáz, cyklosporin)
- pokročilý věk
- ženské pohlaví
- nízký body mass index
- abúzus alkoholu
V úvahu by měly být vzaty rovněž potenciální provokační faktory, jako jsou hypotyreóza, deficit vitaminu D nebo lékové interakce, jelikož korekce těchto problémů může zlepšit toleranci statinové terapie.
U pacientů se statinovou intolerancí by mělo být vyzkoušeno podání velmi nízkých dávek statinů ve změněném dávkovacím režimu, a jestliže jsou tolerovány, měli bychom dávku postupně zvyšovat k dosažení co nejvyšší tolerované dávky. S tímto opatrným přístupem je schopná většina pacientů tolerovat alespoň některý ze stupňů statinové terapie. K dosažení odpovídajících cílů může být potřeba přidat i jiné léky snižující hladinu lipidů. Principy hypolipidemické terapie v případě statinové intolerance jsou diskutovány v následujících sekcích.
Intervence v oblasti životního stylu redukují krevní cholesterol a zlepšují i jiné kardiovaskulární rizikové faktory, ale adherence k tomuto opatření je mezi pacienty velmi nízká. Povzbuzování a motivování pacientů ke zlepšení náhledu na změnu životního stylu mohou pomoci v dosažení léčebných cílů v případech, v nichž jsou limitovány možnosti užití léků snižujících hladinu lipidů.
Konečným cílem terapie snižující hladinu lipidů je snížení kardiovaskulárního rizika, které je dáno kombinací rizikových faktorů. Kontrola jiných rizikových faktorů – zvláště hypertenze a kouření – efektivně snižuje kardiovaskulární riziko a může pacienty přesunout do kategorie s nízkým rizikem, méně přísnými a jednodušeji dosažitelnými cílovými hladinami lipidů.
Suplementace koenzymu Q10 (CoQ10) je často používána na statinovou myalgii, ale neexistuje jednoznačný důkaz prospěšnosti užívání tohoto přípravku. Nedávno dobře navržená studie [21] ve spojení s metaanalýzami předchozích menších studií [22] neprokázala rozdíl mezi užitím CoQ10 a placeba. Prokázala, že prospěšný efekt suplementace CoQ10 u pacientů se statiny indukovanou myalgií je dosti nepravděpodobný.
Statinová terapie
U pacientů s částečnou statinovou intolerancí (tj. u těch, kteří vyžadují terapii, ale nejsou schopni tolerovat průměrné nebo vysoké dávky silných statinů) by měly být použity nižší dávky nebo méně potentní statiny.
Pro pacienty, kteří netolerují žádný statin v obvyklé počáteční denní dávce, vzniká doporučení pokusit se alespoň o velmi nízké dávky nebo nižší než denní dávkování [7,13]. Jelikož je vztah mezi dávkou statinu a cholesterolem nízké denzity (LDL-cholestrerolem) logaritmický, poskytuje snížení obvyklé dávky statinu na polovinu (nebo dokonce na čtvrtinu) stále ještě dostatečný stupeň snížení lipidů (nakonec tento přístup jednoduše využívá pověstné „pravidlo šesti” v opačném směru). Mnohé studie u pacientů s hypercholesterolemií ukázaly, že dávka 5–10 mg rosuvastatinu nebo 10–20 mg atorvastatinu podávaná každý den, snížila LDL-cholesterol o 20–40 % [7]. U pacientů s předchozí statinovou intolerancí se díky rosuvastatinu, podávanému 1krát nebo 2krát týdně (v průměrné dávce 10 mg za týden), podařilo snížit LDL-cholesterol o 23–29 % a byl velmi dobře tolerován u 74–80 % [23–25] pacientů. V nedávné přehledové zprávě z kliniky specializované na lipidy bylo 90 % pacientů, označených jako intolerantní k většině statinů, ve skutečnosti schopno tolerovat statinovou terapii, většina z nich při nižší dávce a s nižším než denním podáváním [26]. Samozřejmě, účinnost neschváleného dávkovacího režimu na snížení kardiovaskulárního rizika nebyla zkoumána. Většina účinků statinů je hodnocena jako snížení hladiny LDL-cholesterolu, proto se může zdát rozumné předpokládat proporcionální snížení kardiovaskulárního rizika, dosažené alternativním dávkovacím režimem, vzhledem k míře snížení LDL-cholesterolu.
V podmínkách praktického přístupu ke statinové intoleranci je zásadní naslouchat pacientovým stížnostem a obavám a motivovat ho k větší vnímavosti a ochotě vyzkoušet různé statiny a různá dávkovací schémata. Některá z nich můžou být spojena s nežádoucími symptomy [5,26]. Tito pacienti potřebují porozumět, že:
- přestože jsou tyto symptomy obtěžující, jsou jen zřídkakdy nebezpečné a
- mohou kdykoliv s užíváním léku přestat
Stejně tak je důležité, aby pacientům lékaři empaticky vysvětlili benefity této terapie – konkrétně snížení rizika kardiovaskulárních příhod.
K prevenci zbytečně intenzivních symptomů statinové intolerance a ke zlepšení pacientovy adherence ke statinové terapii v běžné populaci je moudré začít terapii u pacientů, dosud neléčených statiny, s nízkou nebo střední (raději než vysokou) dávkou ve většině případů, kromě pacientů s nejvyšším kardiovaskulárním rizikem. Pacienti, kteří dříve tolerovali nižší dávku, jsou daleko ochotnější vrátit se ke statinům i v případech, kdy zažili problémy s vyšší dávkou, oproti těm, kteří měli vyšší dávku již jako počáteční a netolerovali ji.
Nestatinové hypolipidemické léky
K dosažení požadovaných cílů mohou být potřebné i jiné lipidy snižující léky, buďto v kombinaci se statiny nebo samostatně, pokud statiny pacient netoleruje.
Ezetimib snižuje LDL-cholesterol o 15–20 % (buď v kombinaci se statiny nebo jako monoterapie) a je široce užíván mezi pacienty se statinovou intolerancí. Ezetimib je velmi dobře tolerován, ale důkaz kardiovaskulárních benefitů je limitován pouze na jednu studii, která ukázala jen mírné 6% snížení kardiovaskulárních příhod [27].
Fibráty jsou primárně používány ke snížení triglyceridů a zvýšení HDL-cholesterolu. Snižují také LDL-cholesterol, ale jen v menším rozsahu. Efekt na LDL-cholesterol je výraznější u pacientů s hypertriglyceridemií. Proto je snížení kardiovaskulárního rizika u neselektované populace pacientů pouze 10 %, ale je podstatně vyšší (asi 30 %) u pacientů s hypertriglyceridemií [28]. Fibráty u těchto pacientů představují rozumnou volbu terapie. Nicméně musíme být opatrní, jestliže kombinujeme fibráty se statiny, jelikož tato kombinace může zvýšit riziko myalgie.
Sekvestranty žlučových kyselin (pryskyřice) poskytují snížení hladiny LDL-cholesterolu, které je srovnatelné s ezetimibem, a bylo u nich dokázáno snížení kardiovaskulárních příhod. Pryskyřice jsou bezpečné, ale málo tolerované kvůli vedlejším účinkům na gastrointestinální trakt. Nedávno vyvinutý kolesevelam má méně vedlejších účinků a lepší komplianci pacientů.
Niacin je podobný fibrátům ohledně efektu na krevní lipidy, ale od jeho užití v klinické praxi bylo podstatně upuštěno potom, co ve 2 klinických studiích ztroskotala snaha o prokázání kardiovaskulárních benefitů niacinové terapie [29,30].
Inhibitory PCSK9 jsou novou třídou lipidy snižujících léků, které byly teprve nedávno schváleny úřady v USA i v Evropě. Snižují hladinu LDL-cholesterolu asi o 50 %. Metaanalýzy studií fáze 2 a 3 ukázaly více než 50% redukci kardiovaskulárních příhod u evolokumabu a alirokumabu [31,32]. Výsledky hlavních klinických studií jsou lékaři dychtivě očekávány. Statinová intolerance je jednou ze schválených indikací pro užití PCSK9 inhibitorů.
Závěry
Svalové obtíže a jiné nežádoucí příznaky spojené s užíváním statinů jsou relativně častým důvodem pro nedodržování a přerušení statinové terapie, což může mít závažné kardiovaskulární následky. Nicméně většina pacientů, kteří mají nežádoucí symptomy během užívání statinů, je stále schopna tolerovat alespoň některý stupeň statinové terapie. Je proto výzvou pro lékaře , aby pomohli svým pacientům najít cestu zpátky ke statinům.
V podstatě tento úkol zahrnuje pouze několik kroků:
- identifikovat pacienty s nepravděpodobnou statinovou intolerancí a ty pacienty, kteří mohou pravděpodobně pokračovat s některým typem adekvátní statinové terapie. Pragmatická definice statinové intolerance, jak již byla nastíněna výše, může být v tomto ohledu dosti užitečná.
- v případech statinové intolerance, zvážit velmi nízké dávky statinů nebo pozměněné dávkovací schéma. Kromě toho mohou být potřeba také jiné léky snižující hladinu lipidů ve spojení se změnou životního stylu a lepší kontrolou jiných kardiovaskulárních rizikových faktorů.
S tímto opatrným a multifaktoriálním přístupem může být dosaženo u většiny pacientů zlepšení nejen hodnot krevních lipidů, ale i výrazné redukce skóre kardiovaskulárního rizika.
Ačkoliv se tento postup zdá býti jednoduchý, může být v praxi dosti obtížný. Naslouchání pacientovým stížnostem a obavám, vysvětlování benefitů terapie a motivování pacientů ke zkoušení různých terapeutických postupů (přičemž některé z nich mohou být spojeny s nežádoucími symptomy) jsou často obtížné a časově náročné úkoly. Z klinické perspektivy vyžaduje úspěšný přístup ke statinové intoleranci primárně umění dobré komunikace s pacientem.
Tento článek byl podpořen grantem projektu IGA MZCR NT 12217 – 5/2011.
doc. MUDr. Tomáš Štulc, Ph.D.
tstulc@lf1.cuni.cz
III. interní klinika 1. LF UK a VFN, Praha
www.vfn.cz
Doručeno do redakce 16. 11. 2015
Přijato po recenzi 23. 11. 2015
Sources
1. Baigent C, Blackwell L, Emberson J et al. Cholesterol Treatment Trialists’ (CTT) Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376(9753): 1670–1681.
2. 2 Wei MY, Ito MK, Cohen JD et al. Predictors of statin adherence, switching, and discontinuation in the USAGE survey: understanding the use of statins in America and gaps in patient education. J Clin Lipidol 2013; 7(5): 472–483.
3. Bruckert E, Hayem G, Dejager S et al. Mild to moderate muscular symptoms with high-dosage statin therapy in hyperlipidemic patients--the PRIMO study. Cardiovasc Drugs Ther 2005; 19(6): 403–414.
4. Parker BA, Capizzi JA, Grimaldi AS et al. Effect of statins on skeletal muscle function. Circulation 2013; 127(1): 96–103.
5. Guyton JR, Bays HE, Grundy SM et al. The National Lipid Association Statin Intolerance Panel. An assessment by the Statin Intolerance Panel: 2014 update. J Clin Lipidol 2014; 8(3 Suppl): S72-S81.
6. Rosenson RS, Baker SK, Jacobson TA et al. The National Lipid Association‘s Muscle Safety Expert Panel. An assessment by the Statin Muscle Safety Task Force: 2014 update. J Clin Lipidol 2014; 8(3 Suppl): S58-S71.
7. Cornier MA, Eckel RH. Non-traditional dosing of statins in statin-intolerant patients-is it worth a try? Curr Atheroscler Rep 2015; 17(2): 475.
8. Bays H, Cohen DE, Chalasani N et al. The National Lipid Association‘s Statin Safety Task Force.An assessment by the Statin Liver Safety Task Force: 2014 update. J Clin Lipidol 2014; 8(3 Suppl): S47-S57.
9. Rojas-Fernandez CH, Goldstein LB, Levey AI et al. The National Lipid Association‘s Safety Task Force. An assessment by the Statin Cognitive Safety Task Force: 2014 update. J Clin Lipidol 2014; 8(3 Suppl): S5-S16.
10. Stulc T, Ceska R. Statins, glycemia, and diabetes mellitus: another point of view. Curr Atheroscler Rep 2014; 16(12): 458.
11. Stroes ES, Thompson PD, Corsini A et al. European Atherosclerosis Society Consensus Panel. Statin-associated muscle symptoms: impact on statin therapy-European Atherosclerosis Society Consensus Panel Statement on Assessment, Aetiology and Management. Eur Heart J 2015; 36(17): 1012–1022.
12. Mancini GB, Tashakkor AY, Baker S et al. Diagnosis, prevention, and management of statin adverse effects and intolerance: Canadian Working Group Consensus update. Can J Cardiol 2013; 29(12): 1553–1568.
13. Pirillo A, Catapano AL. Statin intolerance: diagnosis and remedies. Curr Cardiol Rep 2015; 17(5): 27.
14. Newman CB, Tobert JA. Statin intolerance: reconciling clinical trials and clinical experience. JAMA 2015; 313(10): 1011–1012.
15. Preiss D, Sattar N. Classification of reported statin intolerance. Curr Opin Lipidol 2015; 26(1): 65–66.
16. Banach M, Rizzo M, Toth PP et al. Statin intolerance – an attempt at a unified definition. Position paper from an International Lipid Expert Panel. Arch Med Sci 2015; 11(1): 1–23.
17. Zhang H, Plutzky J, Skentzos S et al. Discontinuation of statins in routine care settings: a cohort study. Ann Intern Med 2013; 158(7): 526–534.
18. Mampuya WM, Frid D, Rocco M et al. Treatment strategies in patients with statin intolerance: the Cleveland Clinic experience. Am Heart J 2013; 166(3): 597–603.
19. Robison CD, Bair TL, Horne BD et al. Hypothyroidism as a risk factor for statin intolerance. J Clin Lipidol 2014; 8(4): 401–407.
20. Glueck CJ, Abuchaibe C, Wang P. Symptomatic myositismyalgia in hypercholesterolemic statin-treated patients with concurrent vitamin D deficiency leading to statin intolerance may reflect a reversible interaction between vitamin D deficiency and statins on skeletal muscle. Med Hypotheses 2011; 77(4): 658–661.
21. Taylor BA, Lorson L, White CM et al. A randomized trial of coenzyme Q10 in patients with confirmed statin myopathy. Atherosclerosis 2015; 238(2): 329–335.
22. Banach M, Serban C, Sahebkar A et al. Lipid and Blood Pressure Meta-analysis Collaboration Group. Effects of coenzyme Q10 on statin-induced myopathy: a meta-analysis of randomized controlled trials. Mayo Clin Proc 2015; 90(1): 24–34.
23. Backes JM, Moriarty PM, Ruisinger JF et al. Effects of once weekly rosuvastatin among patients with a prior statin intolerance. Am J Cardiol 2007; 100(3): 554–555.
24. Ruisinger JF, Backes JM, Gibson CA et al. Once-a-week rosuvastatin (2.5 to 20 mg) in patients with a previous statin intolerance. Am J Cardiol 2009; 103(3): 393–394.
25. Gadarla M, Kearns AK, Thompson PD. Efficacy of rosuvastatin (5 mg and 10 mg) twice a week in patients intolerant to daily statins. Am J Cardiol 2008; 101(12): 1747–1748.
26. Honkanen M. Managing the statin-intolerant patient: low-dose/low-frequency treatment regimens. LipidSpin 2013; 11(4): 9–12. Dostupné z WWW: <https://www.lipid.org/communications/lipid_spin/lipid-spin-fall-2013>. Accessed June 1, 2015.
27. Cannon CP et al. IMPROVE IT Invesgtigators. IMPROVE-IT Trial: A comparison of ezetimibe/simvastatin versus simvastatin monotherapy on cardiovascular outcomes after actue coronary syndromes. Presented at: American heart Association Scientific Sessions: Late-braking clinical trials: Anti-Lipid Therapy and Prevention of CAD, November 17, 2014. Dostupné z WWW:<http://my.americanheart.org/idc/groups/ahamah-public/@wcm/@sop/@scon/documents/downloadable/ucm_469598.pdf>. Accessed June 1, 2015.
28. Jun M, Foote C, Lv J et al. Effects of fibrates on cardiovascular outcomes: a systematic review and meta-analysis. Lancet 2010; 375(9729):1875–1884.
29. HPS2-THRIVE Collaborative Group. Landray MJ, Haynes R, Hopewell JC et al. Effects of extended release niacin with laropiprant in high-risk patients. N Engl J Med 2014; 371(3): 203–212.
30. AIM-HIGH Investigators. Boden WE, Probstfield JL, Anderson T et al. Niacin in patients with low HDL cholesterol levels receiving intensive statin therapy. N Engl J Med 2011; 365(24): 2255–2267.
31. Sabatine MS, Giugliano RP, Wiviott SD et al. Open-Label Study of Long-Term Evaluation against LDL Cholesterol (OSLER) Investigators. Efficacy and safety of evolocumab in reducing lipids and cardiovascular events. N Engl J Med 2015; 372(16): 1500–1509.
32. Robinson JG, Farnier M, Krempf M et al. Long-term safety, tolerability and efficacy of alirocumab versus placebo in high cardiovascular risk patients: first results from the ODYSSEY LONG TERM study in 2,341 patients. ESC Congress 2014. Hot Line session: Coronary artery disease and lipids, 31 August 2014. Dostupné z WWW: <http://www.escardio.org/Congresses-&-Events/Congress-resources/ESC-Congress-365/Long-term-safety-tolerability-and-efficacy-of-alirocumab-versus-placebo-in-high>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2015 Issue 11
-
All articles in this issue
- Ateroskleróza: od etiologie po možnosti ovlivnění
- Praktický přístup ke statinové intoleranci
- Včasná diagnostika familiární hypercholesterolemie v České republice v rámci projektu MedPed
- Inhibice PCSK9 jako nová naděje pro nemocné s familiární hypercholesterolemií, statinovou intolerancí a posléze pro všechny pacienty v nejvyšším kardiovaskulárním riziku? Zaměřeno na alirokumab – Praluent®
- Evolokumab a projekt PROFICIO: první výsledky
- Postavení lipoproteinové aferézy v současnosti
- Vliv kombinace simvastatinu s ezetimibem na krevní lipidy a na kardiovaskulární příhody u diabetiků (komentář k výsledkům subanalýzy studie IMPROVE-IT)
-
Co přináší přehledný článek o důkazech redukce makrovaskulárního rizika u pacientů s aterogenní dyslipidemií?
Zpráva o konsenzu expertů o významu kombinované terapie fenofibrátem a statinem Hana Rosolová - Studie TECOS, EXAMINE a SAVOR – čím se liší a co přinášejí?
- Klinický význam nových bazálních inzulinů a inzulin Toujeo® 300 U/ml
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Klinický význam nových bazálních inzulinů a inzulin Toujeo® 300 U/ml
- Ateroskleróza: od etiologie po možnosti ovlivnění
- Postavení lipoproteinové aferézy v současnosti
- Praktický přístup ke statinové intoleranci
