Bariatrické operace u nemocných s diabetem
Bariatric surgeries at diabetic patients
A worldwide increase in the prevalence of obesity and type 2 diabetes mellitus along with accompanying chronic, in particular cardiovascular, complications represents one of the leading challenges of current medicine. Despite major advances in diabetes pharmacotherapy, bariatric surgery remains the most effective treatment of diabetes. It not only markedly decreases body weight and improves glucose control but also induces diabetes remission in a significant percentage of patients. According to current recommendations, bariatric surgery is indicated in patients with 3rd degree obesity (even without any complications) or with 2nd degree obesity with complications (e.g. diabetes, dyslipidemia etc.). There is a growing body of evidence that bariatric surgery is efficacious also in type 2 diabetics with 1st degree obesity or even with BMI bellow 30 kg/m2. This paper summarizes practical aspects of indications of diabetics to different types of bariatric operations and their long-term follow up. It also discusses the differences between various types of operations and their mechanisms of positive metabolic effects.
Key words:
bariatric surgery – cardiovascular complications – diabetes remission – mechanisms of action – type 2 diabetes mellitus
Authors:
Martin Haluzík 1,2
Authors‘ workplace:
Endokrinologický ústav, Praha
1; Ústav lékařské biochemie a laboratorní diagnostiky 1. LF UK a VFN v Praze
2
Published in:
Vnitř Lék 2016; 62(Suppl 4): 30-35
Category:
Reviews
Overview
Celosvětově vzrůstající prevalence obezity a diabetes mellitus 2. typu a s nimi spojený nárůst chronických především kardiovaskulárních komplikací představuje jeden z nejvýznamnějších problémů současné medicíny. I přes významné pokroky ve farmakoterapii diabetu zůstává jeho nejúčinnější léčbou bariatrická chirurgie. Ta vede nejen k významnému snížení hmotnosti a zlepšení kompenzace diabetu, ale u značné části pacientů také k jeho remisi. Podle současných doporučení je bariatrická chirurgie indikována u pacientů s obezitou 3. stupně (i bez přítomnosti komplikací), respektive s obezitou 2. stupně a s přítomností komplikací (diabetes, dyslipidemie a další). Stále více studií však svědčí pro velmi dobré efekty bariatrické chirurgie i u diabetiků 2. typu s obezitou 1. stupně a dokonce i s BMI < 30 kg/m2. V tomto článku shrnujeme informace o praktických aspektech indikací diabetiků k jednotlivým typům bariatrických operací a jejich dlouhodobém pooperačním sledování. Diskutujeme rovněž rozdíly mezi jednotlivými bariatrickými operacemi a mechanizmy jejich pozitivního metabolického působení.
Klíčová slova:
bariatrická chirurgie – diabetes mellitus 2. typu – kardiovaskulární komplikace – mechanizmy působení – remise diabetu
Úvod
U pacientů s těžšími stupni obezity, kteří mají zároveň diabetes 2. typu (DM2T), je velkým problémem výrazná inzulinová rezistence, malá možnost pacientů zvýšit fyzickou aktivitu a obvykle nedostatečná účinnost jakýchkoliv typů farmakoterapie [1–3]. Bariatrická chirurgie zde představuje zcela zásadní možnost ovlivnění nejen tělesné hmotnosti, ale také dalších přidružených onemocnění včetně dyslipidemie, arteriální hypertenze, syndromu spánkové apnoe, výskytu některých zhoubných nádorů a především kompenzace DM2T [4].
V současnosti existuje řada důkazů o výborné účinnosti bariatrické chirurgie při snížení hmotnosti a pozitivním ovlivnění metabolických komplikací obezity – především DM2T. V tomto směru přináší nejúplnější výsledky švédská studie SOS (Swedish Obese Subjects Study), v rámci které je prospektivně sledováno 2 010 obézních nemocných, kteří podstoupili různé typy bariatrických výkonů, a srovnatelně velká kontrolní skupina obézních pacientů léčených konzervativně [5]. Pokles hmotnosti, glykemie, inzulinemie, hladin triglyceridů, HDL-cholesterolu a diastolického krevního tlaku byl v průběhu 10letého sledování výrazně vyšší u pacientů, kteří podstoupili žaludeční bypass, než u pacientů po bandáži žaludku nebo vertikální gastroplastice [6]. Ovšem v případě všech operací došlo k podstatnému dlouhodobému snížení hmotnosti a zlepšení všech parametrů, zatímco u kontrolní skupiny léčené konzervativně tyto parametry v dlouhodobém horizontu ovlivněny nebyly [7]. Dlouhodobé sledování v rámci této studie prokázalo i snížení kardiovaskulárních komplikací a kardiovaskulární mortality, přestože absolutní počty kardiovaskulárních příhod jsou vzhledem k výběru málo rizikových pacientů do studie dosti nízké [7].
Jiná studie, analyzující data 8 000 pacientů s obezitou po gastrickém bypassu, prokázala snížení mortality na diabetes o 92 %, mortality na ICHS o 56 % a mortality na maligní nádory o 60 % [8]. Celková úmrtnost poklesla o 40 % ve srovnání se skupinou obézních pacientů léčených konzervativně.
Celkově z publikovaných dat vyplývá, že v případě DM2T je pravděpodobnost úplné normalizace glukózového metabolizmu nejvyšší u malabsorpčních a kombinovaných výkonů a menší u čistě restrikčních výkonů (rozdíly mezi operacemi jsou podrobněji popsány níže) [9]. Podle metaanalýzy, která zahrnula přes 600 klinických studií s více než 135 000 pacientů, bylo dosaženo remise diabetu v průměru u 86,6 % pacientů; z toho po provedení biliopankreatické diverze v 95 %, po žaludečním bypassu v 80 % a po gastrické bandáži v 57 % [10]. V dlouhodobém horizontu se může DM2T znovu objevit a skutečně kvalitních dlouhodobých dat s jasně definovanými kritérii dlouhodobé remise zatím není mnoho. Nicméně jednoznačně platí, že účinnost bariatrické chirurgie při remisi/zlepšení diabetu je unikátní a prakticky nesrovnatelná s jakýmkoliv jiným přístupem.
V tomto článku shrnujeme informace o praktických aspektech indikací diabetiků k jednotlivým typům bariatrických operací a jejich dlouhodobém pooperačním sledování. Diskutujeme rovněž rozdíly mezi jednotlivými bariatrickými operacemi a mechanizmy jejich pozitivního metabolického působení.
Typy bariatrických výkonů
Bariatrická chirurgie (z řeckého baros – těžký) byla původně definována jako operační výkon na gastrointestinálním traktu s cílem snížit hmotnost [11]. Až sekundárně bylo zjištěno, že u řady výkonů dochází ke zlepšení metabolických parametrů, které jde nad rámec snížení hmotnosti. Postupně se tak vyvinul pojem metabolická chirurgie. Přesná definice tohoto pojmu je stále předmětem diskusí, ale obvykle je tento termín používán pro operační výkony, jejichž cílem není „pouze“ snížit hmotnost, ale také přímo dosáhnout metabolických zlepšení (zejména zlepšení kompenzace či remise diabetu) [11]. V tomto článku budeme pro jednoduchost nadále používat termín bariatrická chirurgie, pod který zahrnujeme všechny operační výkony určené ke snížení hmotnosti pacientů s obezitou včetně operací s pozitivními metabolickými účinky nezávislými na snížení hmotnosti.
Bariatrické operace můžeme podle tradiční klasifikace rozdělit na výkony restriktivní (např. bandáž žaludku, žaludeční plikace), kombinované (např. gastrický bypass) a malabsorpční (biliopankreatická diverze) [12]. U restriktivních výkonů je mechanizmem působení zmenšení objemu žaludku, které mechanicky brání požití většího množství potravy. Kromě snížení hmotnosti vedou tyto výkony i ke zlepšení metabolických parametrů, které je však převážně sekundární – vyvolané poklesem hmotnosti [13]. Kombinované výkony, jejichž prototypem je gastrický bypass, kromě určitého zmenšení objemu žaludku navíc vyřazují část tenkého střeva z kontaktu s potravou, což přináší také významné metabolické efekty nad rámec snížení hmotnosti [14]. Tubulizace žaludku (sleeve gastrectomy) je svým provedením restriktivní operace (provádí se resekce větší části žaludku a ponechaná část má pak tvar tenké trubice). Byly však u ní prokázány metabolické efekty nad rámec snížení hmotnosti [15,16]. Biliopankreatická diverze je výkon vyřazující značnou část tenkého střeva z kontaktu s potravou [17]. Jde o nesmírně účinnou operaci, která však může zejména u méně spolupracujících nemocných vést k nežádoucím účinkům plynoucím z malabsorpce. Bližší popis výkonů přesahuje rámec tohoto sdělení, čtenáře proto odkazujeme na monografie zabývající se podrobně touto problematikou [18,19]. Schematické znázornění jednotlivých bariatrických výkonů ukazuje obr. 1.
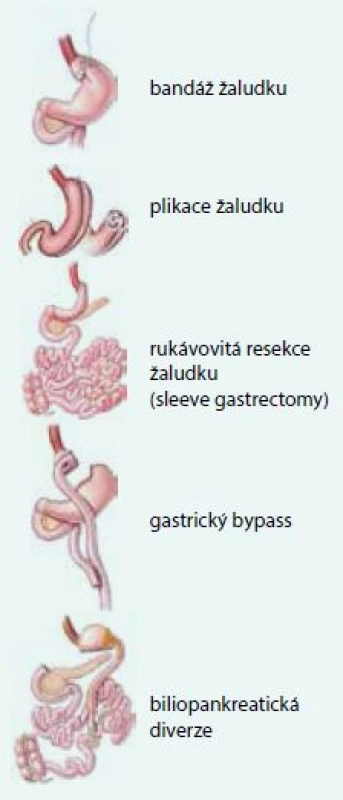
Mechanizmus působení kombinovaných a malabsorpčních bariatrických operací je dosud objasněn pouze částečně. Nepochybně zahrnuje zvýšenou sekreci gastrointestinálních hormonů (především glukagon-like peptidu 1 a dalších) z distálních částí tenkého střeva, změny v produkci a sekreci žlučových kyselin, neurální mechanizmy a změny střevní mikroflóry a celou řadu dalších, dosud detailně neobjasněných dějů [9,20,21]. Důležitou součástí působení kombinovaných a malabsorpčních bariatrických operací je také vynechání proximální části tenkého střeva z kontaktu s potravou, které se zdá být také zodpovědné za celou řadu pozitivních metabolických účinků [22]. I zde ovšem zůstávají přesné mechanizmy ze značné části neobjasněny.
Indikace diabetiků k bariatrickým výkonům
Indikace k chirurgické léčbě obezity je založena na evropských interdisciplinárních doporučeních naposledy aktualizovaných v roce 2015 [23]. Indikací bariatrického výkonu je závažná obezita definovaná jako obezita 3. stupně (BMI ≥ 40 kg/m2) a obezita 2. stupně (BMI 35–40 kg/m2) s komplikacemi zejména metabolickými, oběhovými, kloubními apod. Z praktického hlediska je důležité, že požadovaná hodnota BMI může být i dřívější, pokud je adekvátně dokumentována. Dosažený pokles hmotnosti pod tuto mez není kontraindikací bariatrického výkonu, zejména byl-li výsledkem intenzivní léčby před výkonem nebo pokud pacienti po podstatném zhubnutí opět začínají zvyšovat svou hmotnost. Pacienti s obezitou a DM2T tak mohou být k bariatrickému výkonu indikováni i za předpokladu, že jejich aktuální BMI je < 35 kg/m2, pokud lze zdokumentovat, že měli v minulosti BMI vyšší než tuto hodnotu.
Zcela zásadní pro dlouhodobou úspěšnost jakéhokoliv bariatrického výkonu je přiměřeně dlouhé období nechirurgické péče, v němž je dokumentována spolupráce pacienta a jeho schopnost dodržovat lékařská doporučení. V tomto období by měl být pacient v ideálním případě sledován obezitologem, případně lékařem s obezitologickou kvalifikací. Zde by měl být pacient opakovaně a podrobně edukován o dietních a režimových opatřeních a měl by prokázat, že je schopen tato lékařská doporučení dodržovat. Trvání tohoto sledování není explicitně stanoveno. Podle našich zkušeností je však optimální nejméně doba 6 měsíců až 1 roku. Výhodou je kombinovat návštěvy u obezitologa s edukací nutriční terapeutkou, která s pacientem opakovaně diskutuje optimální složení jídelníčku a jeho úpravy dle aktuálního vývoje hmotnosti. V tomto období je také velmi důležité pacientovi podrobně vysvětlit podstatu plánovaného operačního výkonu, jeho možná rizika i omezení, která může přinést.
Ideálním místem přípravy nemocného k bariatrickému výkonu a jeho dlouhodobého sledování je obezitologické centrum s multidisciplinárním týmem odborníků zahrnujícím obezitologa (resp. diabetologa, internistu, endokrinologa či praktického lékaře), bariatrického chirurga, psychologa, nutriční terapeutku a dle potřeby také anesteziologa, gastroenterologa a lékaře a jiné odborníky dalších specializací.
Aktuální doporučení České diabetologické společnosti (ČDS) uvádějí, že chirurgické řešení obezity při diabetu 2. typu je nejúčinnější metodou, která vede ke zlepšení kompenzace diabetu. U asi 80 % nemocných vede k vymizení známek diabetu a přechodu do poruchy glukózové homeostázy či k úplné normalizaci tolerance glukózy. Umožní obvykle vysazení inzulinu a snížení dávek perorálních antidiabetik. Pokud je BMI > 35 kg/m2, zejména jsou-li přítomny další rizikové faktory, měla by být indikace k bariatrickému výkonu u obézního nemocného s DM2T vždy uvážena.
Kontraindikace bariatrického výkonu
Bariatrický výkon je kontraindikován, pokud nelze doložit žádnou dosavadní obezitologickou péči nebo není-li pacient schopen účasti v dlouhodobém medicínském sledování. Provedení výkonu u takto nedostatečně připraveného nemocného, u kterého není záruka dobré kompliance při dlouhodobém sledování, je hrubou chybou, která může významně zvýšit riziko dlouhodobých komplikací.
Dalšími kontraindikacemi bariatrického výkonu je dekompenzace závažného psychického onemocnění, abúzus alkoholu nebo drogová závislost, nemoc aktuálně ohrožující život a neschopnost sebepéče. Věk > 60 let není absolutní kontraindikací, pokud je předpoklad zvýšení kvality života a přínos výkonu převažuje potenciální rizika. Nicméně u pacientů starších 60 let máme k dispozici málo dat, která by umožnila dlouhodobý přínos bariatrické chirurgie jednoznačně posoudit [24].
Všichni nemocní, u kterých je zvažována bariatrická operace, musejí mít realistický náhled na možnosti operace a porozumět principu plánované operace a jejím dlouhodobým důsledkům včetně omezení a možných nežádoucích účinků. Neměli by primárně očekávat normalizaci hmotnosti, která je většině případů neuskutečnitelná a ze zdravotního hlediska není ani nezbytně nutná.
Pacienti zároveň musejí souhlasit s následným dodržováním doporučení ve smyslu dietních opatření, jídelního chování a pokračování ve spolupráci s obezitologem/diabetologem a bariatrickým chirurgem, eventuálně i psychologem.
Dalšími kontraindikacemi bariatrických výkonů jsou gravidita, sekundární obezita a pochopitelně také neúnosnost pacienta k provedení operace v celkové anestezii.
Předoperační vyšetření před bariatrickou operací
Předoperační vyšetření před bariatrickou operací se u jednotlivých výkonů neliší. Kromě obvyklého interního vyšetření před břišní operací srovnatelného rozsahu je zapotřebí posoudit motivaci pacienta, jeho náhled (očekávání) a ochotu účastnit se dalšího sledování. Proto je nezbytnou součástí přípravy cílené psychologické vyšetření [25]. Z hlediska možných kontraindikací operační léčby obezity je zásadně důležité odhalit především poruchy příjmu potravy typu záchvatovitého přejídání, které by pooperačně mohlo vést k velmi závažným komplikacím.
Dále je obvykle požadováno endoskopické a RTG vyšetření horní části trávicího traktu, spirometrické vyšetření a ultrasonografické vyšetření břicha s posouzením velikosti levého jaterního laloku. Nadměrně zvětšený levý jaterní lalok může mechanicky komplikovat provedení bariatrického výkonu. Někdy je tak před výkonem nutné pacienty přijmout k 1–2týdennímu redukčnímu pobytu za hospitalizace s podáváním nízkokalorické diety, aby došlo ke zmenšení levého jaterního laloku.
Řada bariatrických center upřednostňuje u pacientů s těžkou obezitou (BMI > 50) dvoustupňové provedení operace – jednodušší restriktivní výkon v prvním kroku a po primární redukci hmotnosti navázaní komplikovanějším výkonem kombinovaným, jehož provedení je po určitém poklesu hmotnosti technicky výrazně jednodušší [26]. Rovněž při postupném poklesu účinnosti restriktivního výkonu je možné pacienta ve druhém sledu indikovat k provedení kombinovaného výkonu typu gastrického bypassu.
Výběr bariatrického výkonu
Výběr konkrétního bariatrického výkonu musí vycházet z komplexního posouzení získaných informací a přihlíží se pochopitelně také k přání pacienta. Jak již bylo zmíněno, dlouhodobá účinnost ani zátěž jednotlivými typy operace není stejná [27]. Očekávaný průměrný pokles hmotnosti, pravděpodobnost jeho udržení a metabolické přínosy stoupají od gastrické bandáže respektive plikace přes tubulizaci žaludku a gastrický bypass až k biliopankreatické diverzi [28]. Zároveň se však v podobném pořadí zvyšuje chirurgická náročnost výkonu a také rizika dlouhodobých nutričních deficitů a malabsorpce.
Z hlediska kompromisu mezi operační proveditelností výkonu, přímými metabolickými účinky a dlouhodobými nežádoucími účinky by se pro diabetika s neuspokojivě kompenzovaným diabetem mohl jako optimální jevit gastrický bypass, jehož dostupnost na kvalitních a dostatečně zkušených chirurgických pracovištích je však v českých podmínkách poněkud nedostatečná. Dobrý poměr mezi účinností a bezpečností má i tubulizace žaludku. V ČR poměrně často užívaná plikace žaludku zatím nemá dostatek dlouhodobých dat o účinnosti a publikované výsledky naznačují, že jde o čistě restriktivní operaci bez metabolické komponenty nad rámec redukce hmotnosti [29]. Nicméně, vždy je třeba mít na paměti, že i relativně jednoduché restriktivní výkony mohou být z hlediska kompenzace diabetu pro pacienta velmi přínosné a obvykle mnohem účinnější než farmakoterapie [30].
Sledování pacienta po bariatrické operaci
Pro pacienty s obezitou bez diabetu je první kontrola doporučena měsíc po výkonu a další následují v prvním roce po 3 měsících, v druhém po půlroce a dále nejméně jednou ročně [23]. U diabetiků po bariatrické operaci nejsou podobně přesná doporučení k dispozici. Nutná frekvence kontrol bude jistě vyšší u pacientů s intenzivní předoperační antidiabetickou léčbou, kterou je ve většině případů nutné výrazně zredukovat, případně vysadit [4].
Diabetikovi s plánovanou bariatrickou operací je nutné již předoperačně poskytnout glukometr k provádění selfmonitoringu. Pokud je tento pacient léčen medikací potenciálně vyvolávající hypoglykemii, je nutná také podrobná edukace stran úprav dávek případně jejího vysazení po operaci. V prvních měsících po operaci mohou být nutné relativně časté konzultace s diabetologem. Zásadní chybou je v této fázi předčasné vyřazení pacienta z dispenzarizace, případně příliš nízká frekvence kontrol operovaného diabetika. Výše popsaná remise diabetu může být v některých případech pouze dočasná a její dosažení nezávisí pouze na typu operace, ale významně také na délce trvání diabetu před operací, přičemž kratší předoperační trvání diabetu pravděpodobnost remise významně zvyšuje.
Náplní kontrol je kromě sledování poklesu hmotnosti také metabolický a výživový stav. To je důležitější u malabsorpčních výkonů, především biliopankreatické diverze, při níž je nezbytná celoživotní denní suplementace vitaminů, mikronutrientů (stopových prvků) a vápníku. V případě adjustabilní bandáže přistupuje ještě možnost adjustace, kterou provádí většinou chirurg nebo specializovaná sestra.
Úskalí bariatrických výkonů pro pacienta i lékaře
Bariatrická chirurgie je dnes nepochybně nejúčinnější léčbou diabetu a dostává se jí velké pozornosti jak mezi odbornou veřejností, tak i ve sdělovacích prostředcích a mezi pacienty. Pokud však od bariatrického výkonu očekáváme metabolická zlepšení nezávislá na poklesu hmotnosti, jde převážně o výkony malabsorpční či kombinované. Jedná se tedy o poněkud rozsáhlejší výkony zatížené relativně vyšším množstvím perioperačních a časných pooperačních komplikací než o prosté výkony restriktivní. Nicméně celkový výskyt uvedených komplikací je stále v rukou zkušeného chirurga poměrně nízký a určitě by neměl být důvodem, aby jinak indikovaný nemocný byl od bariatrické chirurgie odrazován.
Z pohledu internisty je určitým rizikem také možnost, že pacient, který je ujištěn o vyléčení všech metabolických komplikací, přestane brát léky a docházet na kontroly, přestože zejména u pacientů s delší anamnézou diabetu mnohdy ani malabsorpční operace nemusí k úplnému vyléčení stačit. Samostatnou kapitolou, která je někdy podceňována i lékaři, jsou možné deficity vitaminů a minerálů v důsledku dlouhodobé malabsorpce, zejména u rozsáhlých malabsorpčních výkonů [31].
Některé studie naznačují, že gastrický bypass je až v 50 % případů spojen s deficitem železa a vitaminu B12 [32]. Poměrně častý je i deficit vitaminu D. I po poměrně jednoduchých typech operací, jako je sleeve gastrectomy, se může vyskytnout deficit vitaminu B12 a kyseliny listové [15]. Zejména v souvislosti s biliopankreatickou diverzí je poměrně častá malabsorpce lipidů, ve 25 % případů i proteinová malnutrice a velmi časté deficity vitaminů rozpustných v tucích, stopových prvků atd [17]. V neposlední řadě mohou zejména rozsáhlejší operace ovlivnit vstřebávání jak klasických léků, tak i substitučních preparátů (např. vitaminu D). V případě vitaminu D mohou být u pacientů po gastrickém bypassu a zejména biliopankreatické diverzi mnohdy nutné 10–100násobně vyšší dávky než u běžných pacientů, případně se neobejdeme bez parenterálního podání. Přehled možných deficitů vitaminů a stopových prvků po bariatrických operacích a jeho řešení je uveden v tab. 1.
![Cílové hodnoty kompenzace diabetu dle odborných společností. Upraveno podle [3,13]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/134b45e659c02dbf6a3097b443026278.jpg)
Internisté, diabetologové, endokrinologové i praktičtí lékaři sledující pacienty po bariatrických operacích se tak musejí zaměřit nejen na úpravy dosavadní antidiabetické, hypolipidemické či antihypertenzní medikace, ale také na pravidelné nutriční sledování k zajištění případné substituce vitaminových a jiných deficitů.
Závěr a další perspektivy
Bariatrická chirurgie je nejúčinnější léčebnou metodou nejen obezity, ale také diabetu 2. typu a dalších přidružených onemocnění. Počet diabetiků indikovaných v současné době v České republice k bariatrické chirurgii je zatím stále podstatně nižší, než by mohl a měl být. U mnoha nemocných s obezitou 2. a 3. stupně a neuspokojivě kompenzovaným diabetem přitom ani přes nové možnosti farmakoterapie nemáme mnoho jiných možností, jak dosáhnout uspokojivé kompenzace. Pohled na bariatrickou chirurgii jako na léčebnou metodu diabetu (nikoliv primárně obezity) odráží i nové společné mezioborové doporučení diabetologů, obezitologů a bariatrických chirurgů publikované v letošním roce v časopise Diabetes Care [33]. Zde je prezentován konsenzus, podle nějž by se bariatrická chirurgie měla stát nedílnou součástí léčebného algoritmu DM2T podobně jako různé typy farmakoterapie. Autoři však zároveň také konstatují, že k definitivnímu a konkrétnímu zařazení do léčebného algoritmu je stále nutné získat více informací o dlouhodobém vlivu bariatrické chirurgie na mortalitu a výskyt chronických komplikací, podobně jako je tomu u různých typů antidiabetik.
Nesmíme také zapomínat na to, že nesprávně indikovaná operace nedostatečně edukovaného pacienta, případně operace provedená na pracovišti s nedostatečnou zkušeností, může pacientovi spíše uškodit než pomoci. Zcela zásadní podmínkou je, aby pacient již před indikací výkonu dobře chápal nejen přínosy, ale i rizika operace, a také adekvátní předoperační a celoživotní pooperační sledování nemocného lékařem dobře obeznámeným s dlouhodobými riziky a komplikacemi bariatrických operací.
Z hlediska perspektiv bariatrických operací stále probíhá výzkum nových operačních výkonů, např. takových, které by tak významně nesnižovaly hmotnost, ale jejich hlavní těžiště by bylo ve zlepšení metabolických komplikací. Tento přístup je možné označit za „pravou“ metabolickou chirurgii.
Objevují se také nové zajímavé instrumentální techniky založené na principech bariatrické chirurgie avšak prováděné endoskopicky. Prototypem takovéto techniky je např. endoskopicky implantovatelný duodenální rukáv, který odděluje stěnu duodena a proximální části jejuna od kontaktu s potravou a vede ke snížení hmotnosti a významnému zlepšení kompenzace diabetu [34,35]. Přestože je tento výkon kromě dobré účinnosti spojen také s řadou nežádoucích účinků, jistě naznačuje možnou cestu, jakou by se další vývoj v této oblasti mohl ubírat. V budoucnu lze tak zřejmě očekávat částečné nahrazení některých operačních výkonů méně invazivními endoskopickými technikami.
Podpořeno RVO64165 a 15–27863A.
prof. MUDr. Martin Haluzík, DrSc.
mhalu@lf1.cuni.cz
Endokrinologický ústav, Praha
www.endo.cz
Doručeno do redakce 25. 8. 2016
Přijato po recenzi 7. 10. 2016
Sources
1. Musso G, Cassader M, De Michieli F et al. Nonalcoholic steatohepatitis versus steatosis: adipose tissue insulin resistance and dysfunctional response to fat ingestion predict liver injury and altered glucose and lipoprotein metabolism. Hepatology 2012; 56(3): 933–942. Dostupné z DOI: <http://dx.doi.org/10.1002/hep.25739>.
2. Bluher M. Adipose tissue dysfunction contributes to obesity related metabolic diseases. Best Pract Res Clin Endocrinol Metab 2013; 27(2): 163–177. Dostupné z DOI: <http://dx.doi.org/10.1016/j.beem.2013.02.005>.
3. Nantel J, Mathieu ME, Prince F. Physical activity and obesity: biomechanical and physiological key concepts. J Obes 2001; 2011 : 650230. Dostupné z DOI: <http://dx.doi.org/10.1155/2011/650230>.
4. Dixon JB, le Roux CW, Rubino F et al. Bariatric surgery for type 2 diabetes. Lancet 2012; 379 (9833): 2300–2311. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)60401–2>.
5. Sjostrom L, Larsson B, Backman L et al. Swedish obese subjects (SOS). Recruitment for an intervention study and a selected description of the obese state. International journal of obesity and related metabolic disorders. Int J Obes Relat Metab Disord 1992; 16(6): 465–479.
6. Torgerson JS, Sjostrom L. The Swedish Obese Subjects (SOS) study – rationale and results. Int J Obes Relat Metab Disord 2001; 25(Suppl 1) S2-S4.
7. Sjostrom L. Bariatric surgery and reduction in morbidity and mortality: experiences from the SOS study. Int J Obes 2008; 32(Suppl 7): S93-S97. Dostupné z DOI: <http://dx.doi.org/10.1038/ijo.2008.244>.
8. Eliasson B, Liakopoulos V, Franzen S et al. Cardiovascular disease and mortality in patients with type 2 diabetes after bariatric surgery in Sweden: a nationwide, matched, observational cohort study. Lancet Diabetes Endocrinol 2015; 3(11): 847–854. Dostupné z DOI: <http://dx.doi.org/10.1016/S2213–8587(15)00334–4>.
9. Haluzik M. Bariatric surgery and the mechanism of diabetes remission: are we getting there? J Clin Endocrinol Metab 2013; 98(11): 4336–4338. <http://dx.doi.org/10.1210/jc.2013–3698>.
10. Buchwald H, Estok R, Fahrbach K et al. Weight and type 2 diabetes after bariatric surgery: systematic review and meta-analysis. Am J Med 2009; 122(3): 248–256. Dostupné z DOI: <http://dx.doi.org/10.1016/j.amjmed.2008.09.041>.
11. Rubino F. From bariatric to metabolic surgery: definition of a new discipline and implications for clinical practice. Curr Atheroscler Rep 2013; 15(12): 369. Dostupné z DOI: <http://dx.doi.org/10.1007/s11883–013–0369-x>.
12. Greve JW, Rubino F. Bariatric surgery for metabolic disorders. Br J Surg 2008; 95(11): 1313–1314. Dostupné z DOI: <http://dx.doi.org/10.1002/bjs.6389>.
13. Ahn SM, Pomp A, Rubino F. Metabolic surgery for type 2 diabetes. Ann N Y Acad Sci 2010; 1212: E37-E45. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1749–6632.2011.05984.x>.
14. Chakravartty S, Tassinari D, Salerno A et al. What is the Mechanism Behind Weight Loss Maintenance with Gastric Bypass? Curr Obes Rep 2015; 4(2): 262–268. Dostupné z DOI: <http://dx.doi.org/10.1007/s13679–015–0158–7>.
15. Shi X, Karmali S, Sharma AM et al. A review of laparoscopic sleeve gastrectomy for morbid obesity. Obes Surg 2010; 20(8): 1171–1177. Dostupné z DOI: <http://dx.doi.org/10.1007/s11695–010–0145–8>.
16. Kasalicky M, Michalsky D, Housova J et al. Laparoscopic sleeve gastrectomy without an over-sewing of the staple line. Obes Surg 2008; 18(10): 1257–1262. Dostupné z DOI: <http://dx.doi.org/10.1007/s11695–008–9635–3>.
17. Anderson B, Gill RS, de Gara CJ et al. Biliopancreatic diversion: the effectiveness of duodenal switch and its limitations. Gastroenterol Res Pract 2013; 2013 : 974762. Dostupné z DOI: <http://dx.doi.org/10.1155/2013/974762>.
18. Hainer V et al. Základy klinické obezitologie. 2. ed. Grada: Praha 2011. ISBN 978–80–247–3252–7.
19. Fried M et al. Bariatrická a metabolická chirurgie. Mladá fronta: Praha 2011. ISBN 978–80–204–2424–2
20. O’Brien PE. Bariatric surgery: mechanisms, indications and outcomes. J Gastroenterol Hepatol 2010; 25(8): 1358–1365. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1440–1746.2010.06391.x>.
21. Pournaras DJ, Osborne A, Hawkins SC et al. Remission of type 2 diabetes after gastric bypass and banding: mechanisms and 2 year outcomes. Ann Surg 2010; 252(6): 966–971. Dostupné z DOI: <http://dx.doi.org/10.1097/SLA.0b013e3181efc49a>.
22. Mingrone G, Castagneto-Gissey L. Mechanisms of early improvement/resolution of type 2 diabetes after bariatric surgery. Diabetes Metab 2009; 35(6 Pt 2): 518–523. Dostupné z DOI: <http://dx.doi.org/10.1016/S1262–3636(09)73459–7>.
23. Yumuk V, Tsigos C, Fried M et al. European Guidelines for Obesity Management in Adults. Obes Facts 2015; 8(6): 402–424. Dostupné z DOI: <http://dx.doi.org/10.1159/000442721>.
24. Giordano S, Victorzon M. Bariatric surgery in elderly patients: a systematic review. Clin Interv Aging 2015; 10 : 1627–1635. Dostupné z DOI: <http://dx.doi.org/10.2147/CIA.S70313>.
25. Kalarchian MA, Marcus MD. Psychosocial Interventions Pre and Post Bariatric Surgery. Eur Eat Disord Rev 2015; 23(6): 457–462. Dostupné z DOI: <http://dx.doi.org/10.1002/erv.2392>.
26. van Rutte PW, Smulders JF, de Zoete JP et al. Indications and short-term outcomes of revisional surgery after failed or complicated sleeve gastrectomy. Obes Surg 2012; 22(12): 1903–1908. Dostupné z DOI: <http://dx.doi.org/10.1007/s11695–012–0774–1>.
27. Genser L, Casella Mariolo JR, Castagneto-Gissey L et al. Obesity, Type 2 Diabetes, and the Metabolic Syndrome: Pathophysiologic Relationships and Guidelines for Surgical Intervention. Surg Clin North Am 2016; 96(4): 681–701. Dostupné z DOI: <http://dx.doi.org/10.1016/j.suc.2016.03.013>.
28. Rubino F, Shukla A, Pomp A et al. Bariatric, metabolic, and diabetes surgery: what’s in a name? Ann Surg 2014; 259(1): 117–122. Dostupné z DOI: <http://dx.doi.org/10.1097/SLA.0b013e3182759656>.
29. Ji Y, Wang Y, Zhu J et al. A systematic review of gastric plication for the treatment of obesity. Surg Obes Relat Dis 2014; 10(6): 1226–1232. Dostupné z DOI: <http://dx.doi.org/10.1016/j.soard.2013.12.003>.
30. Mingrone G, Panunzi S, De Gaetano A et al. Bariatric-metabolic surgery versus conventional medical treatment in obese patients with type 2 diabetes: 5 year follow-up of an open-label, single-centre, randomised controlled trial. Lancet 2015; 386(9997): 964–973. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(15)00075–6>.
31. Welbourn R, Pournaras D. Bariatric surgery: a cost-effective intervention for morbid obesity; functional and nutritional outcomes. Proc Nutr Soc 2010; 69(4): 528–535.
32. Bal BS, Finelli FC, Koch TR. Origins of and recognition of micronutrient deficiencies after gastric bypass surgery. Curr Diab Rep 2011; 11(2): 136–141. Dostupné z DOI: <http://dx.doi.org/10.1007/s11892–010–0169–4>.
33. Rubino F, Nathan DM, Eckel RH et al. Metabolic Surgery in the Treatment Algorithm for Type 2 Diabetes: A Joint Statement by International Diabetes Organizations. Diabetes Care 2016; 39(6): 861–877. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0236>.
34. Patel SR, Mason J, Hakim N. The Duodenal-Jejunal Bypass Sleeve (EndoBarrier Gastrointestinal Liner) for Weight Loss and Treatment of Type II Diabetes. Indian J Surg 2012; 74(4): 275–277. Dostupné z DOI: <http://dx.doi.org/10.1007/s12262–012–0721–3>.
35. Koehestanie P, de Jonge C, Berends FJ et al. The effect of the endoscopic duodenal-jejunal bypass liner on obesity and type 2 diabetes mellitus, a multicenter randomized controlled trial. Ann Surg 2014; 260(6): 984–992. Dostupné z DOI: <http://dx.doi.org/10.1097/SLA.0000000000000794>.
36. Sucharda P, Stránská Z. Metabolická chirurgie: definice, indikace, příprava a sledování pacientů internistou. In: Haluzík M et al. Praktická léčba diabetu. 2. ed. Mladá fronta: Praha 2013. ISBN 978–80–204–2880–6.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2016 Issue Suppl 4
-
All articles in this issue
- Adaptace tukové tkáně na redukční nízkoenergetickou dietu u obézních jedinců
- Heterogenita dětského diabetu a její terapeutické implikace
- Historie diagnostiky a léčby diabetické retinopatie
- Metabolický syndrom u nemocných s diabetes mellitus 1. typu, prevalence, vliv na morbiditu a mortalitu, komplexní přístup k nemocnému
- Frekvence a načasování jídel a změny v body mass indexu: analýza dat z Adventist Health Study-2
- Edukace pacienta s diabetem – součást komplexní terapie
- Pregestační diabetes mellitus a gravidita
- Bariatrické operace u nemocných s diabetem
- Duše jako imunomodulátor
- Syndrom diabetické nohy z pohledu internisty podiatra
- Komplex oxLDL/β2-glykoprotein I jako proaterogenní autoantigen. Je ateroskleróza autoimunitní onemocnění?
- Gestační diabetes mellitus
- Růstový hormon, osa GH-IGF1 a metabolizmus glukózy
- Perspektivní molekuly pro léčbu hyperglykemie u pacientů s diabetem 2. typu
- Vrozený hyperinzulinizmus: když B-buňka ztratí sebekontrolu…
- Obstrukční spánková apnoe a diabetes mellitus 2. typu
- Krátkodobá a dlouhodobá glykemická variabilita a její vztah k mikrovaskulárním komplikacím diabetu
- Složení makronutrientů v diabetické dietě
- Je glukóza pouze základní energetický substrát?
- Súčasné trendy v diagnostike a liečbe kongenitálneho hyperinzulinizmu
- Máme uvažovat o nové klasifikaci diabetu ovlivněné terapeutickým rozhodováním?
- Diabetes mellitus ve starším věku z pohledu klinického diabetologa
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Vrozený hyperinzulinizmus: když B-buňka ztratí sebekontrolu…
- Gestační diabetes mellitus
- Růstový hormon, osa GH-IGF1 a metabolizmus glukózy
- Edukace pacienta s diabetem – součást komplexní terapie
