Vývoj názorů na patofyziologii sepse
Development of views on pathophysiology of sepsis
Sepsis was understood as a disease caused by an invasive bacterial infection associated with deluging of organism with bacterial toxins (blood poisoning). Schottmüller’s definition emphasized the existence of a focus as the source of invading bacteria. Further research led to the discovery of the cytokine cascade and to the recognition that sepsis is induced by our own endogenous mediators. The dysfunction or failure of various organs in sepsis can be explained both by hemodynamic disorders which originate in the altered microcapillars but also by a complex transformation of metabolism. To explain metabolic changes, the theory of tissue hibernation was postulated. According to the alternative theory, metabolic changes arise due to attenuation of mitochondrial function, which develops as part of a complex antibacterial response. Definitions of sepsis from the mid-19th century to the present are described.
Key words:
pathogenesis of sepsis – sepsis – sepsis definition – septic shock
Authors:
Jiří Beneš
Authors‘ workplace:
Klinika infekčních nemocí 3. LF UK a Nemocnice Na Bulovce, Praha
Published in:
Vnitř Lék 2017; 63(7-8): 481-487
Category:
Reviews
Overview
Sepse byla zprvu chápána jako nemoc způsobená invazivní bakteriální infekcí spojenou se zaplavením organizmu bakteriálními zplodinami (otrava krve). Schottmüllerova definice položila důraz na existenci ložiska jako zdroje invadujících bakterií. Další výzkumy vedly k objevu cytokinové kaskády a k poznání, že projevy sepse jsou indukovány našimi vlastními endogenními mediátory. Příčinu selhávání různých orgánů při sepsi lze vysvětlit jednak poruchami hemodynamiky, které mají původ ve změněné funkci kapilárního řečiště, ale současně i komplexní přestavbou metabolizmu. Pro vysvětlení metabolických změn byla postulována teorie hibernace tkání; podle alternativní teorie vznikají metabolické změny v důsledku útlumu funkce mitochondrií, který se vyvíjí jako součást komplexní protibakteriální odpovědi. V článku jsou popsány jednotlivé definice sepse od poloviny 19. století po současnost.
Klíčová slova:
definice sepse – patogeneze sepse – sepse – septický šok
Úvod
Pojem „sepse“ pochází ze starého Řecka. Slovo „σήψις“ znamenající hnití nebo rozklad tkáně komplikující závažnější poranění používal již Hippokrates ve 4. století před Kristem. Arabský lékař Ibn Síná neboli Avicenna (979–1037) popsal souvislost horečky, celkově těžkého stavu a přítomnosti hnisu v krvi [1]. Sepse v této době byla smrtelnou nemocí.
Vývoj chápání sepse do objevu antibiotik
V polovině 19. století se začala rozvíjet moderní medicína založená na vědeckém poznání. Skutečných znalostí však bylo stále ještě málo a tento nedostatek sváděl k vytváření různých spekulací, které měly vysvětlit pozorovaný děj. Jednou z takových spekulací byla představa, že příčinou septického stavu je uvolňování toxických látek z hnisajících a odumírajících tkání do krve. Toxické látky, jejichž existence byla zatím jen předpokládána, ale nikoli prokázána, byly nazvány „sepsiny“. Autorství uvedené teorie se přičítá vídeňskému porodníkovi Ignazi Semmelweisovi (1818–1865), který tak může být považován za tvůrce prvního patofyziologického výkladu sepse [1]. Sousloví „otrava krve“, které se pro popis septického stavu používá v lidové mluvě dodnes, pochází zřejmě z této doby.
Koncem 19. století byly objeveny bakterie a byl rozpoznán jejich význam pro vznik různých nemocí. Na základě prokázané přítomnosti bakterií v krvi během sepse byl všeobecně přijímán názor, že podstatou sepse jsou bakterie množící se v krvi, produkující toxiny a zaplavující organizmus. Sepse však nemá a nikdy neměla jednotný průběh, a proto se vědci oné doby snažili různé obrazy utřídit do nějakého systému. Kritéria pro třídění byla různá: množství detekovatelných bakterií v 1 μl krve; velikost leukocytózy; prudkost nemoci; známky intoxikace organizmu; lokalizace septického ložiska; přítomnost či nepřítomnost septických metastáz.
Základní pojmy, které měly vyjadřovat závažnost septického onemocnění, jsou popsány v tab. 1. Průkaz bakterií v krvi byl tehdy stejně jako dnes založen na hemokultivačním vyšetření, vyšetřovací postupy ovšem ještě nebyly nijak standardizovány. Odlišení bakteriemie a septikemie spočívalo v rozsahu produkce bakteriálních toxinů. Ve skutečnosti nebyla přítomnost toxinů nijak objektivně prokazována, na její existenci se pouze usuzovalo z projevů celkové intoxikace organizmu. V dnešní terminologii bychom místo „intoxikace organizmu“ použili výraz „(multi)orgánová dysfunkce“.
![Základní pojmy používané v první polovině 20. století [2,3]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/b72030dd9c18c7c74d44ab94884746b0.png)
Kromě popsaných základních pojmů existovaly ještě specifické názvy pro některé vyhraněné formy nemoci. Název „pravá sepse“ (echte sepsis neboli sepsis sui generis) byl používán pro foudroyantně (perakutně) probíhající onemocnění, při němž je organizmus bateriemi doslova zaplaven; termín „putridní sepse“ označoval chorobu, kterou vyvolávaly anaerobní bakterie a která se vyznačovala rychlým rozpadem postižených tkání a silným zápachem; „centrální sepse“ byla charakterizována ložiskem přímo v krevním řečišti (bakteriální endokarditida, hnisavá tromboflebitida) [2].
Názvosloví však nebylo sjednocené, různí učenci a jimi vedené lékařské školy se lišily ve výkladu jednotlivých kategorií, a to zavdávalo podnět k úporným terminologickým sporům, které se s různou intenzitou vlekly po desetiletí, přinejmenším až do 50. let minulého století.
Pozorného čtenáře pravděpodobně zaujme výše zmíněný název „pravá sepse“, který implikuje představu, že většina septických onemocnění je nepravých. To je ovšem nedorozumění. Pravá sepse v tomto pojetí byla ta, která vyhovovala definici, podle níž se bakterie při sepsi množí v krvi – jinými slovy šlo o stavy, kdy byla zjišťována trvalá vysoká bakteriemie. Těchto případů však byla menšina, mnohem častěji se lékaři setkávali se septickými pacienty, u nichž byly hemokultury pozitivní jen někdy. V dnešní době je taková situace běžná, protože nemocní dostávají antibiotika. Přítomnost antibiotik v krvi snadno způsobí, že bakterie v hemokultuře nemohou vyrůst. Avšak před 100 lety ještě žádná antibiotika nebyla objevena! Otázka, jaký je tedy vztah mezi bakteriemií (přítomností bakterií v krevním řečišti) a sepsí (závažným horečnatým onemocněním s multiorgánovým postižením a často se smrtelným zakončením), se stala předmětem usilovného výzkumu, na němž se podíleli patologové, mikrobiologové i kliničtí lékaři.
Jisté bylo zatím jen to, že bakteriemie při sepsi není vždy trvalá. Dosavadní výklad sepse jako nemoci, při níž se bakterie masivně množí v krvi, se stal neudržitelným. Řešení ukázal německý bakteriolog Hugo Schottmüller (1867–1936), který v roce 1914 formuloval novou definici sepse. Podle jeho pojetí se při sepsi v organizmu vytvoří ložisko bakteriální infekce, z něhož se trvale nebo intermitentně vyplavují mikroby do krevního řečiště; tento děj je provázen subjektivními i objektivními příznaky závažného celkového onemocnění, zatímco lokální projevy vyplývající z existence ložiska ustupují do pozadí [1,2]. Uvedený klinický popis sepse platí v zásadě dodnes a platí i zásada, že stanovení diagnózy sepse musí vést lékaře k hledání ložiska a jeho odstranění.
Poznámka: Dnes víme, že krev, dokud cirkuluje, představuje pro bakterie velmi nepřátelské prostředí. Krev sice obsahuje glukózu, aminokyseliny, minerály a různé další látky potřebné pro růst a množení, ale na druhé straně jsou v ní přítomny i látky, které dokáží mikroby zabíjet nebo aspoň omezovat jejich růst a množení. Cirkulující krev je navíc neustále filtrována při průchodu lymfatickými tkáněmi, hlavně slezinou a játry, a zbavována patogenních částic. V tekoucí krvi se tedy mohou množit jen vysoce virulentní bakterie, které si v průběhu evoluce vyvinuly speciální ochranné mechanizmy. U bakterií, které vyvolávají perakutní sepsi, bývá tímto ochranným prvkem polysacharidové nebo proteinové pouzdro. Tak je tomu např. u Neisseria meningitidis, Bacillus anthracis nebo Yersinia pestis.
Zavedení antibiotik a objev prozánětlivých cytokinů
Objev antibakteriálních vlastností sulfonamidů (1932) a léčebné použití penicilinu (1941) zahájily novou etapu v léčbě septických stavů. Úspěšnost antibiotické terapie byla vnímána jako ohromující a v prvních desetiletích po 2. světové válce se skutečně zdálo, že problém bakteriálních infekcí je s definitivní platností vyřešen. Vzhledem k možnostem efektivní léčby se dřívější snaha o přesnou terminologii (tab. 1) postupně vytrácela, až byla úplně opuštěna.
Nicméně, ačkoli se dařilo léčit různé infekční nemoci, sepse si stále udržovala poměrně vysokou smrtnost. Pečlivá pozorování ukázala, že pacienti umírali i v případě, když byla samotná infekce již zvládnuta, čili když byla vyhubena celá nebo téměř celá populace patogenních bakterií, které sepsi vyvolaly. Tento vývoj byl vysvětlován poškozením organizmu způsobeným různými blíže nespecifikovanými bakteriálními toxiny. Postupně se však začaly hromadit důkazy, že tato koncepce neodpovídá realitě.
Již dlouho bylo známo, že klinický obraz sepse mohou vyvolat rozličné bakterie (grampozitivní i gramnegativní, aerobně rostoucí i striktně anaerobní), ale také mykotické patogeny (kvasinky, vláknité houby a dokonce i prvoci – např. Plasmodium falciparum, původce tropické malárie). U takto rozdílných mikroorganizmů by bylo namístě očekávat velkou různorodost toxinů. Klinické projevy sepse ale nijak významně nezávisely na etiologii. Bylo tedy zřejmé, že zde působí nějaký silný jednotící princip. V dalším kroku pokusy na zvířatech ukázaly, že k vyvolání sepse dochází i po intravenózním podání mrtvých bakterií. Sepsi způsobovala i infuze rozdrcených bakterií, a dokonce i infuze bakteriálního extraktu, v níž byly přítomny jen části bakteriálních těl. Tyto výsledky podporovaly představu, že k rozvoji sepse není nutná žádná činnost patogenních bakterií, že stačí pouhá jejich přítomnost v krevním řečišti. Stále však chyběla představa o tom, jakým způsobem sepse vzniká.
Rozuzlení přišlo v polovině 70. let minulého století, kdy byl při zkoumání protinádorových imunitních mechanizmů popsán kachektin, nyní známý spíše pod akronymem TNFα (tumor necrosis factor α). V prvních publikacích byl představen jako glykoproteinový mediátor, který produkují makrofágy po kontaktu s patogenními bakteriemi [4,5]. Poté vyšlo postupně najevo, že tento mediátor je hlavním aktivátorem pyogenní zánětlivé reakce, podporuje vznik horečky, je odpovědný za zapojení endoteliálních buněk do zánětlivé odpovědi a rovněž indukuje proteokatabolizmus a další metabolické změny, které sepsi provázejí. V současnosti je TNFα hodnocen jako nejdůležitější mediátor zánětu a septického stavu. Hovoří-li se o sepsi jako o otravě krve, pak TNFα může být považován za klíčový podnět, který nemoc vyvolává [6,7]. V podstatě tak může být ztotožněn s hypotetickým „sepsinem“, jehož existenci předpovídal o více než 100 let dříve Ignaz Semmelweis.
TNFα samozřejmě není jediným prozánětlivým mediátorem. Spolu s ním se na rozvoji septického stavu podílí celá řada dalších cytokinů a četných jiných působků, které se kaskádovitě aktivují. Aktivace této prozánětlivě účinkující kaskády není specifická jen pro sepsi, nastává i při jiných patologických stavech (polytrauma, akutní pankreatitida apod). Označuje se jako systémová zánětlivá odpověď čili SIRS (systemic inflammatory response syndrome). Celý tento prozánětlivý proces je zároveň regulován a usměrňován systémem antagonisticky účinkujících hormonů, mediátorů a enzymů, pro nějž byl vytvořen souhrnný pojem CARS (compensatory anti-inflammatory response syndrome). Na vybalancování optimálního poměru prozánětlivých a antagonistických složek (SIRS/CARS) závisí prognóza nemocného.
Objev TNFα a dalších prozánětlivých cytokinů otevřel cestu k vytvoření nové koncepce sepse, podle níž invadující mikroorganizmy nebo jejich toxiny různou měrou poškozují organizmus, ale současně vyvolávají imunitní odpověď, která sama o sobě může také způsobit závažné poškození. To znamená, že přinejmenším v některých případech člověka při sepsi zahubí jeho vlastní imunitní mechanizmy rychleji a účinněji, než by to dokázaly samotné bakterie. Na tento paradox upozornil jako jeden z prvních americký lékař, prozaik a popularizátor vědy Lewis Thomas (1913–1993) [8].
Přímým důsledkem nového chápání sepse byla snaha účinně zasáhnout do kaskády septických mediátorů, a tím snížit mortalitu tohoto onemocnění. V posledních 2 dekádách minulého století bylo v tomto směru učiněno mnoho pokusů. Bohužel, ukázalo se, že sepse je příliš komplexní děj a dosud neumíme zasáhnout správným způsobem ve správný čas. Většina provedených intervencí proto vyzněla spíše negativně než pozitivně [9].
Velkým propagátorem nového pojetí sepse byl rovněž americký intenzivista Roger C. Bone (1941–1997). Především díky jeho úsilí byla v roce 1991 vytvořena a přijata konsenzuální definice sepse a příbuzných klinických stavů (tab. 2). Základem této definice se stal průkaz systémové zánětlivé reakce (SIRS). Sepse byla poté definována jako SIRS způsobená infekční příčinou. Pro označení dalších klinicky významných stadií téhož procesu byly zavedeny termíny těžká sepse a septický šok [10,11].
![Definice sepse a příbuzných pojmů podle konsenzuální konference 1991 (Sepsis-1) [10]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/18b9a06ab55d0445a54183ee19962772.png)
Poznámka: Dovoluji si v této souvislosti podotknout, že se definice sepse zjevně odklonila od původního Schottmüllerova patofyziologického pojetí k ryzí patogenezi. Není to dobře ani špatně, znamená to jen jiný přístup k problému. Chtěl bych pouze připomenout, že by se v klinické praxi kvůli zdůrazňování patogenetických souvislostí nemělo zapomínat na nutnost hledat a eliminovat ložisko infekce.
Jmenovaná definice sepse byla velmi brzy kritizována pro nízkou specificitu. Požadované 2 ze 4 kritérií SIRS popsaných v tab. 1 totiž mohou splnit nemocní s různými jinými diagnózami, a dokonce i jedinci, u nichž se vyvine hyperkinetická cirkulace v důsledku fyzické námahy nebo emočního stresu. Kritéria sepse byla proto o 10 let později upřesněna na jiné, široce zastoupené konsenzuální konferenci. Zde byl přijat jednak soupis projevů charakterizujících sepsi (tab. 3) a rovněž tzv. PIRO koncept třídění závažnosti choroby [12]. PIRO je akronym znamenající P – Predispozice, I – Infekce, R – velikost zánětlivé odpovědi (Response), O – Orgánová dysfunkce.
![Upřesněná definice sepse podle konsenzuální konference 2001 (Sepsis-2)[12].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/8bb51e8eed40f2a1c537219389f64eeb.png)
Bohužel ani tato druhá definice nebyla dostatečně přínosná. Především neobsahovala jasnou instrukci o tom, kolik z kritérií vyjmenovaných v tab. 3 musí být splněno, aby mohla být nemoc považována za sepsi. Kritizována byla i skutečnost, že klinické a laboratorní projevy sepse, obsažené v tab. 3, nekorespondují se stále platným členěním závažnosti choroby (sepse – těžká sepse – septický šok): Příznaky obsažené v tab. 3 totiž odpovídaly popisu těžké sepse nebo septického šoku, ale nikoli mírnější formě nemoci, označené jako „sepse“ bez přívlastku.
Hemodynamický model sepse
I když se postupně dařilo odkrývat mechanizmy, které vedou k rozvoji sepse, stále ještě zbývala k zodpovězení otázka, proč dochází při sepsi tak často ke smrtícím komplikacím, tj. k selhání orgánů nebo k septickému šoku. Odpověď na tuto otázku se dlouho zdála být jednoduchá: na sepsi je možné pohlížet jako na generalizovaný zánět.
Běžná univerzální zánětlivá odpověď, která probíhá v místě, v němž je tkáň poškozena, je podmíněna lokální vazodilatací a zvýšenou permeabilitou kapilár. To umožní přísun různých krevních proteinů, které jsou důležité pro boj s infekcí, pro úklidovou reakci i pro reparační pochody. Na úrovni kapilár tedy v daném místě dochází k aktivaci endotelu a současně jsou podporovány i prokoagulační podněty – pro případ, že by nastalo poškození cév a krvácení. Všechny popsané děje jsou řízeny prozánětlivými mediátory, které se v ložisku poškození uvolňují zejména z makrofágů, dendritických buněk, neuronů a endotelií.
Při sepsi se rozvíjí v zásadě stejná odpověď, jen s tím rozdílem, že prozánětlivé mediátory nepůsobí jen lokálně, ale jsou vyplavovány do krve a šíří se po organizmu. Aktivace endotelu je potom generalizovaná, postihuje více či méně celé krevní řečiště, a z toho vyplývají typické hemodynamické důsledky: dochází ke generalizované vazodilataci a celkově zvýšené permeabilitě kapilár, což vede k intersticiálním otokům a hypotenzi. Současně se v celotělovém měřítku aktivuje koagulační kaskáda, a to vytváří podmínky pro rozvoj diseminované intravazální koagulopatie (DIK).
Postižení orgánů se přičítá jednak hypotenzi, jednak poruchám mikrocirkulace – stáze krve v kapilárách, mikrotrombózám a otevření arteriolo-venózních zkratů. Nejčastěji bývají postiženy plíce, což je možno logicky vysvětlit tím, že prozánětlivé mediátory – ať už se vyplaví z kteréhokoli místa v organizmu – se dostávají nejprve do žilní krve a odtud přes pravé srdce do plic; plicní kapiláry jsou prvním místem, kde tyto mediátory nleznou odpovídající receptory a mohou začít působit. Takto vzniklé postižení plic se označuje akronymem ARDS (adult respiratory response syndrome).
Představu o vývoji orgánového selhávání v důsledku hemodynamických změn ukazuje tab. 4. Klíčovou úlohu podle ní hraje generalizovaná aktivace endotelu a porucha mikrocirkulace. Z hlediska časové posloupnosti dějů je rozhodující stadium B, které tvoří přechod mezi dobře kompenzovanou sepsí a obdobím, kdy orgány selhávají. Ve stadiu B klesá spotřeba kyslíku tkáněmi, což se vysvětluje jednak omezenou difuzí plynů při intersticiálním edému, jednak otevřením arteriolo-venózních zkratů; relativní ischemie však zatím není velká a její účinek může být kompenzován vystupňovanou srdeční činností [13,14].
![Stadia sepse, navržené členění z roku 1979 [13–16]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/cabdb018a279c0944f192eecd685d3c9.png)
Metabolický model sepse
V 70. a 80. letech minulého století se postupně hromadily poznatky o změnách metabolizmu, které doprovázejí septický stav. Tyto změny zahrnují zejména glukoneogenezi, intenzivní proteokatabolizmus a neschopnost využít tukové zásoby, přesněji nemožnost utilizovat mastné kyseliny. Původně byl výskyt těchto změn považován za sekundární; mělo se za to, že se jedná o důsledek nedostatečného zásobení buněk různých tkání kyslíkem a energetickými substráty. Nyní se toto vysvětlení jeví jako neudržitelné. Různé indicie svědčí o tom, že změny metabolizmu při sepsi jsou hluboké, komplexní a primární. Nejde tedy o komplikaci sepse, nýbrž o integrální součást patofyziologických jevů, které septický stav utvářejí.
Argumenty, které lze použít pro podporu tohoto tvrzení, je možné vyjádřit následujícími body:
- součástí metabolických změn je inhibice některých metabolických drah (blokáda pyruvát-dekarboxylázy, která za normálních okolností řídí utilizaci glukózy v buňkách; blokáda karnitinu, který zajišťuje přestup mastných kyselin do mitochondrií a jejich následnou oxidaci); není známa žádná závislost těchto metabolických bloků na změnách mikrocirkulace
- metabolizmus za sepse má některé unikátní rysy, které za jiných okolností nebyly pozorovány (současná produkce inzulinu a glukagonu svědčící o souběžné glykolýze a glukoneogenezi; extrémní proteokatabolizmus; mimořádně nízká hladina hormonů štítné žlázy, zejména trijodtyroninu); je tedy nepravděpodobné, že by šlo o sekundární děj
- septický metabolizmus včetně svého hormonálního řízení je naprogramován jako celek, který nemůže být jednoduše modifikován (proteokatabolizmus při sepsi např. není možné zrušit umělou výživou s vysokým přísunem aminokyselin)
V rámci tohoto článku nelze zacházet do přílišných podrobností, faktem však je, že metabolizmus za sepse se jeví jako mimořádně komplikovaný a přitom málo efektivní. Zákonitě tedy vyvstává otázka, proč se tato forma reakce na sepsi vůbec vyvinula.
Jedním z možných výkladů je tzv. hibernace, tj. proces, při němž organizmus šetří energii za cenu utlumení buněčných funkcí. Útlumem metabolizmu během sepse, který souvisí s omezenou činností mitochondrií, se v nedávné době zabývala řada publikací zahraničních i domácích autorů [17–21]. Není však jasné, jakými mechanizmy je hibernace řízena, ani není s jistotou prokázáno, že pro organizmus představuje přínos. Teorie hibernace také nezdůvodňuje paradoxy popsané výše.
Jiné možné vysvětlení metabolického selhávání je založeno na podobnosti bakterií a mitochondrií. Výzkumy provedené v posledních desetiletích přesvědčivě dokázaly, že mitochondrie v našich buňkách jsou vlastně adaptované symbiotické bakterie [22]. Je proto možné si představit, že reakce nespecifických složek imunitního systému namířená proti invadujícím bakteriím může postihnout i mitochondrie. Jak taková reakce vypadá? Nespecifické složky imunitního systému se snaží jednak poškodit povrchové struktury bakterií (to je úloha komplementu, lysozymu a dalších podobně účinkujících látek), jednak zastavit bakteriální tvorbu energie, tj. zabránit bakteriím tvořit ATP. Patogenní bakterie v živočišném organizmu obvykle získávají energii aerobní respirací, proto se mechanizmy nespecifické imunity zaměřují na blokádu dějů, které aerobní respiraci podmiňují. Konkrétně jde o eliminaci všech zdrojů železnatých iontů, které jsou potřebné pro oxidativní reakce, a dále o inhibici cytochromů, které se podílejí na vytváření membránového gradientu H+ iontů.
Pochody, které škodí bakteriím, poškozují i metabolizmus mitochondrií. Buňky septického organizmu, které nemohou standardním způsobem spolupracovat s vlastními mitochondriemi, jsou nuceny získávat energii málo výtěžnými reakcemi, které probíhají v cytoplazmě (štěpení glukózy na tříuhlíkaté sloučeniny), nebo dodávat energii mitochondriím prostřednictvím nestandardních substrátů, jako jsou ketogenní aminokyseliny získané pomocí proteokatabolizmu. Tato představa dobře vysvětluje metabolické zvláštnosti sepse uvedené výše, které odlišují sepsi od ostatních stavů spjatých se systémovou zánětlivou odpovědí (SIRS). Umožňuje také lépe chápat některé komplikace, které sepsi často doprovázejí, např. polyneuropatii a myopatii. Je však nutné upozornit, že jde zatím o pouhou hypotézu, která dosud není dostatečně doložena.
Teprve čas ukáže, která z obou popsaných teorií je bližší pravdě – jestli jsou metabolické změny diktovány centrálně řízenou snahou ušetřit energii (hibernační teorie) nebo jestli jde o důsledek poškození mitochondrií způsobený nespecifickou antibakteriální reakcí.
Moderní výklad sepse
Konsenzuální definice sepse z let 1991 a 2001 byla oprávněně kritizována pro příliš nízkou specificitu. Diagnóza sepse byla přičítána četným pacientům v dobrém klinickém stavu, a to přispívalo ke zlehčování významu této choroby [23].
Proto byla v roce 2015 vytvořena nová konsenzuální definice (publikována v lednu roku 2016), která zdůrazňuje 3 aspekty septického onemocnění: infekci, odpověď organizmu, orgánovou dysfunkci [24]. Onemocnění, které není provázeno orgánovou dysfunkcí, tedy nadále není považováno za sepsi. Jinými slovy, o sepsi podle nové definice mluvíme teprve tehdy, jestliže pacient splňuje kritéria, která v předchozí terminologii spadala do kategorie těžká sepse (severe sepsis), tab. 2. Českým čtenářům byla nová definice přiblížena v několika publikacích [25–27].
V nejjednodušší podobě zní nová definice následovně: Sepse je život ohrožující orgánová dysfunkce způsobená dysregulovanou odpovědí organizmu na infekci. Sousloví „dysregulovaná odpověď“ má vyjádřit skutečnost, že na zhoršení stavu nemocného se podílí nejen invaze mikroorganismů, ale i vlastní imunitní reakce. Za septický šok je považována sepse provázená hypotenzí, vyžadující podání vazopresorů, a současně hyperlaktatémií, tab. 5. Dřívější pojem „těžká sepse“ byl opuštěn.
![Nová konsenzuální definice sepse využívající skórovacího systému SOFA (Sepsis-3) [16,20]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/06cb0808fea41faed09ac7dfb5e2d7d7.png)
Orgánová dysfunkce je přitom hodnocena podle skórovacího systému SOFA, což je akronymus anglického termínu „Sequential Organ Failure Assessment“ (tab. 6). Pro potvrzení diagnózy sepse se požaduje zhoršení stavu nemocného o ≥2 body oproti základní kondici; to odpovídá zhoršení celkové prognózy aktuálního onemocnění o cca 10 %.
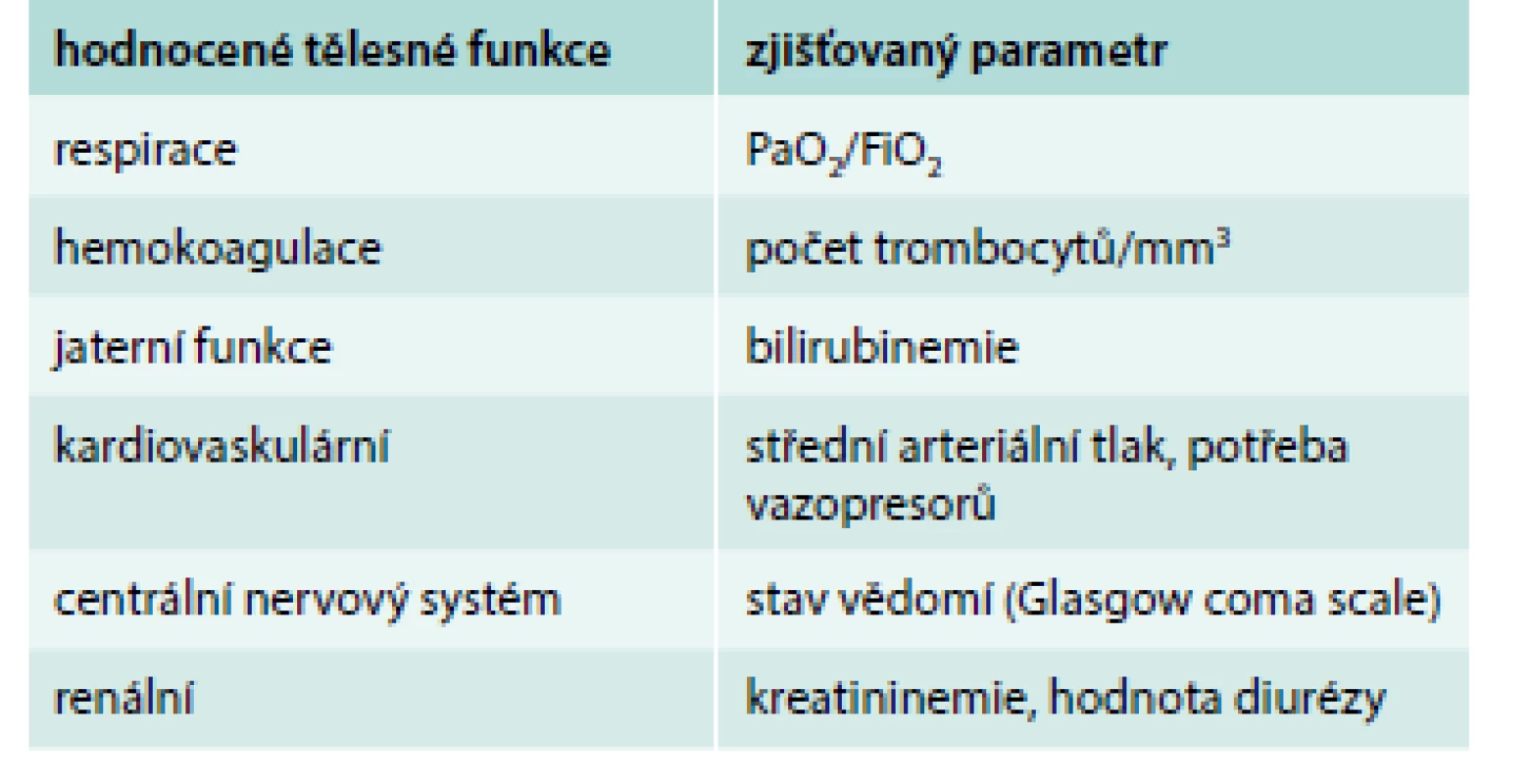
Diagnóza septického šoku zhoršuje prognózu nemocného o 40 % [24]. Nová definice přitom názorně ukazuje, že o závažnosti sepse a její prognóze rozhodují jak hemodynamické, tak i metabolické aspekty. je zřejmé, že nejen oběhové, ale i metabolické selhání může být nezávisle příčinou vysoké smrtnosti sepse.
Nová definice sepse má velký praktický význam. Stanovení této diagnózy totiž automaticky určuje pacienta pro léčbu na oddělení intenzivní péče (nejsou-li přítomny zvláštní důvody, proč intenzivní péči neposkytnout, například jde-li o terminální stav neléčitelné choroby). Pro rychlé vyhledávání nemocných s diagnózou sepse bylo vyvinuto jednoduché hodnocení nazvané quick SOFA nebo zkráceně qSOFA, tab. 7.

Další praktický důsledek nové definice spočívá ve změně vykazování a hlášení. Např. pacienti s pyelonefritidou obvykle splňovali dřívější kritéria sepse, a proto mohla být jejich nemoc klasifikována jako urosepse a vykazována pojišťovnám pod příslušným kódovým označením. To by se již nemělo dít.
Závěr
Závěrem připojuji malou terminologickou poznámku: poté, co byl pojem sepse vyhrazen pro nemocné s orgánovým selháním, postrádáme označení pro nemocné, kteří mají febrilní stav s leukocytózou, vysokými zánětlivými parametry a pozitivním výsledkem hemokultivace – ale bez orgánové dysfunkce. V angličtině se pro nemoci tohoto typu používal termín septicemia [3,29], na konsenzuální konferenci v roce 1991 však bylo jeho užívání zavrženo [10]. Nyní, po redefinování pojmu sepse, bychom se snad k výrazu septikemie mohli vrátit. Jiným možným řešením by bylo vytvoření a přijetí nějakého nového odborného termínu. Domnívám se, že potřeba přesného vyjadřování si takový vývoj dříve či později vynutí.
prof. MUDr. Jiří Beneš, CSc.
benes.infekce@seznam.cz
Klinika infekčních nemocí 3. LF UK
a Nemocnice Na Bulovce,
Praha
www.lf3.cuni.cz
Doručeno do redakce 4. 6. 2017
Přijato po recenzi 20. 6. 2017
Sources
1. Historie sepse. Webové stránky Německé společnosti o sepsi. Dostupné z WWW: <http://www.sepsis-gesellschaft.de/DSG/Englisch/Disease+pattern+of+Sepsis/Sepsis+History>.
2. Bingold K. Die septischen Erkrankungen. Infektionskrankheiten. 4th ed. Springer Verlag: Berlin 1952 : 943–955.
3. Spraycar M (ed). Stedman´s Medical Dictionary. 26th ed. Wiliams & Wilkins: Baltimore 1995. ISBN 978–0683079227.
4. Carswell EA, Old LJ, Kassel RL et al. An endotoxin-induced serum factor that causes necrosis of tumors. Proc Natl Acad Sci USA 1975; 72(9): 3666–3670.
5. Green S, Dobrjansky A, Carswell EA et al. Partial purification of a serum factor that causes necrosis of tumors. Proc Natl Acad Sci USA 1976; 73(2): 381–385.
6. Clark IA. Suggested importance of monokines in pathophysiology of endotoxin shock and malaria. Klin Wochenschr 1982; 60(14): 756–758.
7. Michie HR, Manogue KR, Spriggs DR et al. Detection of circulating tumor necrosis factor after endotoxin administration. N Engl J Med 1988; 318(23): 1481–1486.
8. Thomas L. Germs. N Eng J Med 1972; 287(11): 553–555.
9. Riedemann NC, Guo RF, Ward PA. The enigma of sepsis. J Clin Invest 2003; 112(4): 460–467.
10. Bone RC, Balk RA, Cerra FB et al. Definitions for sepsis and organ failure and guidelines for the use of innovative therapies in sepsis. The ACCP/SCCM Consensus Conference Committee. American College of Chest Physicians/Society of Critical Care Medicine. Chest 1992; 101(6): 1644–1655.
11. Průcha M, Fedora M, Kieslichová E et al (eds). Sepse. Maxdorf Jessenius: Praha 2015. ISBN 978–80–7345–448–7.
12. Levy MM, Fink MP, Marshall JC et al. 2001 SCCM/ESICM/ACCP/ATS/SIS International Sepsis Definitions Conference. Intensive Care Med 2003; 29(4): 530–538.
13. Siegel JH, Cerra FB, Coleman B et al. Physiological and metabolic correlations in human sepsis. Invited commentary. Surgery 1979; 86(2): 163–193.
14. Bone RC. The pathogenesis of sepsis. Ann Intern Med 1991; 115(6): 457–469.
15. Cerra FB, Siegel JH, Border JR et al. Correlations between metabolic and cardiopulmonary measurements in patients after trauma, general surgery, and sepsis. J Trauma 1979; 19(8): 621–629.
16. Cerra FB, Siegel JH, Coleman B et al. Septic autocannibalism. A failure of exogenous nutritional support. Ann Surg 1980; 192(4): 570–580.
17. Azevedo LC. Mitochondrial dysfunction during sepsis. Endocr Metab Immune Disord Drug Targets 2010; 10(3): 214–223.
18. Harrois A, Huet O, Duranteau J. Alterations of mitochondrial function in sepsis and critical illness. Curr Opin Anaesthesiol 2009; 22(2): 143–149. Dostupné z DOI: <http://dx.doi.org/10.1097/ACO.0b013e328328d1cc>.
19. Kula R, Chýlek V, Szturz P et al. A response infection in patients with severe sepsis: do we need a „stage-directed therapy concept“? Bratisl Lek Listy 2009; 110(8): 459–464.
20. Kula R, Chýlek V, Szturz P et al. Patogeneze těžké sepse – od makrocirkulace k mitochondriím. Klin Mikrobiol Inf Lék 2006; 12(4): 143–149.
21. Singer M. Cellular dysfunction in sepsis. Clin Chest Med 2008; 29(4): 655–660. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ccm.2008.06.003>.
22. Lane N. Síla, sexualita, sebevražda. Mitochondrie a smysl života. Academia: Praha 2012. ISBN 978–80–200–2073–4.
23. Vincent JL, Opal SM, Marshall JC et al. Sepsis definitions: time for change. Lancet 2013; 381(9868): 774–775. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(12)61815–7>.
24. Singer M, Deutschman CS, Seymour CW et al. The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3). JAMA 2016; 315(8): 801–810. Dostupné z DOI: <http://dx.doi.org/10.1001/jama.2016.0287>.
25. Sklienka P, Beneš J, Máca J. Definice sepse 2016 (Sepsis-3). Anest Intenziv Med 2016; 27(5): 302–308.
26. Holub M, Beran O. Nová definice sepse a septického šoku – Sepsis 3. Klin Mikrobiol Inf Lék 2016; 22(4): 141–143.
27. Matějovič M. Sepse a její nová definice. Postgrad Nefrol 2017; 15(1): 4–8.
28. Jones AE, Trzeciak S, Kline JA. The Sequential Organ Failure Assessment score for predicting outcome in patients with severe sepsis and evidence of hypoperfusion at the time of emergency department presentation. Crit Care Med 2009; 37(5): 1649–1654. Dostupné z DOI: <http://dx.doi.org/10.1097/CCM.0b013e31819def97>.
29. Septicemia. In: Encyclopaedia Britannica. Dostupné z WWW: <https://www.britannica.com/science/septicemia>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2017 Issue 7-8
-
All articles in this issue
- Historie a současnost léčby hepatitid B a C
- PCR diagnostika infekcí
- Nozokomiální infekce a antibiotická rezistence v současnosti
- Vývoj názorů na patofyziologii sepse
- Cytomegalovirová a polyomavirová infekce po transplantaci ledviny
- Virová hepatitida A – možný diferenciálně diagnostický a terapeutický problém
- Infekce HIV jako nové onemocnění vnitřního lékařství
- Myokarditidy a zánětlivé kardiomyopatie
- Komunitní pneumonie – základy diagnostiky a léčby
- Nozokomiální pneumonie
- Infekční komplikace u transplantací jater
- Virová hepatitida C a transplantace orgánů
- Transplantace srdce a infekce
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Nozokomiální pneumonie
- PCR diagnostika infekcí
- Nozokomiální infekce a antibiotická rezistence v současnosti
- Komunitní pneumonie – základy diagnostiky a léčby
