Virová hepatitida C a transplantace orgánů
Viral hepatitis C and organ transplantation
At the Centre for Cardiovascular and Transplantation Surgery, Brno (CKTCH), a total of 638 liver transplantations were performed from the beginning of the transplantation programme on 2/2 1983 to 1/1 2017. Of the overall number of 638 transplantations indicated based on cirrhosis with chronic hepatitis C (HCV), 68 patients (11 %) underwent liver transplantation. Patients with HCV diagnosis were treated both while on the waiting list and after liver transplantation (LT). There was interferon as well as interferon-free therapy used during the treatment. 15 patients received interferon therapy after LT with only 2 of them achieving a sustained virological response 2/15 (13 %). 28 patients received interferon-free therapy after LT. A sustained virological response (SVR 12) was reached by 26/28 (93 %) patients.
Key words:
liver transplantation – viral hepatitis C
Authors:
Libuše Husová; Vladimír Mejzlík
Authors‘ workplace:
Centrum kardiovaskulární a transplantační chirurgie, Brno
Published in:
Vnitř Lék 2017; 63(7-8): 531-534
Category:
Original Contributions
Overview
V Centru kardiovaskulární a transplantační chirurgie (CKTCH) v Brně bylo provedeno od počátku transplantačního programu od 2. 2. 1983 do 1. 1. 2017 celkem 638 transplantací jater. Z celkového počtu 638 transplantací z indikace cirhózy při chronické hepatitidě C (HCV) byla transplantace provedena u 68 pacientů (11 %). Pacienti s diagnózou HCV byli léčeni jak na čekací listině, tak po transplantaci jater (TJ). V léčbě byla použita interferonová i bezinterferonová terapie. Celkem bylo interferonovou léčbou po TJ léčeno 15 nemocných a jen 2 dosáhli setrvalé virologické odpovědi 2/15 (13 %). Bezinterferonovou léčbou po TJ bylo léčeno 28 pacientů. Setrvalé virologické odpovědi 12 týdnů od ukončení terapie (SVR 12) dosáhlo 26 z 28 (93 %) nemocných.
Klíčová slova:
transplantace jater – virová hepatitida C
Úvod
Chronická hepatitida C (HCV) je jednou z nejčastějších příčin jaterní cirhózy (40 %). Časné vyléčení hepatitidy C je zásadní pro zlepšení prognózy pacientů a snížení rizika rozvoje komplikací. V České republice umírá ročně na jaterní cirhózu a její komplikace kolem 2 000 osob. V Evropě je jaterní cirhóza indikací k provedení 5 500 transplantaci jater (TJ) ročně [1]. V oblasti terapie tohoto onemocnění se v posledních letech odehrála farmakologická revoluce, která je v jiných oborech medicíny nevídaná. Díky znalosti cyklu replikace viru byla do klinické praxe uvedena řada přímo působících antivirotik (directly acting antivirals – DAA), která jednak umožnila po 20 letech z léčby vyřadit interferonové preparáty, ale především zvýšila účinnost léčby HCV na neuvěřitelných 95–100 % vyléčených pacientů. Tyto preparáty jsou v podstatě bez nežádoucích účinků a léčba trvá 8–24 týdnů. Problémem mohou být lékové interakce, které však jsou při pečlivé farmakologické anamnéze odhalitelné a většinou řešitelné. Hlavní nevýhodou léčby DAA je v současné době jejich vysoká cena.
Infekce způsobená virem hepatitidy C je jedinou chronickou virovou infekcí, kterou můžeme vyléčit. V průmyslově vyspělých zemích je HCV až ve 30 % indikací pro TJ. Léčba DAA umožnila léčit pacienty s pokročilou jaterní chorobou, komorbiditami, pacienty již dříve léčené či pacienty po orgánových transplantacích. Současné doporučené léčebné postupy jsou uvedeny v tab. 1.
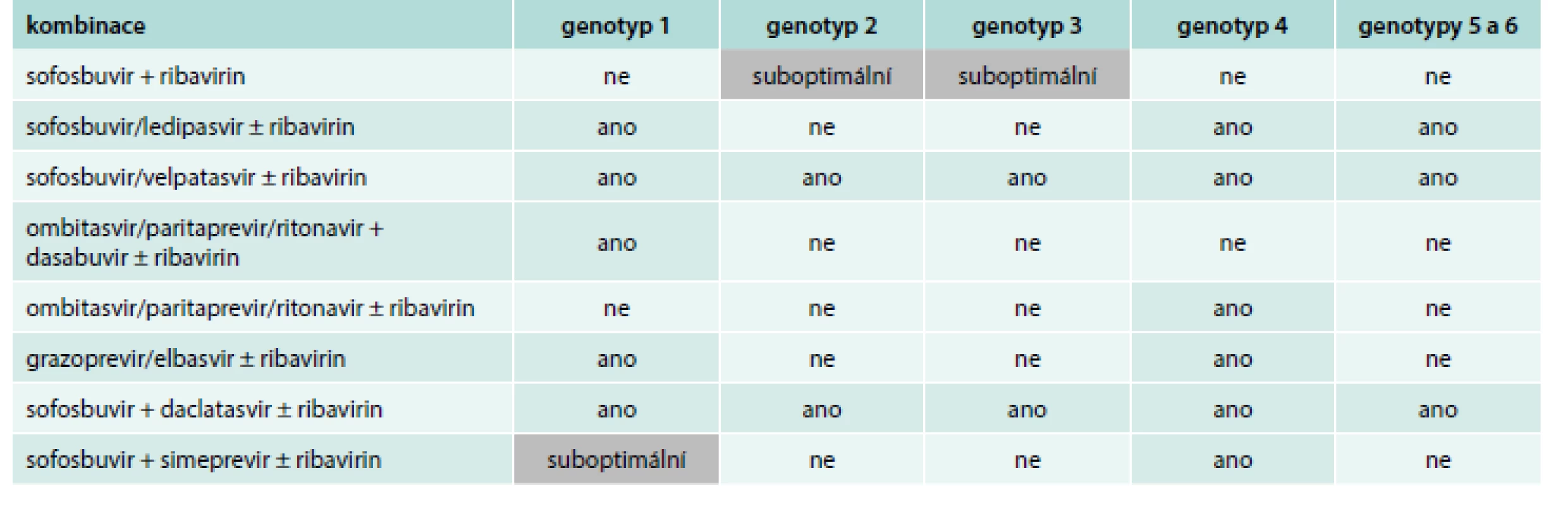
Doporučené postupy EASL představují kombinace sofosbuviru s jinými DAA bez nebo s ribavirinem a kombinace paritapreviru potencovaného ritonavirem + ombitasvir + dasabuvir s nebo bez ribavirinu či fixní kombinace obsažená v jednom léku elbasviru s grazoprevirem a sofosbuviru s velpatasvirem (VEL), které mají rovněž mimořádně vysokou účinnost a bezpečnost léčby. Bezinterferonové režimy spočívají v podání kombinace 2 nebo více antivirotik, která přímo zasahují v různých místech procesu replikace viru. Výrazné změny v možnostech léčby HCV vedly k rychlým inovacím doporučených postupů. Evropská asociace pro studium jater (European Association for the Study of the Liver – EASL) vydala doporučení léčby HCV v dubnu roku 2014 [2] a během 1 roku došlo k takovému vývoji léčebných možností, že v rámci 50. výročního zasedaní EASL ve Vídni v dubnu roku 2015 byla vydána doporučení nová [3]. V září roku 2016 byla vydána a v Paříži zveřejněna další nová doporučení EASL, tato doporučení jsou volně přístupná na stránkách EASL [4]. Americká asociace pro studium jater (American Association for the Study of Liver Diseases – AASLD) svá doporučení vydává pouze online na webových stránkách, na nichž jsou plynule doplňována o výsledky nových klinických hodnocení. Při každém stažení tohoto doporučeného postupu se k textu automaticky přiřadí datum, ve kterém daná verze platila a byla uživatelem získána [5]. Ze všech těchto doporučeni pak vycházejí Česká doporučení z roku 2017 [6]. V současné době máme data pro léčbu pacientů s virovou hepatitidou C po orgánových transplantacích jater a ledvin a limitovaná data po transplantacích plic a srdce. Pro léčbu pacientů po transplantaci střev a pankreatu data neexistují. Dle doporučení EASL by příjemci solidních orgánů (ledvina, srdce, plíce, pankreas) měli být léčeni po transplantaci příslušného orgánu, pokud je vyhlídka jejich přežití delší než 1 rok. Neexistuje však dostatek dat, která posuzují riziko pacienta oproti benefitu antivirové léčby. SOF režimy se zdají bezpečné a účinné. Velmi pravděpodobně lze pacienty po transplantaci solidních orgánů úspěšně a bezpečně léčit SOF + LDV, VEP, DCV, protože není nutná redukce imunosupresivní terapie (pravděpodobně s výjimkou everolimu) [4].
Výsledky
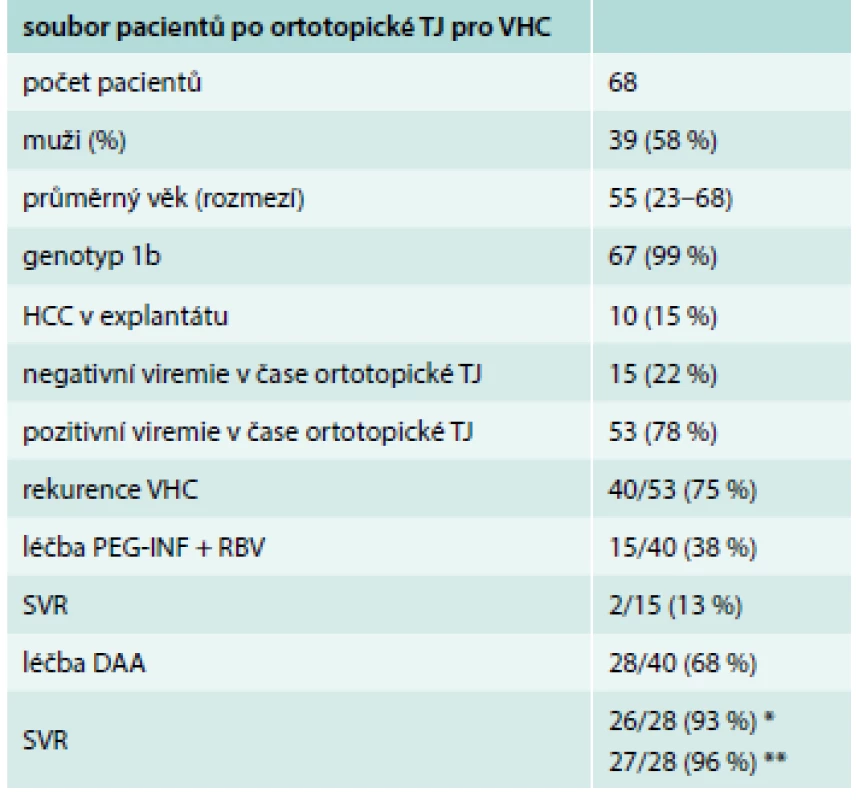
V CKTCH v Brně bylo provedeno v období od 2. 2. 1983 do 1. 1. 2017 celkem 638 transplantací jater. Z celkového počtu 638 transplantací bylo z indikace cirhózy při infekci HCV transplantováno 68 pacientů (11 %), u 10 (15,4 %) z nich byla prokázána přítomnost HCC nebo incidentalomu ve vlastních játrech. Věkový průměr nemocných byl 55 let (23–68), soubor tvořilo 27 žen a 38 mužů. V době transplantace mělo pozitivní viremii 53 nemocných (78 %), 15 pacientů (22 %) dosáhlo v době transplantace negativní viremie, respektive bylo vyléčeno před TJ. Rekurence virové hepatitidy vznikla u 40 z 53 pacientů (75 %). Klasickou terapií PEG-IFN a RBV bylo léčeno 15 ze 40 (38 %) nemocných a jen u 2 pacientů z 15 (13 %) bylo dosaženo setrvalé virologické odpovědi. Bezinterferonovou terapií bylo po TJ léčeno 28 ze 40 (68 %) nemocných (21 mužů, 7 žen), 26 z 28 nemocných (93 %) dosáhlo setrvalé virologické odpovědi. Podrobná charakteristika souboru je uvedena v tab. 2.
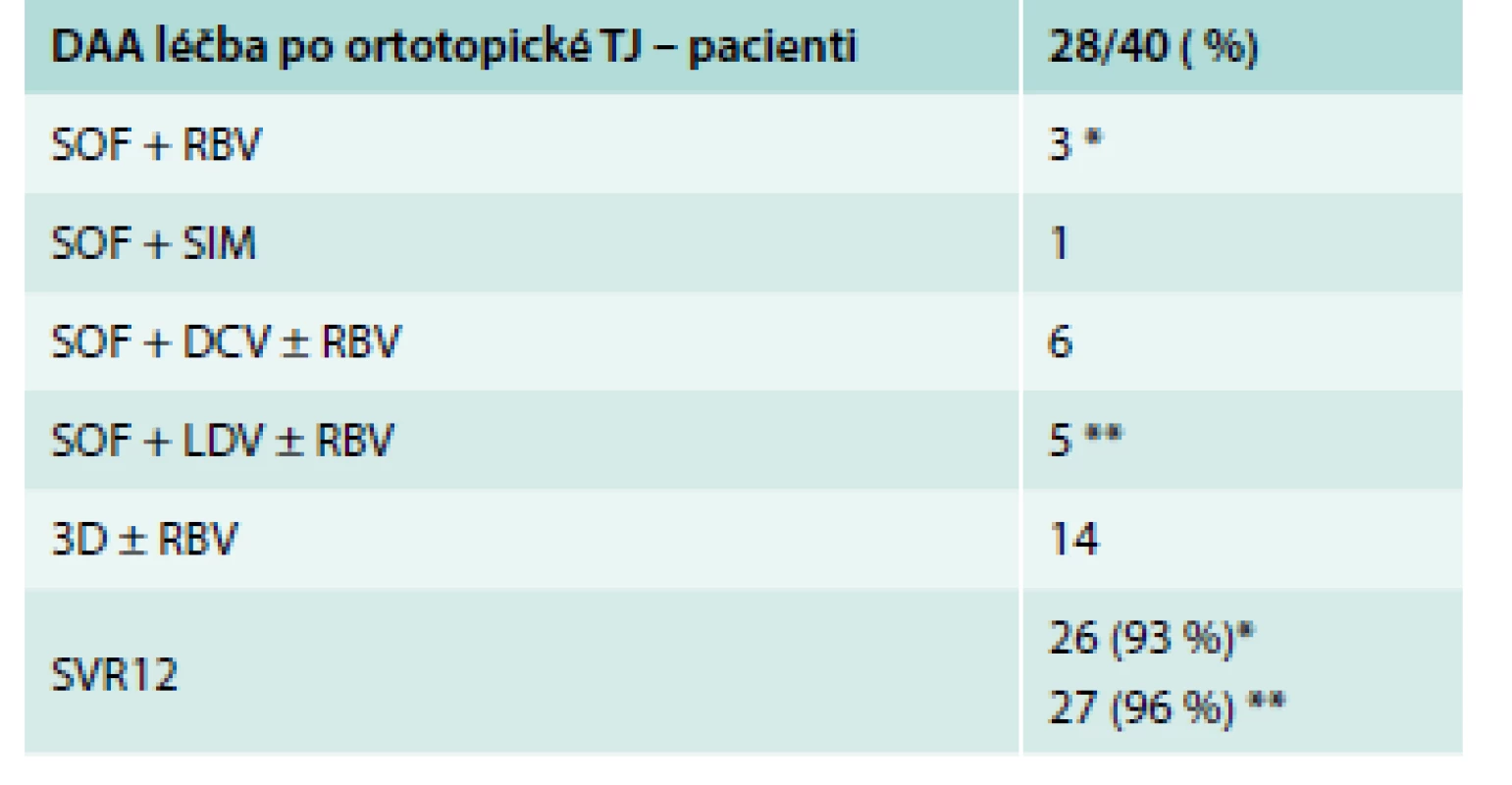
Jeden nemocný zemřel na perforaci střeva při léčbě s negativní viremií ve 12. týdnu léčby. Jeden nemocný, který relaboval ve 4. týdnu po ukončení terapie, byl následně vyléčen jinou kombinovanou bezinterferonovou terapií. U pacientů po TJ byly užity různé léčebné režimy, tak jak je přinášel výzkum a zavádění do praxe v České republice. První 3 pacienti byli v polovině roku 2014 léčení kombinací sofosbuvir (SOF) + ribavirin (RBV). U těchto pacientů byla léčba zahájena v důsledku rozvoje fulminantní rekurující hepatitidy C v transplantovaných játrech. Všichni pacienti měli ve 4. týdnu terapie negativní viremii, ale jeden pacient relaboval 4 týdny po ukončení terapie a jeden pacient zemřel na perforaci střeva ve 12. týdnu terapie, i když s negativní viremií. Poslední pacient byl touto terapií vyléčen. Léčebná kombinace SOF + RBV nebyla vzhledem ke genotypu 1b u našich pacientů ideální, v současné době je tato kombinace doporučována jako suboptimální v terapii pro genotyp 2 a 3, ale ne v léčbě rekurující HCV po TJ. Jeden z našich nemocných byl léčen kombinací SOF + simeprevir (SIM). U tohoto nemocného bylo dosaženo setrvalé virologické odpovědi ve 12. týdnu po ukončení terapie (SVR12). Rovněž u tohoto pacienta byla léčba pro rozvoj fulminantní rekurující hepatitidy velmi urgentní. Dalších 6 nemocných bylo léčeno a následně vyléčeno kombinací SOF + daklatasvir (DCV) ± RBV. 5 pacientů bylo léčeno kombinací SOF + ledipasvir (LDV) ± RBV. I u těchto nemocných se podařilo dosáhnout negativní viremie, z toho byl jeden pacient léčen touto kombinací po selhání předchozí léčby (SOF + RBV). Nejvíce pacientů bylo léčeno kombinací paritaprevir/ritonavir + ombitasvir + dasabuvir (3D) ± RBV. I těchto 14 nemocných se podařilo vyléčit. Charakteristika léčebných režimů je uvedena v tab. 3.
Ve 4. týdnu léčby (RVR) nebyla detekována viremie u 20 z 21 pacientů (95 %). Setrvalé virologické odpovědi (SVR12) dosáhlo 26 z 28 nemocných (93 %). Pokud vyloučíme pacienta, u kterého nebylo dosaženo negativní viremie z jiného důvodu než selhání virologické léčby (zemřel ve 12. týdnu terapie), je účinnost 96 % (27 z 28). Relaps virové hepatitidy C byl zaznamenán jen u 1 pacienta, který byl léčen v té době jedinou dostupnou, ne však zcela vhodnou kombinací SOF + RBV u genotypu 1b, následně byl vyléčen kombinací SOF + LDV + RBV. Účinnost jednotlivých léčebných režimů uvádí graf. Díky bezinterferonové terapii byli léčeni i pacienti na čekací listině k TJ, negativní viremie v čase transplantace dosáhlo 15 ze 68 (22 %) pacientů transplantovaných pro cirhózu při HCV. Transplantace jater byla načasována tak, aby bylo dodrženo minimálně 30 dní negativní viremie, což snižuje riziko rekurence HCV v transplantovaných játrech. U 14 z 15 (93 %) těchto pacientů bylo dosaženo setrvalé virologické odpovědi, u jednoho pacienta došlo k relapsu 4 týdny po ukončení terapie. Tento pacient je v současné době léčen po transplantaci jater pro rekurující virovou hepatitidu C, a to kombinací SOF + DCV.

Nežádoucí účinky vyplývající z léčby DAA byly nezávažné a nevedly k ukončení antivirové terapie. Nejčastěji se objevila únavnost, bolest hlavy, bolesti kloubů a svědění s vyrážkou. U pacientů užívajících RBV se vyskytla anémie s nutností redukce RBV a ojediněle podání erytrocytární masy a erytropoetinu. Ze souboru všech našich pacientů transplantovaných pro diagnózu virové hepatitidy C celkem zemřelo 23 z 68 (33,8 %), příčinou smrti byla nejčastěji rekurence HCV u 10 (43 %) nemocných, malignita v 5 (22 %) případech (z toho 3 rekurující HCC), 4 (17 %) sepse, 1 (4 %) plicní embolie, 1 cévní mozková příhoda, 1 rejekce, 1 perforace střeva.
Diskuse
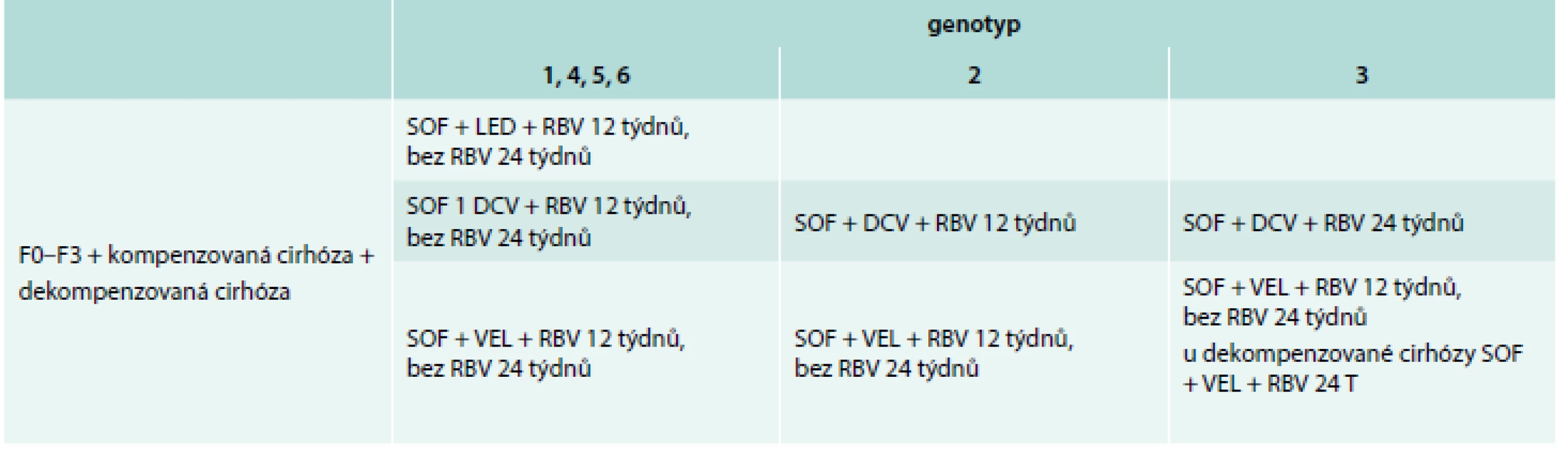
Riziko rekurence HCV infekce po TJ, pokud transplantujeme pacienta s pozitivní viremií, je velmi vysoké a je téměř pravidlem. Po reinfekci HCV dochází k rozvoji akutní hepatitidy a výraznému vzestupu viremie. Po půl roce po TJ se vyskytují histologické známky chronické hepatitidy u více než 90 % transplantovaných. Cirhóza štěpu u pacientů infikovaných HCV se vyvíjí velmi rychle, je přítomna až u 40 % pacientů po 5 letech od TJ, zatímco u vlastních jater infikovaných HCV dochází u 20 % pacientů k rozvoji jaterní cirhózy až po 20 letech trvání infekce HCV [6]. Je jistě diskutabilní, zda léčit pacienta na čekací listině k transplantaci jater nebo až po jejím provedení. Dle doporučení EASL ze září roku 2016 u pacientů s pokročilou dekompenzovanou jaterní cirhózou bez hepatocelulárního karcinomu (HCC) MELD < 18–20 (model for end-stage liver disease) je vhodné léčit pacienta na čekací listině před TJ. Pacienti s dekompenzovanou jaterní cirhózou bez HCC, kteří jsou na čekací listině a mají MELD ≥ 18–20, nemají být léčeni před TJ a mají být léčeni až po TJ. Léčba v této situaci před TJ je vhodná, pokud je čekací doba k TJ delší než 6 měsíců. Pacienti s HCC, kteří jsou indikováni k TJ, by měli být léčeni před TJ co nejdříve, jak je to jen možné [4]. Všichni pacienti s rekurencí HCV po TJ jsou indikováni k bezinterferonové terapii. Léčba by měla být zahájena co nejdříve po TJ, obvykle po stabilizaci nemocného (zpravidla po prvních 3 měsících po TJ). Výjimkou je akutní cholestatická rekurující hepatitida, která je indikací k urgentní antivirové terapii, neboť ohrožuje pacienta ztrátou štěpu. Všechny doporučené kombinované režimy bezinterferonové terapie po TJ jsou doporučeny v kombinaci s RBV. Pokud je RBV kontraindikován nebo netolerován, je doporučena terapie SOF + LED (genotyp 1, 4, 5, 6) nebo SOF + VEL (všechny genotypy) na 24 týdnů (pokud výsledky potvrdí probíhající studie). Léčebné režimy doporučené k léčbě HCV po TJ dle EASL 2016 jsou uvedeny v tab. 4. Výhodou současných doporučení léčebných režimů DAA po TJ je skutečnost, že není nutné upravovat imunosupresivní léčbu (pravděpodobně s výjimkou everolimu) [4]. U našich pacientů jsme dosáhli vysokého procenta vyléčení i při použití v současné době již ne zcela optimálních kombinací DAA. V několika případech šlo o nemocné s fulminantní rekurentní cholestatickou hepatitidou C, která by ve většině případů vedla ke ztrátě transplantovaných jater. Dosažené výsledky jsou v souladu s literárními údaji.
Závěr
Transplantace jater z indikace cirhózy při infekci HCV je druhou nejčastější indikací TJ, její výsledky jsou však negativně ovlivněny časnou rekurencí infekce HCV ve štěpu a následně rychlým rozvojem chronické hepatitidy a jaterní cirhózy. Tato fakta zhoršují přežívání u pacientů transplantovaných z indikace cirhózy při infekci HCV. Podle epidemiologických studií je předpoklad nárůstu počtu TJ z indikace cirhózy při infekci HCV. Bezinterferonová terapie infekce HCV je velmi účinná a vede ke zlepšení prognózy nemocných, dosažení setrvalé virologické odpovědi snižuje mortalitu těchto nemocných. Terapie je bezpečná a velmi účinná, léčba je možná i u pacientů s dekompenzovanou jaterní cirhózou v době zařazení na čekací listinu k transplantaci jater. Provedení transplantace jater v době negativní viremie pak snižuje riziko rekurence HCV infekce v transplantovaných játrech [6]. Pokud bude vyléčeno co nejvíce nemocných s HCV ve stadiu bez jaterní cirhózy, pak lze v budoucnu předpokládat nižší počty transplantací pro cirhózu při HCV. Vývoj nových léčebných kombinací a jejich ověření v klinických studiích a následně v reálné praxi nám přináší rychle se měnící doporučení léčby pacientů s HCV [7].
MUDr. Libuše Husová, Ph.D.
libhus@cktch.cz
Centrum kardiovaskulární a transplantační chirurgie,
Brno
www.cktch.cz
Doručeno do redakce 29. 5. 2017
Přijato po recenzi 20. 6. 2017
Sources
1. Feld JJ, Kowdley KV, Coakley E et al. Treatment of HCV with ABT-450/rombitasvir and dasabuvir with ribavirin. N Engl J Med 2014; 370(17): 1594–1603. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1315722>.
2. [European Association for the Study of Liver]. EASL recommendations on treatment of hepatitis C 2014. J Hepatol 2014; 60(2): 392–420. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jhep.2013.11.003>. Erratum in: J Hepatol 2014; 61(1): 183–184.
3. [European Association for the Study of Liver]. EASL recommendations on treatment of hepatitis C 2015. J Hepatol 2015; 63(1): 199–236. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jhep.2015.03.025>.
4. EASL Recommendations on Treatment of Hepatitis C 2016. J Hepatol 2017; 66(1): 153–194. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jhep.2016.09.001>. Dostupné z WWW: <http://www.easl.eu/medias/cpg/HCV2016/Summary.pdf>.
5. AASLD recommendation for testing, managing, and treating hepatitis C. Dostupné z www: <http://www.hcvguidelines.org>.
6. Urbánek P, Husa P, Šperl J et al. Standardní diagnostický a terapeutický postup chronické infekce virem hepatitidy C (HCV) 2017. Dostupné z WWW: <http://www.ces-hep.cz/file/447/2017-guidelines-hcv.pdf>.
7. Kwo PY, Mantry PS, Coakley EC at al. An Interferon-free Antiviral Regimen for HCV after Liver Transplantation. N Engl J Med. 2014; 371(25): 2375–2382. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1408921>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2017 Issue 7-8
-
All articles in this issue
- Historie a současnost léčby hepatitid B a C
- PCR diagnostika infekcí
- Nozokomiální infekce a antibiotická rezistence v současnosti
- Vývoj názorů na patofyziologii sepse
- Cytomegalovirová a polyomavirová infekce po transplantaci ledviny
- Virová hepatitida A – možný diferenciálně diagnostický a terapeutický problém
- Infekce HIV jako nové onemocnění vnitřního lékařství
- Myokarditidy a zánětlivé kardiomyopatie
- Komunitní pneumonie – základy diagnostiky a léčby
- Nozokomiální pneumonie
- Infekční komplikace u transplantací jater
- Virová hepatitida C a transplantace orgánů
- Transplantace srdce a infekce
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Nozokomiální pneumonie
- PCR diagnostika infekcí
- Nozokomiální infekce a antibiotická rezistence v současnosti
- Komunitní pneumonie – základy diagnostiky a léčby
