Antikoagulační léčba u seniorů
Anticoagulant therapy in the elderly
Elderly and fragile patients have a higher risk of atrial fibrillation, a higher risk of systemic embolism. They are therefore often candidates for long-term anticoagulation medication. At the same time, they have an increased risk of bleeding due to age and co-morbidities, which anticoagulation therapy necessarily potentiates. New Oral Direct Anticoagulants (NOAC) registered in the Czech Republic – dabigatran, rivaroxaban, apixaban or edoxaban – are a good alternative to the currently dominant warfarin in many of these indications. Their great advantage is that they do not need to be regularly monitored on a laboratory basis and are considered to be safer, especially to significant reduction of the risk of intracranial haemorrhage. Each drug in the group of direct oral anticoagulants has some specificity resulting from pharmacological properties or the results of registration studies, so it is possible to individually determine an optimal anticoagulation strategy. Older, respectively fragile patients are characterized by reduced body weight, limited renal function, and multiple comorbidities (associated with many co-medications). For a number of seniors, it is advantageous to use a reduced dose of these drugs. Consideration of benefit and risk is often complicated in elderly patients, but this should be repeatedly done during the therapy.
Key words:
anticoagulation therapy – apixaban – dabigatran – edoxaban – fragile patient – geriatrics – rivaroxaban
Authors:
Debora Karetová 1; Jan Bultas 2
Authors‘ workplace:
II. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN v Praze
1; Farmakologický ústav 3. LF UK, Praha
2
Published in:
Vnitř Lék 2018; 64(11): 1011-1020
Category:
Overview
Starší a fragilní nemocní mají vyšší riziko vzniku fibrilace síní, tedy jsou častěji ohroženi systémovou embolizací. Jsou tedy často kandidáty dlouhodobé antikoagulační medikace. Současně mají zvýšené riziko vzniku krvácení, zejména vzhledem k věku a komorbiditám, a toto riziko dále zvyšuje jakákoliv antikoagulační léčba. Nová přímá perorální antikoagulancia (New Oral AntiCoagulants – NOAC/ Direct Oral AntiCoagulants – DOAC) registrovaná v České republice – dabigatran, rivaroxaban, apixaban či edoxaban – jsou v řadě těchto indikací příznivou alternativou dosud dominujícímu warfarinu. Jejich velkou výhodou je, že nemusí být pravidelně laboratorně monitorována a jsou považována za bezpečnější, zejména pro výrazné snížení rizika vzniku intrakraniální hemoragie. Každý lék ze skupiny těchto přímých orálních antikoagulancií má určitá specifika plynoucí z farmakologických vlastností, případně výsledků registračních studií, takže se lze individuálně rozhodnout pro optimální antikoagulační strategii. Pro starší, resp. fragilní pacienty, je typická snížená tělesná hmotnost, omezené renální funkce a mnohočetné komorbidity (spojené s podáváním řady dalších léků). U řady seniorů lze s výhodou užít snížené dávky jednotlivých těchto léků. Posuzování benefitu a rizika je u starších nemocných často složité, ale je nutné to provádět v průběhu terapie opakovaně.
Klíčová slova:
antikoagulační léčba – apixaban – dabigatran – edoxaban – fragilní nemocný – geriatrie – rivaroxaban
Prevalence arteriálního i žilního tromboembolizmu narůstá s věkem
U seniorů dominuje kardiovaskulární polymorbidita. S věkem se zvyšuje zejména prevalence atriální fibrilace jako základního rizikového stavu pro systémovou tepennou embolii, narůstá také riziko vzniku žilní trombózy a plicní embolie.
V dnešní době, i díky výrobcům jednotlivých nových přípravků a jejich edukačním aktivitám, je dobře známo doporučení, že prakticky všichni nemocní se zjištěnou paroxyzmální nebo perzistentní fibrilací síní by měli být léčeni antikoagulancii. Podáním tzv. nových/přímých perorálních antikoagulancií (NOAC/DOAC) je možno léčit nemocné s fibrilací síní, pokud nemají náhradu chlopně nebo středně těsnou až těsnou mitrální stenózu porevmatické etiologie. Léčba novými léky je akceptována po plastice mitrální chlopně, implantaci bioprotézy nebo transkatetrální implantaci aortální chlopně. V kontextu široké indikace antikoagulační léčby je extrémně důležité vymezit, u koho z nich je tato léčba kontraindikována: zda absolutně, nebo pouze v danou chvíli a za jaké situace je vhodné stanovisko revokovat. Rozhodnutí, ve kterých situacích riziko antikoagulační léčby zásadně převažuje jinak jednoznačně prokázaný benefit, je často u polymorbidních geriatrických nemocných velmi složité.
Současně s obecnou akceptací antikoagulační léčby při fibrilaci síní vyvstává otázka, zda tito fragilní nemocní profitují více z nových perorálních antikoagulancií či je pro ně výhodnější léčba warfarinem. O rizikovosti daného nemocného s fibrilací síní se stran rizika tromboembolizace můžeme orientovat dle obecně přijímaného, v současnosti platného skóre, tzv. CHA2DS-VASc. Je evidentní, že právě věk nad 75 let je jasným prediktorem zvýšeného rizika ischemické cévní mozkové příhody (CMP). Spolu s přítomností arteriální hypertenze, diabetu, srdečního selhání, prodělaného iktu nebo přítomnosti jiného cévního onemocnění je základním indikačním kritériem. Maximum možných bodů v daném schématu je 9, přičemž právě věk nad 75 let je hodnocen 2 body a 2 body jsou současně jasnou indikací k podávání antikoagulační medikace (tab. 1). Jinak zcela zdravý jedinec s fibrilací síní (dokonce jen paroxyzmální), pokud je starší 75 let, by tedy měl být antikoagulancii léčen. Stejně tak v sekundární prevenci recidivy ischemické CMP má pacient automaticky minimálně 2 body (riziko recidivy > 10 %/rok), a proto je také jasně indikován k antikoagulační terapii. Ve věku nad 80 let ve spektru příčin ischemických iktů zřetelně narůstá podíl kardioembolizace.
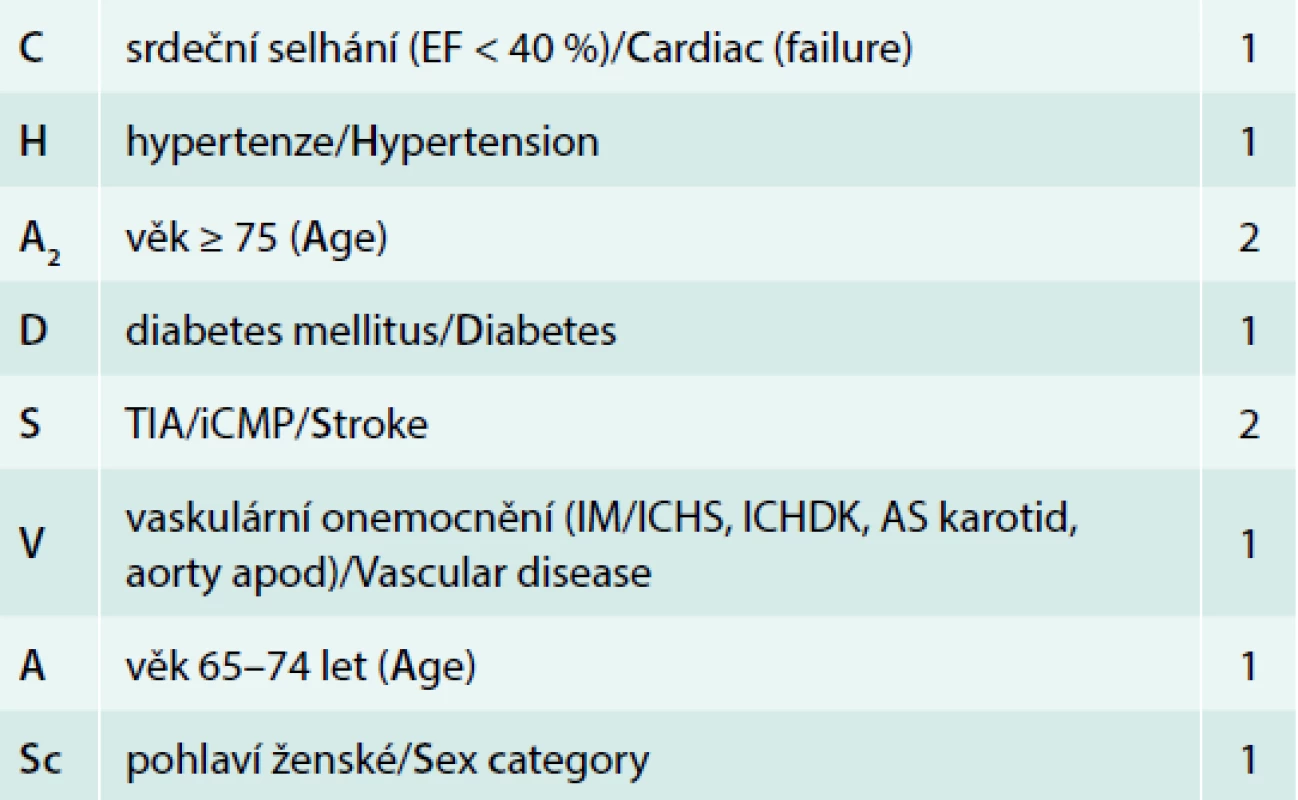
Již studie BAFTA (Birmingham AF Treatment of the Aged Study) ukázala, že antagonisté vitaminu K jsou z pohledu účinnosti výhodnější proti kyselině acetylsalicylové (ASA) při srovnatelném riziku velkého nebo dokonce intrakraniálního krvácení [1].
Studie francouzských autorů (The Loire Valley Atrial Fibrillation Project) zkoumala právě rizikové faktory ischemického iktu a současně rizika krvácení u 9 000 pacientů s fibrilací síní, z toho polovina byla starších 75 let. Do studie byli zařazeni i velmi staří nemocní: 85–90 let a dokonce i nad 90 let. Riziko úmrtí a iktu/systémové tromboembolizace očekávaně narůstalo s věkem. Obdobně narůstalo i riziko krvácení, které nejvíce souviselo s omezením renálních funkcí. Benefit antikoagulační léčby – snížení rizika iktu/tromboembolizmu nebo mortality – byl ale pozorován u všech, bez ohledu na věk léčených [2].
Vyšší věk je také jedním z nejsilnějších rizikových faktorů žilního tromboembolizmu. Ve vyšším věku je přítomna řada komorbidit, které jsou pro vznik žilní trombózy a plicní embolie faktorem jednoznačně určujícím. Jde zejména o maligní procesy a související léčebné postupy nebo o ortopedické výkony s náhradami kloubů nebo jde o nemocné s pokročilou plicní nebo srdeční nedostatečností, nemocné s vážnými infekčními stavy, případně je navíc přítomen permisivní faktor vzniku trombózy, a sice stáza – při omezené hybnosti končetiny nebo celkové ztížené mobilitě z řady příčin.
Základem léčby tromboembolizace – arteriální i žilní – zůstává heparin (zejména nízkomolekulární) a přípravky antagonizující vitamin K (VKA). Nicméně v poslední dekádě přibyla možnost léčby tzv. novými nebo také přímými perorálními antikoagulancii (která antagonizují jediný faktor koagulační kaskády – II nebo X), jde o tzv. skupinu NOAC resp. DOAC (New nebo NonVitamin K nebo Direct Oral AntiCoagulants). S jejich registrací pro prevenci embolizací u nevalvulární fibrilace síní a léčbu žilního tromboembolizmu vyvstávají otázky, zda kromě jednoduššího způsobu podání – bez nutnosti monitorace – jde při jejich vyšší ekonomické náročnosti o léky u geriatrických pacientů i bezpečnější a dostatečně efektivní.
Určení rizika krvácení u geriatrických nemocných
Pochybnosti, zda lze seniory léčit antikoagulancii bezpečně, jistě v minulosti vedly a stále ještě zřejmě vedou k jejich nepodávání v řadě případů, v nichž jsou indikovány. Jako alternativu lékaři dříve volili acetylsalicylovou kyselinu, která má dosud nezastupitelné místo v indikaci prevence aterotrombotického uzávěru tepny, ale v zábraně systémové embolizace u nemocných s fibrilací síní (nebo v léčbě žilní trombózy) je její role nedostatečná. Navíc i tento lék přináší nezanedbatelně zvýšené riziko vzniku krvácení (zejména ze zažívacího traktu).
Není pochyb, že u řady geriatrických nemocných je přítomno vyšší riziko krvácení, a to z řady důvodů: ve stáří je vyšší výskyt slizničních lézí v gastrointestinálním i urogenitálním traktu, známé je zvýšené riziko krvácení u diabetiků, nemocných s onemocněním jater, při snížení renálních funkcí, nebo je riziko hemoragie následkem pádu při instabilitě starých, antikoagulovaných nemocných apod.
Rizikové faktory krvácení, dle doporučení ACCP (American College for Chest Physicians) a jejich kategorizace jsou uvedeny v tab. 2. Užívají se k určení výše rizika při určování délky možné antikoagulační medikace po plicní embolii nebo žilní trombóze.
![Určení rizika krvácení při léčbě tromboembolické nemoci na základě přítomnosti jednotlivých
rizikových faktorů. Upraveno podle [18]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/127a0faf2bc6f4e9a400bc896dd3033e.png)
U fibrilace síní, při níž jde „pouze“ o prevenci systémové embolizace, jsme v posuzování rizika krvácení u seniorů o něco přísnější než při nutnosti jejího nasazení v indikaci žilní trombózy nebo dokonce plicní embolie (tromboembolická nemoc – TEN). Navíc u TEN léčíme většinou pouze po omezenou dobu, kdežto u fibrilace síní jde o léčbu časově neohraničenou. Velmi obtížně lze porovnávat závažnost obou typů diagnóz: nerekanalizovaná žilní trombóza, případně trvající plicní hypertenze, mohou pacienta invalidizovat, stejně jako embolie do mozkové tepny na podkladě fibrilace síní. Je proto velmi důležité právě u seniorů vymezit, kdo ev. antikoagulancia brát nesmí – tedy určit relativní a absolutní kontraindikace podávání antikoagulační léčby.
Běžně se při určování rizika krvácení u pacientů s fibrilací síní používá skórování systémem HAS-BLED. Byl vyvinut v roce 2010 s cílem posoudit roční riziko krvácení při antikoagulační léčbě, na podkladě dat necelých 4 000 nemocných z EURO HEART SURVEY. Jeho škála bodů je 0–9, obsahuje celkem 8 parametrů, přičemž největší váhu (2 body) má labilní – kolísající INR s tendencí k opakovaně vyšším hodnotám a prodělaný iktus (tab. 3).

Validace skórovacích systémů byla prováděna v minulosti s užitím warfarinu, a proto je také jedním z významných parametrů ve skóre právě labilní INR (stanovením tzv. TTR – Time in Target Range, tedy vyčíslením procenta stanovení, kdy je nemocný s INR v žádoucím rozmezí 2,0–3,0). Nejde tedy o jednorázové posouzení INR, ale o labilním INR mluvíme tehdy, když je u dlouhodobě léčeného nemocného TTR < 60 %, tedy 4 stanovení z 10 jsou mimo hodnotu INR 2–3. Tento parametr však nelze užít při skórování nemocných léčených NOAC, čímž se význam tohoto systému pro skórování při užití nových antikoagulancií snižuje. U warfarinizovaných nemocných vídáme výkyvy INR velmi často a z praxe i studií je zřejmé, že nemocní jsou obvykle v terapeutické hladině dle INR v asi 50 % stanovení.
K posouzení rizika vzniku krvácení existují i jiná skóre z dalších registrů, např. ATRIA nebo ORBIT. Zásadní faktory (rizika) jsou obdobné jako v HAS-BLED [3].
- ATRIA skóre: anémie – 3 body, pokročilá renální nedostatečnost (glomerulární filtrace/GFR < 30 ml/min/1,73 m2) – 3 body, věk ≥ 75 let – 2 body, předchozí krvácení nebo arteriální hypertenze – 1 bod. Skóre 0–3 je nízké riziko, 4 je střední riziko krvácení, nad 5 je vysoké.
- ORBIT skóre: věk > 74 let – 1 bod, vypočtená GFR < 60 ml/min/1,73 m2 – 1 bod, léčba antiagreganciem – 1 bod; pozitivní anamnéza krvácení – 2 body, stejně jako přítomnost anémie – 2 body. Skóre 0–2 je nízkým rizikem, 3 středním a ≥ 4 vysokým.
Lze shrnout, že i když máme více možností, jak posuzovat riziko krvácení při léčbě antikoagulancii, stále je za nejpřínosnější považováno HAS-BLED skóre pro nemocné s fibrilací síní (tab. 3). Pouze u nových antikoagulačních léků nelze zahrnout jinak silný prediktor rizika ve formě labilního INR. Pro antikoagulační léčbu nemocných s TEN lze užít obdobné skóre dle doporučení ACCP (tab. 2).
Za další disponující faktory fragility seniorů, neuváděné ve výše uvedených skórovacích systémech, je považována nízká tělesná hmotnost (se sníženým objemem muskulatury i tukové tkáně). Rozhodující se ale zdá být – zejména v léčbě NOAC u seniorů – snížená funkce ledvin.
Jsou nová (přímá) perorální antikoagulancia u seniorů bezpečnými léky?
V registračních studiích všech nových/přímých perorálních antikoagulancií byli zastoupeni i nemocní ve vyšším věku (průměrný věk ve studiích se pohyboval kolem 70 let). Procento nemocných nad 75 let věku ve studiích kolísalo od 31 % po 43 %. Je zajímavé, že vyšší absolutní riziko nežádoucí sledované příhody vedlo při léčbě NOAC k většímu poklesu tohoto absolutního rizika, tedy u takto rizikové populace je pro zajištění benefitu z léčby nutno léčit méně nemocných, oproti situaci u mladších jedinců (NNT, tedy Number Need to Treat je u starších nižší než u mladších). Léčba NOAC je tedy právě u starých nemocných oproti pacientům mladším ekonomičtější. Studie konformně vykazovaly dobrý bezpečnostní profil, zejména redukci velkých krvácení (z definice jde o intrakraniální hemoragii, krvácení s nutností podání transfuzí, poklesem hemoglobinu o více než 2 g/dl a nutností jakékoliv intervence pro krvácení), zejména však šlo o významné snížení obávaných intracerebrálních krvácení [4].
Ani publikace věnované užití jednotlivých NOAC – např. rivaroxabanu a apixabanu u seniorů neukázaly, že by docházelo k excesu krvácení ve vyšší věkové kategorii. Ze základních studií léčby fibrilace síní dabigatranem víme, že průměrný věk zařazených byl > 70 let a hmotnost > 80 kg, s průměrnou clearance kreatininu 68 ml/min. Celkově 40 % nemocných zařazených ve studii RE-LY bylo starších 75 let věku, nelišila se efektivita léčby proti mladším, riziko velkých krvácení bylo ale u geriatrických nemocných vyšší u obou dávek (2krát 110 mg a 2krát 150 mg). Riziko extrakraniálního krvácení u starších osob bylo vyhodnoceno jako vyšší pouze u dabigatranu, nikoliv však u apixabanu, edoxabanu nebo rivaroxabanu [5–9]. Prespecifikované vyhodnocení podskupin nemocných z ENGAGE AF-TIMI 48 s edoxabanem vykázalo v nejvyšší věkové skupině nad 75 let obdobné riziko iktu nebo systémové embolizace, při snížení rizika velkých krvácení – a toto snížení vzhledem k míře výskytu bylo významnější než u mladších věkových skupin. Studie ELDERCARE-AF je probíhající dvojitě slepá, randomizovaná studie posouzení vlivu edoxabanu na bezpečnost a účinnost u japonských seniorů (nad 80 let věku), kteří byli na vstupu posouzeni jako nevhodní pro konvenční antikoagulační medikaci [10].
Přímé porovnání skupiny NOAC oproti warfarinu proběhlo ve švédské retrospektivní studii: posuzováno bylo 12 694 nemocných léčených dle registru v letech 2011–2014 některým z nových antikoagulancií (dabigatranem 40,3 %, rivaroxabanem 31,2 % a apixabanem 28,5 %), porovnáni byli s 36 317 nemocných užívajících warfarin. Průměrný věk byl 72 roků, sledováni byli necelý rok. Průměrný parametr kvality léčby warfarinem byl velmi dobrý (TTR 70 %). Pacienti léčení některým z NOAC měli celkově méně velkých krvácení (HR 0,78), z toho významně méně intrakraniálních krvácení (HR 0,59) nebo hemoragických iktů (HR 0,49). Účinnost léčby ve smyslu počtu tromboembolických příhod se nelišila, byť šlo o dobře warfarinem léčené nemocné [11].
Celkově lze na základě velkých studií uzavřít, že staří nemocní krvácejí sice celkově více oproti mladším, nicméně při podávání NOAC je méně fatálních intrakraniálních krvácení a většina bezpečnostních dat svědčí pro vyšší bezpečnost těchto nových léků.
Léčba žilní trombózy a plicní embolie u seniorů
Věk je pro vznik TEN důležitým rizikovým faktorem, je ale současně i rizikem rekurence. Riziko vzniku je 4–6krát vyšší u nemocných ve věku > 70 let ve srovnání s mladšími. Toto riziko se v každé dekádě zvyšuje. Také plicní embolie je u seniorů častěji fatální [12]. Současně je diagnostika TEN u seniorů komplikovanější pro méně typické klinické obrazy zastřené komorbiditami (dušnost z jiných příčin, kloubně-svalová bolest v končetině, otok při celkových interních onemocněních). Věk není pouze rizikem vzniku příhody, je i rizikem krvácení při léčbě. Riziko velkých krvácivých komplikací u antikoagulovaných nemocných je 2,5 % ročně ve věku nad 80 let, zatímco u mladších jde pouze o 0,9 %/rok [13].
Antikoagulační léčba žilní trombózy a plicní embolie se i v současnosti může opírat o nízkomolekulární heparin (Low-Molecular-Weight Heparin – LMWH) v léčebné dávce, podávaný po 5–10 dnů od stanovení diagnózy TEN. Z perorálně odávaných léků buď jdeme tradičně překryvem s warfarinem nebo užijeme po periodě akutní léčby LMWH následně některý z NOAC (dabigatran nebo edoxaban), u stavů s možností ambulantní léčby můžeme zahájit přímo perorální léčbou jedním ze dvou xabanů (apixabanem nebo rivaroxabanem). Onkologické pacienty ponecháváme obvykle 6 měsíců na nízkomolekulárním heparinu, u některých lze pak zvážit přechod na perorální léčbu (tab. 4).
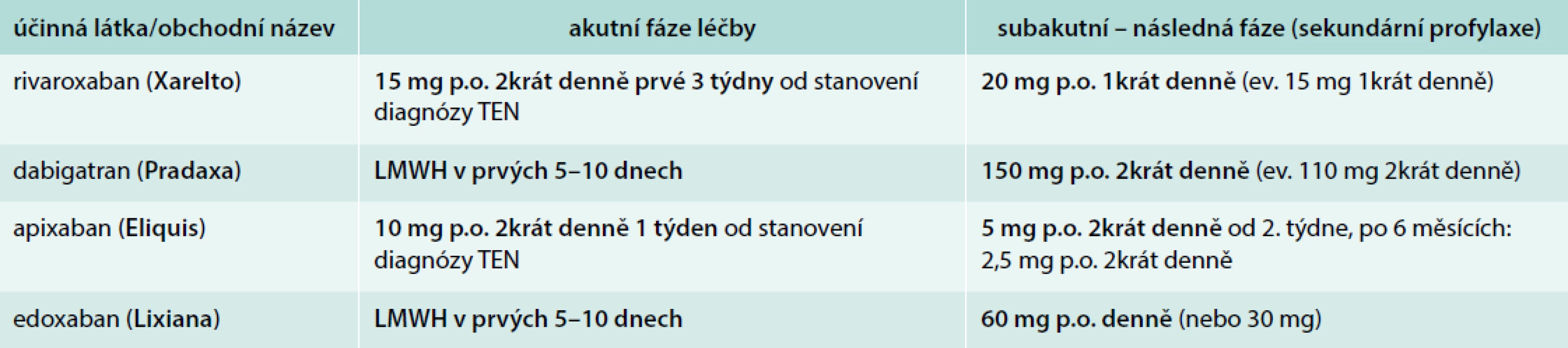
Podívejme se na data s přímými perorálními antikoagulancii u seniorů v léčbě TEN: k dispozici jsou sloučená data a metaanalýzy [14,15]. Z nich pak plyne, že léčba NOAC u nemocných ve věku > 75 let je účinnější než léčba warfarinem v prevenci rekurence žilní tromboembolie. Celkově také NOAC přinesla nižší riziko velkého krvácení u starších nemocných (nebylo vyhodnoceno v HOKUSAI VTE pro edoxaban).
V léčbě TEN se řídíme obdobnými principy redukce dávek NOAC jako u fibrilace síní, nicméně studie proběhly se základními, tedy vyššími dávkami. U apixabanu je na základě základní registrační studie dáno, že po 6 měsících plné léčby, pokud vidíme další její podávání jako indikované (trvá některý stav, který byl spouštěčem problému – např. trvá prokoagulační stav nebo není dosaženo plné mobilizace apod), užijeme od 7. měsíce redukovanou dávku apixabanu (na 2krát 2,5 mg) – protože riziko rekurence již během léčby kleslo a studie AMPLIFY-EXT prokázala, že tato dávka je pro efektivitu postačující a je současně velmi bezpečná [16].
Stanovení dávky a délky léčby v indikaci sekundární prevence žilní tromboembolie je nutno posuzovat vždy individuálně na základě řady faktorů (provokovaná trombóza nebo plicní embolie vs idiopatická, její rozsah, případně následky, počet již prodělaných příhod, přítomnost stavů považovaných za prokoagulační apod).
Je nutné podávat nižší dávky NOAC u všech dlouhodobě léčených seniorů?
Bez ohledu na výsledky studií je nutno u každého pacienta individuálně vyhodnotit riziko trombózy (tromboembolie) a riziko krvácení a určit optimální typ přípravku, jeho správnou dávku a určit předpokládanou dobu podávání (neohraničenou nebo předem stanovenou, pokud jde o sekundární etiologii žilní tromboembolie). Toto stanovisko individuálního přístupu je platné obecně, v geriatrii však jde o klíčový postup. V začátku stanovená, předpokládaná doba léčby se však může v průběhu času vlivem řady okolností měnit. Nejčastějšími důvody pro redukci standardních dávek jsou snížená funkce ledvin, pozitivní anamnéza krvácení v minulosti a konkomitantní léčba léky, které riziko krvácení zvyšují (případně zvyšují hladinu podaného antikoagulancia). Tyto faktory jsou samozřejmě vyjádřeny spíše u starých nemocných.
Některá z antikoagulancií mají přímo při dosažení určité věkové hranice ve svých SPC (Summary of Product Characteristics) doporučeno používat nižší dávku: např. se jedná o věk ≥ 80 let u dabigatranu, pro nějž je doporučena dávka redukovaná (2krát 110 mg). Jiné léky toto doporučení vážou k nižší hmotnosti (≤ 60 kg), jak je tomu u edoxabanu (1krát 30 mg). Obvykle je však nižší dávka doporučena při renální nedostatečnosti – např. snížená dávka 30 mg u edoxabanu má být podávána při clearance kreatininu – CrCl 15–50 ml/min, u rivaroxabanu jde o snížení CrCl < 50 ml/min, stejně jako u apixabanu (tab. 5). Roli hraje samozřejmě i další konkomitantní medikace.
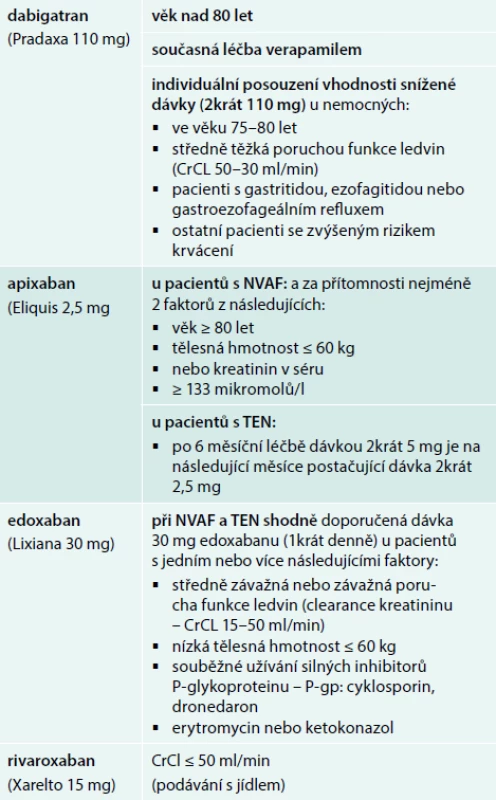
U seniorů > 75 let věku – při předpokládaném postupném snižování clearance kreatininu, zejména pokud jde o astenické jedince s četnou konkomitantní medikací, případně s vyšším rizikem pádů, je na místě využívat benefit dostupnosti nižších dávek přímých perorálních antikoagulancií – tedy Pradaxa 2krát 110 mg, Eliquis 2krát 2,5 mg, Xarelto 1krát 15 mg nebo Lixiana 1krát 30 mg. Na druhou stranu, není tak u nich nutno činit plošně (kromě Pradaxy ve věku nad 80 let nebo při současném užívání verapamilu), rozhoduje biologický věk, tedy celkový stav nemocného.
Riziko pádů u starších je často uváděno jako důvod nemožnosti podání jakékoliv antikoagulační medikace – nicméně tento fakt není jednoznačnou kontraindikací podávání antikoagulancia, protože se zdá, že by pacient musel padat velmi často, aby riziko převážilo potenciální prospěch.
Složitá je otázka demence a možnosti antikoagulační léčby. Ani na demenci nelze pohlížet jako na jasnou kontraindikaci k antikoagulační léčbě, ale jistě existuje riziko neužívání léků, případně naopak předávkování. Nicméně v zařízení nebo rodině, v níž je možno zajistit pravidelnou medikaci, je možno o ní uvažovat. Ve švédském registru bylo naopak nenasazení antikoagulační léčby u nemocných se zjištěnou fibrilací síní vyhodnoceno jako nezávislý rizikový stav rozvoje demence (o 29 % menší riziko jejího rozvoje při antikoagulační medikaci).
Nicméně je jasné, že antikoagulační léčba u seniorů vyžaduje jejich bedlivé sledování (tab. 6), aby byla časně odhalena nově vzniklá rizika plynoucí ze změny stavu.
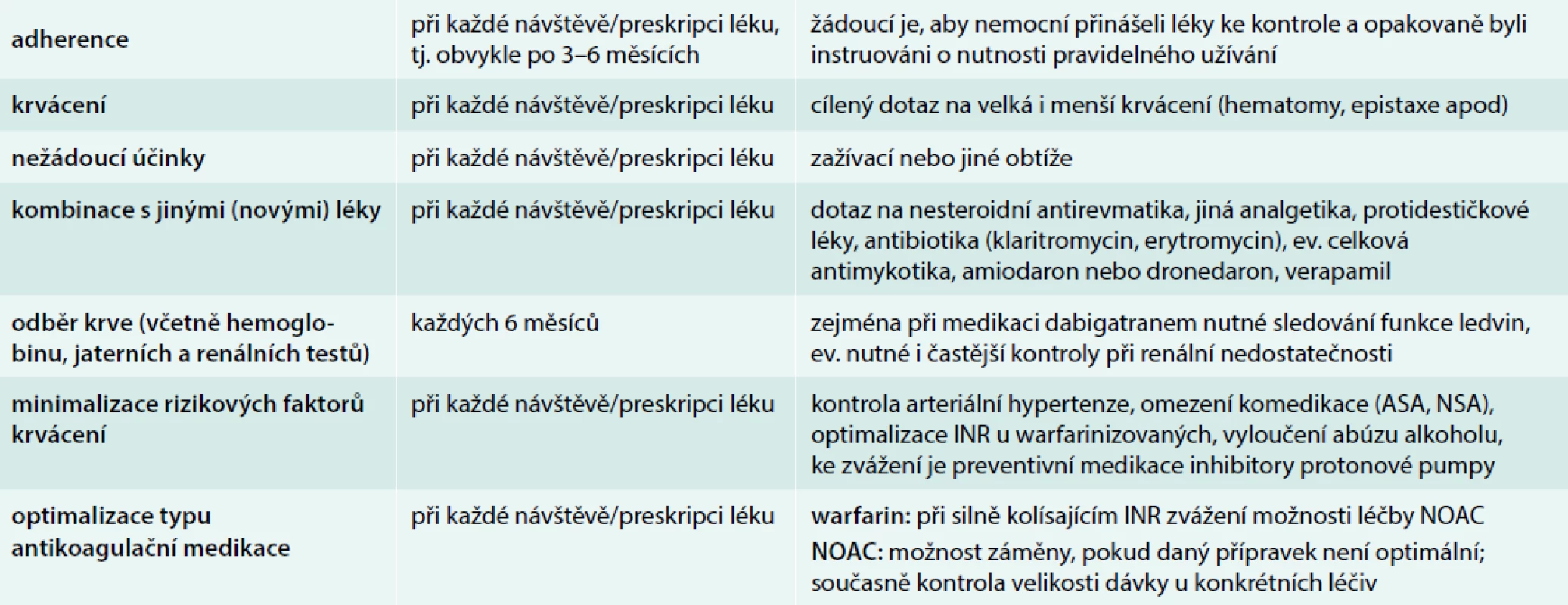
Na základě znalosti farmakologických vlastností jednotlivých NOAC, která např. jsou charakteristická rychlým nástupem účinku a relativně krátkým poločasem působení proti warfarinu, se můžeme rozhodovat o jejich vysazení v případě plánovaných zákroků. U drobných zákroků stačí nepodat přípravek 24 hod před výkonem, u větších operací je u xabanů žádoucí vysazení na 2 dny, u dabigatranu na 2–4 dny (vysazení až na 96 hod) – vždy tedy s ohledem na typ přípravku, způsob jeho vylučování a současně ev. kompromitaci ledvinných funkcí (tedy žádoucí delší vysazení u léčených dabigatranem nebo edoxabanem, zejména při renální insuficienci). Před plánovanými výkony u nemocných v menším riziku tromboembolie, jakými jsou chronická fibrilace síní s nižším CHA2DS-VASc skóre, není nutné tzv. přemostění podáním LMWH, které zvyšuje riziko krvácení, aniž snižuje nežádoucí příhody.
V případě vzniklého krvácení nebo nutnosti okamžitého zrušení účinku u neodkladného výkonu provádíme základní opatření k jeho zastavení a volumexpanzi s převody erytrocytární masy, stejně jako u jiných antikoagulancií. Pouze u dabigatranu existuje dostupné antidotum (monoklonální protilátka idarucizumab – Praxbind, 5 mg intravenózně, ve 2 dávkách alespoň v 15minutovém odstupu). U ostatních (všech xabanů) je nutno podat koncentráty koagulačních faktorů, případně kyselinu tranexamovou. Pro chirurga nebo traumatologa není však NOAC větší hrozbou než warfarin, u něhož sice máme antidotum – vitamin K – ale ani jeho aplikací vzhledem k délce poločasu působení warfarinu nejde o okamžitý zvrat jeho účinku v případě předávkování apod. Naopak u NOAC lze očekávat zásadní pokles účinku po 12–14 hod od požití.
O expozici těmto lékům se lze orientovat běžnými testy hemokoagulace. Normální hodnota aPTT při užívání dabigatranu a normální hodnota PT při užívání rivaroxabanu (a v menší míře také u edoxabanu) svědčí proti léčebné koncentraci v organizmu. Stejně ale normální koagulační testy 100% nevylučují jejich přítomnost v organizmu. K přesnému stanovení používáme specifické koagulační testy: dTT (dilutovaný trombinový test) nebo ECA (ekarinový chromogenní assay) u dabigatranu a anti-Xa chromogenní stanovení pro inhibitory F Xa.
Přesné stanovení plazmatických hladin tak pomáhá v některých vymezených situacích (tab. 7). Nicméně v urgentních stavech většinou vystačíme s přerušením podávání léku a odložením výkonu nebo operace.

Lékové interakce antikoagulancií u seniorů
Problematika lékových interakcí antikoagulační léčby u seniorů je významná. Na jedné straně mají antikoagulancia úzké terapeutické okno – nižší koncentrace léčiva zvyšují riziko trombotických komplikací a vyšší hladiny mohou navodit krvácení. Na straně druhé je u seniorů běžnou praxí podávání více léčiv současně, riziko interakcí je tak reálné. O excesivní polypragmazii hovoříme, pokud nemocný užívá více než 10 léků.
Interakce na bázi farmakodynamické
Lékové interakce mohou vznikat na bázi potenciace farmakodynamického účinku, tj. sčítání účinku s ostatními antitrombotiky, tento typ je zpravidla dobře předvídatelný. S obdobným sčítáním účinku se setkáváme u léků inhibujících hemostázu v rámci vedlejšího efektu. Konkrétně antidepresiva typu SSRI inhibují aktivitu trombocytů a při současné antikoagulační léčbě násobně zvyšují riziko krvácení [17].
S jiným typem farmakodynamické interakce se setkáme při užívání léčiv zvyšujících riziko krvácení na podkladě poškození tkání. Typickým příkladem jsou nesteroidní antirevmatika či glukokortikoidy, snižující odolnost sliznice trávicího traktu a zvyšující riziko gastrointestinálního krvácení. Obdobně mohou léčiva interferující s antihypertenzivy, např. nesteroidní antirevmatika, zvýšit riziko hemoragického iktu při vzestupu krevního tlaku. Interakce na bázi farmakodynamické jsou všem antikoagulanciím společné.
Interakce na bázi farmakokinetické
Druhým typem jsou interakce na bázi farmakokinetické, tedy ovlivnění biologické dostupnosti antikoagulancia na úrovni střeva a jater či ovlivnění jeho eliminace v játrech nebo v ledvinách. Tento typ interakcí lze hůře předvídat, na rozdíl od předchozího typu se zde riziko liší podle jednotlivých léčiv. Přehled vlastností je uveden v tab. 8.
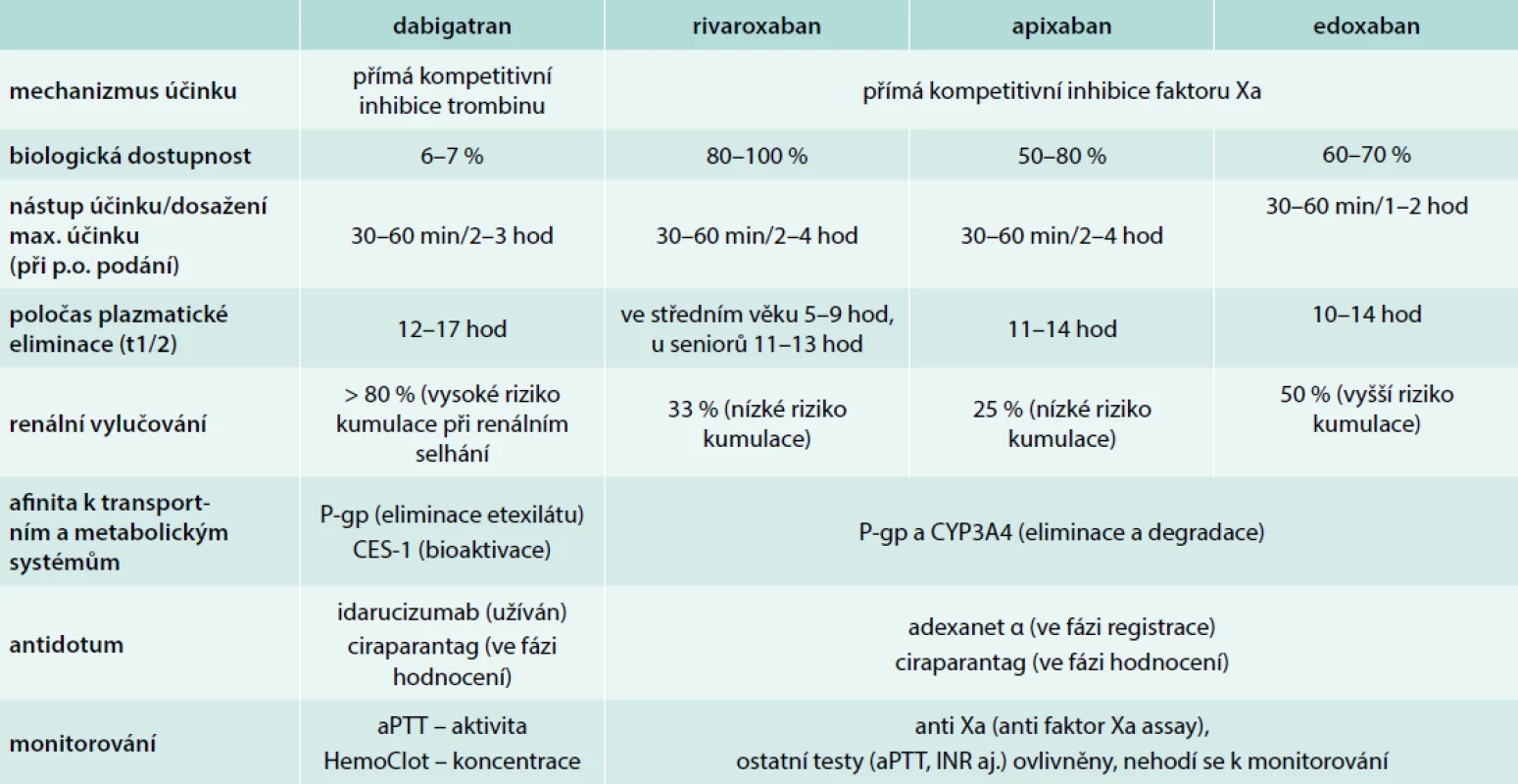
Dabigatran etexilát je proléčivo, které je aktivováno na účinný dabigatran. Absorpce etexilátu je omezena efluxní pumpou glykoproteinem P (P-gp), vstřebáno je jen 5–8 %. Relativně časté je i u starších nemocných podávání středních inhibitorů P-gp (některá makrolidová antibiotika, konkrétně klaritromycin, amiodaron, verapamil, diltiazem, telmisartan či z potravin grapefruit) – výsledné zvýšení expozice dabigatranu se zde pohybuje kolem 50–80 %. Takovýto nárůst nemusí být klinicky významný, nicméně při působení dalších faktorů, zejména při současné redukované glomerulární filtraci, nižší hmotnosti a při vyšším věku, může být riziko krvácení významně zvýšené. Silné inhibitory (některá azolová antimykotika, inhibitory proteáz HIV, dronedaron či cyklosporin) zvyšují expozici 2–3násobně, jsou proto kontraindikovány. Vzhledem k tomu, že samotný dabigatran již není P-pg transportován, není eliminace lékovými interakcemi ovlivněna.
Naopak silné induktory P-gp (rifampicin, fenobarbital, dexametazon, karbamazepin, fenytoin či třezalka tečkovaná) expozici významně snižují, proto je s dabigatran etexilátem nekombinujeme. Též inhibitory protonové pumpy mírně snižují expozici gatranu, pokles o 30 % je na hranici klinického významu.
Apixaban, edoxaban a rivaroxaban jsou relativně slabými substráty P-gp a izoenzymu CYP3A4. Tento eliminační systém oxidázy a transportéru ovlivňuje prakticky jen eliminaci léčiva, biologická dostupnost je ovlivněna málo. Edoxaban je navíc degradován též hydrolýzou karboesterázami, proto inhibice P-gp a CYP3A4 má jen malý vliv na eliminaci a inaktivaci antikoagulancia.
Silné a středně silné inhibitory P-gp a CYP3A4, jako jsou některá azolová antimykotika (ketokonazol, itrakonazol, vorikonazol), antiretrovirotika či makrolidová antibiotika (zejména klaritromycin) zpomalují eliminaci a inaktivaci apixabanu a rivaroxabanu. Expozice se zvyšuje asi na 2násobek a maximální koncentrace stoupá asi o polovinu. Léčiva tohoto typu s xabany raději nekombinujeme, nebo v případě edoxabanu redukujeme dávku xabanu na polovinu. Středně silné inhibitory obou systémů – verapamil, diltiazem, amiodaron či flavonoidy citrusových plodů – zvyšují expozici méně, řádově o 30–60 %. Kombinace těchto léčiv s antikoagulancii je v praxi častá. K dosažení co nejbezpečnější léčby proto zvažujeme přítomnost dalších faktorů zvyšujících expozici (nízkou hmotnost, renální selhání, vysoký věk apod) či faktorů významně zvyšujících riziko krvácení a dávku xabanu případně redukujeme.
Silné induktory P-gp a CYP3A4/5 (některá antiepileptika a antikonvulziva – fenobarbital, fenytoin, karbamazepin, rifampicin nebo třezalka tečkovaná), naopak snižují expozici xabanů asi na polovinu, jejich kombinaci se xabany se vyhýbáme. Farmakogenetické vlivy účinek xabanů prakticky neovlivňují.
Lékové a potravinové interakce při léčbě warfarinem jsou všeobecně známy. Pro přehled jsou uvedeny v tab. 9. Z často kombinovaných léčiv je nutno si zapamatovat alespoň interakci warfarinu s amiodaronem či s propafenonem, antiarytmiky často podávanými u fibrilace síní současně s antikoagulancii. Nejvýznamnějším faktorem ovlivňujícím aktuální účinnost antikoagulační léčby antivitaminy K je variabilní přísun vitaminu K v potravě. Vyšší obsah vitaminu K má zejména zelená zelenina (brokolice, saláty, špenát, kapusta, avokádo či zelí) či maso zvířat krmených zelenou pící. Pacienta je vhodné upozornit, že je nutné dodržovat vyrovnaný přísun zeleniny a masa a vyvarovat se excesů. Pokud jeden den příjem zvýšil, je nutno jej druhý den recipročně omezit. Paušálně zakazovat zeleninu vhodné není.
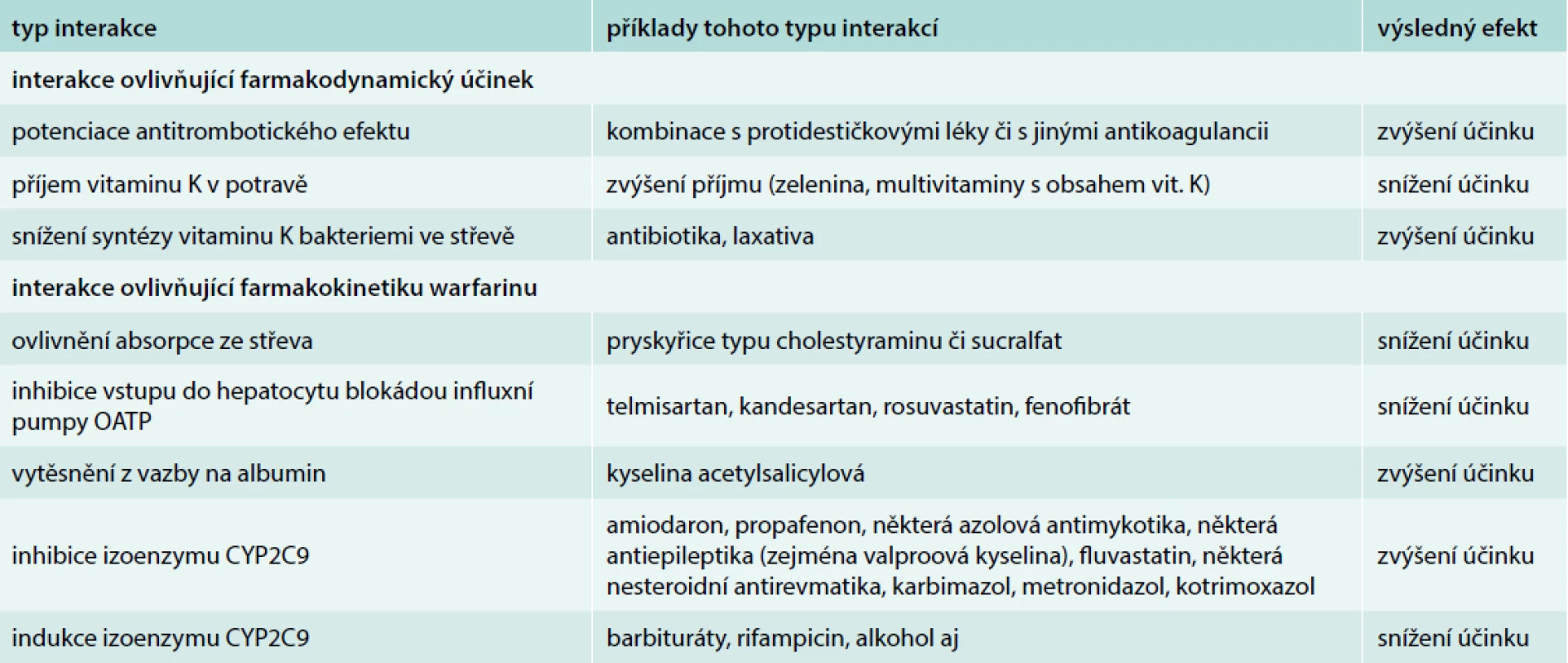
Vybočení hodnot INR u jinak stabilizovaného nemocného rozhodně není pokynem pro úpravu dávky, jak je běžným zvykem, ale vhodnější je pátrat po příčině výkyvu (vynechání léčiva, dietní chybě, lékové interakci apod). Jednorázový mírný pokles INR (např. na 1,8) u nemocného, který přiznal, že v posledních dnech zkonzumoval nadměrné množství zeleniny, nebudeme řešit zvýšením dávky, ale pouze dřívější kontrolou INR a připomenutím potřeby dodržování diety. Naopak za vzestupem INR se často skrývá užití antirevmatika, antidepresiva, laxativa či antibiotika, případně exces v příjmu alkoholu. Ostatní lékové interakce warfarinu, s výjimkou induktorů a inhibitorů izoenzymu CYP2C9, mají jen omezený význam.
Závěr
Je nepochybné, že geriatričtí nemocní mají vysoké riziko tromboembolické příhody a současně vyšší riziko krvácení. Antikoagulační léčba však u nich je prospěšná a měla by být u většiny z nich podávána. Riziko antikoagulancií se zvyšuje s podáním současné antiagregační léčby. U stavů po recentním infarktu myokardu nebo po intervenci koronární (ev. periferní tepny) s implantací stentu je v současnosti přijímána teorie omezení tzv. triple terapie (antikoagulační lék a 2 léky protidestičkové) na minimum (většinou na 1 měsíc), s následným podáváním antikoagulancia a jednoho protidestičkového léku, častěji klopidogrelu. V případě stavu stabilní chronické ischemické choroby srdeční nebo dolních končetin je v současnosti přípustné podávat chronicky pouze antikoagulans jako monoterapii.
Z dat u více než 27 000 nemocných s fibrilací síní plyne, že nová přímá perorální antikoagulancia jsou pro staré nemocné prospěšná a z bezpečnostního pohledu by měla být preferována před warfarinem. Více predikovatelná farmakokinetika těchto léků poskytuje zjevnou výhodu. Z důvodů ekonomických je jejich podávání však omezeno. Naopak ale nutno říci, že i tyto léky nesou známá rizika antikoagulační léčby a nemocní musí být správně instruováni co do režimu podávání a také musí být následně pravidelně kontrolováni, zejména s ohledem na možnost předávkování při náhlém zhoršení renálních funkcí. Progrese renální insuficience u geriatrických stavů může být z mnoha důvodů náhlá, a vést tak k riziku krvácení pro kumulaci. Většina starých nemocných by měla užívat snížené dávky těchto nových (přímých) perorálních antikoagulancií. Důvodem bývá pokles ledvinných funkcí, snížená hmotnost a menší množství svalové hmoty či komorbidity zvyšující riziko krvácení.
Nutno též zdůraznit, že dobře kontrolovaná léčba warfarinem není ani u seniorů důvodem k přechodu na přímá antikoagulancia, za těchto podmínek je účinnost i bezpečnost srovnatelná. Warfarin je též vhodný v řadě indikací, v nichž NOAC podat nelze (např. u terminálního renálního selhání, při léčbě silnými inhibitory/induktory P-gp či CYP3A4), nebo v situacích, v nichž přímá antikoagulancia mohou být méně účinná či méně bezpečná (např. u některých typů protrombotických stavů, u umělých chlopenních náhrad či při fibrilaci síní při přítomnosti porevmatické mitrální vady). Případné vynechání dávky se u warfarinu promítne minimálně, u rivaroxabanu či edoxabanu podávaných 1krát denně však vede k zásadnímu snížení účinku, proto je nutné vést nemocné k přesnému a pravidelnému užívání všech těchto léků.
V současnosti je velkou výhodou, že máme dostupnou celou plejádu účinných antikoagulancií s různými vlastnostmi a můžeme i seniorům antikoagulační léčbu vybrat takřka „na míru“.
doc. MUDr. Debora Karetová, CSc.
II. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN v Praze
Doručeno do redakce 13. 6. 2018
Přijato po recenzi 14. 9. 2018
Sources
- Mant J, Hobbs FD, Fletcher K et al. [BAFTA investigators; Midland Research Practices Network (MidReC)]. Warfarin versus aspirin for stroke prevention in an elderly community population with atrial fibrillation (the Birmingham Atrial Fibrillation Treatment of the Aged Study, BAFTA): a randomised controlled trial. Lancet 2007; 370(9586): 493–503. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(07)61233–1>.
- Banerjee A, Fauchier L, Bernard-Brunet A et al. Composite risk scores and composite endpoints in the risk prediction of outcomes in anticoagulated patients with atrial fibrillation. The Loire Valley Atrial Fibrillation Project. Thromb Haemost 2014; 111(3): 549–556. Dostupné z DOI: <http://dx.doi.org/10.1160/TH13–12–1033>.
- Senoo K, Proietti M, Lane DA et al. Evaluation of the HAS-BLED, ATRIA, and ORBIT Bleeding Risk Scores in Patients with Atrial Fibrillation Taking Warfarin. Am J Med 2016; 129(6): 600–607. Dostupné z DOI: <http://dx.doi.org/10.1016/j.amjmed.2015.10.001>.
- Lip GYH, Clementy N, Pericart L et al. Stroke and Major Bleeding Risk in Elderly Patients Aged ≥75 Years With Atrial Fibrillation. Stroke 2015; 46(1): 143–150. Dostupné z DOI: <http://dx.doi.org/10.1161/STROKEAHA.114.007199>.
- Eikelboom JW, Wallentin L, Connolly SJ et al. Risk of bleeding with 2 doses of dabigatran compared with warfarin in older and younger patients with atrial fibrillation: an analysis of the randomized evaluation of long-term anticoagulant therapy (RE-LY) trial. Circulation 2011; 123(21): 2363–2372. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.110.004747>.
- Halperin JL, Hankey GJ, Wojdyla DM et al. Efficacy and safety of rivaroxaban compared with warfarin among elderly patients with nonvalvular atrial fibrillation in the Rivaroxaban Once Daily, Oral, Direct Factor Xa Inhibition Compared With Vitamin K Antagonism for Prevention of Stroke and Embolism Trial in Atrial Fibrillation (ROCKET AF). Circulation. 2014; 130(2):138–146. Dostupné z DOI: < http://doi 10.1161/CIRCULATIONAHA.113.005008>.
- Halvorsen S, Wallentin L, Yang H et al. Efficacy and safety of apixaban compared with warfarin according to age for stroke prevention in atrial fibrillation. J Am Coll Cardiol 2013; 61(10 Suppl): E315.
- Legrand M, Mateo J, Aribaud A et al. The use of dabigatran in elderly patients. Arch Intern Med 2011; 171(14): 1285–1286. Dostupné z DOI: <http://dx.doi.org/10.1001/archinternmed.2011.314>.
- Kato ET, Giugliano RP, Ruff CT et al. Efficacy and Safety of Edoxaban in Elderly Patients With Atrial Fibrillation in the ENGAGE AF-TIMI 48 Trial. J Am Heart Assoc 2016; 5(5). pii: e003432. Dostupné z DOI: <http://dx.doi.org/10.1161/JAHA.116.003432>.
- Okumura K, Lip GYH, Akao M et al. Edoxaban for the management of elderly Japanese patients with atrial fibrillation ineligible for standard oral anticoagulant therapies: Rationale and design of the ELDERCARE-AF study. Am Heart J 2017; 194 : 99–106. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ahj.2017.08.017>.
- Sjoegren V, Bystroem B, Renlund H et al. Non-vitamin K oral anticoagulants are non-inferior for stroke prevention but cause fewer major bleedings than well-managed warfarin: A retrospective register study. PLoS ONE 12(7): e0181000. Dostupné z DOI: <https://doi.org/10.1371/journal>.
- Stein PD, Hull RD, Kayali F et al. Venous thromboembolism according to age: the impact of an aging population. Arch Intern Med 2004; 164(20): 2260–2265. Dostupné z DOI: <http://dx.doi.org/10.1001/archinte.164.20.2260>.
- Prandoni P, Trujillo-Santos J, Sanchez-Cantalejo E et al. Major bleeding as a predictor of mortality in patients with venous thromboembolism: findings from the RIETE Registry. J Thromb Haemost 2010; 8(11): 2575–2577. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1538–7836.2010.04039.x>.
- Geldhof V, Vandenbriele C, Verhamme P et al. Venous thrombembolism in the elderly: efficacy and safety of non-VKA oral anticoagulants. Thromb 2014; 12 : 21. Dostupné z DOI: <http://dx.doi.org/10.1186/1477–9560–12–21>.
- Ruff CT, Giugliano RP, Braunwald E et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials. Lancet 2014; 383(9921): 955–962. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(13)62343–0>.
- Agnelli G, Buller HR, Cohen A et al. Apixaban for extended treatment of venous thromboembolism. N Engl J Med 2013; 368(8): 699–708. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1207541>.
- Forbes HL, Polasek TM. Potential drug–drug interactions with direct oral anticoagulants in elderly hospitalized patients. Ther Adv Drug Saf 2017; 8(10): 319–328. Dostupné z DOI: <http://dx.doi.org/10.1177/2042098617719815>.
- Kearon C, Akl EA, Ornelas J et al. Antithrombotic Therapy for VTE Disease: CHEST Guideline and Expert Panel Report. Chest 2016; 149(2): 315–352. Dostupné z DOI: <http://doi: 10.1016/j.chest.2015.11.026>.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2018 Issue 11
-
All articles in this issue
- Arteriální hypertenze ve stáří
- Onemocnění štítné žlázy v seniorském věku
- Diabetes mellitus u staršího komplikovaného pacienta
- Antikoagulační léčba u seniorů
- Léčba statiny u osob vyššího věku
- Specifické rysy racionální geriatrické farmakoterapie: role klinických farmaceutů v individualizované léčbě ve stáří
- Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby
- Nutriční podpora u geriatrických nemocných: nové doporučené postupy ESPEN
- Poruchy vodní a iontové rovnováhy ve stáří
- Geriatrický pacient a chirurgický výkon
- Rizika hospitalizace seniorů
- Pády: významná příčina morbidity a mortality seniorů
- Hyperaktivní močový měchýř u starších pacientek: zvláštnosti léčby a lékové interakce
- Poruchy termoregulace a jejich význam ve vyšším věku
- Chronické nehojící se rány v geriatrii
- Souvisí stav zásobení organizmu vitaminem D s výsledky testování kognitivních funkcí a aktivit denního života u seniorů?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Poruchy termoregulace a jejich význam ve vyšším věku
- Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby
- Poruchy vodní a iontové rovnováhy ve stáří
- Pády: významná příčina morbidity a mortality seniorů
