Diagnostika srdečního selhání: nová klasifikace srdečního selhání
Diagnosis of heart failure: the new classification of heart failure
Heart failure (HF) is a clinical syndrome characterized by typical symptoms (e.g. breathlessness, ankle swelling and fatigue) that may be accompanied by signs (e.g. elevated jugular venous pressure, pulmonary crackles and peripheral oedema) caused by a structural and/or functional cardiac abnormality, resulting in a reduced cardiac output and/or elevated intracardiac pressures at rest or during stress. Natriuretic peptides have a significant negative predictive value for excluding of heart failure. Echocardiography is the most important imaging method in heart failure. The new classification distinguishes HF by left ventricule ejection fraction (LV EF) into 3 groups: HF with preserved EF – HFpEF with LV EF ≥ 50 %, mid-range EF – HFmrEF with LV EF 40–49 % and HF with reduced EF – HFrEF with LV EF < 40 %. A quantity of examination methods is available in heart failure diagnosis and treatment.
Key words:
classification – diagnosis – echocardiography – heart failure – natriuretic peptides
:
Barbora Nussbaumerová; Hana Rosolová
:
Centrum preventivní kardiologie II. interní kliniky LF UK a FN Plzeň
:
Vnitř Lék 2018; 64(9): 847-851
:
Reviews
Srdeční selhání je klinický syndrom, který je charakterizován typickými symptomy (např. dušností, otoky kotníků a únavou), jež mohou být doprovázeny známkami (např. zvýšenou náplní krčních žil, chrůpky na plicích a otoky končetin) vyvolanými strukturálními anebo funkčními srdečními abnormalitami vedoucími ke sníženému srdečnímu výdeji anebo ke zvýšeným nitrosrdečním tlakům v klidu nebo při zátěži. Natriuretické peptidy mají v případě negativního výsledku vysokou prediktivní hodnotu pro vyloučení srdečního selhání. Echokardiografie je suverénní zobrazovací metodou srdce. Nová klasifikace srdečního selhání rozeznává dle hodnoty ejekční frakce levé komory srdeční (EF LK) srdeční selhání se zachovanou EF (definovaná jako EF LK ≥ 50 %, HF with preserved EF – HFpEF), pacienti s EF LK v rozmezí 40–49 % jsou nyní nově definováni jako pacienti se srdečním selháním s EF ve středním pásmu (mid-range EF – HFmrEF). Pacienti se sníženou EF LK mají její hodnoty < 40 % (HF with reduced EF – HFrEF). V následné diagnostice a péči je dostupná široká škála vyšetřovacích metod.
Klíčová slova:
diagnostika – echokardiografie – klasifikace – natriuretické peptidy – srdeční selhání
Anamnéza jako základ diagnózy
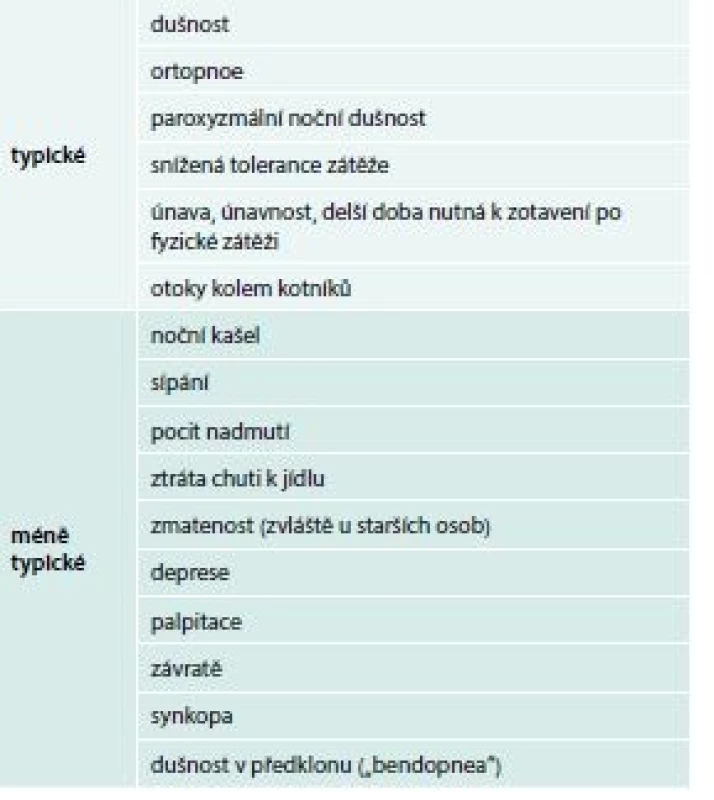
Anamnéza je základem diagnózy a vodítkem k dalšímu směřování vyšetřování pacienta. Subjektivní příznaky, tzn. symptomy srdečního selhání, nejsou zcela specifické a často jsou přítomny i u jiných onemocnění, než je právě srdeční selhání. Typickým subjektivním steskem pacientů se srdečním selháním je dušnost – dyspnoe, v počátcích onemocnění námahová. Ortopnoe je dechová tíseň vázaná na polohu vleže, která nutí pacienta ke změně polohy. Paroxyzmální (záchvatovitá) noční dušnost může vznikat u závažné poruchy funkce levé komory srdeční. Dušnost se dostavuje obvykle několik hodin po ulehnutí a usnutí. Posazením se obtíže opět zmírňují. Pacienti udávají typicky nutnost podkládání horní poloviny těla polštáři, aby je dušnost nebudila ze spánku. Identifikace symptomů srdečního selhání je obtížnější zejména u obézních osob a u starších nemocných s koincidencí plicních onemocnění. Je pravidlem, že na symptomy srdečního selhávání bychom se pacientů měli ptát při každé návštěvě v naší ordinaci (tab. 1). Výčet subjektivních stesků při srdečním selhání obsahuje v nových odborných doporučeních jednak tradičně výše uváděné příznaky, ale i nové, méně tradiční pojmy, jako je bendopnea (dušnost při předklonu).
Pečlivý odběr anamnézy nám pomůže i v pátrání po etiologii srdečního selhání. U pacientů s ischemickou chorobou srdeční (ICHS) v anamnéze můžeme očekávat zjizvení nebo hybernaci/omráčení myokardu způsobující poruchu srdeční funkce, stejně tak i dysfunkci srdečního endotelu a mikrocirkulace. Při abúzu drog (zejména amfetaminy, kokain) nebo alkoholu může docházet k toxickému poškození myokardu, stejně tak u pacientů s anamnézou radioterapie nebo chemoterapie při onkologických onemocněních. Poškození zprostředkované imunitním systémem mohou mít na svědomí různé infekce vč. HIV/AIDS, ale i široká škála autoimunitních onemocnění, jako systémový lupus erythematodes nebo revmatoidní artritida a různé typy myokarditid. Metabolické poruchy mohou poškozovat srdce jednak karencí důležitých minerálů a vitaminů, ale i přímo při onemocnění štítné žlázy, onemocnění příštítných tělísek, akromegalii, deficitu růstového hormonu, hyperkortizolemii, Connově syndromu, Addisonově chorobě, diabetes mellitus, metabolickém syndromu, feochromocytomu, ale i onemocnění v souvislosti s těhotenstvím a šestinedělím. Zvýšenou zátěž myokardu představují nejčastěji arteriální hypertenze a získané, zejm. chlopenní či vrozené srdeční vady. Důležitá je anamnéza renálního selhání, protože může docházet k objemovému přetížení myokardu nebo ke stavu s vysokým srdečním výdejem při zavedené arteriovenózní píštěli.
Známky srdečního selhání
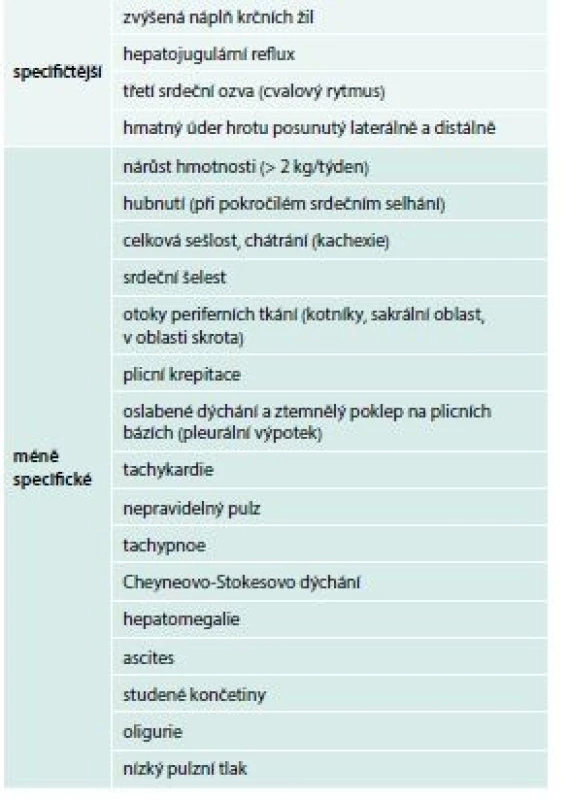
Objektivní známky srdečního selhávání získané fyzikálním vyšetřením pacienta jsou specifičtější než subjektivní symptomy. I je bychom měli aktivně vyhledávat při každé pacientově návštěvě. Zvýšená náplň krčních žil informuje o zvýšeném centrálním žilním tlaku – městnání krve před pravým srdcem. Při poslechu srdce můžeme slyšet šelesty (např. systolický šelest nad aortálním ústím při aortální stenóze) nebo srdeční cval.
Dýchání může být oslabeno při plicních bázích přítomností pleurálního výpotku. Mohou být přítomny nepřízvučné chrůpky. Pro pravostranné srdeční selhání jsou typické otoky periferních tkání (tab. 2). V časných stadiích zejména HFpEF (viz dále) a u pacientů léčených diuretiky nemusejí být známky přítomny.
Algoritmus diagnostiky srdečního selhání
Vstupně posuzujeme pravděpodobnost srdečního selhání dle anamnézy a nálezů při fyzikálním vyšetření. U všech pacientů s podezřením na srdeční selhání registrujeme 12svodovou křivku elektrokardiogramu (EKG) ke stanovení srdečního rytmu, srdeční frekvence, morfologie a šířky komplexu QRS, denivelací ST úseků a morfologie T vln. Tyto informace jsou nutné i pro plánování a monitorování léčby. Naprosto normální EKG nález má velmi vysokou negativní prediktivní hodnotu pro diagnózu srdečního selhání. Abnormální EKG křivka naopak zvyšuje pravděpodobnost diagnózy srdečního selhání.
V případě podezření na diagnózu srdečního selhání dle předchozích vyšetření je doporučováno provést krevní odběr ke stanovení natriuretických peptidů. V diagnostice jsou užívány mozkový natriuretický peptid (brain natriuretic peptide – BNP) a N-terminální konec prohormonu mozkového natriuretického peptidu (N-terminal prohormone brain natriuretic peptide – NT-pro BNP). Srdeční svalovina v síních i komorách za normálních podmínek syntetizuje malé množství BNP. Při tlakovém a objemovém přetížení myokardu dochází k markantnímu zvýšení syntézy natriuretických peptidů, a my je tedy můžeme použít jako marker srdečního selhávání. Zvýšená syntéza natriuretických peptidů je fyziologickou odpovědí na zvýšenou aktivitu renin-angiotenzin-aldosteronového systému (RAAS) a sympatického nervového systému při srdečním selhání. V patogenezi srdečního selhání mají natriuretické peptidy protektivní účinky na organizmus: navozují diurézu včetně natriurézy, inhibují RAAS a sympatikus, způsobují relaxaci hladké svaloviny cév a působí antiproliferativně.
Normální plazmatické koncentrace natriuretických peptidů mají vysokou negativní prediktivní hodnotu v diagnostice srdečního selhání, ale pozitivní prediktivní hodnota není tak vysoká, a to jak v akutním, tak neakutním stavu. Proto se doporučuje natriuretické peptidy používat pro vyloučení srdečního selhání, ne však pro stanovení diagnózy. Mohou být zvýšeny i u jiných stavů, jako je převodnění organizmu nebo arteriální hypertenze. Normální hodnoty natriuretických peptidů se liší, pokud jde o akutní a neakutní stav. V neakutním stavu je horní hranice normálních hodnot BNP 35 pg/ml a NT-proBNP 125 pg/ml; v akutním stavu jsou hodnoty vyšší, konkrétně pro BNP 100 pg/ml a NT-proBNP 300 pg/ml. V klinické praxi, naši zemi nevyjímaje, se natriuretické peptidy v diagnostice srdečního selhání příliš nepoužívají a pacienti s podezřením na srdeční selhání jsou vyšetřování rovnou echokardiograficky.
Echokardiografie v diagnostice a klasifikaci srdečního selhání
Echokardiografie, zejména transtorakální, je suverénní, široce dostupná vyšetřovací metoda, která ve většině případů neinvazivně a bez velké zátěže pacienta okamžitě poskytuje informace použitelné k formulaci závěru našeho vyšetřování (objemy srdečních oddílů, funkce komor v systole i v diastole, tloušťka stěn, funkce chlopní, přítomnost plicní hypertenze, perikard atd). Normální echokardiografický nález často vylučuje srdeční selhání jako možnou příčinu potíží pacienta. Právě z echokardiografie, resp. hodnot ejekční frakce levé komory srdeční (EF LK), vychází nová terminologie a klasifikace srdečního selhání. Hodnotu ejekční frakce levé komory je nyní doporučeno získat pouze měřením enddiastolického a endsystolického objemu LK modifikovanou biplanární metodou s výpočtem podle Simpsonova pravidla ze 4dutinové a 2dutinové apikální projekce (nikoliv tedy z lineárního měření dle Teichholze atd).
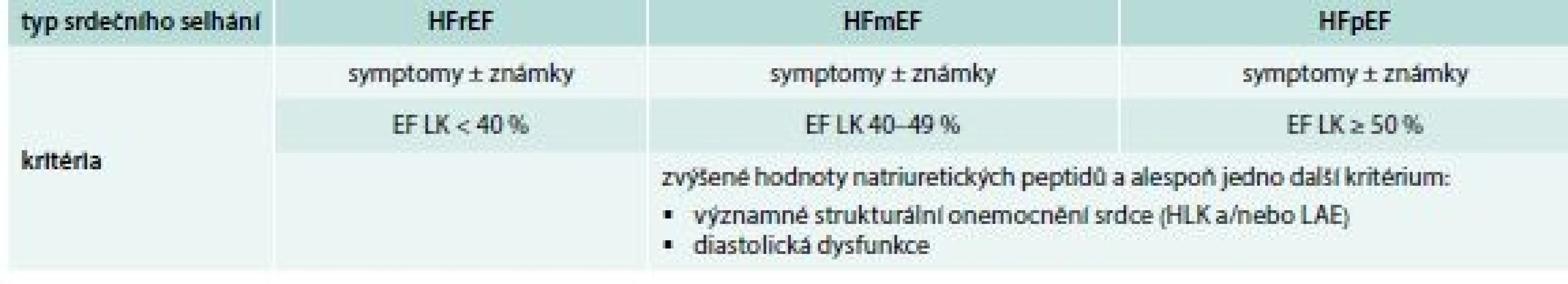
Srdečním selháním může trpět široká škála pacientů s normálními i významně sníženými hodnotami EF LK. Pacienti s normální hodnotou EF LK (definovanou jako EF LK ≥ 50 %) jsou v nové klasifikaci označováni jako srdeční selhání se zachovanou EF LK (heart failure with preserved EF – HFpEF). Pojem srdeční selhání se sníženou EF LK (heart failure HF with reduced EF – HFrEF) je rezervován pro pacienty s EF LK < 40 %. Znalost EF LK nám v takových případech pomůže vyhledat pacienty, kteří budou profitovat z přístrojové léčby srdečního selhání. Novou skupinou poprvé definovanou v současné době dle platných odborných doporučení jsou pacienti se srdečním selháním s EF ve středním pásmu (mid-range EF – HFmrEF), u nichž je EF LK v rozmezí 40–49 %. Autoři originálního textu odborných doporučení doslova píší, že věří, že tato nová klasifikace srdečního selhání přinese podnět k výzkumu charakteristik, patofyziologie a léčby pacientů s HFmEF. V této skupině nemocných je echokardiografie doporučována zejména k vyhledání nemocných s chlopenní vadou vhodných k její korekci, aby mohla být kvantifikována funkce pravé komory a plicní hypertenze. V nových odborných doporučeních tedy zcela vymizel pojem systolické a diastolické srdeční selhání a v diagnostice také odpověď srdečního selhání na léčbu, pokud je diagnóza sporná. Dělení srdečního selhání dle EF LK je uvedeno v tab. 3.
Pacienti s HFpEF tvoří velmi heterogenní skupinu jak stran etiologie srdečního selhání, tak stran patofyziologických změn při něm. Diagnostika HFpEF se opírá o základní algoritmus (schéma), ale je třeba splnit ještě další podmínky. Krom přítomnosti symptomů anebo známek srdečního selhání jsou pro diagnózu vyžadovány zvýšené hodnoty natriuretických peptidů a objektivní nálezy dalších funkčních a strukturálních změn srdce jako příčin HFpEF. Pacienti by měli mít zvětšenou levou síň srdeční, resp. index objemu levé síně (left atrial volume index – LAVI) > 34 ml/m2 nebo zvýšený index hmotnosti levé komory (left ventricular mass index – LVMI) ≥ 115 g/m2 u mužů a ≥ 95 g/m2 u žen. Hlavními funkčními změnami zjišťovanými při echokardiografii při dopplerovském vyšetření včetně tkáňového jsou hodnota poměru E/e‘ ≥ 13 a průměrná hodnota e‘ septální a boční stěny < 9 cm/s. Neexistuje žádný echokardiografický parametr, který by sám spolehlivě definoval diastolickou dysfunkci LK, a proto je vždy nutné provést pečlivé kompletní echokardiografické vyšetření. V případě nejistoty diagnózy HFpEF je možné využít zátěžový test nebo invazivní měření plnících tlaků levé komory.

Opětovné, zejména echokardiografické vyšetření struktury a funkce myokardu je doporučeno u pacientů se zhoršujícími se symptomy srdečního selhání včetně epizod akutních dekompenzací nebo u pacientů po jakékoli jiné závažné kardiovaskulární příhodě, dále u pacientů se srdečním selháním, kteří byli léčeni farmakologicky v maximálních tolerovaných dávkách na základě důkazů před rozhodnutím o zavedení přístrojové léčby (implantabilní kardioverter defibrilátor/Implantable Cardioverter Defibrillator – ICD, srdeční resynchronizační léčba – SRL) a u pacientů s expozicí léčby, která může poškodit myokard (např. chemoterapie).
Další klasifikace srdečního selhání
Srdeční selhání lze dělit i dle délky trvání jeho anamnézy. Chronické srdeční selhání trvá již jistou dobu. Stabilní srdeční selhání znamená, že je klinický stav pacienta se srdečním selháním nejméně 1 měsíc stejný. U pacientů, jejichž chronický stav se zhorší a často vede k hospitalizaci, bývá používán pojem „dekompenzované chronické srdeční selhání“. Nově vzniklé srdeční selhání („de novo“) může mít subakutní průběh (např. pacienti s kardiomyopatiemi) nebo akutní průběh (např. infarkt myokardu). Městnavým srdečním selháním je označován akutní či chronický stav s objemovým přetížením. Pacienti se sníženou EF LK, kteří nikdy neměli symptomy ani známky srdečního selhání a nejsou pro ně léčeni, jsou označování jako pacienti s asymptomatickou systolickou dysfunkcí LK. Srdeční selhání bývá někdy v našich podmínkách děleno na levostranné a pravostranné, dle toho, zda převládá městnání v systémovém či plicním řečišti. To však nemusí vždy ukazovat, která komora je více postižena, a tento typ klasifikace aktuální odborná doporučení vůbec neuvádějí.
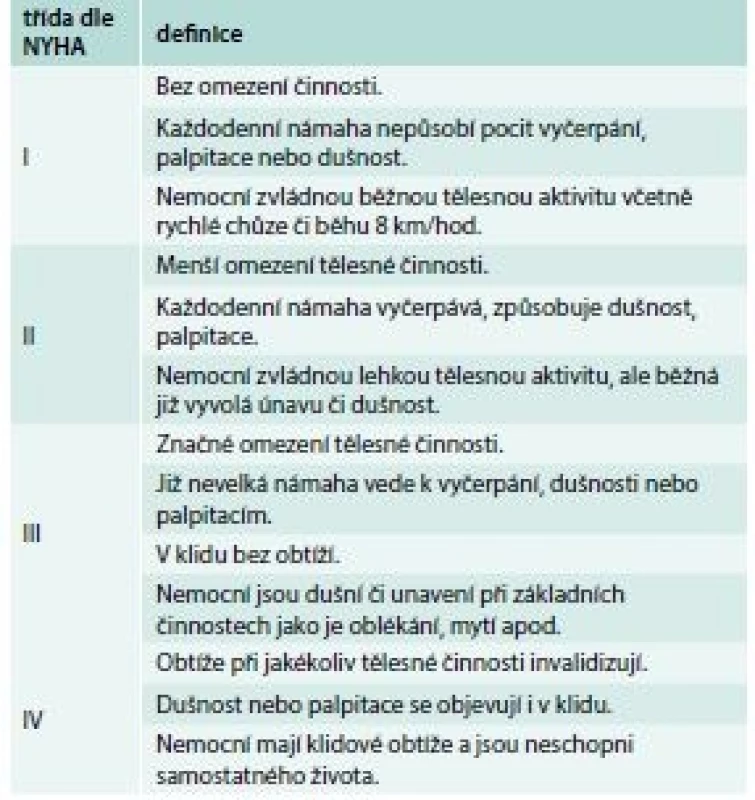
Velmi důležitou součástí klasifikace srdečního selhání je zhodnocení závažnosti jeho symptomů dle funkční klasifikace americké New York Heart Association (NYHA). Tato klasifikace má zároveň prognostický význam, protože mezi tíží symptomů a délkou přežití existuje jednoznačná souvislost (tab. 4).
Další diagnostické testy u pacientů se srdečním selháním
Při vstupním vyšetření pacienta se suspekcí na srdeční selhání nebo s nově diagnostikovaným srdečním selháním provádíme laboratorní vyšetření. Jejich cílem je stanovit vhodný způsob léčby pro pacienta a zjistit reverzibilní/léčitelné příčiny srdečního selhání a přidružených onemocnění interferujících se srdečním selháním. Z vyšetření krevního obrazu bychom se měli zaměřit zejména na hemoglobin a leukocyty, z biochemických testů na mineralogram (sodík, draslík), renální testy (urea, kreatinin s vypočítanou glomerulární filtrací), jaterní testy (bilirubin, AST, ALT, GGT), glykemii a glykovaný hemoglobin k vyloučení diabetes mellitus, lipidogram, tyreostimulační hormon (TSH) k vyloučení poruchy funkce štítné žlázy, parametry metabolizmu železa (feritin, celková vazebná kapacita pro železo a saturace transferinu) a již výše zmíněné natriuretické peptidy.
RTG plic může prokázat u pacientů se srdečním selháním městnání krve v plicních žilách nebo plicní otok. Zároveň přináší informace o možných plicních patologiích. Ke zjištění plicních patologií je ale doporučenou metodou výpočetní tomografie (Computed Tomography – CT) plic.
Zátěžové vyšetření pacientů je třeba zvážit k určení příčiny nevysvětlené dušnosti v diferenciální diagnostice srdečního selhání. U pacientů s již diagnostikovaným srdečním selháním se doporučuje jako součást vyšetření před transplantací srdce anebo mechanickou oběhovou podporou. Zátěžový test je též třeba zvážit k optimálnímu předepisování zátěžového cvičení u selhávajících pacientů. Zátěžové vyšetřování má své místo v detekci reverzibilní ischemie myokardu. Dle indikace máme v českých podmínkách na výběr zejména bicyklovou ergometrii, zátěžové scintigrafie myokardu (zátěž na bicyklovém ergometru nebo farmakologická nejčastěji s dipyridamolem) nebo zátěžovou echokardiografii (nejčastěji farmakologická zátěž s dobutaminem).
Zlatým standardem měření objemů a hmotnosti obou srdečních komor je magnetická rezonance srdce (Cardiac Magnetic Resonance – CMR). Pokud je echokardiografické vyšetření nediagnostické, představuje CMR nejlepší možnou alternativní zobrazovací metodu. Je ale důležité poznamenat, že CMR je metodou volby u pacientů s komplexními vrozenými srdečními vadami. Důležité je místo CMR v algoritmu stanovení etiologie srdečního selhání. Umožňuje totiž dosti spolehlivě charakterizovat tkáň myokardu v diferenciální diagnostice u myokarditidy, amyloidózy, sarkoidózy, Chagasovy choroby, Fabryho choroby, nonkompaktní kardiomyopatie a hematochromatózy. Magnetickou rezonanci srdce (v tomto případě s LGE – late gadolinium enhancement, pozdní zesílení kontrastu gadoliniem) je třeba zvážit u pacientů s dilatační kardiomyopatií, abychom rozlišili poškození myokardu z ischemických příčin od neischemických příčin při nejednoznačných klinických údajích a výsledcích z vyšetření jinými zobrazovacími metodami. Vždy je třeba zvážit rizika a kontraindikace k CMR.
Endomyokardiální biopsii (EMB) je nutno zvážit u pacientů s rychle progredujícím srdečním selháním i přes standardní léčbu, pokud existuje možnost specifické diagnózy, kterou lze potvrdit pouze vyšetřením vzorků myokardu, a pokud je specifická léčba dostupná a účinná.
Součástí vyšetřování etiologie srdečního selhání je zobrazení věnčitých tepen. CT srdce lze zvážit u pacientů se srdečním selháním a s nízkou až středně vysokou pravděpodobností přítomnosti ICHS nebo u pacientů s nejednoznačným výsledkem neinvazivního zátěžového vyšetření s cílem vyloučit stenózu koronární tepny (třída doporučení je ale pouze IIb). Indikace pro koronarografii se u pacientů se srdečním selháním shodují s doporučeními jiných doporučených postupů Evropské kardiologické společnosti. O použití této metody je třeba uvažovat u pacientů se srdečním selháním a středně vysokou až vysokou předtestovou pravděpodobností ICHS a přítomností ischemie na základě neinvazivních vyšetření s cílem stanovit ischemickou etiologii a závažnost ICHS. Pravostranná srdeční katetrizace je indikována pouze u pacientů s těžkým srdečním selháním v rámci vyšetření kandidátů transplantace srdce nebo mechanické oběhové podpory, u pacientů s pravděpodobnou, většinou echokardiograficky zjištěnou plicní hypertenzí s cílem potvrdit plicní hypertenzi a její reverzibilitu před korekcí strukturální chlopenní vady a u pacientů se srdeční selháním s těžkými symptomy a nejasným hemodynamickým stavem, kteří špatně reagují na standardní léčbu srdečního selhání.
Závěr
Dle platných odborných doporučení se srdeční selhání dělí dle hodnot EF LK. Echokardiografie je suverénní diagnostickou metodou srdečního selhání. I v dnešní době s dostupnými technicky vyspělými diagnostickými metodami nelze opomenout anamnézu a fyzikální vyšetření a EKG křivku jako základní kameny diagnostiky srdečního selhání.
MUDr. Barbora Nussbaumerová, Ph.D.
Centrum preventivní kardiologie II. interní kliniky LF UK a FN Plzeň
Doručeno do redakce 30. 7. 2018
Přijato po recenzi 13. 8. 2018
Sources
1. Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Prepared by the Czech Society of Cardiology. Cor Vasa 2016; 58(5): e530-e568. Dostupné z DOI: .
2. Ponikowski PA, Voors A, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC) Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016; 37(27): 2129–2200. Dostupné z DOI: . Erratum in Erratum. [Eur Heart J. 2018].
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2018 Issue 9
-
All articles in this issue
- Pathophysiology, causes and epidemiology of chronic heart failure
- What we know about epidemiology of heart failure in Slovakia and globally
- Diagnosis of heart failure: the new classification of heart failure
- Pharmacological therapy for chronic heart failure
- Comorbidities in heart failure
- Arrhythmias and conductance disturbances and heart failure
- Otto Kahler and his family (on the 125th anniversary of his death): I. Ancestors
- Outpatient treatment of proximal deep vein thrombosis
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Diagnosis of heart failure: the new classification of heart failure
- Pathophysiology, causes and epidemiology of chronic heart failure
- Outpatient treatment of proximal deep vein thrombosis
- What we know about epidemiology of heart failure in Slovakia and globally