Zkušenost s péčí o pacienty s covidem-19 ve Velké Británii
COVID-19 patient care experience in the United Kingdom
In response to the COVID-19 pandemic many health care systems have attempted to reorganize healthcare workforce. Many doctors and nurses have been redeployed to acute care wards. In order to ensure the best quality of care it is essential for health professionals to stay updated on clinical studies and novel therapeutical approaches. Most patients with COVID-19 who become seriously unwell have an acute respiratory illness and about 14 % will require non-invasive respiratory support. This article aims at presenting some of the approaches in respiratory support and drug therapy. The overview of management is based on current guidelines and conclusions of several studies. The author is aware of the fact that the approach in COVID-19 management may change over time based on the current state of knowledge. It is worth mentioning that regardless its severity clinical symptoms associated with COVID-19 pneumonia may only be minor and thus regular monitoring on standard wards is required. The article refers to recent studies related to dexamethasone and remdesivir. The treatment with interleukin-6 receptor antagonists is also discussed. Finally, other drugs in treatment of COVID-19 patients are mentioned.
Keywords:
COVID-19 – dexamethasone – non-invasive ventilation – oxygenotherapy – remdesivir – tocilizumab.
Authors:
Bashar Aldhoon
Authors‘ workplace:
Oddělení kardiologie, Worcestershire Acute Hospitals NHS Trust, Worcester, Spojené království
Published in:
Vnitř Lék 2021; 67(E-3): 35-40
Category:
Overview
V odpověď na pandemii spojenou s onemocněním covid-19 došlo v řadě zemí k dočasné reorganizaci zdravotní péče. Řada lékařů i sester byla přesunuta na oddělení, která se starají o pacienty s koronavirovou infekcí SARS-CoV-2. V rámci zajištění adekvátní péče o tyto pacienty by měl každý lékař průběžně sledovat závěry ze studií a doporučení týkající se nových terapeutických možností. Většina covid-19 pozitivních pacientů, u kterých dojde k náhlému zhoršení, rozvine akutní respirační insuficienci a asi 14 % z nich vyžaduje neinvazivní respirační podporu. Tento článek shrnuje některé přístupy jak s ohledem na respirační podporu, tak i na medikamentózní léčbu. Vychází z aktuálních doporučení a závěrů mnoha studií. Autor si je vědom, že tyto přístupy se mohou v průběhu času měnit dle aktuálního stavu poznání. I přes svoji závažnost nemusí být klinické příznaky spojené s covid-19 pneumonií nápadné a tudíž se klade velký důraz na pravidelné monitorování pacientů. Článek odkazuje na recentní studie týkající se podání dexamethasonu a remdesiviru. Je zde diskutována i léčba inhibitorem receptoru pro interleukin-6. Na závěr jsou zmíněny další často diskutované léky v léčbě této infekce.
Klíčová slova:
COVID-19 – dexamethason – neinvazivní ventilace – oxygenoterapie – remdesivir – tocilizumab.
Pacient ve věku 68 let s prokázanou covid-19 infekcí se izoloval doma. Měl intermitentně horečku a kašel. Sedmý den od začátku příznaků došlo během hodiny k náhlému zhoršení stavu s poklesem saturace kyslíku (SpO2) měřeného pulzním oxymetrem. Při příjezdu záchranné služby byla naměřena SpO2 69 % bez výraznější dušnosti. Byla zahájena oxygenoterapie prostřednictvím kyslíkových nosních brýlí (4l/min O2). Pacient byl kardiovaskulárně stabilní a bez teploty. Rentgenový nález prokázal závažnou bilaterální pneumonii. Astrup při přijetí vykazoval pO2 6,8 kPa (referenční rozmezí 10,4–14,3) a pCO2 4,44 kPa (referenční rozmezí 4,8–6,4).
Tento případ pacienta ukazuje na typický průběh koronavirové infekce, kdy mezi 7. a 10. dnem od prvních příznaků dochází k náhlému zhoršení stavu doprovázeného poklesem SpO2. Pacienti nemusí v prvních dnech onemocnění mít žádné dechové obtíže a ke zhoršení dochází náhle. Z tohoto důvodu se osvědčilo používání pulzních oxymetrů doma, kdy pacient by se měl pravidelně monitorovat a vyhledat lékařskou pomoc v případě, že SpO2 < 92 %. Studie ukázaly, že SpO2 < 92 % naměřená v domácím prostředí souvisela s vyšším rizikem příjmu na jednotku intenzivní péče, rozvojem syndromu akutní dechové tísně (ARDS) a septickým šokem (1). Národní zdravotní systém (NHS – National Health Service) ve Velké Británii z tohoto důvodu nechal distribuovat 200 tisíc pulzních oxymetrů pacientům pro domácí použití. Zkušenosti z první vlny epidemie, tedy na jaře 2020, kdy Velká Británie byla značně zasažena touto pandemií, ukázaly, že někteří pacienti vykazují tzv. tichou formu hypoxie (silent hypoxia), kdy pacienti desaturují, ale nejsou dušní. Tito pacienti představují skupinu, která častěji vyžaduje invazivní ventilaci a prognosticky jsou na tom hůře. Hranice SpO2 je diskutabilní, nicméně existují důkazy, které poukazují na to, že pokud SpO2 klesne k 94 % či k 93 %, riziko mortality se zvýší k 13 % (2). Pokud SpO2 je ještě nižší, pak riziko mortality se zvyšuje k 28 %. Pacient popisovaný v kazuistice kromě kašle neměl prvních několik dní žádné dechové obtíže a při desaturaci nedominovala dušnost.
Přibližně u 14 % jedinců s covidem-19 se rozvine těžká respirační insuficience a přibližně 5 % pacientů je kriticky nemocných, z nichž pak řada vyžaduje intenzivní péči (3). Existuje mnoho pacientů, kteří i přes značný radiologický nález na plicích nakonec nevyžadují umělou plicní ventilaci. U těchto jedinců těžká hypoxemie je refrakterní při použití neinvazivní respirační podpory. I přes značné zánětlivé změny na plicích se u nich zdá být mechanismus ventilace méně postižený než samotná výměna plynů. Tito pacienti proto často vykazují velmi závažnou hypoxii bez hyperkapnie, což byl i případ popisovaného pacienta s těžkou covidem-19 oboustrannou pneumonií. Absence hyperkapnie u většiny pacientů a absence či pouze mírná dušnost může tudíž zastřít závažnost stavu (3, 4).
Někteří autoři se domnívají, že existují různá stadia těžkého průběhu covidu-19. V časné fázi hypoxie dochází k poškození plicních cév, což vede k narušení transportu kyslíku z plic do krve (5, 6). Někteří pacienti se z této fáze zotaví během několika dní či týdnů. Na druhou stranu, pokud se pacient nadále zhorší, pak klinický obraz odpovídá ARDS s difůzním alveolárním poškozením a zánětlivým edémem. Tento stav pak většinou vyžaduje umělou plicní ventilaci (5, 7).
Pacient byl přijat na standardní oddělení a k udržení SpO2 pacient vyžadoval 8 l/min kyslíku pomocí obličejové masky. U pacienta bylo pravidelně monitorováno SpO2, tělesná teplota, dechová a tepová frekvence. Nad ránem zdravotní sestra upozornila lékaře, že u pacienta došlo k zvýšení dechové frekvence 26/min, k poklesu SpO2 na 90 % i přes použití kyslíkové masky s rezervoárem (15 l/min O2) a pacient používá pomocné dýchací svaly. U pacienta se ihned zahájila neinvazivní ventilace s kontinuálním pozitivním tlakem v dýchacích cestách (CPAP) a byl přeložen na lůžko intenzivní péče. Po zahájení CPAP oxygenoterapie došlo k promptnímu zlepšení stavu a normalizaci SpO2.
Rozpoznání respiračních obtíží a zhoršení
Mezi známé klinické indikátory respiračního zhoršení se řadí zvyšující se dechová frekvence, pokles SpO2 či nutnost navýšení kyslíkové podpory. Pacienti mohou pociťovat tlak na hrudi, být neschopni hlubokého nádechu, mohou být úzkostní a mohou mít problémy doříci větu. Pacienti mohou zapojovat pomocné dýchací svaly a zaujímat charakteristické polohy. Monitorování SpO2 pulzním oxymetrem je upřednostňováno i u pacientů s covid-19 infekcí, neboť se jedná o jednoduchou a rychlou metodu monitorování, pokud se nejedná o případ s hyperkapnií. Cílová hodnota SpO2 by měla být > 94 %. Kromě SpO2 je třeba sledovat tělesnou teplotu, dechovou a tepovou frekvenci, a to i na standardních odděleních.
Léčba respirační insuficience
Principem léčby je zachování adekvátního okysličení, vyvarování se hyperkapnie, léčba dalších příčin (např. nasazení antibiotik při bakteriální pneumonii) a snížení rozvoje komplikací (např. profylaxe žilní tromboembolie).
Algoritmus respirační podpory začíná dodáním kyslíku prostřednictvím kyslíkových nosních brýlích (4l/min O2). Pokud SpO2 není v cílových hodnotách, pak se zvyšuje dodání kyslíku pomocí obličejové masky (8l/ min O2) či pomocí kyslíkové masky s rezervoárem (15 l/min O2). Pokud ani při této intervenci nemá pacient hodnoty SpO2 ≥ 94 % a zejména pokud vykazuje klinické známky respirační insuficience, pak se přistupuje k CPAP metodě a tým intenzivistů by měl být informován. CPAP se provádí na oddělení obdobné intermediální péče v České republice v místnosti s negativním tlakem k zabránění šíření respiračních patogenů do ostatních místností. Používá se oronazální maska napojená na ventilátor se CPAP režimem. V naší nemocnici se používá přístroj Phillips Respironics Trilogy 202 (Obr. 1).

Respirační selhání 1. typu (tj. hypoxie bez hyperkapnie) má za cíl zlepšit oxygenaci pomocí zvýšení frakce kyslíku (FiO2) a také pomocí pozitivního endexpiračního tlaku (PEEP). FiO2 by měl být co nejnižší k zachování cílové SpO2. PEEP zlepšuje oxygenaci tím, že pomáhá udržet infekcí postižené alveoly a drobné plicní větve rozevřené, které by na konci výdechu kolabovaly. Tímto dochází ke zvýšení plochy k výměně plynů v plicích. Nejefektivnější metodou dodání PEEP u neintubovaných pacientů je pomocí CPAP. CPAP se v některých studiích ukázal být vhodný zejména u pacientů s covid-19 pneumonií neodpovídající na vysokoprůtokovou nosní kyslíkovou terapii (HFNO) (8). V rámci NHS patří do základního algoritmu o péče o takto postižené pacienty. NHS England nedoporučuje použití HFNO pro pacienty s covid-19 infekcí z důvodů nedostatku důkazů o její účinnosti, vysoké spotřebě kyslíku a rizika šíření infekce. U řady pacientů se zdá být CPAP metoda dostatečně účinná k dosažení adekvátní oxygenace.
Jak ukázala nedávná studie, CPAP může u řady pacientů zvrátit nutnost umělé plicní ventilace, která je spojena s vysokou mortalitou (9). Studie z března 2021 prokázala, že ve skupině pacientů s HFNO 50 % z nich vyžadovalo invazivní ventilaci oproti 30 % těch, kteří byli na CPAP (p = 0,03) (10).
U CPAP se doporučuje tlak zachovávat mezi 8–14 cm H2O. Švédská skupina nedávno publikovala návrh randomizované kontrolované studie, která má za cíl srovnat použití oxygenoterapii pomocí CPAP a HNFO. Čeká se i na výsledky Recovery RS trial, která si klade za cíl analyzovat obdobná data.
CPAP je kontraindikován u pacientů nespolupracujících či agitovaných, u pacientů se sníženou úrovní vědomí, u obličejového traumatu či popálenin, u perzistujícího zvracení, u kardiorespirační nestability, při přítomnosti hojné sekrece z dýchacích cest a u pneumothoraxu. Doporučení k použití CPAP metody dle NHS je uvedeno v tabulce 1.

Další možnost, jak zlepšit oxygenaci u pacientů s covid-19 infekcí, je pronační poloha – poloha na břiše (11). Ta se osvědčila u intubovaných pacientů. Na důkazy ohledně účinnosti pronace u neintubovaných pacientů se zatím čeká, nicméně se pronace doporučuje i u neintubovaných ležících pacientů . Pokud není pronační poloha tolerována, je vhodné využít polohu na boku.
Možnosti oxygenoterapie u respirační insuficience 2. typu (hypoxie a hyperkapnie) je již nad rámec tohoto sdělení. Hematologické abnormality související s covidem-19 navozují protrombotický stav s rizikem venózní tromboembolie (12). Při zhoršení respirační insuficience by proto vždy měl klinik pomýšlet na možnost plicní embolie. U pacientů hospitalizovaných s covid-19 infekcí se ukazuje, že přibližně 7,4 % (0–46,2 %) z nich vyvine žilní tromboembolické komplikace (13). Riziko těchto komplikací se zvyšuje se se závažností infekce a nároky na intenzivní péči, což je pozorováno u sepsí i jiných etiologií. Ve Velké Británii každý hospitalizovaný pacient dostává preventivní dávky antikoagulační léčby, a jakmile minimálně vyžaduje CPAP, převádí se na terapeutické dávky antikoagulancií.
Vstupní laboratorní vyšetření prokázalo u pacienta elevaci C-reaktivního proteinu (142,9, norma < 5 mg/l), kreatininu (123, norma < 110 umol/l), leukocytů (13.03 109/l, norma 4–10 109/l) a nízkou hodnotu albuminu (29,4, normal 3 –53 g/l) a lymfopenii (2,6, norma 20–45 %). Hodnota ferritinu byla v normě (250, normal 22–322 ug/l). U pacienta byla při přijetí zahájena infúzní terapie ke zvrácení dehydratace. Byl nasazen remdesivir a dexamethason. V průběhu následujících několika dní pacient postupně přes nazální dodání kyslíku nevyžadoval jakoukoliv respirační podporu. Veškeré laboratorní parametry se postupně zlepšovaly až normalizovaly. Desátý den hospitalizace byl propuštěn domů.
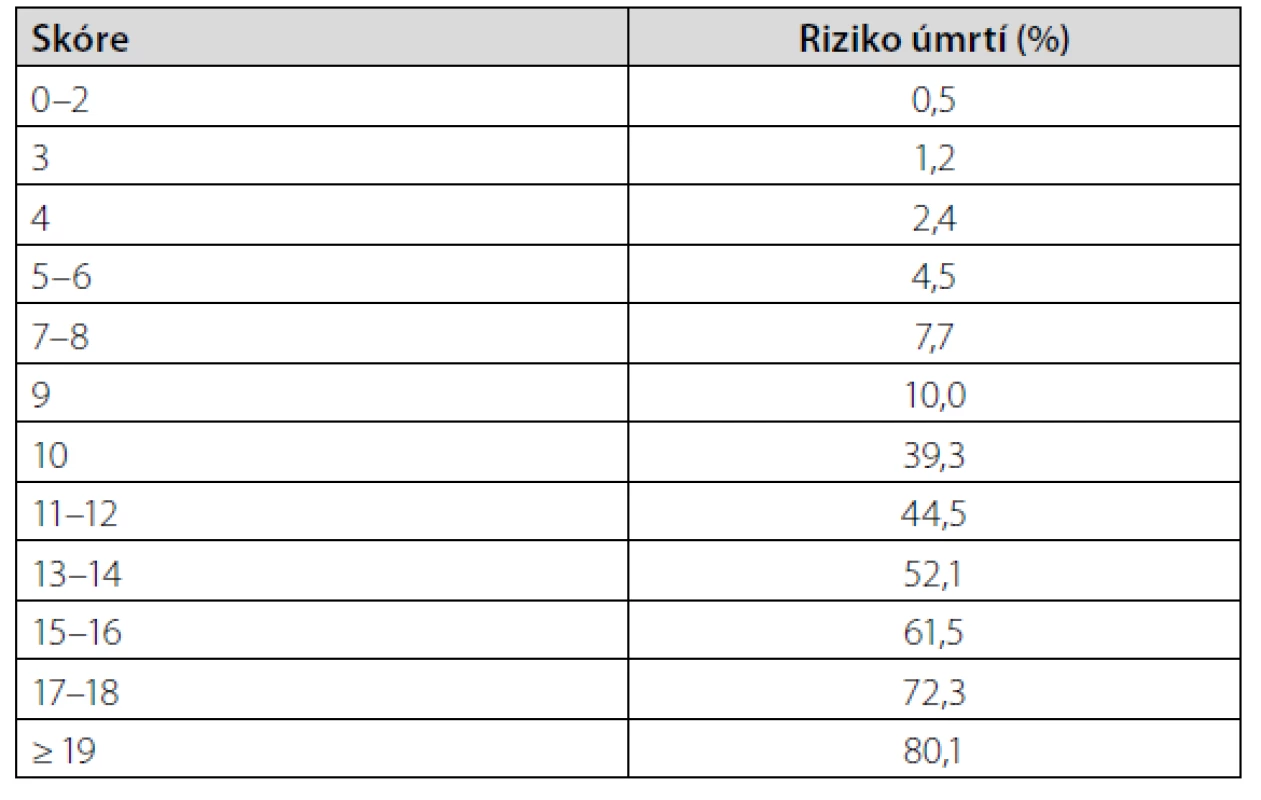
V tabulce 2 jsou uvedeny některé z laboratorních parametrů, které jsou alterovány covid-19 nemocí. Některé laboratorní ukazatele se používají k vypočítání skóre mortality. Tabulky 3 a 4 představují jednu z možností výpočtu. Existuje celá řada schémat s rozličnými parametry k vypočítání skóre mortality. Některé z nich zohledňují např. hodnoty D-dimerů, interleukinu-6 a laktátdehydrogenázy.


Podpůrná a medikamentózní léčba
Pacient by měl mít zajištěnou adekvátní hydrataci a výživu. Velká část pacientů je při přijetí dehydratována, a proto intravenózní dodání tekutin je důležité. U pacientů se pravidelně kontroluje stav hydratace, hodnoty elektrolytů a renální funkce. Zde je vhodné upozornit na skutečnost, že oproti jaru 2020, kdy byla doporučena restrikce tekutin, se nyní doporučuje infúzní terapie k udržení řádné hydratace pacienta (14).
Podle National Institute for Health and Care Excellence (NICE) by nasazení antibiotik mělo vycházet z mikrobiologických výsledků (hemokultura, vyšetření sputa či tracheálního aspirátu), výsledku krevního obrazu, antigenních testů z moče na legionellu a pneumokok a zobrazovacích metod (rtg, CT, ultrazvuk). Vysoká hodnota C-reaktivního proteinu nemusí indikovat bakteriální infekci. Publikovaná data a klinické zkušenosti dokládají, že řada pacientů s covid-19 infekcí má zvýšené hodnoty C-reaktivního proteinu. Ukazuje se, že u covid-19 pozitivních jedinců většina pneumonií je virových. Bakteriální superinfekce se vyskytuje u méně než u 10 % pacientů. Na druhou stranu, pacienti na jednotkách intenzivní péče mají větší pravděpodobnost rozvoje bakteriální infekce ve srovnání s pacienty na standardních odděleních. Pokud jsme si jisti, že klinický obraz je charakteristický pro covid-19 infekci, pak se doporučuje nenasazovat antibiotika. Empirické nasazení antibiotik je indikováno, pokud je podezření na bakteriální infekci. Zvýšený počet neutrofilů či lobární konsolidace na rtg může ukazovat na bakteriální infekci. Pokud je podezření na bakteriální infekci, doporučuje se nasadit antibiotika ještě před mikrobiologickými výsledky. Výběr antibiotika by měl vyplývat z místních zvyklostí a antibiotické rezistence a ideálně by měl být diskutován s mikrobiologem, event. klinickým farmakologem. V řadě NHS nemocnicích se nasazuje Co-amoxiclav i. v./p. o. a většinou se ukončuje léčba po 5 dnech. V případě podezření na atypickou pneumonii se přidává klaritromycin.
Výsledky rozsáhlé britské studie RECOVERY ukázaly, že dexamethason snížil 28denní mortalitu u těch hospitalizovaných pacientů, kteří vyžadovali invazivní mechanickou ventilaci či jakoukoliv formu oxygenoterapie (15). Toto nebylo prokázáno u jedinců bez respirační podpory. Dexamethason v dávce 6 mg 1krát denně i. v./p. o. po dobu 10 dní (či do doby propuštění z nemocnice) se nasazuje ihned, jakmile pacient vyžaduje jakoukoliv formu oxygenoterapie. Delší podání (až 28 dní) Hydrocortisonu (50 mg inj., 3krát denně) se doporučuje zvážit u pacientů v septickém šoku. Při léčbě kortikosteroidy by se měla jednou denně monitorovat glykemie. U diabetiků by se měla kontrolovat glykemie 4krát denně.
NHS nemocnice ponechávají na zvážené nasazení inhibitorů protonové pumpy a přípravků s vitaminem D (16). Přímá souvislost mezi hodnotami vitaminu D a incidencí či výsledkem covid-19 infekce nebyla dosud jednoznačně prokázána. Na druhou stranu je známo, že vitamin D má imunomodulační roli i v případě respiračních infekcí. Je pravda, že vážný průběh covid-19 onemocnění a deficit vitaminu D sdílí obdobné rizikové skupiny s ohledem na věk (starší), tělesnou hmotnost (obezita) a minoritní etnikum. Tato problematika si proto vyžaduje další výzkum.
Podání antivirotika remdesiviru prokázalo snížení délky hospitalizace (17). Remdesivir se doporučuje nasadit během prvních 10 dnů od začátku příznaků či během 10 dní od prvního pozitivního PCR testu. Toto doporučení bylo dále podpořeno nedávno publikovanou studií, která ukázala, že pokud se remdesivir podá pacientům se závažným a velmi závažným průběhem covid-19 infekce v době do 9 dní od začátku příznaků, dochází k významnému snížení úmrtnosti (18). Při pozdější aplikaci úmrtnost nebyla ovlivněna. Tento lék je indikován u pacientů, kteří vyžadují jakoukoliv formu oxygenoterapie k udržení SpO2> 94 %. Remdesivir se podává v dávce 200 mg i. v. první den a dále v dávce 100 mg i. v. po dobu následujících 4 dnů. Pacienti by měli mít denně kontrolovány hodnoty elektrolytů, renálních a jaterních funkcí.
Výsledky RECOVERY a REMAP-CAP studií podpořily podávání inhibitoru receptoru pro interleukin-6, tocilizumabu, při současném podání steroidů, jelikož prokázaly snížení mortality u vážně nemocných pacientů, u pacientů s rychlým zhoršením se zvyšující se mi nároky na kyslík a s významným prozánětlivým stavem (19, 20). V rámci NHS se tocilizumab či sarilumab podává v časné fázi u vážně nemocných pacientů. Nasazuje se u pacientů na respirační (CPAP/mechanická ventilace) či kardiovaskulární podpoře. Podává se v dávce 8 mg/kg (maximálně 800 mg) v jedné dávce během 24 hodin od začátku orgánové podpory. Může se opakovat po 12–24 hodinách, pokud nedošlo ke zlepšení.
Antikoagulační profylaktická i terapeutická léčba má svá místní specifika a její důležitost byla zmíněna výše. Léčba ARDS se řídí intenzivistou a je nad rámec tohoto sdělení.
V České republice a na Slovensku hojně diskutovaný ivermektin není dosud podložený žádnou studií, která by doložila jeho přínos v léčbě koronavirového onemocnění. Evropská léková agentura (EMA – European Medicines Agency), stejně tak jako FDA (US Food and Drug Administration) či NHS nedoporučují používání ivermektinu v léčbě covid-19 infekce. Obdobně neexistují dostatečné důkazy podporující význam podávání isoprinosinu. RECOVERY studie ukončila větev sledující efekt colchicinu, jelikož nebyl prokázáno snížení úmrtnosti. Podávání hydroxychloroquinu obdobně neprokázalo klinický benefit. EMA nyní analyzuje výsledky s monoklonálními protilátkami v léčbě těch pacientů, kteří nevyžadují kyslíkovou podporu, ale řadí se do vysoce rizikové skupiny s ohledem na progresi do těžkého stavu. Tyto protilátky se mají podávat co nejdříve od prokázání infekce a do 10 dnů od začátku příznaků. Hodnotí se účinnost jak kombinace těchto preparátů, tak monoterapie bamlanivimabem. Terapie bamlanivimabem u pacientů s mírným až středně těžkým průběhem byla spojena se snížením virové nálože a se zlepšením klinického stavu (21). Firma Roche nedávno zveřejnila výsledky III. fáze studie REGN-COV 2067, ve které se podávala kombinace casirivimabu s imdevimabem u pacientů s lehkým a středně těžkým průběhem infekce v mimonemocniční péči. Ukázalo se, že došlo ke snížení nutnosti hospitalizace či mortality u vysoce rizikové skupiny pacientů o 70 %. V rámci NHS se tyto protilátky zatím rutinně nepoužívají. Výzkum zaměřující se na terapeutické možnosti u pacientů s covid-19 infekcí pokračuje, a tudíž je nezbytné neustále sledovat nová doporučení. Z probíhajících prospektivních studií jsou registrovány velmi pozitivní zprávy o užívání aspirinu u pacientů s covid-19 infekcí s příznivým dopadem na mortalitu.
Závěrem si dovoluji shrnout hlavní aspekty v péči o pacienty s covid-19 infekcí. Zásadní v péči o pacienty s onemocněním covid - 19 je pravidelné monitorování všech pacientů i na standardních odděleních s cílem udržovat SpO2 > 94 %. Je nutné si uvědomit, že u pacientů může dojít k náhlému zhoršení SpO2 a k rozvoji respirační insuficience s nutností oxygenoterapie. Záludnost je v tom, že pacient nemusí vykazovat žádné příznaky dušnosti, či se cítit velmi špatně. Komentář nastínil algoritmus oxygenoterapie s důrazem na CPAP metodu, která se zdá být přínosná zejména s ohledem nad oddálení umělé plicní ventilace. Antikoagulační terapie, podání remdesiviru, jakož i zahájení léčby dexamethasonem při nutnosti jakékoliv oxygenoterapie, by mělo být standardním postupem v léčbě o tyto pacienty. Nasazení antibiotik je ke zvážení, a to zejména v případě podezření na superinfekci. Lze očekávat, že výsledky studií přinesou další možnosti v léčbě pacientů s covid-19, a proto je velmi důležité sledovat aktuální poznatky v této oblasti.
MUDr. Bashar Aldhoon, Ph.D. se podílel na péči o pacienty na COVID-19 oddělení jako konzultant v nemocnici Royal Worcestershire Hospital ve Worcesteru ve Velké Británii.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Bashar Aldhoon, PhD.
Oddělení kardiologie, Worcestershire Acute Hospitals NHS Trust, Worcester, Spojené království
Článek přijat redakcí: 7. 4. 2021
Článek přijat po recenzích k publikaci: 1. 5. 2021
Sources
1. Shah S, Majmudar K, Stein A et al. Novel use of home pulse oximetry monitoring in COVID-19 patients discharged from the emergency department identifies need for hospitalization. Acad Emerg Med 2020; 27(8): 681-692. Dostupné z https://www.ncbi.nlm.nih. gov/pmc/articles/PMC7323027/pdf/ACEM-9999-na.pdf
2. Torjesen I. Covid-19: Patients to use pulse oximetry at home to spot deterioration. BMJ 2020; 371: m4151. Dostupné z https://www.bmj.com/content/bmj/371/bmj.m4151.full.pdf
3. Murthy S, Gomersall CD, Fowler RA. Care for critically ill patients with COVID-19. JAMA 2020; 323(15): 1499-1500. Dostupné z https://jamanetwork.com/journals/jama/fullarticle/ 2762996.
4. Guan WJ, Ni ZY, Hu Y et al. China Medical Treatment Expert Group for Covid-19. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med 2020; 382 : 1708–1720. Dostupné z https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7092819/pdf/NEJMoa2002032.pdf.
5. Marini JJ, Gattinoni L. Management of COVID-19 respiratory distress. JAMA 2020; 323(22): 2329-2330. Dostupné z https://jamanetwork.com/journals/jama/fullarticle/2765302.
6. Archer SL, Sharp WW, Weir EK. Differentiating COVID-19 pneumonia from acute respiratory distress syndrome (ARDS) and high altitude pulmonary edema (HAPE): therapeutic implications. Circulation 2020; 142 : 101–104. Dostupné z https://www.ahajournals.org/ doi/epub/10.1161/CIRCULATIONAHA.120.047915.
7. Ackermann M, Verleden SE, Kuehnel M et al. Pulmonary vascular endothelialitis, thrombosis, and angiogenesis in Covid-19. N Engl J Med 2020; 383(2): 120–128. Dostupné z https:// www.ncbi.nlm.nih.gov/pmc/articles/PMC7412750/pdf/nihms-1610775.pdf.
8. Nightingale R, Nwosu N, Kutubudin F et al. Is continuous positive airway pressure (CPAP) a new standard of care for type 1 respiratory failure in COVID-19 patients? A retrospective observational study of a dedicated COVID-19 CPAP service. BMJ Open Respir Res 2020; 7(1): e000639. Dostupné z https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7337881/pdf/ bmjresp-2020-000639.pdf.
9. Oranger M, Gonzalez-Bermejo J, Dacosta-Noble P et al. Continuous positive airway pressure to avoid intubation in SARS-CoV-2 pneumonia: a two-period retrospective ca se-control study. Eur Respir J 2020; 56(2): 2001692. Dostupné z https://www.ncbi.nlm.nih. gov/pmc/articles/PMC7241113/pdf/ERJ-01692-2020.pdf.
10. Grieco DL, Menga LS, Cesarano M et al. Effect of Helmet Noninvasive Ventilation vs High-Flow Nasal Oxygen on Days Free of Respiratory Support in Patients With COVID-19 and Moderate to Severe Hypoxemic Respiratory Failure The HENIVOT Randomized Clinical Trial. JAMA. doi:10.1001/jama.2021.4682 Published online March 25, 2021.
11. Bamford P, Bentley A, Dean J et al. ICS guidance for prone positioning of the conscious COVID patient 2020. Intensive Care Society, 2020. Dostupné z https://emcrit.org/wp-content/ uploads/2020/04/2020-04-12-Guidance-for-conscious-proning.pdf.
12. Helms J, Tacquard C, Severac F et al. CRICS TRIGGERSEP Group (Clinical Research in Intensive Care and Sepsis Trial Group for Global Evaluation and Research in Sepsis). High risk of thrombosis in patients with severe SARS-CoV-2 infection: a multicenter prospective cohort study. Intensive Care Med 2020;46 : 1089-1098. Dostupné z https://www.ncbi.nlm. nih.gov/pmc/articles/PMC7197634/pdf/134_2020_Article_6062.pdf.
13. Pellicori P, Doolub G, Wong CM et al. COVID-19 and its cardiovascular effects: a systematic review of prevalence studies. Cochrane Database of Systematic Reviews 2021; Issue 3. Art. No.: CD013879. Dostupné z https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858. CD013879/epdf/full.
14. Malbrain MLNG, Ho S, Wong A. Thoughts on COVID-19 from the International Fluid Academy. ICU Management & Practice 2020; 1 : 80–85. Dostupné z https://healthmanagement. org/uploads/article_attachment/icu1-v20-thoughtsoncovid-19.pdf.
15. RECOVERY Collaborative Group: Horby P, Lim WS, Emberson JR et al. Dexamethasone in hospitalized patients with Covid-19. N Engl J Med 2021; 384(8): 693–704. Dostupné z https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7383595/pdf/NEJMoa2021436.pdf
16. Vimaleswaran KS, Forouhi NG, Khunti K. Vitamin D and covid-19. BMJ 2021; 372: n544. Dostupné z https://www.bmj.com/content/bmj/372/bmj.n544.full.pdf.
17. Beigel JH, Tomashek KM, Dodd LE et al. Remdesivir for the Treatment of Covid-19 – Final Report. N Engl J Med 2020; 383 : 1813-1826. Dostupné z https://www.ncbi.nlm.nih.gov/ pmc/articles/PMC7262788/pdf/NEJMoa2007764.pdf.
18. Mehta RM, Bansal S, Bysani S et al. A shorter symptom-onset to remdesivir treatment (SORT) interval is associated with a lower mortality in moderate-to-severe COVID-19: a real - world analysis. Int J Infect Dis 2021; PII: S1201-9712(21)00178-8. Dostupné z https://www. sciencedirect.com/science/article/pii/S1201971221001788.
19. REMAP-CAP Investigators, Gordon AC, Mouncey PR, et al. Interleukin-6 receptor antagonists in critically ill patients with COVID-19. N Engl J Med 2021 Feb 25:NEJMoa2100433. doi: 10.1056/NEJMoa2100433. Dostupné z https://www.nejm.org/doi/full/10.1056/NEJMoa2100433.
20. RECOVERY Collaborative Group, Horby PW, Pessoa-Amorim G et al. Tocilizumab in patients admitted to hospital with COVID-19 (RECOVERY): preliminary results of a randomised, controlled, open-label, platform trial. medRxiv. 2021; preprint. Dostupné z https:// www.medrxiv.org/content/10.1101/2021.02.11.21249258v1.
21. Chen P, Nirula A, Heller B et al. SARS-CoV-2 Neutralizing Antibody LY-CoV555 in Outpatients with Covid-19. N Engl J Med 2021; 384 : 229–237. Dostupné z https://www.ncbi. nlm.nih.gov/pmc/articles/PMC7646625/pdf/NEJMoa2029849.pdf.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2021 Issue E-3
-
All articles in this issue
- Rituximab v liečbe primárnych glomerulopatií – naše skúsenosti
- Diferenciální diagnóza: „primární“ nebo sekundární diabetes aneb má význam u pacientů s diabetes mellitus 2. typu skrínovat Cushingův syndrom?
- Biomarker GDF-15 v kardiologii
- Transformace IgM-MGUS do Waldenströmovy makroglobulinemie u 2 z 6 pacientů v průběhu léčby syndromu Schnitzlerové
- Recidivující asfyktická zástava oběhu – neobvyklá manifestace SLE
- Jaterní cirhóza a těhotenství: kazuistika a přehled literatury
- Co může diabetolog udělat pro svého pacienta po iCMP?
- Zkušenost s péčí o pacienty s covidem-19 ve Velké Británii
- Právní aspekty aplikace střevního mikrobiomu
- Evropský a světový kongres o hypertenzi 2021
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Jaterní cirhóza a těhotenství: kazuistika a přehled literatury
- Biomarker GDF-15 v kardiologii
- Recidivující asfyktická zástava oběhu – neobvyklá manifestace SLE
- Rituximab v liečbe primárnych glomerulopatií – naše skúsenosti
