Co může diabetolog udělat pro svého pacienta po iCMP?
Authors:
Jan Brož 1; Jana Malinovská 1; Barbora Pelechová 1; Jana Urbanová 2; Ludmila Brunerová 2
Authors‘ workplace:
Interní klinika FN Motol a 2. LF UK, Praha
1; Interní klinika 3. LF UK a FNKV, Praha
2
Published in:
Vnitř Lék 2021; 67(E-3): 33-34
Category:
Komentář k článku Co může internista udělat pro svého pacienta po ischemické cévní mozkové příhodě Vnitř Lek 2021; 67(1): 7–14
Se zájmem jsme si přečetli výborný přehledový článek Miroslava Škorni „Co může internista udělat pro svého pacienta po iCMP?“ otištěný v prvním z letošních čísel Vnitřního lékařství (1), který předkládá analýzu následné péče o pacienty s ischemickou cévní mozkovou příhodou (iCMP) s ohledem na většinu s ní spojených rizikových faktorů. Vzhledem k tomu, že diabetes mellitus (DM) též významně zvyšuje riziko iCMP a ta postihuje velké množství těchto pacientů, dovolujeme si k tématu přidat krátký koncentrovaný pohled i na tuto oblast.
Pro ilustraci „rizikovosti“ diabetu stran kardiovaskulárních příhod včetně iCMP uvádíme v tabulce 1 výsledky meta-analýzy, do které bylo zařazeno 530 083 osob ze 102 studií, jejichž data byla adjustována na věk, BMI, přítomnost kouření, systolický tlak a pohlaví (2).
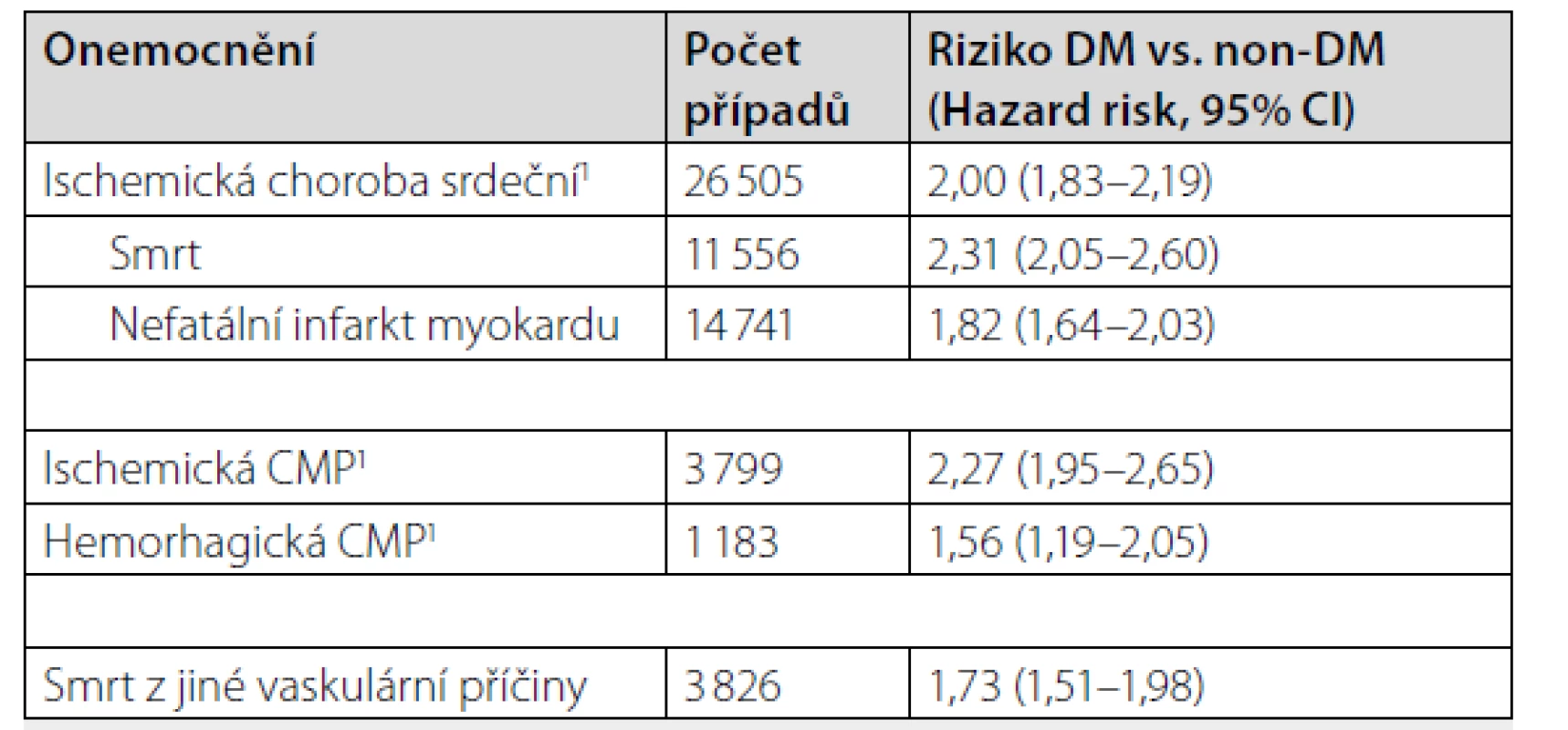
Jiná studie poukázala na 5 až 14× vyšší riziko iCMP u DM pacientů ve věkové skupině 20–65 let v porovnání s jejich non-DM vrstevníky (3). Pacienti s DM mají po iCMP horší následky, častěji v souvislosti s ní umírají (4, 5) a iCMP u nich častěji recidivuje (6, 7).
Etiologie iCMP u pacientů s DM je obdobná jako v jiných případech (1). Na navýšení jejího rizika u DM se podílí zejména větší míra postižení cév především v souvislosti s aterosklerózou a též s diabetem spojená hyperglykemie (8).
Intervence rizikových faktorů v sekundární prevenci
Vedle obvyklých farmakologických intervencí sem patří i obvyklá režimová opatření týkající se především nadváhy, obezity, fyzické aktivity, dietních zvyklostí, kouření a alkoholu. Z farmakologických a dalších intervencí referovaných v článku (1) zde krátce zmíníme pouze ty, které se od nediabetické populace v něčem odlišují.
Kontrola krevního tlaku
Doporučovanou cílovou hodnotou krevního tlaku u pacientů s DM v sekundární prevenci iCMP je krevní tlak kolem 130/80 mmHg, pokud není spojen s nežádoucími projevy (9).
Kontrola lipidů
Aktuální doporučení klasifikují riziko spojené s hladinou lipidů do 5 skupin: nízké / středně zvýšené / vysoké / velmi vysoké / extrémní. Je vhodné připomenout, že pacient s prokázaným DM 2. typu v primární prevenci kardiovaskulárních chorob je, nemá-li žádný další rizikový faktor, při jeho záchytu automaticky kategorizován do skupiny se středním rizikem s doporučovanými hodnotami LDL-C < 2,6 mmol/l a snížením nejméně o 50 % hodnoty před léčbou, non - -HDL-C < 3,4 mmol/l a apoB < 1 g/l. Trvá-li diabetes déle než 10 let či je-li přítomen další rizikový faktor, pak je léčen ve skupině s vysokým rizikem s doporučovanými hodnotami LDL-C < 1,8 mmol/l a snížením nejméně o 50% hodnoty před léčbou, non-HDL-C < 2,6 mmol/l a apoB < 0,8 g/l.
Pacient s DM po iCMP (stejně jako ostatní pacienti po iCMP) spadá do kategorie velmi vysokého rizika s doporučenými hodnotami LDL-C < 1,4 mmol/l a snížením nejméně o 50 % hodnoty před léčbou, non-HDL-C< 2,2 mmol/l a apoB < 0,65 g/l. Pokud u něho dojde k rekurentní iCMP do 2 let po první události při zavedené léčbě, pak pro něj (shodně s non-DM pacienty) platí extrémní riziko s ještě přísnějšími doporučenými parametry LDL-C < 1,0 mmol/l, non-HDL-C < 1,8 mmol/l a apoB < 0,55 g/l (10).
Metabolická kompenzace diabetu
Toto je kategorie zcela specifická pro DM, jejím základním parametrem je hodnota HbA1c. Přestože je hyperglykemie nezávislým rizikovým faktorem CMP, nebyl vliv snížení hodnot HbA1c na snížení rizika iCMP dosud prokázán (8). I pro tyto pacienty tedy platí obvyklá doporučení optimální kompenzace HbA1c < 53 mmol/mol, s možným přísnějším cílem (42–48 mmol/mol pokud není zvýšena frekvence hypoglykemií) u mladých pacientů s kratší dobou trvání DM, či méně přísným (< 64 mmol/mol či < 75 mmol/mol) u pacientů starších s limitovanou dobou dožití, se stařeckou křehkostí a významnými komorbiditami včetně anamnézy těžkých hypoglykemií. Podrobnější doporučení kategorizace do těchto skupin metabolické kontroly však zatím nejsou stanovena, je tedy nutné ji určit na základě individuálního posouzení každého pacienta (11).
Nedávno publikovaný přehledný článek se zabýval i jednotlivými třídami antidiabetik s ohledem na jejich možný vliv na riziko CMP bez ohledu na primární či sekundární prevenci. Autoři uzavírají, že užití pioglitazonu a agonistů receptoru GLP-1 snižuje riziko CMP, zatímco u metforminu, glimepiridu, nateglinidu, inhibitorů alfa glukosidázy a inhibitorů DPP-4 a SGLT-2 nebylo ovlivnění tohoto rizika dosud prokázáno. Inzulin může být spojen s vyšším rizikem CMP, ale kauzalita prokázána zatím nebyla (12).
Závěrem lze tedy shrnout, že i diabetolog může významným způsobem ovlivnit prognózu svých pacientů v primární a sekundární prevenci CMP, a to komplexní intervencí rizikových faktorů přísně k cílovým hodnotám, správně individuálně nastavenou kompenzací diabetu, a pokud lze, tak i volbou vhodného či neutrálního antidiabetika.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Jan Brož
Interní klinika 2. LF UK a FN v Motole, V Úvalu 84, 150 00 Praha 5
Článek přijat redakcí: 9. 4. 2021
Sources
1. Škorňa M. Co může internista udělat pro svého pacienta po iCMP? Vnitr Lek 2021; 67(1): 7–14.
2. Emerging Risk Factors Collaboration: Sarwar N, Gao P, Seshasai SR et al. Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta - analysis of 102 prospective studies. Lancet 2010; 375 : 2215–2222.
3. Khoury JC, Kleindorfer D, Alwell K et al. Diabetes mellitus: a risk factor for ischemic stroke in a large biracial population. Stroke. 2013; 44(6): 1500–1504.
4. Reeves MJ, Vaidya RS, Fonarow GC, Liang L, Smith EE, Matulonis R, Olson DM, Schwamm LH; Get With The Guidelines Steering Committee and Hospitals: Quality of care and outcomes in patients with diabetes hospitalized with ischemic stroke: findings from Get With the Guidelines-Stroke. Stroke 2010; 41: e409–e417.
5. Newman GC, Bang H, Hussain SI, Toole JF: Association of diabetes, homocysteine, and HDL with cognition and disability after stroke. Neurology 2007; 69 : 2054–2062.
6. Kernan WN, Viscoli CM, Furie KL et al.; IRIS Trial Investigators: Pioglitazone after ischemic stroke or transient ischemic attack. N Engl J Med; 374 : 1321–1331.
7. Antithrombotic Trialists’ Collaboration: Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ 2002; 324 : 71–86.
8. Diabetes and Stroke. In: Cowie CC, Casagrande SS, Menke A, et al., Diabetes in America. Bethesda, 2018, 3rd edition.
9. Doporučení pro diagnostiku a léčbu arteriální hypertenze České společnosti pro hypertenzi 2017. [cit. 2021–04–03]. Dostupné z WWW: http://www.hypertension.cz/sqlcache/ widimsky-1-hypertenze-kv-prevence-2018.pdf.
10. Česká společnost pro aterosklerózu. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. [cit. 2021–04–03]. Dostupné z WWW: https://www.cskb.cz/wp-content/uploads/2019/12/Stanovisko - v%C3%BDboru-%C4%8Cesk%C3%A9-spole%C4%8Dnosti-pro-ateroskler%C3%B - 3zu-k-doporu%C4%8Den%C3%ADm-ESC_EAS-pro-diagnostiku-a-l%C3%A9%C4%8Dbu - -dyslipidemi%C3%AD-z-roku-2019.pdf
11. Task Force Members. 2019 European Society of Cardiology guidelines on diabetes, pre-diabetes,and cardiovascular diseases developed in collaboration with the EASD. European Heart Journal 2020; 41, 255323.
12. David S.H. Bell, Edison Goncalves. Stroke in the patient with diabetes (Part 2) – Prevention and the effects of glucose lowering therapies. Diabetes Research and Clinical Practice 2020; 164,108199.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2021 Issue E-3
-
All articles in this issue
- Rituximab v liečbe primárnych glomerulopatií – naše skúsenosti
- Diferenciální diagnóza: „primární“ nebo sekundární diabetes aneb má význam u pacientů s diabetes mellitus 2. typu skrínovat Cushingův syndrom?
- Biomarker GDF-15 v kardiologii
- Transformace IgM-MGUS do Waldenströmovy makroglobulinemie u 2 z 6 pacientů v průběhu léčby syndromu Schnitzlerové
- Recidivující asfyktická zástava oběhu – neobvyklá manifestace SLE
- Jaterní cirhóza a těhotenství: kazuistika a přehled literatury
- Co může diabetolog udělat pro svého pacienta po iCMP?
- Zkušenost s péčí o pacienty s covidem-19 ve Velké Británii
- Právní aspekty aplikace střevního mikrobiomu
- Evropský a světový kongres o hypertenzi 2021
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Jaterní cirhóza a těhotenství: kazuistika a přehled literatury
- Biomarker GDF-15 v kardiologii
- Recidivující asfyktická zástava oběhu – neobvyklá manifestace SLE
- Rituximab v liečbe primárnych glomerulopatií – naše skúsenosti
