Co nového přinášejí ADA standardy péče o pacienty s diabetem z roku 2022?
ADA Standards of Medical Care in Diabetes 2022 – what’s new?
A selection of the most important changes in recent ADA guidelines on diabetes screening, diagnosis, pharmacotherapy, or technologies in 2022.
Keywords:
diabetes – technology – pharmacotherapy – guidelines
Authors:
Jan Škrha jr.
Authors‘ workplace:
3. interní klinika 1. LF UK a VFN, Praha
Published in:
Vnitř Lék 2022; 68(2): 85-88
Category:
Main Topic
Overview
Článek přináší stručný výběr hlavních změn v nejnovějších doporučeních Americké diabetologické asociace z roku 2022 ve screeningu, diagnostice, farmakoterapii či využívání technologií v diabetologii.
Klíčová slova:
diabetes – technologie – farmakoterapie – doporučení
Koncem minulého roku byla prezentována aktualizovaná doporučení Americké diabetologické asociace (ADA) k péči o pacienty s diabetem pro rok 2022 – „Standards of Medical Care in Diabetes“ (1). Jedná se o velmi rozsáhlý dokument přesahující 250 stran, který zahrnuje nejnovější poznatky a doporučení týkající se celé diabetologie. V následujícím textu uvádím výběr toho nejpodstatnějšího z těchto doporučení ve screeningu, diagnostice, farmakoterapii či využívání technologií v diabetologii.
Screening a diagnostika diabetu
Screening diabetu by měl u asymptomatických osob začínat v 35 letech (oproti původně doporučovaným 45 rokům) a být opakován každé 3 roky. Naproti tomu v České republice probíhá screening u asymptomatických osob jednou za 2 roky od 40 let věku a u rizikových osob pravidelně každý rok. Samotná diagnostická kritéria diabetu nezaznamenala významné změny, zůstávají 4 diagnostické možnosti: glykemie nalačno ≥ 7 mmol/l, náhodná glykemie ≥ 11,1 mmol/l a přítomnost typických příznaků diabetu glykemie, glykemie ve 2. hodině oGTT ≥ 11,1 mmol/l, popř. glykovaný hemoglobin ≥ 48 mmol/mol (tato možnost neplatí v ČR). Nově však je zdůrazněno, že by se stanovení glykovaného hemoglobinu mělo provádět jen v certifikované laboratoři, nikoliv formou point‑of‑care analýzy.
Farmakoterapie
Terapie diabetu 2. typu vychází z předcházejících konsenzuálních doporučení Evropské (EASD) a Americké (ADA) diabetologické asociace z roku 2018, resp. 2019 (2, 3). Již v první léčebné linii je stále více zdůrazňována individualizace terapie se zohledněním komorbidit pacienta i dostupnosti a ceny zvolené léčby. Lékem první volby zůstává metformin společně s modifikací životního stylu. U vybraných osob je však vhodné metformin rovnou kombinovat s dalšími farmaky (Obr. 1).
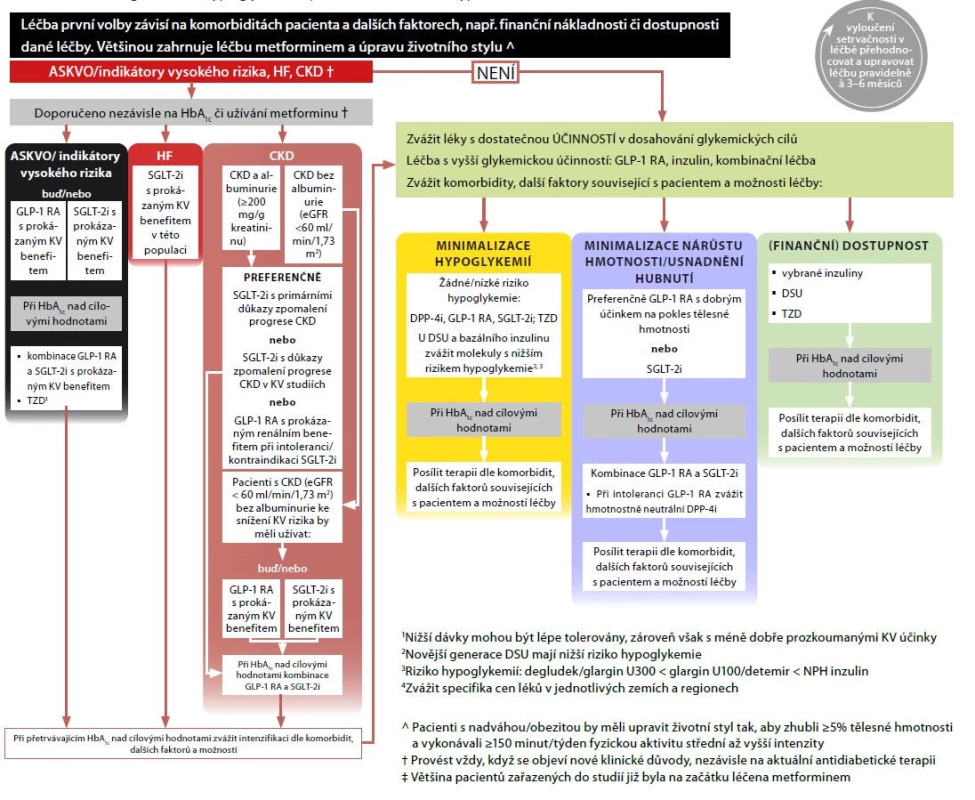
Pacient s vysokým rizikem rozvoje aterosklerotického kardiovaskulárního onemocnění (KVO) (věk ≥ 55 let s > 50% stenózou v koronárním či karotickém řečišti, popř. tepnách dolních končetin, nebo s hypertrofií levé komory srdeční) nebo již rozvinutým aterosklerotickým KVO, chronickým onemocněním ledvin (CKD) či srdečním selháním má být léčen nezávisle na kompenzaci diabetu či dosavadní léčbě SGLT-2 inhibitorem nebo GLP-1 agonistou s prokázaným kardiovaskulárním benefitem následovně:
• Pacient s vysokým rizikem rozvoje nebo již rozvinutým aterosklerotickým kardiovaskulárním onemocněním má být léčen buď SGLT-2 inhibitorem nebo GLP-1 agonistou s prokázaným kardiovaskulárním benefitem. Třebaže zatím nejsou k dispozici data z kardiovaskulárních intervenčních studií, která by dokládala benefit kombinace zmíněných lékových skupin, předpokládá se výrazný synergický efekt těchto antidiabetik nejen v glykemických, ale i neglykemických účincích.
• Pacient se srdečním selháním se sníženou ejekční frakcí má být vždy léčen SGLT-2 inhibitorem s prokázaným kardiovaskulárním benefitem.
• Pacient s CKD a albuminurií by měl být léčen přednostně SGLT-2 inhibitorem. Při intoleranci nebo nepřítomnosti albuminurie jsou možné obě skupiny antidiabetik či jejich kombinace.
Pokud pacient nepatří do žádné zmíněné skupiny, můžeme vybírat antidiabetika dle dalších preferencí – s minimálním rizikem hypoglykemie (DPP-4 inhibitory, GLP-1 agonisty, SGLT-2 inhibitory, thiazolidindiony), s nejlepším vlivem na pokles tělesné hmotnosti (GLP-1 agonisty, SGLT-2 inhibitory) nebo cenově nejdostupnější (levné inzuliny, deriváty sulfonylurey, thiazolidindiony).
Rozsáhlá část „Standardů“ se zabývá diabetickým onemocněním ledvin (CKD). Značně se rozvolnila omezení při podávání SGLT-2 inhibitorů v terénu těžší renální insuficience – nově lze tyto léky podávat až do stadia CKD 4, tedy do odhadované glomerulární filtrace ≥ 0,25 ml/s. V klinické praxi je doporučeno důsledně kontrolovat albuminurii, a pokud přesáhne ≥ 300 mg/d (albumin‑kreatininový kvocient v moči ≥ 30 g/mol kreatininu), je třeba ji pro zpomalení progrese CKD intervencí snížit alespoň o 30 %. Pokud pacient s chronickým onemocněním ledvin neodpovídá dostatečně na léčbu SGLT-2 inhibitorem, je možné nově indikovat finerenon, nesteroidního antagonistu mineralokortikoidních receptorů (4). V České republice však zatím není k dispozici.
V léčbě nadváhy/obezity u pacientů s diabetem 2. typu je nově doporučen i silnější semaglutid 2,4 mg, který však zatím u nás není registrovaný. U pacientů léčených inzulinem však tato léčba má být dobře zvážena, neboť bylo při této kombinační terapii pozorováno vyšší riziko hypoglykemií.
Pacienti s diabetem 2. typu léčení inzulinem a nedostatečnou kompenzací mají místo navyšování dávky bazálního inzulinu nebo přidání prandiálního inzulinu dostat do kombinace GLP-1 agonistu. Taková kombinační terapie je ve většině případů nejen účinnější než intenzifikovaný inzulinový režim, ale rovněž podstatně bezpečnější (méně hypoglykemií), hmotnostně příznivější a pro pacienta komfortnější.
Pacienti s diabetem 1. typu na intenzifikované inzulinové terapii (IIT) by měli být léčeni preferenčně inzulinovými analogy (kombinací dlouhodobě a rychle působících) oproti humánním přípravkům.
V rámci komplexní terapie k minimalizaci diabetických komplikací byl představen model 4 terapeutických pilířů (Obr. 2), který kromě významu zdravého životního stylu a správné edukace pacientů tradičně zdůrazňuje léčbu hyperglykemie, arteriální hypertenze, dyslipidemie, ale nově rovněž kardio/nefroprotektivní terapii (5).

Dietní doporučení
Doporučení týkající se stravování nyní více zdůrazňují kvalitu nad kvantitou. Místo prostého počítání příjmu sacharidů by měli pacienti více dbát na příjem kvalitních potravin a dostatku vlákniny, naopak omezit tepelně zpracované sacharidy s přidanými cukry, tuky a solí.
Technologie
Na poli technologií se díky kontinuálnímu monitorování glukózy, ať už monitorované v reálném čase (rt‑CGM – real time continuous glucose monitoring) nebo intermitentně skenované (isCGM), rozšiřuje využití kalkulovaných parametrů kompenzace diabetu, např. „Time in range“ (TIR, čas v glykemickém rozmezí 3,9–10 mmol/l) nebo „Glucose management indicator“ (GMI). Ty do značné míry nahrazují zlatý standard – glykovaný hemoglobin HbA1c. Rovněž indikace systémů kontinuální glukózové monitorace se neustále rozšiřuje. Letošní americké „Standardy“ doporučují tyto systémy pro všechny pacienty léčené IIT nebo inzulinovou pumpou, kteří jsou schopni tato zařízení bezpečně užívat. Navíc by se tyto systémy měly nabízet i pacientům s diabetem 2. typu léčených samotným bazálním inzulinem, pokud budou schopni pacienti tato zařízení bezpečně užívat (6).
Velký rozmach zažívají systémy automatizovaného podávání inzulinu (AID), tedy kombinace glukózového senzoru a „chytré“ inzulinové pumpy. Díky výborným terapeutickým výsledkům jsou nyní doporučovány k léčbě všech dětí a dospělých s diabetem 1. typu, kteří tuto technologii dokáží bezpečně používat.
Diabetes v nemocnici
V léčbě diabetu během hospitalizace přibývá důkazů o tom, že je výhodnější ponechat pacientům v nemocnici vlastní kontinuální glukózové senzory, inzulinové pumpy či AID. Je to však podmíněno nutností edukovat v tomto smyslu nejen pacienty, ale obzvláště zdravotnický personál.
Závěr
Standardy péče o pacienty s diabetem Americké diabetologické asociace se neustále vyvíjejí a velmi flexibilně zohledňují nové poznatky na poli světové diabetologie. Jistě mají některá specifika, naprostou většinu doporučení však lze snadno aplikovat i v evropském/českém měřítku.
Moderní léčba diabetu je velice nákladná a uvedená doporučení jsou založena převážně na medicínských přínosech. Její rozsah či ekonomická únosnost pak závisí na možnostech zdravotnického systému dané země (některé výše zmiňované kombinace antidiabetik nejsou českými zdravotními pojišťovnami hrazeny), resp. finančních možnostech konkrétního pacienta.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Jan Škrha jr., Ph.D.
3. interní klinika 1. LF UK a VFN
U Nemocnice 1, 128 08 Praha 2
Cit. zkr: Vnitř Lék. 2022;68(2):85-88
Článek přijat redakcí: 31. 1. 2022
Článek přijat po recenzích: 28. 2. 2022
Sources
1. Committee ADAPP. Summary of Revisions: Standards of Medical Care in Diabetes—2022. Diabetes Care 2021; 45(Supplement_1): S4-S7.
2. Davies MJ, D’Alessio DA, Fradkin J et al. Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2018; 41(12): 2669-2701.
3. Buse JB, Wexler DJ, Tsapas A et al. 2019 Update to: Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2020; 43(2): 487-493.
4. Committee ADAPP. 11. Chronic Kidney Disease and Risk Management: Standards of Medical Care in Diabetes—2022. Diabetes Care 2021; 45(Supplement_1): S175-S184.
5. Committee ADAPP. 10. Cardiovascular Disease and Risk Management: Standards of Medical Care in Diabetes—2022. Diabetes Care 2021; 45(Supplement_1): S144-S174.
6. Committee ADAPP. 7. Diabetes Technology: Standards of Medical Care in Diabetes—2022. Diabetes Care 2021; 45(Supplement_1): S97-S112.
Labels
Diabetology Endocrinology Internal medicineArticle was published in
Internal Medicine

2022 Issue 2
-
All articles in this issue
- Editorial
- Prediabetes
- Co nového přinášejí ADA standardy péče o pacienty s diabetem z roku 2022?
- Orální semaglutid – Rybelsus®, první agonista GLP-1 receptoru pro perorální použití v klinické praxi
- SGLT-2 inhibitory a jejich uplatnění v praxi – update 2022
- Co internistům přinášejí nová doporučení ESC pro léčbu srdečního selhání 2021?
- Antikoagulace u onkologických pacientů, nová doporučení na základě randomizovaných klinických studií
- Kolorektální karcinom u pacientů s diabetes mellitus – epidemiologie, patofyziologie a implikace pro praxi
- Co čekat od silnějšího dulaglutidu?
- Incidentalomy hypofýzy
- Možnosti farmakologického využití vitaminu C v onkologii
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue
- Orální semaglutid – Rybelsus®, první agonista GLP-1 receptoru pro perorální použití v klinické praxi
- SGLT-2 inhibitory a jejich uplatnění v praxi – update 2022
- Antikoagulace u onkologických pacientů, nová doporučení na základě randomizovaných klinických studií
- Prediabetes
