Současné zkušenosti s vyšetřováním tyreopatií v graviditě – výsledky pilotního projektu
Authors:
Zdeňka Límanová 1; Drahomira Springer 2
Authors‘ workplace:
Univerzita Karlova v Praze, 1. lékařská fakulta, III. interní klinika VFN
1; Univerzita Karlova v Praze, 1. lékařská fakulta, Ústav klinické biochemie VFN
2
Published in:
Čas. Lék. čes. 2011; 150: 389-393
Category:
Original Article
Overview
Východisko.
Pilotní projekt, podporovaný Všeobecnou zdravotní pojišťovnou – odborem prevence, probíhal v České republice v roce 2009. Cílem bylo posoudit možnost vyšetřování vybraných testů štítné žlázy u všech žen v 1. trimestru gravidity a zhodnotit výsledky.
Metody.
Projekt vycházel ze skutečnosti, že normální funkce štítné žlázy zajišťuje správný průběh těhotenství a dostatečná hladina tyroxinu je nezbytná pro zdravý vývoj plodu. Poruchy funkce štítné žlázy jsou u žen v produktivním věku relativně časté. V souboru 2937 asymptomatických těhotných žen v 9. až 11. týdnu gravidity byly vyšetřeny tyreoidální krevní testy (TSH, FT4 a TPOAb). Volba těchto tří ukazatelů je pro diagnózu tyreoidální dysfunkce v graviditě optimální. Načasování odběru a spojení s odběrem krve zaměřeným na diagnózu vrozených vývojových vad bylo možné i schůdné.
Výsledky.
Celkem u 109 žen byla hladina FT4 evidentně snížená, v takovém případě je již ohrožen správný vývoje mozku a vzniká riziko zhoršení psychomotorického vývoje dítěte. Zvýšené TSH mělo 228 žen, u nich je funkce štítné žlázy suboptimální. Přítomnost TPOAb u 262 žen svědčí o zhoršené schopnosti adaptace štítné žlázy na zvýšené nároky v graviditě.
Závěry.
Pilotní projekt prokázal, že minimálně 7–10 % těhotných žen neví o svém onemocnění štítné žlázy. Projekt byl v České republice uskutečněn poprvé, výsledkem jsou důležité informace a potvrzení přínosu zvoleného postupu.
Klíčová slova:
těhotenství, štítná žláza, screening, TSH, FT4, TPOAb, Všeobecná zdravotní pojišťovna.
Úvod
Onemocnění štítné žlázy nemusí jedince vůbec obtěžovat, může probíhat skrytě, a teprve v průběhu let vyvolat závažné důsledky. Proto je cílem zdravotníků odkrýt poruchu funkce štítné žlázy co nejdříve, a to v době, kdy je choroba dobře léčitelná, anebo kdy lze předejít negativním dopadům. Tato skutečnost je zvláště důležitá v graviditě. Těhotenství je fyziologickým procesem, ale nezanedbatelný počet potrácejících žen, zvyšující se počet sterilních párů a další komplikace v graviditě nutí lékaře k zamyšlení nad příčinami. V úvahu přichází i nepoznané onemocnění štítné žlázy, protože správná funkce štítné žlázy je k udržení normální reprodukce nezbytná. Nároky na endokrinní systém a metabolismus v graviditě vyvolávají výrazné změny v biochemických ukazatelích funkce štítné žlázy. Zvýšený počet studií i přehledných referátů, uvádějících nové poznatky o vztahu štítná žláza – reprodukční systém, dokumentuje zájem lékařů o tuto problematiku (1–3). Průzkumy však upozorňují, že informovanost lékařů o celé složité problematice je stále nedostatečná (4). Nejen v České republice již několik let probíhá na odborných fórech diskuze o přínosu cíleného nebo všeobecného vyšetřování pro odhalení možných tyreopatií v graviditě (5), která nebyla stále ukončena. Přínosným se stalo doporučení z roku 2007, které vzniklo na základě spolupráce řady světových endokrinologů (6). Reaguje na skutečnost, že výskyt hypotyreózy u těhotných je minimálně 0,3–0,5 %, subklinická hypotyreóza je diagnostikována u 2–4 % těhotných, samotná pozitivita protilátek bez poruchy funkce štítné žlázy je nalezena u 5–15 % žen a izolovaná hypotyroxinémie matky v 1,3–2 %. V České republice je záchyt funkčních tyreopaií ještě vyšší (7, 8). U všech uvedených studií hraje roli určení referenčních intervalů pro těhotenství, které se liší od běžně užívaných. Hledání možností jak sjednotit diagnostické i terapeutické postupy zvláště u hraničních nálezů v těhotenství a minimalizovat falešně pozitivní či falešně negativní nálezy vyústilo ve vytvoření intervalů pro TSH, protože v začátcích těhotenství je tyreostimulační hormon (TSH) falešně nízký. Problémem je i vhodný cut-off pro protilátky (9, 10), který je ale silně závislý na použité metodě. Při cíleném vyšetřování těhotných (6) by 30 až 50 % postižených žen uniklo diagnóze (11–13). Současná praxe vyšetření těhotných se zaměřením na funkci štítné žlázy v České republice je následující: Gynekolog může cíleně u těhotné doporučit laboratorní vyšetření funkce štítné žlázy hrazené z prostředků zdravotního pojištění v případě zvýšeného rizika, tj., je-li v blízkém příbuzenstvu choroba štítné žlázy, pokud se žena pro onemocnění štítné žlázy dříve léčila, nebo má aktuálně příznaky onemocnění štítné žlázy, nebo zjevné somatické příznaky či struma na chorobu upozorní. Gynekologové se však dosud o systematické vyšetřování funkce štítné žlázy většinou nezajímají přes intenzivní snahy endokrinologů na problém poukázat (14, 15). Vyšetřovat parametry funkce štítné žlázy včetně protilátek je pro většinu laboratoří naprostou samozřejmostí a výsledky jsou k dispozici během jednoho dne. Společnost klinické biochemie myšlenku vyšetřování v těhotenství podpořila v rámci pilotního projektu i za cenu mírného snížení bodového ohodnocení pro soubor všech tří analytů.
Soubor nemocných a Použité metody
Na základě jednání mezi ČLS JEP, ČSKB JEP a Všeobecné zdravotní pojišťovny (VZP) se podařilo získat podporu pro pilotní projekt (PP) vyšetřování funkce štítné žlázy v těhotenství. Z Fondu prevence poskytla VZP finanční prostředky k vyšetření 5000 těhotných žen. Projekt si kladl za cíl zjistit, zda je optimální a ekonomicky dostupná zvolená kombinace diagnostických testů, zda je technicky možné spojit vyšetření štítné žlázy s odběrem krve na screening vývojových vad v 1. trimestru těhotenství a především posoudit schůdnost i rychlost mezioborové spolupráce (gynekolog, laboratoř, endokrinolog). Tím ověřit předchozí zjištění (8). Hodnotil se i zájem těhotných o samotné vyšetřování. Realizaci projektu předcházela téměř dvouletá organizační příprava. Start projektu se uskutečnil od jara 2009 a první část byla ukončena k 31. 12. 2009. Ve vybraných 13 regionech České republiky s dobrým endokrinologickým a laboratorním zázemím bylo vyšetření nabídnuto těhotným ženám registrovaným u VZP (obr. 1). Informování odborné lékařské veřejnosti o četnosti tyreoidálních poruch i o důsledcích neléčených onemocnění a informace gynekologům o vhodnosti vyšetření těhotných žen v 1. trimestru gravidity se uskutečňovalo na odborných fórech i v masmédiích v letech 2007–2009 před zahájení PP. Ve zvolených regionech byli gynekologové o celé akci informováni osobním dopisem nebo prostřednictvím zástupců laboratoře, se kterou spolupracují, a to ještě bezprostředně před zahájením projektu. Bylo nezbytné, aby se těhotné ženy od gynekologů o možnosti vyšetření dozvěděly, zvláště pak aby byly poučeny o významu celého projektu. Pro zlepšení mezioborové spolupráce byl gynekologům poskytnut kontakt na nejbližší spolupracující endokrinology, kteří byli informováni o nutnosti přijmout těhotnou ženu s odchylným laboratorním výsledkem podle závažnosti do týdne až 14 dní, eventuálně poskytnout telefonickou konzultaci. Endokrinologové byli o významu pilotního projektu i postupu při sledování a léčbě těhotných žen s tyreopatiemi průběžně informováni a jejich přístup a zájem byly jednoznačně pozitivní.)
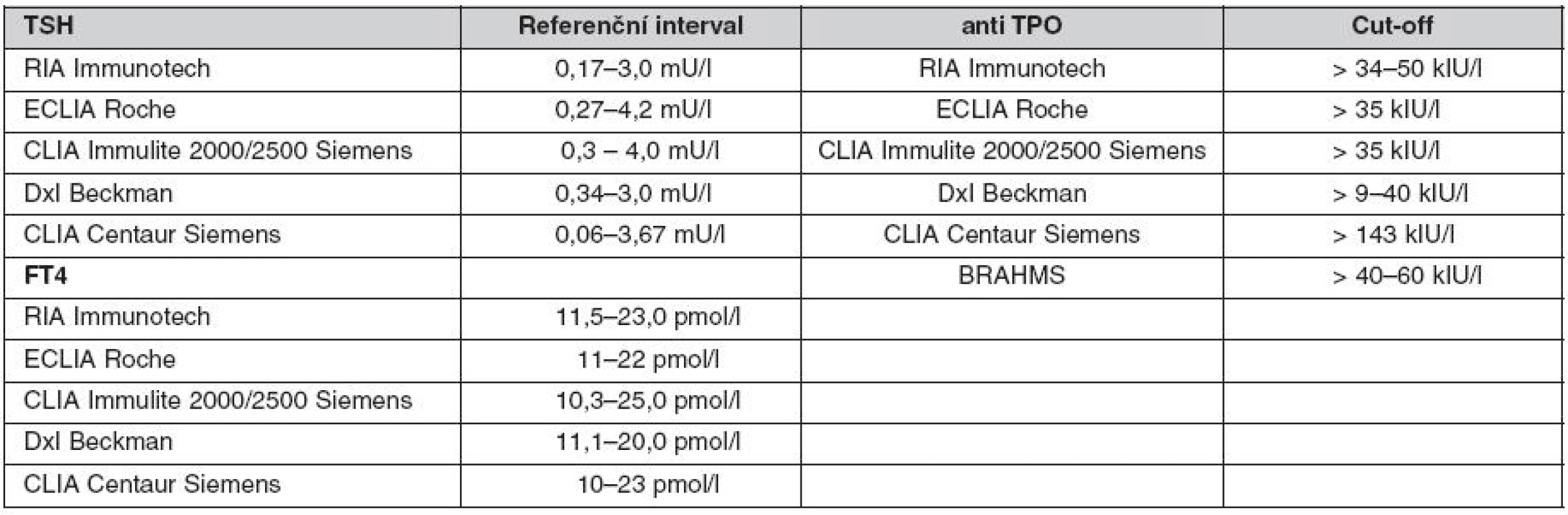
Pro PP byly vybrány tři testy: vyšetření volného tyroxinu (FT4), protilátek proti tyreoidální peroxidáze (TPOAb) a TSH. Vyšetření FT4 poskytne informaci o aktuálním zásobení těhotné hormonem – tyroxinem, jehož hladina musí být v graviditě nejen v normě, ale optimálně má být v horní polovině referenčního intervalu. Přítomnost TPOAb informuje o autoimunitním postižení štítné žlázy a odhalí ženy se zvýšeným rizikem rozvoje funkční poruchy v období zvýšeného nároku, případně rozvoje poporodní tyreoiditidy. TSH je nejvýznamnějším markerem funkce štítné žlázy všeobecně, v 1. trimestru těhotenství je jeho hodnota navíc ovlivněna vysokou hladinou lidského choriového gonadotropinu (hCG). Laboratoře se mezi sebou lišily nejen v používaných metodách, ale i v referenčních intervalech (tab. 1). Tři laboratoře využily vlastní referenční intervaly pro TSH v 1. trimestru těhotenství. Využití zavedeného termínu odběru krve pro screeningu vrozených vývojových vad (VVV) v 9. až 11. týdnu těhotenství bylo z organizačních důvodů optimální. V tomto období je možné diagnostikovat i asymptomatické ženy s tyreopatiemi a podchytit ženy se zvýšeným rizikem rozvoje tyreoidální poruchy. Vyšetření tyreoidálních parametrů se u těhotných uskutečnilo po jejich informovaném souhlasu. Náklady na vyšetření těchto vybraných testů nešly z vyžádané péče odesílajícího gynekologa, ale byly hrazeny z fondu prevence VZP.
Výsledky
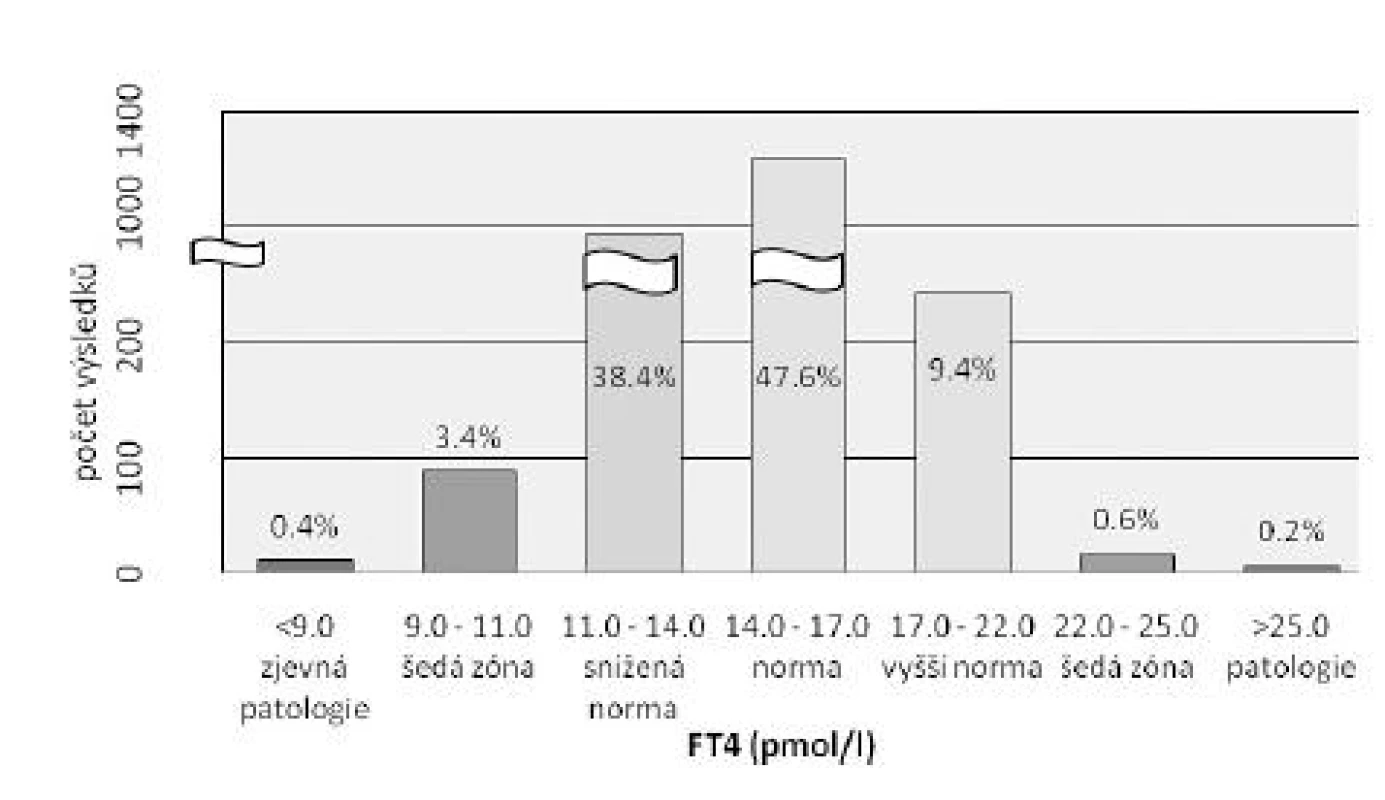
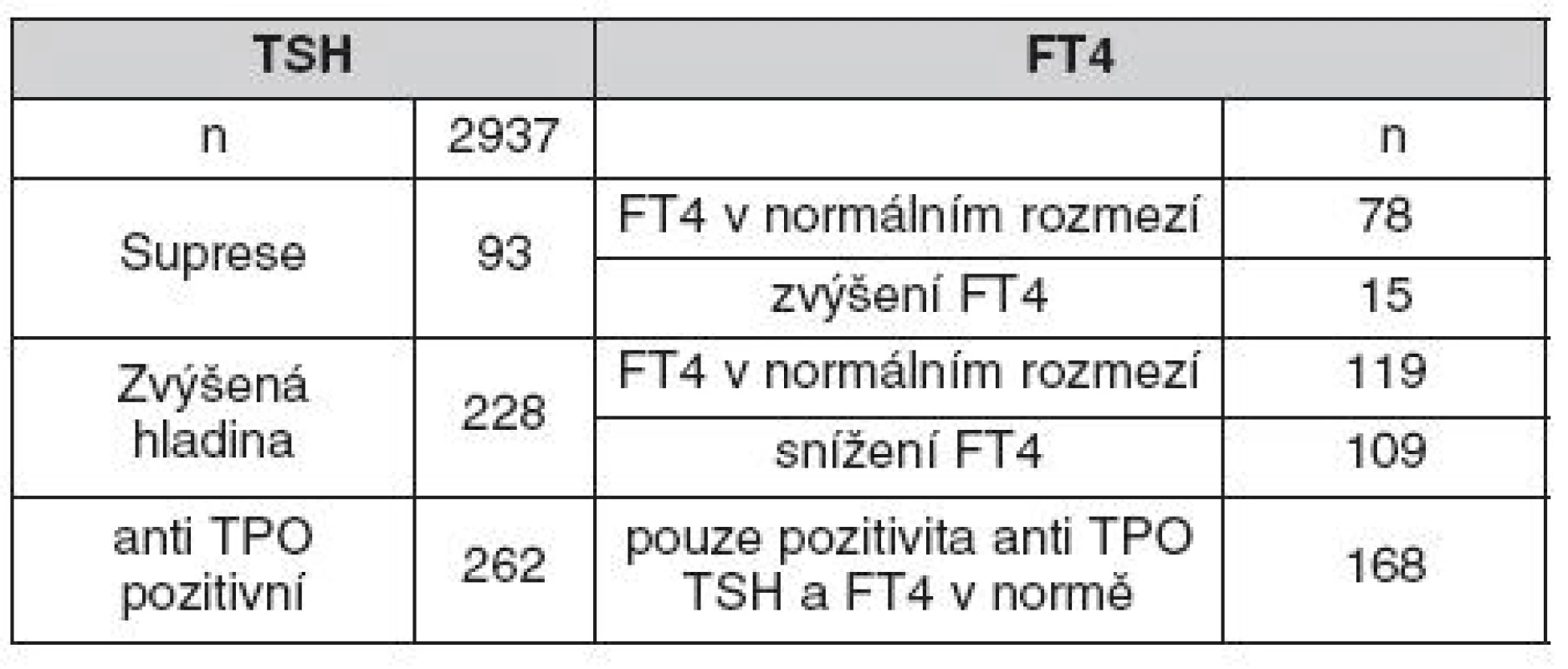
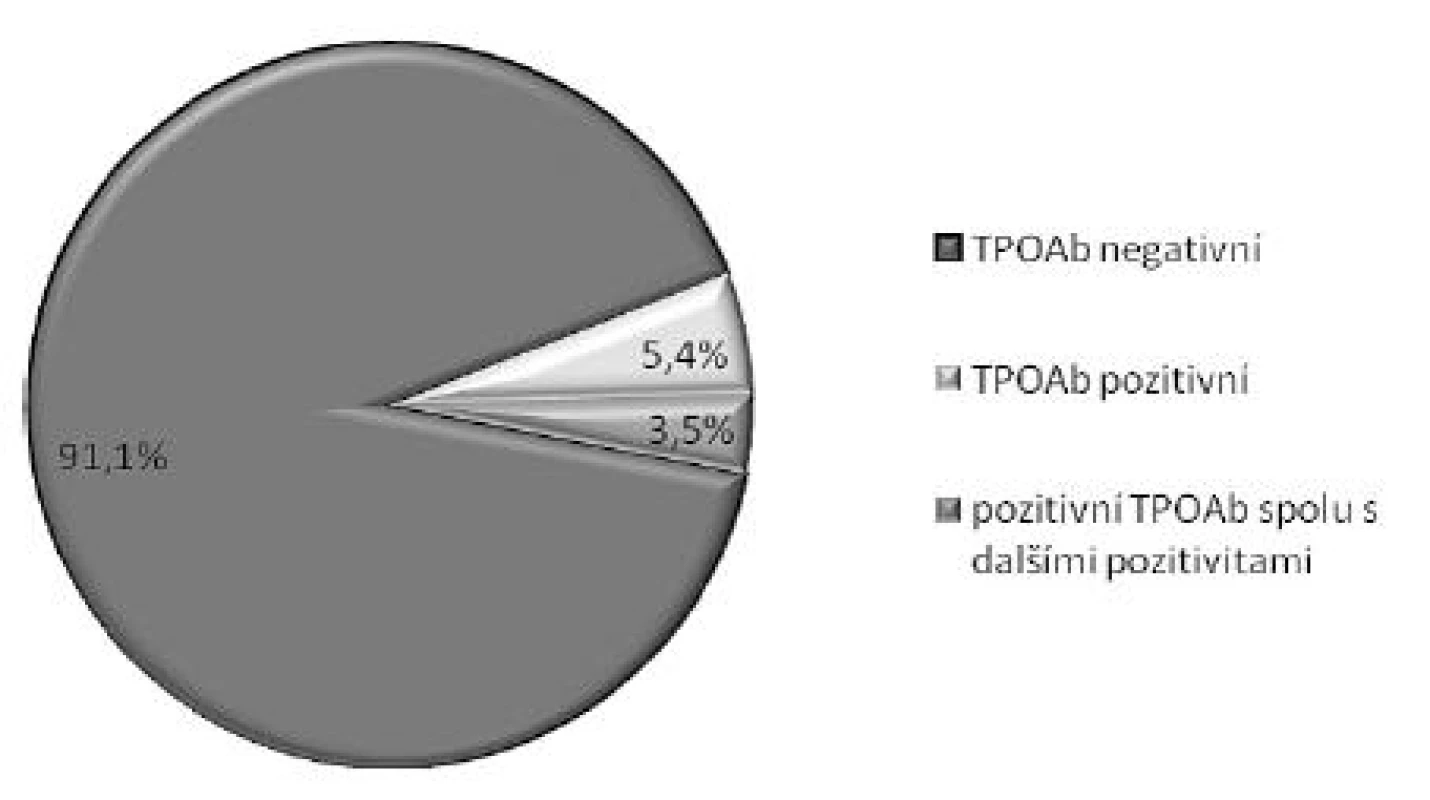
Celkem bylo vyšetřeno 2937 asymptomatických žen v 9. až 11. týdnu gravidity, bylo nalezeno 569 (18 %) žen s nějakou pozitivitou, která vyžadovala telefonickou konzultaci, většinou však i vyšetření odborníkem. Pozitivita byla hodnocena podle užívaných referenčních intervalů v jednotlivých laboratořích (tab. 1). Průměrný věk žen v celé skupině byl 29,4 let, průměrný věk žen s negativním nálezem byl 29,2 let, s pozitivitou ve všech sledovaných parametrech byly 33,0 let, ale rozdíl nedosáhl statistické významnosti. Odchylky v hladině TSH byly nalezeny celkem u 11 % žen, vyšší hladina TSH byla u 7,8 %, snížená hladina TSH u 3,2 % žen (tab. 2). Pouze u 0,5 % žen se supresí TSH byla zároveň zvýšená hladina FT4, odpovídající s největší pravděpodobností hypertyreóze. Významně snížená hladina FT4 byla nalezena celkem u 3,7 % žen, rozložení hladin FT4 je na obrázku 2. Pozitivní TPOAb protilátky byly nalezeny celkem u 8,9 % všech vyšetřených. U 158 žen se vyskytovaly pouze pozitivní protilátky bez aktuální změny funkce štítné žlázy (obr. 3). Spolupráce s gynekology byla rozdílná a individuální přesto, že všem byly informace poskytnuty s dostatečným předstihem. Laboratoře zpracovávaly dodané vzorky promptně a mnohé se aktivně podílely i na propagaci a informování spolupracujících gynekologů.
Diskuze
Nález zvýšené hladiny TSH u 7,8 % těhotných žen v naší studii signalizuje suboptimální nebo sníženou činnost štítné žlázy, která může negativně ovlivnit jejich těhotenství a mít i další negativní následky. Hyperfunkce štítné žlázy byla nepoměrně vzácnější, a to u přibližně 0,5 % vyšetřených. U zbývajících žen se supresí TSH šlo nejspíš o vliv hCG, tedy stav častý v 1. trimestru a bez klinického významu. Na druhé straně je závažným zjištěním nález 3,7 % žen se sníženou hladinou FT4, nedostatečná produkce tyroxinu se již bezprostředně může odrazit na vývoji plodu. Pozitivita TPOAb u 8,9 % všech vyšetřených vyžaduje pozornost. Ženy, u kterých byla odhalena tato pozitivita bez aktuální změny funkce štítné žlázy, mají výrazně vyšší riziko poklesu funkce štítné žlázy v průběhu gravidity. Měly být upozorněny i na možnost výskytu poporodní tyreodiditidy, protože ta je u nich významně častější (16). Kontrolní vyšetření po porodu je u nich jednoznačně indikované. U části žen s pozitivními protilátkami se v pozdějším období, zvláště při další graviditě, nedostatečná funkce štítné žlázy může manifestovat.
Hormony štítné žlázy hrají významnou roli po celý život, zvláště důležitou hrají v období vývoje organismu a hormonálních změn. Tyreoidální hormony ovlivňují nejen schopnost otěhotnění, průběh těhotenství, ale i vývoj plodu a pozdější tělesný i duševní vývoj dítěte. Na negativní dopad nedostatku tyreoidálních hormonů na vývoj dítěte, především na vývoj mozkové tkáně, se systematicky zaměřila v experimentálních studiích Gabriela Moreales (17). Poukázala na skutečnost, že i malá odchylka v hladinách tyroxinu může ovlivnit diferenciaci mozku a nervové tkáně plodu. Pro dobré zásobení plodu je dokonce optimální, když je hladina T4 matky v horním pásmu normy. Embryo je kompletně závislé na matčině tyroxinu do 12. až 14. týdne, později jen částečně. Nedostatečná hladina T4 u matky v průběhu gravidity, především v době ontogeneze plodu, má negativní dopad na pozdější psychomotorický vývoj dítěte. Hormony štítné žlázy zásadně zasahují do všech metabolických dějů a jejich nedostatek nebo nadbytek ovlivňuje funkci většiny orgánů. Na uvedené studie navázala koncem devadesátých let 20. století skupina klinických pracovníků a potvrdila, že i mírně snížená hladina T4 může být příčinu psychomotorické poruchy u dítěte (18–21). Důsledky nedostatku T4 se často projevují i opožděně, protože porucha funkce štítné žlázy těhotných žen probíhá nepozorovaně, ať již jde o subklinickou formu, nebo nejasné příznaky, skryté v těhotenských příznacích. Ke složitosti celé problematiky přispívá skutečnost, že v graviditě jsou na produkci tyreoidálních hormonů kladeny zvýšené nároky, částečně fyziologicky zprostředkované působením vysokých hladin hCG. Pokud tkáň tyreoidey není schopná přiměřeně reagovat, vyvíjí se více či méně vyjádřená hypotyreóza. Existují však doklady o tom, že – pokud je hypotyreóza matky diagnostikována a léčena v období časné gravidity – zvýšené riziko negativních dopadů je eliminováno (18). Z toho jednoznačně vyplývá nutnost aktivního vyhledávání tyreopatií v 1. trimestru gravidity a zahájení okamžité léčby. Léčba tyroxinem je doporučena i u žen s mírnou elevací TSH při normální hladině FT4. Spíše výjimečně je produkce hormonů tyreoidey nadměrná jako důsledek tyreotoxikózy, i tento stav je nutné léčit (15, 22).
Zhoršení mentálního vývoje dítěte hypotyreózní matky má i negativní ekonomický dopad v horším uplatnění dítěte při studiu i v určitých profesích, jak dokazují autoři ze Stanfordské univerzity v Kalifornii. Ztráta 15 182 dolarů za průměrný rok života je prvním ekonomickým zhodnocením v USA. Autoři studie uzavírají, že vyšetření všech těhotných žen se zaměřením na funkci štítné žlázy v 1. trimestru gravidity je finančně výhodné (cost-effective) (23). Ekonomické zhodnocení záchytu hypotyreózy, resp. subklinické hypotyreózy na pokladě PP vyhodnotil v České republice Telička et al. (24).
V posledních 20 letech se v České republice změnila řada okolností, které ovlivňují otěhotnění a průběh gravidity. Díky širokému využívání antikoncepce je plánování gravidity běžné, posunul se věk těhotných z dřívějších průměrných 22 let na nynějších 32 let, nejsou výjimkou těhotné ženy starší 40 let. Je umožněno těhotenství ženám po onkologické léčbě nebo transplantaci orgánu, ženám se srdečními vadami či po operaci srdce. Zvýšil se však i počet infertilních žen i párů, a tak se umělé oplodnění stává téměř běžnou záležitostí. Právě u žen podstupujících umělé oplodnění je odhaleno nemalé procento žen s tyreopatiemi (25). Příprava na in vitro fertilizaci (IVF) zvyšuje nároky na štítnou žlázu a může zhoršit existující hypotyreózu (26). Na základě uvedených znalostí je povinností lékařů nejen zdůraznit význam hormonů štítné žlázy pro početí, pro fyziologický průběh gravidity, správný vývoj plodu, ale současně podpořit vyšetřování tyreoidální funkce v časné graviditě.
Laboratorní nálezy při diagnostice tyreodidálních onemocnění zaujímají významné místo. Shoda panuje v tom, že u žen již léčených pro hypotyreózu, by TSH nemělo být vyšší než 2,0 mIU/l. Supresi TSH v graviditě musíme hodnotit s ohledem na hladinu FT4 a na pozitivitu protilátek, samozřejmě vždy v souladu s klinickým obrazem. Většinou jde o projevy „hyperemesis gravidarum“, ale tyreotoxikózu, i když spíše vzácnou, je nutné vždy vyloučit. O tom, jaká je fyziologická horní hranice normy TSH v 1. trimestru (využitelná pro screening a pro léčbu), se stále diskutuje. Významným příspěvkem byla recentní studie 4123 žen. U souboru TPOAb negativních žen s vyšší hladinou TSH (2,5–5,0 mIU/l) byly častější spontánní potraty oproti ženám s TSH nižším než 2,5 mIU/l (6,1 % vs. 3,6 %) při p < 0,006. Předčasné porody ovlivněny nebyly. Ze souboru byly vyloučeny ženy s tyreotoxikózou (27). Na tuto studii logicky navázal rozbor vývoje gravidity u eufunkčních žen s pozitivními protilátkami TPOAb – úspěšnější donošení plodu bylo u žen, které dostávaly T4 (28), obdobně jako ženy ve studii Poppe et al. (29). Je patrné, že právě v počátcích gravidity hraje významnou roli nejen přiměřená hladina tyreoidálních hormonů, ale u některých žen i autoimunita štítné žlázy a reakce imunitního systému. Ke stanovení jednotlivých analytů se všeobecně používají různé metodiky, pro které výrobci uvádějí i odlišné referenční intervaly, zvláště u TPOAb jsou meze nesrovnatelné. Rozbor laboratorních výsledků jednotlivých metod potvrdil celosvětový problém chybění referenčních intervalů pro jednotlivé trimestry. Zkušenost endokrinologa a dohoda s laboratoří o hranicích pro odesílání k dalšímu vyšetřování je zatím jediným možným řešením. Zvolená kombinace metod je racionální a vyhovující. Poskytuje informaci do 24–48 hodin, a pokud se žena s nálezem dostaví ihned k endokrinologovi, je možné bezodkladně zahájit léčbu.
Relativně vysoký výskyt tyreopatií vedl některé endokrinology již v roce 1997 k doporučení zařadit vyšetření tyreoidálních hormonů do „rutinního“ vyšetřování gravidních žen (1). Přehled, který Glinoer před 13 lety publikoval, je zcela zásadní. Další studie nezbytnost vyšetřování tyreopatií dokazují a zdůrazňují, že na otázky gravidity a tyreopatií se mají lékaři více zaměřit. Aktualizace z roku 2010 shrnuje a doplňuje vědomosti o autoimunitním postižení jako časté příčině tyreoidální poruchy a rozšiřuje pohled na důsledky IVF při hyperstimulaci na činnost tyreoidey, protože následné zvýšení estradiolu klade na žlázu zvýšené požadavky a může zvýšit potřebu tyroxinu. Sama autoimunita štítné žlázy se může negativně uplatnit při potrácení u žen u IVF (3, 25). Známým faktorem ovlivňujícím činnost štítné žlázy je jodové zásobení a veřejnost je dlouhodobě o významu jodu informována (30). O působení selenu jako faktoru snižujícím tyreoidální autoimunitu se uvažuje (31).
V prezentaci výsledků a krátkém přehledů uvádíme informace o vztahu funkce štítné žlázy a tyreoidální autoimunity v graviditě. Na základě uvedených skutečností považujeme včasnou diagnostiku poruch funkce štítné žlázy za nezbytnou. Zda uvedená vyšetření provádět v časnější fázi gravidity, zda se zaměřit i na ženy, které teprve graviditu plánují, navázat užší spolupráci s praktickými lékaři, případně využití screeningu poruch funkce štítné žlázy pro nadstandardní péči v rámci programu pojišťoven – to vše zůstává k vyjádření odborných společností a dalších zainteresovaných skupin. S výsledky PP byli seznámeni odborníci z VZP a závěrečná zpráva byla předána i MZ ČR.
Závěr
Včasným záchytem poruch funkce štítné žlázy v graviditě a jejich léčbou se zabrání nejen těhotenským komplikacím, ale i možnému nedostatečnému vývoji mozkové kůry plodu a nebezpečí zhoršeného psychomotorického vývoje dítěte. Léčba takto postižených žen je v počátcích onemocnění málo nákladná. Pilotní projekt ověřoval schůdnost univerzálního vyšetření vybraných tyreoidálních ukazatelů u těhotných žen v 1. trimestru gravidity a poskytl řadu informací. Současné vyšetření TSH, FT4 a TPOAb zachytí nejen ženy s již rozvinutou funkční poruchou, ale i ženy se zvýšeným rizikem tyreoidálního onemocnění. U 18 % asymptomatických těhotných žen byla zachycena odchylka v některém ze sledovaných ukazatelů. Skutečnost, že 7,8 % žen mělo zřetelnou patologii (elevace TSH a/nebo snížení FT4) a mělo být jednoznačně léčeno, dokazuje smysluplnost celého projektu.
Zvýšit zájem gynekologů a těhotných žen zůstává otevřenou výzvou. Je v zájmu zdravotníků hledat cesty, jak ženy ve fertilním věku o složitosti problematiky informovat, jak využít masmédia a věnovat problematice těhotenství a tyreopatií zvýšenou pozornost. Zlepšení mezioborové spolupráce je žádoucí. Je jistě k úvaze zástupců veřejného zdravotního pojištění, zda je možné v České republice v systému veřejného zdravotnictví najít finanční zdroje pro všeobecný screening nebo hledat jiné cesty (připojištění, spoluúčast, nadstandard, plné hrazení pojištěnou ženou). Na Slovensku byl výnosem ministra z roku 2009 všeobecný screening těhotných žen již zaveden.
Děkujeme všem gynekologům, pracovníkům laboratoří a endokrinologům, kteří se podíleli na péči o vyšetřené těhotné ženy.
Zkratky
- ČLS JEP – Česká lékařská společnost Jana Evangelisty Purkyně
- ČSKB JEP – Česká společnost klinické biochemie ČLS JEP
- FT4 – volný tyroxin
- hCG – lidský choriový gonadotropin
- IVF – in vitro fertilizace
- PP – pilotní projekt
- TPOAb – protilátky proti tyreoidální peroxidáze
- TSH – tyreostimulační hormomn
- VVV – vrozené vývojové vady
- VZP – Všeobecná zdravotní pojišťovna
Adresa pro korespondenci:
doc. MUDr. Zdeňka Límanová, CSc.
III.
interní klinika a 1. LF UK a VFN
U Nemocnice
1, 128 18 Praha 2
e-mail:
liman@vfn.cz
Sources
1. Glinoer D. The regulation of thyroid function in pregnancy: pathways of endocrine adaptation from physiology to pathology. Ensocrine Reviews 1997; 18(3): 404–433.
2. Abalovich M, Gutierrez S, Alcaraz G, et al. Overt and subclinical hypothyroidism complicating pregnancy. Thyroid 2002; 12(1): 63–68.
3. Krassas GE, Poppe K, Glinoer D. Thyroid function and human reproductive health, Endocrine Reviews 2010; 31(5): 702–755.
4. Rinaldi MD, Stagnaro-Green AS. Thyroid disease and pregnancy: degrees of knowledge. Thyroid 2007; 17(8): 747–751.
5. Límanová Z, Zamrazil V. Má být zaveden screening funkčních tyreoidálních onemocnění u dospělých v České republice? DMEV 2004; 3 : 124–129.
6. Abalovich M, Amino N, Barbour LA, et al. Management of thyroid dysfunction during pregnancy and postpartum. J Clin Endocr Metab 2007; 92: S1–S47.
7. Hauerová D, Pikner R, Topolčan O, et al. Prevalence onemocnění štítné žlázy u těhotných ve 2. trimestru těhotenství v plzeňském regionu v roce 2000. Vnitř Lék 2002; 48(7): 629–631.
8. Springer D, Horáček J, Hauerová D, et al. Poruchy štítné žlázy v těhotenství – souhrn výsledků nezávislých studií Čes Gynek 2007; 72(6): 375–381.
9. Marwaha RK, Chopra S, Gopalakrishnan S, et al. Establishment of reference range for thyroid hormones in normal pregnant Indian women. An Intern J Obstet Gynekol 2008; 115 : 602–606.
10. Springer D, Zima T, Límanová Z. Reference intervals in evaluation of maternal thyroid function during the first trimestr of pregnancy. Europ J Endocrinol 2009; 160 : 791–797.
11. Vaidya B, Anthony S, Bilous M, et al. Detection of thyroid dysfunction in early pregnancy: Universal or targeted high risk case finding? J Clin Endocr Metab 2007; 92 : 203–207.
12. Jiskra J, Springer D, Antošová M, et al. General screening for thyroid dysfunction in pregnancy is necessary under conditions of Czech republic. Acta Med Port 2009; 22(4): abstract 90–91.
13. Horáček J, Spitálníková S, Dlabalová B, et al. Universal screening detects two-times more thyroid disorders in early pregnancy than targeted high-risk case finding. Eur J Endocrinol 2010; 163: 645–650.
14. Límanová Z. The thyroid gland – the show behind the screen – 2. part. Čas Lék čes 2009; 148 : 124–128.
15. Límanová Z, Jiskra J. Štítná žláza a gravidita: Postgraduální medicína 2010; 12(6): 627–633.
16. Premawardhana LD, Parkes AB, John R, et al. Thyroid peroxidase antibodies in early pregnancy. Utility for prediction of postpartum thyroid dysfunction and implications for screening Thyroid 2004; 14 : 610–615.
17. Morreale de Escobar G, Obregon MJ, Escobar del Rey F. Role of thyroid hormone during early brain development Europ J Endocrinol 2004; 151 : 25–37.
18. Haddow JE, Palomaki GE, Allan WC, et al. Maternal thyroid deficiency during pregnancy and subsequent neuropsychological development of the child. New Engl J Med 1999; 341 : 549–555.
19. Klein RZ, Sargent JD, Larsen PR, et al. Relation of severity of maternal hypothyroidism to cognitive development of offspring J Med Screen 2001; 8(18) 18–20.
20. Mitchell ML, Klein RZ. The sequale of untreated maternal hypothyroidism. Europ J Endocrinol 2004; 151(Suppl 3): U45.
21. Kooistra L, Crawford S, van Baar AL, et al. Neonatal effects of maternal hypothyroxinemia during early pregnancy. Pediatrics 2006; 117(1): 161–165.
22. Límanová Z. Štítná žláza a těhotenství. In: Moderní gynekologie a porodnictví 2010; 19(2): 197–211.
23. Dosiou C, Sanders GD, Araki SS, et al. Screening pregnant women for autoimmune thyroid disease: a costeffectivnes analysis. Eur J Endocrinol 2008; 158 : 841–851.
24. Telička Z, Jiskra J, Springer D. Simple method of economical analysis of diagnostic procedure (used in screening of thyroid disease in pregnant women). European Journal for Biomedical Informatics 2010; mhtml: file//E:EJBI.
25. Toulis AK, Goulis DG, Venetis ChA, et al. Risk of spontaneous miscarriage in euthyroid women with thyroid autoimmunity undergoing IVF: a meta analysis. Eur J Endocrinol 2010; 162 : 643–652.
26. Stucky BG, Yeap D, Turner SR. Thyroxine rreplacement during super-ovulation for in vitro fertilization: a potential gap in management? Fertil Steril 2010; 1: e1–3:
27. Negro R, Schwartz A, Gismondi R, et al. Increased pregnancy loss rate in thyroid antibody negative women with TSH levels between 2,5–5,0 in the first trimestr of pregnancy. J Clin Endocrinol Metab 2010; 95(9): E44–E48.
28. Negro R, Schwartz A, Gismondi R, et al. Universal screening versus case finding for detection and treatment of thyroid hormonal dysfunction during pregnancy. Clin Endocrinol Metab 2010; 95(4): 1699–1707.
29. Poppe K, et al. Thyroid function and assisted reproduction. In The Thyroid and reproduction. Merck European Thyroid Symposium 2008; s. 33.
30. Zamrazil V, Čeřovská J, Bílek R, et al. Hodnocení výsledků jodové profylaxe v České republice Čas Lék čes 2007; 146 : 262–266.
31. Negro R. Selenium and thyroid autoimmunity. Biologica 2008; 2(2): 265–273.
Labels
Addictology Allergology and clinical immunology Anaesthesiology, Resuscitation and Inten Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric dermatology & STDs Paediatric gastroenterology Paediatric gynaecology Paediatric surgery Paediatric cardiology Paediatric nephrology Paediatric neurology Paediatric clinical oncology Paediatric ENT Paediatric pneumology Paediatric psychiatry Paediatric radiology Paediatric rheumatology Paediatric urologist Diabetology Endocrinology Pharmacy Clinical pharmacology Physiotherapist, university degree Gastroenterology and hepatology Medical genetics Geriatrics Gynaecology and obstetrics Haematology Hygiene and epidemiology Hyperbaric medicine Vascular surgery Chest surgery Plastic surgery Surgery Medical virology Intensive Care Medicine Cardiac surgery Cardiology Clinical speech therapy Clinical microbiology Nephrology Neonatology Neurosurgery Neurology Nuclear medicine Nutritive therapist Obesitology Ophthalmology Clinical oncology Orthodontics Orthopaedics ENT (Otorhinolaryngology) Anatomical pathology Paediatrics Pneumology and ftiseology Burns medicine Medical assessment General practitioner for children and adolescents Orthopaedic prosthetics Clinical psychology Radiodiagnostics Radiotherapy Rehabilitation Reproduction medicine Rheumatology Nurse Sexuology Forensic medical examiner Dental medicine Sports medicine Toxicology Traumatology Trauma surgery Urology Laboratory Home nurse Phoniatrics Pain management Health Care Dental Hygienist Medical studentArticle was published in
Journal of Czech Physicians

- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Memantine in Dementia Therapy – Current Findings and Possible Future Applications
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
-
All articles in this issue
- Národní databáze genotypů – etické a právní aspekty
- Súčasné možnosti chirurgickej liečby chronickej pankreatitídy – literárny prehľad
- Mezinárodní databáze zdravotních statistik a jejich dostupné údaje
- Zájem lékařů o práci v lékařské posudkové službě
- Současné zkušenosti s vyšetřováním tyreopatií v graviditě – výsledky pilotního projektu
- Subjektivní zdraví, nemocnost a spotřeba zdravotní péče u rizikového, škodlivého a problémového pití alkoholu
- Journal of Czech Physicians
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Súčasné možnosti chirurgickej liečby chronickej pankreatitídy – literárny prehľad
- Mezinárodní databáze zdravotních statistik a jejich dostupné údaje
- Současné zkušenosti s vyšetřováním tyreopatií v graviditě – výsledky pilotního projektu
- Národní databáze genotypů – etické a právní aspekty