Možnosti využití technik plicní rehabilitace pro léčbu snížené síly dýchacích svalů
Use of pulmonary rehabilitation in the treatment of decreased respiratory muscle strength
Decreased respiratory muscle strength could lead to other health problems, which can decrease the quality of life of those patients. Ineffective expectoration and dyspnoea during physical activities and during activity of daily living are the most frequent disorders associated with decreased respiratory muscle strength. Multidisciplinary treatment including pulmonary rehabilitation programme is very important for those patients. Ventilatory muscle training (strength and endurance type of training), airway clearance techniques – active (e.g. autogenic drainage, instrumental techniques) and passive (e.g. manual thoracic compression, mechanical insufflator/exsufflator machine) and exercise training are the most frequent used techniques in these patients. Assessment of all respiratory muscles function – especially their respiratory and postural function – is important at the beginning of rehabilitation treatment.
Keywords:
ventilatory muscle training, cough – maximal inspiratory and expiratory mouth pressures – airway clearance techniques
:
Kateřina Neumannová
:
Katedra přírodních věd v kinantropologii a katedra fyzioterapie, Fakulta tělesné kultury, Univerzita Palackého, Olomouc
:
Čas. Lék. čes. 2015; 154: 72-78
:
Review Article
Snížená síla dýchacích svalů může mít vliv na další zdravotní komplikace, které mohou snižovat kvalitu života takto nemocných. Mezi nejčastější poruchy spojené se sníženou sílou dýchacích svalů patří poruchy expektorace a dušnost při pohybových aktivitách i během běžných denních činností. Pro takto nemocné je důležitá včasná mezioborová léčba, jejíž součástí by měla být i léčba rehabilitační. Mezi nejčastější techniky plicní rehabilitace u takto nemocných patří trénink dýchacích svalů (silový i vytrvalostní), techniky hygieny dýchacích cest – aktivní (např. autogenní drenáž, instrumentální techniky) i pasivní (např. manuální komprese hrudníku, mechanická insuflace/exsuflace) a celkový kondiční trénink. Před zahájením rehabilitační léčby je důležité podrobné vyšetření dýchacích svalů z hlediska všech jejich funkcí – zejména funkce dechové a posturální.
Klíčová slova:
trénink dýchacích svalů – kašel – maximální nádechový a výdechový ústní tlak – techniky hygieny dýchacích cest
ÚVOD
Inspirační svaly jsou efektorem dechového pohybu. Svaly exspirační se zapojují při aktivním výdechu i během kašle. Dysfunkce dýchacích svalů může mít různě závažné následky a rozdílné klinické projevy, které přivádějí nemocného do ordinací lékařů. Poruchy dýchacích svalů mohou být spojené s neefektivní expektorací, s výskytem dechových obtíží, se zvýšeným výskytem únavy a mohou být také zdrojem bolestí v pohybovém systému. V klinické praxi se ale často setkáváme s tím, že dýchací svaly nejsou u nemocných dostatečně vyšetřeny, není přesně určena příčina tíže dechových obtíží a porušeného dechového stereotypu, a není tak včas indikována komplexní terapie. Cílem tohoto přehledového článku je podat informace o neinvazivním vyšetření dýchacích svalů a dechového pohybu a o současných možnostech léčby pomocí fyzioterapeutických metod a technik dvou nejčastějších poruch – neefektivní expektoraci a dušnosti při pohybových aktivitách, které se u pacienta vyskytují z důvodu dysfunkce dýchacích svalů.
DYSFUNKCE DÝCHACÍCH SVALŮ
Mezi nejčastější příčiny dysfunkce dýchacích svalů patří poruchy spojené s řízením pohybu (onemocnění centrálního a periferního motoneuronu, nervosvalová onemocnění), změna zastoupení typu svalových vláken v dýchacích svalech (např. u chronické obstrukční plicní nemoci – CHOPN – dochází nejen k atrofii svalových vláken typu I, ale také ke změně těchto svalových vláken na svalová vlákna typu IIb), biomechanické příčiny (např. kyfoskoliózy, deformity hrudníku, stavy po operacích na hrudním koši a v oblasti břišní dutiny, snížená protažitelnost hrudních fascií, snížené rozvíjení hrudníku, vadné držení těla), zvýšené svalové napětí, poruchy hlubokého stabilizačního systému páteře a dekondice (často spojená s dlouhodobým chronickým onemocněním a imobilizací na lůžku). Dysfunkce dýchacích svalů může výrazně komplikovat zdravotní stav dlouhodobě nemocných, u kterých se vyskytne akutní respirační infekce.
Z uvedených příčin je zřejmé, že se jedná nejen o strukturální, ale i o funkční poruchy, které mohou vést k výskytu různých obtíží, které budou ovlivňovat kvalitu života daného jedince. U pacientů můžeme nacházet sníženou sílu inspiračních a exspiračních svalů, jejich únavu, slabost nebo sníženou vytrvalost. Tyto poruchy mohou způsobovat dušnost, sníženou pracovní kapacitu, poruchy expektorace, dechovou nedostatečnost a obtížné odpojení z mechanické ventilace (1).
VYŠETŘENÍ DÝCHACÍCH SVALŮ
Vyšetření dýchacích svalů může být pomocí invazivních i neinvazivních vyšetřovacích metod. Vzhledem k zaměření tohoto přehledového článku budou popsány pouze nejčastěji používané neinvazivní vyšetřovací metody.
Vyšetření maximálního nádechového a výdechového ústního tlaku
Sílu dýchacích svalů nelze pomocí neinvazivních metod vyšetřit přímo, ale je možné využít měření maximálního nádechového (PImax) a výdechového (PEmax) ústního tlaku, ze kterých lze určit, zda je síla dýchacích svalů v normě nebo snížená. U obou vyšetření je ale nutná spolupráce pacienta. Pro určení PImax pacient maximálně vydechne a na konci tohoto prodlouženého výdechu (blízko hodnoty reziduálního objemu – RV, což je objem vzduchu, který zůstane v plicích po maximálním výdechu) provede nádech s maximálním silovým úsilím. Naopak pro určení hodnoty PEmax pacient maximálně nadechne (k hodnotě celkové plicní kapacity – TLC, která představuje objem vzduchu v plicích po maximálním nádechu) a poté provede maximálně silný výdech. Silový nádech i výdech by měl trvat alespoň 2 s. Pro zhodnocení, zda naměřená hodnota dosahuje hodnoty normy nebo je snížená, je zaznamenána nejvyšší hodnota z naměřených hodnot PImax (resp. PEmax), které se nelišily o více než 20 %. Hodnoty norem se liší dle použitého typu měřícího zařízení, věku a pohlaví (1–4).
Pro zdravé dospělé by měla být hodnota PImax větší než –50 cm H2O u žen a –75 cm H2O u mužů. Hodnoty nižší než 50 % hodnoty normy (při dobré spolupráci pacienta) představují slabost nádechových svalů, která je charakterizovaná sníženou schopností odpočinutého svalu vytvářet sílu (5). Snížené hodnoty PImax nacházíme často u nervosvalových onemocnění, u onemocnění, která postihují bránici, mezižeberní svaly nebo pomocné dýchací svaly (např. paréza bránice, roztroušená skleróza mozkomíšní, cévní mozkové příhoda, dětská mozková obrna), u plicní hyperinflace, u emfyzému, který je spojený s oploštěním bránice, u pacientů s gastroezofageálním refluxem, kde bránice neplní dostatečně funkci zevního jícnového svěrače (v souhře s aktivací dolního jícnového svěrače), u pacientů s výraznou dekondicí a u dlouhodobě imobilních jedinců (6). Vyšetření PImax je důležité nejen pro určení síly nádechových svalů, pro adekvátní nastavení tréninku nádechových svalů, pro posouzení inspirační fáze kašle, ale také pro zhodnocení, zda pacient potřebuje ventilační podporu a zda zvládne odpojení z invazivní ventilační podpory. Síla nádechových svalů může být také posouzena pomocí maximálního nádechového nosního tlaku (1–4).
Hodnoty PEmax u zdravých dospělých osob by měly dosahovat hodnot vyšších než 80 cm H2O u žen a 100 cm H2O u mužů. Hodnoty PEmax bývají často snížené u nervosvalových onemocnění, u pacientů s transverzální míšní lézí a u ostatních onemocnění a úrazů, která jsou spojená s dysfunkcí břišních svalů. Jsou-li hodnoty PEmax snížené, představují sníženou sílu exspiračních svalů, což má za následek zejména poruchu exspirační fáze kašle, která je často spojena s neefektivní expektorací. Neefektivní expektorace pak komplikuje řadu onemocnění, pro které je typická zvýšená bronchiální sekrece (např. CHOPN, bronchiektázie, cystická fibróza, chronická bronchitida a respirační infekce), ale i onemocnění, která jsou spojená s dlouhodobou imobilizací a porušenou expektorací. U takto nemocných pak dochází k retenci bronchiální sekrece, což s sebou přináší další rizika a možné zdravotní komplikace. Nedostatečná síla exspiračních svalů se může podílet také na poruchách řeči a může mít vliv na poruchy polykání, čímž může u nemocných docházet k opakovaným aspiracím (1–4).
Během jednoho vyšetření se můžeme setkat s postupným narůstáním hodnot PImax a PEmax, což je většinou způsobené s postupným nacvičením techniky vyšetření a větším úsilím pacienta. Proto u pacienta provádíme alespoň pět pokusů, při kterých se naměřené hodnoty neliší o více než 20 %. Naopak pokud se při prvním měření dosáhne nejvyšší hodnoty, která se s dalšími opakovanými měřeními vždy snižuje, může to znamenat přítomnost únavy dýchacích svalů, pro kterou je charakteristická neschopnost udržení požadované síly kontrakce (2, 4, 6).
Vyšetření dýchacích svalů z pohledu fyzioterapeuta
Dýchací svaly by neměly být vyšetřeny pouze pro zhodnocení jejich síly, ale vždy by měly být vyšetřeny i jejich ostatní funkce. Je důležité si uvědomit, že dýchací svaly neplní pouze funkci dechovou, ale že mají funkci posturální a že se také podílejí na pohybech trupu i končetin. Porucha jedné jejich funkce může ovlivňovat funkce ostatní, a tím se mohou projevy jejich dysfunkce u jednotlivých nemocných výrazně lišit – dechové obtíže, poruchy expektorace, bolesti v oblasti hrudníku nebo páteře.
Součástí vyšetření dýchacích svalů je nejen zhodnocení jejich síly, ale také zhodnocení jejich ostatních funkcí. U dýchacích svalů, které se podílejí na pohybech trupu nebo končetin, je vyšetřována i tato jejich dynamická funkce. Stabilizační funkci dýchacích svalů hodnotíme pomocí funkčních zkoušek hlubokého stabilizačního systému páteře – např. brániční test, test břišního lisu, extenční test, test hlubokých flexorů krční páteře (7).
Dechové obtíže s porušeným dechovým stereotypem jsou vždy jedním z nejvýznamnějších ukazatelů dysfunkce dýchacích svalů, a proto je důležité vyšetřit a zhodnotit dechový pohyb aspekcí i palpací, a to během klidového dýchání, maximálního nádechu a výdechu a během různých pohybových činností. Vždy je hodnocen dechový stereotyp, typ dýchání, zda se zapojují pomocné dýchací svaly a zda je přítomna nějaká asymetrie. Nejčastější poruchy dechového stereotypu jsou představovány (1, 8, 9):
- horním hrudním typem dýchání, při kterém převažuje více elevační pohyb hrudníku než jeho rozvíjení, často je i nadměrný elevační pohyb ramen, zapojují se pomocné dýchací svaly;
- sníženým transverzálním rozměrem hrudníku během nádechu, ke kterému dochází díky výraznému oploštění bránice a horizontálnímu postavení jejich vláken (Hoover’s sign);
- abdominálním paradoxem, při kterém během rozvíjení hrudníku dochází ke vpadnutí břišní oblasti místo jejího vyklenutí;
- nadměrné vyklenování břišní stěny během nádechu bez rozvíjení hrudníku.
Maximální rozsah exkurzí hrudního koše během dýchání je vyšetřován během maximálního nádechu a výdechu, kdy rozdíl naměřených hodnot určí rozvíjení hrudníku. Vyšetření lze provést na čtyřech úrovních pro zhodnocení rozvíjení celého hrudního koše (v úrovni axil, přes mesosternale, přes xiphosternale a v polovině vzdálenosti processus xiphoideus a umbilicus). Je-li rozvíjení hrudníku na úrovni mesosternale méně než 2,5 cm, je rozvíjení hrudníku výrazně snížené (2, 8, 10).
Další nezbytné vyšetření je palpační vyšetření dýchacích svalů pro zhodnocení, zda je v nich zvýšené napětí jako celku, nebo jen jednotlivých vláken (přítomnost reflexních změn) (obr. 1). Jsou-li v dýchacích svalech přítomné reflexní změny charakteru trigger point (TP) mohou mít typickou lokalizaci vyzařování bolestí (např. TP v m. serratus anterior způsobuje bolest na laterální straně hrudníku).

Na palpační vyšetření dýchacích svalů navazuje vyšetření kůže a podkoží (včetně vyšetření jizev) a krčních i hrudních fascií. Při přítomnosti horního hrudního dýchání a při přítomnosti poruch polykání je vždy nutné vyšetřit orofaciální oblast včetně vyšetření pohyblivosti jazylky a palpace svalů nadjazylkových a podjazylkových (9, 11).
PLICNÍ REHABILITACE
Na podkladě výsledků všech vyšetření je ošetřujícím lékařem indikována cílená léčba, jejíž součástí by u nemocných s dysfunkcí dýchacích svalů měla být i plicní rehabilitace. Plicní rehabilitace zahrnuje edukaci pacienta, jednotlivé fyzioterapeutické koncepty a metody, psychosociální a nutriční podporu. Volba jednotlivých fyzioterapeutických metod a technik a jejich vzájemná kombinace závisí na typu poruchy, kterou chceme ovlivnit.
Možnosti využití fyzioterapeutických metod a technik jsou v následujícím textu uvedeny pro dvě nejčastější dysfunkce spojené se sníženou sílou dýchacích svalů – poruchy expektorace a dušnost zejména při pohybových aktivitách.
Poruchy expektorace
Poruchy expektorace spojené s oslabením síly dýchacích svalů mohou být příčinou neefektivní expektorace spojené se stagnací bronchiální sekrece, tvorbou bronchiálních zátek a se zvýšeným rizikem vzniku atelektázy. U nemocných to může přinášet závažné respirační komplikace. Komplexní léčba by tak měla být u těchto nemocných zahájena co nejdříve.
Porušená inspirační fáze kašle. Adekvátní síla inspiračních svalů je nezbytná pro dosažení dostatečného objemu nadechnutého vzduchu během inspirační fáze kašle. Protažení exspiračních svalů během nádechu je výhodné pro možnost generování větší síly exspiračních svalů během výdechové fáze kašle, což má za následek generaci vyššího intrathorakálního tlaku a vyššího exspiračního průtoku a objemu (12, 13). Pouze při mírném snížení síly inspiračních svalů v terapii využíváme převážně techniky aktivní, při výrazném oslabení využíváme i přístrojovou podporu nádechu. Mezi nejčastěji užívané techniky patří (3, 8, 14–21):
- Neurofyziologická facilitace dýchání: Reflexně ovlivněné dýchání, které ovlivní nádechovou i výdechovou část dechového cyklu, lze využít u pacientů spolupracujících i nespolupracujících. Lze aplikovat např. kontaktní dýchání (manuální podpora dechových pohybů umožňující aktivaci výdechu i nádechu), Vojtovu metodu reflexní lokomoce (reflexní ovlivnění dechového vzoru pomocí stimulace vybavovaných zón v předem stanovených polohách reflexního otáčení nebo plazení).
- Trénink nádechových svalů: je zaměřen zejména na silový trénink. Lze využít např. nádechový trenažér threshold inspiratory muscle trainer (IMT) nebo POWERbreathe. Na obou pomůckách lze nastavit odpor pro nádech s přesností na 1 cm H2O a pacient se snaží provádět maximálně možný nádech. Počet opakování nepřesahuje 20 nádechů, jednotlivý počet nádechů proti odporu je vždy určen dle aktuálního zdravotního stavu. Pomůcku threshold IMT lze přes spojku připojit i k tracheostomii, a může tak být trénink dýchacích svalů využit i u takto nemocných. U pacientů, kterým je indikována oxygenoterapie, lze threshold IMT propojit i s touto léčbou přes adaptér pro připojení ke kyslíku.
- Využití dechových trenažérů pro trénink nádechu o různém objemu: Nejčastěji používané trenažéry jsou cliniflo, triflo, voldyne. Výhodou těchto trenažérů je zpětná vazba, kterou pacient během nádechu dostává, zda zvládl provést nádech o daném objemu.
- Cvičení na zvýšení rozvíjení hrudníku: Jedná se o techniku z aktivního cyklu dechových technik, při které se pacient snaží provést maximálně možný nádech. Oblast, do které se pacient nadechuje, může být facilitována pomocí manuálního kontaktu.
- Glosofaryngeální dýchání: Je speciální technika nádechu používaná u pacientů se sníženou vitální kapacitou plic na podkladě snížení síly dýchacích svalů.
- Měkké a mobilizační techniky: Jsou cíleny na ošetření měkkých tkání hrudníku (ošetření svalů, fascií, mobilizace kloubních spojení). Důležité je ošetření nádechových svalů (ošetření bránice, mm. intercostales, mm. scaleni, m. pectoralis major et minor atd.) pomocí postizometrické relaxace (technika zaměřená na ošetření reflexních změn), muscle energy techniques (technika uvolňující svalová vlákna, která jsou ve zvýšeném napětí) a protahování (technika sloužící k protažení celého svalu).
- Přístrojová podpora nádechu: U pacientů, u kterých je nádech nedostatečný a již nejsou účinné předchozí uvedené techniky, lze využít pro usnadnění nádechu ambuvak nebo mechanickou insuflaci pomocí Cough Assist pomocí obličejové masky nebo náustku. Výhodou Cough Assist je možnost připojení přes tracheostomickou spojku i u pa-cienta s tracheostomií.
Porušená exspirační fáze. Při snížení síly exspiračních svalů dochází ke snížení vrcholového průtoku vzduchu během kašle (PCF – peak cough flow). Přestože v zahraničí patří tento parametr mezi základní parametry, který se u nemocného s poruchou expektorace hodnotí, v České republice není tento parametr vyšetřován. Pro vyšetření tohoto parametru se dá využít peak flow meter nebo spirometr, do kterého pacient po maximálně možném nádechu provede co nejvíce usilovné zakašlání. Je vhodnější vyšetřovat s použitím obličejové masky. Pro efektivní expektoraci by hodnoty PEmax měly být vyšší než 60 cm H2O a hodnoty vrcholového výdechového průtoku (PEF) by měly být vyšší než 2,7 l/s. Dojde-li ke snížení PCF pod 270 l/min, je zvýšené riziko respiračního selhání během infekcí respiračního systému, při snížení hodnoty pod 160 l/min je nezbytná pomoc s expektorací. Hodnoty PCF jsou taktéž důležité pro zhodnocení, zda pacient zvládne extubaci a následně udrží dostatečně efektivní expektoraci nebo zda bude vyžadovat asistovanou expektoraci s využitím technik dechové rehabilitace včetně využití mechanické insuflace a exsuflace (21–23). Při mírném snížení síly výdechových svalů jsou převážně využívány aktivní techniky hygieny dýchacích cest (airway clearance techniques – ACT), při výraznějším snížení síly dýchacích svalů se využívají pasivní techniky, přístrojová podpora expektorace a odsávání.
Mezi nejčastější techniky pro usnadnění expektorace a zlepšení mobility bronchiální sekrece z periferních cest směrem do centrálních patří (8, 14–17, 20, 21, 25):
- Aktivní drenážní techniky bez pomůcek: Autogenní drenáž (aktivní svalově podpořený výdech přes otevřená ústa, kterému předchází nádech následovaný ponádechovou pauzou), technika silového výdechu (huffing – svalově podpořený rychlý výdech, který je následován kontrolním dýcháním).
- Aktivní drenážní techniky s pomůckami: Využít lze dechové pomůcky s oscilacemi – např. RC-Cornet, flutter, acapellu a dechové pomůcky bez oscilací – např. threshold positive expiratory pressure (PEP), pariPEP S-system, theraPEP. Při snížené síle výdechových svalů je na pomůcce nastaven nižší stupeň odporu tak, aby byla usnadněna expektorace, ale nedocházelo ke vzniku únavy nemocného. Počet výdechů, který nemocný provádí přes pomůcku, je vždy stanoven dle aktuálního zdravotního stavu a cvičení je prokládáno odpočinkovými pauzami. RC-cornet, acapellu, threshold PEP, pariPEP S-system lze propojit s inhalační léčbou (obr. 2). Acapellu a threshold PEP lze připojit na tracheostomii.
- Trénink výdechových svalů: Pro cílený trénink výdechových svalů je možné použít výdechový trenažér threshold PEP, na kterém lze nastavit hodnotu odporu s přesností na 1 cm H2O. Počet výdechů proti odporu je dle aktuálního zdravotního stavu a pro silový trénink pacient provádí nejvíce 20 výdechů proti odporu za sebou. Dle potřeby prokládá pacient cvičení odpočinkovými pauzami. Pacient provádí maximálně možný prodloužený výdech.
- Manuální dopomoc: Při výraznějším oslabení výdechových svalů je možné zařadit pro usnadnění expektorace manuální kompresi hrudníku nebo torakoabdominální kompresi. Dochází-li během kašle k vyklenutí břišní stěny, lze ji stabilizovat a podpořit její funkci manuálně nebo pomocí pružného či břišního pásu.
- Pasivní drenážní techniky: Mezi pasivní drenážní techniky patří posturální drenáž, poklepy a vibrace hrudníku, které mohou být spojené i s vibrační masáží hrudníku. U posturální drenáže a poklepů je nutné sledovat saturaci hemoglobinu kyslíkem a vyvarovat se kontraindikací pro použití těchto dvou technik – u polohové drenáže zejména poloha hlavou dolů (např. u malých dětí, poúrazových stavů v oblasti hlavy, gastroezofageálního refluxu), pro poklepy jsou kontraindikací např. pooperační stavy na hrudníku, fraktury v této oblasti, osteoporóza, hepatomegalie a splenomegalie. Vždy pokud pacient zvládá aktivní drenážní techniky, tak jsou aktivní techniky preferovány.
- Mechanická exsuflace: Přístrojově podpořené exspirium, které usnadní mobilitu bronchiální sekrece a usnadní expektoraci. Lze kombinovat i s oscilacemi pro snazší odlepení sekrece ze stěny bronchů. Mechanická exsuflace je většinou kombinována s mechanickou insuflací. V České republice pro přístrojovou podporu expektorace s využitím mechanické insuflace a exsuflace je možné využít přístroj Cough Assist. Je důležité si uvědomit, že se jedná o neinvazivní typ terapie, která napomůže udržet čistotu dýchacích cest, a její využívání u indikovaných diagnóz minimalizuje nebo zcela eliminuje rizika spojená se stagnací bronchiální sekrece. Výhodou je možnost využití u spolupracujících i nespolupracujících pacientů dětského i dospělého věku a to jak v nemocnicích, v léčebnách pro dlouhodobě nemocné, tak i v domácím prostředí (obr. 3).

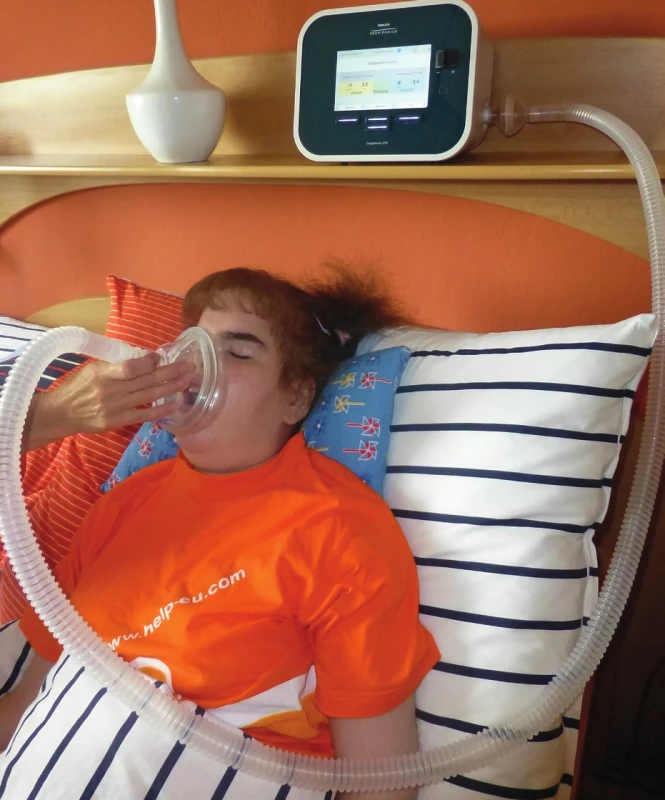
Dušnost
U pacientů, u kterých je přítomná dušnost a u kterých je snížená síla nebo vytrvalost dýchacích svalů, je tak možné využít cílený trénink dýchacích svalů, neboť dýchací svaly je možné trénovat stejně jako ostatní příčně pruhované svaly. Pacienti nejčastěji popisují vznik dechových obtíží při náročnějších pohybových aktivitách, často se jedná o pacienty, kteří mají maximální možnou farmakoterapii, ale stále je limitují dechové obtíže při pohybových aktivitách. Není-li zjištěná jiná příčina těchto dechových obtíží (např. onemocnění srdce, neurologická onemocnění), je častou příčinou snížená síla dýchacích svalů a snížená vytrvalost. U takto nemocných můžeme nacházet i sníženou tělesnou zdatnost (3).
V klinické praxi se nejvíce používají pro trénink dýchacích svalů dechové trenažéry threshold IMT a threshold PEP, se kterými se může využít silový nebo vytrvalostní typ tréninku. Pomůcky jsou využitelné v jakékoli poloze, a lze je tak využít u nemocných na lůžku, ale také ve spojení s dalšími druhy terapie, které napomohou propojení respirační funkce dýchacích svalů s jejich dalšími funkcemi.
Jak bylo uvedeno výše, pro silový trénink se využívá nejvíce 20 po sobě jdoucích nádechů (nebo výdechů), které jsou maximální. Většinou se pro něj využívá trénink o vysoké intenzitě. Pro nádechové svaly jsou hodnoty odporu na přístroji nastavené v rozmezí 65–80 % PImax. Silový trénink výdechových svalů je nastaven na hodnotách odporu 60 % PEmax.
Naopak vytrvalostní trénink je spojený s nádechem a výdechem, které nejsou maximální, důraz je kladen na správný stereotyp dýchání, zachování správného poměru délky nádechu a výdechu. Odpor pro vytrvalostní trénink nádechových svalů je nižší, většinou začíná na 15 % PImax, postupně je zvyšován až na 60 % PImax. Odpor pro vytrvalostní trénink výdechových svalů je nastavován v rozmezí 15–45 % PEmax. Výdech je při tréninku nádechových i výdechových svalů delší než nádech. Při vytrvalostním tréninku je v prvním týdnu maximální délka jedné cvičební lekce do 10 minut, postupně se celková délka vytrvalostního tréninku zvyšuje až na 30 minut. Silový i vytrvalostní trénink dýchacích svalů je možné indikovat i u nemocných s oxygenoterapií, u těchto pacientů je vhodné během terapie kontrolovat saturaci hemoglobinu kyslíkem (3, 14, 16, 26).
Pro vyšší efektivitu léčby je vhodné po zvládnutí tréninku dýchacích svalů v základních polohách (leh a sed) zařadit i náročnější polohy – stoj, stoj na jedné dolní končetině a stoj na labilních pomůckách (obr. 4). Dále je možné dýchání přes pomůcky současně kombinovat s pohybovými aktivitami (např. chůze, podřepy) a s tréninkem hlubokého stabilizačního systému páteře (18).

U nemocných, u kterých byl zařazen do terapie trénink dýchacích svalů, dochází ke snížení až vymizení pocitu dušnosti během pohybových aktivit (např. chůze po rovině, chůze do schodů, chůze do kopce) a vedou i ke snížení nutnosti užívání tzv. úlevových léků pro projevy dušnosti.
Pokud se u nemocného vyskytuje i snížená síla ostatních příčně pruhovaných svalů a snížená tělesná zdatnost, je vhodné k tréninku dýchacích svalů zařadit i celkový pohybový trénink – silový a vytrvalostní tak, jak je to doporučováno ve standardu plicní rehabilitace (27–29).
Závěr
Z výše uvedeného přehledu je zřejmé, že u pacientů s poruchami dýchání jakékoliv etiologie by vždy mělo být běžnou součástí i vyšetření dýchacích svalů (včetně zhodnocení jejich síly) a kineziologické zhodnocení pohybové složky dýchání. Je-li zjištěna dysfunkce dýchacích svalů, pak by vždy do komplexní léčby měla být zařazena i léčba rehabilitační. Komplexní léčba by měla být uskutečňována na podkladě mezioborové spolupráce a měla by být cílená na pacientovy obtíže. Každému pacientovi s poruchou dýchacích svalů by tak měly být nabídnuty i moderní rehabilitační postupy, které povedou ke zlepšení jeho zdravotního stavu.
Zkratky
ACT airway clearance techniques
CHOPN chronická obstrukční plicní nemoc
IMT inspiratory muscle trainer
PCF peak cough flow
PEF vrcholový výdechový průtok
PEP positive expiratory pressure
PEmax maximální výdechový ústní tlak
PImax maximální nádechový ústní tlak
RV reziduální objem
TLC celková plicní kapacita
TP trigger point
Konflikt zájmů: žádný.
ADRESA PRO KORESPONDENCI:
Mgr. Kateřina Neumannová, Ph.D.
Katedra přírodních věd v kinantropologii a Katedra fyzioterapie
Fakulta tělesné kultury UP
tř. Míru 115, 771 11 Olomouc
e-mail: burianovakaterina@seznam.cz
Sources
1. Watchie J. Cardiopulmonary assessment. In Watchie J. Cardiovascular and pulmonary physical therapy. A clinical manual. St. Louis: Elsevier Saunders 2010; 222–297.
2. Cahalin LP. Pulmonary evaluation. In DeTurk W, Cahalin L. Cardiovascular and pulmonary physical therapy. New York: McGraw-Hill 2004; 221–272.
3. Gosselink R, Dal Corso S. Respiratory muscle testing. In Frownfelter, D., Dean, E. Cardiovascular and pulmonary physical therapy. Evidence to practice. St. Louis: Elsevier Mosby 2012; 419–430.
4. Motram CD. Specializes test regimens. In: Motram, C. D. Ruppel’s manual of pulmonary function testing. Missouri: Elsevier Mosby 2013; 321–352.
5. Novák M, Paleček F. Svaly a hrudník. In Paleček F. Patofyziologie dýchání. Praha: Academia 1999; 65–88.
6. Chaves R, Carvalho de Miranda, Suesada M, Polisel F, Cristinade Sá C, Navarro-Rodriguez T. Respiratory physiotherapy can increase lower esophageal sphincter pressure in GERD patients. Respir Med, 2012; 106 : 1794–1799.
7. Kolář P. Vyšetření posturální stabilizace a posturální reaktibility. In Kolář P, et al. Rehabilitace v klinické praxi. Praha: Galén 2010; 51–56.
8. Neumannová K, Kolek V, a kol. Asthma bronchiale a chronická obstrukční plicní nemoc – možnosti komplexní léčby z pohledu fyzioterapeuta. Praha: Mladá Fronta 2012.
9. Chaitow L. Biomechanical influences on breathing. In Chaitow L, Bradley D, Gilbert Ch. Multidisciplinary approaches to breathing pattern disorders. Edinburg: Churchill Livingstone 2002a; 83–109.
10. Hillegass E. Examination and assessment procedures. In Hillegass E. Cardiopulmonary physical therapy. St. Louis: Elsevier Saunders 2011; 534–567.
11. Lewit K. Manipulační léčba v myoskeletální medicíně. Praha: Sdělovací technika 2003.
12. McCool FD. Global physiology and patophysiology of Cough. Chest 2006; 129 : 48S–53S.
13. Polverino M, Polverino F, Fasolino M, Ando F, Alfieri A, De Blasio F. Anatomy and neuro-pathophysiology of cough reflex arc. Multidisciplinary respiratory medicine 2012; 7 : 1–5.
14. Rodrigues J, Watchie J. Cardiovascular and pulmonary physical therapy treatment. In: Watchie, J. Cardiovascular and pulmonary physical therapy. A clinical manual. St. Louis: Elsevier Saunders 2010; 298–341.
15. Sciaky A, Pawlik A. Intervention for acute cardiopulmonary condition. In Hillegass E. Cardiopulmonary physical therapy. St. Louis: Elsevier Saunders 2011; 568–598.
16. Crouch R. Pulmonary rehabilitation. In Hillegass E. Cardiopulmonary physical therapy. St. Louis: Elsevier Saunders 2011; 638–658.
17. Frownfellter D, Massery M. Facilitating airway clearance techniques with coughing techniques. In Frownfelter D, Dean E. Cardiovascular and pulmonary physical therapy. Evidence to practice. St. Louis: Elsevier Mosby 2012; 337–351.
18. Frownfelter D. Facilitating ventilation patterns and breathing strategies. In Frownfelter D, Dean E. Cardiovascular and pulmonary physical therapy. Evidence to practice. St. Louis: Elsevier Mosby 2012; 352–376.
19. Chaitow L. Osteopathic assessment and treatment of thoracic and respiratory dysfunction. In Chaitow L, Bradley D, Gilbert Ch. Multidisciplinary approaches to breathing pattern disorders. Edinburg: Churchill Livingstone 2002b; 131–172.
20. Smolíková L, Máček M. Respirační fyzioterapie a plicní rehabilitace. Brno: Národní centrum ošetřovatelství a nelékařských zdravotnických oborů 2013.
21. Pryor JA, Prasad SA. Physiotherapy techniques. In Pryor JA, Prasad SA. Physiotherapy for respiratory and cardiac problems. Edinburgh: Churchill Livingstone 2008; 134–217.
22. Bach, J. R. Update and perspective on noninvasive respiratory muscle aid, part 2: the expiratory aids. Chest 1994; 105 : 1538–1544.
23. Dohna-Schwake C, Ragette R, Teschler H, Voit T, Mellies U. Pre-dictors of severe chest infections in pediatric neuromuscular disorders. Neuromuscular disorders 2006; 16 : 325–328.
24. Bach J, Saporito LR. Criteria for extubation and tracheostomy tube removal for patients with ventilatory failure. Chest 1996; 110 : 1566–1571.
25. Mejia-Downs A. Airway clearance techniques. In Frownfelter D, Dean E. Cardiovascular and pulmonary physical therapy. Evidence to practice. St. Louis: Elsevier Mosby 2012; 309–336.
26. Enright S. Inspiratory muscle training. In Pryor JA, Prasad SA. Physiotherapy for respiratory and cardiac problems. Edinburgh: Churchill Livingstone 2008; 179–180.
27. ATS/ERS. Statement on pulmonary rehabilitation. American Journal of Respiratory and Critical Care Medicine 2006; 173 : 1390–1413.
28. Bolton CE, Bevan-Smith EF, Blakey JD, et al. British thoracic society guidelines on pulmonary rehabilitation in adults. Thorax 2013; 68: ii1–ii30.
29. Dean E, Frownfelter D, Gappmaier E. Exercise testing and training: primary cardiovascular and pulmonary dysfunction. In Frownfelter D, Dean E. Cardiovascular and pulmonary physical therapy. Evidence to practice. St. Louis: Elsevier Mosby 2012; 377–408.
Labels
Addictology Allergology and clinical immunology Angiology Audiology Clinical biochemistry Dermatology & STDs Paediatric gastroenterology Paediatric surgery Paediatric cardiology Paediatric neurology Paediatric ENT Paediatric psychiatry Paediatric rheumatology Diabetology Pharmacy Vascular surgery Pain management Dental HygienistArticle was published in
Journal of Czech Physicians

- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Advances in the Treatment of Myasthenia Gravis on the Horizon
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
-
All articles in this issue
- Informed consent analysis and its role in modern medicine
- Positive aspects of old ages – humor of seniors
- Use of pulmonary rehabilitation in the treatment of decreased respiratory muscle strength
- The prospects for children with acute lymphoblastic leukemia of being cured has increased in the Czech Republic in the 21st century to 90% – outcome of the ALL-IC BFM 2002 trial
-
Ženská androgenetická alopecie, přehled příčin a léčebných možností
Mezoterapie – vlastní studie - Wenzel Leopold Gruber (1814–1890)
- Journal of Czech Physicians
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Use of pulmonary rehabilitation in the treatment of decreased respiratory muscle strength
-
Ženská androgenetická alopecie, přehled příčin a léčebných možností
Mezoterapie – vlastní studie - The prospects for children with acute lymphoblastic leukemia of being cured has increased in the Czech Republic in the 21st century to 90% – outcome of the ALL-IC BFM 2002 trial
- Positive aspects of old ages – humor of seniors
