Paliatívna starostlivosť o chorých s narušenou integritou kože v domácom prostredí a jej zaznamenávanie do dokumentácie
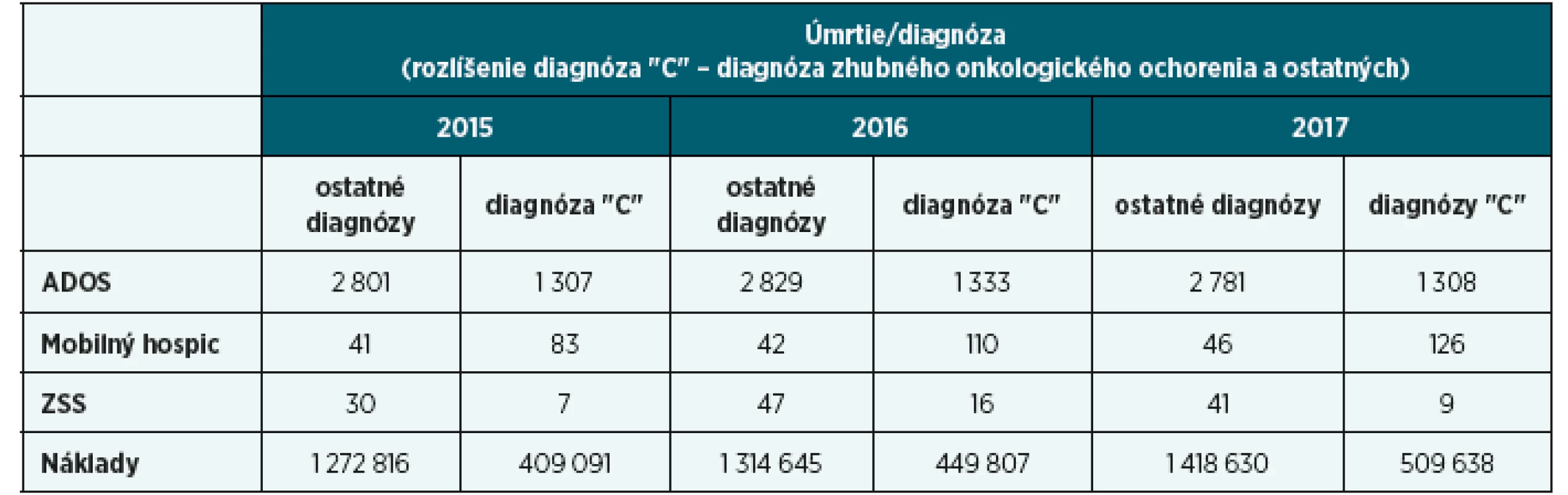
The number of people in need of palliative care is globally estimated 20,4 million (Worldwide Palliative Care Aliance, 2014, s. 12). Part of palliative care of patient with impaired skin integrity is nursing care, in which nurses assess and treat disorders of the skin's integrity, and consult their physician with the work and record them in the documentation. In Slovakia, palliative care is provided in the patient's home through mobile hospices, home care agencies (HCA) and welfare institutions (WI), where 6 920 patients insured in General Health Insurance company were treated in 2017 with decubitus and other non-healing wounds and dying. Due to the specifics of this care, it is important that it be thoroughly recorded in the documentation. Content analysis of HCA and WI documentation points to deficiencies in recording in the documentation. 61.9% of the wound healing process information records were rated 3 or higher (on a scale of 1 to 5) and only 54.2% documentation contained identical data about application of the medicine on the wound with data of information system insurance company. It could be beneficial to keep a single dossier using electronic systems and standardized records in a palliative care environment and to address the patient's problem in the context of evidence-based nursing.
Keywords:
palliative care – non-healing wounds – documentation
:
K. Kačalová 1; K. Žiaková 2
:
Reviz. posud. Lék., 22, 2019, č. 1-2, s. 39-45
:
Original Articles, Review Articles, Case Reports
Celosvetovo sa odhaduje 20,4 milióna ľudí vyžadujúcich paliatívnu starostlivosť (Worldwide Palliative Care Aliance, 2014, s. 12). Súčasťou paliatívnej starostlivosti o chorých s narušenou integritou kože je ošetrovateľská starostlivosť, v rámci ktorej sestry hodnotia a ošetrujú poruchy celistvosti kože, pričom svoju činnosť konzultujú s lekárom a zaznamenávajú do dokumentácie. Na Slovensku je paliatívna starostlivosť v domácom prostredí pacienta poskytovaná prostredníctvom mobilných hospicov, agentúr domácej ošetrovateľskej starostlivosti (ADOS) a zariadení sociálnych služieb (ZSS), kde bolo v roku 2017 ošetrených 6 920 umierajúcich poistencov VšZP s dekubitmi a inými nehojacimi sa ranami. Vzhľadom k špecifikám tejto starostlivosti je nevyhnutné jej dôsledné dokumentovanie. Obsahová analýza dokumentácie ADOS a ZSS poukazuje na nedostatky pri zaznamenávaní do dokumentácie. Až 61,9 % dokumentácií so záznamom priebežných informácii o procese hojenia rany bolo hodnotených stupňom 3 a viac (na škále hodnotenia od 1 do 5) a len 54,2 % dokumentácií obsahovalo zhodné údaje o aplikovaných liečivách na nehojacu sa ranu s údajmi v informačnom systéme poisťovne. Prínosné by mohlo byť jednotné vedenie dokumentácie s využitím elektronických systémov a štandardizovaných záznamov v prostredí paliatívnej starostlivosti a riešenie pacientovho problému v kontexte ošetrovateľstva založeného na dôkazoch.
Klíčová slova:
paliatívna starostlivosť – nehojace sa rany – dokumentácia
ÚVOD
Paliatívna starostlivosť sa zameriava na problémy chorých s aktívnou, zhoršujúcou sa a pokročilou chorobou s limitovanou prognózou [Križanová, 2014, s. 342]. Na Slovensku je paliatívna starostlivosť v domácom prostredí pacienta poskytovaná predovšetkým prostredníctvom mobilných hospicov, ale vzhľadom k ich menšiemu počtu (VšZP mala k 1. 7. 2018 uzatvorenú zmluvu s 15 mobilnými hospicmi) a k vysokému dopytu po tejto starostlivosti aj prostredníctvom ADOS a ZSS (tab. 1).
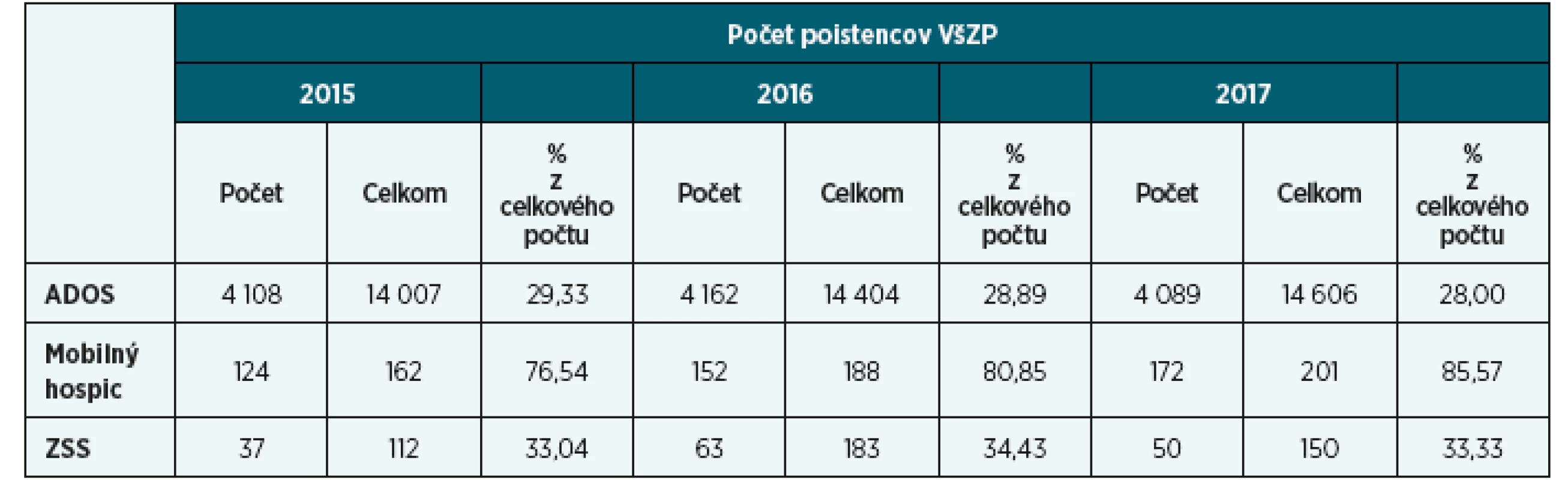
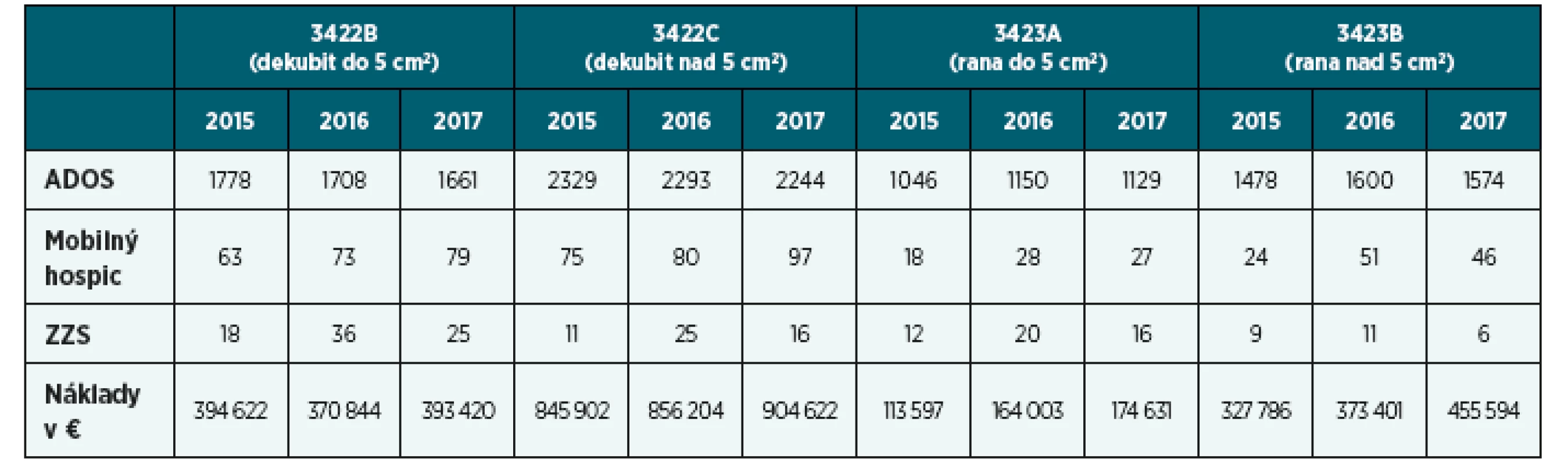
Paliatívna ošetrovateľská starostlivosť je komplexná ošetrovateľská starostlivosť poskytovaná sestrami s odbornou spôsobilosťou a je zameraná hlavne na manažment a uspokojovanie potrieb pacienta s nevyliečiteľným ochorením a zomierajúceho pacienta [Koncepcia, 2006]. V zmysle platnej legislatívy sestra jednotlivé ošetrovateľské výkony vyhodnocuje a dokumentuje (§ 2, zákon č. 576/2004, OU MZ SR, 2009, štandardy č. 85, 86), pričom sa v rámci paliatívnej starostlivosti zameriava na dosiahnutie čo najlepšej kvality života. V domácom prostredí existuje množstvo pacientov s nevyliečiteľným ochorením, ktorým je poskytovaná ošetrovateľská starostlivosť v súvislosti s narušenou celistvosťou kože (tab. 2), ktorá má v kontexte paliatívnej starostlivosti určité špecifiká.
Sestra hodnotí a ošetruje poruchy celistvosti kože a slizníc, samostatne na základe indikácie lekára ich preväzuje a ošetruje, realizuje stery z kože a odoberá biologický materiál, aplikuje lieky na kožu a sliznice, pričom svoju činnosť dokumentuje (Vyhláška MZ SR, č. 95/2018). Práca sestry je úzkostlivo sledovaná nielen pacientom ale aj jeho príbuznými, čo zvyšuje tlak na správne poskytovanie starostlivosti a jej zaznamenávanie, aj keď dokumentovanie v domácich podmienkach nie je vždy ideálne. Zaznamenávanie posúdenia a procesu hojenia dekubitov alebo iných nehojacich sa rán patrí medzi najťažšie úlohy dokumentovania starostlivosti poskytovanej prostredníctvom sestier ADOS a ZSS. Jedna z nemeckých štúdií zameraná na dokumentovanie 7 051 chronických nehojacich sa rán u 4 175 pacientov viedla k vytvoreniu štandardizovaného dokumentačného systému s rozsiahlou databázou určenou pre sieť centier starostlivosti o rany [Coerper, Wicke, Pfeffer et al., 2004, s. 251]. Správne vedená dokumentácia sa stáva podkladom pre včasné a kvalitné poskytovanie ošetrovateľskej starostlivosti, multidisciplinárnu spoluprácu a úhradu poskytnutej starostlivosti zo zdrojov verejného zdravotného poistenia. Slovenská legislatíva nestanovuje jednotný merací a hodnotiaci nástroj, definuje však zápis o výkone do dokumentácie, ktorý má obsahovať stručný popis výkonu a jeho vyhodnotenie. Zaujímalo nás, či sestry ADOS a ZSS zaznamenávajú ošetrovateľskú starostlivosť v súvislosti s narušenou integritou kože v súlade s legislatívou a ošetrovateľskými štandardami. Multidisciplinárna spolupráca v podmienkach domáceho prostredia je náročná, preto bolo našim cieľom zistiť, či existuje zhoda medzi údajmi v dokumentácii ADOS/ZSS a údajmi v účte poistenca.
Špecifiká starostlivosti o narušenú integritu kože v rámci paliatívnej starostlivosti
Starostlivosť o pacientov s nevyliečiteľným ochorením a zomierajúcich pacientov, ktorí majú dekubity a iné nehojace sa rany, má svoje špecifiká, týkajúce sa charakteristiky, cieľa liečby, posudzovania i manažmentu symptómov v rámci ošetrovateľskej starostlivosti. Z celkového počtu pacientov, ktorým je poskytovaná paliatívna starostlivosť, je veľké množstvo onkologicky chorých (tab. 3). U pacientov s onkologickou diagnózou sestry často ošetrujú nehojacu sa ranu, ktorá je charakterizovaná ako secernujúca, nekrotická, zapáchajúca lézia, ktorá je spojená s ulceráciou a proliferáciou tkaniva [O’Connor, Aranda, 2005, s. 167; Nielsen, Fogh, 2014, s. 37]. Pri metastázovaní nádorové bunky putujú cez krvné a lymfatické cievy k vzdialenejším orgánom vrátane kože. Takto vznikajú malígne rany pri karcinóme prsníka a mäkkých tkanív. Spočiatku sa lézie manifestujú ako ohraničené, bolestivé uzliny, ktoré spôsobujú poškodenie tkaniva – eróziu do hĺbky (ulcerózna malígna rana). Pokiaľ prerastá povrch kože a dôjde k jej osídleniu hubami, vzniká funginózna malígna rana s karfiolovitým vzhľadom [Ferrel, Coyle, 2006, s. 330].
Cieľ liečby
Ošetrovanie sa v takýchto prípadoch spája s paliatívnou starostlivosťou, pričom jej cieľom je zriedka vyliečenie, ale ide skôr o poskytnutie podpornej starostlivosti, zachovanie kvality života a eliminovanie nežiadúcich symptómov, najmä úľava od bolesti, kontrola zápachu a prevencia infekcií [Semanová, Sušinková, Soósová, 2012, s. 345; Holly, 2018, s. 1; Tippet, 2015, s. 13; Woo, Krasner, Kennedy, 2015, s. 132].
Pri posudzovaní narušenej celistvosti kože sa sestra zameriava na:
- Hodnotenie celkového zdravotného stavu – vitálne funkcie, dýchanie, výživa, vylučovanie, spánok, iné ochorenia [OU MZ SR, 2009; Hlinková, Nemcová, Miertová et al., 2015, s. 250].
- Vplyv ochorenia na život pacienta a jeho rodiny.
- Hodnotenie dekubitu alebo inej nehojacej sa rany:
- lokalizácia, ktorá ovplyvňuje mobilitu a možnosti prekrytia [Koutná, Ulryh, 2015, s. 42; Ferrel, Coyle, 2006, s. 331; Bates-Jensen, 1998];
- opis – veľkosť, spodina, zápach, exsudát, fistula, okraje, pričom je možné využiť širokú škálu hodnotiacich nástrojov [Kopal, 2014, s. 27; Stryja, 2011, s. 34; Gray, White, Cooper et al., 2010, s. 131];
- okolie-erytém, macerácia, poškodenie radiáciou [štandard č. 86, NPUAP/EPUAP, 2009];
- bolesť, pruritus [Restrepo-Medrano a Soriano, 2012, s. 46; Pokorná, Mrázová, 2012, s. 41; Fraser, 2017];
- komplikácie – lézia v blízkosti veľkých krvných ciev s rizikom krvácania, lézia v blízkosti dýchacej trubice s rizikom obštrukcie [Hlinková, Nemcová, Miertová et al., 2015, s. 253].
Manažment symptómov v rámci ošetrovateľskej starostlivosti
Infekcia a zápach: často spojené s bakteriálnym zaťažením najmä anaeróbnym (napr. Pseudomonas), paliatívne rany sa prejavujú zvýšenou a dlhotrvajúcou zápalovou reakciou, ktorá spôsobuje ešte väčšie kožné poškodenie [Woo, Krasner, Kevin, 2015, s. 137]. Sestra realizuje ster na kultiváciu, podávanie ATB, čistenie (debridement), oplach (nie Betadine, ktoré v spojení s nekrotickým tkanivom a exsudátom zhoršuje zápach), odporúča používanie elektrických pohlcovačov pachov (osviežovače vzduchu s kvetinovou a sladkou vôňou môžu vyvolať nauzeu) [Hlinková, Nemcová, Miertová et al., 2015, s. 255], odporúča sa aplikácia metronidazolu na základe indikácie lekára [Clinical Practice Guideline, 2018 s. 7].
Exsudát: cieľom je znížiť masívnu tvorbu exsudátu a zabezpečiť jeho odvádzanie (odporúča sa neadherentné krytie, krytie napustené striebrom [Woo, Krasner, Kevin, 2015, s. 138], alebo aktívnym uhlím, využitie riadeného podtlaku, v prípade silnej intenzity sekrécie u menej rozsiahlych rán aplikácia stomických pomôcok.
Pruritus a krvácanie: ak nie je silná sekrécia odporúčajú sa krytia s hydrogelom (algináty nie sú vhodné – poškodzujú cievy a spôsobujú krvácanie).
Bolesť: podávanie analgetík na základe ordinácie lekára, lokálne možnosť použitia ľadového vrecka pred preväzom a po ňom [Seaman, 2006, s. 191].
Nutričná podpora: niektoré lieky alebo príznaky ochorení môžu ovplyvniť vstrebávanie živín. Sestra odporúča jesť a piť častejšie po malých množstvách s ohľadom na chuť pacienta.
Psychosociálne aspekty: narušená sebaúcta, bezmocnosť, pocity hanby, estetické ťažkosti a sociálna izolácia [Maida, 2009, s. 210].
Zaznamenávanie do dokumentácie
Zaznamenávanie ošetrovateľskej starostlivosti v kontexte ošetrovateľského procesu a platnej legislatívy poskytuje dostatočné informácie o zdravotnom stave pacienta a priebehu liečby, čím prispieva ku zabráneniu pochybení pri poskytovaní zdravotnej starostlivosti a ochrane pacienta. V rámci ošetrovateľskej starostlivosti je dôležité opakované priebežné posudzovanie. Holly [10, s. 1] zdôrazňuje pravidelné hodnotenie narušenej celistvosti kože a tímový prístup. Hlinková et al. [9] poukazujú na následné prispôsobenie plánovania paliatívnej starostlivosti s ohľadom na uspokojenie potrieb pacienta i ošetrovanie a manažment ďalších symptómov. Počas priamych revíznych kontrol je pozornosť sústredená predovšetkým na kontrolu zdravotnej dokumentácie. Problém sú však nedostatky v dokumentovaní ošetrovateľskej starostlivosti [Wang et al., 2011, s. 3; Žiaková, Gurková, 2010, s. 17; Kober, 2017, s. 25; Jarošová et al., 2012, s. 106].
Východiská
Legislatíva na Slovensku definuje zápis do dokumentácie u každého pacienta. Zápis do dokumentácie má obsahovať:
- rozsah poskytnutej zdravotnej starostlivosti, pravdivo a čitateľne (zákon č. 576/2004, § 21);
- údaje v chronologickej postupnosti, stručný popis výkonu a vyhodnotenie;
- všetky údaje týkajúce sa zmien zdravotného stavu osoby [OU MZ SR, 2009].
Od legislatívnych predpisov sa odvíjajú aj požiadavky poisťovne – viesť zdravotnú dokumentáciu tak, aby údaje poskytovali pravdivý a komplexný prehľad o zdravotnom stave poistenca a zdravotnej starostlivosti poskytnutej poistencovi. Štandard č. 86 [OU MZ SR, 2004] stanovuje zaznamenanie veľkosti, hĺbky, stupňa poškodenia; povlakov, nekrózy, exsudát, sekréciu, prítomnosť granulácií, rozsah tvorby epitelu; príznaky infekcie; maceráciu; začervenanie, prítomnosť zápalu, erózií, nánosu šupín, sfarbenie kože; pohmatom teplotu kože a opuch a informovanie lekára o zmenách v zdravotnom stave.
Výskumný problém a cieľ
Požiadavky na zaznamenávanie ošetrovateľskej starostlivosti o iné nehojace sa rany do dokumentácie sú identické u všetkých pacientov. V súvislosti s uvedenými požiadavkami sme v našom výskume zamerali pozornosť na problém zaznamenávania ošetrovateľskej starostlivosti o iné nehojace sa rany z celkového pohľadu (nie len u chorých vyžadujúcich paliatívnu starostlivosť). Zodpovedajú záznamy o iných nehojacich sa ranách v dokumentácii ADOS a ZSS legislatívnym a zmluvným požiadavkám? Našim cieľom bolo zistiť kvalitu záznamov ošetrovateľskej starostlivosti o iné nehojace sa rany v kontexte legislatívy a požiadaviek zdravotnej poisťovne.
SÚBOR A METODIKA
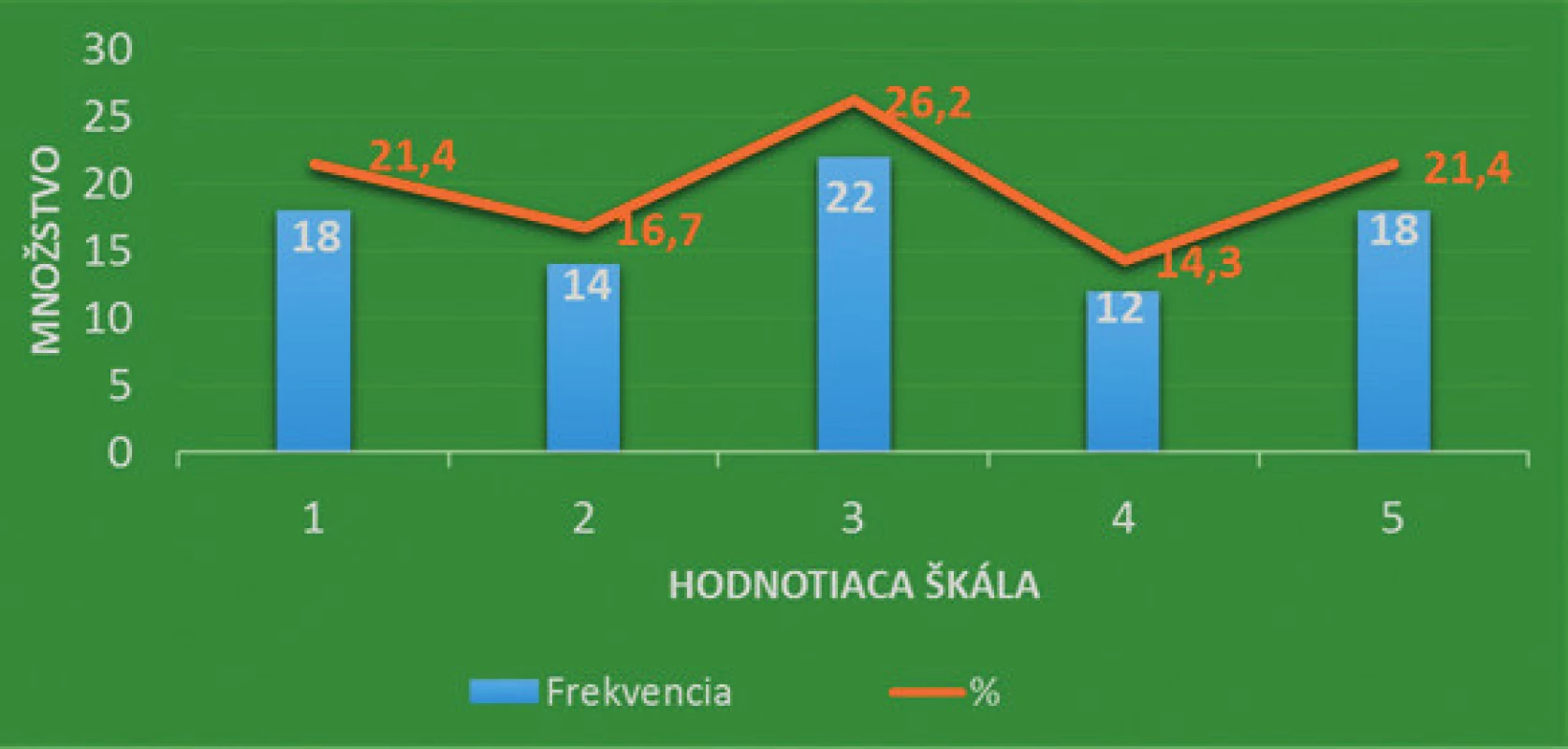
V rokoch 2014–2018 bola realizovaná obsahová analýza záznamov ošetrovateľskej starostlivosti o iné nehojace sa rany v ADOS a ZSS s cieľom zistiť ich kvalitu v kontexte legislatívy a požiadaviek zdravotnej poisťovne. Obsahovo bolo analyzovaných 83 dokumentácií poistencov VšZP, ktorí mali sestrou ADOS alebo ZSS ošetrovanú inú nehojacu sa ranu, pričom nešlo len o umierajúcich poistencov. Údaje boli zbierané z ošetrovateľskej dokumentácie ADOS a ZSS obsahujúcej Návrh na poskytovanie ošetrovateľskej starostlivosti, dekurz, prípadne odborné nálezy a zo záznamov nachádzajúcich sa v informačnom systéme zdravotnej poisťovne. Boli definované záznamové jednotky zaradené do určitých subkategórií (napr. lokalizácia rany, popis okolia rany). Záznamové jednotky predstavujú analytické jednotky obsahu textov, ktoré sa začleňujú do určitých kategórií podľa formy, ktorou sú vyjadrené [Švec et al., 1998, s. 151]. Použil sa merací nástroj s využitím analytických postupov v dvoch fázach. V prvej fáze sa realizovala kvalitatívna analýza záznamových jednotiek pri využití hodnotiacej škály s určením miery súhlasu so záznamovou jednotkou. Stupne hodnotiacej škály 1–5 znamenali: 1 – plne súhlasí, 2 – skôr súhlasí, 3 – čiastočne súhlasí, 4 – skôr nesúhlasí, 5 – plne nesúhlasí (obr. 1). Vzhľadom ku korelácii dvoch významových jednotiek, v určitých prípadoch nebolo možné stupeň súhlasu priradiť ani ku jednému z piatich stupňov škály hodnotenia. Posúdenie však bolo potrebné realizovať vzhľadom k jeho štatistickej významnosti, preto sme pre tieto prípady zvolili číselný kódovací znak 6 – nehodnotené. Kvalitatívna analýza významových jednotiek vytvorila podklad pre druhú fázu hodnotenia, kvantitatívnu analýzu kódovaného súboru. Transformovalo sa hodnotenie významových jednotiek z každej analyzovanej dokumentácie do číselne kódovaného súboru subkategórií. Niektoré subkategórie sú zároveň vyjadrením kritéria procesu (P) alebo výsledku (V) v súlade s ošetrovateľskými štandardami. Uvedený číselne kódovaný súbor tvoril podklad ku kvantitatívnej analýze obsahu dokumentácie. Vyhodnotenie bolo realizované pomocou frekvenčnej, deskriptívnej analýzy.
VÝSLEDKY
Správne zaznamenávanie boli lokalizácie (na škále hodnotenia 1. a 2. = 83 %) a veľkosti nehojacej sa rany (1. a 2. = 70 %), ale menej dôsledný zápis spodiny, okrajov, sekrécie (1. a 2. = 61,9 %) a okolia nehojacej sa rany (1. a 2. = 44,1 %).
V 61,9 % bola dokumentácia so záznamom priebežných informácii o procese hojenia nehojacej sa rany hodnotená stupňom 3 a viac.
Zhodnosť liečiv zaznamenaných v dokumentácii ADOS/ZSS s liečivami zaznamenanými v účte poistenca dosahovala len 54,2 % (na škále hodnotenia 1. a 2.) aj keď vyše 73 % pacientov bolo ošetrených lekárom a zhodnosť počtu a kódov výkonov ošetrenia nehojacich sa rán sa blížilo ku 90 %.
DISKUSIA
Poruchy integrity kože u nevyliečiteľne chorých predstavujú závažný zdravotný i socioekonomický problém, ktorý je potrebné riešiť kauzálne a s využitím poznatkov medicíny a ošetrovateľstva založených na dôkazoch. Neoddeliteľnou súčasťou poskytovania zdravotnej starostlivosti je vedenie zdravotnej dokumentácie (§ 4 zákon č. 576/2004 Z. z.), ktorá sa považuje za prostriedok zabezpečenia kvality poskytovanej ošetrovateľskej starostlivosti, nástroj kontrolných mechanizmov [Hlinková, Nemcová, Miertová, 2015, s. 71] a hlavný informačný a komunikačný nástroj zdravotníckych pracovníkov [Jarošová, Sikorová, Marečková, 2012, s. 105]. Úzka spolupráca zdravotníckych pracovníkov podložená správne vedenou dokumentáciou je nevyhnutná aj v podmienkach poskytovania paliatívnej ošetrovateľskej starostlivosti. Z výsledkov vyplýva, že v rámci kritéria procesu zaznamenávania starostlivosti o nehojace sa rany, sestry nemajú problém v zápise informácií, ktoré sú štruktúrované (lokalizácia, veľkosť), ale hodnotenie spodiny, okrajov, sekrécie a popis okolia sa v prípade zápisu do dekurzu javí byť náročnejšie. V rámci kritéria výsledku (priebežné hodnotenie procesu hojenia dekubitu) bolo 61,9 % dokumentácii so záznamom priebežných informácii o procese hojenia rany hodnotených stupňom 3 a viac (na škále hodnotenia). Pri zápise priebežného hodnotenia sa od sestry vyžaduje odborná znalosť, skúsenosť, zrozumiteľná štylizácia zápisu a určitý časový priestor, čo v praxi z pohľadu kvality a komplexnosti zaznamenávania ošetrovateľskej starostlivosti o nehojace sa rany predstavuje pre sestry problém. Hodnotenie kritéria zhody s informačným systémom zdravotnej poisťovne poukázalo na nezrovnalosti medzi zápisom aplikovaných liečiv v dokumentácii a liečiv uvedených v informačnom systéme poisťovne, čo môže súvisieť s neefektívnou komunikáciou v rámci spolupráce zdravotníckych pracovníkov. Indikácia liečiv aplikovaných na rany je v kompetencii lekára, avšak problém vyplývajúci z imobility pacienta často zabraňuje jeho priamemu vyšetreniu u lekára. Indikácia liečiv sa v takýchto prípadoch často realizuje na základe informácií poskytnutých sestrou alebo príbuznými a prípadné komunikačné zlyhanie vyústi do kontroverzných zistení pri kontrole. Morton a Phillips [18] poukazujú na to, že v mnohých prípadoch je zlé hojenie spojené s neadekvátnou starostlivosťou, preto je potrebné postupy starostlivosti o nehojacu sa ranu a jej liečbu dôsledne zaznamenať. V podmienkach paliatívnej starostlivosti o imobilných, nevyliečiteľne chorých s narušenou celistvosťou kože sú teda správne záznamy v dokumentácii základným a smerodajným zdrojom informácií, ktoré sú podkladom ku správnemu rozhodovaniu o ďalšej liečbe.
Mykkännen, Saranto, Miettinen [19] poukazujú na potrebu vypracovania jednotného národného modelu na zdokumentovanie starostlivosti o pacientov, ktorý zlepší tok informácií medzi tímami multidisciplinárnej starostlivosti a bezpečnosť pacientov. Prínosná sa javí byť aj štandardizovaná dokumentácia s použitím štruktúrovanej terminológie v systémoch elektronických záznamov pacientov [26]. Graves a Sun [7] poukazujú na možnosť využitia špecifického nástroja posudzovania, ktorý predstavuje hodnotenie liečebnej pravdepodobnosti u nehojacej sa rany.
ZÁVER
Paliatívna starostlivosť zlepšuje kvalitu života pacientov s nevyliečiteľným ochorením a ich rodín. V prípade, že ide o pacientov, ktorí majú nehojace sa rany, najčastejšie malígne, je nevyhnutná úzka spolupráca sestry, rodiny a lekára. Správne dokumentovanie pravidelného posúdenia narušenej integrity kože a špecifického prístupu v rámci paliatívnej ošetrovateľskej starostlivosti sa stáva dôležitým ukazovateľom pre multidisciplinárnu spoluprácu a rozhodovanie o ďalšom postupe starostlivosti. Domáce i zahraničné publikácie však upozorňujú na nedostatky v dokumentovaní ošetrovateľskej starostlivosti [Wang et al., 2011, s. 3; Žiaková, Gurková, 2010, s. 17; Kober, 2017, s. 25; Jarošová et al., 2012, s. 106]. Výsledky nášho výskumu poukazujú na problém, ktorý spočíva predovšetkým v dokumentovaní neštruktúrovaných informácií týkajúcich sa narušenej integrity kože, priebežného hodnotenia starostlivosti a zhody liečiv zaznamenaných v dokumentácii a v informačnom systéme zdravotnej poisťovne. Nedostatky v zaznamenávaní starostlivosti do dokumentácie, ako i nejednotný prístup lekára a sestry, odhaľuje revízna činnosť. Jednotné vedenie dokumentácie s využitím elektronických systémov a štandardizovaných záznamov napomôže zachytiť najpodstatnejšie informácie dôležité pre multidisciplinárnu komunikáciu zdravotníckych pracovníkov v paliatívnej starostlivosti a riešenie pacientovho problému v kontexte ošetrovateľstva založeného na dôkazoch.
Adresa pro korespondenci:
PhDr. Katarína Kačalová
Oddelenie metodiky zdravotných a revíznych činností
Všeobecná zdravotná poisťovňa, a. s., generálne riaditeľstvo
Panónska cesta 2
851 04 Bratislava Slovenská republika
e-mail: katarina.kacalova@vszp.sk
Sources
1. Bates-Jensen. BM, Adv Wound Care. UpToDate 2011. 1998. [online]. [cit. 2018-02-19]. Dostupné na www: http://geronet.med.ucla.edu/centers/borun/modules/Pressure_ulcer_prevention/puBWAT.pdf
2. Clinical Practice Guideline. Malignant Fungating Wounds. 2018. Evidence informed practice tools. Update 2018. [online] [cit. 2018-07-12]. Dostupné na www: http://www.wrha.mb.ca/extranet/eipt/files/EIPT-013-007.pdf
3. Coerper, S., Wicke, C., Pfeffer, F. et al. Documentation of 7051 Chronic Wounds Using a New Computerized System Within a Network of Wound Care Centers. Archives of surgery (Chicago), 2004, 139, 3, s. 251–258. [online] [cit. 2018-07-19]. Dostupné na www: https://search.proquest.com/health/docview/232555803/19E0130820394591PQ/1?accountid=17229.
4. European Pressure Ulcer Advisory Panel (EPUAP) a Nationale Pressure Ulcer Advisory Panel (NPUAP). Prevencia a liečba dekubitov, 2009. [online] [cit. 2018-07-12]. Dostupné na www: http://www.epuap.org/
5. Ferrell, B. R., Coyle, N. Textbook of palliative Nursing. Second Edition. Oxford University press, 2006, 1269 s. ISBN-13 : 978-0-19-517549-3.
6. Fraser, B. The colour of wounds and its implication for healing. Health Times, 2017. [online] [cit. 2018-02-22]. Dostupné na www: https://healthtimes.com.au/hub/wound-care/59/practice/bf1/the-colour-of-wounds-and-its-implication-for-healing/45/
7. Graves, M. L., Sun, V. Providing Quality Wound Care at the End of Life. Research and Practice: Partners in Care Series, 2013, 15, 2. [online]. [cit. 2018-07-12]. Dostupné na www: https://nursing.ceconnection.com/ovidfiles/00129191-201304000-00003.pdf
8. Gray, D., White, R., Cooper, P. et. al. Applied Wound Management and using the Wound Healing Continuum in Practice. Wound Essentials, 2010, 5. [online] [cit. 2018-02-22]. Dostupné na www: http://www.wounds-uk.com/pdf/content_9505.pdf
9. Hlinková, E., Nemcová, J., Miertová, M. Nehojace sa rany. Osveta, Martin, 2015. 284 s. ISBN 978-80-8063-433-9.
10. Holly, H. Palliative vs. Curative Wound Care. WoundSource, 2018. Dostupné na www: https://www.woundsource.com/print/blog/palliative-vs-curative-wound-care
11. Jarošová, D., Sikorová, L., Marečková, J., Pajorová, H. Elektronická dokumentace pro ošetřovatelskou diagnostiku v domácí péči. Praktický lékař, 2012, 92, 2, s. 105–107.
12. Kober, L. Ošetrovateľská dokumentácia ako súčasť zdravotníckych informačných technológií. Ošetrovateľstvo a pôrodná asistencia. Prehľadové články, 2017, 1, s. 22–26.
13. Koncepcia zdravotnej starostlivosti v odbore paliatívna medicína vrátane hospicovej starostlivosti, č.: 17463/OZS. 2006. Vestník Ministerstva zdravotníctva Slovenskej republiky. Osobitné vydanie. roč. 54.
14. Kopal, T. Starostlivosť o okolie rany. Slovenská chirurgia – Suplement 1. 68. chirurugický deň Kostilivého. 2014, 11, S1.
15. Križanová, K. Paliatívna medicína. Onkológia, 2014, 9(6), s. 342–344. [online] [cit. 2018-07-12]. Dostupné na www: http://www.solen.sk/pdf/3e3faf1d3a0603e01abf1fd87fd497ab.pdf
16. Koutná, M., Ulrych, U. Manuál hojení ran v intenzívní péči. Galén. Praha, 2015, 191 s. ISBN 978-80-7492-190-2.
17. Maida, V., Ennis, M., Kuziemsky, C. a kol. Symptoms Associated with Malignant Wounds: A Prospective Case Series. Journal of pain and symptom management, 2009, 37, 2, s. 206–211. [online] [cit. 2018-07-12]. Dostupné na www: https://www.jpsmjournal.com/article/S0885-3924(08)00299-6/fulltext
18. Morton, L. M., Phillips, T. J. Wound healing and treating wounds: Differential diagnosis and evaluation of chronic wounds. Journal of the American Academy of Dermatology, 2016, 74, 4, 605 s. [online] [cit. 2018-07-12]. Dostupné na www: https://doi.org/10.1016/j.jaad.2015.08.068Get rights and content.
19. Mykkännen, M., Saranto, K., Miettinen, M. Nursing audit as a method for developing nursing care and ensuring patient safety. 11th International Congress on Nursing Informatics, June 23-27, 2012, Montreal, Canada. [online] [cit. 2018-02-12]. Dostupné na www: https://www.ncbi.nlm.nih.gov/pubmed/24199107.
20. National Pressure Ulcer Advisory Panel and European Pressure Ulcer Advisory Panel. Prevention and Treatment of Pressure Ulcers:Quick Reference Guide, 2009. [online]. [cit. 2018-02-02]. Dostupné na www: https://www.npuap.org/wp-content/uploads/2014/08/Updated-10-16-14-Quick-Reference-Guide-DIGITAL-NPUAP-EPUAP-PPPIA-16Oct2014.pdf
21. Nielsen, J., Fogh, K. Clinical utility of foam dressings in wound management: a review. Chronic Wound Care Management and Research, 2015, 2, s. 31–38. [online] [cit. 2018-02-02]. Dostupné na www: https://doi.org/10.2147/CWCMR.S50832
22. O'Connor, M., Aranda, S. Paliativní péče pro sestry všech oborů. 2005. Grada. Avicenum, 324 s. ISBN 8024712954.
23. Odborné usmernenie MZ SR č. 07594/2009-OZS o vedení zdravotnej dokumentácie., roč. 57, čiastka 42–48.
24. Odborné usmernenie MZ SR č22701/2004-00 z 18. októbra 2004, ktorým sa mení a dopĺňa odborné usmernenie MZ SR pre tvorbu, implementáciu a hodnotenie štandardov v ošetrovateľstve a pôrodnej asistencii z 30. augusta 2004 č. 16138-2/2004-00.
25. Pokorná, A., Mrázová, R. Kompendium hojení ran pro sestry. 1. vyd. Praha: Grada Publishing, a.s., 2012, 192 s. ISBN 978-80-247-3371-5.
26. Restrepo-Medrano, J. C., Soriano, J. V. Development of a wound healing index for chronic wounds. EWMA Journal, 2012, 12, 2, s. 39–46. [online] [cit. 2018-02-12]. Dostupné na www: https://rua.ua.es/dspace/bitstream/10045/37018/1/2012_Restrepo_Verdu_EWMA-Journal.pdf
27. Saranto, K., Kinnunen, U.-M. Evaluating nursing documentation – research designs and methods: systematic review. Journal of advanced nursing, 2009, 65, 3, s. 464–476. [online] [cit. 2018-02-18]. Dostupné na www: http://onlinelibrary.wiley.com/doi/10.1111/j.1365-2648.2008.04914.x/abstract;jsessionid=F791B5C2221C9483CE0C7A620287DDE8.f01t02
28. Seaman, S. Management of malignant fungating wounds in advanced cancer. Seminars in oncology nursing, 2006, 22, 3, s. 185–193.
29. Semanová, G., Sušinková, J., Soósová, S. M. Mobilný hospic a paliatívna starosltivosť. Quo vadis hospic... Zborník z medzinárodnej vedeckej konferencie. Bardejov, 2012, 461 s., ISBN 978-80-8132-068-2.
30. Stryja, J. Repetitórium hojení ran. 2. GEUM. Semily, 2011. ISBN978-80-86256-79-5.
31. Švec, Š. a kol. Metodológia vied o výchove. Kvantitatívno - scientické a kvalitatívno -humanitné prístupy. Bratislava, IRIS, 1998. ISBN 80-88778-73-5.
32. Tippett, A. W. Palliative Wound Treatment Promotes Healing. Wounds, 2015, 27, s. 12–19. ISSN: 1044-7946. [online] [cit. 2018-07-12]. Dostupné na www: https://www.woundsresearch.com/article/palliative-wound-treatment-promotes-healing
33. Wang, N., Yu, P., Hailey, D., Oxlade, D. Developing Measurements of Quality of Electronic versus Paper-based Nursing Documentation in Australian Aged Care Homes. Electronic Journal of Health Informatics, 2011, 6, 1, e7. [online] [cit. 2018-12-01]. Dostupné na www: https://pdfs.semanticscholar.org/92b9/f69e0c853fcef5bf724670154d267e9a23a5.pdf
34. Woo, K. Y., Krasner, D., Kennedy, B. a kol. Palliative Wound Care Management. In Advances in skin. Wound care journal, 2015, 28, 3, s. 130–140. [online] [cit. 2018-07-12]. Dostupné na www: http://cme.lww.com/files/palliativeWoundCareManagementStrategiesforPalliativePatientsandTheirCirclesofCare-1424293002666.pdf
35. Worldwide palliative care aliance. How many people at the end of life are in need of palliative care worldwide? Global Atlas of Palliative Care at the End of Life. WHO, 2014, ISBN 978-0-9928277-0-0. [online] [cit. 2018-07-12]. Dostupné na www: http://www.who.int/nmh/Global_Atlas_of_Palliative_Care.pdf
36. Zákon č. 576/2004 Z. z. o zdravotnej starostlivosti, službách súvisiacich s poskytovaním zdravotnej starostlivosti a o zmene a doplnení niektorých zákonov.
37. Žiaková, K., Gurková, E. Využitie princípov praxe založenej na dôkazoch pre zlepšenie ošetrovateľskej diagnostiky v klinickej praxi. Ošetřovatelství a porodní asistence, 2010, 1, 1, s. 17–23. ISSN 1804-2740.
Labels
Medical assessment Occupational medicineArticle was published in
Medical Revision

2019 Issue 1-2
-
All articles in this issue
- Domestic violence against seniors
- What the assessment physician should know about patients on dialysis
- The date of invalidity origin
- Question marks on revision in psychiatry and psychotherapy
- Complaint under the Healthcare Services Act – selected aspects
- Paliatívna starostlivosť o chorých s narušenou integritou kože v domácom prostredí a jej zaznamenávanie do dokumentácie
- XI. ČESKÁ KONFERENCE REVIZNÍHO LÉKAŘSTVÍ ČLS JEP A SPOLEČNÁ XIX. ČESKO-SLOVENSKÁ KONFERENCE REVIZNÍHO LÉKAŘSTVÍ
- Medical Revision
- Journal archive
- Current issue
- About the journal
Most read in this issue
- What the assessment physician should know about patients on dialysis
- Paliatívna starostlivosť o chorých s narušenou integritou kože v domácom prostredí a jej zaznamenávanie do dokumentácie
- Domestic violence against seniors
- Complaint under the Healthcare Services Act – selected aspects
