Stanovení mozkové smrti
Determination of brain death
Introduction:
Brain perfusion scintigraphy serves as a reliable tool to determine brain death for transplantation medicine or for termination of resuscitation. Brain death means irreversible termination of all brain functions including functions of brain stem irrespective to persisting functions of cardiovascular system and other organs. Determination of brain death is an essential diagnosis for donation of organs for transplantation. Permission of removing organs from donors and rules for death determination is securely protected by the Czech legislation.
Method:
Examinations are performed with dual-head gamma cameras from Siemens in our department from year 2003. Radiopharmaceutical Tc-99m HMPAO is injected intravenously as a bolus. Dynamic phase is acquired in an anterior view, static phase in anterior, posterior and both lateral views.
Results:
We performed 124 examinations in 118 patients (103 adults and 15 children) with clinical symptoms of brain death – potential donors of organs from 2003 to June 2012. We do not confirm brain death in 8 patients. Organ removing was not performed in 23 patients due to different contraindications or due to lack of permission from parents or representatives in children.
Conclusion:
Brain perfusion scintigraphy is a non-invasive, simple and convenient method which is almost without false positive findings. There are no risks of complications. Therefore, its inclusion into the process of brain death determination is fully justified.
Key words:
brain death, brain scintigraphy, brain angiography, transplantation
:
Drahoslava Nováková; Otakar Kraft; Radoslava Drozdková
:
Klinika nukleární medicíny, FN Ostrava
:
NuklMed 2012;1:53-57
:
Review Article
Úvod:
Perfuzní scintigrafické vyšetření mozku slouží k spolehlivému ověření mozkové smrti pro účely transplantační medicíny či k volbě okamžiku možnosti ukončení reanimačních procedur. Smrt mozku je ireverzibilní vymizení všech mozkových funkcí včetně funkcí mozkového kmene bez ohledu na přetrvávající funkce kardiovaskulárního systému a jiné orgánové funkce. Stanovení mozkové smrti je zásadní diagnózou pro darování orgánů k transplantaci. Přípustnost odběru od zemřelého dárce a náležitosti zjištění smrti za účelem poskytování léčebné péče jsou v české legislativě pevně zakotveny.
Metoda:
Vyšetření provádíme na naší KNM od roku 2003 na dvouhlavých gamakamerách firmy Siemens. Radiofarmakum 99mTc-HMPAO aplikujeme intravenózně formou bolusu. Dynamická část je snímaná v přední projekci, statická část v přední, zadní a obou bočních projekcích.
Výsledky:
Od roku 2003 do června 2012 bylo provedeno 124 vyšetření u 118 pacientů (103 dospělých a 15 dětí) s klinickými známkami smrti mozku – potencionální dárci orgánů. U 8 pacientů nebyla mozková smrt potvrzena. Odběr orgánů nebyl proveden u 23 pacientů z důvodu různých kontraindikací nebo z důvodu nesouhlasu rodičů či zákonných zástupců u dětí.
Závěr:
Perfuzní scintigrafie mozku je metoda neinvazivní, technicky nenáročná, plně vyhovující a prakticky bez možnosti falešně pozitivního nálezu. Vyšetření nepřináší pro pacienta rizika komplikací, a proto je její zařazení do algoritmu vyšetření mozkové smrti naprosto vhodné.
Klíčová slova:
mozková smrt, scintigrafie mozku, mozková angiografie, transplantace orgánů
Úvod
Stanovení mozkové smrti je klíčovým úkonem pro zařazení pacienta do transplantačního programu jako dárce orgánů se smrtí mozku. Přípustnost odběru od zemřelého dárce a náležitosti zjištění smrti za účelem poskytování léčebné péče v české legislativě stanoví Nařízení vlády č. 436/2002 Sb. 1, vyhláška MZ č. 437/2002 Sb. 2, vyhláška MZ č. 479/2002 Sb. 3 a Transplantační zákon č. 285/2002 Sb. 4 novelizovaný zákonem č. 228/2005 Sb. 5 upřesňující zjišťování smrti v případech prokazování smrti mozku. Tato právní úprava zahrnuje nejen přípustnost odběru, ale upravuje i zacházení s odebranými orgány a tkáněmi a zaručuje úctu k zemřelému. Zakotvuje také povinnost sdělení předpokládaného odběru ze zemřelého osobě jemu blízké. Orgány lze darovat vždy jen bezplatně a dobrovolně. Výběr nejvhodnějších příjemců je založen na principu medicínské naléhavosti a rovnosti čekatelů. V České republice se uplatňuje princip tzv. předpokládaného souhlasu dárce s odnětím orgánů a tkání po jeho smrti. Na základě tohoto principu je vyloučen odběr tkání a orgánů od zemřelého dárce, pokud zemřelý nebo zákonný zástupce zemřelého, který byl nezletilou osobou nebo osobou zbavenou způsobilosti, za svého života vyslovil prokazatelně nesouhlas s posmrtným odběrem tkání a orgánů v tzv. „Národním registru osob nesouhlasících s posmrtným darováním tkání a orgánů“ 6, a to ve zdravotnickém zařízení před lékařem a svědkem. Dále se orgány a tkáně neodebírají, pokud nelze na základě posouzení zdravotní způsobilosti vyloučit, že zemřelý trpěl nemocí či stavem, které by mohly ohrozit zdraví nebo život příjemce a pokud zemřelého nelze identifikovat. Za posouzení zdravotní způsobilosti zemřelého dárce zodpovídá zdravotnické zařízení provádějící odběr. Podle transplantačního zákona jsou zdravotnická zařízení povinna neprodleně informovat transplantační centrum o možných dárcích 5. Informace o potenciálních dárcích z regionálních zdravotnických zařízení přijímají koordinátoři transplantačních center (TC), kteří mají nepřetržitou službu a průběžně informují vedoucího lékaře TC o překladu možného dárce, o klinických známkách smrti mozku a vyšetřeních prokazujících smrt mozku a o potvrzení dg. smrti mozku možného dárce. Hlavní úlohou TC je precizní a rychlá koordinace činnosti odběrových a transplantačních týmů, a to jak při diagnostice smrti mozku potenciálního dárce, tak i při vlastní odběrové nebo transplantační činnosti. V současné době existuje v České republice sedm transplantačních center: IKEM Praha, Fakultní nemocnice Motol Praha, Centrum kardiovaskulární a transplantační chirurgie Brno, Fakultní nemocnice Plzeň, Fakultní nemocnice Hradec Králové, Fakultní nemocnice Olomouc a v dubnu roku 1992 vzniklo ve Fakultní nemocnici Ostrava sedmé a až doposud poslední transplantační centrum.
Metoda
Kriteria ke stanovení mozkové smrti
Princip mozkové smrti vychází z předpokladu, že při smrti mozku dochází k nárůstu mozkového edému s následným vzestupem nitrolebního tlaku, který nakonec převýší systolický tlak krve (kritický uzavírací tlak) a postupně dojde k zástavě mozkové cirkulace. Mozková smrt je stav charakterizovaný jako úplné a nevratné vymizení všech mozkových funkcí, včetně funkcí mozkového kmene, bez ohledu na přetrvávající funkce kardiovaskulárního systému, kdy jsou funkce dýchání a krevního oběhu udržovány uměle. Hlavním kritériem diagnostiky smrti mozku je absence elektrické aktivity a nepřítomnost perfuze mozku jakožto důsledek maligního otoku mozku. Přesná a spolehlivá diagnostika mozkové smrti je vysoce aktuální v souvislosti s rozvojem resuscitačních pracovišť s transplantačním programem. V případě zjištění smrti mozku lze odběr orgánů provést, pokud je známa doba zjištění smrti a byla-li smrt zjištěna ve zdravotnickém zařízení např. na jednotce intenzivní péče (JIP), na anesteziologicko-resuscitačním oddělení (ARO), na operačním sále, na příjmové ambulanci či příjmovém oddělení nemocnice nebo pokud byla smrt zjištěna na základě ukončení neúspěšné resuscitace, kterou se nepodařilo obnovit srdeční činnost nebo ji účinně podporovat lékařem v délce nejméně 30 minut. Zjištění smrti možného dárce se v případě předpokládaného odběru před uplynutím 2 hodin od tohoto zjištění zaznamená v protokolu, který je nedílnou součástí zdravotnické dokumentace dárce. Protokol o zjištění smrti podepisují lékaři, kteří zjistili smrt mozku.
Protokol o zjištění smrti musí obsahovat:
- posouzení stavu, na jehož základě lze uvažovat o diagnóze smrti mozku
- potvrzení klinických známek smrti mozku
- vyšetření potvrzující nezvratnost smrti mozku
Ministerstvo zdravotnictví (MZ) stanovuje odbornou způsobilost lékařů zjišťujících smrt a lékařů provádějících vyšetření potvrzující nevratnost klinických známek smrti mozku. Lékaři stanovující smrt mozku nesmí být ošetřujícími lékaři příjemce, nesmí se účastnit odběru orgánů od zemřelého dárce a nesmí se účastnit transplantace. Zjištění smrti možného dárce musí být vždy prováděno nejméně dvěma k tomu odborně způsobilými lékaři se specializací v oboru, kteří potencionálního dárce vyšetří nezávisle na sobě.
Klíčovými lékaři při stanovení smrti mozku jsou:
- lékař neurolog
- lékař v oboru anesteziologie a resuscitace nebo lékař neurochirurg.
Lékaři musí mít nejméně specializaci I. stupně v některém z klinických oborů, alespoň jeden z nich musí mít atestaci II. stupně z oboru anesteziologie a resuscitace či neurologie nebo nadstavbovou specializaci z neurochirurgie. V případě, že dárcem je dítě (do ukončených 18 let věku), musí mít jeden z lékařů atestaci II. stupně z oboru anesteziologie a resuscitace nebo nadstavbovou specializaci z dětské neurologie či neurochirurgie.
Vyšetřovací metody v prokazování smrti mozku
Vyšetření mozkové smrti je zahájeno klinickým vyšetřením. To je zaměřeno na absenci reflexů hlavových nervů a absenci reflexů mozkového kmene. Přesný rozsah vyšetření je přílohou transplantačního zákona.
Rozhodující pro stanovení smrti mozku je vyšetření instrumentální, které následuje zpravidla po druhém klinickém vyšetření.
Základní metodou při instrumentálním prokazování mozkové smrti je mozková perfusní scintigrafie nebo angiografie mozkových tepen. Za určitých podmínek lze k průkazu mozkové smrti použít rovněž vyšetření evokovaných mozkových potenciálů. Další jsou neurologické a neurochirurgické vyšetření, angiografické vyšetření mozkových tepen, perfuzní scintigrafie mozku nebo dopplerovská sonografie.
Neurologické vyšetření
Neurologické vyšetření můžeme brát jako validní jedině tehdy, pokud se vyloučí reverzibilní příčiny mozkového postižení, které mohou simulovat smrt mozku, jako jsou např.: hypotermie <32° C, hypoxie, intoxikace, závažná hypotenze, metabolické a endokrinní poruchy, vliv užívaných léčiv, které ovlivňují funkce nebo projevy činnosti centrální nervové soustavy (CNS) apod. U pacientů intoxikovaných a farmakologicky tlumených je možné provést testy potvrzující smrt mozku až po vymizení plazmatických hladin farmak. U strukturálních postižení mozku lze provést počítačovou tomografii (CT) mozku nebo nukleární magnetickou rezonanci (MRI) mozku.
Neurofyziologické metody jsou např.: elektroencefalografie (EEG), sonografie, sluchové kmenové evokované potenciály (při ztrátovém poranění kalvy nebo po kraniektomii), nevýbavnost kmenových reflexů - areflexie nad C1, kdy nelze vyvolat žádný reflex, jehož centrum je v mozkovém kmeni. Spinální reflexy mohou být přítomny. Vyšetření za účelem prokázání klinických známek smrti se provádí 2x s odstupem 4 hodin. Nesmí být však provedeno do 30 minut po kardiopulmonální resuscitaci. V případě zjevné strukturální mozkové léze nebo v případě prokázání výbavnosti některého z kmenových reflexů je nutno celé klinické vyšetření opakovat od začátku včetně dodržení 4hodinového intervalu mezi prvním a druhým neurologickým vyšetřením. U předčasně narozených dětí, novorozenců a malých dětí do 1 roku věku musí být observace prodloužena minimálně na 48 hodin, eventuelně i několik dní.
Mezi metody založené na průtoku krve, využívané při prokazování mozkové smrti, řadíme transkraniální dopplerovskou sonografii (TCD), angiografii mozkových tepen a perfuzní scintigrafii mozku.
Transkraniální dopplerovská sonografie (TCD)
Cílem TCD vyšetření je zjištění stavu intrakraniálních tepen a analýza hemodynamických poměrů v cévním systému mozku. Provádí se vždy, je-li k dispozici, převážně u novorozenců a u dětí do 1 roku.
Angiografické vyšetření
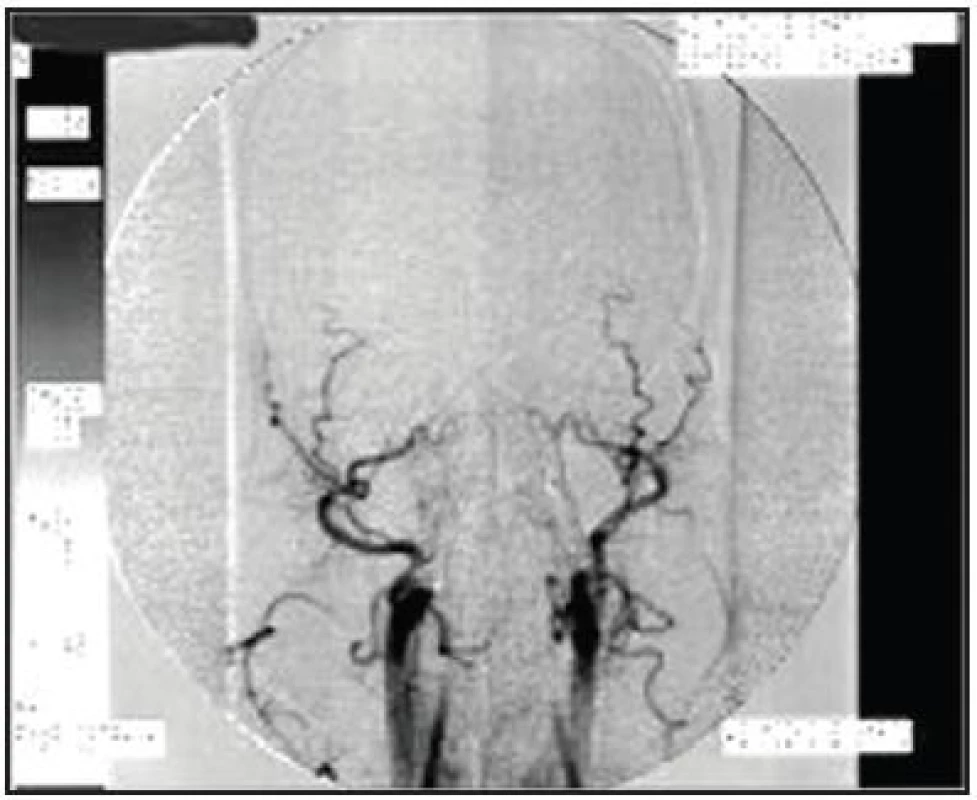
Princip angiografického vyšetření vychází z předpokladu, že při smrti mozku dochází k nárůstu mozkového edému s následným vzestupem nitrolebního tlaku, který nakonec převýší systolický tlak krve (kritický uzavírací tlak) a postupně dojde k zástavě mozkové cirkulace. Zástava mozkové cirkulace je definována jako neproniknutí kontrastní látky dále než k bázi mozkové (Obr. 1).
Radiolog smrt mozku potvrdí tehdy, naplní-li se kontrastní látkou nejdistálněji:
- úsek A1 přední mozkové tepny (arteria cerebri anterior)
- úsek M1 střední mozkové tepny (arteria cerebri media)
- u vertebrální tepny se může nejdistálněji naplnit proximální úsek bazilární mozkové tepny (arteria basilaris) - bez periferní náplně dolních mozečkových tepen.
Při angiografii mozku je požadováno, aby byla provedena při minimálním středním arteriálním tlaku 60 torrů u dětí a 80 torrů u dospělých, aby se vyloučilo, že zástava mozkové cirkulace je způsobena nízkým systolickým (perfuzním) tlakem. Při prokazování smrti mozku je angiografie nevhodná u pacientů se ztrátovým poraněním kalvy a po kraniotraumatech s neurochirurgickou intervencí, kdy může zůstat průtok krve mozkem nebo jeho částí zachován. Průtok kontrastní látky do některé mozkové tepny smrt mozku nevylučuje, ale z medicínských důvodů nelze u těchto nemocných angiografií smrt mozku potvrdit. V těchto případech je přínosnější provést perfuzní scintigrafii mozku.
Perfuzní scintigrafie mozku
Perfuzní scintigrafie mozku je jednou ze základních vyšetřovacích metod při zjišťování smrti mozku. Princip scintigrafického vyšetření je založen na tom, že lipofilní radiofarmakum (RF) po intravenózní aplikaci prostupuje hematoencefalickou bariérou. Akumulace RF je úměrná regionální perfuzi mozku a potvrzuje viabilitu buněk. Scintigraficky zjištěná absence záchytu RF v mozkové tkáni potvrzuje smrt mozku. Vyšetření provádíme na dvojhlavé gamma kameře E–CAM (Obr. 2) nebo Symbia (Obr. 3). K vyšetření používáme lipofilní radiofarmakum 99mTc-HMPAO (hexa-metyl-propylen-amino-oxim) - preparát BRAIN SPECT. Radiofarmakum je v radiofarmaceutické laboratoři připraveno přesně podle instrukcí výrobce. Po syntéze se musí radiofarmakum použít do doby stanovené výrobcem. Po oznámení požadavku jsme schopni vyšetření provést nejdříve za hodinu z důvodu přípravy radiofarmaka a stanovení jeho radiochemické čistoty. Nevhodný, nekvalitní či znečištěný radioindikátor může vést k nepřesné či chybné diagnostice.
Vyšetření aperfuze mozku provádí lékař s nadstavbovou atestací z nukleární medicíny. Nelze jej provést se středním arteriálním krevním tlakem nižším než 80 torrů u dospělých pacientů a nižším než 60 torrů u dětí. Po přenesení pacienta na vyšetřovací plochu scintilační kamery (Obr. 4) a splnění podmínek k vyšetření (dostačující střední arteriální tlak) aplikuje lékař nukleární medicíny intravenózně (i.v.) formou bolusu 700 MBq 99mTc-HMPAO. Současně při aplikaci spouštíme na počítači dynamickou studii, při které je snímáno po 2 sekundách 30 snímků. Po ukončení dynamické části následují statické snímky kalvy v přední, zadní a v obou bočních projekcích. Statické studie nahráváme 4 minuty. Tomografickou scintigrafii mozku (SPECT) na našem oddělení neprovádíme.
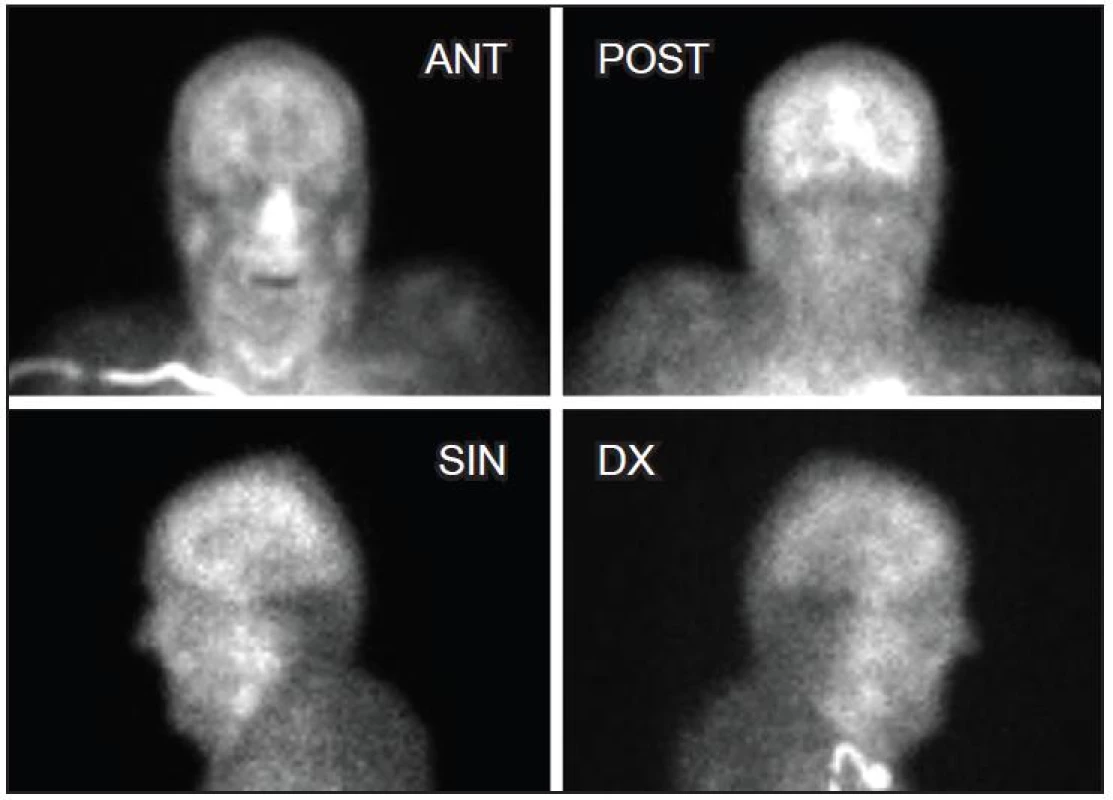
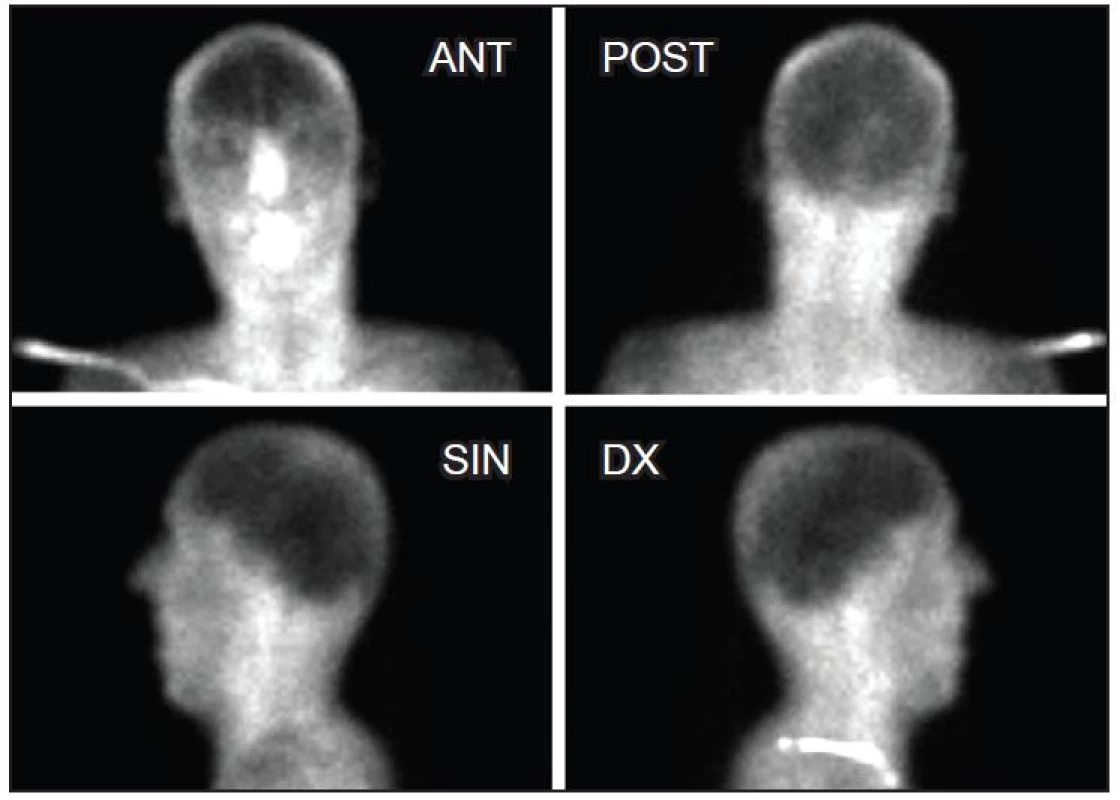
Pro diagnózu smrti mozku je nutná úplná nepřítomnost perfuze v supratentoriální a infratentoriální oblasti mozku. Lékař obě studie vyhodnocuje jen kvalitativně bez kvantifikace. V případě potvrzení smrti mozku nejsou u dynamické scintigrafie zobrazeny vnitřní karotické tepny a tepny Willisova okruhu. Na statických scintigramech pak chybí záchyt radiofarmaka v mozkových a mozečkových hemisférách a v mozkovém kmeni. Mohou být však patrné společné karotidy, perfuze skalpu a obličejové části. Za mezní nálezy považujeme zachování minimální perfuze mozku a absence záchytu v jeho parenchymu či výpadky záchytu v parenchymu mozku (Obr. 5, 6). Při přechodných nálezech nemůže a ani nesmí lékař svým podpisem nevratnost klinických známek smrti mozku POTVRDIT!
Naše zkušenosti
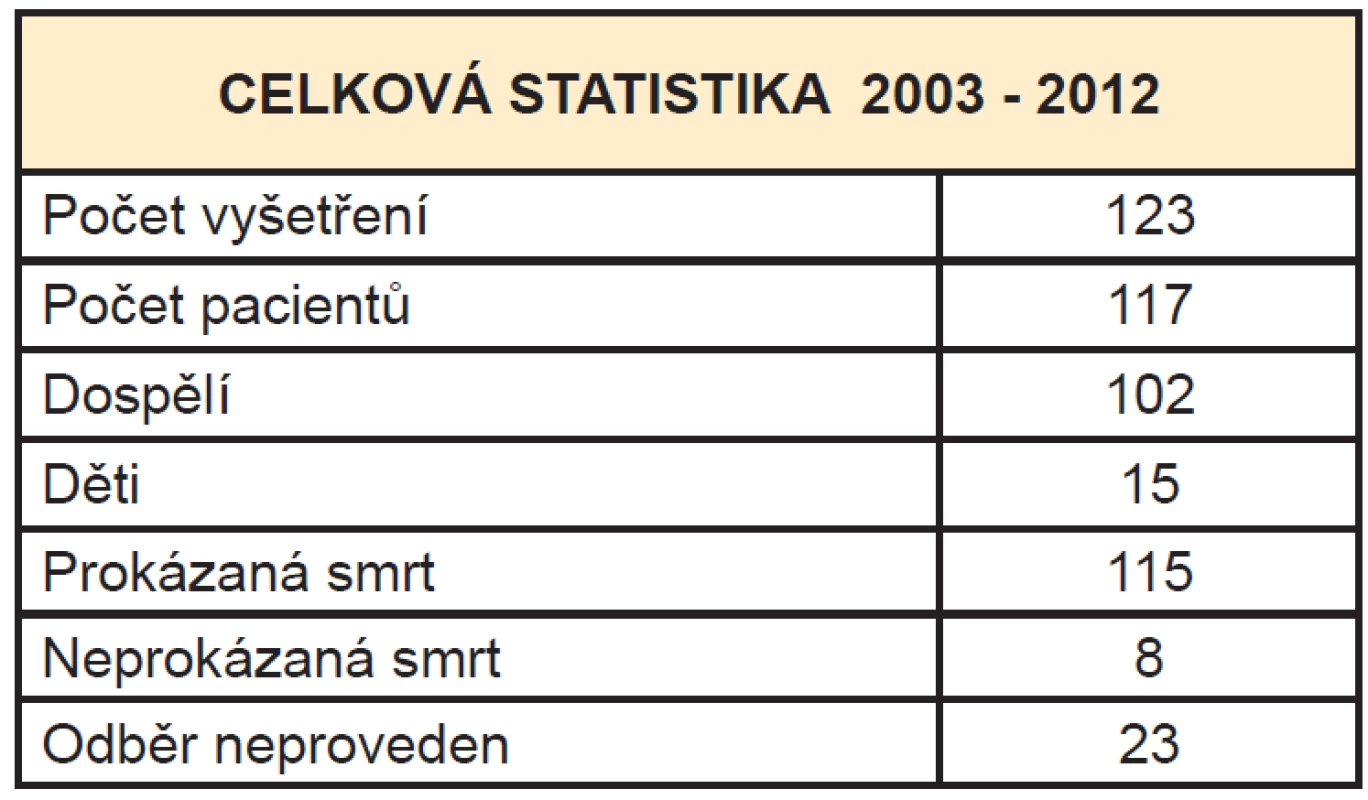
V 80. a 90. letech jsme provedli jen několik vyšetření pouze na planární gammakameře. Od února 2003 do června 2012 bylo provedeno 124 vyšetření u 118 pacientů, 7 pacientů mělo scintigrafii provedenou 2x s odstupem 24 hodin z důvodu minimální zachované perfuze mozku u prvního vyšetření. Vyšetřeno bylo 103 dospělých a 15 dětí. Mozková smrt nebyla prokázána z důvodu zachované minimální perfuze mozku u 8 pacientů. Odběr orgánů nebyl proveden u 23 vyšetřených z důvodu různých kontraindikací nebo z důvodu nesouhlasu rodičů či zákonných zástupců u dětí (Tab. 1, Graf 1).

Diskuse
Častou indikací mozkové scintigrafie je zhodnocení krevního průtoku mozku k potvrzení nebo vyvrácení mozkové smrti. Podle Nařízení vlády ČR č. 436/2002 Sb. 1 a tzv. Transplantačního zákona číslo 285/2002 Sb. 4 k ověření nevratnosti klinických známek smrti mozku je nutné provést mozkovou angiografii nebo mozkovou perfuzní scintigrafii. Metoda scintigrafického postupu je založena na guidelines České společnosti nukleární medicíny (ČSNM ) 8, jež mj. čerpaly z guidelines americké Společnosti nukleární medicíny (SNM) 9. Aby byla splněna kritéria mozkové smrti, je nutné, aby chyběla perfuze jak v mozku, tak v mozečku 10. Souhlasíme se Spiethem et al. 10,11, že bez použití radiofarmak zachycených v mozkové tkáni po relativně dlouhou dobu není přesné hodnocení perfuze mozku možné. V současné době jsou HMPAO a Neurolite jedinými dostupnými techneciem značenými radiofarmaky, která splňují přísná kritéria pro klinické potvrzení smrti celého mozku 11,12. Provádíme vizuální kvalitativní hodnocení přítomnosti nebo absence opožděné mozkové akumulace jednoho z těchto dvou radiofarmak. Po dynamické a statické scintigrafii je možné doplnit SPECT vyšetření 13,14. Je také možné provést semikvantitativní hodnocení (např. výpočet indexu průtoku krve nebo index opožděného vychytávání – delayed uptake index) 15. Ale podle našich dosavadních dlouholetých zkušeností SPECT mozku ani provádění některých výpočtů nejsou k průkazu mozkové smrti nutné. V naší sestavě pacientů byla mozková smrt stanovena nebo nepotvrzena bez problémů pomocí statické a dynamické scintigrafie bez SPECT a bez výpočtu.
Závěr
Vlastní postup scintigrafického vyšetření vychází ze souboru doporučení pracovních postupů ČSNM. Perfuzní scintigrafie mozku je metoda neinvazivní, technicky nenáročná, je plně vyhovující, vysoce senzitivní a prakticky bez možnosti falešně pozitivního nálezu. Scintigrafické potvrzení mozkové smrti provádíme hlavně po kraniotomiích a ztrátových poraněních kalvy, kdy angiografie selhává. Tato metoda získala v novém transplantačním zákoně a prováděcích vyhláškách své nezastupitelné místo, zejména před orgánovými odběry. Scintigrafie mozkové perfuze nepřináší pro pacienta rizika komplikací, na rozdíl od rentgenových metod nepoužívá nefrotoxickou kontrastní látku, a proto je její zařazení do algoritmu vyšetření mozkové smrti naprosto vhodné.
Adresa pro korespondenci:
Drahoslava Nováková
Klinika nukleární medicíny, FN Ostrava
draha.novakova@centrum.cz
Sources
1. Nařízení vlády č.436/2002 Sb. [online].[cit. 2012-07-13]. Dostupné na: http://aplikace.mvcr.cz/archiv2008/sbirka/2002/sb153-02.pdf
2. Vyhláška MZ č. 437/2002 Sb. [online].[cit. 2012-07-13]. Dostupné na: http://aplikace.mvcr.cz/archiv2008/sbirka/2002/sb153-02.pdf
3. Vyhláška MZ č. 479/2002 Sb. [online].[cit. 2012-07-13]. Dostupné na: http://aplikace.mvcr.cz/archiv2008/sbirka/2002/sb166-02.pdf
4. Zákon o darování, odběrech a transplantacích tkání a orgánů a o změně některých zákonů (transplantační zákon) č. 285/2002 Sb. [online]. [cit. 2012-07-13]. Dostupné na: http://portal.gov.cz/app/zakony/zakonPar.jsp?idBiblio=53599&nr=285~2F2002&rpp=15
5. Zákon č. 228/2005 Sb. [online].[cit. 2012-07-13]. Dostupné na: http://www.kst.cz/web/download/zakon_228.pdf
6. Národní registr osob nesouhlasících s posmrtným darováním tkání a orgánů [online].[cit. 2012-07-13]. Dostupné na: http://www.nrod.cz
7. Flowers WM, Patel BR. Accuracy of clinical evaluation in the determination of brain death. South Med J 2000;93 : 203-206
8. MINISTERSTVO ZDRAVOTNICTVÍ ČR. Standardy zdravotní péče. „Národní radiologické standardy – Nukleární medicína“. Soubor doporučení a návod pro tvorbu místních radiologických postupů (standardů) na diagnostických a terapeutických pracovištích nukleární medicíny v České republice. Věstník MZ ČR. Praha, 2011;9 : 142-144 [online].2011.[cit. 2012-07-13]. Dostupné na: http://www.mzcr.cz/Legislativa/dokumenty/vestnik-c9/2011_5340_2162_11.html
9. Donohoe KJ, Frey KA, Gerbaudo VH et al. Procedure guideline for brain death scintigraphy. J Nucl Med 2003;44 : 846-851
10. Spieth M, Abella E, Sutter C et al. Importance of the lateral view in the evaluation of suspected brain death. Clin Nucl Med 1995;20 : 965-968
11. Spieth ME, Ansari AN, Kawada TK. Direct comparison of Tc-99m DTPA and Tc-99m HMPAO for the evaluation of brain death. Clin Nucl Med 1994;19 : 867-872
12. Spieth ME, Devadas GC, Gauger BS. Procedure guidelines for brain death scintigraphy. J Nucl Med 2004;45 : 922
13. Bonetti MG, Ciritella P, Valle G et al. 99mTc HMPAO brain perfusion SPECT in brain death. Neuroradiology 1995;37 : 365-369
14. Facco E, Zucchetta P, Munari M et al. 99mTc-HMPAO SPECT in the diagnosis of brain death. Intensive Care Med 1998;24 : 911-917
15. Mrhač L, Zakko S, Parikh Y. Brain death: the evaluation of semi-quantitative parameters and other signs in HMPAO scintigraphy. Nucl Med Commun 1995;16 : 1016-1020
Labels
Nuclear medicine Radiodiagnostics RadiotherapyArticle was published in
Nuclear Medicine

2012 Issue 3
Most read in this issue
- Determination of brain death
- Spektrum požadovaných vyšetrení nukleárnej medicíny pri karcinóme prostaty po registrácii 18F fluorocholínu: dvojročné sledovanie v nemocnici Tenon
- Hemodialyzovaný pacient s karcinomem štítné žlázy léčený 131I