Současné možnosti ošetření osteoporotických fraktur torakolumbální páteře
Current Treatment Options of Osteoporotic Thoracolumbal Spinal Fractures
Aim of the study:
Retrospective assessment of a patient group, including patients with osteoporotic thoracolumbal fractures. Only patients over 65 years of age were included in the study.
Methods:
During IX/2005–VII/2006, 45 patients with osteoporotic fractures were managed: 28 females, 17 males aged 65–85 y.o.a, their mean age was 72.6 y.o.a. The mechanisms of the injury included falls in 39 subjects, car - motocycle accidents in 5 subjects, a submerge accident in a single subject. Three patients sufferred from neurological symptoms. T1-T10 injury was diagnosed in 8 subjects, T11-L2 in 43 subjects, L3-L5 in 5 subjects. Type A injuries prevailed – in 47 subjects, type B injury were diagnosed in 4 subjects, type C in 2 subjects. Conservative therapy was indicated in 25 subjects; transpedicular stabilization in 15 subjects, stabilization using isolated anterior approach in one patient, vertebroplasty in 5 patients. The majority of the injuries were monotraumas – 31 subjects, associated traumas in 12 subjects, polytraumas in 2 subjects.
Results:
The authors assessed data collected from 25 patients. 6 patients exited, 14 failed to turn up for their follow up examination at 12 months. GDW (Grunddeckplattenwinkel), VAS (Visual Analog Scale) and Oswestry score and complication rates were assessed. Prior to the therapy, the mean VAS score in the conservative group, surgical management and vertebroplasty groups was 7.0; 8.2 and 7.9, respectively; at 12 months the score was reduced to 3.8; 3.4 and 3.7, respectively. The Oswestry score figures in the respective treatment groups were 25.3 %, 27.1 % and 23.5 %. There were no statistically significant differencies between the results. At the time of the injury, the mean GDW in the conservative group was -2°, at 12 months -6°. Prior to vertebroplasty it was +4°, following the procedure +6°, and at 12 months +2°. Prior to surgical stabilization it was -10°, postoperatively +3° and at 12 months 0°. An early infectious complication , a wound absces, was recorded in one patient. A late complication, implant failure, was recorded in the same patient at 6 months postoperatively.
Conclusion:
Treatment of osteoporotic thoracolumbal spinal fractures requires individual thorough assessment of therapeutical options.
Key words:
osteoporosis – vertebral body fracture – vertebroplasty – kyphoplasty – posterior instrumentation
Authors:
I. Černohousová; J. Kočiš; P. Wendsche; V. Mužík; A. Bilik
Authors‘ workplace:
Klinika traumatologie LF MU v Úrazové nemocnici v Brně, přednosta: prof. MUDr. Peter Wendsche, CSc.
; Úrazová nemocnice v Brně, ředitel: doc. MUDr. Petr Svoboda, CSc., FRCS(T)
Published in:
Rozhl. Chir., 2007, roč. 86, č. 12, s. 671-677.
Category:
Monothematic special - Original
Overview
Cíl práce:
Retrospektivní zhodnocení souboru pacientů s osteoporotickou zlomeninou torakolumbální páteře. Kritériem pro zařazení do souboru byl věk nad 65 let.
Metody:
Během období IX/2005–VII/2006 bylo ošetřeno 45 pacientů s osteoporotickou zlomeninou: 28 žen, 17 mužů ve věku 65–85 let, průměr 72,6 let. Mechanismem úrazu byl pád 39krát, auto-moto 5krát, zavalení 1krát. Neurologická symptomatologie se vyskytla u 3 pacientů. Poranění v úrovni T1–T10 bylo zjištěno 8krát, T11–L2 43krát, L3–L5 5krát. Převažovala poranění typu A – přítomno 47krát, poranění typu B 4krát, typu C 2krát. Konzervativní terapie byla indikována 25krát; transpedikulární stabilizace 15krát, stabilizace izolovaným předním přístupem 1krát; vertebroplastika u 5 pacientů. Dominovala monotraumata – 31 případů, sdružených poranění bylo 12, polytraumata 2.
Výsledky:
Zhodnotili jsme výsledky 25 pacientů. 6 pacientů zemřelo, 14 se nedostavilo ke kontrole po 12 měsících. Hodnotili jsme GDW (Grunddeckplattenwinkel), VAS (Visual Analog Scale) a Oswestry skóre a výskyt komplikací. Průměrné VAS skóre před ošetřením ve skupině s konzervativní, operační terapií a vertebroplastikou v uvedeném pořadí bylo 7,0; 8,2 a 7,9; po 12 měsících kleslo na 3,8; 3,4 a 3,7. Oswestry skóre ve stejném pořadí skupin se rovnalo 25,3 %, 27,1 % a 23,5 %. Mezi výsledky nebyl statisticky signifikantní rozdíl. GDW ve skupině s konzervativní terapií byl v době úrazu průměrně -2°, po roce -6°. Před vertebroplastikou +4°, po výkonu +6°, po 12 měsících +2°. Před operační stabilizací -10°, pooperačně +3° a po 12 měsících 0°. Časnou, infekční komplikaci jsme zaznamenali 1krát – absces v ráně. Pozdní komplikací u téhož pacienta bylo selhání implantátu po 6 měsících.
Závěr:
Léčba osteoporotických fraktur torakolumbální páteře vyžaduje individuální důsledné zvážení alternativ terapie.
Klíčová slova:
osteoporóza – fraktura obratle – vertebroplastika – kyfoplastika – transpedikulární stabilizace
ÚVOD
Osteoporóza je rozšířené onemocnění charakterizované redukcí normálně mineralizované kostní hmoty ve srovnání s věkově odpovídající normou. Narušením mikroarchitektury se zvyšuje fragilita kosti s rizikem fraktur. V důsledku obvykle kompresivních fraktur obratlů dochází v daném segmentu páteře ke kyfotizaci.
Štěpán et al. [20] uvádí následující data: naprostá většina zlomenin po 55. roce věku u žen a po 65. roce věku u mužů jsou zlomeniny osteoporotické. V České republice je osteoporózou postiženo celkem kolem 400 000 žen a 200 000 mužů. Každý rok prodělá kolem 20 000 osob klinicky dokumentovanou zlomeninu obratle (morfometricky zjistitelných zlomenin obratlů je třikrát více) a kolem 18 000 osob zlomeninu kyčle. Farmakologickou léčbu osteoporózy dostává kolem 30 000 nemocných [20].
Léčba osteoporotických fraktur vyžaduje důsledné zvážení možností ke zvolení optimálního léčebného postupu, s ohledem na vyšší věk, častou polymorbiditu a rizika imobilizace u těchto pacientů. Alternativami léčby jsou konzervativní terapie, miniinvazivní postupy zahrnující vertebroplastiku a kyfoplastiku nebo operační stabilizace.
METODY
Charakteristika souboru
Během období IX/2005-VII/2006 bylo na našem pracovišti ošetřeno 45 pacientů s osteoporotickou zlomeninou torakolumbální páteře – 28 žen a 17 mužů ve věku 65–85 let, průměrně 72,6 let (Graf 1). Kritériem pro zařazení do souboru byl věk nad 65 let. Osteoporóza u pacientů nebyla verifikována s užitím denzitometrického vyšetření. Pacienti byli po ošetření doporučeni k diagnostice a terapii osteoporózy v rámci osteocentra. Mechanismem úrazu byl pád 39krát, auto-moto 5krát, zavalení 1krát. Neurologická symptomatologie se vyskytla celkem u 3 pacientů. Závažnost neurologického deficitu jsme hodnotili podle Frankelovy klasifikace, stupeň A se vyskytnul v jednom případě, stupeň B ve 2 případech. Poranění v úrovni T1–T10 bylo zjištěno v 8 případech, nejčastěji se vyskytla poranění oblasti torakolumbálního přechodu – T11–L2 43krát, v úrovni L3–L5 se poranění vyskytlo 5krát (Graf 2).


Fraktury klasifikujeme s užitím klasifikace podle Magerla a spol. [12]. Nejčastějším typem poranění byly kompresivní fraktury typu A, které byly zaznamenány celkem 47krát. Poranění typu B charakterizované poraněním předního i zadního sloupce bylo přítomno celkem 4krát. Poranění typu C s rotační složkou byla přítomna ve 2 případech. Četnost výskytu jednotlivých typů poranění je uvedena v tabulce 1.
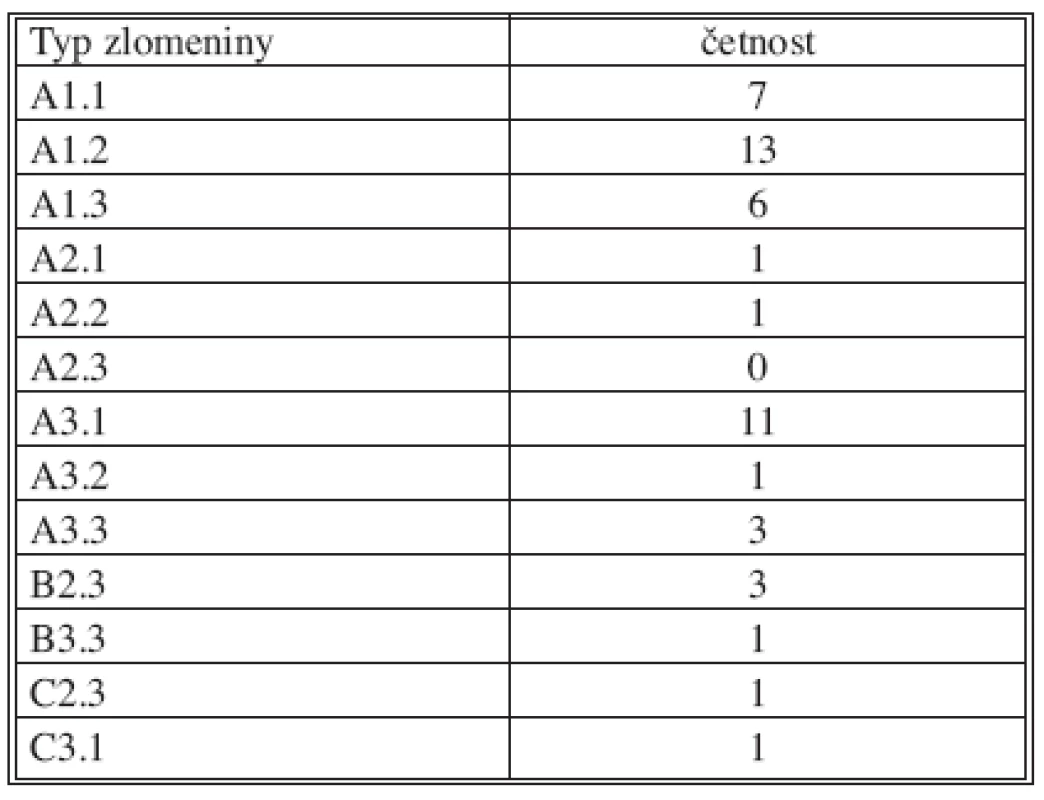
Konzervativní terapie byla indikována u 25 pacientů. Operačně bylo ošetřeno 16 pacientů: dorzální stabilizace byla provedena u 15 pacientů, ve všech případech krátkou transpedikulární montáží s užitím 4 různých stabilizačních systémů. Nejčastěji byl užit stabilizační systém Socon® (B. Braun, Aesculap) 7krát, Universal Spine System (Synthes) 4krát, instrumentárium Kluger (Endotec) jsme užili u 2 pacientů a Spine System Evolution (B. Braun, Aesculap) ve 2 případech, z toho v 1 případě byly k fixaci na 1 obratli – T3 – užity pedikulární háčky. Příčný stabilizátor jsme užili celkem ve 3 případech – 2krát u poranění typu B a jednou při poranění typu C. Materiál BAS®-HA (Lasac) byl do poraněného obratle aplikován ve 3 případech. Jednou byla současně s transpedikulární stabilizací provedena vertebroplastika stabilizovaného obratle a dalších 2 obratlových těl. K dekompresní laminektomii bylo přistoupeno u jednoho pacienta s poraněním typu B2.3, s míšní lézí Frankel B. Stabilizace izolovaným předním přístupem byla provedena 1krát, bisegmentálně s užitím stabilizačního systému MACS. Vertebroplastikou bylo ošetřeno celkem 5 pacientů na 14 obratlech, včetně preventivního ošetření sousedních obratlů. Dominovala monotraumata – přítomná u 31 pacientů. Sdružená poranění se vyskytla u 12 pacientů, u 2 pacientů bylo poranění páteře součástí polytraumatu (Graf 3). Poranění páteře se u sdružených poranění kombinovalo nejčastěji se zlomeninou žeber – 4krát, 2krát došlo současně ke kontuzi plic, 1krát došlo k AC luxaci. Zlomenina proximálního humeru byla diagnostikována 2krát, distálního humeru 1krát. Zlomenina distálního radia byla zjištěna 2krát. Jedenkrát byla zjištěna zlomenina sakra, 1krát kostrče, 1krát symfyseolýza, 1krát zlomenina obou ramének os pubis. Jedenkrát došlo ke kontuzi jater. Na dolních končetinách byla nejčastější zlomenina bérce – 3krát a zlomenina kosti patní – 3krát. Jedenkrát se vyskytla zlomenina talu. Zlomeniny příčných výběžků se vyskytly u 2 pacientů, zlomenina spinózního výběžku u jednoho pacienta. Součástí polytraumatu byla následující poranění: zlomenina baze lební, 2krát kontuze srdeční, 2krát zlomenina sterna, 2krát kontuze plic, 2krát zlomeniny žeber, jedenkrát pneumotorax, zlomenina lopatky a luxace kyčelního kloubu se zlomeninou acetabula.

Diagnostika
Diagnostika osteoporotické zlomeniny v oblasti torakolumbální páteře zahrnuje klinické vyšetření a RTG vyšetření v předozadní a bočné projekci. U všech pacientů provádíme cílené CT vyšetření podle zjištěné úrovně poranění. U všech pacientů se standardně provádí neurologické vyšetření. Vyšetření MR bez zvláštní indikace standardně neprovádíme.
RTG kontroly provádíme pooperačně či po vertikalizaci pacienta podle způsobu ošetření a při ambulantních kontrolách standardně po 3, 6 a 12 měsících. K ambulantním kontrolám jsou pacienti zváni po 6 týdnech a dále po 3, 6 a 12 měsících.
Hodnocení výsledků
U pacientů jsme sledovali hodnotu GDW (Grunddeckplattenwinkel) v jednotlivých skupinách pacientů podle způsobu ošetření, a to v době úrazu, po eventuální operační stabilizaci nebo vertebroplastice a při kontrole po 12 měsících. Bolest jsme hodnotili s užitím VAS (Visual Analog Scale) skóre – pacient charakterizuje stupeň bolesti vyznačením na škále od 0 do 10. Pacienti byli dotazováni na velikost bolestí v době před ošetřením fraktury a při kontrole po 12 měsících. Po 12 měsících jsme současně hodnotili bolest podle dotazníku Oswestry [5]. Dále jsme hodnotili výskyt časných a pozdních komplikací.
VÝSLEDKY
Zhodnotili jsme výsledky 25 pacientů ze souboru. Šest pacientů bylo ze souboru vyřazeno pro úmrtí, z toho 1 úmrtí nastalo na následky polytraumatu během hospitalizace. Jednalo se o pacienta s poraněním v úrovni obratlů T3–T4 typu C, Frankel B, které bylo ošetřeno dorzální stabilizací pedikulárními háčky a transpedikulárně šrouby. K úmrtí došlo v důsledku polytraumatu pro ARDS, bronchopneumonii a maligní srdeční arytmii. Pět pacientů zemřelo během další doby sledování, mezi nimi i pacient s transverzální míšní lézí – stupeň A podle Frankelovy klasifikace. Čtrnáct pacientů se ke kontrole po 12 měsících nedostavilo.
U 25 pacientů jsme zhodnotili GDW, VAS a Oswestry skóre v jednotlivých skupinách podle způsobu ošetření a výskyt komplikací.
Průměrné VAS skóre před ošetřením dosahovalo ve skupině s konzervativní terapií, po operační stabilizaci a po vertebroplastice v daném pořadí 7,0 bodu, 8,2 bodu a 7,9 bodu. Po 12 měsících se hodnota VAS ve skupině pacientů léčených konzervativně rovnala 3,8 bodu, ve skupině pacientů s operační stabilizací bylo 3,4 a u pacientů ošetřených vertebroplastikou 3,7 bodu. Průměrné hodnoty Oswestry skóre byly ve skupině s konzervativní terapií 25,3 %, ve skupině s operační stabilizací 27,1 % a po vertebroplastice 23,5 %. Zjištěné hodnoty VAS a Oswestry skóre se v jednotlivých skupinách statisticky signifikantně neliší. (K ověření signifikance byl použit t-test.)
Hodnota GDW ve skupině s konzervativní terapií byla v době úrazu průměrně -2°, po roce -6°. Před vertebroplastikou +4°, po výkonu +6° a po 12 měsících +2°. Před operační stabilizací -10°, pooperačně +3° a po 12 měsících 0°. Časnou, infekční komplikaci charakteru abscesu v ráně jsme zaznamenali u jednoho pacienta. Pozdní komplikací u téhož pacienta bylo selhání a extrakce implantátu po 6 měsících. Jednalo se zde o kominutivní frakturu obratle L1 typu A3.3, Frankel E, která byla ošetřena transpedikulární stabilizací. Při ošetření vertebroplastikou se jednou vyskytla lokální asymptomatická komplikace – únik kostního cementu paravertebrálně.




DISKUSE
V souboru hodnocených pacientů převažují ženy, což odpovídá vyššímu výskytu osteoporózy u žen (přibližně 2 : 1) [20]. Autoři Johnell a Kanis udávají definici osteoporotické zlomeniny jako zlomeninu v místě s nízkou BMD (bone mineral density), se zvyšující se četností výskytu po 50. roce života [11]. Do souboru byli zařazeni pacienti starší 65 let, kdy lze naprostou většinu zlomenin považovat za zlomeniny osteoporotické etiologie [20]. V mechanismu úrazu převažují úrazy způsobené malým násilím – pády – nad vysokoenergetickými úrazy – autonehodami, tedy naopak než u mladých pacientů. Převaha nízkoenergetických úrazů je současně důvodem nižšího výskytu poranění míchy. Přítomnost neurologického deficitu v této věkové skupině však je spojena s vysokou mortalitou. Signifikantně zvýšenou morbiditou jsou zatíženi i pacienti s osteoporotickou frakturou bez neurologického deficitu, přičemž morbidita je závažnější a současně mortalita častější u mužů než u žen [10]. V našem souboru došlo k úmrtí 2 ze 3 pacientů s míšním poraněním, 1 pacient byl ztracen ze sledování. Celkově došlo k úmrtí 4 mužů a 2 žen.
V souboru významně převažují poranění typu A klasifikace podle Magerla et al., nejčastěji typ A1.2, jako monotrauma. Poranění leží nejčastěji v úrovni torakolumbálního přechodu.
V konceptu terapie osteoporotických fraktur obecně i v našem souboru převažuje konzervativní přístup nad ošetřením vertebroplastikou nebo operační stabilizací.
Konzervativní terapie podle našeho pojetí zahrnuje analgetizaci, časnou vertikalizaci pod dohledem fyzioterapeuta ihned po ústupu akutních bolestí obvykle po 2–3 dnech, s užitím ortotických pomůcek – nejčastěji tříbodového korzetu, eventuálně bederního pásu v závislosti na úrovni poranění. Součástí terapie je rehabilitace s posilováním svalového korzetu – břišního a zádového svalstva, a dále doporučení o režimových opatřeních (škola zad) [9]. Následují kontroly RTG a klinického stavu po vertikalizaci a dále standardně po 6 týdnech, po 3 měsících, po 6 a po 12 měsících. Konzervativní terapií lze u stabilních kompresivních fraktur dosáhnout normální funkce v daném segmentu, dlouhodobě bez přetrvávání větších bolestí [13]. Součástí konzervativní terapie bez ohledu na zvolený způsob léčby osteoporotické fraktury je diagnostika a komplexní terapie osteoporózy zahrnující režimová opatření, vhodnou pohybovou aktivitu, dietní opatření a farmakoterapii [19]. Cílem je snížení rizika vzniku dalších zlomenin, neboť riziko další zlomeniny u osob, které již prodělaly jednu osteoporotickou frakturu, je významně zvýšené [19]. Farmakoterapie riziko dalších zlomenin efektivně snižuje; zdůrazňována je vysoká účinnost terapie bisfosfonáty [4].
Perkutánní vertebroplastika, prezentovaná Galibertem et al. v roce 1987 [6], je metoda injekční aplikace kostního cementu – polymetylmetakrylátu (PMMA) do obratlového těla oslabeného kostní lézí. Tato metoda zajišťuje dobrý analgetický efekt [3, 8,17] a stabilizaci léze [3, 8, 21]. Stabilizace obratlového těla kostním cementem má zabránit další progresi kolapsu obratlového těla. Perkutánní vertebroplastika se provádí v celkové nebo lokální anestezii přesným zavedením jehly transpedikulárně, eventuálně extrapedikulárně do obratlového těla pod RTG kontrolou. Kostní cement je aplikován s kontinuální skiaskopickou kontrolou v laterální projekci [18]. Výhodou metody je miniinvazivita a možnost preventivního ošetření sousedících obratlů, neboť anamnéza osteoporotické zlomeniny znamená významně zvýšené riziko utrpění dalších osteoporotických fraktur [19]. Vertebroplastika sice nezajišťuje repozici fraktury a obnovení výšky obratlového těla, ovšem dochází k určité repozici zlomeniny pronační polohou při zákroku [21]. Potenciálními lokálními komplikacemi výkonu je infekce, vytvoření hematomu, fraktura pediklu, únik kostního cementu mimo obratlové tělo, poškození nervových kořenů, míchy. Celková komplikace může nastat v podobě plicní embolizace v důsledku užití kostního cementu. Z toho vyplývají omezení indikace výkonu při závažné chronické obstrukční nemoci bronchopulmonální a při srdečním selhání s nízkou ejekční frakcí. Další kontraindikací je koagulopatie, přítomnost lokální nebo celkové infekce, těhotenství; relativní kontraindikací je porušení dorzální kortikalis [23]. Celkové riziko symptomatických komplikací zákroku, zejména radikulopatií, se pohybuje kolem 1–4 % [17,3]. Četnost asymptomatických komplikací způsobených především únikem kostního cementu mimo obratlové tělo je vyšší, udávaná okolo 20 % [17].
Obdobnou miniinvazivní metodou je kyfoplastika, která spočívá v transpedikulárním zavedení balonkového katétru, jehož expanzí dojde k vytvoření dutiny a obnovení výšky těla obratle [7]. Výhody oproti vertebroplastice spočívají v redukci kyfózy s obnovením výšky obratlového těla při provedení do 3 měsíců od úrazu. Další výhodou je nižší riziko plicní embolizace, neboť aplikace kostního cementu do balonkem vytvořené dutiny probíhá pod nižším tlakem [7]. Příznivé výsledky se týkají jak rekonstrukce výšky těla obratle [1, 8, 16, 21], tak analgetického efektu [1, 16]. Podstatnou nevýhodou metody je její ekonomická náročnost.
Operační terapie osteoporotických fraktur spočívá v transpedikulární stabilizaci, eventuálně stabilizaci kombinovaným předozadním přístupem nebo izolovaným předním přístupem. Operační řešení dorzálním přístupem umožňuje repozici, distrakci a stabilizaci fraktury, dekompresi a revizi páteřního kanálu po laminektomii. Ošetření s instrumentací z předního přístupu umožňuje zvýšit stabilitu v daném segmentu, provést korpektomii a náhradu poraněného obratlového těla kostním štěpem nebo titanovou klíckou. Pokud vzhledem k morbiditě pacienta není vhodné provést stabilizaci fraktury z předního přístupu, alternativou ošetření je kombinace transpedikulární stabilizace a vertebroplastiky – augmentace obratlového těla kostním cementem [8, 15]. V uvedeném souboru byl k augmentaci obratlového těla užit i materiál BAS-HA.
Obecně je indikací k operačnímu řešení s instrumentací splnění jednoho nebo více z následujících kritérií: 1. neurologický deficit, 2. ztráta 50 a více % výšky těla obratle, 3. kyfotizace 20 a více stupňů, 4. zúžení páteřního kanálu o 50 a více % i bez přítomnosti neurologického deficitu, 5. přímé nebo nepřímé známky poranění struktur zadního sloupce. Nepřímými známkami poranění struktur zadního sloupce jsou ve frontální rovině patrné známky rotačního poranění – asymetrie v poloze trnových výběžků a asymetrie v projekci pediklů, v sagitální rovině značí poranění zadního sloupce přítomnost kyfotizace o 30 a více stupňů, na CT zobrazeních sledujeme rozestoupení nebo asymetrii v inervertebrálních kloubech. Přesnější informaci o poranění struktur zadního sloupce poskytne vyšetření MR.
Operační techniku je třeba přizpůsobit zhoršené kvalitě kosti při osteoporóze [15] a degenerativnímu postižení páteře.
Zhoršená kvalita kosti je příčinou vyššího rizika selhání ukotvení implantátu [14]. Riziko selhání implantátu lze snížit užitím úhlově stabilních implantátů s větší pružností materiálu a vhodným designem šroubů, které mají mít větší kontaktní plochu a mělký, samořezný závit bez ostrých hran [14, 15]. Užití kanylovaných šroubů umožňuje augmentaci šroubů kostním cementem k významnému zlepšení retence v osteoporotické kosti [2, 8, 14].
Největší ztrátu korekce kyfotické deformity lze očekávat do 6 měsíců od stabilizace, po 6. měsíci již obvykle k podstatným změnám GDW úhlu nedochází [22].
Rozhodnutí o způsobu terapie osteoporotické fraktury je často obtížné. Daná populace pacientů vyššího věku je často zatížena polymorbiditou, delší imobilizace znamená vysoké riziko kardiopulmonálních komplikací, trombembolické nemoci, dekubitů, celkové dekondice, deteriorace psychického stavu i progrese osteoporózy. Anestezie a operační výkon jsou rovněž zatíženy zvýšeným rizikem komplikací, větší četnost komplikací lze očekávat i v pooperačním průběhu.
ZÁVĚR
Léčba osteoporotických zlomenin torakolumbální páteře vyžaduje důsledné zvážení dostupných možností ke zvolení optimálního léčebného postupu, jehož cílem je vždy především časná vertikalizace pacienta.
Alternativami léčby jsou konzervativní terapie, miniinvazivní postupy zahrnující vertebroplastiku a kyfoplastiku nebo metody operační stabilizace. Předpokladem léčby osteoporotických zlomenin torakolumbální páteře je diferencovaný individuální přístup [23].
MUDr. I. Černohousová
Úrazová nemocnice
Ponávka 6
662 50 Brno
e-mail: iva.cernohousova@seznam.cz
Sources
1. Blattert, T. R., Glasmacher, S., Josten, C. Ballonkyphoplastie: Indikation, Diagnostik, operative Technik, Ergebnisse. Teil 2: Ergebnisse. Aktuelle Traumatologie, 2006, roč. 36, s. 14–17.
2. Cook, S. D., Salkeld, S. L., Stanley, T., Faciane, A., Miller, S. D. Biomechanical study of pedicle screw fixation in severely osteoporotic bone. The Spine Journal, 2004, roč. 4, č. 4, s. 402–408.
3. Deramond, H., Depriester, C., Toussaint, P., Galibert, P. Percutaneous vertebroplasty. Semin Musculoskelet Radiol., 1997, roč. 1, č. 2, s. 285–296.
4. Epstein, S. Update of current therapeutic options for the treatment of postmenopausal osteoporosis. Clinical therapeutics, 2006, roč. 28, č. 2, s. 151–173.
5. Fairbank, J. C. T., Pynsent, P. B. The Oswestry Disability Index. Spine, 2000, roč. 25(22), s. 2940–2953.
6. Galibert, P., Deramond, H. Preliminary Note on the Treatment of Vertebral Angioma by Percutaneous Acrylic Vertebroplasty. Neurochirurgie, 1987, roč. 33, s. 166–168.
7. Garfin, S. R., Yuan, H. A., Reiley, M. A. New Technologies in Spine. Kyphoplasty and Vertebroplasty for the Treatment of Painful Osteoporotic Compression Fractures. Spine, 2001, roč. 26, č. 14, s. 1511–1515.
8. Heini, P. F. The current treatment – a survey of osteoporotic fracture treatment. Osteoporotic spine fractures: the spine surgeon‘s perspective. Osteoporosis International, 2005, roč. 16, s. S85–S92.
9. Chaloupka, R., Roubalová, J., Krbec, M., et al. Vybrané kapitoly z LTV ve spondylochirurgii. 1. vyd. Brno: IDVPZ, 2003. 186 s. ISBN 80-7013-375-9
10. Johannson, C., Black, D., Johnell, O., Oden, A., Melstrom, D. Bone mineral density is a predictor of survival. Calcif Tissue Int, 1998, č. 63, s. 190–196.
11. Johnell, O., Kanis, J. Epidemiology of Osteoporotic Fractures. Osteoporosis International, 2005, č. 16, s. S3–S7.
12. Magerl, F., Aebi, M., Gertzbein, S. D., Harms, J., Nazarian, S. A. Comprehensive classification of thoracic and lumbar injuries. Eur Spine, 1994, č. 3, s. 184–201.
13. Morris, S., Dar, W., Kelly, I. Natural history of osteoporotic vertebral fractures: conservative treatment or vertebroplasty? Journal of Bone and Joint Surgery – British Volume, roč. 87-B, č. suppl. III, s. 242.
14. Perren, S. M., Linke, K., Schwieger, K., Wahl, D., Schneider, E. Aspects of Internal Fixation of Fractures in Porotic Bone. Principles, Technologies and Procedures Using Locked Plate Screws. Acta Chir. orthop. Traum. čech., 2005, roč. 72, č. 2, s. 89–97.
15. Pippan, M. C., Richter, M. Spinal Body Reconstruction in Osteoporosis. European Journal of Trauma, 2006, roč. 32, č. 3, s. 238–243.
16. Ryška, P., Málek, V., Kaltofen, K. et al. Postavení perkutánní kyfoplastiky při léčbě osteoporotických zlomenin páteře. Česká radiologie, 2007, roč. 61, č. 2, s. 184–188.
17. Ryška, P., Málek, V., Klzo, L., et al. Perkutánní vertebroplastika v léčbě akutních fraktur hrudní a bederní páteře. Česká radiologie, 2007, roč. 61, č. 2, s. 180–183.
18. Syed, M. I., Shaikh, A. Vertebroplasty: A Systematic Approach. Pain Physician, 2007, roč. 10, č. 2, s. 367–380.
19. Štěpán, J. Osteoporóza v praxi. 1. vyd. Praha: Triton, 1997. 156 s.ISBN 80-85875-50-0
20. Štěpán, J., Havelka, S., Kamberská, Z. Epidemiologie der Osteoporose in der Tschechischen Republik. J. Mineralstoffwechsel, 2002, roč. 9, č. 3, s. 7–13.
21. Voggenreiter, G., Lenz, E., Obertacke, U., Ascherl, R. Effektivität von Vertebroplastie und Kyphoplastie in der Aufrichtung osteoporotischer Wirbelkörperfrakturen. Aktuelle Traumatologie, 2006, roč. 36, s. 1–5.
22. Wendsche, P., Haupt, R., Višňa, P., Kočiš, J. Úskalí a komplikace při stabilizaci torakolumbální páteře. Úrazová chirurgie, 1995, roč. 3, č. 4, s. 17–31.
23. Wendsche, P., Kočiš, J., Višňa, P. Diferencovaný postup při stabilizaci zlomenin hrudní a bederní páteře. Acta spondylologica, 2002, roč. 1, č. 1, s. 54–68.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2007 Issue 12
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Infekce v rekonstrukční cévní chirurgii
- Léčba hepatocelulárního karcinomu a současný stav v České republice
- Maligní somatostatinom (stručný přehled a kazuistika)
- Nejčastěji se vyskytující neuroendokrinní nádor trávicího ústrojí – karcinoid
- ACE operace pro dlouhodobou obstipaci u dospělého
- Hemipelvektomie, konstantní chirurgické dilema
- Současné možnosti ošetření osteoporotických fraktur torakolumbální páteře
- Longova metoda operace hemoroidů a prolapsu sliznice anorekta (PPH) – zkušenosti 8 let
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Longova metoda operace hemoroidů a prolapsu sliznice anorekta (PPH) – zkušenosti 8 let
- Nejčastěji se vyskytující neuroendokrinní nádor trávicího ústrojí – karcinoid
- Maligní somatostatinom (stručný přehled a kazuistika)
- Současné možnosti ošetření osteoporotických fraktur torakolumbální páteře
