Výsledky resekční léčby pankreatu u starších a geriatrických pacientů
Outcomes of Pancreatic Resections in the Elderly and Geriatric Patients
As a result of the population aging, we are confronted with the problematics of geriatric patients more and more frequently. The aim of this retrospective study was to compare outcomes of pancreatic resections in patients of three different age groups.
During 2000–2007, 150 pancreatic resections were performed in our clinic, including 34 (22.7%) patients aged 65 and over at the time of the procedure and 5 (3.3%) patients over 75 y.o.a. The procedures were heterogenous, including indications for oncologic diagnoses, as well as for chronic pancreatitis.
Our assessment demonstrated no significant differences in the 30-day postoperative mortality between the group of subjects over 65 y.o.a, geriatric group (i.e. over 75 y.o.a) and the group of subjects below 54 y.o.a. (8.8% vs. 0% vs. 5.2%). Furthermore, the postoperative morbidity showed no statistically significant differences between the all three groups (30.2% vs. 29.4% vs. 20%). The commonest postoperative complications included secondary healing of the surgical wound (7.8%) and pancreatic fistules (6.9%) in the group of subjects below 65 y.o.a., and insufficiency of the pancreatic-jejunal anastomosis (5.8%) and hepatic - jejunal anastomosis (5.88%) in the group aged 65 and over.Pancreatic-jejunal anastomosis insufficiency, complicated by consecutive bleeding, contributed to postoperative mortality most significantly. Significant increase in postoperative complication rates connected to proximal pancreatoduodenectomies and total pancreatoduodenectomies, was recorded in patients over 65, compared to those in the young patient group (p = 0.014). No statistically significant relation was found between a particular comorbidity and onset of postoperative complications or deaths in patients over 65 or geriatric patients.
Based on the results, the authors do not consider the patient’s age a contraindication for pancreatic resection procedures. Radical resections can be performed with acceptable mortality and morbidity rates in geriatric patients.
Key words:
resection – pancreas – geriatric patient
Authors:
R. Svatoň; M. Man; Z. Kala
; V. Procházka
; J. Hlavsa; I. Penka
Authors‘ workplace:
Chirurgická klinika Lékařské fakulty Masarykovy univerzity a Fakultní nemocnice Brno-Bohunice
přednosta: prof. MUDr. Zdeněk Kala, CSc.
Published in:
Rozhl. Chir., 2008, roč. 87, č. 10, s. 521-526.
Category:
Monothematic special - Original
Overview
V důsledku stárnutí populace jsme stále častěji konfrontováni s problematikou geriatrických pacientů. Cílem naší retrospektivní studie bylo srovnání výsledků resekcí pankreatu u pacientů tří různých věkových skupin.
V průběhu let 2000–2007 jsme na naší klinice provedli 150 resekčních výkonů na pankreatu, z toho 34 (22,7 %) pacientů mělo v době operace 65 let a více a 5 (3,3 %) pacientů bylo starších 75 let. Šlo o heterogenní spektrum operací, provedených jak pro onkologickou diagnózu, tak pro chronickou pankreatitidu.
Naše srovnání neprokázalo signifikantní rozdíl ve 30denní pooperační mortalitě mezi skupinou pacientů starších 65 let, geriatrických pacientů (tj. starších 75 let) a pacientů mladších 65 let (8,8 % vs. 0 % vs. 5,2 %). Také pooperační morbidita nevykazovala ve všech třech skupinách statisticky významný rozdíl (30,2 % vs. 29,4 % vs. 20 %). Nejčastější pooperační komplikací ve skupině pacientů pod 65 let bylo sekundární hojení operační rány (7,8 %) a pankreatická píštěl (6,9 %), zatímco u pacientů nad 65 let to byla insuficience pankreato-jejuno anastomózy (5,8 %) a hepatiko-jejuno anastomózy (5,88 %). Právě insuficience pankreato-jejuno anastomózy komplikovaná následným krvácením, se nejvýznamnější měrou podílela na pooperační mortalitě. U pacientů starších 65 let jsme zaznamenali signifikantní nárůst pooperačních komplikací v souvislosti s operací typu proximální pankreatoduodenektomie a totální pankreatoduodenektomie, v porovnaní s těmito výkony u mladých pacientů (P = 0,014). Nenalezli jsme statisticky významný vztah mezi konkrétní komorbiditou a vznikem pooperační komplikace nebo úmrtím u pacientů starších 65 let a u geriatrických pacientů.
Na základě našich výsledků se domníváme, že věk pacienta jako takový není kontraindikací k provedení resekčního výkonu na pankreatu. Radikální resekční výkon lze u geriatrického pacienta provést s akceptovatelným podílem mortality a morbidity.
Klíčová slova:
resekce – pankreas – geriatrický pacient
ÚVOD
V důsledku prodlužování střední délky života v průběhu posledního století dochází k dramatickým změnám demografické struktury české populace, trvalým relativním i absolutním nárůstem počtu starších osob. Zatímco na přelomu 19. a 20. století se podíl obyvatel starších 65 let pohyboval kolem 4 %, v roce 2006 to bylo už 14,2 % [1]. Projekce obyvatelstva České republiky vypracovaná Českým statistickým úřadem ukazuje, že osob starších 65 let bude i nadále intenzivně přibývat. Do roku 2050 dojde k více než zdvojnásobení počtu obyvatel ve věku nad 65 let (z 14,2 % na 30,5 %), přičemž u osob nad 85 let bude nárůst až šestinásobný [2].
Protože je věk pacienta obecně považován za významný faktor ovlivňující úspěšnost chirurgické léčby, jsou zejména velké – radikální chirurgické výkony kontraindikovány kvůli vysokému věku. Ve světle nárůstu počtu starších osob budeme nuceni, na základě medicíny založené na důkazech, přehodnotit kritéria a podmínky uskutečnitelnosti těchto výkonů ve stáří.
V tomto sdělení proto předkládáme naše výsledky resekční léčby pankreatu u pacientů starších 65 let a pacientů geriatrických, tj. ve věku nad 75 let.
MATERIÁL A METODA
V období 2000–2007 jsme na Chirurgické klinice Fakultní nemocnice Brno provedli 150 resekčních výkonů na pankreatu. Jednalo se o heterogenní skupinu operací provedených pro různá onemocnění pankreatu.
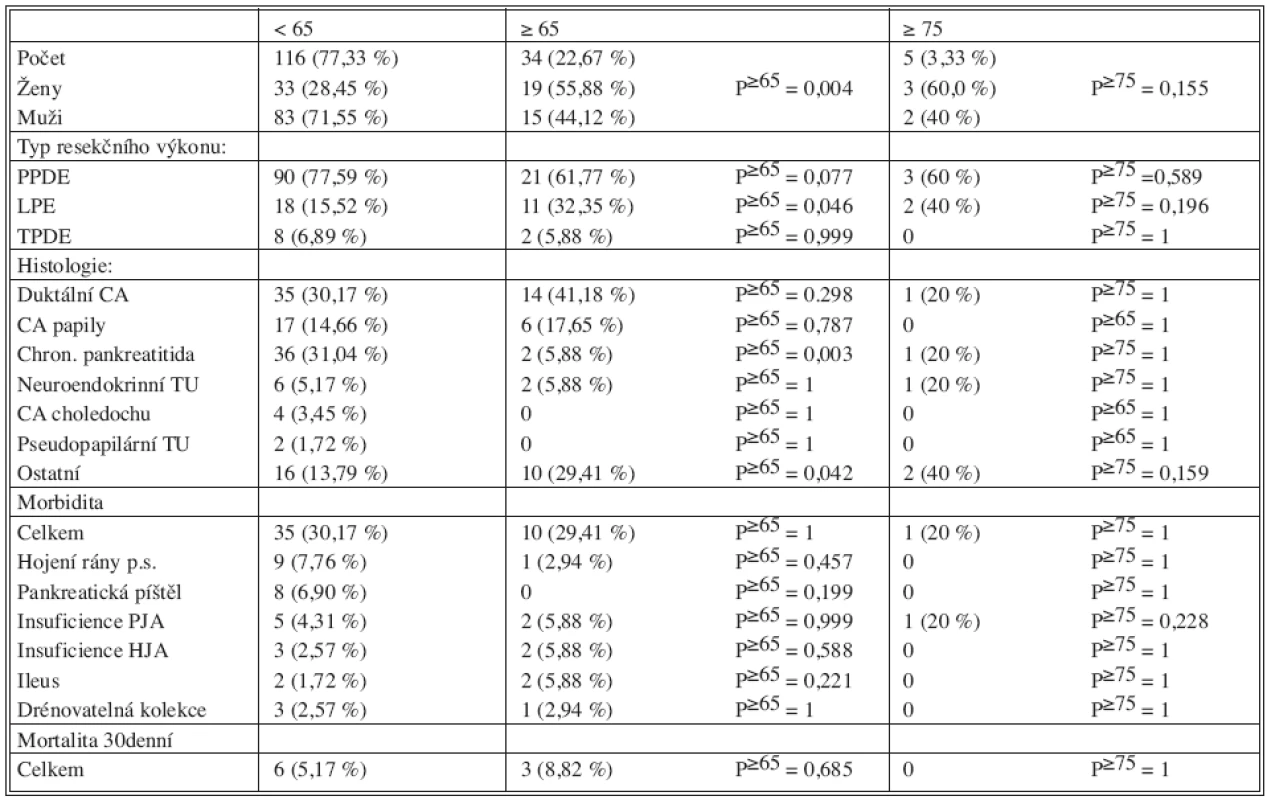
Pacienti byli na základě věku v době operace rozděleni do tří skupin: na skupinu pacientů mladších 65 let (< 65) s 116 pacienty (77,3 %), dále skupinu pacientů ve věku 65 let a více (≥ 65), ve které bylo 34 pacientů (22,7 %) a třetí skupinu pacientů geriatrických (≥ 75) s 5 pacienty (3,33 %), která vznikla vyčleněním ze skupiny ≥ 65.
V těchto skupinách jsme poté retrospektivně vyhodnocovali základní demografické ukazatele (věk, pohlaví) a typy pankreatických resekčních výkonů, rozdělené do tří základních skupin: proximální pankreatoduodenektomie (PPDE), levostranná (distální) pankreatektomie (LPE) a totální pankreatoduodenektomie (TPDE). Dalšími sledovanými ukazateli byla pooperační 30denní mortalita a morbidita. V neposlední řadě nás u pacientů zajímala přítomnost hlavních komorbidit: hypertenze, diabetu mellitu, chronické ischemické choroby srdeční (CHICHS), dysrytmií, vředové choroby gastroduodena (VCHGD), chronické obstrukční pulmonální nemoci (CHOPN), chronické renální insuficience (CHRI) a cévního onemocnění mozku (COM) a jejich vztah k rozvoji pooperační komplikace nebo úmrtí.
Použité statistické metody: počet, aritmetický průměr, minimum, maximum, medián, modus, směrodatná odchylka. Pro vyhodnocení signifikantních rozdílu jsme užili Fisher exact test. Za signifikantní byla považována hodnota two-tailed P nižší 0,05 (hladina významnosti P mezi skupinou < 65 a ≥ 65 je označena P ≥ 65 a mezi skupinou pacientů mladších 65 let a skupinou geriatrických pacientů P ≥ 75).
VÝSLEDKY
Věk
Průměrný věk u pacientů mladších 65 let byl 51,3 (minimum 19, maximum 64, medián 53, modus 54), ve skupině pacientů starších 65 let činil průměr 70,9 let (minimum 65, maximum 85, medián 70, modus 69) a u geriatrických pacientů to bylo 79,2 let (minimum 75, maximum 85, medián 78)
Pohlaví
Ve skupině ≥ 65 se nacházelo 19 (55,9 %) žen s průměrným věkem 71,3 let a 15 (44,1 %) mužů s průměrným věkem 70,3 let, z toho ve věku nad 75 let byli 3 (60,0 %) ženy s průměrným věkem 78,3 let a 2 (40 %) muži s průměrným věkem 80,5 let. Ve skupině pacientů mladších 65 jsme operovali 33 (28,5%) žen a s průměrným věkem 49,7 a 83 (71,5 %) mužů s průměrným věkem 52 let (P ≥ 65 = 0,004).
Podíl resekcí u starých pacientů k celkovému počtu v jednotlivých letech:
Rok 2000 : 1 z 8 (12,5 %), 2001 : 5 z 15 (33,3 %), 2002 : 6 z 10 (60 %), 2003 : 0 z 19 (0 %), 2004 : 10 z 33 (30,3 %), 2005 : 9 z 27 (33,3 %), 2006 : 4 z 23 (17,4 %) 2007 : 0 z 15 (0 %).
Typy resekcí
Celkově jsme ve skupině pacientů nad 65 let uskutečnili 21 PPDE (61,8 %), 11 LPE (32,3 %, P ≥ 65 = 0,046) a 2 TPDE (5,9 %). U geriatrických pacientů 3 PPDE (60 %), 2 (40 %) LPE a žádnou TPDE. Pacientům pod 65 let jsme provedli 90 PPDE (77,6 %), 18 LPE (15,5 %) a 8 TPDE (6,9 %).
Histologie
Histologické vyšetření resekátů prokázalo duktální adenokarcinom u 14 (41,2 %), karcinom papily u 6 (17,7 %), chronickou pankreatitidu u 2 (5,9 %, P ≥ 65 = 0,003) a neuroendokrinní tumor pankreatu u 2 (5,9 %) pacientů starších 65 let. 1 duktální adenokarcinom (20 %), 1 chronická pankreatitida (20 %) a 1 neuroendokrinní tumor pankreatu (20 %) byl nalezen u geriatrických pacientů.
Ve skupině pacientů pod 65 let byl prokázán duktální adenokarcinom v 35 (30,2 %), karcinom papily v 17 (14,7 %), chronická pankreatitida v 36 (31 %), neuroendokrinní tumor pankreatu v 6 (5,2 %), karcinom choledochu ve 4 (3,5 %) a pseudopapilární tumor ve 2 (1,7 %) případech.
Spíše jako jednotlivé případy byly detekovány ve všech skupinách následující histologické entity: ampulom, mucinózní cystadenokarcinom, mucinózní cystadenom, intraduktální papilárně mucinózní karcinom, serózní cystademom, serózní oligocystický adenom, serózní mikrocystický adenom, karcinom žaludku, karcinom duodena, GISTOm, osteoclast like giant cell tumor, světlobuněčný karcinom pankreatu, karcinom z acinárních buněk, maligní fibrózní histiocytom. Celkově tvořily tyto nálezy ve skupině do 65 let 16 (13,8 %) a nad 65 let 10 (29,4 %, P ≥ 65 = 0,042) a u geriatrických pacientů 2 (40 %) případů.
Morbidita
Celkem 10 (29,4 %) pankreatických resekčních výkonů bylo provázeno pooperační komplikací u pacientů skupiny ≥ 65. Ileus byl zaznamenán u 2 (5,9 %), insuficience pankreato-jejuno anastomózy (PJA) u 2 (5,9 %), insuficience hepatiko-jejuno anastomózy (HJA) u 2 (5,9 %), perforace tenkého střeva u 1 (2,9 %), hojení rány per secundam u 1 (2,9 %), drénovatelná kolekce v dutině břišní u 1 (2,9 %) a trombóza vena subclavia u 1 (2,9 %) pacienta. U geriatrických pacientů se vyskytla pooperační komplikace pouze u 1 pacienta, tj. v 20 %, a byla to insuficience PJA.
V průměru byl počet pooperačních komplikací u pacientů mladších 65 let velmi blízký počtu pooperačních komplikací pacientů nad 65 let. Konkrétně se komplikace ve skupině < 65 objevila v 35 (30,2 %) případech. Hojení rány per secundam se vyskytlo v 9 (7,8 %), pankreatická píštěl v 8 (6,9 %), insuficience PJA v 5 (4,3 %), insuficience HJA ve 3 (2,6 %), drénovatelná kolekce v břišní dutině 3 (2,6 %), ileus ve 2 (1,7 %) hnisavá sekrece z břišního drénu ve 2 (1,7 %), insuficience gastroenteroanastomózy (GEA) v 1 (0,9 %), krvácení ze žaludečního vředu 1 (0,9 %), koagulopatie v 1 (0,9 %) případě.
Mortalita
Časná pooperační mortalita do 30. pooperačního dne byla u pacientů starších 65 let 8,8 % – 1x plicní embolie, 1x dehiscence PJA komplikovaná krvácením po natrávení mezenterické žíly, 1x sterkorální peritonitida. U pacientů nad 75 let byla pooperační mortalita nulová.
Ve skupině pacientů mladších 65 let byla 30denní pooperační úmrtnost 5,2 % – 3x dehiscence PJA spojené s nezvladatelným krvácením, 1x infarkt myokardu, 1x smrtelné krvácení ze žaludečního vředu a 1x diseminovaná intravaskulární koagulopatie (DIC).
Komorbidity
Pacienti ve věku nad 65 let měli v době operace následující hlavní komorbidity: hypertenze 21 (61,8 %), diabetes mellitus 10 (29,4 %), CHICHS 9 (26,5 %), dysrytmie 7 (20,6 %), VCHGD 6 (17,7 %), CHOPN 4 (11,8 %), CHRI 3 (8,8 %), COM jeden (2,9 %) pacient. Geriatričtí pacienti měli hypertenzi v 5 (100 %), diabetes mellitus v 1 (20 %), CHICHS ve 2 (40 %) a dysrytmie v 1 (20 %) případě.
DISKUSE
I když je v České republice zaznamenán jednoznačný trend v stárnutí populace a dal by se tedy očekávat nárůst podílu resekčních výkonů u starých osob, naše výsledky ukazují pouze na periodický vzestup absolutního počtu resekcí, bez jednoznačného zvýšení poměrného počtu pankreatických resekcí u pacientů starších 65 let.
Pokud se zaměříme na pohlaví pacientů, vidíme zde signifikantní nárůst počtu resekčních výkonů u žen starších 65 let ve srovnání se skupinou mladších pacientů. Tento vzestup si vysvětlujeme jednak delší střední délkou života žen a dále faktem, že ve skupině pacientů mladších 65 let byla podstatná část resekcí provedena z důvodu chronické pankreatitidy, která je doménou především mužského pohlaví [3].
Majoritní část resekcí ve všech skupinách tvořila PPDE. Signifikantně více jsme ale provedli u pacientů starších 65 let LPE ve srovnání s mladými pacienty.
Ze širokého spektra histologických nálezů se u pacientů starších 65 let nejčastěji vyskytoval duktální adenokarcinom (41,2 %) a karcinom papily (17,7 %). Zatímco u mladých pacientů byla na prvním místě a se signifikantní významností chronická pankreatitida (31,0 % vs. 5,9 %; P = 0,003). Tento rozdíl je dán mimo jiné nárůstem prevalence tumorózního postižení pankreatu ve vyšším věku, přičemž celosvětově je více jak 60 % pacientů s tumorem pankreatu starších 65 let [4]. Poměrně velký celkový podíl ve všech skupinách tvořily v podstatě jednotlivě se vyskytující vzácné tumory jako mucinózní cystadenokarcinom, mucinózní cystadenom, intraduktální papilárně mucinózní karcinom, serózní cystadenom, serózní oligocystický adenom aj. U geriatrických pacientů přesahoval jejich celkový podíl 40 %, u pacientů nad 65 let 29,4 %.
Naše studie neprokázala signifikantní rozdíl ve 30denní pooperační mortalitě mezi skupinou starých a mladých pacientů (8,8 % vs. 5,2 %). U geriatrických pacientů k úmrtí v souvislosti s operací nedošlo vůbec. Také pooperační morbidita nevykazovala ve všech třech skupinách statisticky významný rozdíl (30,2 % vs. 29,4 % vs. 20 %). Nejčastější pooperační komplikací ve skupině pacientů pod 65 let bylo sekundární hojení operační rány (7,8 %) a pankreatická píštěl (7,0 %), zatímco u geriatrických pacientů to byla insuficience PJA (5,9 %) a HJA (5,9 %). Právě insuficience PJA s následným krvácením se nejvýznamnější měrou podílela na pooperační mortalitě.
Pokud bychom si položili otázku vztahu typu resekčního výkonu a mortality nebo morbidity, tak u pacientů straších 65 let jsme zaznamenali statisticky významný nárůst pooperačních komplikací u PPDE+ TPDE v porovnaní s těmito výkony u mladých pacientů (P = 0,014). Podobné výsledky přináší ve své studii Casadei a kol., hodnotící prognostické faktory resekcí periampulárních a pankreatických tumorů ve skupinách pacientů starších a mladších 75 let. Nezaznamenal přitom významný rozdíl v mortalitě, morbiditě, délce hospitalizace a dlouhodobém přežívání pacientů starších 75 let v porovnání se skupinou mladších pacientů. Jako zásadní prognostický faktor zvyšující riziko smrti v pooperačním období se u pacientů starších 75 let ukázala CHOPN. Dále byl v této skupině v jeho studii pacientů ve shodě s naším pozorováním prokázán signifikantně vyšší podíl komplikací v souvislosti s výkonem typu PPDE + TPDE v porovnání s LPE (56 % vs. 0 %, P =0,002) [5].
Také práce Hannouna a kol. s 233 pacienty, kteří podstoupili pankretoduodenální resekci pro pankreatický nebo periampulární tumor, nepřinesla signifikantní rozdíl v morbiditě (36 % > 70 vs. 35 % < 70) a mortalitě pacientů starších a mladších 70 let. Celková mortalita pacientů nad 70 let byla dokonce nižší než u pacientů s věkem pod 70 let (4,5 % vs. 10 %) [6].
Ze širokého spektra komorbidit jsme nezaznamenali u starších a geriatrických pacientů statisticky významný vztah mezi konkrétní komorbiditou a nárůstem mortality a morbidity (Tab. 2 a 3). U pacientů, kteří se chronicky neléčili pro žádné onemocnění, se nevyskytly žádné pooperační komplikace. Naopak u každého pacienta, u kterého se vyskytla nějaká pooperační komplikace, byla přítomna minimálně jedna se sledovaných komorbidit.
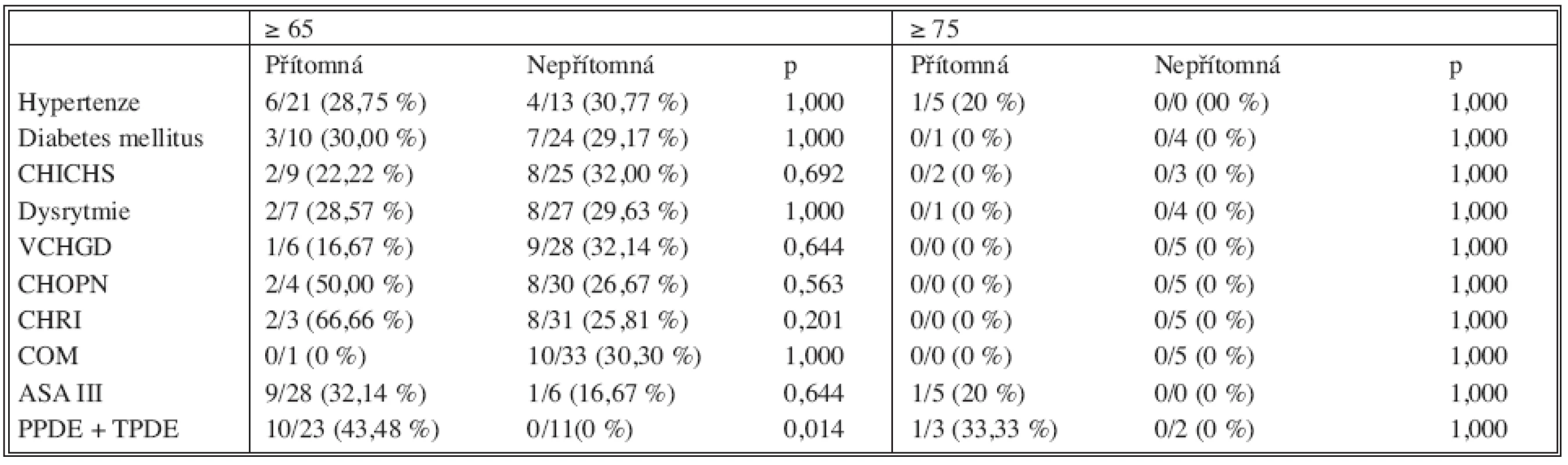
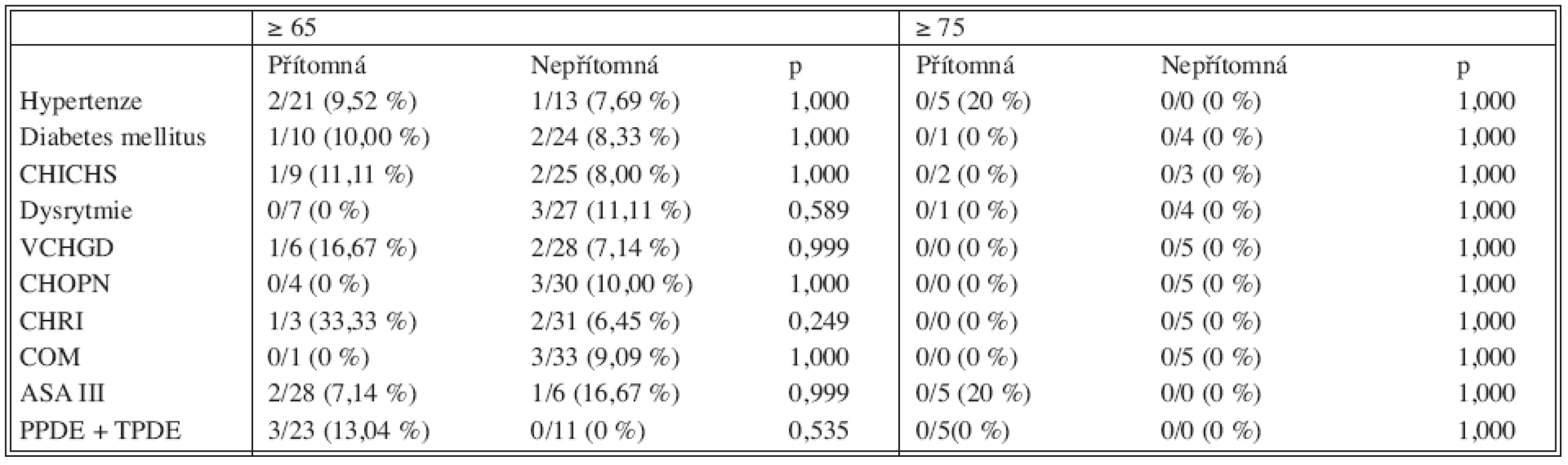
Jako významný prediktor komplikací bychom ale, i na základě zjištění Fonga a kol., mohli označit přítomnost srdečního onemocnění, plicního onemocnění, zejména ve spojitosti s abnormální křivkou EKG nebo rentgenovým nálezem na plicích [7].
Zdokonalení chirurgické techniky a organizace center s adekvátním přístrojovým vybavením a „know how“ vede k minimalizaci pooperační mortality a morbidity. Zatímco práce z počátku osmdesátých let minulého století uváděly podíl mortality u pacientů starších 65 let přes 25 % [8] nebo až 41 %, s morbiditou kolem 58 % [9], nejnovější studie uvádějí pooperační mortalitu pod 10,5 %, se signifikantně vyšší mortalitou a morbiditou u geriatrických pacientů [10]. Význam superspecializovaných pracovišť v redukci pooperační mortality u geriatrických pacientů lze doložit na studii Linthera a kol., který srovnal výsledky pankreatických resekcí provedených u pacientů ve státě Kalifornia a v centru University of California San Francisco (UCSF; a tertiary care referral center). Celostátní pooperační mortalita pacientů starších 75 let byla 10% a signifikantně vyšší než u pacientů mladších 75 let, kde se pohybovala kolem 7 % (P = 0,006). Pokud operace proběhla v UCSF byla mortalita pouze 3%, a to v obou skupinách. Z výsledků této studie dále vychází, že starší pacienti byli častěji přijímáni na specializované jednotky intenzivní péče (JIP) (47 % vs. 20 %, P = 0,003), častěji léčeni pro vážnou kardiální komplikaci (13 % vs. 0,5 %, P < 0,001), častěji propouštěni s potřebou výživy enterální sondou (48 % vs. 16 %, P < 0,001) a v neposlední řadě v případě opakovaného přijetí častěji v malnutrici (17 % vs. 2 %, P < 0,005) [11].
Sohn a kol. zkoumal možnost provedení pankreato - duodenektomie u pacientů po 80. roce života. Zaznamenal u nich zvýšený počet komplikací a prodloužení doby hospitalizace (57 % vs. 41 %; 21 ± 15 vs. 16 ± 10) v porovnání s mladšími pacienty. Míra mortality však již nevykazovala signifikantní rozdíl v obou skupinkách [12]. K obdobným závěrům přišel ve své práci zaměřené na výsledky pankreatoduodenektomií u pacientů po 7. a 8. dekádě života Chen a kol. V jeho srovnání nedošlo k signifikantnímu nárůstu pooperační mortality ve skupině osmdesátníků (13 % vs. 12 %). Také morbidita byla u obou skupin blízká (51 % vs. 56 %). Osmdesátníci vyžadovali častěji potřebu umístnění na JIP (69 % vs. 27 %, p = 0,001). Oba autoři se proto domnívají, že výkon lze u vybraných pacientů bezpečně provést i po 80. roce života [13].
Další studie ukazují, že není signifikantní rozdíl v dlouhodobém přežívání starších a mladých pacientů po velkých resekčních výkonech na pankreatu. Starší pacienti jsou ale více vulnerabilní v prvních měsících po operaci [14, 15].
Ekonomickými aspekty resekčního výkonu na pankreatu u pacientů starších 70 let se zabývá Vickers a kol. Signifikantně narostly pouze náklady na pobyt na jednotce intenzivní péče u geriatrických nemocných. Zatímco náklady anesteziologické, na laboratorní vyšetření, za farmakoterapii a konečně celkové náklady na péči nevykazovaly ve skupině pacientů starších 70 let signifikantní nárůst [16].
ZÁVĚR
Podle výsledků našeho srovnání se domníváme, že věk pacienta jako takový by neměl být kontraindikací pro resekční výkon na pankreatu. Radikální resekční výkon lze provést u geriatrického pacienta s akceptovatelným podílem mortality a morbidity. Léčba těchto pacientů, by ale měla být prováděná ve specializovaných centrech. Důležitá je důkladná kompenzace případných komorbidit, důsledné pooperační sledování na monitorovaných lůžkách s intenzivní péčí o vnitřní prostředí, dostatečnou nutriční podporu neopomínaje.
MUDr. R.. Svatoň
Chirurgická klinika FNBrno
Jihlavská 20
625 00 Brno
e-mail: rsvaton@email.cz
Sources
1. Czech republic: age distribution by sex and age group in 2006 (on line) 8. 6. 2007. Dostupný na WWW:
http://www.czso.cz/csu/2007edicniplan.nsf/t/F400409B4E/$File/400307001.pdf
2. Věkové složení obyvatelstva podle pětiletých věkových skupin, obě pohlaví. (on line) 17. 12. 2003. Dostupný na WWW: http://www.czso.cz/csu/2003edicniplan.nsf/t/FF004FBA8E/$File/4020rr09.pdf
3. Dítě, P., Starý, K., Novotný, I., et al. The Incidence of chronic pancreatitis in Czech Republic. Europ. J. Gastroenterol. Hepatol., 2001, 13, 749–750.
4. Shore, S., Vimalachandran, D., Raraty, M. G., Ghaneh, P. Cancer in the elderly: pancreatic cancer. Surgical Oncology, 13(4): 201–210, 2004 Dec.
5. Casadei, R., Zanini, N., Morselli-Labate, A. M., Calculli, L., Pezzilli, R., Poti, O., Grottola, T., Ricci, C., Minni, F. Prognostic factors in periampullary and pancreatic tumor resection in elderly patients. World Journal of Surgery, 30(11): 1992–2001; discussion 2002-2003, 2006 Nov.
6. Hannoun, L., Christophe, M., Ribeiro, J., Nordlinger, B., Elriwini, M., Tiret, E., Parc, R. A report of forty-four instances of pancreaticoduodenal resection in patients more than seventy years of age. Surgery, Gynecology & Obstetrics. 177(6): 556–560, 1993 Dec.
7. Fong, Y., Blumgart, L. H., Fortner, J. G., Brennan, M. F. Pancreatic or liver resection for malignancy is safe and effective for the elderly. Annals of Surgery, 222(4): 426–434; discussion 434–437, 1995 Oct.
8. Herter, F. P., Cooperman, A. M., Ahlborn, T. N., Antinori, C. Surgical experience with pancreatic and periampullary cancer. Annals of Surgery, 195(3): 274–281, 1982 Mar.
9. Lerut, J. P., Gianello, P. R., Otte, J. B., Kestens, P. J. Pancreaticoduodenal resection. Surgical experience and evaluation of risk factors in 103 patients. Annals of Surgery, 199(4): 432–437, 1984 Apr.
10. Brozzetti, S., Mazzoni, G., Miccini, M., Puma, F., De Angelis, M., Cassini, D., Bettelli, E., Tocchi, A., Cavallaro, A. Surgical Treatment of Pancreatic Head Carcinoma in Elderly Patients. Archives of Surgery, 141(2): 137–142, February 2006.
11. Lightner, A. M., Glasgow, R. E., Jordan, T. H., Krassner, A. D., Way, L. W., Mulvihill, S. J., Kirkwood, K. S. Pancreatic resection in the elderly. Journal of the American College of Surgeons, 198(5):697–706, 2004 May.
12. Sohn, T. A., Yeo, C. J., Cameron, J. L., Lillemoe, K. D., Talamini, M. A., Hruban, R. H., Sauter, P. K., Coleman, J., Ord, S. E., Grochow, L. B., Abrams, R. A., Pitt, H. A. Should pan-creaticoduodenectomy be performed in octogenarians? Journal of Gastrointestinal Surgery, 2(3): 207–216, 1998 May-Jun.
13. Chen, J. W., Shyr, Y. M., Su, C. H. Wu, C. W., Lui, W. Y. Is pancreaticoduodenectomy justified for septuagenarians and octogenarians? Hepato-Gastroenterology, 50(53): 1661–1664, 2003 Sep-Oct.
14. Bathe, O. F., Levi, D., Caldera, H., Franceschi, D., Raez, L., Patel, A., Raub, W. A. Jr., Benedetto, P., Reddy, R., Hutson, D., Sleeman, D., Livingstone, A. S., Levi, J. U. Radical resection of periampullary tumors in the elderly: evaluation of long-term results. World Journal of Surgery, 24(3): 353–358, 2000 Mar.
15. Kairaluoma, M. I., Stahlberg, M., Kiviniemi, H. Pancreatic resection for carcinoma of the pancreas and the periampullary region. A twenty-year experience. HPB Surgery, 2(1): 57–66; discussion 66–67, 1990 Mar.
16. Vickers, S. M., Kerby, J. D., Smoot, T. M., Shumate, C. R., Halpern, N. B., Aldrete, J. S., Gleysteen, J. J. Economics of pan - creatoduodenectomy in the elderly. Surgery, 120(4): 620–625; discussion 625–626, 1996 Oct.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2008 Issue 10
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Karcinom žlučníku – současné možnosti chirurgické léčby léčby
- Multioborová spolupráce při ošetření závažného krvácení komplikující průběh nekrotizující pankreatitidy – kazuistika
- Strategie léčby neparazitárních benigních cyst jater
- Akútne skrótum je stav vyžadujúci chirurgickú intervenciu
- Výsledky resekční léčby pankreatu u starších a geriatrických pacientů
- Použitie alogénneho materiálu pri riešení spina bifida aperta
- Klesá počet amputací dolních končetin?
- Apendicitída v gravidite
- Torakoskopická anatomická resekce v rozsahu lobektomie
- Izolovaná intraperitoneální ruptura močového měchýře po tupém poranění břicha – kazuistika
- Novinky v morfologii žil dolní končetiny
- Diafragmatická hernia manifestovaná v neskoršom veku
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Strategie léčby neparazitárních benigních cyst jater
- Karcinom žlučníku – současné možnosti chirurgické léčby léčby
- Diafragmatická hernia manifestovaná v neskoršom veku
- Akútne skrótum je stav vyžadujúci chirurgickú intervenciu