Akutní mediastinitis – optimální diagnostická a léčebná opatření
Acute Mediastinitis – Optimum Diagnostic and Therapeutic Measures
The term of acute purulent mediastinitis (APM) is understood as a bacterial inflammatory process involving mediastinal tissue and organs. It is a group of clinical disorders originated primary or secondary as a complications another disease of different etiology. The definitive clinical picture is a combination of both pathologies [9].
APM having obviously purulent character develops usually extremly fast and is objectively harming patient’s life.
In case of Descending Necrotizing Mediastinitis (DNM) the mortality is up to 25–40% [4, 8, 11].
The only perfect and early stated diagnosis and choosen effective therapy mode can lead to patient life salvage and survival.
The surgery share on therapy is substantional.
During years 2004–2008 we have taken experience in this field by treatment of 18 patients with APM. Our conclusions after that most important condition for effective therapy is early and enough wide dissection of the involved area, mainly thoracocervical and mediastinal, their drainage and installation of the continual rinsing, eventually [6, 8, 9]. There is no exception we indicate an operative repeated revision including rethoracotomy, if necessary.
Key words:
acute purulent mediastinitis – primary and secondary infections – early diagnosis – CT image – optimal surgery decision – mediastinal dissection – drainage – rinsing drains – rethoracotomy
:
J. Klečka 1; V. Šimánek 1; J. Vodička 1; V. Špidlen 1; R. Pradl 2; J. Ferda 3
:
Chirurgická klinika FN v Plzni, přednosta: prof. MUDr. V. Třeška, DrSc.
1; Anesteziologicko-resuscitační klinika, přednosta: doc. MUDr. E. Kasal, CSc.
2; Radiologická klinika, přednosta: doc. MUDr. B. Kreutzberg, CSc.
3
:
Rozhl. Chir., 2009, roč. 88, č. 5, s. 253-258.
:
Monothematic special - Original
Termínem akutní purulentní mediastinitis (APM) rozumíme bakteriální zánět tkání a orgánů umístěných v mezihrudí. Jde o skupinu klinických stavů, vzniklých primárně nebo sekundárně jako komplikace při onemocnění jiné etiologie, jenž se významně podílí na klinické podobě a závažnosti definitivního klinického obrazu [9]. Onemocnění mající zpravidla charakter purulentní se vyvíjí mimořádně rychle a bezprostředně představuje ohrožení pacientova života.
V případě descendentní nekrotizující formy mortalita dosahuje 25–40 % [4, 8, 11].
Jen rychle potvrzená diagnóza a optimálně zvolený terapeutický postup může vést k záchraně života a zhojení takového patologického stavu.
Podíl a vliv chirurgické péče na ošetřování těchto nemocných je podstatný.
V letech 2004–2008 jsme čerpali zkušenosti z ošetření 18 pacientů a došli jsme k názoru, že podmínkou pro efektivní chirurgické ošetření je kromě jiného časná, dostatečně rozsáhlá disekce postižené oblasti cervikotorakální a mediastinální spolu s drenáží, případně v kombinaci s kontinuální déle trvající laváží postiženého mediastina [6, 8, 9]. Pokud patologický nález na CT mediastina neustupuje a klinicky perzistuje sepse, nejsou výjimkou opakované revize operačního pole na krku, v hrudníku a mediastinu.
Klíčová slova:
akutní purulentní mediastinitis – primární a sekundární infekce – včasná diagnóza – CT – optimální chirurgické řešení – disekce mediastina – drenáž – laváž – retorakotomie
MATERIÁL A METODA
V letech 2004–2008 včetně, jsme na Chirurgické klinice FN v Plzni poskytli potřebnou chirurgickou péči 18 nemocným (10 mužů a 8 žen) s akutní purulentní mediastinitidou. Sestavu jsme podrobili retrospektivnímu posouzení.
Průměrný věk našich nemocných byl 53 let (16–79) Deset z nich bylo léčeno na Anesteziologicko-resuscitační klinice (ARK FN), 5 z nich výlučně a zbytek kombinovaně s Chirurgickou klinikou. Součástí léčby všech těchto nemocných byla UPV v rozmezí 6–35 dnů. Zbývajících osm nemocných bylo léčeno výhradně na Chirurgické klinice.
Zdroje, primární i sekundární infekce, byly velmi odlišné. Osmkrát (44,4 %) šlo o perforaci jícnu, z toho 3x proděravění rozpadajícího se maligního nádoru, 5x benigní příčina a to:
1x perforace distálního jícnu při zvracení (Boerhaaveho syndrom),
1x perforace v místě postkorozivní stenozy jícnu při zavedení stentu,
3x peforace hiátové hernie, 2x při inkarceraci para - ezofageální kýly a 1x po Nissenově fundoplikaci (zde šlo vlastně o perforaci žaludku resp. jeho antirefluxní manžety jako pooperační komplikaci),
1x byla perforace jícnu iatrogenní při instrumentálním vyšetření gracilního jícnu.
Zbývajících 10 nemocných mělo zdroj mediastinitidy sekundární při zběhlé infekci původu osteogenního, orofaryngeálního a ondontogenního:
2x v osteomyelitickém ložisku sternoklavikulárního skloubení – osteogenní zdroj,
5x retro či paraezofageální absces s flegmonou krku a 1x epiglotitis s perilaryngeální flegmonou – orofaryngeální oblast celkem 6x,
1x odontogenní submandibulární absces,
1x progredující flegmona krku se zdrojem v infekci z tracheotomie.
Do naší sestavy jsme nezahrnuli 2 pacienty, kteří měli ve sledovaném období mediastinitis po kardiochirurgické operaci, neboť byli v péči KCH oddělení.
Klinické projevy APM byly značně uniformní. Lišily se jen v rychlosti progrese. Základním projevem byl rozvoj septického stavu resp. šoku s bolestmi na hrudi, teplotou s třesavkami, zmateností, dysfagií a odynofagií, otokem krku a oběhovou nestabilitou spolu s respirační nedostatečností.
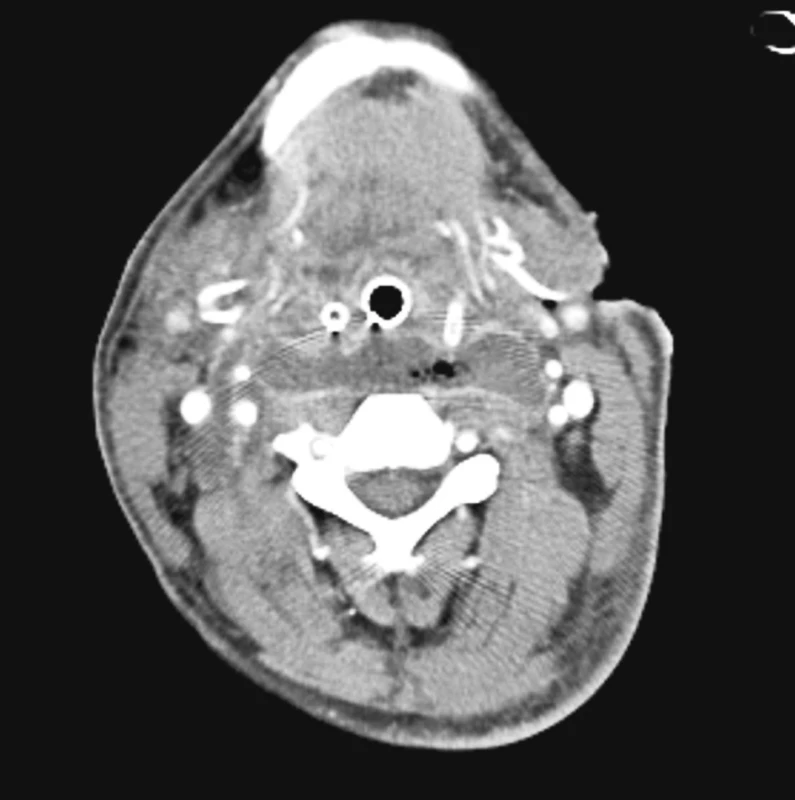
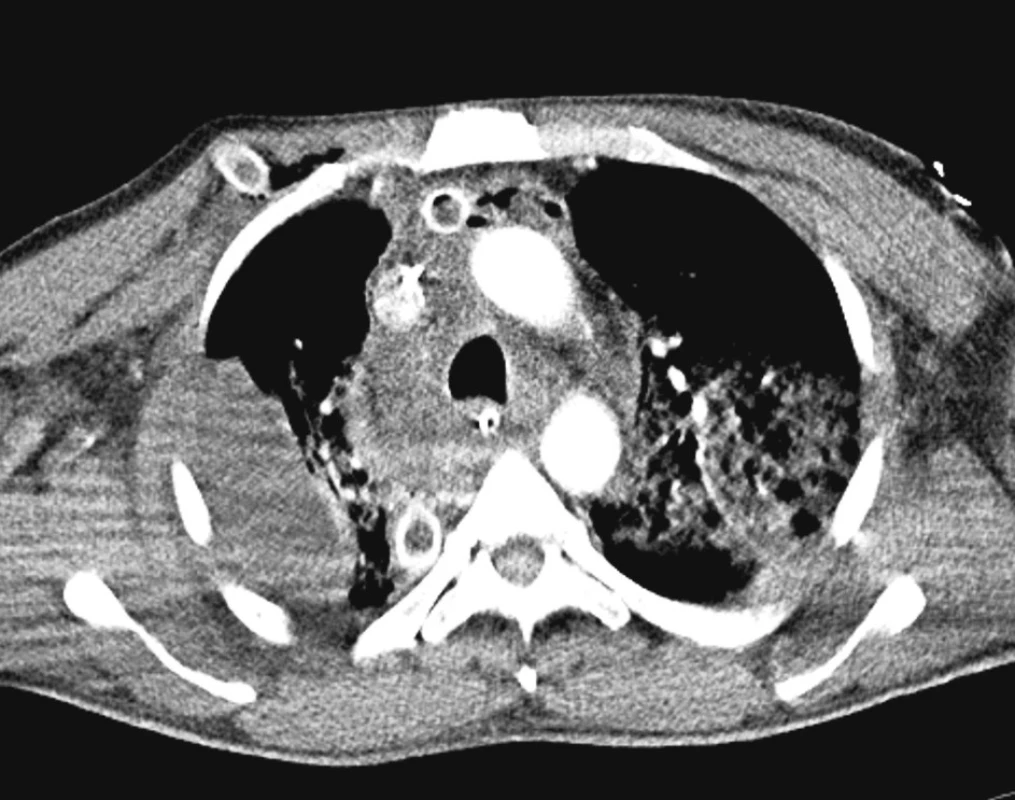
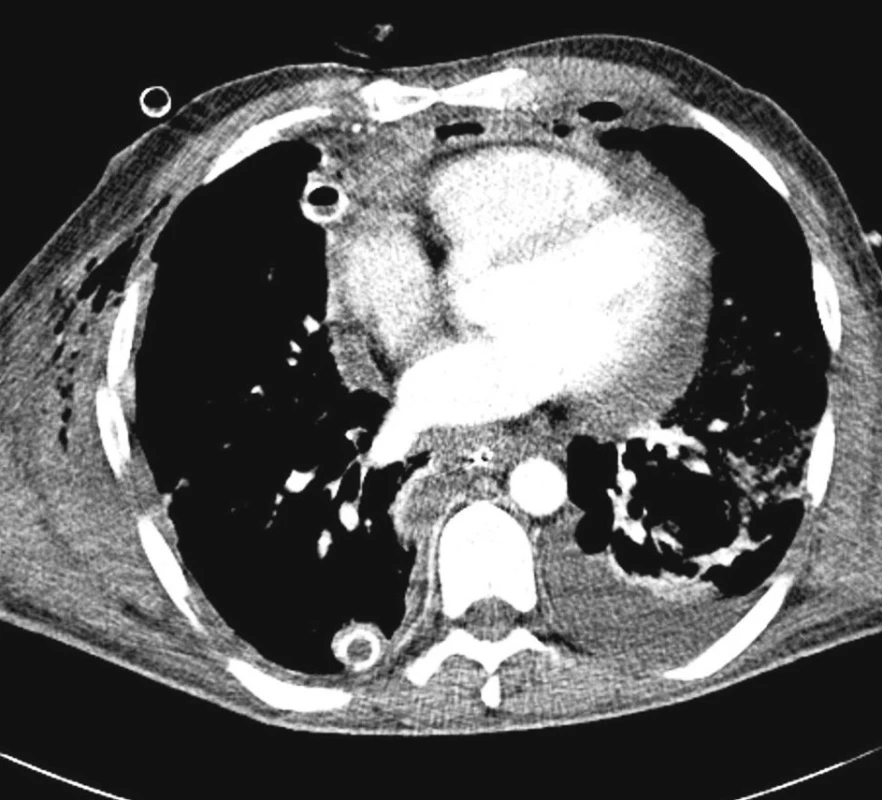
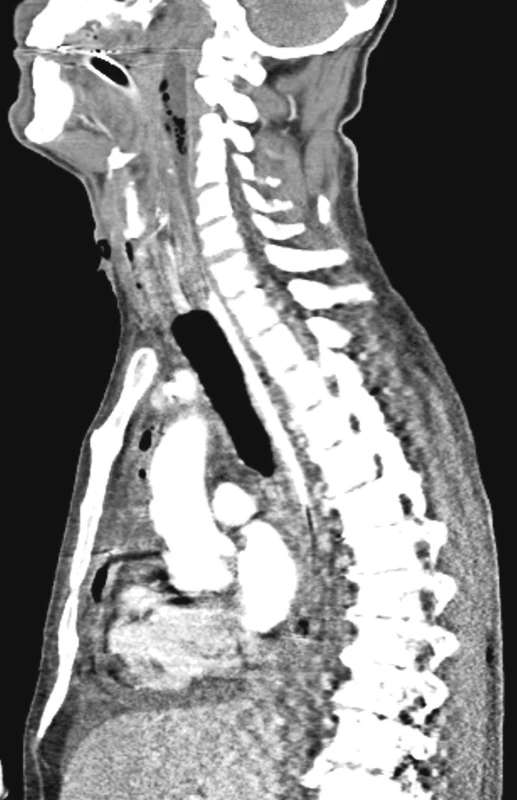
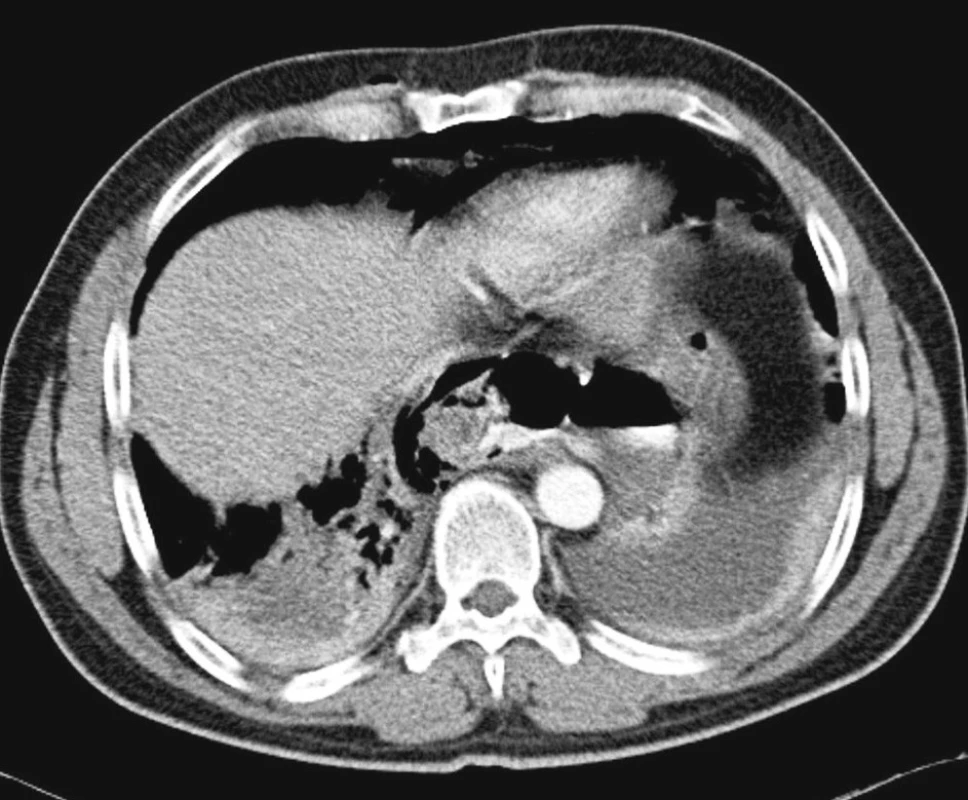
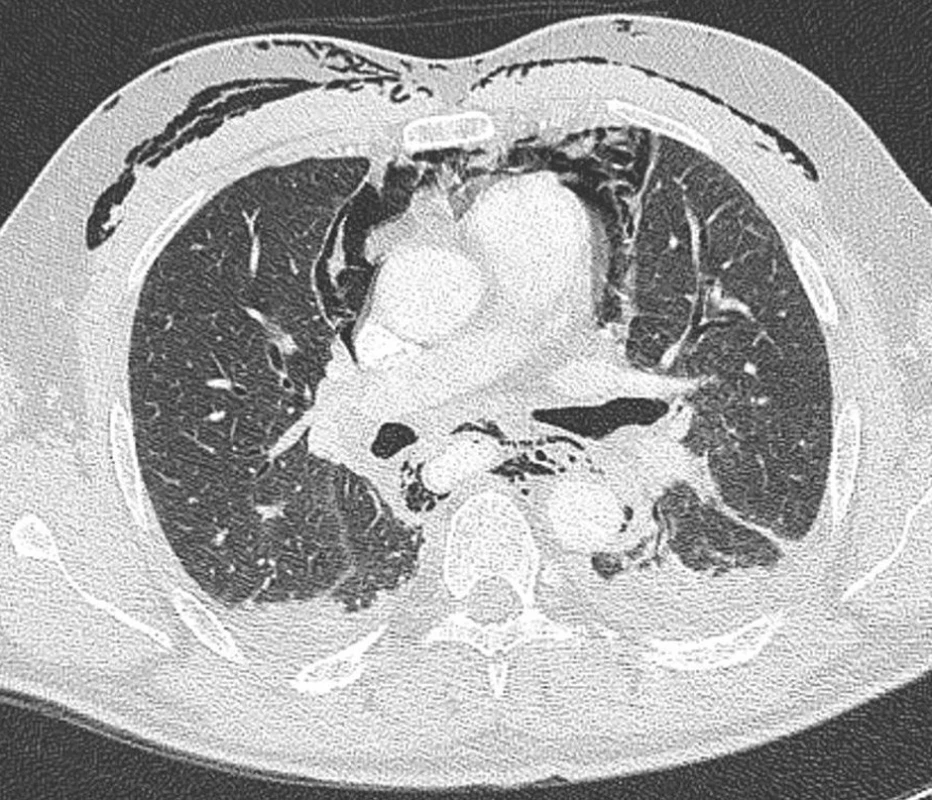
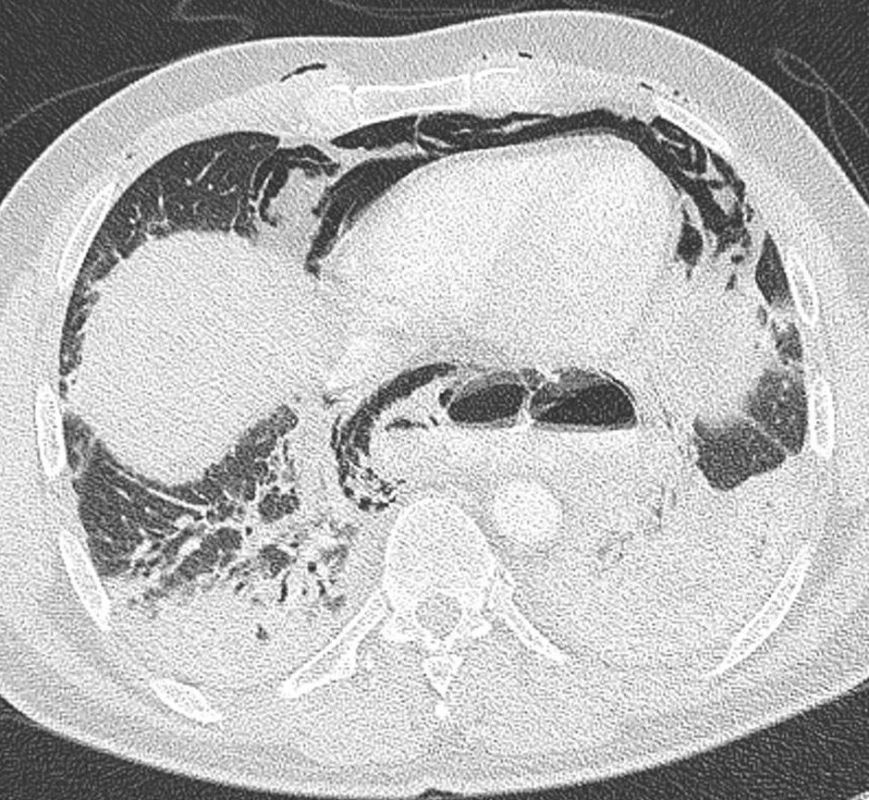
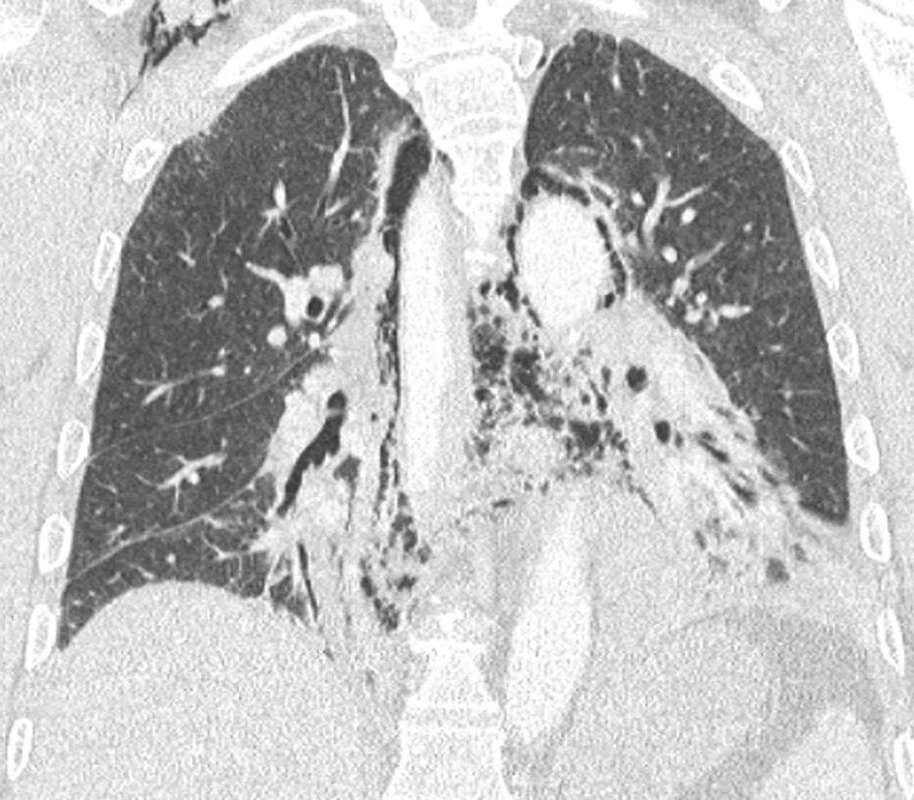
V diagnostice jsme využívali vždy CT krku a hrudníku jak při stanovení primární diagnózy, tak při kontrolách efektivity léčebného procesu viz CT snímky.
Sonografie byla užitečná k odhalení rozsahu a lokalizace zánětlivého infiltrátu a kolekcí tekutiny na krku nebo v pleurálních prostorách resp. v perikardiálním vaku. Empyém pleurální dutiny byl diagnostikován 7x, z toho 2x oboustranný.
Obě vyšetřovací techniky zásadně ovlivnily rychlost rozhodování a stanovení strategie operační intervence, zvláště volby optimálního operačního přístupu. Diagnostický proces resp. jeho upřesnění, pokud pacient přišel z jiného nemocničního pracoviště, byl ukončen nejpozději do 12 hodin od přijetí.
Všichni pacienti byli ihned po uložení na lůžko podrobeni intenzivní terapii na JIP CHK resp. ARK s tekutinovou a iontovou substitucí, nutriční podporou [10], antibiotiky, monitorováním vitálních funkcí a kardiopulmonální podporou resp. včetně UPV.
Všech 18 pacientů s APM bylo dřív nebo později operováno pro rozvoj septického stavu s radiologickými známkami lokalizovaného zánětu v mediastinu.
Nejčasněji jsme operovali již po 22 hodinách od prvních příznaků onemocnění, nejpozději po 40 hodinách. Jedenáctkrát jsme pacienta operovali pouze jednou, 6x dvakrát a 1x třikrát. Strategie a taktika individuální operace se lišila především podle základní příčiny vzniku a dalšího klinického průběhu zánětu [9].
U APM vzniklých descendentním způsobem (někdy hovoříme o descendentní nekrotizující mediastinitidě) z oblasti orocervikální, kde byly radiologické známky zánětlivé infiltrace či již kolekce hnisu v horním předním mediastinu, spočívala prvá volba operace v suprajugulární horní přední mediastinotomii (také zvané kolární mediastinotomii) se založením drenáže měkkými Penroseovými drény. Zpravidla byl tento výkon doplněn širokou incizí a kontraincizemi na krku a submandibulárně. Takto jsme postupovali 10x, z toho jsme vystačili pouze s touto jednou operaci v horním předním mediastinu 7x. Třikrát jsme ale pro progresi zánětu do distálního mediastina museli přidat torakotomii s disekcí mediastina a založením systému laváže. U dvou nemocných byla provedena současně tonzilektomie a extrakce zubů podezřelých z fokální infekce.
Stranu torakotomie jsme volili buď tam, kde byl současně empyém či největší nález v mediastinu při CT a nebo přímo torakotomii pravostrannou.
Boerhaveeho syndrom z postvomitální ruptury distálniho jícnu jsme řešili úspěšně po 22 hodinách od jejího vzniku suturou a založením dočasného stentu.
Poněkud složitější situace byla při řešení APM u perforace malignity jícnu (3x).
Jednou jsme situaci řešili v prvé fázi stentem a ve druhé resekcí distálního jícnu s nádorem, s drenáží dolního zadního mediastina a obou pleurálních dutin.
V druhém případě pouze torakotomií s instalací laváže mediastina, ale bez stentáže, která nešla z lokálních příčin při těsné stenóze provést. Pacientka záhy zemřela při generalizaci základního procesu.
Poslední, třetí případ APM při malignitě, vznikl iatrogenně při dilataci stenózy v anastomóze po totální gastrektomii pro Ca distálního jícnu. Situaci jsme řešili jen drenáží mediastina při současném empyému hrudníku.
Jedenkrát přítomná benigní postkorozivní stenóza distálního jícnu a její iatrogenní perforace při pokusu o dilataci byla řešena stentáží a drenáží dolního zadního mediastina břišní cestou.
Dvakrát vznikla APM jako komplikace inkarcerované paraezofageální hernie z ruptury jícnu. Řešení jsme nalezli v sutuře perforovaného jícnu a založení stentů s drenáží dolního mediastina břišní cestou.
Jedenkrát vznikla APM při insuficienci fundoplikace hiátové hernie. Byla řešena stentem a drenáží mediastina. Současný empyém hrudníku byl vyřešen torakotomií a vložením laváže mediastina.
Stent jícnu byl s výhodou použit celkem 5x buď jako řešení perforace jícnu nebo insuficience fundoplikace. Vždy ale v kombinaci s drenáží mediastina resp. pleurální dutiny. Třikrát byla drenáž mediastina provedena z laparotomie, zbývající buď z torakotomie nebo z kolárního přístupu.
Šestkrát provedená retorakotomie byla indikovaná při progresi sepse s přetrvávajícím klinický obrazem hnisání v mediastinu podle CT kontrol, které prokazovaly reziduální abscesy. Čtyřikrát jsme při těchto revizích museli dosud existující laváž mediastina upravit nebo předělat.
Z našich 18 pacientů zemřely v průběhu léčby 3 osoby. Dvě z nich jako komplikace malignity jícnu, jedna z nich při generalizaci tumoru. Třetí nemocná, 74letá diabetička, zemřela třetí den od vzniku sepse na MOS při septickém šoku i přes extenzivní torakotomickou drenáž mediastina. Zdroj sepse byl v peritonzilárním abscesu. Mortalita v naší sestavě činila (3/18) tedy 16,7 %.
DISKUSE
Akutní purulentní mediastinitis (APM) je akutní hnisavý zánět části nebo celého mediastina a vitálních struktur v něm uložených s většinou těžkými a pro zdraví a život závažnými konsekvencemi. Mortalita je značná. Činí podle literárních údajů 25–40 % [4, 11]. Infekce mediastina může pocházet přímo z orgánů mediastina [1], nebo je sekundární. Zdrojem potom jsou infekční procesy především v blízkém okolí mezihrudí. Samostatnou skupinu APM tvoří záněty na hlavě a krku, u nichž se infekce snadno šíří po krčních fasciích. Nejdůležitější je prevertebrální fasciální prostor, který představuje locus minoris resisten - ciae, přímou a snadnou cestu infekce do mediastina. V literatuře tyto stavy figurují pod názvem nekrotizující descendentní mediastinitidy (DNM) [2, 3, 4]. Jsou to především hnisavé záněty zubů (odontogenní etiologie), záněty v krku jako retro a peritonzilární abscesy nebo epiglotitis (orofaryngeální etiologie), záněty v okolí tracheostomie a hnisavé osteogenní záněty pletence pažního / osteomyelitis klíční kosti nebo sternoklavikulárního spojení. Vedle toho je možným zdrojem uváděna pharyngitis, sinusitis, otitis media, sialodenitis, hnisavá thyreoiditis ale i endotracheální intubace [14]. Kuriozitou je vznik APM při aplikaci lipidy obsahujícího infuzního roztoku při parenterální nutrici do mediastina arteficiálně zavedeným centrálním žilním katétrem [5].
Nejčastější příčina APM je ale oblast jícnu při perforacích maligních, ale i benigních procesů (Boerhaveeho syndrom, postkorozivní stavy ve spojení s ezofagoskopií, dilatací stenóz, zakládání stentů) a jiné.
Infekce vyvolávající APM jsou typicky polymikro - biální. Jsou výsledkem porušení celistvosti slizniční nebo tkáňové imunity [14].
Samostatnou kapitolu tvoří poměrně časté akutní mediastinitidy jako komplikace kardiochirugických operací [7, 10].
Zánět se v mediastinu šíří velmi rychle díky vlastnostem zde přítomného řídkého pojiva, především jeho neschopnosti vytvářet adheze a zánět ohraničovat. V neposlední řadě představuje mediastinum rozsáhlou resorbční plochu, z níž se masivně vstřebávají vznikající bakteriální toxiny přímo do krevního oběhu.
Rychle se potom rozvíjí toxemie, která vede k rapidně progredujícímu obrazu septického šoku s rozvojem MODS a ARDS.
Pacient má vysoké teploty, stěžuje si na bolesti na hrudi vyzařující na krk, do ramen a mezi lopatky. Má třesavku, zimnici, otok v jugulu a přední plochy krku, nezřídka s třáskáním podkožního emfyzému. Polykání je bolestivé až nemožné. Později následuje rychlý rozvoj kardiorespirační insuficience. Klinická situace je o to horší, že tito pacienti jsou často starší osoby s malignitami, poruchou imunity, malnutricí a s metabolickými poruchami jako diabetes mellitus. Mortalita APM u nemocných s vážnými komorbiditami se uvádí až na 67 % [14].
Jedním z nejdůležitějších faktorů, kterým lze kladně ovlivnit morbiditu a mortalitu, je rychle stanovit diagnózu a přesně určit příčinu a lokalizaci maximálních zánětlivých změn (perforace jícnu, infiltrátu, abscesu apod.) Jedině na tomto základě lze určit strategii a taktiku nezbytné operace.
Nejspolehlivější diagnostickou metodou je CT břicha, hrudníku resp. mediastina a krku. V úvahu připadá též užití magnetické rezonance. Správně provedené a hlavně vyhodnocené CT nám s vysokou pravděpodobnosti ukáže místo i zdroj infekce v mediastinu [1, 2].
Sonografie má u APM spíše doplňující roli. Určí nám prosáknutí na krku, množství výpotku v pleurálním prostoru a v perikardu při purulentní perikarditidě [2], popřípadě označí místo pro hrudní punkci.
Pacienta rychle připravíme k operaci a i přes známá a častá rizika operujeme.
Bez operace nemá pacient s APM většinou šanci na přežití.
Podstatou chirurgické terapie je neprodleně, dostatečně široce, nejlépe z torakotomie, otevřít a odstranit hnisavý fokus v mediastinu [3, 4, 8, 9].
Někteří autoři zdůrazňují fakt, že prostá transcervikální drenáž mediastina není dostačující [13]. Naše zkušenosti tomuto tvrzení nahrávají.
V souvislosti s tím je literárně zmíněna možnost dobrého přehledu mediastina a pleurálních dutin z příčné Clamshell torakotomie [2]. Nezbytností je zabezpečit, aby se v dalších dnech hnis nekumuloval a volně odtékal založenými drény [6]. Při fungující laváži dochází k naředění hnisu a k jeho efektivnějšímu výplachu. Časté a pravidelné převazy v celkové anestezii jsou nezbytností. Nutné je odstranit primární zdroj infekce extrakcí postižených zubů, tonzilektomií, resekcí kostního OM ložiska, suturou perforovaného jícnu a nebo resekcí patologického místa postiženého tumorem nebo stenózou. V některých případech musíme raději počítat s dalšími revizemi hnisavých prostorů mediastina a to i při dostatečně provedených primárních drenážích. U mimořádně rizikových pacientů doporučují někteří perkutánní drenáže zvláště recidivujících abscesů [11].
ZÁVĚR
Akutní purulentní mediastinitis (APM) není onemocnění časté, ale svoji prognózou quod sanationem a quod vitam zaujímá své výhradní místo mezi nejzávažnějšími chirurgickými onemocněními.
Léčba APM je příkladem, kde osud nemocného závisí na rychlém racionálním postupu a těsné spolupráci všech zainteresovaných oborů zvláště AR, radiodiagnostiky a mikrobiologie s antibiotickým střediskem.
Chirurgická část léčby má v diagnostice a terapii důležité a nezastupitelné místo a musí kalkulovat s rychlostí diagnostického a vlastního operativního řešení řádově v hodinách.
Resuscitace sepsí poškozených vitálních funkcí musí jít ruku v ruce s přípravou k operaci. Optimální operační postup spočívá v širokém otevření mediastinálního hnisavého ložiska, jeho déle trvající účinné drenáži, často kombinované s laváží mediastina. Vždy nutno počítat, že při přetrvávající sepsi bude nutné operační pole revidovat zvláště, když CT obraz mediastina nesignalizuje regresi zánětlivého procesu. To platí především pro záněty lokalizované v předním horním mediastinu. Naše doporučení je: spíše i zde volit primárně torakotomické ošetření.
Podmínkou úspěšného zvládnutí APM je samozřejmě i odstranění primárního infekčního ložiska.
Doc. MUDr. J. Klečka, CSc.
Kardinála Berana 20
301 25 Plzeň
e-mail: klecka@fnplzen.cz
Sources
1. Akman, C., Kantarci, F., Cetinkaya, S. Imaging in mediastinitis: a systematic review based on etiology. Clin. Radiol., 2004 Jul., 59(7): 573–585.
2. Balkan, M. E., Oktar, G. L., Oktar, M. A. Descending necrotizing mediastinitis: a case report and review of the literature. Int. Surg., 2001 Jan-Mar, 86(1): 62–66.
3. Findikcioglu, A., Kilic, D., Akin, S., Hatipoglu, A. Descending necrotizing mediastinitis: treatment of a delayed case. Acta Chir. Belg., 2007 Jul-Aug: 107(4): 462–464.
4. Iwata, T., Sekine, Y., Shibuya, K., Yasufuku, K., Iyoda, A., Iizasa, T., Saito, Y., Fujisawa, T. Early open thoracotomy and mediastinopleural irrigation for severe descending necrotizing mediastinitis. Eur. J. Cardiothorac. Surg., 2005 Sep: 28(3). 384–388.
5. Keung, Y. K., Gendreau, J., Barber, A., Cobos, E. Acute media-stinitis secondary to leakage of parenteral nutrition from a migrated central venous catheter in a patient undergoing autologous bone marrow transplant. Bone Marrow Transplant.,1996 May: 17 (5): 871–872.
6. Maioli, M., Ghelma, F., Giacomini, M., Piovesana, G., Lowi, R., Mantovani, A. Descending necrotizing mediastinitis: report of two cases. Ann. Ital. Chir., 2008 May-Jun: 79(3): 209–211.
7. Merrill, W. H., Akhter, S. A., Wolf, R. K., Schneeberger, E. W., Flege, J. B. Jr. Simplified treatment of postoperative mediastinitis. Ann. Thorac. Surg., 2004 Aug: 78 (2): 608–612.
8. Mihas, P., Potaris, K., Gakidis, I., Papadakis, D., Rallis, G. Management of descending necrotizing mediastinitis. Oral Maxillofac. Surg., 2004 Aug: 62(8): 966–972.
9. Ragusa, M., Avenia, N., Fedeli, C., Puma, F., Calzolari, F., Semeraro, A., Daddi, G. Acute mediastinitis: clinical features and review of a case load. Chir. Ital., 2003 Jul-Aug: 55(4): 519–524.
10. Schroeyers, P., Wellens, F., Degrieck, I., DeGeest, R., Van Praet, F., Vermeulen, Y., Vanermen, H. Aggressive primary treatment for poststernotomy acute mediastinitis. Eur. J. Cardiothorac. Surg., 2001 Oct: 20(4): 743–746.
11. Singhal, P., Kejriwal, N., Lin, Z., Tsutsui, R., Ullal, R. Optimal surgical management of descending necrotizing mediastinitis, our experience and review of literature. Heart Lung Cirk., 2008 Apr.: 17(2). 124-8. Epub 2007 Dec. 3.
12. Voiriot, P., Marcoux, J. A., Duperval, R., Teijeira, J. Staphylococcus aureus mediastinitis: prognostic usefulness of an early medicosurgical therapy. Infect. Control, 1987, Aug: 8(8): 325–328.
13. Wheatley, M. J., Stirling, M. C., Kirsh, M. M., Gago, O., Orringer, M. B. Descending necrotizing mediastinitis: transcervical drainage is not enough. Ann. Thorac. Surg.,1990 May: 49(5): 780–784.
14. Brandler, E. S., Sinert, R. Mediastinitis : Overview – eMedicine,emedicine.medscape.com/article/ 784277 - overview. Update Apr. 2, 2008.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2009 Issue 5
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Late Diagnosed Rupture of the Diaphragm – A Case Review
- Intraoperative Neuromonitoring, Neuroprotection and Preventive Carotid Endarterectomy in Patients with Increased Risk for Development of Cerebral Ischemia Indicated for Cardiosurgery
- GIST as an Acute Abdomen
- Another Modified Approach in Laparoscopic Cholecystectomy
- Haemothorax after Blunt Thoracic Trauma
- Inflammatory Diseases of the Thorax
- Malignant Mediastinal Teratoma – A Case Review
- Impact of Neoadjuvant Chemotherapy on Postoperative Complications Following Pneumonectomy
- Open Pleural Window at Treatment of the Advanced Thoracic Empyema: 20 High-risk Patients’ Treatment Experience
- Disadvantages of Unilateral Videothoracoscopic Thymectomy
- Pulmonary Segmentectomy for Tumour
- Use of the KLS Martin Nd:YAG laser MY 40 1.3 in Lung Parenchyma Surgery
- Acute Mediastinitis – Optimum Diagnostic and Therapeutic Measures
- Mediastinal Lymphadenectomy in Surgery of Pulmonary Metastasis
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Haemothorax after Blunt Thoracic Trauma
- Acute Mediastinitis – Optimum Diagnostic and Therapeutic Measures
- Inflammatory Diseases of the Thorax
- Malignant Mediastinal Teratoma – A Case Review
