Sagitální typ bércové amputace u pacientů se syndromem diabetické nohy
Transtibial amputation: sagittal flaps in patients with diabetic foot syndrome
Introduction:
Diabetic foot syndrome is defined by ulcer or destruction of leg tissues in patiens with diabetes (diabetics) associated with infection, neuropathy and various degree of ischaemia (peripheral vascular disease). In Czech Republic in 2010 were registrated over 45 000 patients with diabetic foot syndrome. 8500 (diabetics) patients with diabetes undergone the surgery (any type of amputation).
Material and methods:
In retrospective non randomized trial we evaluated the population of patiens with lower limb amputation admitted to Clinic of Surgery FNO between 2010–1012. We introduce current (present) view to possibilities of lower limb amputations, historical problems and development of surgical methods. Special aspect is dedicated to sagital shank amputation. Detail description of operative (surgical) technique itself and crural region (area) anatomy.
Results:
In 2010–2012 we achieved 146 lower limb apmutations in shank, from that 27 sagital shank amputations( sagital operative method). We observed ( followed up) the numer of reoperations, reasons that led to amputation, wounds healing by secondary intention, itęs sources and necessity of revision due to postoperative hemorrhage.
Conclusion:
Effects of amputations on patientęs quality of life. Social and socioeconomical impacts. Provably lower number of complications in sagital shank amputations compared to (in comparison with) conventional methods. Authors would like to point out and introduce interesting operation method to the general public.
Key words:
diabetes – diabetic foot syndrome – amputation
:
F. Jalůvka 1; P. Ostruszka 1; P. Sitek 2; A. Foltýs 1; P. Vávra 1; P. Jelínek 1; P. Zonča 1
:
Chirurgická klinika FNO, Ostrava, přednosta: Doc. MUDr. P. Zonča Ph. D., FRCS
1; Chirurgicko-traumatologické oddělení Nemocnice ve Frýdku-Místku, primář: MUDr. A. Hájek
2
:
Rozhl. Chir., 2014, roč. 93, č. 3, s. 139-142.
:
Original articles
Úvod:
Syndrom diabetické nohy je definován jako ulcerace nebo destrukce tkání na nohou u diabetiků spojený s infekcí, neuropatií a s různým stupněm ischemické choroby dolních končetin. V České republice bylo v roce 2010 evidováno přes 45 000 pacientů se syndromem diabetické nohy; 8500 diabetiků podstoupilo nějaký druh amputačního výkonu.
Materiál a metodika:
Retrospektivně nerandomizovaně hodnotíme soubor pacientů s amputací v bérci na chirurgické klinice FNO v letech 2010–2012.
Představujeme současný pohled na možnosti bércových amputací. Historický úvod k problematice, vývoj amputačních technik. Zvláštní zřetel je věnován operační technice sagitální amputace v bérci. Detailní popis samotné techniky a anatomie bércové oblasti. Stručný popis ostatních i raritních metod.
Výsledky:
V letech 2010–2012 jsme provedli 146 bércových amputací, 27 sagitální technikou. Sledovali jsme počet reamputací, důvody vedoucí k samotné amputaci, sekundární hojení pahýlu, jeho příčiny a nutnost revize pahýlu pro pooperační krvácení.
Závěr:
Vliv amputace na kvalitu života nemocného. Společenské a socioekonomické dopady. Prokazatelně menší počet komplikací sagitální amputace v bérci ve srovnání s konvenčními technikami. Autoři by rádi upozornili a představili zajímavou operační techniku širší odborné veřejnosti.
Klíčová slova:
diabetes – diabetická noha – amputace
Úvod
Celosvětově je očekáván další pokračující růst počtu pacientů postižených diabetem mellitus. V současné době již má toto onemocnění charakter globální epidemie. V roce 2030 je odhadován počet diabetiků na 552 milionů, což bude představovat 9,9 % dospělé světové populace 1.
Podle WHO je syndrom diabetické nohy definován jako ulcerace nebo destrukce tkání na nohou u diabetiků spojený s infekcí, neuropatií a s různým stupněm ischemické choroby dolních končetin [1].
V roce 2010 bylo v České republice registrováno přes 806 tisíc diabetiků a jejich počet neustále každoročně narůstá. Ve stejném roce mělo v České republice přes 45 tisíc diabetiků syndrom diabetické nohy, z toho 8,5 tisíce podstoupilo některý amputační výkon [2]. Perioperační mortalita je udávána v rozsahu od 13–23 %, tříletá mortalita od amputačního výkonu poté 61 %, pětiletá mortalita až 75 % [3].
Syndrom diabetické nohy se vyskytuje u 15–25 % diabetiků. Asi u 4–10 % diabetiků se vyvine gangréna a u 0,5–1% diabetiků je nutná amputace dolní končetiny, což je zhruba 30krát více než u pacientů bez diabetu [4].
V případě nutnosti amputace je nezbytné se rozhodnout o výšce amputace, je-li možné provést nekrektomii či amputaci akrální, nebo se primárně rozhodnout pro vysokou amputaci končetiny. Posuzujeme komplexně tyto faktory: 1. celkový stav a complience pacienta, 2. lokální nález, 3. angiografický nález s možností endovaskulární intervence či cévní rekonstrukce, 4. prognóza do budoucna, kvalita života pacienta, 5. preference pacienta.
Materiál a metodika
Jedná se o retrospektivní nerandomizované sledování. Inkluzním kritériem byla amputace v bérci sagitální technikou, nebyla žádná exkluzní kritéria.
Operační technika sagitální amputace v bérci
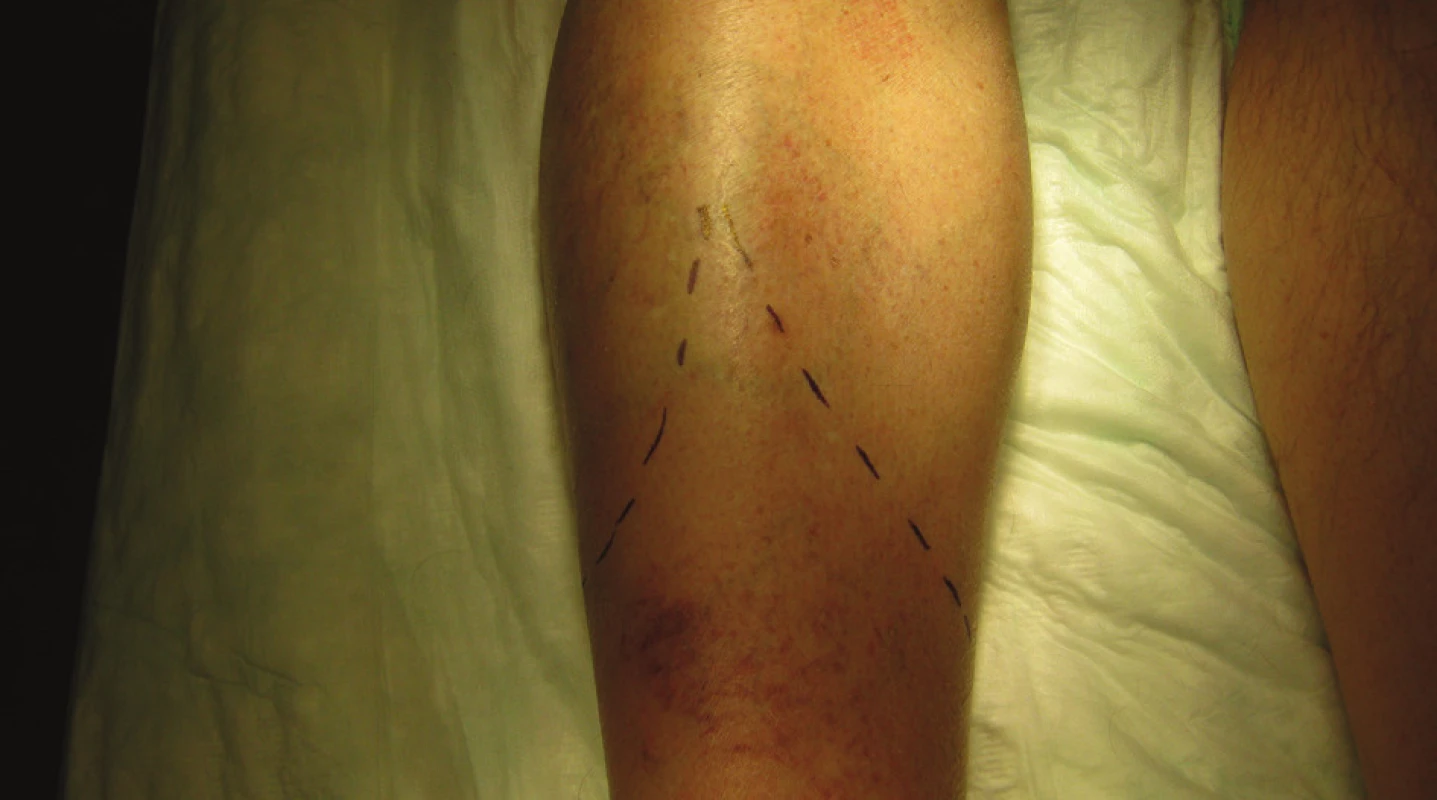
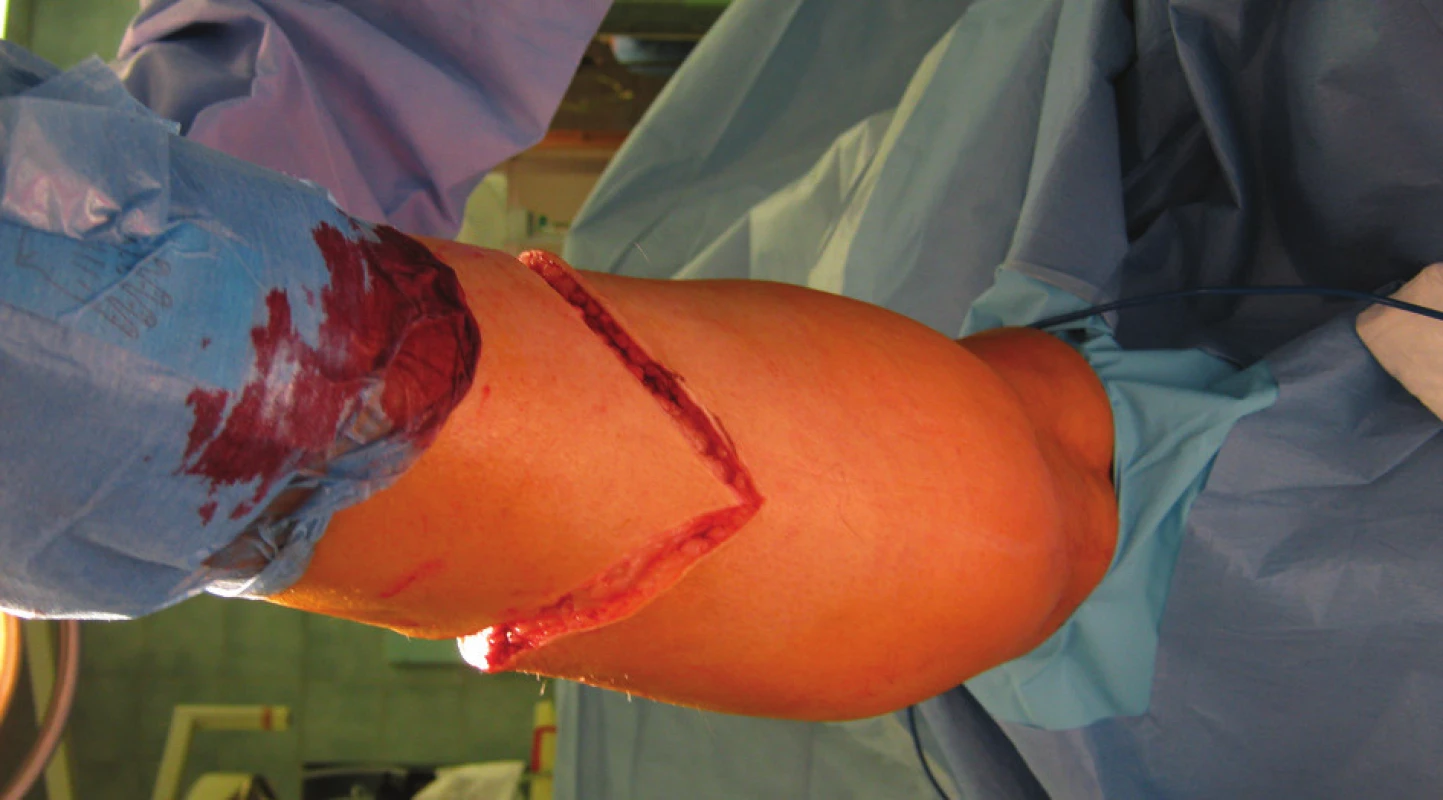
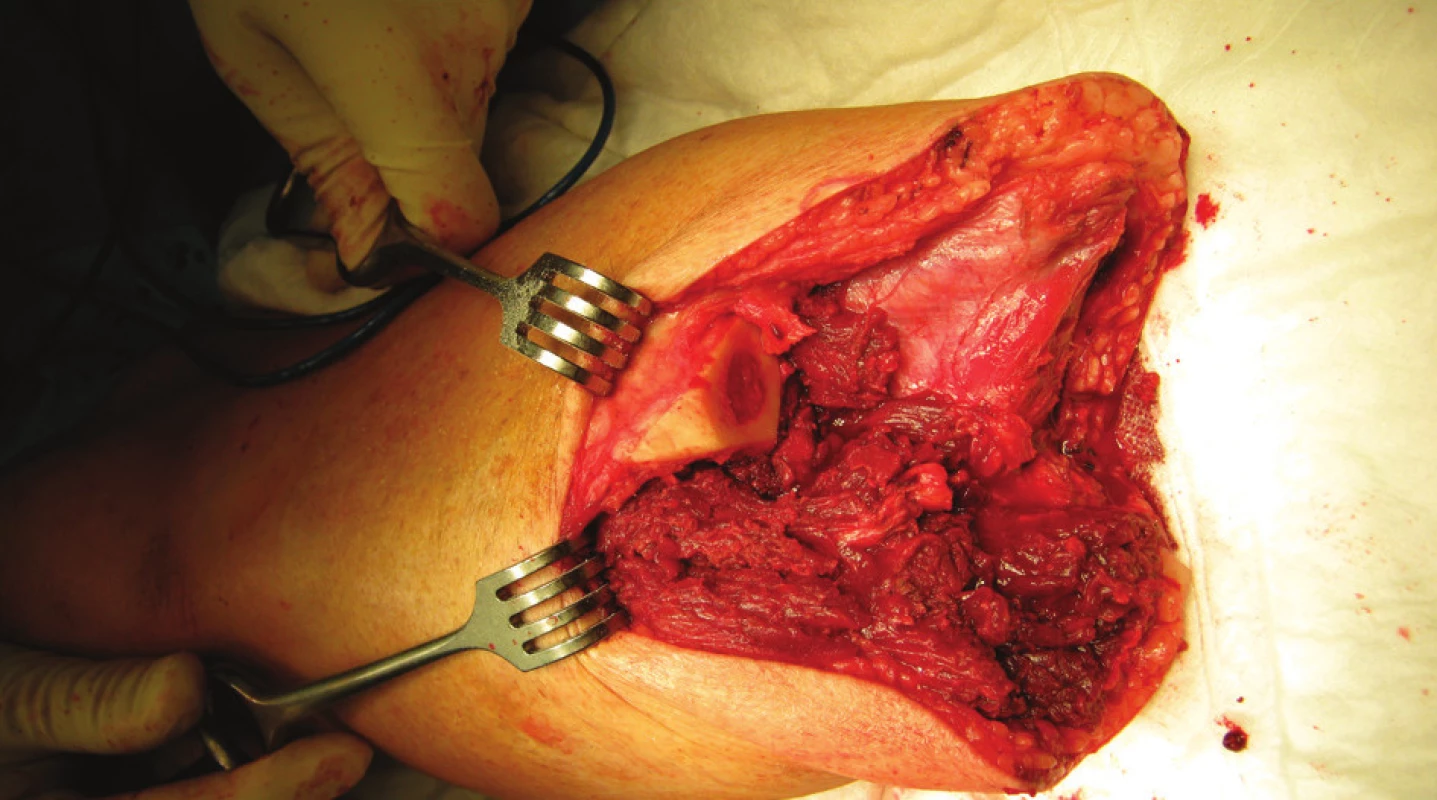
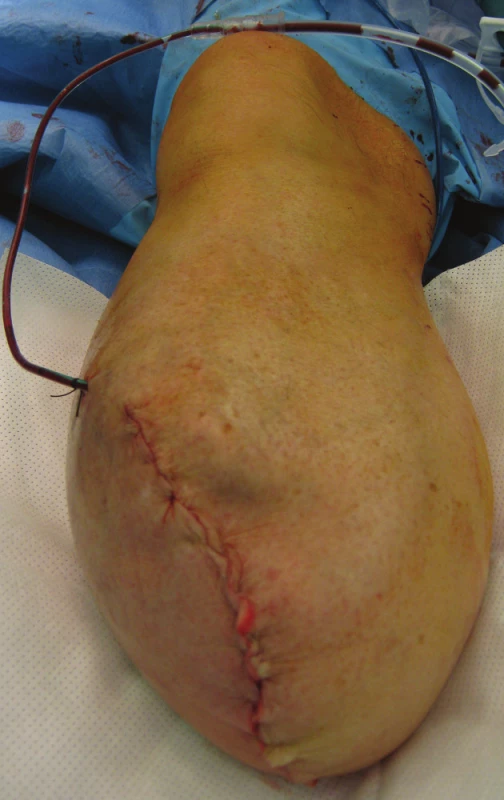
Předoperační příprava končetiny s jejím nezbytným, dostatečně viditelným označením fixem ráno v den operačního výkonu. Pacient je na operačním sále v poloze na zádech, kontrola, stranová verifikace končetiny v souhlase s dokumentací a indikačním záznamem. Tourniquet není u pacientů s diabetem a ischemickou chorobou dolních končetin u nás používán. Anestezii volíme buď celkovou, nebo spinální. Pokud je zaveden anesteziologem epidurální katétr, lze jej využít k pooperační analgezii. Operační pole je dezinfikováno a zarouškováno nad kolenní kloub. Samotný defekt na sále již nikdy nerozbalujeme. Vysokou amputaci, na rozdíl od akrálních typů amputací, je nutno považovat za aseptický chirurgický výkon. Peroperačně podáváme profylakticky širokospektrá ATB, dle provozních zvyklostí pracoviště. Pokud není jiný důvod, tak jen v jedné dávce. Optimální úroveň bércové amputace a tím délka kostního pahýlu je udávána na rozhraní proximální a střední třetiny bérce, tj. cca 12–15 cm od tuberositas tibiae distálně. Vrchol kožního řezu začíná v této výši na ventrální straně asi 1–1,5 cm laterálně od přední hrany tibie. Poté pokračuje kaudálně a dorzálně tak, aby se vytvořily dva shodně utvářené, elipsovité, sagitální laloky. (Obr. 1) Dorzální spojení mediálního a laterálního řezu je výše než vrchol ventrálního řezu. (Obr. 2) Vertikální délka budoucího laloku je cca – obvodu bérce. Vena saphena magna je ligována vstřebatelným materiálem v podkoží proximálně, její distální část a větve dalšího povrchového žilního systému jsou elektrokoagulovány, popřípadě ligovány. Elektrokoagulací jsou poté postupně přerušeny fascie a jednotlivé svalové vrstvy ventrální a laterální skupiny, separaci jednotlivých vrstev neprovádíme, protože to nemá vliv na funkci ani pooperační tvar pahýlu. Nad membrana interossea izolujeme a poté ošetřujeme vasa tibialis anterior a nervus fibularis profundus. Samotná membrana interossea je poté incidována u jejího spojení s tibií. Tento manévr dovolí kompletní cirkulární separaci tibie, která je následně přerušena pilou za současného chránění kožně-svalových laloků. Fibula je rovněž přerušena pilou, a to asi 1 cm proximálněji než pahýl tibie. Ke zlepšení manévrovacího prostoru a pro dokončení amputace s výhodou používáme vyříznutí tibiálního klínu, což znamená odstranění části tibie distálně. Při přerušování kostního skeletu je třeba se vyvarovat poranění vasa fibularis, vasa tibialis posterior a nervus tibialis posterior. Tyto struktury jsou identifikovány ve svých typických anatomických lokalizacích a na peánech přerušeny. Arterie a vény jsou ligovány dvakrát centrálně vstřebatelným materiálem. Nervy jsou mírně povytaženy a ostře zkráceny nožem. Dále jsou elektrokoagulací přerušeny svalové vrstvy dorzální skupiny, tím je dokončena amputace končetiny v bérci. (Obr.3) Nyní je přední hrana tibie zkosena oscilační pilou, celkový obvod kostního pahýlu poté opracován rašplí. Tento úkon je nezbytný, neboť zde je ventrální pahýl tibie fyziologicky kryt pouze tenkou vrstvou kůže, podkoží a bércovou fascií. Důsledným otupením ventrální hrany tibie tak předcházíme vzniku otlaků a následně defektů v této lokalitě. Před uzávěrem rány je proveden oplach ranné plochy fyziologickým či antiseptickým roztokem, elektrokoagulací je stavěno většinou již jen drobné, reziduální krvácení ze svalových vrstev. Do rány je vložen Redonův drén, který je vyveden a fixován ke kůži proximolaterálně. Finální rekonstrukce pahýlu je uskutečněna myoplastikou a suturou fascie svalových skupin mediálního a laterálního laloku vstřebatelným materiálem jednotlivými stehy. Sutura kůže je provedena pokračujícím stehem, pahýl je nakonec lehce bandážován obinadlem. (Obr. 4)
Diskuze
Dříve používaná technika gilotinové amputace končetiny se v dnešních dobách moderní medicíny již téměř nepoužívá. Jako standardní operační postup se dnes preferují lalokové amputace, tj. po dokončení bércové amputace samotné je zbylý pahýl rekonstruován předem vytvořeným kožně-svalovým lalokem. Mezi nejpoužívanější a nejoblíbenější techniky rekonstrukce pahýlu patří krytí pahýlů bércových kostí rovnocennými předozadními laloky nebo krytí pahýlu výrazně delším zadním lalokem, který poprvé popsal Ghormley v roce 1946 [5]. V prvním případě je operační rána a následně jizva maximálně zatěžována protézou, což často vede ke komplikacím amputačního pahýlu. Samotné vytvoření svalově kožních, předozadních laloků při výrazném rozdílu svalstva v obou oblastech je technicky náročnější, je zde horší kožní adaptace, větší síly působící na operační ránu a větší protruze kostního pahýlu tibie. V druhém případě kryje kostěný pahýl výrazně delší, zadní kožně-svalový lalok a operační rána je umístěna na ventrální ploše pahýlu. Při eventuální dehiscenci se na ventrální straně vytváří rozsáhlá ranná plocha, jež bývá záhy infikována a následné hojení i při včasné resutuře bývá komplikované a často vede k reamputaci ve vyšší úrovni. I tak však drtivá většina sekundárně se hojících bércových pahýlů vede dříve nebo později k reamputaci. Mezi další, avšak méně často používané techniky krytí patří technika sagitálně orientovanými rovnocennými laloky, kterou poprvé popsal Tracy v roce 1966 [6]. Jiné techniky jsou používány spíše jen ojediněle, anebo ve specifických případech, jako je například potraumatická myoplastika pahýlu tibie mediální hlavou musculus gastrocnemius [7] a jiné.
Technika sagitálními laloky byla konfrontována s jinými postupy. Ačkoliv bylo dosaženo stejně dobrých [8,9] a v některých studiích dokonce lepších výsledků [10,11,12,13] při hojení bércových pahýlů než u konvenčně používaných technik, nenabyla tato technika většího rozšíření a popularity. Všeobecně je dnes ve světě i u nás přijímán názor, že výběr amputační techniky nemá vliv na výsledek hojení pahýlu.
Technika sagitální amputace je rychle naučitelná, technicky snadno proveditelná, nezvyšující časové ani jiné peroperační nároky.
Výhodu této metody spatřujeme především ve skutečnosti, že operační rána neleží na ventrální ploše pahýlu před tibií, ale dorzolaterálně od ní. Ventromediální strana pahýlu není kryta svalovou vrstvou, proto je v případě eventuálních minoritních traumat či vzniku hematomu v ráně v pooperačním období náchylnější k poruchám hojení, v pozdějším období poté ke vzniku otlaků v protéze. Některé studie na podkladě angiografických nálezů naznačují horší kožní prokrvení přední strany bérce [14]. Pooperační tvar pahýlu při sagitálním typu amputace je hruškovitý v předozadním průměru, kdežto u dorzálního laloku je hruškovitý v transverzálním průměru. Širší pahýl zejména v transverzálním průměru u vyvinutějšího musculus gastrocnemius může působit pozdější protetické potíže [15].
Myodézu či osteoplastiku stabilizací pahýlu vzájemným propojením tibie a fibuly považujeme u diabetiků a ischemiků za nevhodnou, zvyšující operační nároky i rizika spojená s hojením.
Selektivně ošetřujeme pouze nervy a cévy. Nikdy jsme nepozorovali v literatuře ojediněle popisovaný vznik arteriovenózní fistulace. Ošetření nervů stále patří do diskutabilní oblasti. Preferujeme zachycení nervu a jeho mírné povytažení, poté je ostře zkrácen co nejproximálněji a ponechán ke spontánní retrakci. Příliš dlouhý nervový pahýl je spojen se zvýšeným rizikem vzniku bolestivého syndromu. V případě průběhu společné konkomitantní cévy se nebráníme jeho podvazu vstřebatelným materiálem, nikdy však nerv nekoagulujeme. Drenáž rány Redonovým drénem je z našeho hlediska žádoucí, protože vznik pooperačního hematomu v ráně zvyšuje riziko komplikací hojení pahýlu. Při proximomediálním vyvedení Redonova drénu se vystavujeme riziku poranění velké safény. Při dorzálním vyvedení drénu pak vídáme jeho častější zalamování a afunkčnost. Redonův drén preferujeme, protože se jedná se o uzavřený systém, čímž se snižuje riziko sekundární infekce operační rány. Suturu kožní rány provádíme pokračujícím stehem se snahou o její hermetické uzavření a co nejlepší prokrvení. V případě časných infekčních komplikací není ani u pokračujícího stehu problém parciálního rozpuštění rány. Přikládání sádrové dlahy na dobu až jednoho týdne nedoporučujeme. Předpoklad, že zabrání kontraktuře v kolenním kloubu, je mylný, neboť i při správném naložení je většina pahýlů ve větší či menší semiflexi. Dalším důvodem pak je, že dlaha brání ve včasném zahájení rehabilitace a převazu operační rány.
Výsledky
V našem sledování v období 2010–2012 podstoupilo vysokou amputaci, ať stehenní, či bércovou, 146 pacientů, z toho 27 pacientů bylo amputováno metodou sagitální amputace v bérci. Zaměřili jsme se na nutnost reamputace ve vyšší etáži a nutnost podání pooperačních transfuzí. Nejmladší pacientka byla ve věku 11 let, nejstaršímu pacientovi bylo 84 let, průměrný věk byl 59 let. Indikací k amputaci byl ve více než 80% syndrom diabetické nohy v klasifikaci Texas III.B či D. U non-diabetiků pak kritická končetinová ischemie ve stadiu Fontain IV. U 3 pacientů jsme museli pro komplikované hojení pahýlu končetinu reamputovat ve stehně, což odpovídá 11 %. Centra zabývající se amputacemi ve světě udávají nutnost reamputace ve vyšší etáži mezi 10–25 %; z tohoto pohledu se pohybujeme na dolní hranici rozmezí.
Jen zřídka si sagitální amputace v bérci vyžádá nutnost pooperační transfuze. Pokud je to nutné, pak pouze u pacientů v septickém stavu s anemií. Odhadované operační ztráty jsou do 300 ml. V našem souboru jsme nezaznamenali nutnost akutní revize pro pooperační krvácení.
U dvou pacientů bylo nehojení pahýlu způsobeno prokazatelným silným traumatem pahýlu. Pád na pahýl je jednoznačně nejčastější příčinou komplikací hojení pahýlů.
Závěr
Dobrý amputační pahýl výrazně zvyšuje kvalitu života nemocného a jeho návrat do normálního života. Každá z technik amputace má své výhody, ale také svá úskalí.
Vysokou amputaci končetiny lze provést v kyčli, stehně, koleně či bérci. Z hlediska protetiky a následné rehabilitace je vždy snaha o zachování funkčního kolenního kloubu, proto pokud je to možné a technicky schůdné, je amputace v bérci upřednostňována [16,17].
Cílem autorů není dogmaticky prosazovat jeden typ amputace, ale upozornit na zajímavé a poměrně snadné operační techniky, jež si může každý chirurg osvojit a využít denně ve své praxi
MUDr. František Jalůvka
Luční 625
739 41 Krmelín
e-mail: frantisek.jaluvka@fno.cz
Sources
1. International Working Group on the Diabetic Foot. International Consensus on the Diabetic Foot & Practical Guidelines on the Management and Prevention of the Diabetic Foot 2011.
2. Činnost oboru diabetologie, péče o diabetiky v roce 2010, ÚZIS 2011 [online]. [cit. 20.11.2012]. Dostupné z WWW: < www.uzis. cz/system/files/26_11.pdf>.
3. Larsson J, Agardh CD, Apelqvist J, et al. Long term prognosis after amputation in diabetic patients. Clin Orthop 1998;350 : 149–158.
4. Rušavý Z, et al. Diabetická noha. Diagnostika a terapie v praxi. Praha, Galén 1998.
5. Ghormley RK. Amputation in Occlusive Vascular disease. In Allen EV, Barker NW, Hines EA Peripheral Vascular Diseases, First edititon, Philadelphia 1946.
6. Tracy GD. Below-knee amputation for ischaemic gangrene. Pacif Med Surg 1966;74 : 251.
7. Coupland RM. Amputation for antipersonnel mine injuries of the leg: preservation of the tibial stump using a medial gastrocnemius myoplasty. Ann R Coll Surg Engl 1989;71 : 405–8.
8. Tisi PV, Callam MJ. Type of incision for below knee amputation. Cochrane Database Syst Rev 2004;1:CD003749.
9. Temansen NB. Below-knee amputation for ischaemic gangrene. Prospective, randomized comparison of a transverse and a sagittal operative technique. Acta Orthop Scand 1977;48 : 311–6.
10. Au KK. Sagittal flaps in below-knee amputations in Chinese patients. J Bone Joint Surg Br 1989;71 : 597–8.
11. Falstie-Jensen N, Christensen KS, BrŅchner-Mortensen J. Long posterior flap versus equal sagittal flaps in below-knee amputation for ischaemia. J Bone Joint Surg Br. 1989;71 : 102–4.
12. Alter AH, Moshein J, Elconin KB, Cohen MJ. Below-knee amputation using the sagittal technique: a comparison with the coronal amputation. Clin Orthop Relat Res 1978;131 : 195–201.
13. Persson BM. Sagittal incision for below-knee amputation in ischaemic gangrene. J bone Joint Surg Br 1974;56 : 110–4.
14. Fulford GA. Symposium on Amputation Surgery. Roehampton: Queen Maryęs hospital, Roehampton 1967.
15. Robinson KP. Skew-flap below-knee amputation. Ann R Coll Surg Engl 1991;73 : 155–7.
16. Lim RC, Blaisdellf W, Halla D, Moore WS, Thomasa N. Below-knee amputation for ischemic gangrene. Surg Gynecol Obstet 1967;125 : 493–501.
17. Romano RL, Burgess EM. Level selection in lower extremity amputations. Clin Orthop 1971;74 : 177–184.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2014 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Histopathological differential diagnosis of primary liver tumors
- Organisation and use of a tumour tissue bank
- Injury of the extensor mechanism in the zone I – mallet deformity
- Analysis of complications and clinical and pathologic factors in relation to the laparoscopic cholecystectomy
- Standardization of pancreatic cancer specimen pathological examination
- Transtibial amputation: sagittal flaps in patients with diabetic foot syndrome
- GIST of the small bowel in neurofibromatosis terrain as a source of massive bleeding
- Pathologic fluid collection of mesentery, differential diagnosis of mesenteric cysts – case report
- General principles of handling tissues and organs intended for examination in histopathology – pathologists’ requirements for surgeons
- Lymphatic metastasizing – viewed by pathologist
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Lymphatic metastasizing – viewed by pathologist
- Pathologic fluid collection of mesentery, differential diagnosis of mesenteric cysts – case report
- Transtibial amputation: sagittal flaps in patients with diabetic foot syndrome
- Injury of the extensor mechanism in the zone I – mallet deformity
