Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
Complications after percutaneous transhepatic drainage of the biliary tract
Introduction:
The aim of this work is to demonstrate perioperative and postoperative complications after percutaneous transhepatic drainage of the biliary tract and, on the basis of our own experience, to show the possibilities of solving these complications within hospital care as well as the ways of preventing such complications in outpatient and home care where the role of home care nurses is very important.
Material and methods:
At the Department of Radiology in F.D. Roosevelt Teaching Hospital Banska Bystrica, more than 100 percutaenous transhepatic biliary tract drainage procedures are performed every year. In 2013, 105 such procedures were performed. Indications included nonresectable cholangiocarcinomas of the biliary confluence (Klatskin tumours) or common bile duct as well as benign bile obstructions in which endoscopic drainage could not be performed (benign stenosis of thecommon bile duct, stenosis of biliodigestive anastomosis, intrahepatic biliary stones). Between 2009 and 2013, 151 patients with percutaneous transhepatic drainage of the biliary tract were hospitalised at the Department of Surgery in F.D. Roosevelt Hospital Banska Bystrica,of whom 98 had malignant obstruction and 53 benign obstruction.
Results:
In 151 patients hospitalised at the Department of Surgery, the following postoperative complications occurred: catheter obliteration in 6.6%, biliary peritonitis in 2%, sepsis with cholangitis in 3.3% and haemorrhage in 4.6% of all patients. Mortality directly related to the PTD procedure was 0.66% (1 patient).
Conclusion:
Percutaneous transhepatic biliary tract drainage requires a skilled radiologist who is able to manage all perioperative complications. At the same time, experienced medical staff are needed who are able to treat the drainage catheters correctly and are able to recognize severe complications in time. Complications after PTD occur also during home care of the patients; therefore, cooperation of home care nurses with hospitals where PTD is performed is therefore important. Catheter flushing should be included in the catalogue listing home care procedures.
Key words:
percutaneous transhepatic drainage – complications – home care
Authors:
P. Kothaj 1; S. Okapec 2; A. Kúdelová 3
Authors‘ workplace:
II. chirurgická klinika SZU FNsP F. D. Roosevelta Banská Bystrica, prednosta: Prof. MUDr. P. Kothaj, CSc.
1; Oddelenie rádiológie FNsP F. D. Roosevelta Banská Bystrica, primár: MUDr. S. Okapec
2; ADOS SANAS Topoľčany, vedúca sestra: PhDr. A. Kúdelová, PhD.
3
Published in:
Rozhl. Chir., 2014, roč. 93, č. 5, s. 247-254.
Category:
Original articles
Overview
Úvod:
Cieľom práce je názorne dokumentovať peroperačné a pooperačné komplikácie po perkutánnej transhepatickej drenáži žlčových ciest a na základe vlastných skúseností poukázať na možnosti riešenia týchto komplikácií v nemocničnej starostlivosti, ako aj na spôsoby prevencie komplikácií v ambulantnej starostlivosti kde sa uplatňuje úloha ošetrujúceho personálu – sestier Agentúr domácej ošetrovateľskej starostlivosti (Agentur domácí péče).
Materiál a metodika:
Na Oddelení rádiológie Fakultnej nemocnice F. D. Roosevelta v Banskej Bystrici sa vykoná ročne vyše 100 výkonov perkutánnej transhepatickej drenáže žlčových ciest, v roku 2013 sa vykonalo 105 výkonov. Indikáciou boli inoperabilné cholangiokarcinómy (Klatskinove nádory a nádory distálneho choledochu) a benígne ochorenia žlčovodov kde nebolo možné vykonať endoskopickú drenáž (benígna stenóza choledochu, stenóza biliodigestívnej anastomózy, intrahepatálna cholelitiáza). Na II. chirurgickej klinike SZU bolo v období 2009 – 2013 hospitalizovaných 151 pacientov s prekutánnou transhepatickou drenážou žlčových ciest, z toho bolo 98 u malígnych obštrukcií a 53 u benígnych obštrukcií.
Výsledky:
U 151 pacientov hospitalizovaných na chirurgickej klinike sa vyskytli tieto pooperačné komplikácie: nepriechodnosť katétra v 6,6 %, biliárna peritonitída v 2 %, sepsa s cholangoitídou v 3,3 % a krvácanie v 4,6 % prípadov. Mortalita v priamej súvislosti s PTD výkonom bola 0,66 % (1 pacient).
Záver:
Perkutánna transhepatická drenáž žlčových ciest vyžaduje skúseného rádiológa, ktorý dokáže zvládnuť všetky peroperačné komplikácie. Súčasne vyžaduje skúsený zdravotnícky personál, ktorý správne drenážne katétre ošetruje a včas rozpozná závažné komplikácie. Komplikácie perkutánnej transhepatickej drenáže sa vyskytujú aj počas ambulantnej starostlivosti, preto je pri ich riešení dôležitá súčinnosť sestier Agentúr domácej ošetrovateľskej starostlivosti s nemocničnými pracoviskami, ktoré túto drenáž vykonávajú. Preplach drenážneho katétra by mal byť v katalógu výkonov domácej ošetrovateľskej starostlivosti.
Kľúčové slová:
perkutánna transhepatická drenáž – komplikácie – domáca ošetrovateľská starostlivosť
Úvod
Paliatívna perkutánna transhepatická drenáž žlčových ciest (PTD), ktorá bola po prvý krát popísaná Huardom a Do-Xuan-Hopom v roku 1937 [1] sa vykonáva vtedy, ak nie je možné pri obštrukcii drénovať žlčové cesty chirurgicky alebo endoskopicky. Tento stav sa vyskytuje pri neresekabilných karcinómoch žlčových ciest lokalizovaných v porta hepatis (Klatskinových nádoroch) alebo pri chirurgicky neriešiteľných stenózach biliodigestívnych anastomóz na Roux-Y klučke. Najčastejšou príčinou, ktorá znemožňuje endoskopickú drenáž sú stavy po resekciách žalúdka, kedy je perkutánny prístup jediným možným riešením drenáže žlčových ciest.
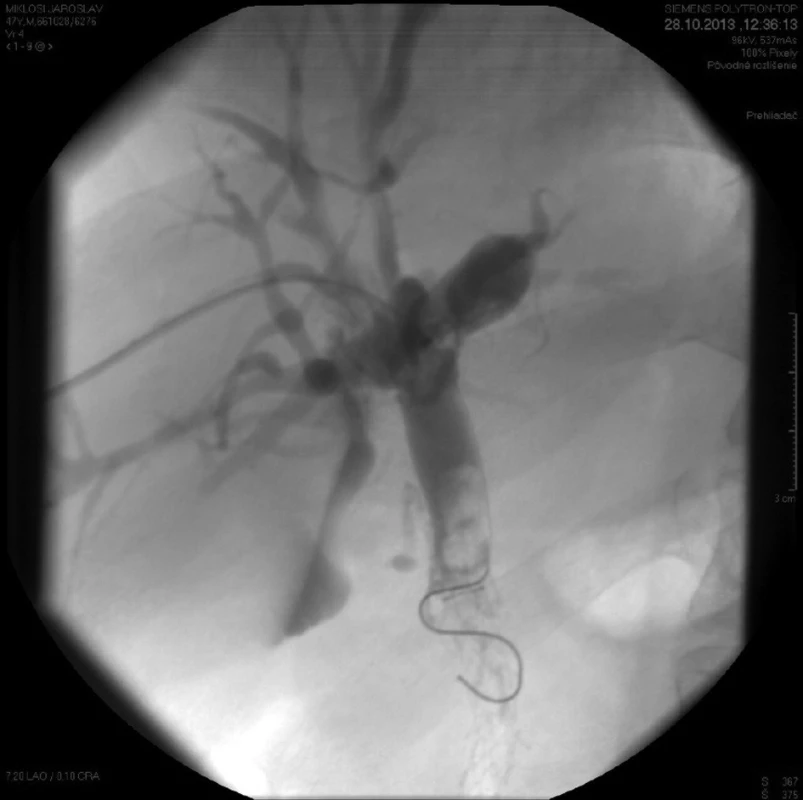
PTD drenáž sa vykonáva najčastejšie jednostranne, ak je jedným PTD katétrom možné drénovať celý biliárny strom (oba laloky pečene). Takáto situácia sa vyskytuje u neresekovateľných malígnych stenóz typu Bismuth II a III. Ak je obštrukcia na oboch hlavných žlčovodoch, pri stenóze typu Bismuth IV, musí sa PTD vykonať obojstranne a drénovať každý lalok pečene iným drénom (Obr. 1). Výnimočne sa zavádzajú do jedného laloka pečene dva katétre cez ten istý otvor na koži.
Princípom PTD drenáže je napichnutie dilatovaného biliárneho stromu pod CT kontrolou (v lokálnej alebo celkovej anestézii), zavedenie vodiča do dilatovaného žlčovodu a zavedenie špeciálneho katétra po vodiči buď k miestu obštrukcie, alebo transtumorózne až do distálnych žlčových ciest a do duodéna. Tento typ sa nazýva transpapilárna PTD drenáž, kde sa časť žlče drénuje cez brušnú stenu navonok a časť žlče transpapilárne do čreva. PTD drenáž je súčasne prvým krokom na perkutánne zavedenie samoexpandovateľného transpapilárneho stentu pri stenózach distálneho choledochu benígneho alebo malígneho pôvodu (Obr. 2 a 3).
Materiál a metodika
Na Rádiologickom oddelení FNsP F.D. Roosevelta v Banskej Bystrici sa vykoná ročne vyše 100 výkonov PTD (v roku 2013 to bolo 105 výkonov PTD), z týchto pacientov je 1/3 hospitalizovaných na chirurgickej klinike s obštrukčným ikterom rôzneho typu. Celkovo bolo za roky 2009–2013 na II. chirurgickej klinike SZU FNsP F.D. Roosevelta v Banskej Bystrici hospitalizovaných 151 pacientov, u ktorých bola vykonaná PTD drenáž. Zo 151 výkonov PTD bolo 98 u malígnych obštrukcií (15 u inoperabilných Klatskinových nádorov bifurkácie žlčovodov, 7 u inoperabilných nádorov extrahepatálneho žlčovodu, 5 u centrálnych hilových metastáz kolorektálneho karcinómu, 71 u inoperabilných nádorov hlavy pankreasu kde nebola úspešná drenáž endoskopická) a 53 u benígnych obštrukcií (24 u stenóz biliodigestívnej anastomózy, 22 u benígnych stenóz spoločného žlčovodu, 5 u intrahepatálnej cholelitiázy a 2 po transplantácii pečene, kde sa nedala stenóza biliárnej anastomózy pertubovať endoskopicky). V práci sú popísané aj obrazovo demonštrované názorné príklady niektorých komplikácií PTD aj so spôsobmi ich riešenia a s uvedením množstva ich výskytu na Chirurgickej klinike v Banskej Bystrici.
V starostlivosti ADOS v okrese Topoľčany bolo za uvedené obdobie rokov 2009–2013 ošetrovaných 15 pacientov s PTD. Najčastešími komplikáciami bolo obtekanie a obliterácia katétra. Jeden pacient musel byť riešený redrenážou.
Výsledky
A. Peroperačné komplikácie
Napichnutie vnútropečeňovej tepny
Primárne napichnutie tepny namiesto žlčového stromu zbadá operatér na RTG obrazovke okamžite po aplikácii kontrastu a punkčná ihla sa ihneď z tepny vytiahne (Obr. 4). Následkom tejto situácie môže byť intrahepatálny hematóm, a to najmä u pacienta s poruchou koagulácie krvi. Ďalší postup závisí od klinického vývoja hematómu, u pacientov s normálnou koaguláciou krvi sa drobný vpich do artérie nemusí klinicky prejaviť.
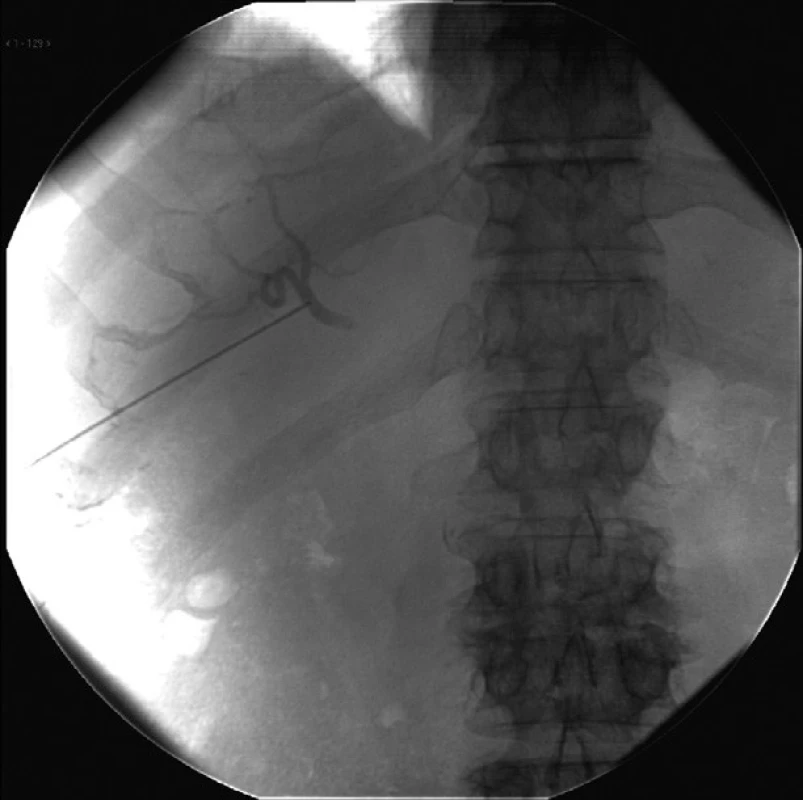
Ďalšou možnosťou poranenia arteriálneho pečeňového stromu je nástenná lézia vnútropečeňovej tepny zistená až po nástreku žlčového stromu kontrastom. Vtedy je riešením situácie upchatie miesta arteriálnej lézie hrubším drenážnym katétrom ako ukazujú Obr. 5 a 6.
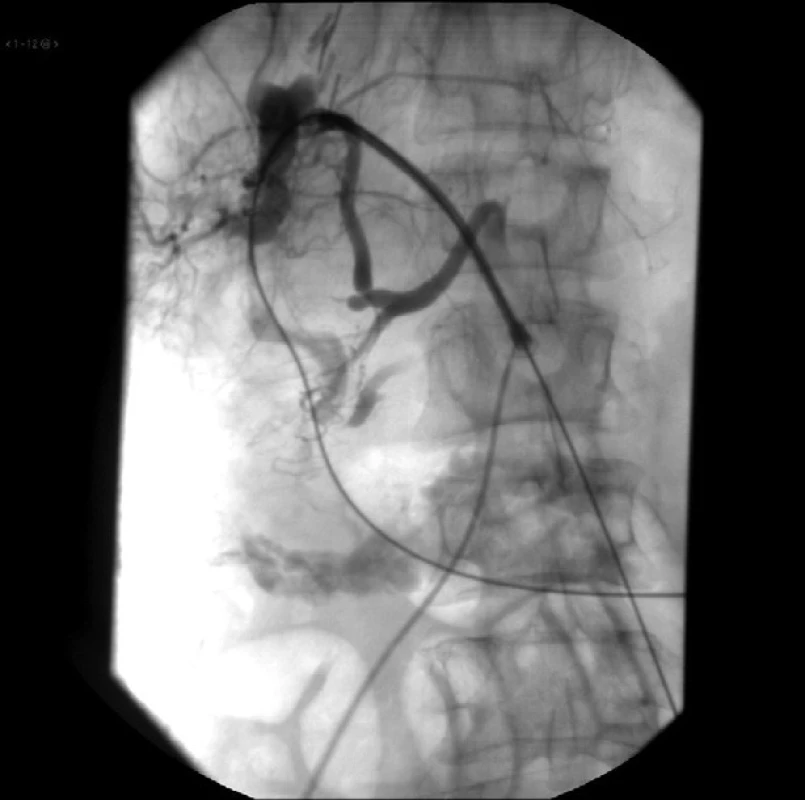
Napichnutie vnútropečeňovej portálnej žily
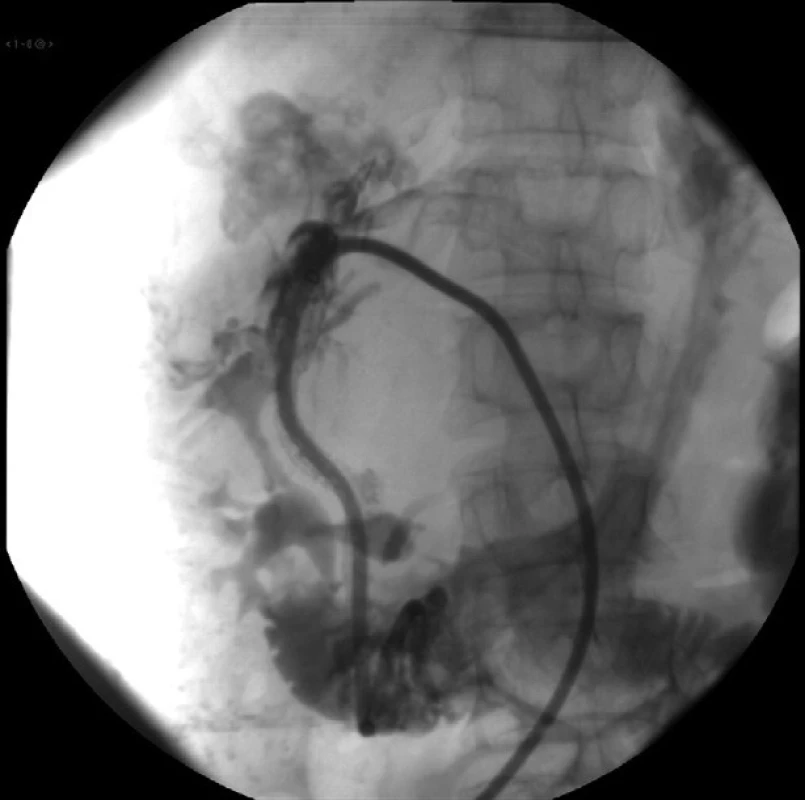
Primárne napichnutie venózneho pečeňového stromu zbadá operatér na RTG obrazovke okamžite po aplikácii kontrastu a punkčná ihla sa ihneď z tepny vytiahne (Obr. 7). Vzhľadom na nízky tlak v portálnom riečišti vnútropečeňové hematómy vznikajú u pacientov s normálnou koaguláciou zriedkavo. Riziko hematómu je u pacientov s cirhózou pečene a koagulopatiou.
Ak vznikne komunikácia s portálnym venóznym stromom a hrozí krvácanie z punkčného kanála, riešením je upchatie kanála fibrínovou penou s kontrastom (Obr. 8 a 9).
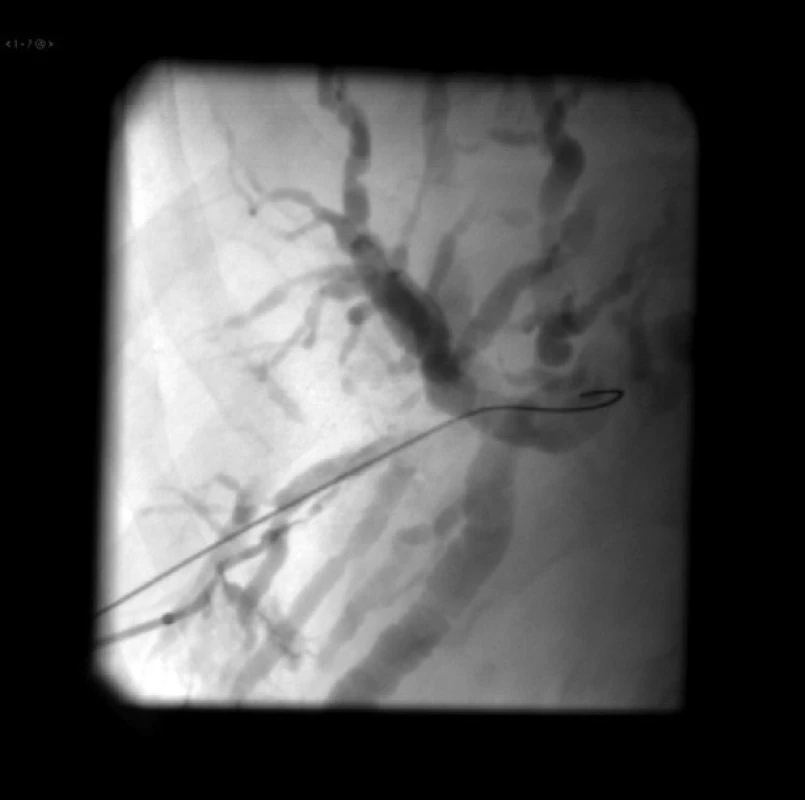
B. Pooperačné komplikácie
Nepriechodnosť drenážneho katétra
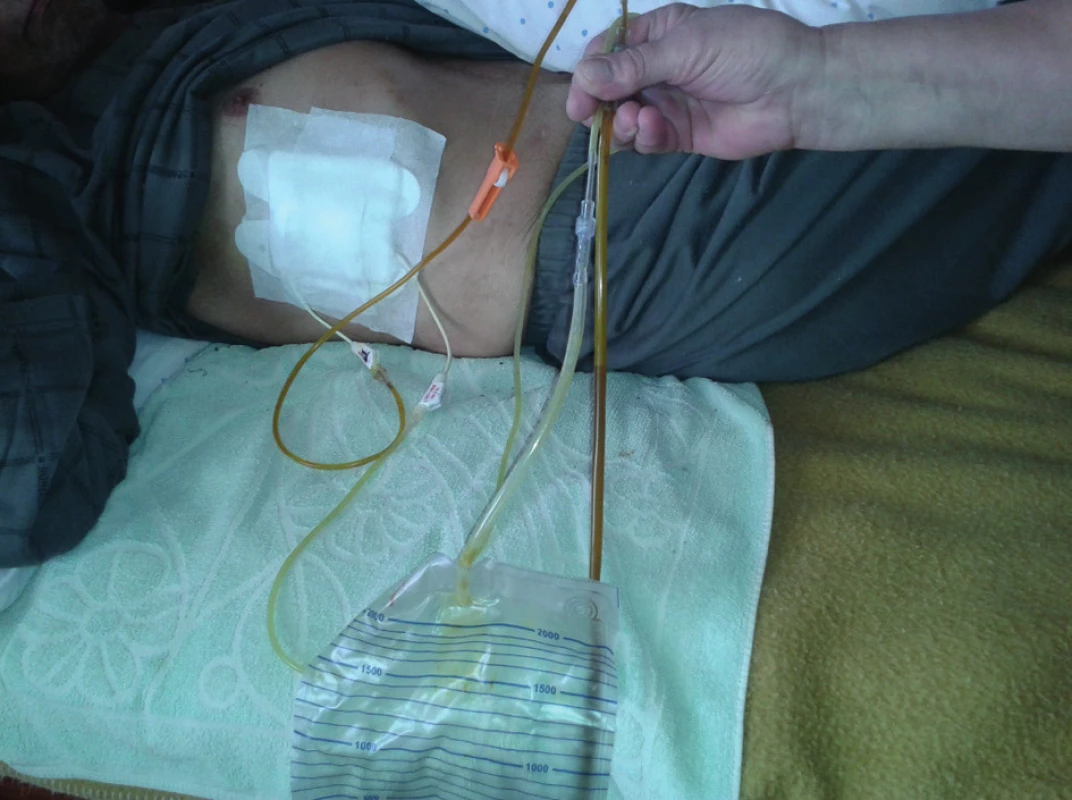
Táto komplikácia sa vyskytuje pri extrémnej dehydratácii pacienta alebo hnisavej cholangoitíde (hustá žlč), pri zanedbaní preplachov katétra (v ambulantnej starostlivosti) alebo pri vyplavovaní žlčového blata (intrahepatálna cholelitiáza). Jediným riešením je včasná prevencia preplachmi a rehydratáciou pacienta, nakoľko žlčovými soľami inkrustovaný katéter je už ťažko spriechodniteľný. V období rokov 2009–2013 sa na II. chirurgickej klinike SZU v Banskej Bystrici v období do 30 dní od výkonu vyskytlo 10 prípadov (6,6 %) kompletnej obliterácie katétra žlčovými soľami do takej miery, že musel byť PTD katéter na vodiči vymenený, v 2 prípadoch sa musela vykonať kompletne úplne nová PTD drenáž.
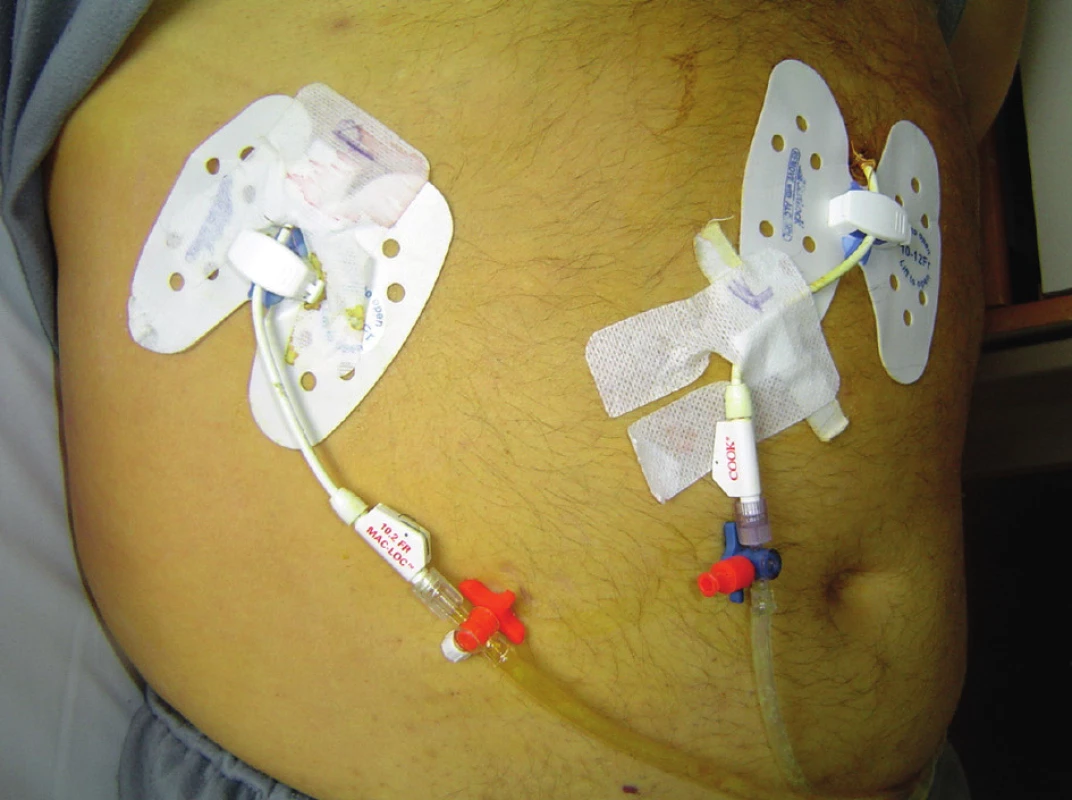
Nepriechodnosť drenážneho katétra v ambulantnej starostlivosti je najväčší problém tam, kde odosielajúci lekári neordinujú preplachy, ktoré v domácich podmienkach zabezpečujú sestry Agentúr domácej ošetrovateľskej starostlivosti. Ďalšou príčinou sú improvizované úzke drenážne spojenia medzi PTD katétrom a zberným vreckom, pretože na Slovensku nie sú dostupné originálne súpravy pre deriváciu žlče do zberného vrecka. V naších podmienkach je táto improvizácia veľmi častá (Obr. 10).
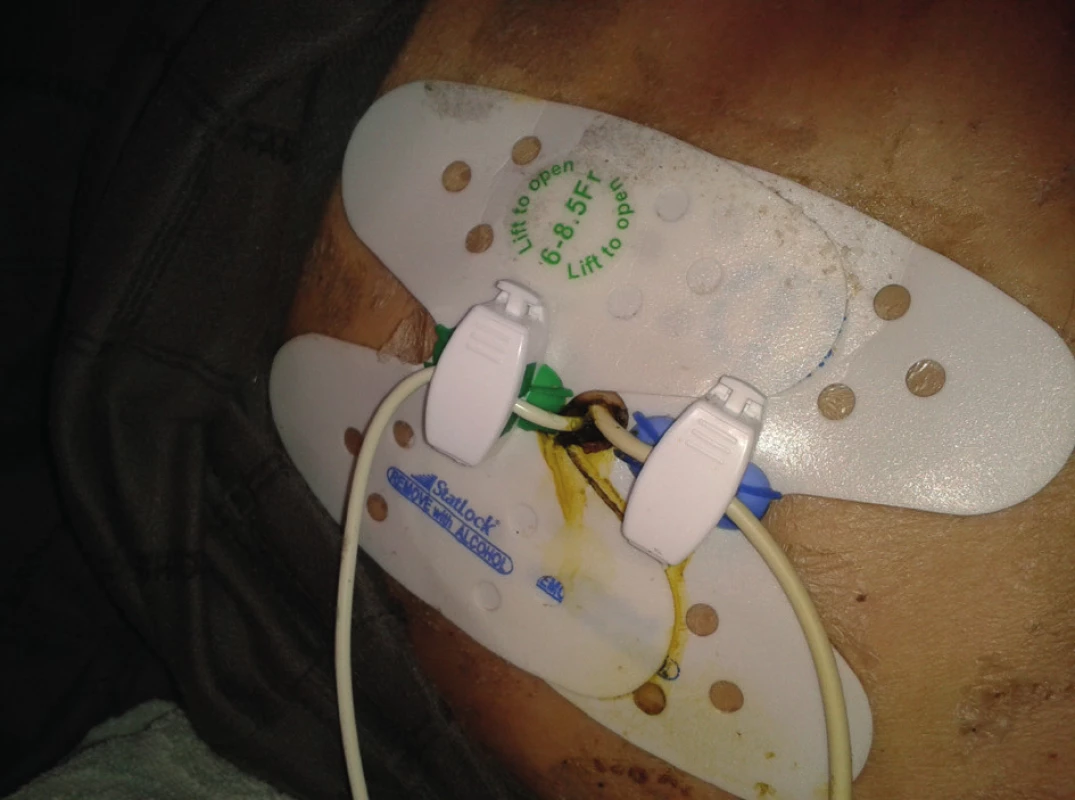
Obtekanie katétrov
Obtekanie katétrov je pre sestry v domácej ošetrovateľskej starostlivosti (ADOS resp. ADP) častý problém, ktorý pri progresii môže byť až ambulantne nezvládnuteľný. Príčinou je obyčajne upchatý katéter, výnimočne macerácia otvoru v brušnej stene, ktorý sa neadekvátne rozšíri. Stav vyžaduje časté preväzy – až niekoľko krát za deň, čo zaťažuje rodinných príslušníkov natoľko, že ošetrovanie je veľakrát neadekvátne (Obr. 11 a 12). Sestry ADOS sú schopné zvládnuť tento stav len v spolupráci s edukovanými príbuznými. V praxi sa však stretávame s tým, že rodinní príbuzní sa preväzov boja, maximálne len vymenia pretečený absorbčný materiál.

Biliárna peritonitída
Zatekanie žlče do brucha býva častejšie vtedy, ak ascites nedovoľuje priloženie a prilepenie pečene k brušnej stene, prípadne ak koagulopatia vytvorí v mieste vstupu do pečene hematóm, ktorý je potom žlčou rozleptaný. Pri masívnom zatekaní žlče do peritoneálnej dutiny sa behom 1 – 2dní vytvorí biliárna peritonitída, ktorá musí byť urýchlene riešená operačne (Obr. 13). Takýto stav vzniká väčšinou ešte počas pobytu pacienta v nemocnici. Zatekanie žlče do dutiny brušnej môže byť niekedy pomalé a zrieďované ascitom až do vytvorenia masívneho množstva biliárneho ascitu. Prípad chronickej biliárnej peritonitídy s fatálnym koncom popisuje vo svojej práci aj Taormina [2]. Po prvý krát bolo zatekanie žlče detekované pomocou skenovania s látkou diisopropyl iminodiacetic acid (DISIDA).
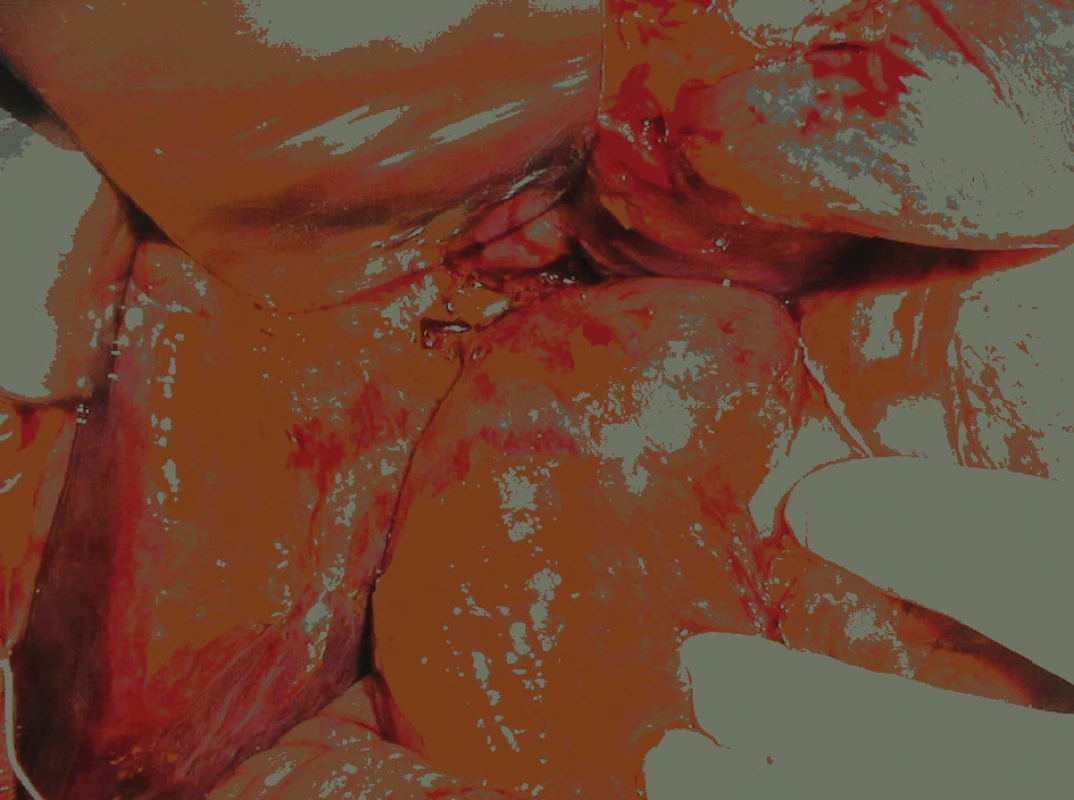
V období 2009–2013 sa na II. chirurgickej klinike SZU v Banskej Bystrici vyskytla biliárna peritonitída ako komplikácia PTD drenáže v 3 prípadoch (2 %). V 2 prípadoch sa jednalo o vytekanie žlče z oblasti vpichu na konvexite pečene, v 1 prípade sa jednalo o prepichnutie žlčovodu v oblasti hilu pečene, v oblasti predchádzajúcej hepatiko-jejunoanastomózy (tento PTD výkon bol robený na pracovisku mimo Banskej Bystrice). Všetci traja pacienti boli následne operovaní, peroperačnú mortalitu sme nezaznamenali.
Infekcia a sepsa
Infekcia je jednou z najčastejších aj najnebezpečenejších komplikácií PTD. Rozvíja sa obyčajne neskôr, často až počas ambulantného ošetrovania katétra. Podľa niektorých údajov sa klinicky manifestná infekcia katétra vyskytuje až v 36 % [1].
Mikrobiálne agens u infekcií pri PTD drenážach je obyčajne zmiešaná flóra gram-negatívnych aj gram-pozitívnych baktérií. Kým u perkutánnych drenáží dominuje G+ flóra, u endoskopických dominuje G - flóra. Tento fakt podporuje viacero štúdií [3]. Preto v antibiotickej liečbe, ktorá by mala byť vždy cielená, dominujú pri liečbe infekcií u biliárnych drenáží kombinácie antibiotík zamerané spoločne na G+ aj G - flóru. Ako jedna z najúčinnejších antibiotických kombinácií sa javí kombinácia ticarcilín klavulanátu s gentamycínom [3]. Na II. chirurgickej klinike v Banskej Bystrici sme za obdobie 2009–2013 zaznamenali 5 septických cholangoitíd v súvislosti s PTD drenážou (3,3 %), z nich u 2 bola vykultivovaná Pseudomonas aeruginosa. Medzi tieto prípady nerátame tie prípady, u ktorých sa PTD použila ako liečba už rozvinutej obštrukčnej septickej cholangoitídy. Z 5 pacientov, kde sa cholangoitída vyvinula sekundárne ako následok PTD drenáže, sa štyria pacienti zhojili po intenzívnej antibiotickej liečbe, piaty pacient exitoval súčasne s objavením sa metastáz v pečeni (primárne sa jednalo o Klatskinov nádor).
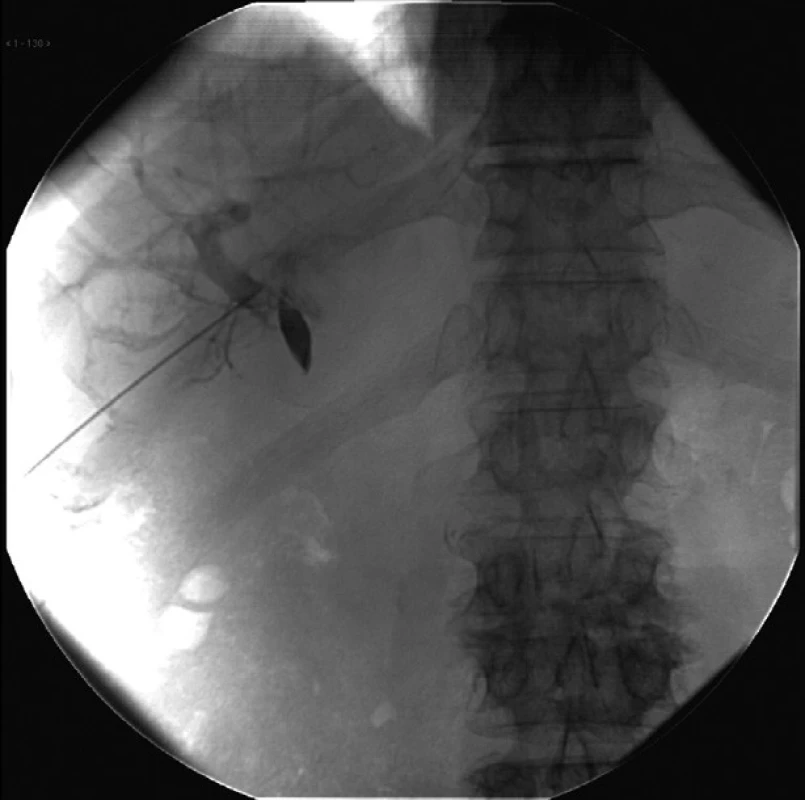
Celková infekcia sa pozdĺž PTD katétra môže rozvinúť do sepsy aj vtedy, ak sa intraduktálna infekcia rozšíri do brušnej steny po PTD drenáži obštrukčnej cholangoitídy pri hepatikolitiáze. V týchto prípadoch sa jedná sa o endogénnu infekciu a nie o infekciu zavedenú PTD katétrom (Obr. 14).
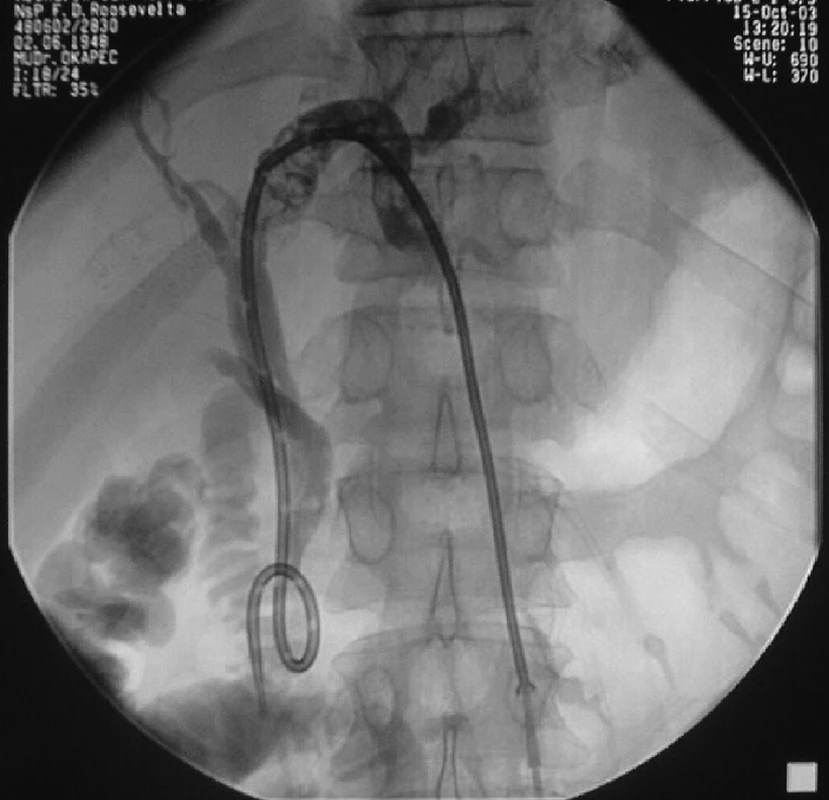
Stenózy HJA
Úspešnosť prístupu do Roux-Y kľučky perkutánnym transhepatickým prístupom sa dosahuje okolo 93 % [4]. Akonáhle sa dosiahne Roux-Y kľučka, úspešnosť dilatácie stenotickej biliodigestívnej anastomózy je takmer 100 %. Percento včasných komplikácií po zákroku býva 3 %, morbidita spôsobená septickou cholangoitídou sa vyskytuje v 14 %. Na Rádiologickom oddelení v Banskej Bystrici bolo v období 2009–2013 vykonaných 5 prípadov stentáže stenotických biliodigestívnych anastomóz u pacientov, ležiacich na Chirurgickej klinike. U všetkých piatich sa obnovil tok žlče do čreva.
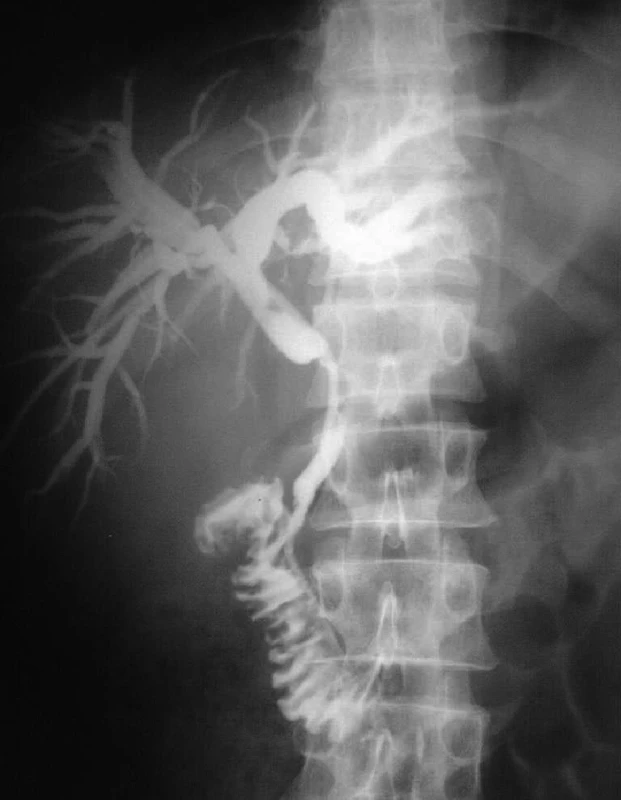
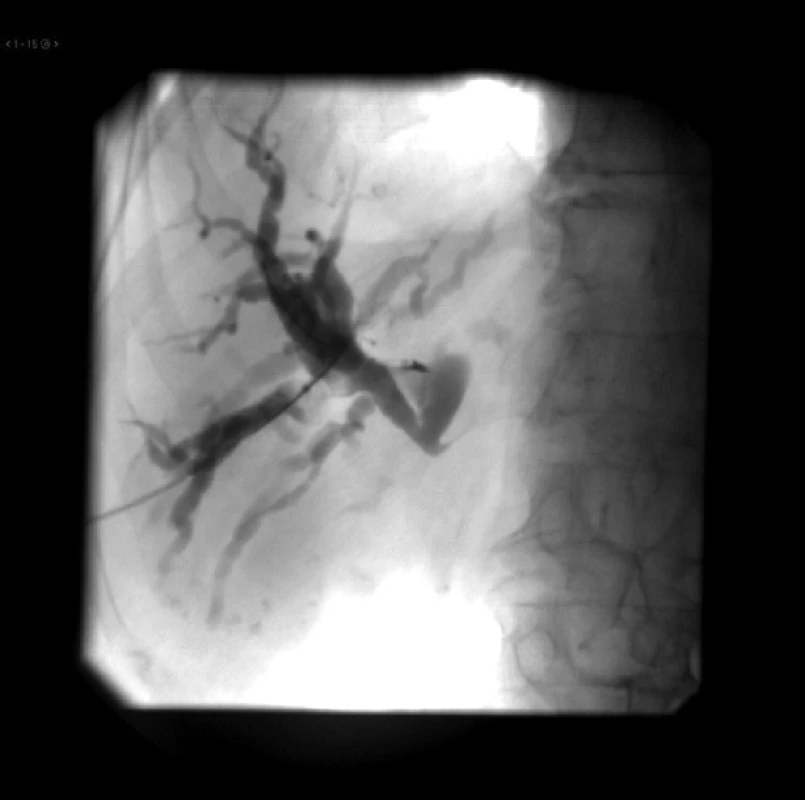
Skúsení rádiológovia dokážu PTD drenážou pertubovať aj tenké biliárne anastomózy po rozšírenej hemihepatektómii perkutánnym prístupom cez zvyšok pečene. Takýto prípad z našej praxe demonštruje Obr. 15, kedy sa stenóza hepatikojejunoanastomózy po rozšírenej pravostrannej hemihepatektómii u mladej ženy pertubovala PTD katétrom.
V minulosti sa PTD používala aj ako prvá fáza liečby septickej obštrukčnej cholangoitídy a výnimočne sa v tejto indikácii používa dodnes [5].
Krvácanie mimo pečeň
Krvácanie je zriedkavou komplikáciou, ale môže byť nenápadnou a nebezpečnou komplikáciou vtedy, ak sa zbadá po relatívne bezpríznakovej noci až v štádiu hemoperitonea alebo hemoragického šoku. Táto komplikácia sa vyskytuje vo forme krvácania priamo do drénu (najčastejšie), krvácania do tráviaceho traktu (ako hemobília a neskôr meléna), subkapsulárneho hematómu alebo krvácania do brušnej dutiny (hemoperitoneum). Celkový výskyt krvácivých komplikácií sa udáva 2 %–3 % [6]. Hemoperitoneum je indikáciou k operačnej revízii a sutúre krvácajúceho miesta vpichu na pečeni.
Na II. chirurgickej klinike SZU v Banskej Bystrici sa v období 2009–2013 vyskytlo krvácanie ako komplikácia PTD v 7 prípadoch (4,6 %). V 2 prípadoch ako krvácanie do drénu, v 3 prípadoch ako krvácanie do tráviaceho traktu vo forme melény a v 2 prípadoch ako krvácanie do brušnej dutiny s tvorbou hemoperitonea. Kým prvé formy krvácania sa zvládli konzervatívne hemostiptickou liečbou a úpravou hemokoagulácie, obaja pacienti s hemoperitoneom boli operovaní. Mortalitu v súvislosti s PTD sme nezaznamenali.
Diskusia
Komplikácie PTD, ktoré táto drenáž prináša sa môžu vyskytnúť počas výkonu a vtedy ich rieši priamo intervenčný rádiológ. Následky sa neskôr nemusia klinicky vôbec prejaviť, alebo sa prejavia až určitú dobu po výkone (napríklad hematóm pri koagulopatii). Iné komplikácie PTD sa vyskytujú až po výkone s odstupom času a riešia ich spoločne chirurg, rádiológ alebo ošetrujúci personál.
Komplikácie vyskytujúce sa počas výkonu:
- Napichnutie vnútropečeňovej tepny
- Napichnutie vnútropečeňovej portálnej žily
Komplikácie prejavujúce sa po výkone:
- Čiastočná alebo úplná nepriechodnosť drenáže
- Obtekanie katétra žlčou
- Infekcie až sepsa
- Zatekanie žlče do brušnej dutiny (akútne alebo chronické)
- Krvácanie
- Žlčová embolia [7]
Publikované výskyty individuálnych typov komplikácií významne závisia na výbere pacientov a sú založené na sériách zahrňujúcich mnoho stoviek pacientov, čo je objem oveľa väčší ako sú jednotliví lekári schopní liečiť. Preto Saad a kolektív doporučujú, aby sa ohrozenie pacienta jednotlivými komplikáciami udávalo ako dvojnásobok výskytu uvádzaného v Tab. 1. Prípustné všeobecné ohrozenie pacienta komplikáciou po PTD podľa medzinárodných odporúčaní je udávané ako 10 % [8].
![Komplikácie perkutánnej transhepatickej drenáže žlčových ciest [4]
Tab. 1: Complications of percutaneous transhepatic drainage of the biliary tract [4]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/b26c4c7276d84681a996069df8c8a349.png)
Výskyt peroperačných aj pooperačných komplikácií sa na Rádiologickom oddelení a II. chirurgickej klinike SZU Fakultnej nemocnice F.D. Roosevelta v Banskej Bystrici pohyboval v rozmedzí údajov publikovaných v zahraničnej literatúre ako ich uvádza aj tabuľka, ktorú publikoval Saad [8]. Komplikácie ako napichnutie vnútropečeňovej tepny alebo žily sú výnimočné a ich zvládnutie je závislé na intuícii a skúsenostiach vykonávajúceho rádiológa. Komplikácie ako krvácanie alebo zatekanie žlče do brušnej dutiny sa objavia obyčajne ešte v období, kedy je pacient hospitalizovaný a zvyčajne sú včas zachytené a riešené chirurgom. Keďže nie vždy je pacient hospitalizovaný na chirurgickom oddelení a často leží na internom alebo onkologickom oddelení je treba, aby bol aj tento nechirurgický personál oboznámený s príznakmi hroziacej a vznikajúcej komplikácie po PTD drenáži. Rovnako by mal byť oboznámený s ošetrovaním drenážnych katétrov a s významom starostlivosti o priechodnosť katétra, nakoľko práve nepriechodnosť katétra môže byť primárnou príčinou zatekania žlče do brucha.
V posthospitalizačnom období, v období domácej ošetrovateľskej starostlivosti, hrozí najmä rozvoj infekčných komplikácií, ktoré tiež sú najčastejšie dôsledkom nesprávnej alebo nedostatočnej starostlivosti o priechodnosť katétra. Pacienti s perkutánnou transhepatickou drenážou žlčových ciest sú prepúšťaní do ambulantnej starostlivosti a dlhodobú starostlivosť o drény zabezpečujú sestry v Agentúrach domácej ošetrovateľskej starostlivosti (ADOS resp. ADP). Starostlivosť je zameraná na preväzy rany v mieste vyústenia drénu na brušnej stene a na preplachy drenážneho systému s cieľom zabránenia vzniku infekcie a zabezpečenia priechodnosti PTD katétra. Je preto dôležité vedieť, s akými komplikáciami sa môže ambulantný ošetrujúci personál stretnúť, ako tieto komplikácie riešiť, prípadne ako včas rozpoznať príznaky blížiacej sa sepsy. Napriek tomu, že aj počas ambulantnej starostlivosti hrozí viacero závažných komplikácií, v literatúre doteraz nie je publikovaná dostupná štúdia, ako by mali sestry ADOS exaktne ošetrovať drenážny katéter po PTD. Pokyny týkajúce sa starostlivosti o drenážne katétre sa vyskytujú v literatúre len sporadicky [9].
Záver
Komplikácie PTD, ktoré vzniknú počas zákroku, obyčajne operujúci rádiológ zvládne už počas výkonu a zväčša nevyžadujú špeciálnu chirurgickú starostlivosť, len dôkladnú pooperačnú observáciu pacienta, prípadne hemostiptickú liečbu.
Komplikácie, ktoré vzniknú po výkone sa vyvíjajú v závislosti od toho, ako včas ich ošetrujúci personál zaregistruje a ako zareaguje. Preto je dôležité, aby bol všetok zdravotnícky personál s komplikáciami po PTD oboznámený a vedel ich adekvátne riešiť. A to nielen nemocničný personál, ale aj obvodní lekári a sestry domácej ošetrovateľskej starostlivosti, lebo na ich pleciach leží najväčšia váha pooperačného ošetrovania PTD drenáží. Situácia ukazuje, že je treba, aby boli k dispozícii štandardné drenážne sety, nakoľko doteraz sa ešte stále na mnohých pracoviskách improvizuje. Podstatným problémom je aj situácia, že na Slovensku sa v platnom Katalógu zdravotných výkonov č. 776/2004 výkon Starostlivosť o drény nenachádza, a tak je problematické starostlivosť o PTD drén vykázať zdravotným poisťovniam. Toto by sa malo v budúcnosti zmeniť.
Zoznam skratiek
ADOS – Agentúra domácej ošetrovateľskej starostlivosti
ADP – Agentura domácí péče
PTD – perkutánna transhepatická drenáž
DISIDA – diisopropyl iminodiacetic acid
Prof. MUDr. Peter Kothaj, CSc.
II. chirurgická klinika LF SZU
Fakultná nemocnica F. D. Roosevelta
Námestia L. Svobodu 1
975 17 Banská Bystrica
e-mail:pkothaj@nspbb.sk
Sources
1. Clouse ME, Evans D, Costello P, et al. Percutaneous transhepatic biliary drainage. Complications due to multiple duct obstructions. Ann Surg 1983;198 : 25–29.
2. Taormina V, McLean GK. Chronic bile peritonitis with progressive bile ascites: a complication of percutaneous biliary drainage. Cardiovasc Intervent Radiol 1985;8 : 103–5.
3. Levine JG, Botet J, Kurtz RC. Microbiological analysis of sepsis complicating non-surgical biliary drainage in malignant obstruction. Gastrointest Endosc 1990;36 : 364–8.
4. Fontein DB, Gibson RN, Collier NA. Two decades of percutaneous transjejunal biliary intervention for benign biliary disease: a review of the intervention nature and complications. Insights Imaging 2011;2 : 557–565.
5. Pessa ME, Hawkins IF, Vogel SB. The treatment of acute cholangitis. Percutaneous transhepatic biliary drainage before definitive therapy. Ann Surg 1987;205 : 389–392.
6. Saad WE, Davies MG, Darcy MD. Management of bleeding after percutaneous transhepatic cholangiography or transhepatic biliary drain placement. Tech Vasc Interv Radiol 2008;11 : 60–71.
7. Brozinsky S, DeSoto-Lapaix F, Jimenez FA, et al. Bile emboli: a complication of PTD. J Clin Gastroenterol 1981;3 : 135–7.
8. Saad WE, Wallace MJ, Wojak JC, et al. Quality improvement guidelines for percutaneous transhepatic cholangiography, biliary drainage and percutaneous cholecystostomy. J Vasc Interv Radiol 2010;21 : 789–795.
9. Sedmík J, Mrázová J, Hrobař P. Péče o drén a komplikace po perkutánní transhepatické drenáži žlučových cest. Praktický lékař 2005;85 : 145–147.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2014 Issue 5
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Specializace v onkochirurgii není proti zájmům chirurgů
- Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
- Disekční a koagulační technika – má vliv na výsledky totální tyreoidektomie?
- Povrchní tromboflebitida dolních končetin z hlediska chirurga
- Geneticky podmienený trombofilný stav ako príčina náhlej brušnej príhody
- Neurogenní tumory retroperitonea
- Význam mezioborové spolupráce v ošetření polytraumat
- Polytrauma – ošetření skeletálních poranění metodou damage control orthopaedics
- Poranění pánevního kruhu jako součást mnohočetných traumat
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Komplikácie po perkutánnych transhepatických drenážach žlčových ciest
- Povrchní tromboflebitida dolních končetin z hlediska chirurga
- Poranění pánevního kruhu jako součást mnohočetných traumat
- Neurogenní tumory retroperitonea
