Historie a současnost rekonstrukce palce ruky
The past and present of thumb reconstruction
The thumb is the most important digit for hand function. Its role is not only functional, but also aesthetic, the hand being a very exposed part of the body. Loss of the thumb can lead to life-long physical and mental stigma. With regard to this experience, early reconstruction of the thumb in order to return patients to normal life as soon as possible is clearly preferred. When using early thumb reconstruction, the patient does not gain wrong stereotypes in hand-grip manoeuvres. The paper presents an overview of current options for non-microsurgical and microsurgical thumb reconstruction techniques.
Key words:
thumb − reconstruction − microsurgery
:
T. Kempný 1,2; B. Lipový 2; P. Brychta 2
:
Wels Klinikum, Wels, Rakousko, departmentleiter: OA. Dr. J. Schauer
1; Klinika popálenin a rekonstrukční chirurgie FN Brno, Lékařská fakulta Masarykova Univerzita Brno
přednosta: prof. MUDr. P. Brychta, CSc.
2
:
Rozhl. Chir., 2015, roč. 94, č. 4, s. 145-151.
:
Review
Palec je pro funkci ruky nejdůležitějším prstem na ruce. Svou úlohu má nejen z pohledu funkčního, ale také z estetického hlediska zejména proto, že ruka je velmi exponovanou částí těla a ztráta palce může vést k celoživotní fyzické i psychické stigmatizaci. Vzhledem k těmto zkušenostem a snaze navrátit pacienty do běžného způsobu života v co nejkratší době jsou dnes jednoznačně preferovány časné rekonstrukce palce. Při včasné rekonstrukci palce pacient nezíská chybné stereotypy v úchopových manévrech ruky. Práce je koncipovaná jako přehled současných možností nemikrochirurgických a mikrochirurgických postupů při rekonstrukci palce.
Klíčová slova:
palec − rekonstrukce − mikrochirurgie
Úvod
Palec je pro funkci ruky bezesporu nejdůležitějším prstem na ruce. Svou úlohu má nejen z pohledu funkčního, ale také z estetického hlediska, zejména proto, že ruka je velmi exponovanou částí těla a ztráta palce může vést k celoživotní fyzické i psychické stigmatizaci. Vzhledem k těmto zkušenostem a snaze navrátit pacienty do běžného způsobu života v co nejkratší době jsou dnes jednoznačně preferovány časné rekonstrukce palce před operacemi odloženými. Při včasné rekonstrukci palce pacient nezíská chybné stereotypy v úchopových manévrech ruky [1].
Při výběru nejvhodnější metody pro rekonstrukci palce je nutno respektovat základní pravidla: opozice k ostatním prstům pro dosažení úchopu, společná stabilita úchopu ruky a funkčnost jednotlivých anatomických součástí ruky při úchopu [2]. Dnes jsou již samozřejmostí citlivost a nebolestivost. Pro zjednodušení je možno rozdělit metody rekonstrukce palce na nemikrochirurgické a mikrochirurgické (Tab. 1).
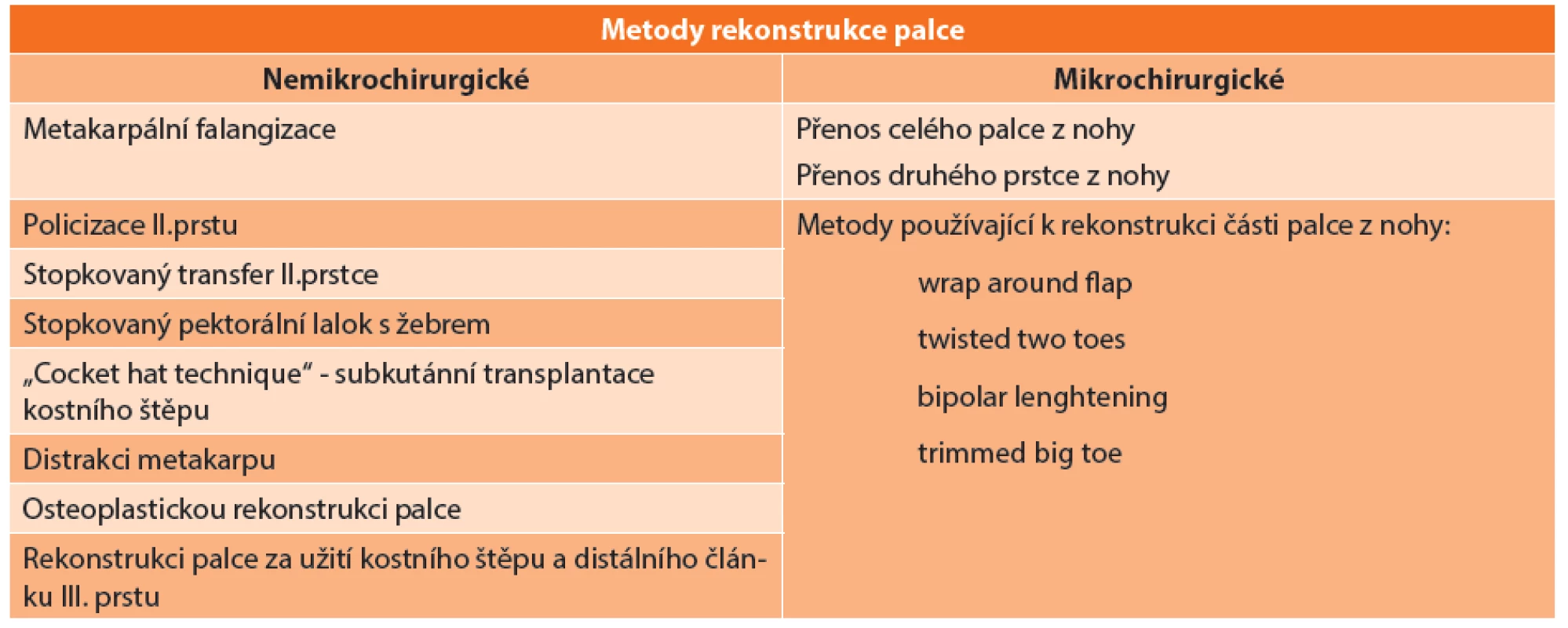
Metody
Metody nemikrochirurgické rekonstrukce palce se začaly používat již v 19. století, kdy jako první způsob v rekonstrukci palce použil Huguier metakarpální falangizaci. Následovaly metody stopkované, metody vzdálených randomizovaných laloků podpořené kostním štěpem a následně po lepším porozumění cévního zásobení kostí a kůže předloktí metody používající stopkované laloky se současnou náhradou kosti vaskularizovaným štěpem obsaženým v laloku [3]. Mikrochirurgické metody užívané v rekonstrukci palce se začaly postupně prosazovat od 60. let minulého století [4], především díky zdokonalení šicích materiálů a operačních mikroskopů. První experimentální přenos II. prstce z nohy na palec ruky byl proveden Bunckem v roce 1964 u opice druhu makak rhesus. Poprvé byla tato rekonstrukční strategie využita u člověka v roce 1966 Yang Dongyuem a v roce 1968 Cobbettem. Před vlastní rozvahou nad plánovanou metodou rekonstrukce palce je nutno přihlédnout k výši amputace. Existuje mnoho klasifikačních schémat výše amputace palce, od relativně jednodušších, jako je např. O´Brianova klasifikace, až ke složitějším, např. klasifikace dle Merleho [5]. Jednotlivé klasifikace jsou detailněji popsány v Tab. 2.

Nemikrochirurgické metody rekonstrukce palce
Falangizace metakarpu
První prodloužení pahýlu palce falangizací prvního metakarpu provedl v roce 1852 Huguier. Jedná se o metodu, která prodlužuje palec prohloubením prvního meziprstí Z - plastikou nebo jinou metodou prohloubení meziprstí (např. Ostrowski flap). Je provedeno odpojení adduktoru palce a ten je reinzerován proximálním směrem ke střední části prvního metakarpu.
Osteoplastická rekonstrukce
Jedná se o skupinu metod, které využívají kostního štěpu, kolem kterého se obtáčí kůže a tím se vytvoří nový palec. Kostní štěp je možno použít vaskularizovaný nebo nevaskularizovaný. Kožní kryt se získává použitím laloku místního nebo vzdáleného. Laloky místní jsou heterogenní skupinou laloků vyživovaných na a. radialis, a. interossea posterior, a. interossea anterior a a. ulnaris. Kožní kryt je vytvořen z předloktí. A to jako tzv. čínský lalok – retrográdně stopkovaný lalok a. radialis. Lalok je možno použít s částí distálního radia jako vaskularizovaného štěpu. Dále je možno použít lalok z a. interossea posterior s použitím částí vaskularizované ulny nebo použít stejný typ laloku, avšak s kostním komponentem dorzodistální části radia. Vaskularizované kostní štěpy mají při dobrém prokrvení výhodu dobré inkorporace se zbytkem pahýlu základního článku nebo metakarpu. Komplikacemi při odběru vaskularizovaného radia mohou být zlomeniny radia v oblastech oslabených odběrem kostního štěpu. Proto se použití vaskularizovaného radia nedoporučuje u starších žen, zvláště při již manifestní osteoporóze skeletu. Hlavní komplikací nevaskularizovaných kostních metod je bezesporu resorpce kostního kortikálního štěpu. Pokud je použit stopkovaný lalok, je palec necitlivý. Proto je možno kombinovat tuto metodu s tzv. Littlerovým lalůčkem, stopkovaným neurovaskulárním lalůčkem z ulnární strany III. prstu.
Mezi osteoplastické metody se může také zařadit první přenos prstce z nohy na ruku realizovaný vídeňským chirurgem Nikoladonim v roce 1897. Tato již nepoužívaná metoda spočívala ve stopkování II. prstce z nohy na ruku, tzn. velmi dyskomfortní spojení ruky a nohy po dobu cca 5 týdnů. Metoda je v současné době nahrazena mikrochirurgickými přenosy prstců nebo jejich částí z nohy na ruku.
Policizace
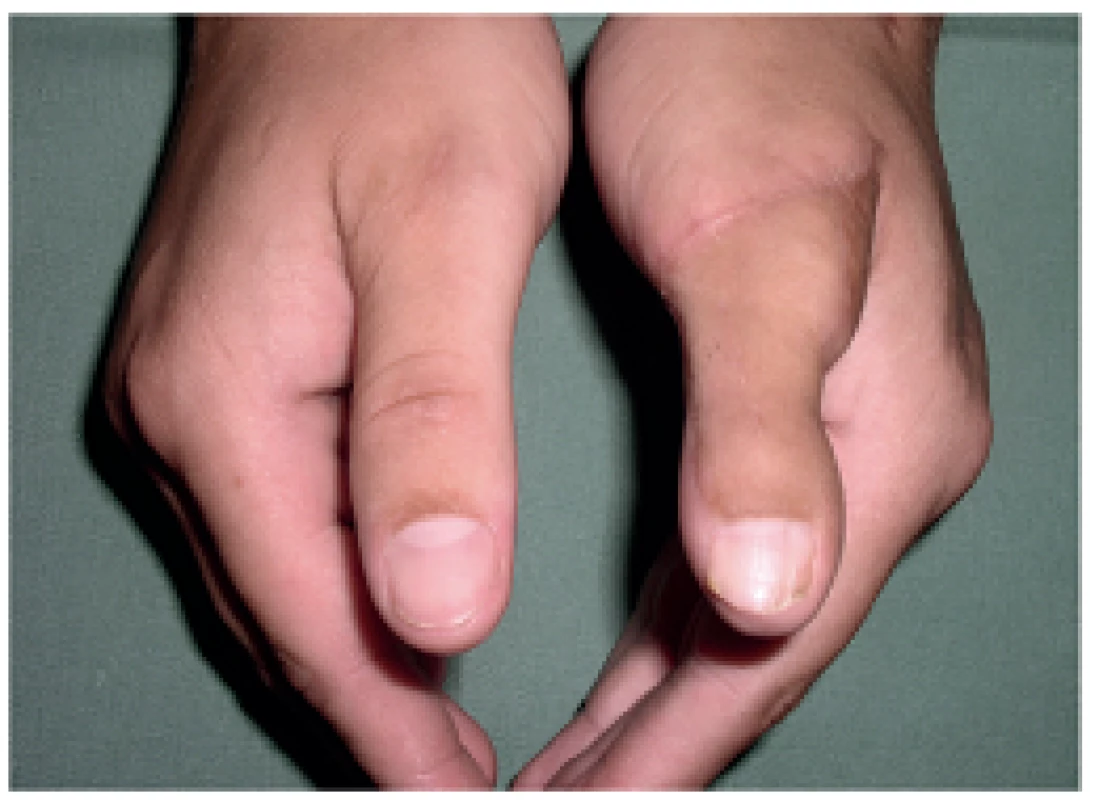
Jedná se o metodu, při které je k rekonstrukci palce použito transpozice části nebo celého prstu (Obr. 1,2).
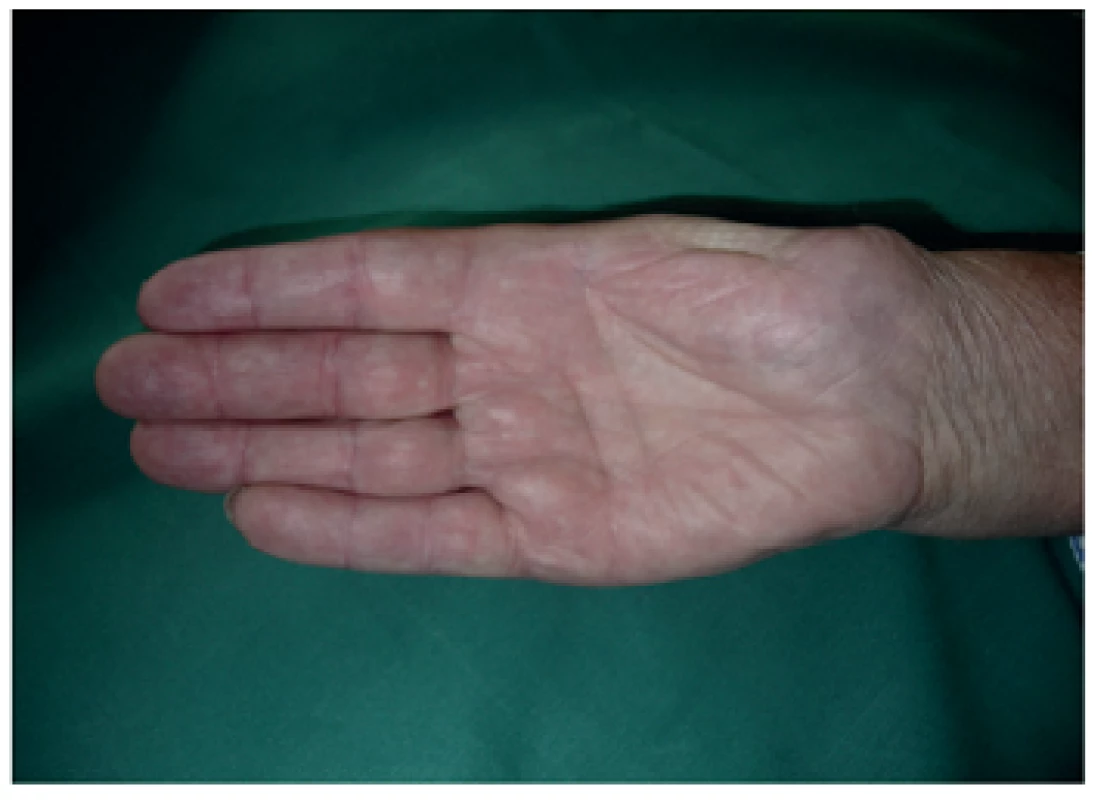
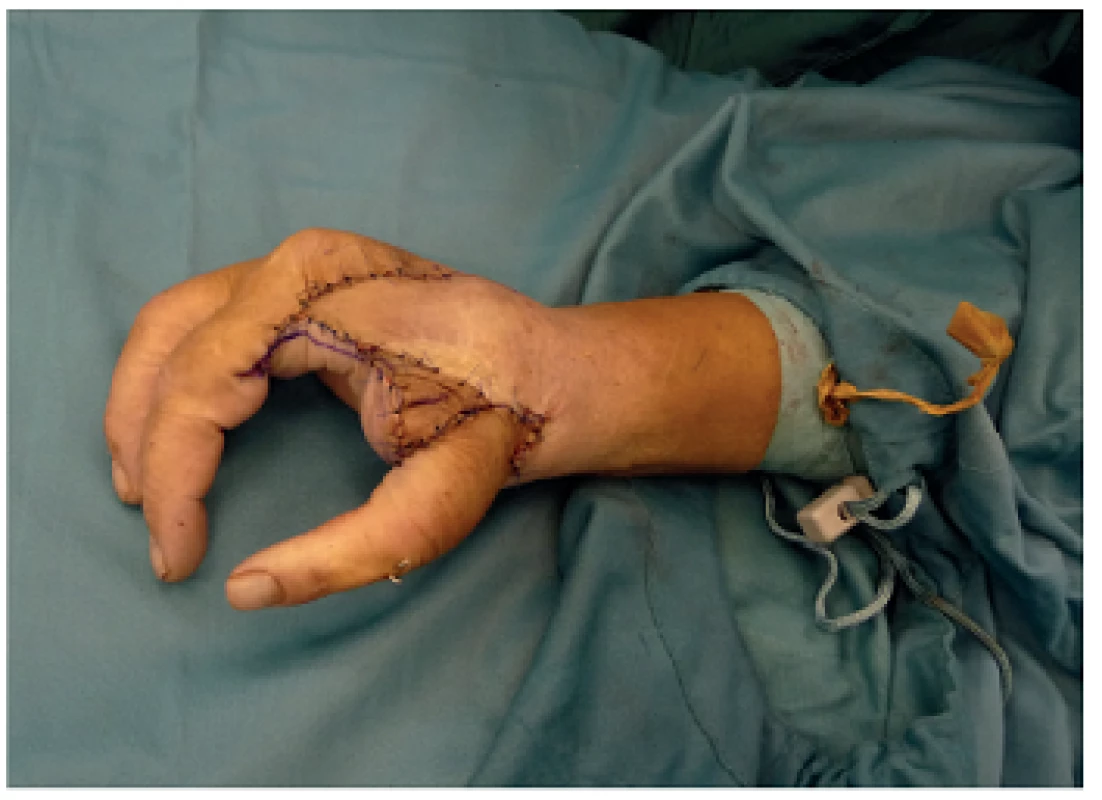
Poprvé byla tato metoda použita v roce 1885 Guermontezem, který využil třetí prst namísto palce s velmi dobrým klinickým výsledkem. První policizace druhého prstu byla provedena v roce 1905 Luckshem. Od té doby se stal druhý prst nejčastěji policizovaným prstem. Přesun se děje se zachováním nervově cévního svazku, flexory se nepřerušují, extenzory jsou zkráceny. Nový palec je ihned citlivý, což je velká výhoda při vlastním úchopu ruky. Nevýhodou je ztráta jednoho z prstů ruky. Podmínkou k provedení výkonu je vhodný výběr prstu. Prst musí být dobře prokrven se zachováním nejlépe obou cévních svazků a má současně dobrou citlivost. Ideálním prstem indikovaným k policizaci je prst, který je omezen v hybnosti metakarpofalangeálního kloubu při současném zachování nervově-cévních svazků u komplexně poškozené ruky se ztrátou palce.
Ke zlepšení citlivosti nového prstu „jako původního palce“ se používá technika zvaná débranchement – rébranchement, při které dochází k odpojení primárních digitálních nervů transponovaného prstu a je provedena sutura nervů policizovaného prstu s původními nervy palce. Nevýhodou je snížení citlivosti rekonstruovaného palce stejně jako po nervové sutuře na dvoubodovou citlivost cca 10 mm a současné opoždění citlivosti v závislosti na vzdálenosti neurotizovaného prstu a věku pacienta. Výhodou je napojení nového prstu na původní nervový svazek se zachováním pocitu původního palce.
Metody policizace prstů jsou používány dodnes jako metody u rekonstrukcí palce, které postrádají kompletně první metakarp nebo u vrozených aplázií palce dětí především V. typu dle Blautha.
Prolongace dle Mateva
První prolongace palce byla provedena u 27letého pacienta po amputaci palce ve výši prvního metakarpu Matevem v roce 1964 [6]. Ten provedl osteotomii, prodloužil palec distrakcí a následně do něj vložil kostní štěp o délce 2 cm. Nebylo nutno doplňovat kožní kryt. Hlavní výhody a nevýhody této metody jsou znázorněny v Tab. 3.
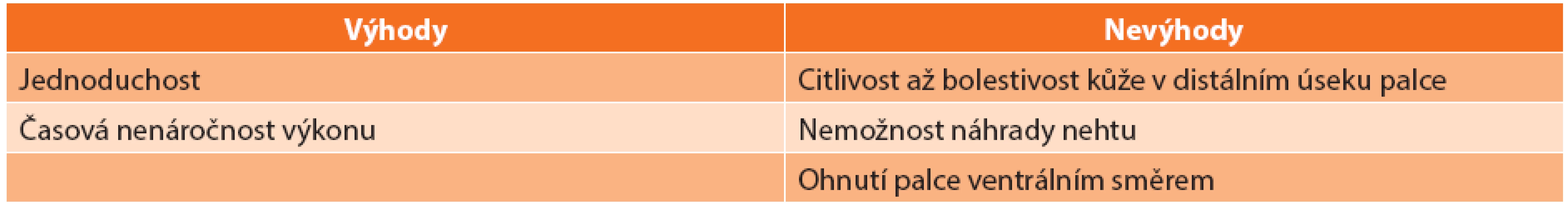
Indikacemi k distrakci jsou amputace palce ve výši střední části základního článku palce s kvalitním kožním krytem a dobrou citlivostí pahýlu palce u pacientů, kteří si nepřejí mikrochirurgický přenos nebo k němu nejsou vhodnými kandidáty.
Kontraindikováni jsou především pacienti s nedostatečným nebo jizevnatě adherujícím kožním krytem pahýlu palce, pacienti s omezenou hybností sedlovitého kloubu palce nebo bez citlivosti pahýlu palce [7].
Mikrochirurgické metody rekonstrukce palce
Před každou rekonstrukcí palce je nutno vždy pečlivě zhodnotit nejen odběrové, ale i příjmové místo. Základní parametry hodnocené před samotným výkonem jsou shrnuty v Tab. 4.

Indikacemi mikrochirurgických rekonstrukcí palce jsou amputace palce se současnou ztrátou některých z tříčlánkových prstů, izolované amputace palce ve výši MCP kloubu. Relativní indikací je izolovaná amputace palce s artrózou nebo s omezením hybnosti sedlovitého kloubu palce [8]. Absolutními kontraindikacemi jsou ischemické choroby cév dolních končetin, diabetická mikroangiopatie s trofickými změnami kůže a velká zátěž pro pacienta v důsledku dlouhé doby operace a celkové anestezie většinou spojená s vyšším věkem. K relativním kontraindikacím patří posttrombotický syndrom (při použití bezkreví při odběru prstce z nohy vzniká vyšší nebezpečí nové trombotizace) a delší doba od amputace k rekonstrukci (pacient již má vyvinuty alternativní úchopové vzorce, které je obtížné i po rekonstrukci měnit) [9].
Hlavní indikací přenosu druhého prstce u dětí je rekonstrukce palce u traumatických ztrát, méně u vrozených vývojových vad. Replantace je však vždy, a to především u dětí, vzhledem k růstovému potenciálu fyzárních štěrbin, je-li proveditelná, metodou volby a nenahradí žádný typ rekonstrukce palce. U dospělých je druhý prstec používán jako metoda volby k rekonstrukci palce u proximálních amputací. Výhodou je vynikající estetický výsledek odběrového místa, nevýhodou je ne zcela přesvědčivý estetický výsledek rekonstruovaného palce. Výhody a nevýhody mikrochirurgických rekonstrukcí palce jsou znázorněny v Tab. 5. Mezi hlavní komplikace mikrochirurgických rekonstrukcí palce patří ztráta transplantátu (2−5 %) a omezená hybnost a citlivost transplantátu. Peroperačně je nejvážnější komplikací spazmus tuniky médie tepny. Ten může vzniknout při nízké teplotě operačního sálu nebo neopatrnou chirurgickou manipulací při odběru laloku. Pooperační komplikace u mikrochirurgických přenosů jsou dány především trombózou arteriálního nebo venózního systému v anastomóze. Statisticky pokud trombóza vznikne, potom s šedesátiprocentní pravděpodobností v průběhu prvních tří až deseti hodin.

Kompletní přenosy prstců
Používá se zejména přenos druhého prstce a přenos kompletního palce.
Přenos druhého prstce
První přenos druhého prstce z nohy na ruku provedl v únoru roku 1966 Yang Dong. Pro rekonstrukci palce vybíráme k odběru kontralaterální prstec z nohy [10,11]. U dospělých je druhý prstec používán jako metoda volby k rekonstrukci palce u proximálních amputací. Výhodou je vynikající estetický výsledek odběrového místa, nevýhodou je ne zcela přesvědčivý estetický výsledek rekonstruovaného palce. Hlavní indikací přenosu druhého prstce u dětí je rekonstrukce palce u traumatických ztrát a u vrozených vývojových vad [12,13,14]. Při přenosu druhého prstce u dětí je nutno zachovat proximální fyzární štěrbinu základního článku prstce, která má nejvyšší růstový potenciál. Proto odstraňujeme opatrně chrupavku z baze základního článku prstce, aby došlo ke kostnímu spojení a přitom k zachování růstového potenciálu prstce. Po provedení osteosyntézy kosti vznikají z dlouhodobého hlediska dva problémy. Extenční deficit nového prstce s jeho současnou flekční kontrakturou v PIP a DIP kloubech.
Přenos kompletního palce
První experimentální přenos palce byl proveden na opici makak rhesus v roce 1964 H. Bunckem. V klinické praxi byl první přenos celého palce proveden v roce 1969 J. Cobbettem. Pro rekonstrukci je používán ipsilaterální palec [15]. Přestože je odběrové místo viditelné a znatelné, nemusí být vždy spojeno s poruchou chůze, zvláště je-li zachována při exartikulaci prvního metatarzofalangeálního kloubu jeho hlavička s oběma sezamskými kůstkami. Absolutní kontraindikací transplantace celého palce je přenos u malých dětí před druhou fází růstu (chlapci v období okolo 12 let a děvčata 11 let), neboť palec obsahuje pouze jednu růstovou štěrbinu. Relativní kontraindikací je estetický pohled zejména u žen.
Částečné přenosy palce
Wrap around flap
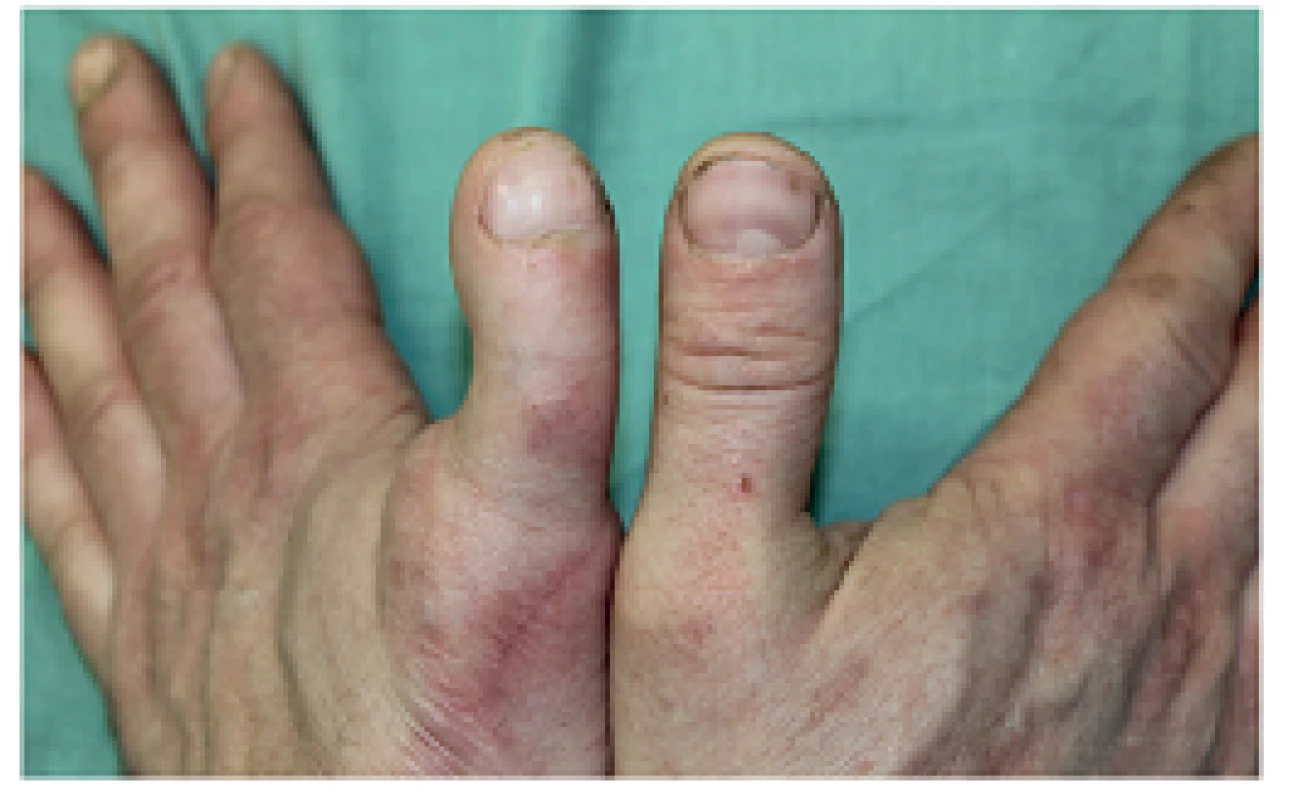
Tento lalok poprvé popsal v roce 1980 W. Morrison. Jedná se o přelomovou metodiku, kdy bylo poprvé použito pouze části palce z nohy tak, aby byla rekonstrukce na ruce pokud možno co nejpodobnější druhostrannému palci [16,17]. Palec nohy má většinou větší nehet, větší objem pulpy a je kratší. Proto je zmenšení nehtu palce nohy jedinou logickou variantou, jak esteticky co nejvěrněji nový palec zrekonstruovat [18]. Původní technika spočívala v odběru kortikospongiózního štěpu z cristailiaca, kolem kterého byl obtočen kožně-nehtový komplex. Nehet z palce nohy byl podélně rozpolcen, aby bylo dosaženo stejné šíře nehtu jako u palce zdravé ruky [19]. Hlavním problémem této rekonstrukce byla a je resorpce kostního štěpu, podobně jako u osteoplastické rekonstrukce palce, nestabilita pulpy volární strany palce a dále deformity v oblasti nehtového lůžka, neboť se často porušila nehtová ploténka. Všechny problémy byly odstraněny modifikací podle Steichena z roku 1987. Doporučil odběr distálního článku palce, odstranění chrupavky IP kloubu a odstranění kondylů konečného článku palce, čímž se distální článek palce zúží a nedochází k deformitě nehtového lůžka. Je dále možno lépe ukotvit kostní kortikospongiózní mezištěp z lopaty kosti kyčelní mezi obě vaskularizované části nového palce. Je doporučována osteosyntéza ve flekčním postavení cca 30−40 stupňů mezi distálním článkem palce a kortikospongiózním štěpem lopaty kosti kyčelní k dosažení kvalitního úchopu. Metoda je kontraindikována u dětí a mládeže s neukončeným růstem. U dospělých je metoda kontraindikována u chybějícího CMC kloubu a při nefunkční thenarové muskulatuře. Výsledek po provedené rekonstrukci je znázorněn na Obr. 3.
Trimmed big toe transfer
Postup této metodiky v rekonstrukci palce byl poprvé popsán v roce 1988 F. Ch. Weiem [20,21]. Hlavním rozdílem proti rekonstrukcím celého palce je odběr části podélně rozpolcené kosti proximálního i distálního článku palce. Nový palec je poměřen s druhostranným palcem, podobně jako při wrap around laloku, ale je proveden odběr podélně rozpolceného a tím zmenšeného palce v proximálním a distálním článku tak, aby odpovídal velikosti a šíři nového palce. Zmenšena je nejen měkká tkáň, ale i kost a je provedeno zúžení IP kloubu. Vlastní zmenšení se provádí na tibiální straně palce tak, aby nebylo porušeno prokrvení nového palce. Metatarzofalangeální kloub na noze zůstává in situ, aby nebyla ohrožena stabilita chůze.
Bipolar lengthening
V roce 1987 použili G. Foucher a M. Chabaud tuto techniku k rekonstrukci palce amputovaného ve výši proximálního článku [22,23]. Bipolar lenghtening klade větší důraz na odběrové místo při zachování pěti prstů na noze. Jedná se o kombinaci přenosu longitudinální části distálního článku palce a prohloubení prvního meziprstí. Ideální indikací je stav, kdy má pacient zachován 1 cm základního článku amputovaného palce. Přenesená část distálního článku palce z nohy s nehtem poté dosáhne dalších 2,5 cm a tím dojde k relativnímu prodloužení palce. Protože je však toto prodloužení opticky nedostatečné, je současně provedeno prohloubení prvního meziprstí Ostrowského lalokem. Tím dojde k relativnímu prodloužení o dalších 2,5 cm. Vznikne dvoučlánkový kratší palec, který však má lepší stabilitu v opozici. Navíc délka palce plně dostačuje k běžné funkci ruky.
Twisted two toes
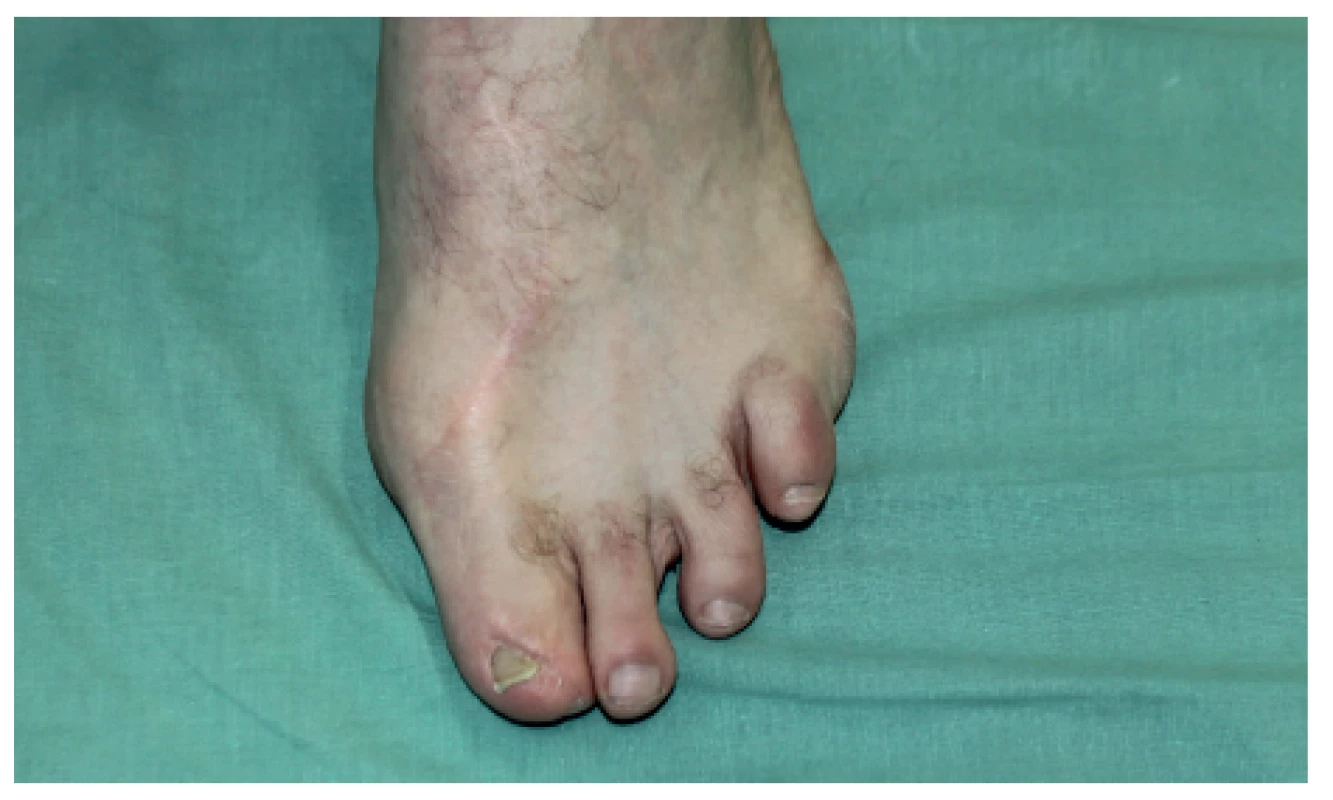
Použitá technika s názvem twisted two toes byla poprvé popsána G. Foucherem v roce 1980. Pro optimalizaci výsledků byl opakovaně modifikován postup Tsaiem, Azizim a Iglesiasem [24]. Principem metody je využití onychoosteokutánního laloku z palce a osteotendinoartikulárního laloku z druhého prstce na společné cévní stopce. Stočením obou částí laloku vznikne palec, který je přenesen na ruku. Výhodou je velmi věrná rekonstrukce palce na ruce i noze. Nevýhodou je obtížnější preparace v prvním a druhém metatarzálním prostoru, především při bazích metatarzů. Tsai použil velmi podobnou variantu rekonstrukce palce, avšak rozvětvení tepenného zásobení, na kterém je část palce a druhého prstce odebrána, je distálnější, a to v oblasti mezi palcem a druhým prstcem. Jako u Foucherovy varianty vznikne stočením nový palec pro ruku a ze zbytků prstců nový palec na nohu [25,26]. Další modifikaci tohoto postupu provedl Iglesias v roce 1994. Jeho varianta počítá s odběrem z palce onychoosteokutánního laloku a z druhého prstce osteotendinózní část laloku na společné cévní stopce. Laloky jsou stočeny dohromady se vznikem palce přeneseným na ruku. Na noze následuje rekonstrukce palce „nasazením“ kožně-nehtové části druhého prstce na kostní část palce. Nevýhodou může být deformita nehtu vzniklá kompletní disekcí nehtového lůžka a s tím spojená i nestabilita kůže distálního článku palce. Nervové zásobení je z laterálního plantárního nervu, dorsum může být napojeno na superficiální peroneální nervový systém. Jinou variantu rekonstrukce palce metodou twistedtwotoes použil v roce 1996 Hirasé. Metoda byla aplikována u deseti pacientů. U šesti pacientů byla metoda použita k rekonstrukci druhého až pátého prstu. K rekonstrukci palce byla metoda využita u čtyř pacientů. Vždy byl rekonstruován pouze distální článek palce, kdy pahýl obsahoval interfalangeální kloub. Hirasé modifikoval Foucherovu variantu twistedtwotoes laloku tím, že použil k rekonstrukci kůže palce dva kožní lalůčky, jejichž stočením vznikl kompletní kožní kryt nového palce [26]. Výsledek použití této metody je znázorněn na Obr. 4,5.
Závěr
I dnes, v období sofistikovaných postupů v medicíně, je stále dobrý funkční a estetický výsledek rekonstruovaného palce velkou výzvou pro plastického chirurga. A právě proto představuje vlastní spektrum rekonstrukčních výkonů velmi obsáhlou a heterogenní skupinu přístupů, které umožňují respektovat nejen operatérovu zkušenost a základní pravidla rekonstrukce, ale zejména přání pacienta.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Břetislav Lipový, Ph.D.
Jihlavská 20
625 00 Brno
e-mail: b.lipovy@seznam.cz
Sources
1. Langer M, Brug E. Der lange Weg zu einem neuen Daumen. Chir Praxis 1999;55 : 491−507.
2. Chung KC, Tong L, Arbor A. Use of three free flaps based on a single vascular pedicle for complex hand reconstruction in an electrical burn injury: A case report. The Journal of Hand Surgery 2001;26A:956−61.
3. Endo T, Nakayama T, Soeda S. Nail transfer: Evolution of the reconstructive procedure. Plastic and Reconstructive Surgery 1997;100 : 907−13.
4. Morrison WA. Thumb reconstruction: A review and philosophy of management. The Journal of Hand Surgery 1992;178 : 87.
5. Merle M, Dautel G, Rehart S. Chirurgie der Hand, Band 2, Sekundareingriffe, Georg Thieme Verlag 1999;229−84.
6. Merle M, Dautel G, Rehart S. Chirurgie der Hand, Band 1: Der Notfall, Georg Thieme Verlag 1999 : 64−73;241−82.
7. Preisser P, Rudolf K, Partecke B-D. Daumenrekonstruktion durch kontinuierliche Verlaengerung des ersten Mittelhandknochens. Operative Ortopaedie und Traumatologie 9, (Heft 2),1997 : 9150−61.
8. Wei Jar-Ning, Wang Shu-Huan, Li Yen-Ni. Reconstruction of the thumb. Clinical Orthopaedics and Related Research 1987;215 : 28−31.
9. Harpf C, Zimmermann R, Ninkovič M. Die mikrochirurgische Daumenrekonstruktion mittels partieller Grosszehentranspantation, Handchir Mikrochir Plast Chir 2002;34 : 95−102.
10. Gu Y-D, Zhang G-M, Chen D-S, et al. Free toe transfer for thumb and finger reconstruction in 300 cases. Plastic and Reconstructive Surgery 1993;91 : 693–700.
11. Preisser P, Klinzing S. Partecke B-D. Posttraumatische Daumenrekonstruktion durch freie Transplantation der zweiten Zehe mit mikrovaskulaeren Anastomosen. Operative Orthopaedie und Traumatologie 9 (Heft 3), Urban and Vogel, Muenchen 1997 : 186−198.
12. Leung PC. Thumb reconstruction using second-toe transfer. The Hand 1983;15 : 15−21.
13. Ishida O1, Ikuta Y, Kimori K. Double-toe transplantation following temporary insertion of a block of silicone for reconstruction of a traumatic metacarpal defect. Plastic and Reconstructive Surgery 2000;105 : 2455-8.
14. Wei FC, El-Gammal TA, Chen HC, et al. Toe-to-hand transfer for traumatic digital amputations in children and adolescents. Plast Reconstr Surg 1997;100 : 605−9
15. Upton J, Mutimer K. A modification of the great-toe transfer for thumb reconstruction. Plastic and Reconstructive Surgery 1988;82 : 535−8.
16. Foucher G, Nagel D, Briand E. Microvascular great toenail transfer after conventional thumb reconstruction. Plastic and Reconstructive Surgery 1999;103 : 570−6.
17. Hahn SB, Park HJ, Kang HJ, Kang ES. Finger reconstruction with a free neurovascular wrap-around flap from the big toe. Journal of Reconstructive Microsurgery 2001;17 : 319−23.
18. Lee K-S, Park J-W, Chung W-K. Thumb reconstruction with a wrap-around free flap according to the level of amputation. The Journal of Hand Surgery 2000;25A:245−52.
19. Nunlay JA, Goldner RD, Urbaniak JR. Thumb reconstruction by the wrap-around method. Clinical Orthopaedics and Related Research 1985;195 : 97−103.
20. Tax A, Georgi E. Daumenrekonstruktion mit freiem, neurovaskulaerem „wrap-around“ − lappen (big-toe skin-nail flap) nach traumatischer Amputation. Handchir Mikrochir Plast Chir 1997;29 : 321−9.
21. Woo SH, Seul JH. Distal thumb reconstruction with a great toe partial-nail preserving transfer technique. Plastic and Reconstructive Surgery 1998;101 : 114−9.
22. Wei FCh, Chen HCh, Chuang ChCh, et al. Microsurgical thumb reconstruction with toe transfer: Selection of various techniques. Plastic and Reconstructive Surgery 1994;93 : 345−51.
23. Wei FCh, Epstein MD, Chen HC, et al. Microsurgical reconstruction of distal digits following mutilating hand injuries: results in 121 patients. British Journal of Plastic Surgery 1993;46 : 181−6.
24. Foucher G, Chabaud M: The bipolar lengthening technique : A modified partial toe transfer for thumb reconstruction. Plastic and Reconstructive Surgery 1998;102 : 1981−6.
25. Foucher G, Binhamer P. Thumb reconstruction by micro-vascular techniques. International Angiology 1995;14 : 313−8.
26. Iglesias M, Burton P, Serrano A. Thumb reconstruction with extended twisted toe flap. The Journal of Hand Surgery 1995;20A:731−6.
27.Foucher G, Binhammer P. Plea to save the great toe in total thumb reconstruction. Microsurgery 1995;16 : 373−6.
28. Foucher G, Braun M, Smith DJ. Custom-made free vascularized compound toe transfer for traumatic dorsal loss of the thumb. Plastic and Reconstructive Surgery 1991;87 : 310−4.
29. Hirasé Z, Kojima T, Matsui M. Aesthetic fingertip reconstruction with a free vascularised nail graft : A review of 60 flaps involving partial toe transfer. Plastic and Reconstructive Surgery 1997;99 : 774−84.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2015 Issue 4
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- How to continue the provision of care for serious injuries?
- The past and present of thumb reconstruction
- The ONSTEP inguinal hernia repair technique
- Intraoperative sentinel lymph node detection in colon cancer resection – preliminary results
- Acute necrotizing pancreatitis: traditional laparotomy vs. minimally invasive procedures
- Malignant mesothelioma in the peritoneal cavity – a case report
- Massive small intestine bleeding: CT-angiography and surgical treatment – a case report
- Sigmoid colon cancer in pregnancy – a case report
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- The ONSTEP inguinal hernia repair technique
- Massive small intestine bleeding: CT-angiography and surgical treatment – a case report
- The past and present of thumb reconstruction
- Acute necrotizing pancreatitis: traditional laparotomy vs. minimally invasive procedures
