Autologní kranioplastika deponovanou kostní ploténkou v podkoží mezogastria
Autologous cranioplasty with a bone flap preserved subcutaneously in the mesogastrium
Introduction:
Cranioplasty with autologous bone flap is indicated in patients who have undergone decompressive craniectomy. Although it is an elective procedure, literature data indicate complication rates of up to 30%. The aim of this paper is to present our experience with cranioplasty with the patient’s own bone flap stored subcutaneously in the mesogastrium.
Methods:
We retrospectively analyzed a set of 92 patients who had undergone cranioplasty after decompressive craniectomy using autologous graft preserved subcutaneously in the mesogastrium. The patients were clinically and radiologically examined before the surgery, and six weeks and one year after surgery. We evaluated the incidence of acute complications – wound hematoma, and late complications – infection and bone resorption. The postoperative cosmetic effect and patient discomfort from the stored bone flap also constituted an important aspect.
Results:
The frequency of complications in our study group was 25%. Late complications were the most common, occurring with a frequency of 13%. These were mainly resorption of the bone flap (4.3%) and infectious complications (4.3%). Acute complications occurred with a frequency of 10.9% in our patient group. The most serious complication was cerebral edema of unknown origin leading to death of the patient. Unsatisfactory cosmetic effect as well as discomfort at the site where the flap was stored occurred in two cases.
Conclusions:
Cranioplasty is associated with a higher risk of complications in comparison with other elective procedures. Nevertheless, we regard cranioplasty with subcutaneously preserved bone flap as an inexpensive and suitable alternative to cryopreservation or alloplastic materials.
Key words:
cranioplasty − complications of cranioplasty − autologous cranioplasty − decompressive craniectomy
:
M. Hampl; L. Hrabálek; M. Vaverka; D. Krahulík
; V. Novák; M. Halaj; P. Stejskal
:
Neurochirurgická klinika FN Olomouc
přednosta: doc. MUDr. M. Vaverka, CSc., primář: doc. MUDr. L. Hrabálek, Ph. D
:
Rozhl. Chir., 2017, roč. 96, č. 5, s. 209-212.
:
Original articles
Úvod:
Kranioplastika vlastní kostí je zákrok indikovaný u pacientů po provedené dekompresivní kraniektomii. Přestože se jedná o elektivní výkon, literární údaje uvádějí výskyt komplikací až kolem 30 %. Cílem této práce je prezentace zkušeností našeho pracoviště s kranioplastikou vlastní kostí uloženou v podkoží mezogastria.
Metoda:
Retrospektivně jsme vyhodnotili soubor 92 pacientů, kteří podstoupili kranioplastiku po dekompresivní kraniektomii s využitím autologního štěpu deponovaného v podkoží mezogastria. Pacienti byli klinicky i radiologicky vyšetřeni před operací, šest týdnů a jeden rok po ní. Hodnotili jsme výskyt akutních komplikací – hematomu v ráně a pozdních komplikací – infekce a osteoresorpce. Důležitým aspektem byl také pooperační kosmetický efekt a dyskomfort plynoucí z uložení kostní ploténky.
Výsledky:
Četnost komplikací v našem souboru činila 25 %. Nejčastěji se vyskytovaly komplikace pozdní s četností 13 %. Jednalo se zejména o osteoresorpci kostní ploténky (4,3 %) a infekční komplikace (4,3 %). Akutní komplikace se v souboru vyskytly s četností 10,9 %. Nejzávažnější byl mozkový edém nejasného původu vedoucí ke smrti pacienta. Neuspokojivý kosmetický efekt, stejně jako dyskomfort v místě uložení ploténky se vyskytly ve dvou případech.
Závěr:
Kranioplastika je ve srovnání s jinými elektivními výkony zatížena vyšším rizikem komplikací, přesto považujeme využití subkutánně deponované kostní záklopky za levnou a vhodnou alternativu kryoprezervace či allogenních náhrad.
Klíčová slova:
kranioplastika – komplikace kranioplastiky – autologní kranioplastika – dekompresivní kraniektomie
ÚVOD
Dekompresivní kraniektomie je metodou volby při refrakterní intrakraniální hypertenzi v případě selhání konzervativní léčby, a to zejména u kraniocerebrálních poranění, expanzivně se chovající malacii mozkové, subarachnoidálního nebo intracerebrálního krvácení a u zánětlivých onemocnění mozku [1,29].
Kranioplastika je operační výkon, pří kterém dochází k obnově celistvosti lebečního krytu po předchozí dekompresivní kraniektomii. Umožňuje obnovení mechanické ochrany mozku, návrat přirozené cirkulace mozkomíšního moku a mimo jiné má i příznivý kosmetický efekt [28]. Jak tedy plyne z výše uvedeného, kranioplastika je velmi komplexní – zajišťuje jak protektivní, estetickou, tak kurativní funkci. Kranioplastika má i důležitou roli při prevenci rozvoje syndromu trepanovaných, projevujících se cefaleou s postupným zhoršením kognitivních a motorických funkcí [3].
I přes technicky poměrně jednoduchý výkon je zajímavý fakt, že v literatuře jsou uváděny velmi časté komplikace dosahujících 30–40 %, což je značně vysoké procento komplikací vzhledem k elektivnímu neurochirurgickému výkonu. Mezi nejčastěji uváděné komplikace patří infekce, osteoresorpce a vznik hematomu v souvislosti s operačním výkonem [4,5]. Tato skutečnost je snad podpořena nejednotností postupů, které jsou závislé na zvyklostech pracoviště, a také nesourodým spektrem pacientů zařazených do studií. Cílem této práce je prezentace našich zkušeností s kranioplastikou vlastní kostí uloženou v podkoží mezogastria a souvisejících komplikací, které mohou u tohoto elektivního výkonu nastat.
METODA
Retrospektivně jsme vyhodnotili kranioplastiky vlastní kostí po předchozí jednostranné frontotemporoparietální dekompresivní kraniektomii. Výkony byly realizovány v letech 2011 až 2013 na Neurochirurgické klinice FN Olomouc.
Při dekompresivní kraniektomii jsme odstraněnou kostní ploténku uložili do kapsy mezi podkožní vrstvu a fascii m. rectus abdominis v oblasti mezogastria. U všech pacientů byl do operační rány vložen Redonův drén a provedena sutura podkoží a kůže.
Všichni pacienti podstoupili před kranioplastikou vyšetření mozku výpočetní tomografií (CT) a klinické vyšetření neurochirurgem. Indikací ke kranioplastice byl dobrý klinický stav a příznivý nález na CT mozku.
Při vlastní kranioplastice (Obr. 1) byla nejprve vedena lineární incize v místě původní jizvy v oblasti mezogastria a extrahována kostní ploténka. V případě nálezu infekčního ložiska jsme ploténku odstranili a lůžko ošetřili. Poté jsme v místě původní kraniektomie separovali kůži a podkoží od myoperiostální vrstvy použité k plastice tvrdé pleny. Nakonec jsme kostní ploténku uložili mezi podkoží a myoperiost. Po důkladné hemostáze jsme kostní ploténku na několika místech provrtali, kvůli prevenci epidurálního hematomu, uložili do vrstvy mezi podkoží a myoperiost a následně fixovali ve své konečné pozici pomocí minidlažek a šroubků. Nad kostní ploténku jsme finálně umístili Redonovu drenáž a provedli suturu podkoží a kůže.
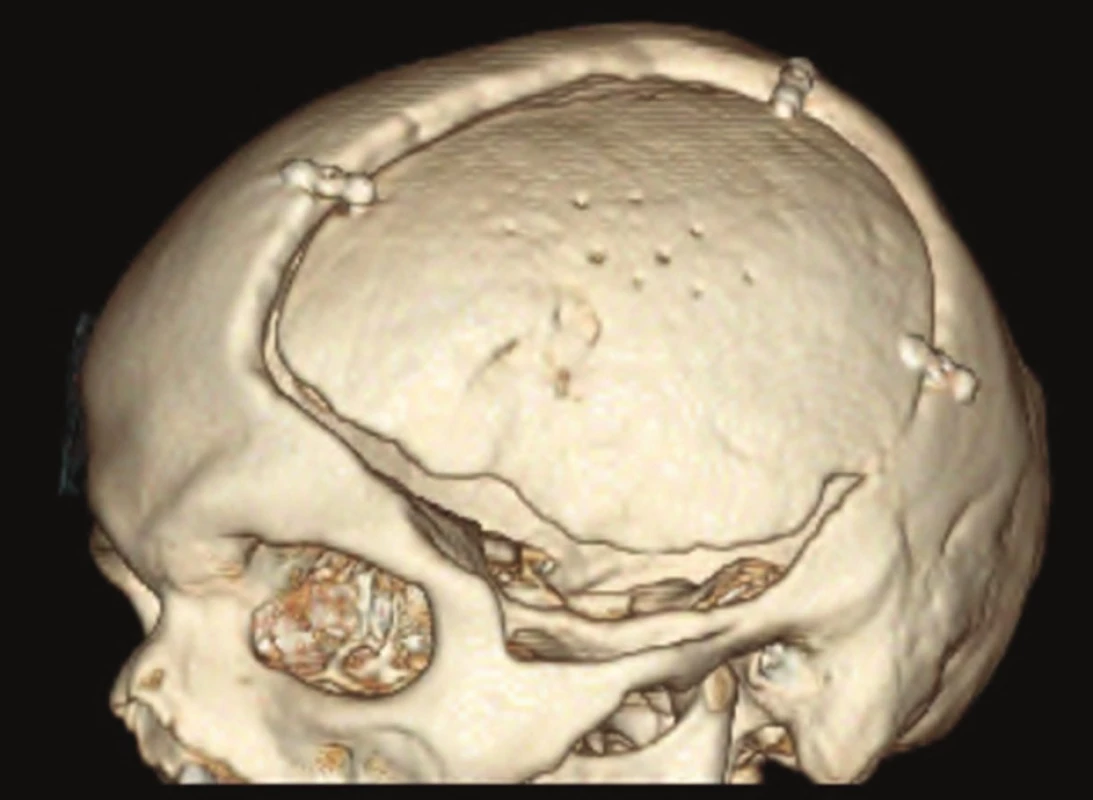
Za 6 týdnů od operace byli všichni pacienti klinicky vyšetřeni v neurochirurgické ambulanci.
Druhá klinická kontrola byla realizována s odstupem 1 roku, při které bylo standardně doplněno CT vyšetření lbi. U některých pacientů jsme na podkladě klinického stavu provedli CT mozku kvůli potížím dříve, zejména u přetrvávajících febrilií či při jiném podezření na infekční komplikaci.
V souboru 92 pacientů bylo zastoupeno 64 mužů a 28 žen s věkovým průměrem 50,1 roku. Průměrný odstup kranioplastiky od dekompresivní kraniektomie byl 4,8 měsíce, v rozmezí od 1 měsíce do 16 měsíců.
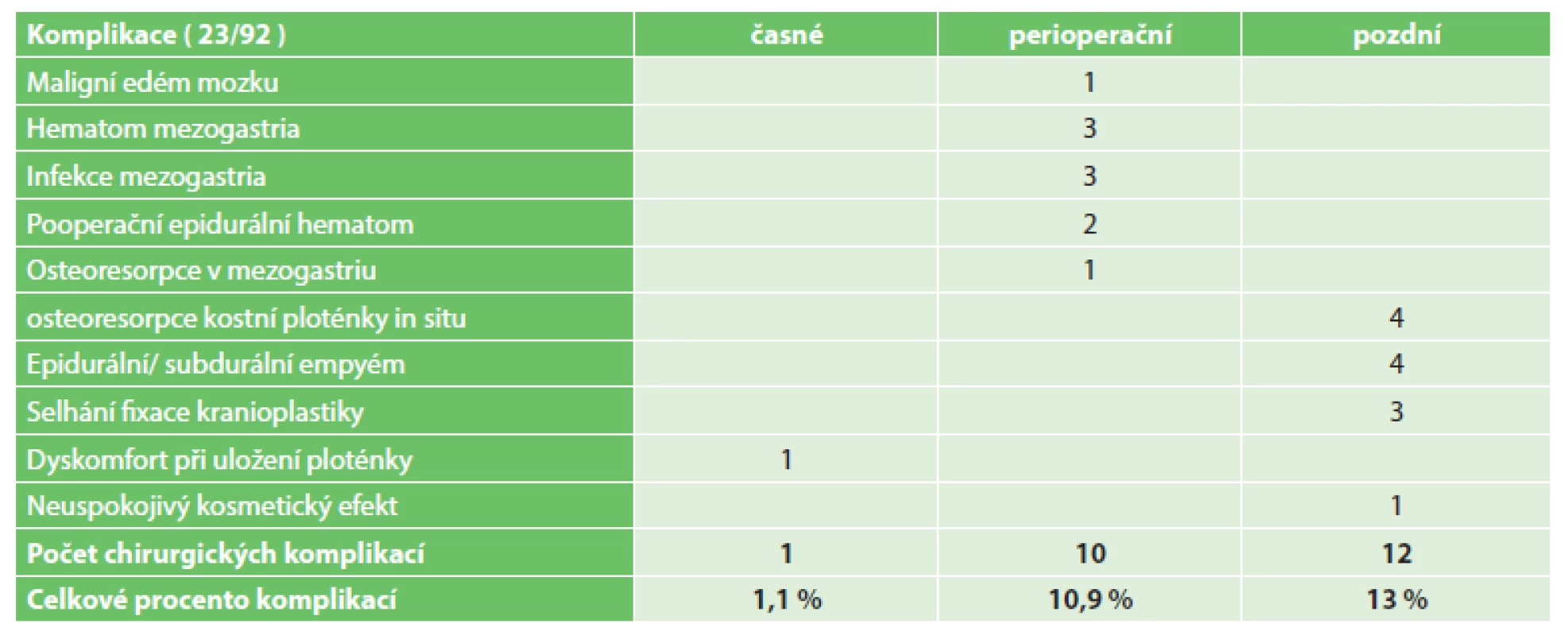
Komplikace jsme podle časového období rozdělili do tří skupin na časné, perioperační a pozdní.
Komplikace časné zahrnují období oddělující primární operační výkon – dekompresivní kraniektomii a kranioplastiku. Zde jsme hodnotili zejména dyskomfort z uložení ploténky v oblasti mezogastria a infekční komplikace.
Komplikace perioperační zahrnovaly období 30 dní od operačního výkonu. Zde jsme hodnotili perioperační mortalitu, krvácivé a infekční komplikace.
Komplikace pozdní byly všechny, které vznikly s odstupem delším než 30 dní po výkonu.
Zde nás zajímala osteoresorpce kostní ploténky, a infekční komplikace – zejména subdurální a epidurální empyém, selhání fixace ploténky a neuspokojivý kosmetický efekt (viz Tab. 1).
VÝSLEDKY
V časné fázi byl dyskomfort pacientem popisován jako ostrá bolest v oblasti mezogastria, stupňující se při pohybu.
Nejzávažnější komplikací v perioperačním období bylo úmrtí pacienta při rozvoji maligního edému mozku bezprostředně po kranioplastice. Jednalo se o 84letého muže, jemuž byla na našem pracovišti provedena dekompresivní kraniektomie pro akutní subdurální hematom. Po výrazném zlepšení klinického stavu a při CT nálezu vpadlé ektomie podstoupil s odstupem 5 měsíců kranioplastiku vlastní kostí. Operační výkon proběhl bez komplikací. Po výkonu se však pacienta nepodařilo probudit z celkové anestezie a byl transportován na JIP. Zde po několika minutách prodělal epileptický záchvat. Po stabilizaci stavu jsme provedli kontrolní CT mozku, kde byl patrný maligní edém mozku. Ihned jsme indikovali urgentní odstranění kostní ploténky.
Pacientův těžký stav se však již nepodařilo zvrátit a s odstupem tří dnů zemřel. Důvod tohoto stavu se nepodařilo objasnit.
Z dalších nejvíce zastoupených perioperačních komplikací uvádíme infekci kostní ploténky v oblasti mezogastria a hematom v oblasti podkožní kapsy mezogastria zastoupené identicky v 3,3 %.
Nejčastější byly komplikace pozdní (13 %), vzniklé s odstupem 1 až 16 měsíců od dimise pacienta.
U pacientů s epidurálním či subdurálním empyémem jsme indikovali operační revizi s odstraněním vlastní kostní ploténky a sanaci infekčního ložiska. Po přeléčení infekce antibiotiky jsme s odstupem 1 až 3 měsíců realizovali kranioplastiku allogenní náhradou.
Selhání fixace kranioplastiky jsme řešili operační revizí a novým uchycením vlastní kostí pomocí delších minidlažek.
Při osteoresorpci vlastní kostní ploténky jsme při operační revizi použili allogenní náhradu.
Pouze v jednom případě pacient nebyl spokojený s kosmetickým efektem, a proto byla kostní záklopka nahrazena alogenní PEEK plastikou vyrobenou podle CT zobrazení.
DISKUZE
První zmínky o kranioplastikách nacházíme již v historii, kdy jako snad vůbec první byla v 16. století Fallopiem [8] použita zlatá destička k ,,překrytí“ defektu lbi. Tuto metodu popsal v roce 1919 i Wegeforth [9], který použil autologní kostní štěp jako nejlepší alternativu. Tento postup zopakoval v roce 1920 Kreider, který použil tuto chirurgickou metodu při mnohočetných zlomeninách kalvy a využil podkoží v oblasti mezogastria k uložení fragmentů pro případnou pozdější reimplantaci [2].
První velmi často diskutovanou otázkou bývá použití materiálu kranioplastiky. K dispozici je kromě vlastní kostní ploténky (autoplastika) náhrada umělá (alloplastika) – např. PEEK (polyetheretherketon), Palacos (metylmetakrylát) a titan [6].
Na našem pracovišti provádíme autologní kranioplastiky kostní ploténkou deponovanou do podkoží pravého horního kvadrantu břicha. Açikgöz et al. [10], ve své studii na králících dokázali při histopatologickém vyšetření reimplantovaného štěpu po 12 týdnech tvorbu granulační tkáně s aktivními osteoblasty, což by teoreticky mělo vést k nižšímu riziku infekce. Jinou velmi častou formou uchování kostní ploténky je kryoprezervace ve tkáňové bance. Teploty uchování v literatuře kolísají od −16 °C do −84 °C [23].
Domníváme se, že vlastní materiál je z kosmetického hlediska tím nejlepším, co lze pacientovi nabídnout. Současně se vyhneme potenciálním rizikům reakce na cizí těleso jako metylmetakrylát nebo polyetheretherketon [11]. Tento fakt podporují i další práce zahraničních autorů [12,13,14,15].
Naše výsledky ve srovnání s literaturou jsou poměrně uspokojivé, nicméně 20,8 % komplikací je stále na elektivní výkony nesmírně vysoké. Coulter et al. [4] ve své práci uvedli alespoň jednu pooperační komplikaci až u 40,4 % pacientů. V tomto souboru, podobně jako v našem, dominovaly infekční komplikace (21,7 %), které byly nejčastější příčinou odstranění kostní ploténky. Nižší počty komplikací prezentovali ve svých souborech Peredes et al. ( 18,2 %) a Tsang et al. (16,7 %) [16,17].
Nejzávažnější komplikací v našem souboru bylo úmrtí pacienta při rozvoji maligního edému mozku bezprostředně po kranioplastice. Patofyziologie tohoto procesu není zcela jasná. Některé práce spekulují nad významem aktivní drenáže v epidurálním či subgaleálním prostoru. U pacientů, kteří již mají narušenou autoregulační schopnost mozkové tkáně v rámci proběhlého traumatu či hemorrhagie, dochází při obnovení lebečního krytu k eliminaci atmosférického tlaku. To v kombinaci s podtlakem při aktivním sání vede k reexpanzi mozkové tkáně a reperfuznímu syndromu s rozvojem edému mozku [24,25,26,27].
Dalším faktorem by mohl být předoperační CT nález výrazně vpadlé ektomie.
Velmi podobný případ popisuje ve své práci Lee et al, [24]. Jednalo se o padesátiletou ženu s masivním subarachnoideálním krvácením, které po klipáži aneuryzmatu a dekompresivní kraniektomii byla kranioplastika provedena po 61 dnech identickým postupem a s identickým pooperačním průběhem.
Jako další uvádíme práci Sviri GE et al. [26], který v rozmezí 5 let prezentuje 4 velmi podobné případy mladých pacientů s pooperačním rozvojem maligního edému mozku.
Jedna z typických komplikací je osteoresorpce vlastní kosti, která byla v našem souboru nejčastější pozdní komplikací u pacientů do 50 let, a to i s ohledem na to, že follow – up pacientů v našem sledování byl pouze jeden rok, což je vzhledem k dynamickým procesům, které vznikají v čase insuficientní, a je v našem souboru zcela jistě podhodnocená. Při objektivním hodnocení této komplikace je vhodný follow – up minimálně 2 roky [28] . Tento jev byl popsán zejména u pediatrických pacientů, kde se riziko šplhá až k téměř 81,8 % [18,19] a pravděpodobně souvisí se zvýšenou aktivitou osteoklastů v rámci remodelace dětské lebky. Mezi další rizikové faktory osteoresorpce patří fragmentovaný kostní štěp [20,21] a uložení autologního štěpu ve zmražené podobě v kostní bance [21].
Další otázkou je načasování kranioplastiky. Rozlišujeme kranioplastiky časné a pozdní s udávanou hranicí 10 týdnů [7].
Vztah načasování kranioplastiky k četnosti komplikací není jednoznačný. Obecně se na našem pracovišti snažíme o kranioplastiku s odstupem 3 měsíců od akutního výkonu. Špatný klinický stav, nepřipravenost pacientů při přijetí (močová infekce atd.) ale často vedou k odložení operačního zákroku.
Časná kranioplastika může znamenat vyšší riziko infekce u nemocných s invazivními vstupy hospitalizovaných na JIP. Na druhou stranu však může vést k zabránění působení atmosférického tlaku na mozek, a být tak prevencí rozvoje ,,syndromu trepanovaných“ [3,22].
Yadla et al. a Piedra et al. však neprokázali statisticky významný rozdíl mezi četností jak časných, tak pozdních komplikací [23,7].
ZÁVĚR
Četnost komplikaci v našem souboru činila 25 %.
Dominovaly komplikace pozdní (13 %), s nejvyšším zastoupením osteoresorpce kostní ploténky, které jsou však pro krátký follow – up 1 roku jistě podhodnocené a reálné číslo je ve skutečnosti podstatně vyšší (4,3 %) a infekce (4,3 %). Perioperační komplikace se v souboru vyskytly s četností 10,9 %. Nejzávažnější byl mozkový edém nejasného původu vedoucí ke smrti pacienta.
Kranioplastika je ve srovnání s jinými elektivními výkony zatížena vyšším rizikem komplikací, přesto považujeme využití subkutánně deponované kostní záklopky za levnou a vhodnou alternativu kryoprezervace či allogenních náhrad.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Martin Hampl
E. Beneše 316/5
779 00 Olomouc
e-mail: hampl.martin87@email.cz
Sources
1. Juráň V, Smrčka M, Svoboda K, et al. Indikace dekompresivní kraniektomie u traumat mozku. Cesk Slov Neurol N 2009;105 : 439–45.
2. Kreider GN. Repair of cranial defect by new method. JAMA 64 : 1024,1920.
3. Dujovny M, Agner C, Aviles A. Syndrome of the trephined: Theory and facts. Crit Rev Neurosurg 1999;9 : 271–8.
4. Coulter IC, Pesic-Smith JD, Cato-Addison WB, et al. Routine but risky: a multi-centre analysis of the outcomes of cranioplasty in the Northeast of England. Acta Neurochir (Wien) 2014;156 : 1361–8.
5. Zanaty M, Chalouhi N, Starke RM, et al. Complications following cranio - plasty: incidence and predictors in 348 cases. J Neuro - surg 2015;123 : 182–8.
6. Homolková H, Prchlík M. Náhrada defektu kalvy u dítěte po úrazu CNS biokompatibilním materiálem na míru – kazuistika. Cesk Slov Neurol N 2012;108 : 617–20.
7. Piedra MP, Ragel BT, Dogan A, et al. Timing of cranioplasty after decompres - sive craniectomy for ischemic or hemorrhagic stroke. J Neurosurg 2013;118 : 109–4.
8. Sanan A, Haines SJ. Repairing holes in the head: A history of cranioplasty. Neurosurgery 1997;40 : 588–603.
9. Wegeforth P. A note on experimental cranioplasty. Ann Surg 1919;69 : 384–8.
10. Açikgöz B, Ozcan OE, Erbengi, et al. Histo - pathologic and microdensitometric analysis of craniotomy bone flaps pre-served between abdominal fat and muscle. Surg Neurol 1986;26 : 557–561.
11. Kriss FC, Taren JA, Kahn EA. Primary repair of compound skull fractures by replacement of bone fragments. J Neurosurg 1969;30 : 698–702.
12. Körlof B, Nylén B, Rietz KA. Bone grafting of skull defects. A report on 55 cases. Plast Reconstr Surg 1973;52 : 378–83.
13. Nakajima T, Someda K, Yamanouchi Y, et al. Subcutaneous preserva - tion of free skull bone flap taken out in decompressive craniectomy. Follow - up study [in Japanese]. No Shinkei Geka 1977;5 : 1329–33.
14. Nakajima T, Tanaka M, Someda K, et al. [Subcutaneous preservation of free skull bone flap taken out in decompressive craniectomy.] Japanese, No Shinkei Geka 1975;3 : 925–7.
15. Tybor K, Fortuniak J, Komun‘ski P, et al. [Supplementation of cranial defects by an autologous bone flap stored in the abdominal wall.] Polish, Neurol Neurochir Pol 2005;39 : 220–5.
16. Paredes I, Castaño-León AM, Munarriz PM, et al. Cranioplasty after decompressive craniectomy. A prospective series analyzing complications and clinical improvement. Neu - rocirugia (Astur) 2015;26 : 115–25.
17. Tsang AC, Hui VK, Lui WM, et al. Complications of post-craniectomy cranioplasty: risk factor analysis and implications for treatment planning. J Clin Neurosci 2015;22 : 834–7.
18. Bowers CA, Riva-Cambrin J, Hertzler DA, et al. Risk factors and rates of bone flap resorption in pediatric patients after decompressive craniectomy for traumatic brain injury. J Neurosurg Pediatrics 2013;11 : 526–32.
19. Martin KD, Franz B, Kirsch M, et al. Autologous bone flap cranioplasty following decompressive craniectomy is combined with a high complication rate in pediatric traumatic brain injury patients. Acta Neurochir (Wien) 2014;156 : 813–24.
20. Dünisch P, Walter J, Sakr Y, et al. Risk factors of aseptic bone resorption: a study after autologous bone flap reinsertion due to decompressive craniotomy. J Neurosurg 2013;118 : 1141–7.
21. Schuss P, Vatter H, Oszvald A, et al. Bone flap resorption: risk factors for the development of a long-term complication following cranioplasty after decompressive craniectomy. J Neurotrauma 2013;30 : 91–5.
22. Chibbaro S, Vallee F, Beccaria K, et al. The impact of early cranioplasty on ce - rebral blood flow and its correlation with neurological and cognitive outcome. Prospective multi-centre study on 24 patients. Rev Neurol (Paris) 2013169 : 240–8.
23. Yadla S, Campbell PG, Chitale R, et al. Effect of early surgery, material and method of flap preservation on cranioplasty in - fection: a systematic review. Neurosurgery 2011; 68 : 1124–9.
24. Lee GS, Park SQ, Kim R, et al. Unexpected severe cerebral edema after cranioplasty: Case report and literature review. J Korean Neurosurg Soc 2015;58 : 76−8.
25. Mangubat E, Sani S. Acute global ischemic stroke after cranioplasty: case report and review of the literature. Neurologist 2015;19 : 135−9.
26. Sviri GE. Massive cerebral swelling immediately after cranioplasty, a fatal and unpredictable complication: report of 4 cases. J Neurosurg 2015;123 : 1188−93.
27. Honeybul S. Sudden death following cranioplasty: a complication of decompressive craniectomy for head injury. Br J Neurosurg 2011;25 : 343−5.
28. Mracek J, Hommerova J, Mork J, et al. Complications of cranioplasty using a bone flap sterilised by autoclaving following decompressive craniectomy. Acta Neurochir (Wien) 2015;157 : 501−6.
29. J. Mraček. Dekompresivní kraniektomie. Praha, Galén 2016.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2017 Issue 5
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Malignant fibrous histiocytoma as a rare cause of acute limb ischemia
- Thoracoscopic, epicardial ablation of atrial fibrillation using the COBRA Fusion system as the first part of hybrid ablation
- Autologous cranioplasty with a bone flap preserved subcutaneously in the mesogastrium
- Combined treatment of early tracheobronchopleural fistula after right tracheal sleeve pneumonectomy
- Leiomyoma of external iliac vein
- Current possibilities to influence surgical site infection
- Colorectal cancer in senior patients – are we doing it well?
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Autologous cranioplasty with a bone flap preserved subcutaneously in the mesogastrium
- Current possibilities to influence surgical site infection
- Malignant fibrous histiocytoma as a rare cause of acute limb ischemia
- Thoracoscopic, epicardial ablation of atrial fibrillation using the COBRA Fusion system as the first part of hybrid ablation
