Diabetes mellitus 1. a 2. typu a gravidita
Type 1 and 2 diabetes and pregnancy
The paper presents a summary of recent data on type 1 and 2 diabetes mellitus in pregnancy, obtained from the current medical literature. Changes to the metabolism of carbohydrates and fat during pregnancy, classification of diabetes, epidemiological data, maternal and perinatal mortality and morbidity, contraindications of pregnancy, management from the perspective of diabetology, obstetrics and neonatology during preconception and perinatal periods are discussed.
Key words:
diabetes mellitus – pregnancy – perinatal morbidity – perinatal mortality – management
:
L. Féderová; M. Korbeľ; Z. Nižňanská
:
I. gynekologicko-pôrodnícka klinika LF UK a FNsP Bratislava
:
Prakt Gyn 2010; 14(2): 76-83
:
Review Article
Zhrnutie najnovších poznatkov o pregestačnom diabete v gravidite z aktuálnej literatúry a medicínskych databáz. Práca prináša informácie o zmenách v metabolizme uhľohydrátov a tukov v gravidite, klasifikáciu diabetu, epidemiologické údaje, materskú a perinatálnu mortalitu a morbiditu, kontraindikácie gravidity, diabetologický, pôrodnícky a neonatologický manažment v prekoncepčnom a perinatálnom období.
Kľúčové slová:
diabetes mellitus – gravidita – perinatálna morbidita – perinatálna mortalita – manažment
Úvod
Gravidita pred objavením inzulínu u diabetičky bola veľmi zriedkavá a len výnimočne končila pôrodom živého dieťaťa. U mnohých žien s diabetes mellitus (DM) sa vyvinú komplikácie, ktoré významnou mierou ovplyvnia kvalitu ich života a definitívnu prognózu ochorenia. Nie je však možné exaktne predikovať, do akej miery môžu komplikácie DM negatívne ovplyvniť priebeh tehotnosti a naopak, do akej miery môže tehotnosť ovplyvniť ďalší vývoj komplikácií DM. Koincidencia diabetes mellitus s graviditou prináša veľa závažných rizík pre matku a plod. Intrauterinný vývoj plodu a jeho životaschopnosť po narodení koreluje s metabolickou kompenzáciou diabetu [1–5].
Zmeny v metabolizme uhľohydrátov a tukov v gravidite
Tehotnosť má diabetogénny efekt – narastá inzulínová rezistencia (IR). Počas gravidity postupne hypertrofuje pankreas a jeho B-bunky secernujú 2–3-násobne viac inzulínu ako mimo tehotnosti. Rovnako dochádza aj k rastu placenty a zvýšenej sekrécii niektorých hormónov, ktoré sa podieľajú na vzniku IR. Najvýznamnejšou mierou na vzniku IR v gravidite participujú kortizol a humánny placentárny laktogén (HPL) – najpravdepodobnejšie na post - receptorovej úrovni. Kortizol zvyšuje tvorbu glukózy v pečeni a znižuje senzitivitu inzulínu v periférnych tkanivách. HPL znižuje transport glukózy do buniek, ale nemení väzbu inzulínu na receptor. Produkcia HPL dosahuje maximum medzi 24.–30. týždňom gravidity. Estrogény zlepšujú citlivosť na inzulín (najmä v I. trimestri), čím sa znižuje hladina glukózy. Progesterón pozitívne ovplyvňuje tvorbu glukózy v pečeni (glukoneogenézu). Prolaktín neovplyvňuje glycidový metabolizmus v gravidite, hoci jeho hladina sa zvyšuje 5–10-násobne. Zvyšujúca sa hladina tumor necrosis faktora alfa koreluje s narastajúcou IR v gravidite (pravdepodobne aj tu ide o postreceptorovú poruchu). Ako ovplyvňuje leptín metabolizmus glykózy v gravidite, nie je presne známe, ale vzostup hladiny v II. a III. trimestri gravidity bude súvisieť s jeho produkciou v placente. Pravdepodobne u niektorých žien vzniká leptínová rezistencia, ktorá nejako súvisí s IR. Leptín má aj doteraz nie celkom objasnený vplyv na rast plodu. Zmeny v inzulínovej sekrécii a IR sú častejšie u obéznych žien. U nich možno predpokladať preexistujúcu poruchu senzitivity voči inzulínu. Placenta má transportnú úlohu (aktívny transport aminokyselín, voľných mastných kyselín, aktívna difúzia glukózy, ketolátok, triacylglycerolu) – zabezpečuje energetické substráty pre vývoj a rast plodu. U diabetičiek s hyperglykémiou však transplacentárna difúzia ketolátok môže poškodiť plod. Inzulín ani glukagón cez placentárnu bariéru neprechádzajú. Alterácia uhľohydrátového metabolizmu sa rýchlo normalizuje po pôrode placenty [6].
Počas gravidity dochádza k ukladaniu tuku pod vplyvom zvýšených hladín estrogénov, progesterónu a kortizolu. Neesterifikované mastné kyseliny, ketolátky, triacylglyceroly a cholesterol sa stávajú zdrojom energie po nočnom hladovaní [6].
Klasifikácia DM v gravidite
Diabetes mellitus je najčastejším metabolickým ochorením, s ktorým sa v súvislosti s tehotnosťou stretávame. Samotná tehotnosť svojou komplexnou záťažou na organizmus matky má diabetogénny efekt. V tehotnosti sa v zásade stretávame s dvoma druhmi diabetu – s pregestačným a s gestačným diabetom. Významnou osobnosťou v riešení problematiky diabetu v gravidite bola Priscilla White. Je autorkou klasifikácie diabetes mellitus 1. typu (DM 1) v tehotnosti (tab. 1). Ako nepriaznivý znak sa v klasifikácii zohľadňuje dĺžka trvania diabetu a prítomnosť mikrovaskulárnych komplikácií [7].
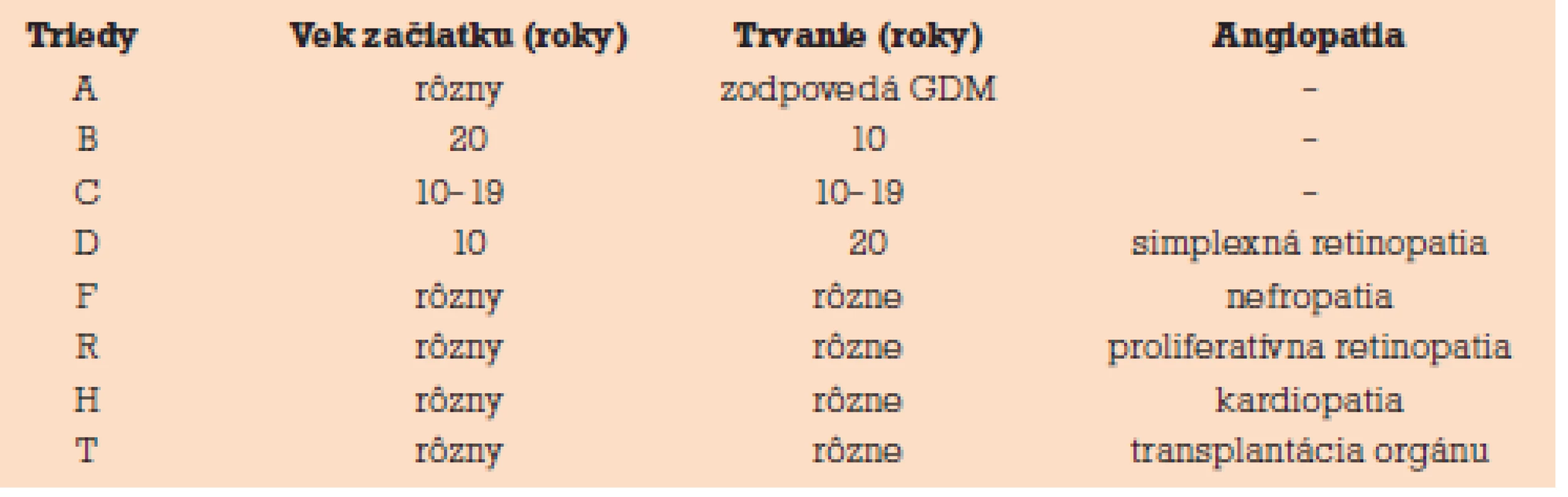
Tehotné pacientky v skupinách A, B vykazovali signifikantne nižšiu perinatálnu úmrtnosť oproti ostatným skupinám. Vysoko rizikovou je trieda F (nefropatia), najmä ak je komplikovaná hypertenziou. Riziko perinatálnej úmrtnosti je 4-krát vyššie ako v triedach C, D a R [8].
Epidemiológia
Pregestačný diabetes býva diagnostikovaný už pred graviditou. Zvyčajne ide DM 1 alebo diabetes mellitus 2. typu (DM 2), vzácne o iný typ diabetu. V Európe je približne 0,3–0,5 % gravidít komplikovaných pregestačným diabetom [9]. V gravidite je častejší DM l ako DM 2. V ostatných rokoch však relatívne narastá skupina s DM 2 u starších, obéznych a u žien s pozitívnou rodinnou anamnézou diabetu. Výsledky tehotností komplikovaných DM 1 sú lepšie než výsledky u žien s DM 2. Je to spôsobené tým, že DM 2 je často diagnostikovaný až v tehotnosti po období organogenézy [6].
Materská a perinatálna mortalita a morbidita
Na začiatku 20. storočia bola gravidita u diabetičky vzácnosťou a väčšina matiek zomierala v ťažkej diabetickej ketoacidóze. Vyše 90 % narodených detí diabetičiek zomrelo v prvých hodinách po pôrode. Objavenie a zavedenie inzulínu do liečby diabetu síce zachránilo matky pred smrtiacou ketoacidózou, ale perinatálna úmrtnosť detí diabetických matiek (v porovnaní s nediabetickou populáciou) zostala naďalej vysoká. K výraznému zníženiu perinatálnej mortality celosvetovo dochádza až v posledných 30 rokoch vďaka poznaniu patofyziologických zmien u diabetičiek v gravidite a vybudovaniu siete centier špecializovanej starostlivosti [4].
DM 1 a DM 2 ohrozujú v gravidite matku aj plod častejšími komplikáciami [3,9]:
a) Komplikácie v gravidite zo strany matky [4,9–12]:
- častejší výskyt infekcií – hlavne močových ciest a vonkajších rodidiel (pyelonefritída 4–6 %)
- hypertenzia v gravidite (akútne zhoršenie hypertenzie u normotenzných – 32 %), preeklampsia (21 %), HELLP syndróm
- hypoglykémia (19–71 %) – najmä na začiatku tehotnosti pre zvýšenú citlivosť na inzulín
- zvýšená potreba inzulínu – predovšetkým v druhej polovici gravidity pre zvýšenú inzulínovú rezistenciu (placentárne hormóny s antiinzulárnym účinkom)
- vyššia frekvencia operačného pôrodu – forceps, vákuumextraktor, cisársky rez (3-násobne oproti nediabetickej populácii)
- rozsiahlejšie pôrodné poranenia
- diabetická ketoacidóza (9,3 %)
- progresia retinopatie v tehotnosti (29 %)
b) Komplikácie v gravidite zo strany plodu [11,13,14]:
- diabetická embryopatia
- spontánny potrat (6–29 %)
- predčasný pôrod (25–31 %)
- polyhydramnion (3–33 %)
- perinatálna mortalita (3 %)
- syndróm náhleho intrauterinného úmrtia (2 %)
- diabetická fetopatia (12–34 %)
- poruchy psychomotorického vývoja
- pôrodný traumatizmus – dystokia ramienok
- poruchy popôrodnej adaptácie novorodenca (hyperbilirubinémia – 41 %, hypoglykémia – 41 %, hypokalcémia – 21 %, kardiomyopatia – 10 %)
- neskoré popôrodné komplikácie
Etiopatogenéza diabetickej embryopatie (DE) nie je zatiaľ jednoznačne vysvetlená. Predpokladá sa multifaktoriálna príčina. Klinické aj experimentálne poznatky potvrdzujú, že hlavným (nie však jediným) metabolickým teratogénom je hyperglykémia. Kľúčovú úlohu v nej hrajú produkty oxidačného stresu, ktoré sa podieľajú na vzniku vrodených vývojových chýb [15]. Dobrá metabolická kompenzácia je nevyhnutná nielen v období organogenézy, ale aj počas celej gravidity, inak je dieťa ohrozené diabetickou fetopatiou [14,16].
Intrauterinná akcelerácia rastu plodu je typická u novorodencov diabetičiek s neuspokojivo kompenzovaným diabetom počas gravidity, ktoré majú relatívne krátku anamnézu ochorenia a nemajú rozvinuté mikrovaskulárne komplikácie (triedy A, B, C podľa Whiteovej). Naopak diabetičky s rozvinutými mikrovaskulárnymi komplikáciami (triedy F a R) často rodia hypotrofické plody – s pôrodnou hmotnosťou menej ako 10 percentil priemernej pôrodnej hmotnosti novorodenca aproximovanej na gestačný vek a pohlavie. Túto situáciu zhoršuje i skutočnosť, že väčšina gravidít u diabetičiek s rozvinutými mikrovaskulárnymi komplikáciami sa skončí predčasne pre rozvoj preeklampsie [4].
Kľúčovú úlohu v patofyziológii diabetickej fetopatie má fetálna hyperinzulinémia, ktorá sa spája s nadbytočným prenosom živín pre plod. To spôsobuje akceleráciu jeho rastu najmä v posledných 10 týždňoch gestácie [17].
Kontraindikácie tehotnosti pri DM
Pri posudzovaní prognózy gravidity u diabetičky sú rozhodujúcimi kritériami prítomnosť cievnych zmien a ich komplikácií a stav metabolickej kompenzácie ochorenia. K postihnutiu jednotlivých orgánov a k rizikám v tehotnosti je nutné vyjadrenie príslušných odborných lekárov – diabetológa, nefrológa, oftalmológa, neurológa a pod. Kontraindikácie gravidity pri diabete sú [3,9]:
- diabetická nefropatia s funkčným postihnutím (proteinúria, nefrotický syndróm)
- diabetická retinopatia (proliferatívna progredujúca)
- diabetická neuropatia – periférna a vegetatívna
- postihnutie veľkých ciev dolných končatín, koronárnych a renálnych artérií
- hyperglykémia a ketonémia, ketoacidóza, opakované hypoglykémie, vysoké hodnoty glykovaného hemoglobínu (HbA1c)
- medikamentózne nekontrolovateľná hypertenzia
Prekoncepčná príprava žien s DM 1 a DM 2
Na ochranu pred neželanou tehotnosťou v čase, keď kompenzácia diabetu nie je ideálna, je možné diabetičkám ponúknuť široké spektrum antikoncepčných metód. Podľa ACOG môžu užívať hormonálnu antikoncepciu diabetičky nefajčiarky do 35 rokov bez zvláštnych obmedzení. Kombinovaná hormonálna antikoncepcia je pre diabetičky vhodná. V súčasnosti je možný výber veľmi nízkej dávky hormónov, ktoré sa dajú použiť aj u žien s komplikovaným diabetom. Nízkodávkované kontraceptíva neovplyvnia koagulačné parametre a nemajú vedľajší metabolický účinok. Prínosom pre diabetičky sú nové aplikačné formy, predovšetkým možnosť vaginálnej aplikácie. Vhodné je aj použitie vnútromaternicového telieska (IUD) u multipár aj nulipár [18–22].
Dobrá metabolická kompenzácia pred tehotnosťou a na jej začiatku je predpokladom prevencie vývoja diabetickej embryopatie. Prekoncepčné zlepšenie metabolickej kompenzácie diabetu má pozitívny vplyv na perinatálne výsledky. Zvyčajne udávaná frekvencia vrodených vývojových chýb (VVCH) u plodov zdravých matiek je 1–2,5 %, ale u diabetičiek je podstatne vyššia (4–10 %) v závislosti od metabolickej kompenzácie diabetu. Ak boli priemerné glykémie matky pred otehotnením menej ako 6,7 mmol/ l, len 2,1 % plodov malo VVCH. Ak sa glykémie pohybovali od 6,7 do 14,6 mmol/ l, VVCH malo 5,2 % plodov. Pri glykémiách matky nad 14,6 mmol/ l malo VVCH až 30,4 % plodov. Rovnako dôležitá je dobrá metabolická kompenzácia počas celej gravidity. Je preto potrebné plánovať graviditu do obdobia optimálnej kompenzácie diabetu [8,11].
Prekoncepčná príprava diabetičky by mala začať 3–6 mesiacov pred plánovanou koncepciou. Takáto starostlivosť vyžaduje interdisciplinárnu spoluprácu medzi pôrodníkom a diabetológom, prípadne ďalšími odborníkmi. Diabetička by mala byť dôkladne edukovaná o problematike diabetu počas gravidity a nutnosti dobrej metabolickej kompenzácie. Cieľom prekoncepčnej prípravy je dosiahnuť HbA1c v rozmedzí normálnych hodnôt. Prílišná snaha o dosiahnutie ideálnej metabolickej kompenzácie pred koncepciou (HbA1c menej ako 6 %) často vedie k neželaným hypoglykémiám a výraznejším výkyvom glykémií. Nie typ inzulínu, ale kolísanie hladín glykémie u matky je významný teratogén [8,9,19,23,24].
Súčasťou prekoncepčnej prípravy je aj komplex vyšetrení zameraných na zhodnotenie mikro - a makrovaskulárnych komplikácií diabetu. Dôležité je vyšetrenie očného pozadia. Ak je prítomná proliferatívna retinopatia, je indikovaná liečba laserom ešte pred otehotnením. Treba vyšetriť obličky – klírens kreatinínu a mikoalbuminúriu. Ak je > 300 mg/deň, je potrebné vyšetriť kvantitatívnu proteinúriu. Nutné je aj vyšetrenie funkcie štítnej žľazy (TSH, fT4, antiTPO, ultrazvukové vyšetrenie) – nakoľko 5–10 % diabetičiek 1. typu má zároveň hypo - alebo hypertyreózu. Echokardiografické vyšetrenie srdca je indikované u žien nad 40 rokov, alebo pri trvaní diabetu viac ako 10 rokov. Neurologické vyšetrenie, príp. vyšetrenie elektromyografické je dôležité na odhalenie diabetickej neuropatie. Diabetičky s hypertenziou je potrebné nastaviť na antihypertenzívnu liečbu vhodnú pre tehotné – metyldopa, β–blokátory, blokátory kalciového kanála, hydralazínové preparáty. Diabetičky s nefropatiou je vhodné pred graviditou predliečiť ACE inhibítormi a potom prestaviť na antihypertenzívnu liečbu vhodnú v gravidite. Diabetičkám 1. a 2. typu s mikroangiopatiou sa odporúča prekoncepčne kyselina acetylsalicylová 75–100 mg [9,23].
Prekoncepčná fáza starostlivosti má mimoriadny význam u diabetičiek 2. typu. Tie sú zvyčajne obézne, majú hypertenziu a hyperlipoproteinémiu. Potrebná je zmena antihypertenzívnej liečby a vysadenie hypolipidemík (v gravidite sú kontraindikované). Orálne antidiabetiká (OAD) sú v I. trimestri tehotnosti zásadne kontraindikované (riziko teratogénneho účinku na plod). Pokiaľ sa prekoncepčne nedosiahne euglykémia diétnymi a režimovými opatreniami, začína sa liečba humánnym inzulínom alebo inzulínovými analógmi [9].
Diabetičky sú prekoncepčne alebo v gravidite (ak absentovala prekoncepčná príprava) nastavované na intenzifikovaný inzulínový režim a v ostatnej dobe na inzulínovú pumpu (CSII), ktorá predstavuje najfyziologickejší spôsob aplikácie inzulínu. Ideálny je uzavretý systém – closed loop [3,4,23].
V ostatnom čase boli vyvinuté experimentálne protokoly prevencie vrodených vývojových chýb detí diabetických matiek. Spočívajú v podávaní antioxidantov – vitamínu C, E, kyseliny listovej (400 μg/deň) a nenasýtených mastných kyselín. V laboratórnych podmienkach dokázateľne znižujú výskyt VVCH u embryí vystavených zvýšenému prívodu glukózy. Klinické štúdie zatiaľ chýbajú. Črtá sa tu ale možnosť prevencie teratogénnych dôsledkov porušeného metabolizmu glukózy a oxidačného stresu [25,26].
Diabetologické sledovanie v gravidite DM 1 a DM 2
Diabetologická starostlivosť u diabetičiek 1. typu po koncepcii zahŕňa stanovenie primeraného diétneho a pohybového režimu, kontrolu metabolickej kompenzácie – úpravu inzulinoterapie a včasné odhalenie komplikácií.
Diabetická diéta je základným režimovým i liečebným opatrením. Body mass index (BMI) pred otehotnením (tab. 2) limituje energetickú potrebu a hmotnostný prírastok v gravidite. Diéta má byť energeticky vyvážená so správnym pomerným zastúpením všetkých živín, minerálov (hlavne kalcia a železa) a vitamínov [4,11].

Preferovanými aktivitami v pohybovom režime tehotnej diabetičky sú prechádzky a plávanie. Cvičenia v rámci psychofyzickej prípravy na pôrod sú vhodné pri nekomplikovanom priebehu gravidity [4,11].
Cieľom inzulínovej liečby je dosiahnuť euglykémie počas celej tehotnosti. Glykémia nalačno by mala byť < 5,3 mmol/ l, 2 hod po jedle < 6,7 mmol/ l a HbA1c (kontrolovaný v 4–6 týždňových intervaloch) maximálne 1 % nad normu [9]. Optimálne je prekoncepčné nastavenie a liečba v gravidite pomocou inzulínovej pumpy alebo intenzifikovaný inzulínový režim (IIT) s aplikáciou humánnych krátkodobo pôsobiacich inzulínov či inzulínových analógov. Liečba krátko účinkujúcimi analógmi lispro a aspart má viacero výhod (farmakokinetických) a je v gravidite považovaná za bezpečnú. Použitie dlhodobo účinkujúcich inzulínových analógov v tehotnosti je predmetom diskusie. Tieto režimy umožňujú nielen časté denné zásahy do liečby samotnou pacientkou na základe hodnôt selfmonitoringu a režimových zmien, ale i dynamické úpravy narastajúcej potreby bazálneho inzulínu v III. trimestri gravidity [4,27,28].
Metabolickú kompenzáciu pacientka sleduje selfmonitoringom glykémií (glukomerom), glykozúrie a ketonúrie v domácom prostredí, s následnou adekvátnou úpravou dávky inzulínu. Ambulantná kontrola diabetológom je potrebná aspoň raz za dva týždne. Kontroluje sa veľký glykemický profil (7 glykémií počas 24 hod) a moč na glykozúriu, ketonúriu a proteinúriu. Ak sa nedosiahne dobrá metabolická kompenzácia, sú potrebné častejšie ambulantné kontroly, prípadne hospitalizácia v perinatologickom centre [4].
Neodmysliteľnou súčasťou kontrol (u diabetológa aj pôrodníka) je pravidelná kontrola krvného tlaku. Výskyt hypertenzie v gravidite alebo preeklampsie je u diabetičiek 4-krát častejší ako u nediabetickej populácie [29]. Pri rozvoji preeklampsie klesá uteroplacentárny prietok až na 50 % normálu, preto je správna a včasná liečba hypertenzie v gravidite nutnosťou. Použitie antihypertenzív počas tehotnosti je problematické kvôli ich nežiadúcim účinkom na plod. Vhodnými liečivami sú magnézium, metyldopa, hydralazín, beta-blokátory, alfa-blokátory a kalciové blokátory. Pri stredne ťažkej a ťažkej hypertenzii v gravidite a preeklampsii je výhodnejšia kombinovaná antihypertenzívna liečba ako monoterapia vysokými dávkami antihypertenzív. Ak napriek liečbe preeklampsia progreduje, predčasné ukončenie gravidity je jediným spôsobom, ako zabrániť intrauterínnemu odumretiu plodu či ohrozeniu matky na živote. ACE-inhibítory ako aj blokátory AT-1 receptorov pre angiotenzín II sú v gravidite kontraindikované [9,10].
K základnej starostlivosti diabetológa patrí aj sledovanie mikrovaskulárnych komplikácií diabetu v spolupráci s oftalmológom a v prípade nefropatie aj s nefrológom. Vyšetrenie očného pozadia sa odporúča pri prvej návšteve v gravidite (ak nebolo robené tesne pred graviditou). V prípade negatívneho nálezu sa očné pozadie kontroluje na začiatku III. trimestra. Ak sú zmeny na očnom pozadí v zmysle diabetickej retinopatie, event. nález progreduje, frekvenciu kontrol určuje ošetrujúci oftalmológ. Koaguláciu laserom je možné robiť aj v tehotnosti, ak je to potrebné. Pacientky s proliferatívnou retinopatiou kontroluje oftalmológ 1-krát mesačne. Vyšetrenie obličkových funkcií sa má urobiť pri prvej návšteve v gravidite a v prípade normálnych výsledkov na začiatku III. trimestra. Pri zhoršujúcich sa parametroch však treba kontrolovať renálne funkcie častejšie. Rýchla progresia obličkového zlyhania ohrozuje život matky a je indikáciou na ukončenie gravidity bez ohľadu na životaschopnosť plodu [4].
Gravidita u diabetičiek 2. typu nie je tak častá, pretože k manifestácii ochorenia dochádza najčastejšie na konci fertilného obdobia ženy. Ak sa však ochorenie manifestuje v mladšom veku, nie sú spravidla ešte rozvinuté mikrovaskulárne komplikácie diabetu. Zásady starostlivosti o gravidné diabetičky 2. typu sú rovnaké ako o DM 1. Pokiaľ sa euglykémia nedosiahne diétnymi a režimovými opatreniami, zahajuje sa inzulínová liečba humánnym inzulínom (event. inzulínovými analógmi) s častým monitorovaním glykémií. OAD sú síce v I. trimestri gravidity kontraindikované (možný teratogénny účinok), ale podľa posledných správ je možné ich použitie v II. a III. trimestri gravidity bez ohrozenia plodu [9,30,31]. Častým sprievodným javom DM 2 je obezita, hypertenzia a hyperlipoproteinémia. Obezita matky býva často spojená s akcelerovaným rastom plodu, ktorý je pri pôrode ohrozený zvýšeným rizikom traumatizmu [4,32].
Pôrodnícke sledovanie diabetičiek 1. a 2. typu
Základnými princípmi pôrodníckej starostlivosti o tehotnú diabetičku sú intenzívne sledovanie a interdisciplinárna spolupráca – ideálne v perinatologickom centre. Intenzita starostlivosti závisí od priebehu gravidity a od výskytu komplikácií. Pri nekomplikovanom priebehu tehotnosti sa odporúča ambulantné sledovanie v 2-týždňových intervaloch, od 34. týždňa tehotnosti raz za týždeň. Pri sledovaní diabetičky 1. a 2. typu treba klásť dôraz na včasnú detekciu preeklampsie a asymptomatickej bakteriúrie [9].
Vzhľadom na zvýšené riziko vývoja diabetickej embryopatie, fetopatie a vzniku fetoplacentárnej insuficiencie (najmä u diabetičiek s vaskulopatiou) musí byť celá prenatálna starostlivosť zameraná na dynamické monitorovanie intrauterinného vývoja a stavu plodu. Diagnostika VVCH sa opiera o podrobné ultrazvukové (USG) vyšetrenia v I. a II. trimestri spolu s výsledkami biochemického screeningu, prípadne o invazívnu prenatálnu genetickú diagnostiku. Do diagnostického algoritmu u tehotných diabetičiek je vhodné zaradiť aj špecializovanú fetálnu echokardiografiu [9].
V druhej polovici tehotnosti je cieľom fetálneho monitoringu včasné odhalenie porúch rastu plodu a jeho ohrozenia. Rast plodu sa dynamicky sleduje USG vyšetrením s využitím biometrie plodu každé 2–3 týždne. Dôležitým ukazovateľom ohrozenia plodu je množstvo plodovej vody. Polyhydramnion svedčí o nedostatočnej kompenzácií diabetu. Často sa vyskytuje súčasne s hypertrofiou plodu a v súvislosti s VVCH. Stav plodu a funkcia fetoplacentárnej jednotky (so zameraním na včasnú diagnostiku intrauterinnej hypoxie plodu) sa posudzuje komplexne – kardiotokografickým vyšetrením, dopplerovskou flowmetriou fetomaternálnej cirkulácie, stanovením biofyzikálneho profilu plodu. Odporúča sa aj sledovanie pohybovej aktivity plodu tehotnou. Spektrum a frekvencia jednotlivých vyšetrení sa stanovuje individuálne [3,9,19].
Hospitalizácia diabetičiek 1. a 2. typu v gravidite a pred termínom pôrodom by sa mala riadiť aktuálnym stavom metabolickej kompenzácie matky, stavom plodu a pridruženými diabetologickými či pôrodníckymi komplikáciami [9,11].
Vedenie pôrodu diabetičiek 1. a 2. typu
Predčasné ukončenie gravidity (pred ukončeným 37. gestačným týždňom) je indikované len pri zlej metabolickej kompenzácii diabetu alebo intrauterinnom ohrození plodu či ohrození matky [9,11].
Pri uspokojivej metabolickej kompenzácii DM, neprítomnosti vaskulárnych komplikácii, dobrom stave plodu s odhadovanou primeranou hmotnosťou (< 3 800 g) a spolupracujúcej diabetičke sa čaká na spontánny nástup pôrodnej činnosti za dôsledného monitorovania stavu plodu. Uprednostňuje sa vaginálne vedenie pôrodu v termíne. Ak je odhadovaná hmotnosť plodu v 38. gestačnom týždni > 3 800 g, treba zvážiť indukciu pôrodu [9].
Zásadne sa diabetičkám neodporúča prenášanie po 40. gestačnom týždni. Ak sú pôrodné cesty nezrelé a nedochádza k spontánnemu začiatku pôrodnej činnosti, odporúča sa indukcia pôrodu prostaglandínmi [3,4,9,11].
K operačnému pôrodu sa pristupuje len z pôrodníckej indikácie – ak je ohrozený život matky alebo plodu a nie sú vhodné podmienky na spontánny pôrod. Oftalmologickou indikáciou je závažná progresia zmien na očnom pozadí počas gravidity [4,9,11].
V prípade nutnosti predčasného ukončovania tehotnosti je potrebné vziať do úvahy oneskorenú maturáciu pľúc plodu diabetickej matky. Odporúča sa aplikácia kortikosteroidov (zvyčajne do 34. týždňa) na urýchlenie dozrievania fetálneho pľúcneho tkaniva (betametazon alebo dexametazon). Počas aplikácie kortikoidov je potrebný intenzívnejší monitoring glykémií matky, pretože sa hladina glykémie zvyšuje [3,33].
Monitorovanie diabetičky počas pôrodu
Pôrody diabetičiek by mali byť centralizované do perinatologických centier, kde sú vhodné podmienky na zvládnutie prípadných komplikácii zo strany matky či plodu. Priebeh pôrodu sa monitoruje podľa štandardných kritérií kardiotokograficky. Počas pôrodu potreba inzulínu výrazne klesá. U diabetičiek nastavených na IIT sa prechádza na parenterálnu výživu (roztok 10 % glukózy s inzulínom a KCl), aby v prípade potreby mohol byť spontánne vedený pôrod konvertovaný na operačný. Diabetičky nastavené na inzulínovú pumpu sa ponechávajú na pumpe aj počas pôrodu. Počas spontánneho, indukovaného alebo operačného pôrodu je vhodné udržať glykémie v medziach 5–6 mmol/ l, pričom hladina glykémie sa monitoruje v 1–2 hod intervaloch. Pôrod diabetičky treba plánovať na pracovný deň a v pracovnej dobe, pretože riziko komplikácií zo strany matky aj plodu je vyššie a riešenie zvyčajne vyžaduje dostatok erudovaného personálu [3,4,19].
Monitorovanie diabetičky po pôrode
Pôrodnícka starostlivosť vo včasnom šestonedelí sa v zásade u diabetičiek nelíši od zdravých šestonedieľok. Potreba inzulínu po pôrode klesá asi na polovicu potreby pred pôrodom (približne na rovnakú úroveň ako pred graviditou). Po spontánnom pôrode sa diabetička čo najskôr realimentuje a začína sa so subkutánnou aplikáciou inzulínu. Po operačných pôrodoch sa podávajú infúzie 10 % glukózy s inzulínom a KCl podľa aktuálnej glykémie a hladiny kália až do realimentácie. Diabetičky nastavené na inzulínovú pumpu pokračujú v aplikácii inzulínových dávok ako pred graviditou. Denné monitorovanie glykémií s adekvátnou úpravou dávok inzulínu je potrebné z hľadiska prevencie vzniku hypoglykémií. V popôrodnom období sa už netrvá na prísnej euglykémii. Pre diabetičku sú výhodnejšie mierne supranormálne glykémie (do 10 mmol/ l) ako hypoglykemické hodnoty. Dojčenie sa odporúča čo najskôr po pôrode [3,4,9,14,19].
Novorodenec diabetickej matky
Optimálna interdisciplinárna perikoncepčná starostlivosť o diabetičky a správny manažment novorodenca sú nevyhnutným predpokladom pre prevenciu nepriaznivej prognózy detí diabetických matiek. Títo novorodenci majú 2–5-násobne vyšší výskyt VVCH, 3-krát častejšie sa rodia cisárskym rezom, 2-krát častejšie sú vystavení pôrodnému traumatizmu a 4-krát častejšie si vyžadujú hospitalizáciu na jednotke intenzívnej starostlivosti (JIS). Morbidita detí úzko súvisí s metabolickou kompenzáciou diabetu [14].
Hyperinzulinémia u plodu zapríčiňuje zvýšený rast inzulín senzitívnych tkanív, zvýšené ukladanie tukového tkaniva, urýchlené dozrievanie skeletu, zvýšený obsah hepatálneho glykogénu, spomalené dozrievanie pľúc s poruchou tvorby surfaktantu, spomalenú premenu fetálneho hemoglobínu na dospelý adultný hemoglobin a polycytémiu zo zvýšenej produkcie erytropoetínu. Následkom metabolických porúch môže dôjsť k potratu alebo vzniku VVCH. V prípade vaskulárnych komplikácií (nefropatia, hypertenzia) je funkcia placenty nedostatočná, čo vedie k intrauterinnej rastovej retardácie plodu a predčasného pôrodu [4,5,34].
Novorodenci diabetických matiek sú klasifikovaní ako vysoko rizikoví so sťaženou popôrodnou adaptáciou. Najfrekventovanejšími prejavmi novorodeneckej morbidity sú:
- a) poruchy rastu plodu – fetálna makrozómia alebo naopak hypotrofia. Fetálna makrozómia, t.j. pôrodná hmotnosť > 90 percentil, alebo 4 000 g sa prejavuje zmnožením tukového tkaniva najmä v oblasti ramien, zväčšené sú aj vnútorné orgány. Vyskytuje sa približne u 26 % novorodencov diabetičiek. Hypotrofickí novorodenci (s hmotnosťou < 10 percentil) sa rodia približne v 20 % najmä diabetičkám s vaskulárnymi ochoreniami [14].
- b) komplikácie pri pôrode – dystokia ramienok (3–4-krát častejšie ako u novorodencov nediabetických matiek) s poškodením brachiálneho plexu, vyššie riziko asfyxie plodu, aspirácia mekónia spojená s rozvojom perzistujúcej pľúcnej hypertenzie [13].
- c) RDS – respiratory distress syndrom je spôsobený antagonistickým pôsobením inzulínu a kortizolu vo vzťahu k syntéze surfaktantu – ide o oneskorené dozrievanie pľúc. Príčinou respiračnej insuficiencie nedonosených novorodencov bývajú aj VVCH srdca, pľúc, alebo polycytémia s rozvojom hyperviskózneho syndrómu [13].
- d) poruchy metabolizmu sacharidov, vápnika, horčíka – hypoglykémia (pod 2,5 mmol/ l) vzniká v dôsledku prerušenia prívodu glukózy od matky spolu s pretrvávaním hyperinzulinémie u novorodenca. Matky by pred pôrodom nemali dostávať vysoké dávky glukózy, pretože dochádza k stimulácii tvorby inzulínu u dieťaťa. Hypoglykémia u hypotrofických novorodencov sa môže prejaviť až po 12–24 hod na podklade nedostatočných zásob glykogénu. Medzi príznaky hypoglykémie patrí tras, dráždivosť, letargia, termolabilita, slabé sanie, poruchy dýchania (apnoe, tachypnoe), šok, cynóza či kŕče, alebo môže byť aj asymptomatická. Hypokalcémia postihuje asi 22 % diabetických novorodencov a spontánne sa upraví bez liečby. Pri kombinácii s asfyxiou, infekciou, prematuritou či klinickými príznakmi kŕčov je potrebná liečba kalciom [14].
- e) polycytémia/hyperviskózny syndróm – (hematokrit > 0,60) vzniká na podklade hypoxie. Erytrocyty majú kratšie prežívanie, dochádza k ich zvýšenej hemolýze vedúcej k nadmernej tvorbe bilirubínu. Dieťa je v súvislosti s týmto syndrómom ohrozené aj trombózou renálnej vény [14].
- f) hyperbilirubinémia – zo zvýšenej erytropoézy stimulovanej inzulínom.
- g) kardiomyopatia – hypertrofia komorového septa spôsobuje vznik subaortálnej stenózy s kardiomegáliou. Zhrubnutie môže vyvolať obštrukciu vo výtokovom trakte, čo vedie k zlyhaniu ľavej komory srdca [13].
- h) vrodené vývojové chyby – zvyčajne udávaná frekvencia VVCH u plodov diabetičiek je 3–4-krát vyššia (4 až 10 %) ako u zdravých matiek, čo však závisí od metabolickej kompenzácie diabetu [11,35]. Ide o široké spektrum VVCH rôznych orgánových systémov – centrálny nervový systém (anencephalia, mikrocephalia, encephalocele, meningomyelocele, spina bifida, holoprosencephalia), srdce (transpozícia veľkých ciev, defekt komorového septa, situs inversus, jednokomorové srdce, hypoplázia ľavej komory), skelet (syndróm kaudálnej regresie – častejší pri DM), obličky (agenéza, multicystická dysplázia), gastrointestinálny trakt (análna či rektálna atrézia, small left colon syndrome), pľúca (hypoplázia).
Najideálnejším spôsobom výživy aj pre deti diabetických matiek je včasné dojčenie. Okrem prevencie hypoglykémie v prvých hodinách života je významné pre prevenciu vzniku DM. Deti diabetických matiek majú vyššiu genetickú predispozíciu na rozvoj diabetu v neskoršom období oproti nediabetickej populácii. Laktácia diabetičiek v dôsledku hormonálnych zmien sa môže oneskoriť a začať až o 2–14 dní neskôr [14,36].
Dlhodobá prognóza novorodencov diabetických žien môže byť problematická nielen pre perinatálne komplikácie (hypoxia, pôrodný traumatizmus), ale súvisí aj s narušenou látkovou výmenou u matky počas intrauterinného života. Porucha tukového metabolizmu v II. a III. trimestri (ketonémia) nepriaznivo pôsobí na vývoj centrálneho nervového systému [14,37].
Medzi neskoré komplikácie u detí diabetických matiek patrí porucha glukózovej tolerancie, inzulínová rezistencia, obezita a DM v dospelosti. Vo veku 20 rokov má až 45,5 % detí diabetických matiek DM 2 a riziko vývoja DM 1 je 6-krát vyššie ako v bežnej populácii. Rovnako sú deti ohrozené metabolickým syndrómom (obezita, hypertenzia, dyslipidémia, glukózová intolerancia, ateroskleróza) či poruchami psychomotorického vývoja spojené s hyperaktivitou a poruchami pozornosti [4,14,16,36].
Záver
V dôsledku nových poznatkov o patogenéze a liečbe DM sa perinatálne výsledky gravidných diabetičiek výrazne zlepšili. V súčasnosti sú šance diabetičky na pôrod zdravého dieťaťa veľmi reálne. Gravidita diabetičky je vysoko riziková a jej manažment vyžaduje špecializovanú interdisciplinárnu starostlivosť [1–5].
MUDr. Lucia Féderová
doc. MUDr. Miroslav Korbeľ, CSc.
MUDr. Zuzana Nižňanská, PhD.
I. gynekologicko-pôrodnícka klinika
LF UK a FNsP Bratislava
lucia.federova@centrum.sk
Sources
1. Rosenn BM, Miodovnik M. Medical Complications of Diabetes Mellitus in Pregnancy. Clin Obstet Gynecol 2000; 43(1): 17–31.
2. Korbeľ M. Diabetes mellitus a tehotnosť. Gynekol prax 2005; 3(2): 79–80.
3. Plank K. Diabetes mellitus 1.a 2.typu – pôrodnícky manažment. Gynekol prax 2005; 3(2): 90–94.
4. Tošerová E. Diabetes mellitus 1. a 2. typu – diabetologický manažment. Gynekol prax 2005; 3(2): 84–89.
5. Korecová M. Gestačný diabetes mellitus. In: Mokáň M, Martinka E, Galajda P et al (eds). Diabetes mellitus a vybrané metabolické ochorenia. Martin: P+M 2008 : 471–479.
6. Andělová K. Těhotenství a diabetes mellitus. In: Hájek Z et al (eds). Rizikové a patologické těhotenství. Praha: Grada Publishing 2004 : 141–162.
7. White P. Pregnancy and diabetes.Medical aspects. Med Clin North Am 1965; 49(5): 1015–1024.
8. Kitzmiller JL, Block JM, Brown FM et al. Managing preexisting diabetes for pregnancy: summary of evidence and consensus recommendations for care. Diabetes Care 2008; 31(5): 1060–1079.
9. EAPM: Diabetes and pregnancy. Evidence based. Update and guidelines. Prague: Working group on Diabetes and Pregnancy 2006.
10. Dukát A, Korbeľ M, Sirotiaková J et al. Hypertenzia a gravidita. Interní Medicína pro praxi 2003; 5(11): 548–551.
11. Korbeľ M, Holomáň K, Nižňanská Z et al. Výskyt diabetes mellitus u rodičiek v SR v rokoch 1997–2003. Gynekol prax 2005; 3(2): 108–111.
12. Visser G. Mode of delivery in diabetic pregnancy: Should we perform caesarean section for all diabetic pregnancies? 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
13. Cloherty JP. Manual of neonatal care. 5th ed. Philadelphia: Lippincott – Raven publishers 2004.
14. Chovancová D. Novorodenec diabetickej matky. Gynekol prax 2005; 3(2): 95–99.
15. Errikson U. The fuel mediated teratogenesis concept – overnutrition. 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
16. Lindsay RS. Gestational diabetes: causes and consequences. Br J Diabetes Vasc Dis 2009; 9(1): 27–31.
17. Persson B, Hanson U, Lunell NO. Diabetes mellitus and pregnancy. In: Alberti KGMM, Zimmet P, DeFronzo RA et al (eds). International Textbook od Diabetes Mellitus. Chichester: John Wiley 1997 : 1135–1149.
18. American College of Obstetricians and Gynecologists (ACOG). Use of hormonal contraception in women with coexisting medical conditions. Washington (DC): ACOG practice bulletin; no. 73 : 2006.
19. Roztočil A. Endokrinní onemocnění v těhotenství. In: Čech E, Hájek Z, Maršál K et al (eds). Porodnictví. Praha: Grada Publishing 2006 : 287–295.
20. Shawe J, Mulnier H, Nicholls P et al. Use of hormonal contraceptive methods by women with diabetes. Prim Care Diabetes 2008; 2(4): 195–199.
21. Nižňanská Z, Korbeľ M, Féderová L. Low dose combined hormonal contraception in diabetic women. 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
22. Yeshaya A. Contraception for the diabetic patient. 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
23. American Diabetes Association.: Standards of medical care in diabetes – 2009. Diabetes Care 2009; 32(Suppl. 1): 13–61.
24. Corcoy R. Should we recommend HbA1c < 6 % for conception? 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
25. Capel I, Corcoy R. What dose of folic acid should be used for pregnant diabetic women? Diabetes care 2007; 30(7): 63.
26. Wentzel P. Folic acid supplementation – Good or bad? 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
27. Lapolla A, Dalfra MG, Fedele D. Insulin therapy in pregnancy complicated by diabetes: are insulin analogs a new tool? Diabetes Metab Res Rev 2005; 21(3): 241–252.
28. Trujillo A. Insulin analogs and pregnancy. Diabetes Spectrum 2007; 20(2): 94–101.
29. Dukát A, Korbeľ M, Lietava J et al. Contribution of ambulatory blood pressure monitoring for the identification of high risk patient for preeclampsia. J Hypertens 2000; 18(Suppl 2): 46.
30. Rowan JA, Hague WM, Gao W et al. Metformin versus insulin for the treatment of gestational diabetes. N Eng J Med 2008; 358(19): 2003–2015.
31. Sivan E. Can pregnant diabetics be treated with oral hypoglycemia agents? 5th International symposium on Diabetes and Pregnancy, Sorrento, March 26–28, 2009, www.kenes.com/dip09.
32. Lim EL, Burden T, Marshall SM et al. Intrauterine growth rate in pregnancies complicated by type 1, type 2 and gestational diabetes. Obstet Med 2009; 2(1): 21–25.33. Iafusco D, Stoppolini F, Salvia G et al. Use of real time continuous glucose monitoring and intravenous insulin in type 1 diabetic mothers to prevent respiratory distress and hypoglycaemia in infants. BMC Pregnancy and Childbirth 2008; 8(23): 23–27.
34. Nelson MS. Fatness, faltering metabolism and fecundity: an expanding challange in reproductive medicine. Br J Diabetes Vasc Dis 2009; 9(1): 36–37.
35. Cousins L. Etiology and prevention of congenital anomalies among infants of overt diabetic women. Clin Obstet Gynecol 1991; 34(3): 481–493.
36. Clausen TD, Mathiesen ER, Hansen T et al. High prevalence of type 2 diabetes and pre – diabetes in adult offspring of women with gestational diabetes mellitus or type 1 diabetes: the role of intrauterine hyperglycemia. Diabetes Care 2008; 31(2): 340–346.
37. Polin RA, Fox WW. Fetal and neonatal physiology. 1st ed. Philadelphia: W.B. Saunders company 1992.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicineArticle was published in
Practical Gynecology

2010 Issue 2
-
All articles in this issue
- New approaches in the aesthetic surgery of female genitalia
- Questions around soy isoflavones
- Hormonally-active tumours in differential diagnostics of precocious puberty in girls between 1973 and 2008
- Gynaecological surgery techniques in female to male transsexualism.
- Type 1 and 2 diabetes and pregnancy
- The impact of nutrition on the results of IVF/ET infertility treatments
- Chemotherapy-induced premature ovarian failure.
- Using depot medroxyprogesteronacetate as a modern contraceptive method
- Practical Gynecology
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Gynaecological surgery techniques in female to male transsexualism.
- Hormonally-active tumours in differential diagnostics of precocious puberty in girls between 1973 and 2008
- New approaches in the aesthetic surgery of female genitalia
- Type 1 and 2 diabetes and pregnancy
