NEUROREHABILITACE PO TĚŽKÉM PORANĚNÍ MOZKU – PŘEHLED
NEUROREHABILITATION AFTER SEVERE TRAUMATIC INJURY – REVIEW
INTRODUCTION:
Craniocerebral injuries belong among the most frequent serious and often debilitating injuries. Patients after completion of acute health care should achieve optimal quality of life. An early rehabilitation also has great influence in achieving this goal. Its role is mainly to support spontaneous regeneration and to use brain plasticity. We assume that the progression of neuronal plasticity can be influenced by stimuli from the environment, such as acoustic, visual, tactile, and thus restores or reorganizes function of damaged brain areas. Optimal use of spontaneous regeneration and neuronal plasticity is one of the most important goals of modern neurorehabilitation.
DISCUSSION:
The key Factors in neurorehabilitation are the demands of exercise, nonspecific activation and stimulations, colorful environments and specific exercises for impaired function. For the future, it is necessary to carry out more studies that would reveal the mechanisms of stimulation of behavior at different time intervals, and which would determine a link between treatment, intensity and its duration and functional recovery. It is also necessary to put in place a program of treatment that would include all stages of recovery - from the acute phase to the long-term chronic one.
CONCLUSION:
Despite the positive results when using early rehabilitation we are still confronted with a certain number of patients with a variety of persisting deficits, not only of sensorimotor functions, but also behavior and communication disorders their further improvement is extremely important for achieving higher level of professional and social reintegration. Not only the quality of health care provided to the patients after brain injury and also continuity and regional accessibility of the services belongs among the main determinants of their successful return to occupational and social life.
Key words:
Glasgow coma scale, severe brain injury, neurorehabilitation.
:
Tomáš Brož 1; Albert Kharisov 1; Martin Carda 2
:
Department of Neurosurgery, Regional Hospital Pardubice, a. s.
1; Neurochirurgické oddělení, Pardubická Krajská Nemocnice, a. s.
1; Department of Trauma Surgery, Department of Surgery, Regional Hospital Pardubice, a. s.
2; Oddělení Úrazové chirurgie, Chirurgická klinika, Pardubická krajská nemocnice, a. s.
2
:
Úraz chir. 22., 2014, č.3
ÚVOD:
Kraniocerebrální poranění patří mezi nejčastější závažné a často invalidizující poranění. Pacienti by po ukončení akutní zdravotní péče měli dosáhnout optimální kvalitu života. Na dosažení tohoto cíle má také velký vliv včasná rehabilitace. Její úlohou je zejména podporovat spontánní regeneraci a využít mozkovou plasticitu. Vycházíme z toho, že průběh neuronální plasticity může být ovlivněn stimuly z okolí, jako například akustické, vizuální, taktilní, a tím se obnoví či reorganizuje funkce poškozených mozkových areálů. Optimální využití spontánní regenerace a neuronální plasticity patří k nejdůležitějším cílům moderní neurorehabilitace.
DISKUZE:
Klíčové faktory v neurorehabilitaci jsou náročnost cvičení, nespecifická aktivace a stimulace, pestré prostředí a specifická cvičení pro porušenou funkci. Do budoucna je třeba uskutečnit více studií, které by odhalily mechanizmy stimulace chování v různých časových intervalech a které by stanovily spojitost mezi léčbou, intenzitou a jejím trváním a funkční obnovou. Dále je potřeba, aby se do praxe zavedl program léčby, který by obsahoval všechna stadia zotavení - od akutní fáze až po dlouhodobou chronickou.
ZÁVĚR:
I přes pozitivní výsledky při použití včasné rehabilitace jsme stále konfrontováni s určitým počtem pacientů s různými perzistujícími deficity, nejen senzomotorických funkcí, ale také poruch chování a komunikace, jejichž další zlepšení je pro dosažení vyšší míry profesionální a sociální reintegrace nesmírně důležité. Nejen kvalita poskytované zdravotní péče, která je pacientům po poranění mozku poskytována, ale i návaznost, kontinuita a regionální dostupnost daných služeb patří mezi hlavní determinanty jejich úspěšného návratu do pracovního a společenského života.
Klíčová slova:
Glasgow coma scale, těžké poranění mozku, neurorehabilitace.
EPIDEMIOLOGIE
Traumatické poranění mozku (traumatic brain injury - TBI) představuje významný problém. Odráží skutečnost, že TBI je hlavní příčinou smrti v prvních čtyřech desetiletích a odhaduje se, že bude třetí nejčastější příčinou úmrtí v roce 2020. Ze statistických údajů vyplývá, že ve Spojených státech je ročně diagnostikováno 1 500 000 pacientů s různou formou TBI, je evidováno 5,3 milionu pacientů s trvalým postižením jako následek TBI (obr. 1). Jedná se o významný problém ve všech společnostech [11].
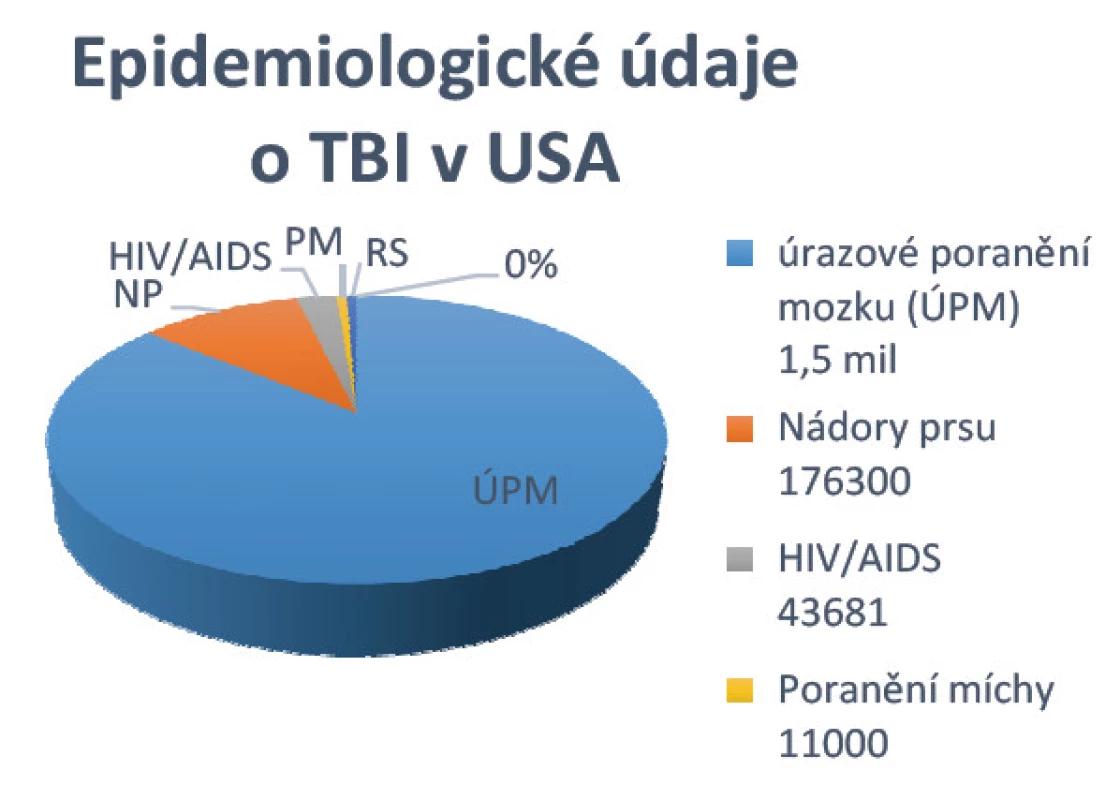
V České republice je každý rok hospitalizovaných přibližně 36 000 osob s traumatickým poraněním mozku. Průměrný věk 35 let, počet úmrtí na samotné mozkové trauma je okolo 400 osob. Na následky úrazu obecně zemře 1750 pacientů za rok, přitom je jednou z diagnóz kraniocerebrální poranění. Po TBI přibližně 450 osob zůstane velmi těžce trvale postižena a 2 000 lidí je poznamenáno středně těžkými následky, které limitují jejich společenské uplatnění.
PATOFYZIOLOGIE
Mozková poranění se dělí na primární a sekundární.
Zásadní charakteristikou primárního traumatu je irreverzibilnost děje, nelze terapeuticky ovlivnit rozsah poranění, trauma je anatomické a nevratné. Primární poranění je strukturální poškození mozkového parenchymu, které vzniká v okamžiku poranění. Z hlediska biomechaniky je primární poranění mozku obvykle způsobeno značným mechanickým násilím s přímým působením síly nebo jejím nepřímým přenesením na mozkové struktury (coup – countrecoup) - kontaktní mechanizmus (statický či dynamický). Někdy poranění mozku může vzniknout i bez kontaktu s hlavou pulzním mechanizmem na základě zrychlení a zpomalení, tzv. inerciální (difuzní) poranění [19]. V současné době není možnost opravy tohoto typu poškození. Proto je velká pozornost obracena ke studiu sekundárního poranění mozku.
Primární mozková poranění jsou dále dělena na difuzní a ložisková.
Difuzní poranění jsou z hlediska biomechaniky akceleračně decelerační. Dělí se na otřes mozku, difuzní axonální poranění, hemodynamické zduření mozku.
Mezi fokální (ložiskové) léze patří kontuze mozku, zlomeniny lebky a různé typy intrakraniálního krvácení intra či extradurálního (epidurální, subdurální, subarachnoideální, intracerebrální), oddálené poškození ze zvýšeného nitrolebního tlaku při herniaci mozku a jejich následky.
Sekundární poranění mozku vznikají většinou jako následek rozvíjející se intrakraniální hypertenze. Snahou léčby musí být co nejvíce omezit tyto sekundární škody. Sekundární léze dělíme na systémové a intrakraniální. Mezi systémové patří hypoxie (na podkladě aspirace, poranění hrudníku) hypotenze, hyperkapnie, hypokapnie, hypertermie, hypoglykemie, hyperglykemie. Mezi intrakraniální patří mozkový edém, který může být vasogenní (extravazace tekutin do extracelulárního prostoru) nebo cytotoxický (na podkladě poruchy buněčného metabolizmu).

KLASIFIKACE A DIAGNOSTIKA
Obecně dělíme TBI na lehké formy, bez klinického dopadu, středně těžké a těžké formy s deficitem. Zhodnocení klinického stavu u pacientů po TBI se skládá z hodnocení poruchy vědomí pomocí skóre GCS, délky trvání amnézie (jak antegrádní, tak retrográdní), dále neurologického hodnocení topické symptomatologie. Glasgow Coma Scale je určeno pro okamžité jak přednemocniční, tak i nemocniční posouzení akutního rizika závažnosti stavu pacienta po TBI.
POMOCNÉ VYŠETŘOVACÍ METODY
Dělíme na laboratorní diagnostiku, zobrazovací metody v rámci neuroradiologické diagnostiky, elektrofyziologickou diagnostiku či vyšetření likvoru. Dominantně je v současné době ze zobrazovacích metod využíváno CT mozku. MRI mozku se využívá zejména při diagnostice difuzní léze mozku a zobrazení drobných lézí mozku, které na CT nelze vidět. Toto vyšetření se vzhledem k časové a organizační náročnosti indikuje spíše v subakutním stadiu. RTG lebky má své opodstatnění v identifikaci zlomenin lebky u pacientů při plném vědomí po předchozím lehkém poranění hlavy. Tam, kde je indikováno CT vyšetření, je prostý snímek lebky zbytečný.
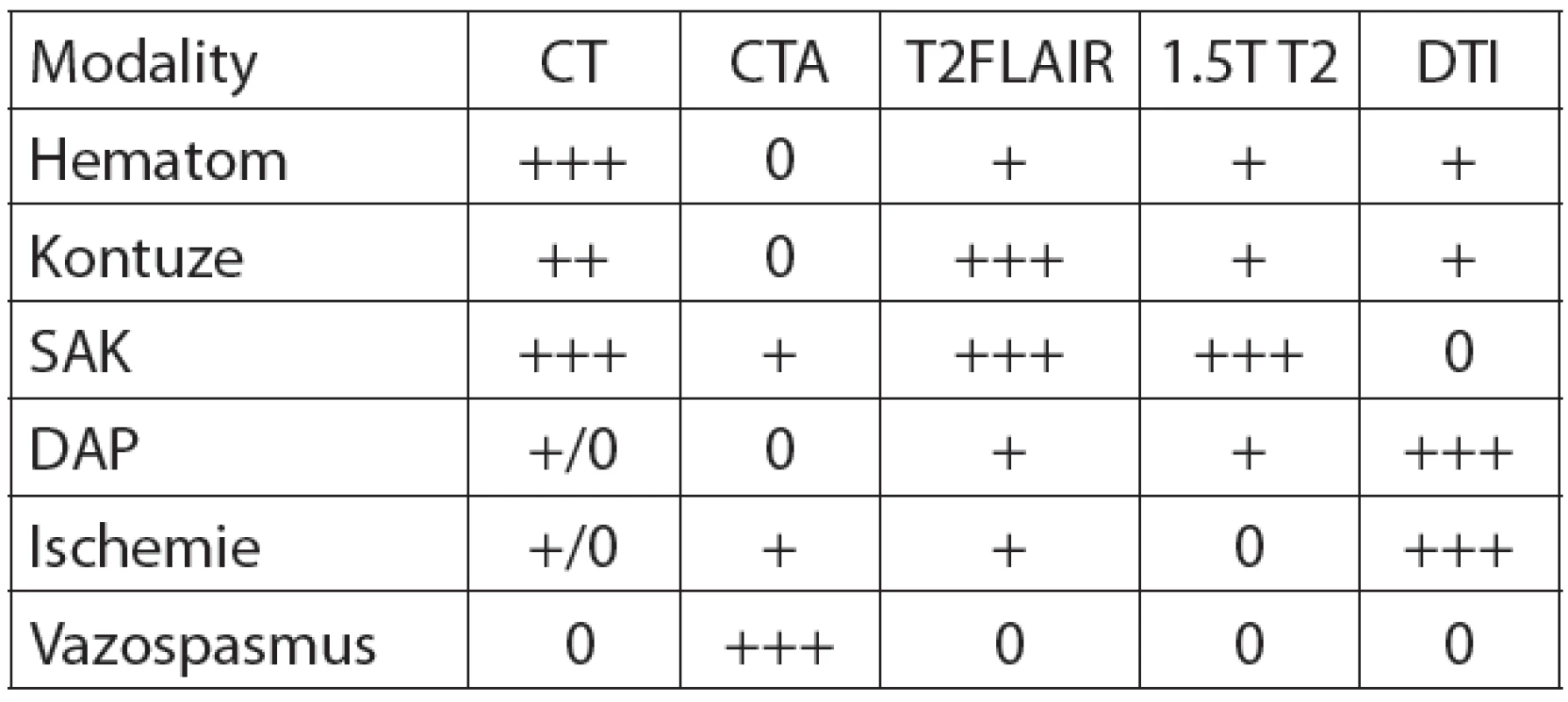
Indikace k provedení CT mozku – GCS méně než 15, ložiskový neurologický nález, klinické známky zlomeniny baze lební, RTG verifikovaná zlomenina lebky, epiparoxysmus, perzistující cefalea, suspekce na penetrující poranění hlavy [18].
KLINIKA
V široké shodě v mezinárodní literatuře byla přijata obecná definice TBI jako poranění mozku v důsledku zevního traumatu.
Kritéria klinické identifikace TBI zahrnují jeden nebo více z následujících příznaků:
- zmatenost nebo dezorientaci,
- ztrátu vědomí,
- posttraumatickou amnézii,
- další neurologické abnormality, jako fokální neurologické příznaky, křeče.
Posttraumatická amnézie je považována za nejdůležitější prognostický faktor pro posouzení rizika akutní komplikace TBI. Nicméně, nedávno zveřejněné studie naznačily, že retrográdní amnézie je důležitějším ukazatelem významného poranění.
Posttraumatické neurologické příznaky, jako fokální neurologické deficity, jsou často spojené s rizikem intrakraniální komplikace. Neurologické hodnocení nemocných s kraniocerebrálním poraněním podstatnou měrou přispívá ke klinickému stanovení lokalizace, tíže, rozsahu i víceložiskovému charakteru traumatické leze. Výhodně se doplňuje se zobrazovacími metodami (CT, MR).
Neexistuje žádný „zlatý standard“ v diagnostice TBI, žádné formy v grafickém zobrazování nejsou ani výrazně senzitivní či specifické pro TBI. Existují také případy, kdy jedinci, kteří nesplňují nízkoprahová kritéria pro diagnózu TBI (t.z. bez ztráty vědomí, s normálním Glasgow Coma Scale, bez amnézie), mají přesto prokázané poranění mozku na magnetické rezonanci.
TERAPIE
- Sedace a relaxace má nezastupitelné místo při léčbě těžkých TBI, protože bolest je spojena nejen s elevací hodnot ICP, ale i krevního tlaku. Nejčastěji se používá kombinace opioidů (Fentanyl, Sufenta, Morfin) a benzodiazepinů (Midazolam) [14].
- Normokapnie, normotermie.
- Drenáž likvoru při vysoké hodnotě ICP rezistentní na konzervativní terapii [12].
- Osmoterapie manitolem nebo hypertonickým NaCl. Má vliv na ICP, prokrvení a metabolizmus mozku.
- Barbituráty mohou efektivně ovlivnit ICP. Tato hodnota je snížena v důsledku poklesu průtoku krve mozkem v důsledku vazokonstrikce způsobené zvýšením cerebrovaskulární rezistence [4].
- Hyperventilace. Snížení oxidu uhličitého působí vazokonstrikci, čímž se snižuje objem krve v intrakraniálním prostoru, a tím dochází ke snížení ICP. Indikace k intubaci a řízené ventilaci - pacienti s poruchou vědomí s GCS ≤ 8, pacienti, kteří si nejsou schopni udržet volné dýchací cesty nebo nedosáhnou správných ventilačních parametrů při spontánní ventilaci, nebo mají významná přidružená poranění.
- Chirurgická léčba.
NÁSLEDKY PORANĚNÍ MOZKU
Statisticky se většina lidí s lehkým poraněním mozku úplně uzdraví během následujících několika měsíců. V některých případech ale mohou mít i déle trvající následky, jako jsou bolesti hlavy, závratě, problémy s koncentrací a pamětí, změny nálady a podrážděnost.
Následky po středně těžkém a těžkém traumatickém poranění mozku: pacient po těchto formách TBI může mít komplexní soubor neurologických a psychických následků.
Vzniklé deficity lze obecně rozdělit do třech hlavních kategorií:
- Fyzické následky - jde o postižení motorických funkcí, které se může projevit v oblasti obratnosti, koordinace, poruchou motoriky končetin a obličeje, rozsahem a sílou pohybu, vytrvalostí a rychlostí.
- Kognitivní následky - zahrnuje oblast pozornosti, soustředění, paměti a učení, exekutivní funkce – problém nalezení a formulace cíle, plánování, organizace, iniciace. Mezi další kognitivní oblasti můžeme uvést oblast myšlení, inteligence.
- Psychické následky – jde o různé formy poruch chování, včetně emočních poruch – potíže se sebeovládáním, rizikové chování, potíže v sociálních situacích, slovní či fyzické výbuchy, neschopnost organizovat myšlenky a nápady, nerealistické sebehodnocení, deprese, snížená motivace.
REHABILITACE PO PORANĚNÍ MOZKU
Historie rehabilitace po poranění mozku
Výskyt poranění mozku je zmíněn již v některých starověkých mýtech. Díky vysoké úmrtnosti po TBI byla obecně rehabilitace prakticky nemožná až do dvacátého století. Po druhé světové válce byl obnoven vývoj léčby poškození mozku se zřízením center ve Velké Británii či v Sovětském svazu a dalších zemích. Výzkum se zaměřil na kompenzační trénink, funkční prognózu a zdravotní komplikace. Důležitou inovací v období po druhé světové válce byl multidisciplinární týmový přístup, v němž psychologové a logopedi převzali odpovědnost za kognitivní a komunikační poruchy.
Současné trendy v rehabilitaci poranění mozku
Velkou pozornost problémům osob se zdravotním postižením věnuje Světová zdravotnická organizace (WHO), která vydala příručku vztahující se k následkům nemocí. V tomto dokumentu je rehabilitace definována jako obnova optimálního nezávislého a plnohodnotného tělesného a duševního života po úrazu, nemoci nebo zmírnění trvalých následků nemoci nebo úrazu pro život a práci člověka. Současně dokument vymezuje základní pojmy – jako je porucha – impairment – na úrovni orgánu, kde vznikne patologická změna morfologická nebo funkční, většinou však obojí, protože funkce tvoří orgán a orgán vytváří funkci. Porucha může být trvalá, postupně progredující, v určitém časovém sledu začne omezovat člověka jako subjekt, který nemůže vykonávat některé běžné činnosti [8]. Tento stav se nazývá „disabilita“ – invalidita - neschopnost, omezení vykonávat činnost v důsledku poruchy orgánu nebo jeho funkce. Je-li člověk ze zdravotních důvodů nějak osobně omezen, dochází k projekci invalidity do roviny společenské a vznikají různá společenská omezení, které daná osoba pociťuje jako „handicap” [15]. Tento dokument se stal základem pro hodnocení a posuzování nároků k vyrovnávání příležitostí pro osoby se zdravotním postižením.
Prostředky RHB
- Léčebná rehabilitace – je komplex medicínských preventivních, diagnostických a terapeutických opatření směřujících k obnovení maximální funkční zdatnosti jedince postiženého na zdraví cestou odstranění či substituce, případně snížením či zpomalením progrese. Do této skupiny patří fyzioterapie, ergoterapie, muzikoterapie a psychoterapie.
- Sociální rehabilitace zajišťuje zpětné začlenění pacienta do jeho sociálního prostředí a dřívějších aktivit jak společenského, tak pracovního či kulturního rázu. Realizuje se v ústavech sociální péče, ve školách a školských zařízeních, ve zdravotních zařízeních, při práci, v rodině a v posledních deseti letech stále častěji v nestátních neziskových organizacích (občanská sdružení osob se zdravotním postižením, odborné léčebné ústavy, nadace aj.) Hlavním cílem je umožnit pacientům po poranění mozku v co nejvyšší míře zapojení do běžného života společnosti.
- Pedagogicko-výchovná rehabilitace – se týká hlavně dětí a dospívajících. Speciální pedagogové řeší otázky psychologicko-technické a legislativní pří zařazování pacientů do vzdělávacích procesů. Cílem je zajistit optimální formu a obsah vzdělávacího programu na základě určení funkčních schopností pacienta ke vzdělávání. V tomto procesu je využíváno speciální pedagogiky.
- Pracovní rehabilitace – tento segment pomáhá osobě se zdravotním postižením na základě individuálního plánu získat či zachovat si vhodné zaměstnání [7]. V České republice řeší nařízení vlády č. 228/2000 Sb. o stanovení povinného podílu občanů se změněnou pracovní schopností na celkovém počtu zaměstnanců. Upravuje možnosti zvýhodňování zaměstnavatelů a stanovení povinného podílu zaměstnanců se zdravotním postižením. Pro osoby se sociálním znevýhodněním existují formy tzv. podporovaného zaměstnávání, kdy je člověk podporován přímo při práci v prostředí běžného pracoviště.
Nedostatky RHB
- a) za nesystémové je třeba považovat neposkytnutí všech potřebných prostředků ucelené RHB, přičemž v konečné fázi jsou poskytovány mnohdy pouze fragmenty RHB bez výrazného efektu na zdravotní stav a bez možnosti zajištění kontinuity léčebné RHB,
- b) u pacientů zařazených do procesu léčebné RHB chybí v mnoha případech zajištění včasnosti, dostupnosti a komplexnosti tohoto programu,
- c) zpravidla chybí sestavení individuálního krátko a dlouhodobého rehabilitačního plánu směřujícího k dosažení optimálního efektu v co nejkratší době a jen s nezbytnými náklady,
- d) je třeba zajistit, aby právní předpisy vytvořily podmínky pro zajištění návaznosti léčebné RHB na další oblasti ucelené RHB,
- e) chybí zpravidla nezbytné individuální funkční hodnocení psycho-senzo-motorického potenciálu jako výsledek multidisciplinárního posouzení [10],
- f) většina zdravotnických zařízení neposkytuje kompletní RHB program, t.z. včetně psychologie, logopedie, sociálního šetření a speciální pedagogiky,
- g) ve většině případů se neklade důraz na aktivní účast rehabilitanta a jeho rodiny,
- h) chybí návaznost na ostatní oblasti ucelené RHB.
Neurorehabilitace
Neurorehabilitace je odvětví rehabilitace, které se zabývá rehabilitační diagnostikou a terapií syndromů, vzniklých následkem poškození nebo onemocněním nervového systému. V případě těžkého poranění mozku se většinou setkáváme s třemi variantami – oblasti mozkové tkáně, které nebyly přímo poškozeny, oblasti porušené a oblasti zcela zničené. Úlohou včasné rehabilitace je zejména podporovat spontánní regeneraci a využít mozkovou plasticitu [9]. Zlepšení funkce chování je způsobeno neurálními změnami, k nimž dochází v průběhu rehabilitace. Stoupající intenzita a změna chování pomocí systematického cvičení je pro rehabilitaci úrazu mozku důležitá, protože vede ke znovu propojování neurálních obvodů. Bez stoupající náročnosti na neurální systém by organizmus po dosažení stability stagnoval [1]. Průběh neuronální plasticity může být ovlivněn stimuly z okolí, jako například akustické, vizuální, taktilní, které způsobí změnu v neuronální struktuře, a tím ovlivní nebo obnoví funkce poškozených mozkových areálů. Tyto poznatky tvoří důležité podklady moderní neurorehabilitace. Neuropsychologické hodnocení jedince s úrazovým poškozením mozku nalézá obvykle nedostatky v oblasti pozornosti, soustředění, paměti, učení, exekutivních funkcí; z dalších kognitivních domén mohou být postiženy myšlení, jazyk, zrakově prostorové dovednosti atd. Velké problémy se objevují také v oblasti citového prožívání, chování – iritabilita, impulzivita, apatie, ztráta motivace, nezájem o druhé lidi, které mohou až ústit do psychotických poruch. Často se objevují deprese a suicidální myšlenky [6].
Neurorehabilitace je dlouhý a složitý proces, který je zabezpečován multidisciplinárním rehabilitačním týmem. Je vždy nutný ucelený individuální a odborný přístup.
Rehabilitační tým u pacienta po TBI
- Fyzioterapie – je terapie funkčních poruch pohybového systému. Cílem je mechanickými, termickými a elektrickými impulsy dosáhnout zlepšení narušených tělesných funkcí. K nejčastěji používaným formám fyzikální medicíny v oblasti neurorehabilitace patří masáž, elektroterapie, tepelné terapie, léčebné koupele, ultrazvuk.
- Ergoterapie - je terapie motoricko-intelektuálních funkcí a sociálních schopností s cílem dosažení samostatnosti v osobním, sociálním a pracovním životě. Hlavním cílem je cílený trénink vnímání a senzitivity.
- Logopedie - zabývá se reedukací všech typů komunikačních poruch. Jedná se nejen o poruchy řeči mluvené, ale též o narušení grafické stránky řeči – písemného a čteného projevu, dále poruchy hlasu a různé kombinované smyslové vady s poruchami řeči, polykání, kognitivně-komunikační poruchy [16].
- Neuropsychologie - je studium mysli a chování, zahrnuje všechny aspekty lidské zkušenosti. Neuropsychologický trénink se v moderní neurorehabilitaci provádí většinou pomocí počítačových programů.
- Muzikoterapie - vychází z aktivního nebo receptivního pojetí hudby a působí na různých úrovních organizmu.
- Činnost sociálního pracovníka - pomáhají jednotlivcům obnovit nebo zlepšit jejich schopnost sociálního fungování při vytváření společenských podmínek příznivých pro jejich cíle.
- Case manager - je odpovědný za koordinaci hodnocení, řízení a podporu aktivit pro klienta [2].
ZÁKLADNÍ PRINCIPY REHABILITACE PO PORANĚNÍ MOZKU
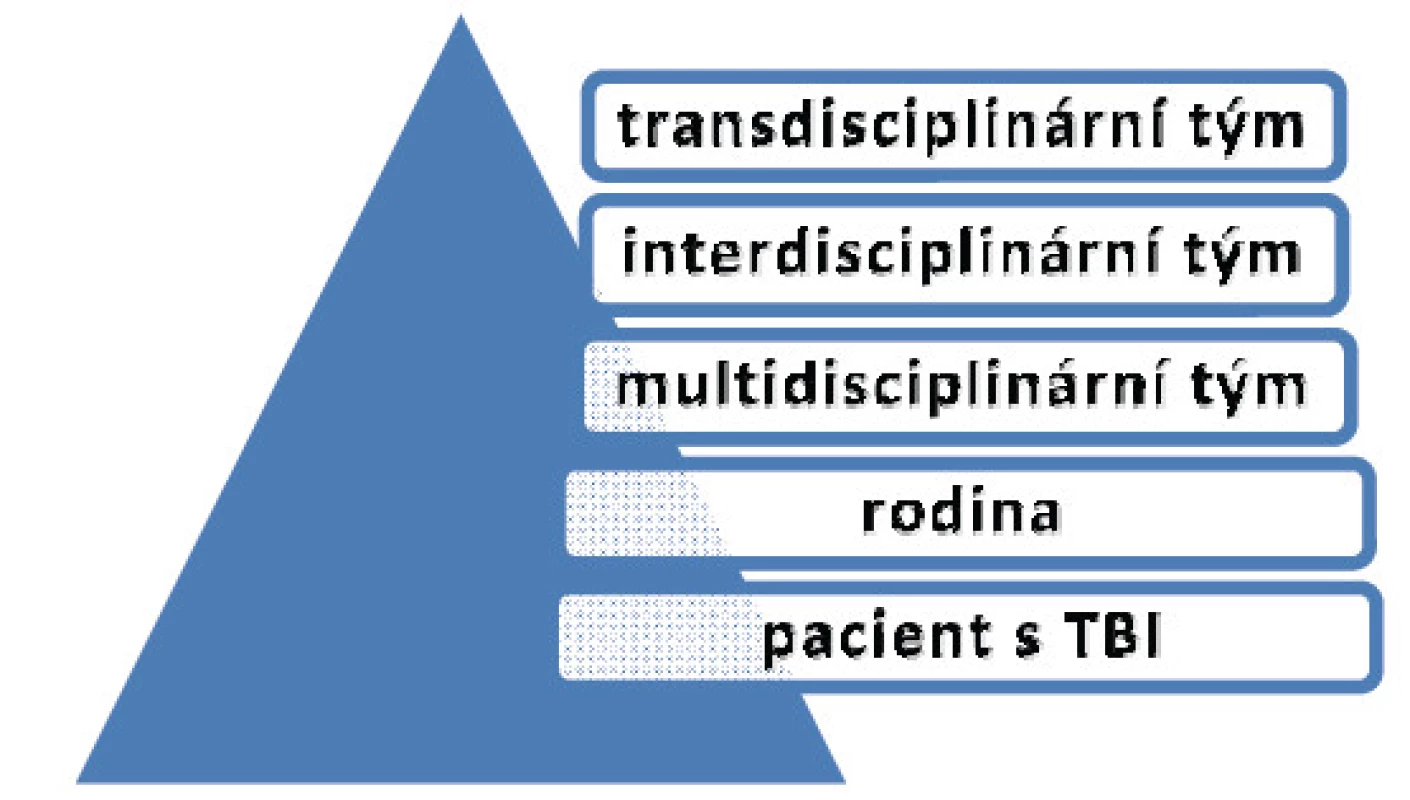
1. Multidisciplinární model
Odborníci pracují vedle sebe. Obecně poskytuje prostředky pro odborníky z různých oborů pro splnění cílů léčby a koordinaci činnosti. Tým podléhá vedoucímu týmu. Nedostatek komunikace jednotlivých odborností vede k nedostatku efektivního využití těchto odborností a funkční výsledky nemusí být optimální.
2. Interdisciplinární model
Interdisciplinární týmy jsou více integrovány do postupu RHB než je to u multidisciplinárních týmů [7]. Členové týmu společně plánují integrovaný rehabilitační program, společně pracují na dohodnutém souboru společných cílů, mají společné zasedání v rámci terapie.
3. Transdisciplinární model
V transdisciplinárním týmu se hranice mezi jednotlivými disciplínami členů týmu stírají a členové týmu přijímají společný přístup k řešení problémů. Pokud je přijat týmový přístup, tým potřebuje jasné, kvalifikované vedení a efektivní koordinaci, aby zajistil účinnou rehabilitaci. Transdisciplinární tým nejen podporuje komunikaci přes zdravotníky, ale rovněž podporuje vzájemnou spolupráci mezi disciplínami.
MOŽNOSTI REHABILITACE PO PORANĚNÍ MOZKU
Možnosti terapeutické stimulace pacienta v komatu:
Farmakologické, elektrické (deep brain stimulation), magnetické, senzorické stimulace unimodální či multimodální.
Stimulace se provádí v oblasti – orofaciální, gustatorické, olfaktorické, vizuální, auditivní, taktilní, proprioreceptivní, kinestetické, vestibulární [13].
RHB kroky u pacienta v komatu:
Rituál pozdravení – založen na akustickém a taktilním vnímání. Dobré zkušenosti jsou s oslovením pacienta jménem a současný dotek na obě ramena. Velmi přínosnou pomocí při hledání prvních známek začínající reaktivity se ukázalo využití neuromonitorování. Identifikujeme změny ve dvou vegetativních parametrech – srdeční a dechová frekvence, event. hydrogalvanický kožní odpor.
Signifikantní změny chování jsou zejména způsobeny taktilní a akustickou stimulací. Často rezultují v mimice, pohyby hlavou a očí.
První stimulační blok:
Taktilní stimulace – informace o povrchu těla (aplikace stimulů jak taktilních, tak tlaku a teploty). Z největší části se provádí v rámci fyzikální medicíny a fyzioterapie, které používají různé typy masáží, kartáčování končetin a také tepelné aplikace: ledové nebo horké zábaly. Vedle stimulace slouží tento terapeutický postup také např. k prevenci dekubitů, pneumonie, ke zlepšení prokrvení.
Vibrační stimulace slouží k poznání pocitu hloubky těla. Ztráta fyziologických vibračních impulsů, které vznikají např. při chůzi nebo při mluvení, přispívá k urychlenému rozvoji senzorické deprivace a jejich následných komplikací. Proprioreceptivní, vestibulární a kinestetická stimulace jsou během terapeutické intervence vždy pevně spjaty. V tomto bloku nabízíme informace o hmotnosti těla – např. ve formě pasivního polohování končetin. Při vestibulární stimulaci podporujeme vertikalizací vnímání pohybu, rovnováhy a orientace v prostoru.
Druhý stimulační blok:
Orofaciální stimulace – využívá kvality povrchové senzitivity, vibrace a tepelné stimulace, usiluje o zlepšení vnímání v orofaciální oblasti [5].
Gustatorická stimulace – v návaznosti na orofaciální stimulaci jsou nabízeny různé druhy chuťových esencí, které jsou nanášeny na předem navlhčený jazyk.
Olfaktorická stimulace – jsou nabízeny příjemné vůně ve formě vonných esencí v malých lahvičkách.
Akustická stimulace – přehrávání různých druhů hudby, dále se využívá oslovení, předčítání oblíbených textů, vyprávění aktuálních zážitků z domácího prostředí.
Optická stimulace – aplikování optických stimulů při zavřených očích nebo při manuálně zdvihnutých očních víčkách, používá se stimulace různobarevným světlem.
Jednotný způsob provedení multisenzorické stimulační terapie dodnes neexistuje. Přes dosažení pozitivních výsledků včasné multisenzorické rehabilitace v rámci klinických studií chybí do dnešního dne experimentální model, který by umožnil diferencované posouzení patofyziologie jednotlivých terapeutických postupů.
ZÁVĚR
Během posledních 25 let došlo k výraznému nárůstu klinického výzkumu a aplikování nových znalostí v oblasti traumatického poranění mozku. Došlo k podpoře rozvoje speciálních rehabilitačních služeb pro pacienty s TBI a rozšíření klinické praxe v této oblasti. Multidisciplinární rámec rehabilitace vede k bohatým poznatkům ve výzkumu, v diagnostice, hodnocení, zpracování a poskytování služeb pro osoby s traumatickým poraněním mozku. S příchodem těchto zjištění je zřejmé, že TBI je dalekosáhlý problém, který postihuje pacienty, rodinné příslušníky a společnost [17]. Poskytování komplexní kontinuální péče o osoby s TBI je obrovským úkolem s ohledem na následky po TBI a na širokou škálu služeb, které by měly být následně poskytovány s velkým počtem lidí. Zároveň musí trvat relativně delší dobu než většina ostatních získaných poruch.
Lze konstatovat, že pokud se pacientovi i rodině dostane včasná a vhodná komplexní rehabilitace a psychologická pomoc, pak má velkou šanci navrátit se zpět do běžného života a ušetřit tak státu peníze, protože nemusí být v invalidním důchodu či na sociálních dávkách.
MUDr. Tomáš Brož
tomas.broz@nemocnice-pardubice.cz
Sources
1. ANGEROVÁ, P., ŠVESTKOVÁ, O., SÜSSOVÁ, J. et al. Neurorehabilitace. Česká a slovenská neurologie a neurochirurgie. 2010, 2, 131–135.
2. FROWEIN, RA., TERHAAG, D., AUF DER HAAR, K. et al. Rehabilitation after severe head injury. Acta Neurochir. 1992, 55, 72–74.
3. GAZZELLINI, S., STRAZZER, S., STORTINI, M. et al. Pediatric rehabilitation of severe acquired brain injury: multicentric survey. Eur J Phys Rehabil Med. 2012, 48, 423–431.
4. HELMY, A., VIZCAYCHIPI, M., GUPTA, AK. Traumatic brain injury: intensive care management. Br J Anaesth. 2007, 99, 32–42.
5. International Classification of Functioning, Disability and Health (ICF). Ženeva: WHO, 2001.
6. LIPPERTOVÁ-GRÜNEROVÁ, M. Fázový model neurorehabilitace pacientů s těžkým poškozením mozku. Česká a slovenská neurologie a neurochirurgie. 2011, 1, 11.
7. LIPPERTOVÁ-GRÜNEROVÁ, M. Fázový model neurorehabilitace. Česká a slovenská neurologie a neurochirurgie. 2012, 6, 689–693.
8. LIPPERTOVÁ-GRÜNEROVÁ, M. Neurorehabilitace. Praha: Galén, 2005. 350 s. ISBN 80-7262-317-6
9. NUDO, R., PLAUTZ, EJ., FROST, SB. Role of adaptive plasticity in recovery of function after damage to motor cortex. Muscle Nerve. 2001, 24, 644-649.
10. POWELL, LE., GLANG, A., ETTEL, D. et al. Systematic instruction for individuals with acquired brain injury: results of a randomised controlled trial. Neuropsychol Rehabil. 2012, 22, 85–112.
11. RASQUIN, SMC., BOUWENS, SFM., DIJCKS, B. et al. Effectiveness of a low intensity outpatient cogntive rehabilitation programme for patients in the chronic phase after acquired brain injury. Neuropsychological Rehabilitation. 2010, 20, 760–777.
12. SMRČKA, M., FADRUS, P., NEUMAN, E., GÁL, R. Použití mírné hypotermie v neurochirurgii. Časopis lékařů českých. 2005, 144, 26–30.
13. SMRČKA, M., ŠVESTKOVÁ, O., NAVRÁTIL, O. Kraniocerebrální poranění a možnosti následné neurorehabilitace - popis problematiky a přehled literatury. Neurologie pro praxi. 2013, 2, 80 –83.
14. SUNDBERG, J., ESTRADA, C., JENKINS, C. et al. Hypothermia is associated with poor outcome in pediatric truama patients. Am J Emerg Med. 2011, 29, 1019–1022.
15. ŠVESTKOVÁ, O. Základní principy současné neurorehabilitace. Neurologie pro praxi. 2013, 3, 136–139.
16. ŠVESTKOVÁ, O., PFEIFFER, J. Funkční hodnocení (diagnostika) v rehabilitaci. Praktický lékař. 2009, 5, 268–271.
17. VAŇÁSKOVÁ, E. Testování v neurorehabilitaci. Neurologie pro praxi. 2005, 6, 311–314.
18. VOS, PE., VAN VOKUILEN, AC., BEEMS, T. et al. Evaluation of the traumatic coma data bank computed tomography classification for severe head injury. J Neurotrauma. 2001, 18, 649–655.
19. WERNER, C., ENGELHARD, K. Pathophysiology of traumatic brain injury. Br J Anaesth. 2007, 99, 4–9.
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery

2014 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
Most read in this issue
- NEUROREHABILITATION AFTER SEVERE TRAUMATIC INJURY – REVIEW
- POSSIBILITIES OF REHABILITATION OF PATIENTS AFTER SEVERE BRAIN INJURY
- Traumatic astragalectomy: a case report
- PREOPERATIVE PLANNING IN PELVIC SURGERY WITH USE OF THE REAL PELVIS MODEL