Periimplantátové zlomeniny - nová výzva. Krátké shrnutí a kazuistiky
Peri-implant fractures - new chalenge. Short review and case history
Objective:
The goal of this retrospective study is to discuss a relatively new group of fractures, which appeared in relation to progress and results of modern musculoskeletal traumatology, and to contribute to their ma-nagement based on the literature and our own expe-riences.
Materials and method:
The authors summarize the results of rare literary references about this fracture type and present their own experience. There were 26 patients with peri-implant fractures treated at a Ge-neral university hospital in Prague between 2009 and 2014. All patients were treated surgically. They demonstrate in 5 cases-reports some treatment possibilities.
Results:
In accordance with the literature, the surgical treatment option has been chosen in all patients. The following techniques were used: bridging poly-axial plate; implant removal and fracture stabilization with an appropriate nail; nailing through the original endo-prosthesis, removal of the original implant and replacement with a longer variant.
As complications we noted: 2x superficial infection,x malposition (1x) and 1x deep venous thrombosis with successive pulmonary embolization. Other complication described in literature (deep wound infection or non-union) did not appear in our series.
Conclusion:
Peri-implant and peri-prosthetic fractures are a relatively new problems in traumatology. Treatment of this fracture type frequently requires new procedures and the use of sophisticated implants on high technological level.
Key words:
Peri-implant fractures, periprosthetic fractures, operative treatment, new implants.
:
Kristián Chrz; Martin Sedlář; Josef Kraus
:
1. surgical department of General University Hospital in Prague
; 1. chirurgická klinika VFN a 1LF UK
:
Úraz chir. 23., 2015, č.3
Cíl práce:
Cílem předkládané retrospektivní studie bylo představit relativně novou skupinu zlomenin, která se objevila v souvislosti s rozvojem a výsledky moderní traumatologie pohybového aparátu a na základě literárních referencí a vlastního souboru přispět ke stanovení managementu léčby.
Materiál a metody:
Autoři shrnují závěry dosavadních poměrně málo četných literárních referencí o tomto typu zlomenin a prezentují vlastní zkušenosti na vlastním souboru. V letech 2009 - 2014 bylo na 1. chirurgické klinice léčeno 26 nemocných s periimplantátovou zlomeninou. Všichni nemocní byli léčeni operačně. Na pěti kazuistikách jsou demonstrovány některé možnosti léčby.
Výsledky:
V souladu s literárními závěry byla operační léčba zvolena u 100 % případů. Použité byly tyto techniky: přemostění implantátu polyaxiální dlahou, extrakce původního implantátu a stabilizace zlomeniny adekvátním hřebem, hřebování přes původní endoprotézu a extrakce původního implantátu a nahrazení delší variantou. Z komplikací jsme zaznamenali 2x povrchní infekt, 1x nekorektní postavení (osovou úchylku při hřebování periprotetické zlomeniny TEP kolene 10 st.), 1x hlubokou žilní trombózu se sukcesivní plicní embolizací. Další v literatuře popisovaná komplikace (hluboký infekt či pakloub) se v našem souboru neobjevily.
Závěr:
Periimplantátové a periprotetické zlomeniny jsou relativně novou kapitolou traumatologie a jejich řešení vyžaduje často nové postupy a použití sofistikovaných implantátů na vysoké technologické úrovni.
Klíčová slova:
Periimplantátové zlomeniny, periprotetické zlomeniny, operační léčba, nové implantáty.
ÚVOD
Moderní gerontotraumatologie posledních dvou desetiletí zaznamenává výrazný pokrok a rozšíření portfolia výkonů. Na jedné straně dochází při aplikaci nových léčebných postupů a sofistikovaných implantátů k nárůstu počtu úspěšně léčených zlomenin, zejména nosných kostí. Na druhé straně se zvyšuje průměrný věk v populaci a přetrvává problém osteoporózy.
McElfresh a Coventry již roku 1974 rozdělili predisposiční a rizikové faktory na mechanické a dále na ty, na jejichž vzniku se podílí komorbidity. Z jejich studie vyplývá, že za jeden z hlavních rizikových faktorů lze považovat osteoporózu. Ženské pohlaví je pak považováno za rizikový faktor vzniku periprotetických zlomenin v souvislosti s výskytem postmenopauzální osteoporózy u žen vyššího věku [8, 10].
Vzniká tak stále širší skupina nemocných, kterým úspěšná osteosyntéza nebo kloubní náhrada navrátila mobilitu a možnost vykonávání některých předúrazových aktivit včetně sportu. Nevyřešila však problém osteoporózy a onemocnění oběhového a nervového systému. Rovněž další metabolická onemocnění, zejména diabetes a obezita, zpravidla progredují. Zvětšuje se tak počet nemocných, kteří jsou mobilní v ideálním případě podobně jako před úrazem, avšak stejně náchylní k pádu a s perzistující nebo progredující osteoporózou [9, 20].
Dalším faktorem zvyšujícím riziko zlomeniny je sám implantát. Oslabení kortiky při reamrování kanálu pro dřík endoprotézy [11], předvrtávání dřeňové dutiny pro silný hřeb, vrtání otvorů pro zajišťovací čepy. To vše oslabuje odolnost kosti proti mechanickému namáhání. Pooperační infekt je další významnou příčinou poruchy kostní biomechaniky. U cementovaných endoprotéz dochází na rozhraní cement/kost k fagocytóze cementových a eventuálně polyetylenových mikropartikulí a k zánětové reakci s produkcí interleukinu, TNF (tumor nekrosis faktor) a prostaglandinu, tedy mediátorů osteolýzy. Pokračující endostální eroze vede k významnému oslabení kosti na rozhraní cementu a kortiky [4]. Pooperační osteomyelitida v rámci hlubokého infektu, byť i úspěšně sanovaná, respektive „uspaná“, zanechává významnou destrukci kosti. Přestavbové změny v rámci regenerace trvají velmi dlouho a nevedou k úplnému obnovení původní struktury kostních trámců a odolnosti vůči mechanickému namáhání [13].
V terénu již zavedeného osteosyntetického materiálu nebo endoprotézy se objevují zlomeniny v atypických lokalizacích, často extenzivně kominutivní. Kondice a zdravotní stav pacientů je při progredujících chorobách a „second hitu“ horší než při primooperaci [15]. Řešení těchto zlomenin je technicky obtížné, často pouze za cenu extenzivního výkonu. Předpokladem úspěchu je pečlivé předoperační plánování techniky a operačního timingu a zvolení vhodného implantátu. Při plánování musíme zvažovat čas uplynuvší od primooperace, stav hojení zlomeniny, schopnost pacienta spolupracovat při rehabilitaci a samozřejmě komorbidity.
Léčba by měla směřovat ke stabilizaci zlomeniny, odstranění bolesti a umožnění časné rehabilitace, zejména nácviku chůze jako prevence imobilizačního a polohového traumatu. Stejně jako u ostatních osteoporotických zlomenin nosných kostí preferujeme aktivní přístup, tedy operační repozici a podle možností co nejstabilnější osteosyntézu či revizní kloubní náhradu [5]. Operace by měla být časná, nikoli urgentní. Je třeba operovat za plného personálního a mate-riálního vybavení. Připravena musí být kompletní instrumentace. Řešení těchto typů zlomenin má širokou variabilitu a často musíme peroperačně měnit původní předoperační plánování [1, 14].
Příkladně: Původní zlomenina horního konce stehenní kosti, řešené osteosyntézou hřebem (zhojené), periimplantátová zlomenina pod dříkem hřebu. Indikujeme extrakci OS materiálu a přemostění dlouhým hřebem. Peroperačním nálezem však může být nemožnost extrahovat původní OS materiál a musíme konvertovat původní záměr, například na dlahovou syntézu.
Rovněž je třeba věnovat pozornost správné identifikaci původního implantátu a zajistit adekvátní instrumentárium. Při množství firem a instrumentací na trhu a při migraci pacientů mezi jednotlivými státy to nebývá vždy snadné.
Konzervativní léčba - skeletální trakce či sádrová fixace bývá v literatuře zmiňována jako krajní možnost při neschopnosti pacienta podstoupit operační zákrok, či při extenzivní, technicky neřešitelné zlomenině. Tento typ léčby je však zatížen vysokým počtem komplikací, včetně fatálních. I při přežití nemocného dochází k vysokému počtu komplikací – nekorektní repozici, pakloubům, rychlé progresi osteoporózy při inaktivitě.
ROZDĚLENÍ
Rozdělení periimplantátových zlomenin je možné z několika hledisek.
Podle časové sekvence dělíme zlomeniny:
- a - peroperační,
- b - pooperační.
Podle mechanizmu vzniku lze pooperační zlomeniny dále dělit:
- a - stresové,
- b - úrazové.
Podle anatomické lokalizace a četnosti se pak pooperační zlomeniny objevují v tomto pořadí:
- zlomeniny proximálního femuru a diafýzy,
- zlomeniny distálního femuru a pately,
- zlomeniny ramenního pletence a humeru,
- zlomeniny v oblasti loketního kloubu,
- zlomeniny distální tibie, hlezna a sub-talo.
Klasifikační schémata jsou vypracována pro periprotetické zlomeniny náhrad kyčelního a kolenního kloubu.
Pro periprotetické zlomeniny v oblasti kyčelního kloubu je nejrozšířenější Vancouverská [3, 16] či Johansenova klasifikace [6], pro zlomeniny kolem endoprotézy kolene pak klasifikace Rorabeckova [7, 17, 18].
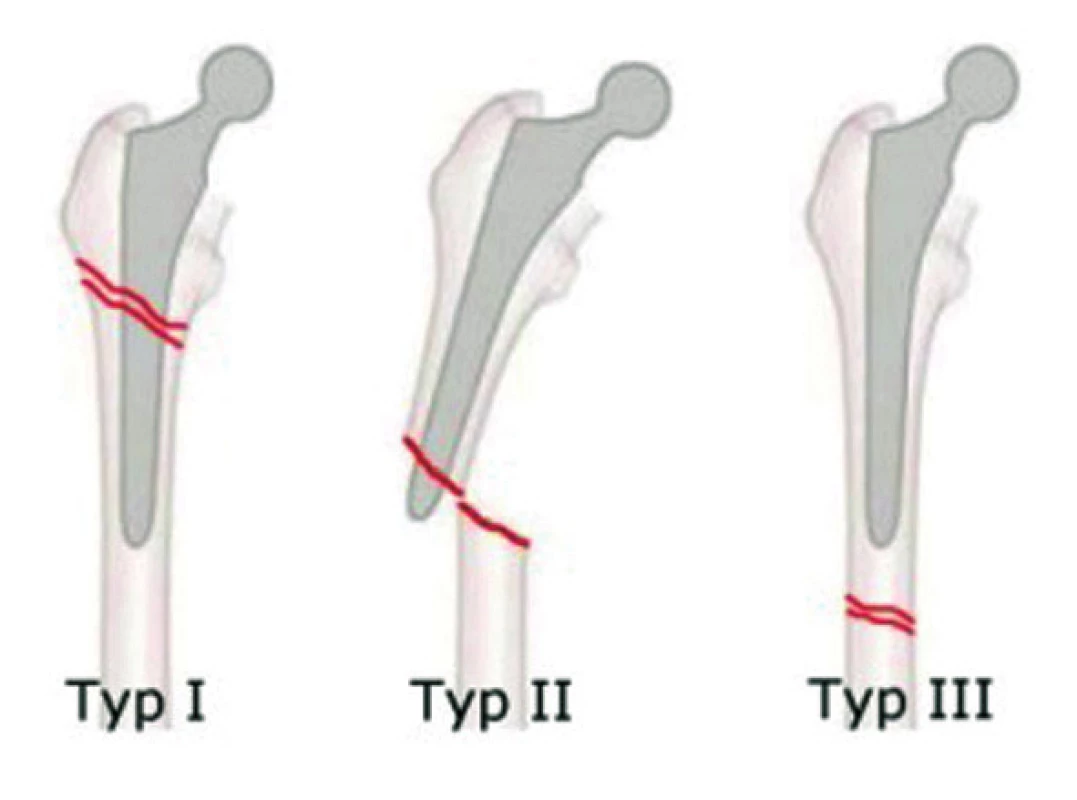
Johanssonova klasifikace (obr. 1)
- Typ I: zlomeniny lokalizované proximálně od dříku implantátu či endoprotézy, kdy pracovní část zůstává pevně ukotvena a stabilita není tangována.
- Typ II: zlomeniny v úrovni dříku a jeho distálního konce či konce pracovní části osteosyntézy, kdy je stabilita narušena.
- Typ III: zlomeniny lokalizované do kondylární a suprakondylární oblasti femuru, bez kontaktu s endoprotézou či implantátem.
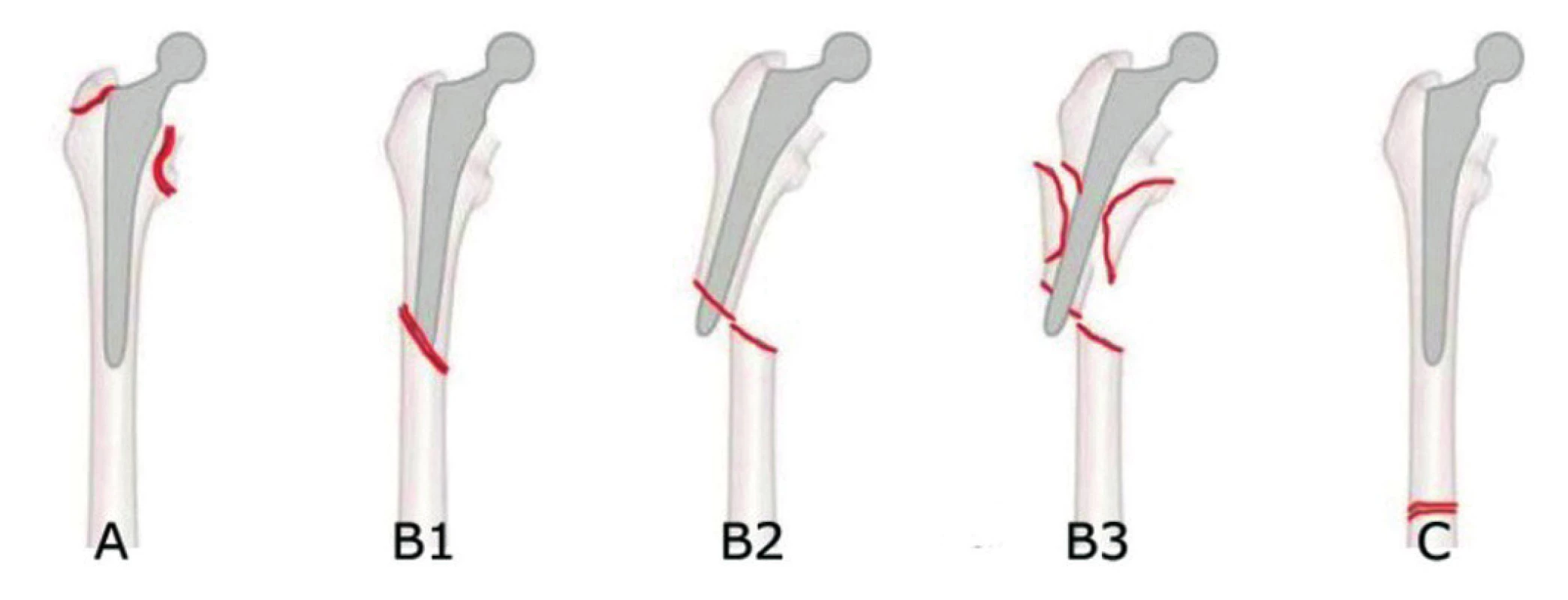
Vancouver klasifikace (obr. 2)
- Typ A: zlomeniny trochanterů.
- Typ B1: zlomeniny v oblasti endoprotézy bez uvolnění dříku.
- Typ B2: zlomeniny v oblasti endoprotézy s uvolněným dříkem a normální kostní tkání.
- Typ B3: zlomeniny v oblasti endoprotézy s uvolněným dříkem a výrazným úbytkem kosti.
- Typ C: zlomeniny výrazně distálně od endoprotézy.
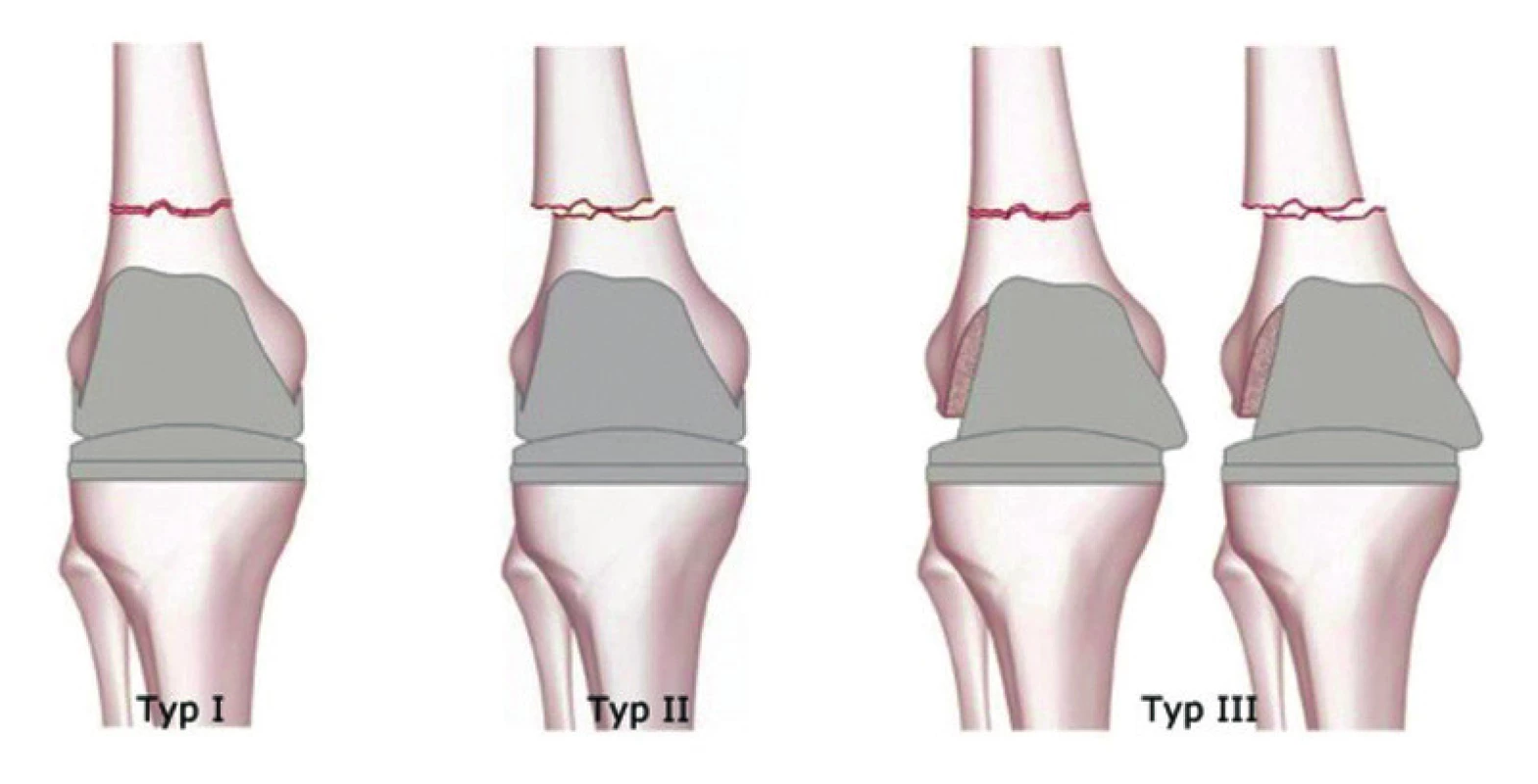
Rorabeckova klasifikace (obr. 3)
- Typ I: nedislokované zlomeniny s intaktní femorální komponentou.
- Typ II: dislokované zlomeniny s intaktní femorální komponentou.
- Typ III: dislokované zlomeniny, uvolněná femorální komponenta.
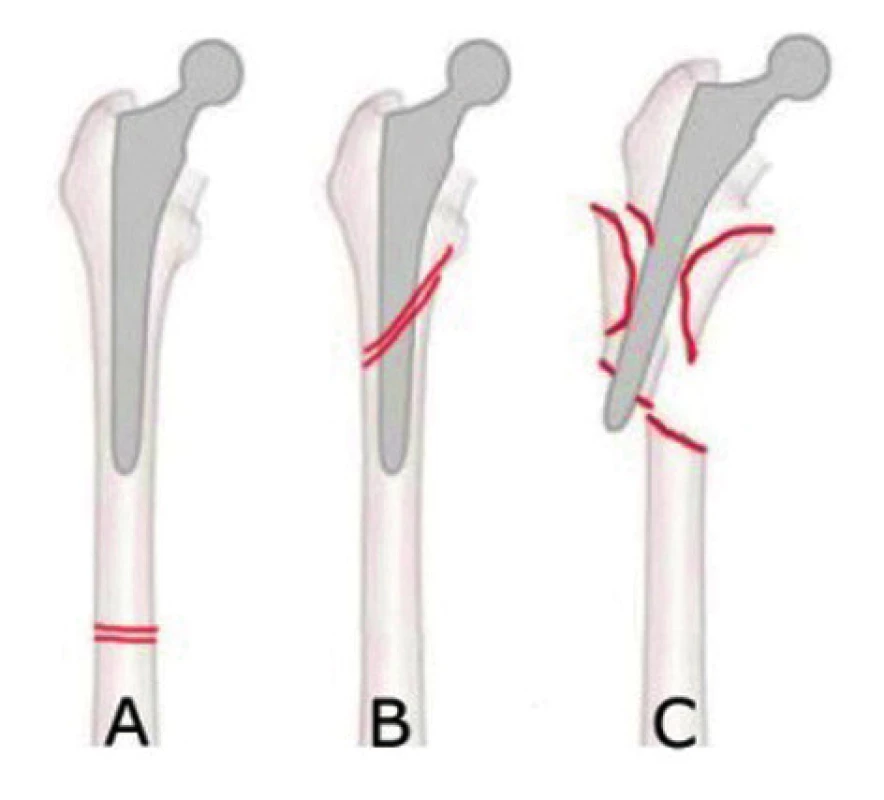
Bethea klasifikace (obr. 4)
- Typ A: zlomeniny distálně od dříku endoprotézy.
- Typ B: spirální zlomeniny v oblasti dříku endoprotézy.
- Typ C: tříštivé zlomeniny v oblasti dříku endoprotézy.
Významným hlediskem v rozhodovacím procesu léčby je rovněž přítomnost cementu v oblasti zlomeniny u cementovaných endoprotéz a stav endoprotézy před úrazem. U náhrad se známkami uvolnění již předúrazově je indikace k replantaci i u zlomenin jinak indikovaných k osteosyntéze. V literatuře [19] je rozšířen pojem „lucky“ a „unlucky“ hip jako jedna z hlavních kritérií v indikaci terapeutického postupu.
TERAPIE
Jak již bylo zmíněno, jsou principiálně dvě možnosti léčení těchto zlomenin. Replantace revizní endoprotézy a osteosyntéza.
Replantace je indikována při uvolněné endoprotéze, ať již při traumatu, či při aseptickém předúrazovém uvolnění.
Osteosyntéza je metodou volby při stabilní endoprotéze. Měla by splňovat kritéria biologické syntézy. Hlavními požadavky jsou miniinvazivita, úhlová stabilita, při dlahové syntéze pak užití nízkokontaktní přemosťující dlahy s možností zavádění polyaxiálních zamykatelných šroubů (obr. 5).
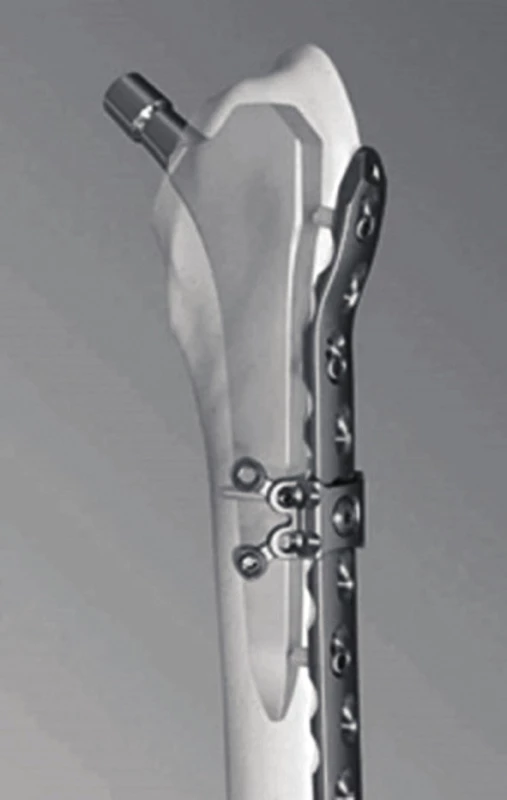
Relativní technologickou novinkou pro fixaci dlahy tam, kde nelze užít polyaxiálně zaváděných šroubů, je kabelový nebo páskový cerklážní systém (obr. 6). Elastické cerklážní kabely či pásky splňují kritéria biologické syntézy a úhlové stability na rozdíl od klasické drátěné cerkláže [2].

Hřebování je metoda nejlépe splňující kritéria miniinvazivity, časné pooperační stability a biologického operování, neboť netanguje místo zlomeniny. Hřebu lze užít, pokud lze extrahovat původní implantát, nebo pokud při zavádění hřebu mezi původním implantátem a hřebem zůstane dostatečně dlouhý kostní můstek (10 cm), aby nevznikl krátký úsek kosti v prostředí nestejné elasticity a tedy locus minoris rezistentiae. Současně musí být dostatečně dlouhá „pracovní část“ osteosyntézy. To se týká endoprotéz či syntéz zejména proximálního femuru. U periprotetických zlomenin kolenního kloubu závisí možnost užití hřebu na typu použité endoprotézy. U protéz typu „open book“ lze zavést pod štítem endoprotézy retrográdní hřeb ve správné lokalizaci. U protéz s nízkým štítem pak preferujeme osteosyntézu dlahovou.
VLASTNÍ SOUBOR
V letech 2009-2014 bylo na naší klinice hospitalizováno 26 pacientů s periprotetickou či periimplantátovou zlomeninou. Z toho 15 nemocných s periprotetickou zlomeninou femuru,
šest nemocných se zlomeninou předloktí (4x radius, 2x ulna), čtyři nemocní s periimplantátovou zlomeninou humeru a jeden nemocný se zlomeninou tibie. Operační řešení bylo zvoleno ve všech případech. Žen bylo v našem souboru 21 tedy 80 %, mužů bylo pět, tedy 20 %. Věkově byli tito nemocní v rozmezí 56-91 let, průměr 82 let.
KAZUISTIKY
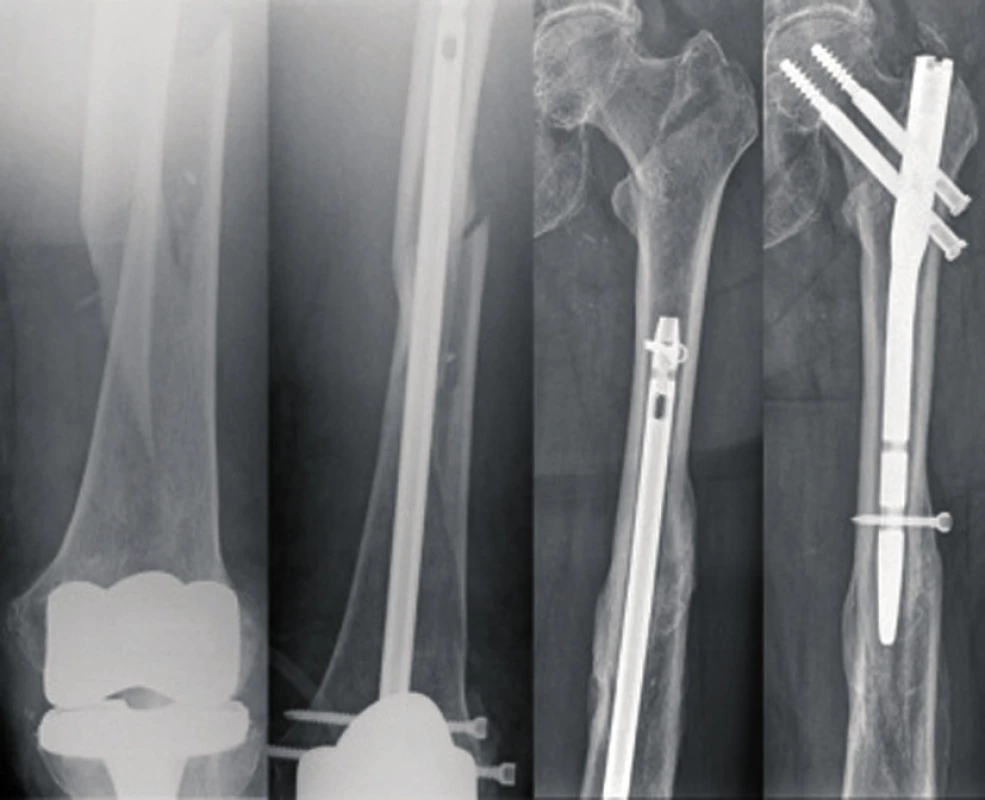
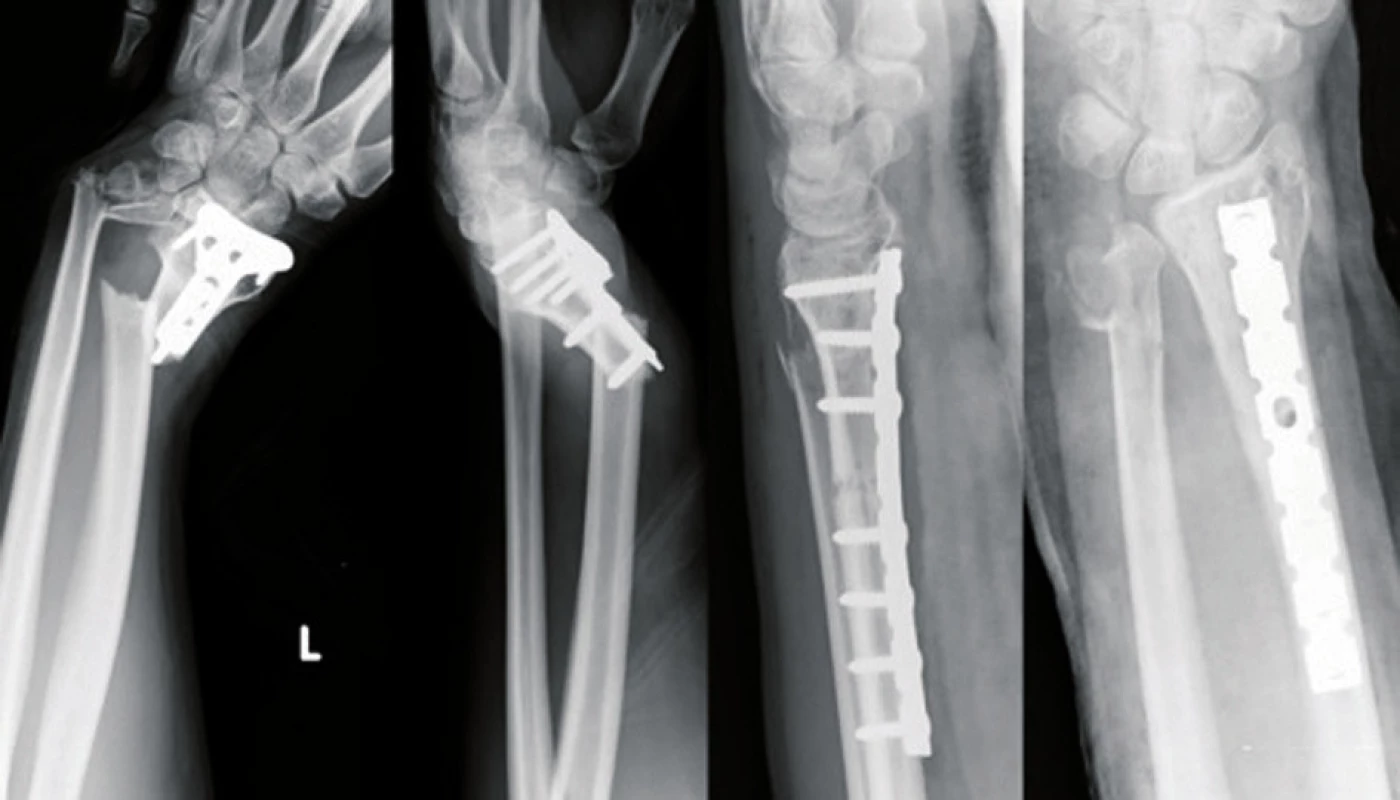
Kazuistika 1: 82letá žena, sedm let po TEP levého kolene. Po pádu na rovině došlo k periprotetické zlomenině II. typu dle Rorabecka. Při endoprotéze s nízkým štítem provedena osteosyntéza retrográdním hřebem. Dále bez komplikací zhojena, vertikalizována a dimitována. Soběstačná doma, chodila s oporou jedné hole. V odstupu devíti měsíců od osteosyntézy další pád s periimplantátovou - pertrochanterickou zlomeninou. Při krátkém kostním můstku nad původním hřebem a při zhojené zlomenině zvolen sekvenční postup - v jedné době extrakce původního hřebu, syntéza petrochanterické zlomeniny per PFN. V současné době zlomenina zhojena, nemocná soběstačná, chodí s oporou jedné hole i na delší procházky (obr. 7).
Kazuistika 2: 90letý muž, tři měsíce po osteosyntéze subtrochanterické zlomeniny, při chůzi o berlích pád s periimplantátovou zlomeninou suprakondylicky v místě zajišťovacích čepů. Při nezhojené zlomenině provedena syntéza uzamykatelnou kondylární dlahou s fixací dlahy v proximálním fragmentu kortikálními šrouby mimo implantát a cerklážními páskami Medin. Zhojen, vertikalizován. V současné době na rehabilitačním lůžku (obr. 8).
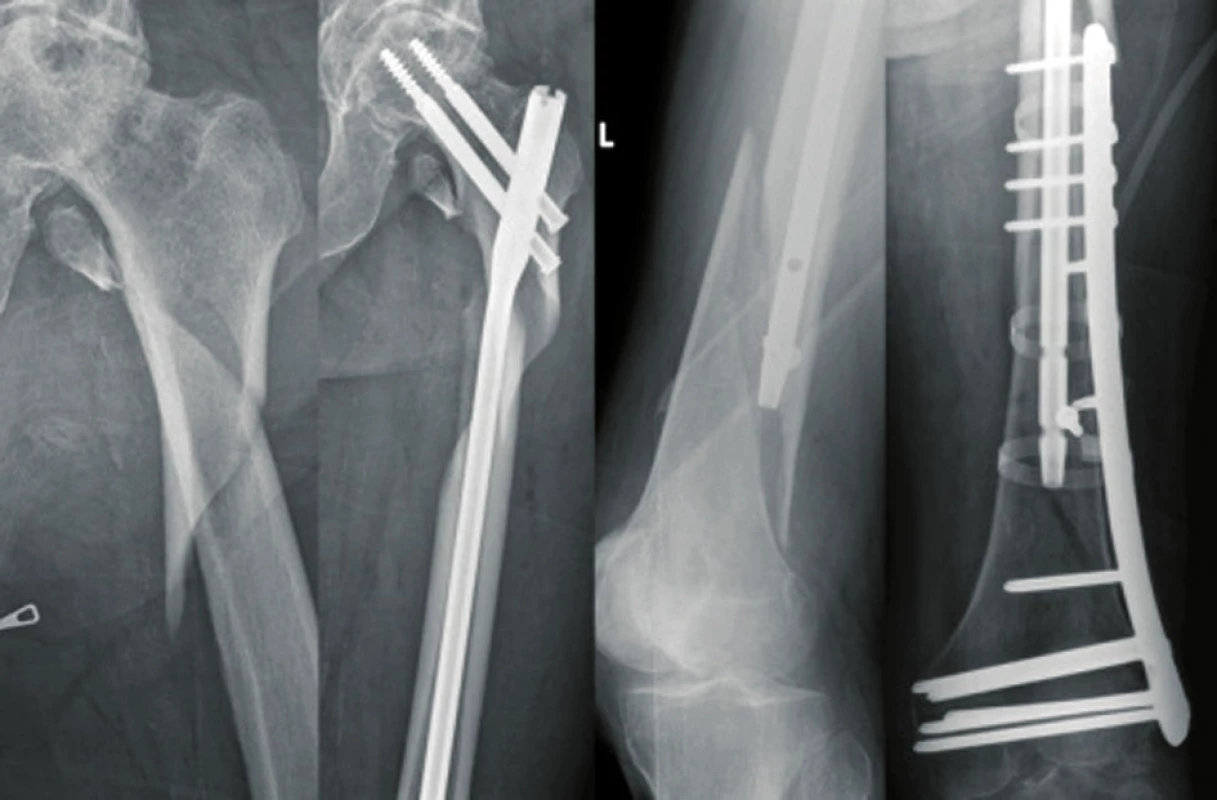
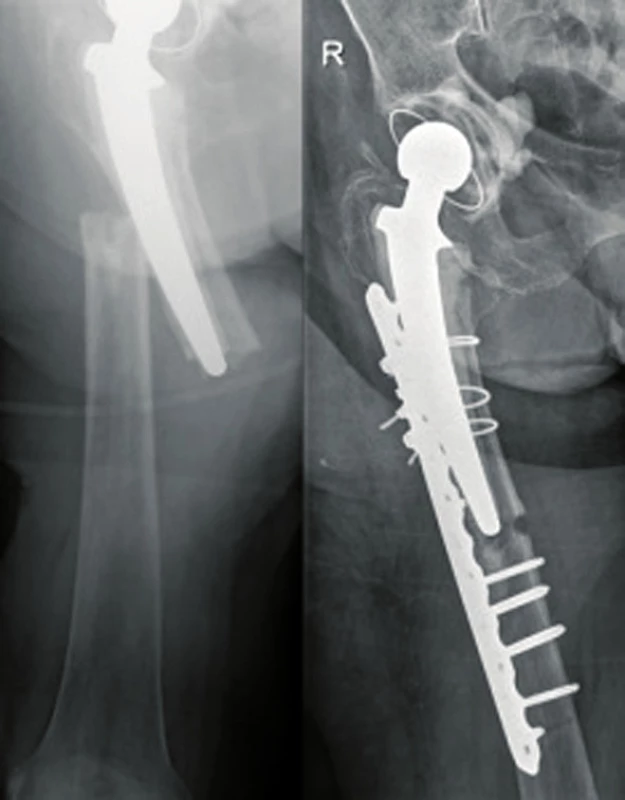
Kazuistika 3: 91letá nemocná, 20 let po TEP kyčelního kloubu pro artrózu. Po pádu na schodech periprotetická zlomenina B1 typu řešena polyaxiální uzamykatelnou dlahou a cerkláží kabelovým systém s důslednou extrakcí cementu v místě zlomeniny. Zhojena, vertializována, žije u dcery, chodí na kratší vycházky (obr. 9).
Kazuistika 4: 91letý muž, 11 let po TEP kolenních kloubu, po pádu komplexní periprotetická zlomenina. Neodkladně provedena repozice a osteosyntéza retrográdním hřebem. Pooperačně sukcesivní plicní embolizace i při zavedené prevenci TEN, pooperačně tři roky schopen chůze o jedné holi. Recentně uvolnění TEP kolene (obr. 10).
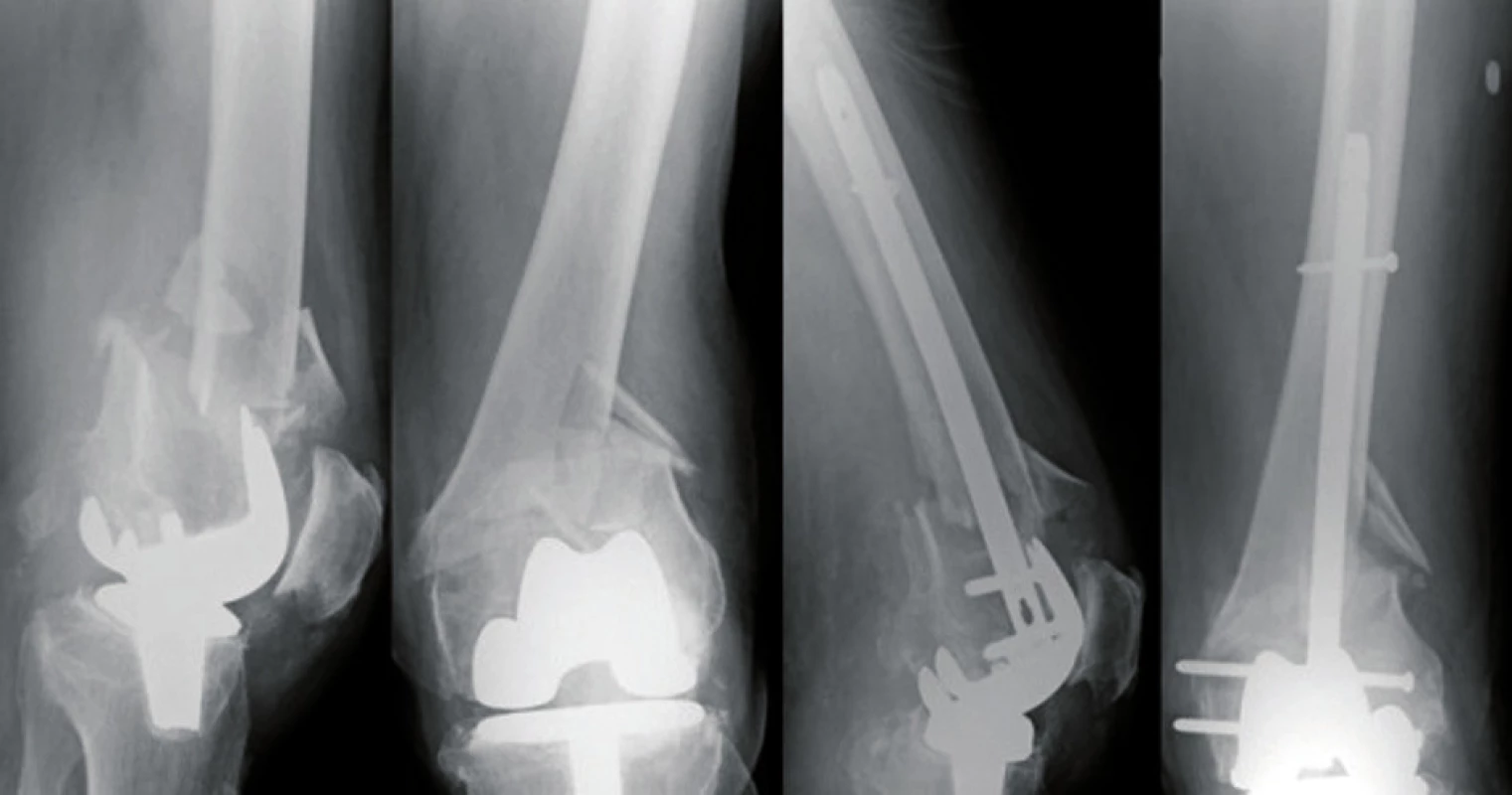
Kazuistika 5: 30letá pacientka po pádu na kole s frakturou distálního radia 23 A3, provedena repozice a osteosyntéza LCP dlahou. Tři roky poté pád na stejnou končetinu s otevřenou periimplantátovou zlomeninou Tscherne I. stupně, provedena extrakce původní dlahy a osteosyntéza osmiděrovou autokompresní dlahou. Pacientka nyní zcela bez omezení hybnosti (obr. 11, obr. 12).
DISKUZE
V letech 2009-2014 bylo na 1. chirurgické klinice léčeno 26 nemocných s periimplantátovou zlomeninou.
V souladu s literárními závěry byla operační léčba zvolena u 100 % případů. Operace byly většinou časovány jako neodkladné, při plném personálním i materiálním zajištění. U zlomenin nosných kostí při známém původním implantátu jsme operovali urgentně v režimu ústavní pohotovostní služby.
Použity byly tyto techniky: Přemostění implantátu poly-axiální dlahou, ve dvou případech s primární spongioplastikou, extrakce původního implantátu a stabilizace zlomeniny adekvátním hřebem, hřebování přes původní endoprotézu. Jako další varianta byla zvolena extrakce původního implantátu a jeho nahrazení delší modifikací. Tento způsob syntézy byl použit jak u dlahy, tak u hřebu. Dvakrát byl dočasně použit přemosťující ZF (zevní fixátor) u otevřené zlomeniny Gustillo-Tscherne III. stupně [12] s konverzí na dlahovou techniku po odhojení měkkých tkání do tří týdnů po původní operaci.
Z komplikací jsme zaznamenali: Dvakrát povrchní infekt, odléčený konzervativně bez nutnosti zásahu do syntézy, jedenkrát nekorektní postavení (osovou úchylku při hřebování periprotetické zlomeniny TEP kolene 10 st.). Tato odchylka nevedla k poruše hybnosti ani stereotypu chůze. U jednoho nemocného došlo k rozvoji hluboké žilní trombózy se sukcesivní plicní embolizací i přes adekvátní prevenci LMWH. Jedenkrát došlo k pozdnímu uvolnění endoprotézy kolene a rozvoji pseudoartrózy po retrográdním hřebování komplexní suprakondylické periprotetické zlomeniny u vysokověkého nemocného (92 let). Komplikace byla řešena extrakcí hřebu i endoprotézy a artrodézou hřebem Medin, bohužel s rozvojem MOF a exitem nemocného v časném v pooperačním období.
ZÁVĚR
Periimplantátové zlomeniny jsou paradoxně narůstající skupinou traumat pohybového aparátu po úspěšných osteosyntézách či artroplastikách, které vedou k návratu mobility, neřeší však původní komorbidity vedoucí k pádům a úrazům pohybového aparátu.
V drtivé většině jsou tyto zlomeniny indikovány k operačnímu řešení. Tvoří však poměrně svébytnou skupinu, která vyžaduje uvážlivou indikaci, předoperační plánování a velmi často využití technologicky vyspělých implantátů. Operační taktika je variabilní a velmi často vybočuje ze zavedených algoritmů. Je tedy třeba mít připravené i záložní varianty postupu u těchto delikátních výkonů. Vzhledem k relativně malé četnosti těchto typů zlomenin, jejich léčba patří na pracoviště mající dostatek zkušeností a adekvátní personální i materiální vybavení. Při dodržení těchto podmínek a při multioborové spolupráci s anesteziologem, intenzivistou, nutricionistou, fyzioterapeutem a dalšími odborníky je však prognóza většiny pacientů příznivá.
MUDr. Chrz Kristian
kchrz@seznam.cz
Sources
1. FERNANDEZ-FERNANDERZ, R., GARCIA-ELIAS, E., GIL-GARAY, E. Pero-perative fractures in uncemented total hip arthroplasty: results with a single design of stem implant. International Orthopaedics. 2008, 32, 307–313.
2. FOUSEK, J., VAŠEK, P. Dlahová osteosyntéza u periprotetických zlomenin typu Vancouver B1 a B2. Acta Chir Orthop Traumatolog Čech. 2009, 76, 410–416.
3. GOHAR, AN., SHAKOOR, AB., NASIR, A. Interobserver and Intraobser-ver Reliability and Validity of the Vancouver Classification System of Periprosthetic Femoral Fractures After Hip Arthroplasty. J Arthroplasty. 2012, 27, 1047–1050.
4. HOLLEY, K., ZELKEN, J., PADGETT, D. et al. Periprosthetic fractures of the femur after hip arthroplasty: an anylysis od 99 patients. HSS Journal. 2007, 10, 190–197.
5. HSIEH, PH., CHANG, YH., LEE, PC. et al. Periprosthetic fractures of the greater trochanter through osteolytic cysts with uncemented MicroStructured Omnifit prosthesis: retrospective analyses of 23 fractures in 887 hips after 5–14 years. Orthop. 2005, 76, 538–543.
6. JOHANSSON, JE., MCBOOM, R., BARRINGTON, TW. et al. Fracture of the ipsilateral femur in patients wih total hip replacement. J Bone Joint Surg. 1981, 63, 1435–1442.
7. KAIN, MS., MARCANTONIO, AJ., LORIO, R. Revision surgery occurs frequently after percutaneous fixation of stable femoral neck fractures in elderly patients. Clin Orthop. 2014, 472, 4010–4014.
8. LENA, T., DŽUPA, V., LUŃÁČEK, L. et al. Peroperační periprotetické zlomeniny u TEP kyčelního kloubu v letech 1995–2009. Acta Chir Orthop Traumatolog Čech. 2013, 80, 341–345.
9. MARSLAND, D., MEARS, SC. A review of periprosthetic femoral fractures associated with total hip arthroplasty. G Orthop Surg. 2012, 3, 107–120.
10. MCELFRESH, EC., COVENTRY, MB. Femoral and pelvic fractures after total hip arthroplasty. J Bone Joint Surg. 1974, 56, 483–492.
11. PARK, SK., KIM., YG., KIM, SY. Treatment of periprosthetic femoral fractures in hip arthroplasty. Clin Orthop Surg. 2011, 3, 101–106.
12. POKORNÝ, V. Traumatologie. Praha: Triton, 2002. 307 s. ISBN 80–7254–227–X.
13. POP, TS., GERGELY, I., ROMAN, C. et al. Periprosthetic femoral fractures after total hip arthroplasty. ASORIS. 2011, 4, 53–60.
14. RAYAN, F., HADDAD, F. Periprosthetic femoral fractures in total hip arthroplasty - a review. Hip Int. 2010, 20, 418–426.
15. SCHWARZKOPF, R., ONI, JK., MARWIN, SE. Total hip arthroplasty periprosthetic femoral fractures - A Review of Classification and Current Treatment. Bulletin of the Hospital for Joint Diseases. 2013, 71, 68–78.
16. TAKAHIRO, N., SANG, YL., YOSHITADA, S. et al. Treatment Results of a Periprosthetic Femoral Fracture Case Series: Treatment Method for Vancouver Type B2 Fractures Can Be Customized. Clin Orthop Surg. 2014, 6, 138–145.
17. THIEN, TM. Periprosthetic femoral fracture within two years after total Hhp replacement. J Bone Joint Surg. 2014, 96, 167.
18. TOMÁŠ, T., NACHTNEBL, L., OTIEPKA, P. Periprotetická zlomenina distálního femuru - klasifikace a terapie. Acta Chir Orthop Traumatolog Čech. 2010, 77, 194–202.
19. ZUCKERMAN, JD. Comprehensive Care of Orthopedic Injuries in the Elderly. Hardcover : Urban & Schwarzenberg. 1990, 699, ISBN 978–0806722412.
20. WANG, JQ., GAO, YS., MEI, J. et al. Revision hip arthroplasty as a treatment of Vancouver B3 periprosthetic femoral fractures without bone grafting. Indian Journal of Orthopaedics. 2013, 47, 449–453.
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery

2015 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- Pelvic Osteosynthesis using computer guided navigation
- Peri-implant fractures - new chalenge. Short review and case history
- Ipsilateral posterior shoulder dislocation and sternoclavicular dislocation – case report
- “The Chinese Method” of Intermingled Skin Grafting in severe burns: long term results, genetical aspects and potential use in burn disasters and difficult public health settings
- Trauma Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Ipsilateral posterior shoulder dislocation and sternoclavicular dislocation – case report
- Peri-implant fractures - new chalenge. Short review and case history
- Pelvic Osteosynthesis using computer guided navigation
- “The Chinese Method” of Intermingled Skin Grafting in severe burns: long term results, genetical aspects and potential use in burn disasters and difficult public health settings