Osteosyntéza dislokovaných fraktur patní kosti nitrodřeňovým hřebem C-Nail na našem pracovišti
:
Jan Vrchovecký
:
Chirurgie a úrazová chirurgie, Městská nemocnice Ostrava
:
Úraz chir. 25., 2017, č.3
Úvod:
Článek pojednává o možnostech léčby zlomenin patní kosti. V poslední době je na většině pracovišt jako metoda volby při osteosyntéze fraktur kalkanea využívaná úhlově stabilní dlaha aplikovaná z laterálního přístupu z tzv. Seattle řezu; tato metoda je však zatížena větším procentem lokálních infekčních a ischemických komplikací.
Cíl:
Cílem článku je zhodnotit osteosyntézy patní kosti pomocí relativně nové metody nitrodřeňového hřebovaní hřebem C-NAIL.
Materiál a metoda:
Autor vychází z vlastního souboru pacientů, u kterých byla za období 7/2014 – 12/2016 provedena osteosyntéza 31 fraktur patní kosti, z nichž ve 30 případech byl použit C-NAIL, v jednom případě byla u otevřené fraktury provedena transfixace Ki dráty.
Výsledky:
U operovaných pacientů za dva roky se zatím nevyskytuje závažnější komplikace, která by si vyžádala provedení artrodézy, tento časový úsek je však příliš krátký ke spolehlivému zhodnocení tohoto aspektu. V přímém srovnání jsou výsledky po osteosyntézách hřebem výrazně lepší než po osteosyntézách úhlově stabilní dlahou co do funkčního výsledku i co do komplikací při hojení ran.
Závěr:
Osteosyntéza patní kosti hřebem C-nail poskytuje podle sledovaného souboru pacientů lepší výsledky než při použití úhlově stabilní dlahy. Vzhledem k provedení a miniinvazivnímu přístupu při řešení těchto zlomenin dochází k lepšímu hojení měkkých tkání s minimem ischemických a infekčních komplikací ve srovnání s LCP dlahou aplikovanou metodou ORIF.
Klíčová slova:
Patní kost, C-NAIL, nitrodřeňová osyteosyntéza patní kosti, LCP dlaha.
ÚVOD
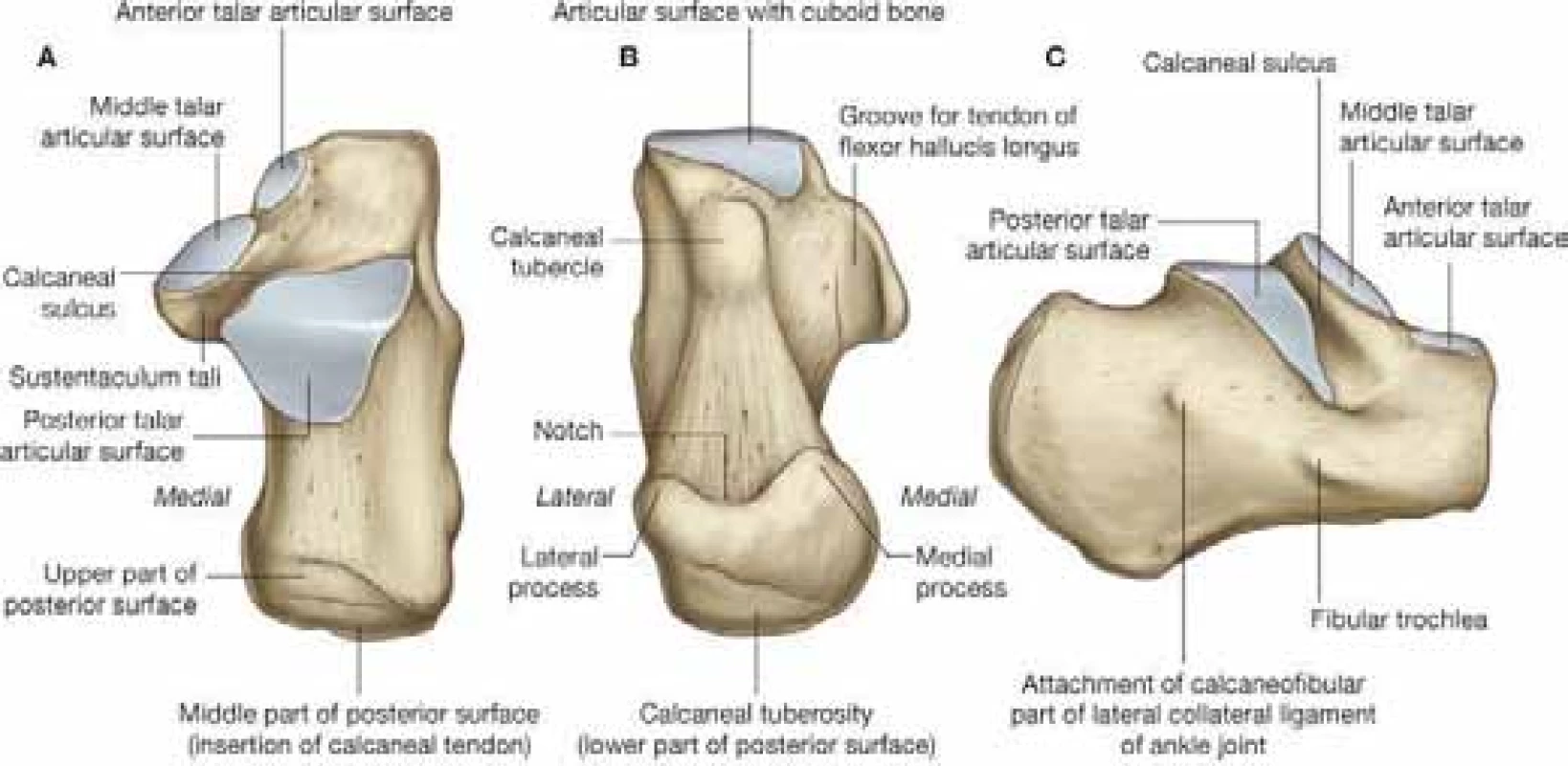
Anatomie patní kosti
Patní kost je největší ze sedmi tarzálních kostí. Na povrchu se nacházejí čtyři kloubní plochy – přední, střední a zadní kloubní plocha tvořící talokalkaneární kloub. Ventrálně pak kloub kalkaneokuboidní.
Zadní kloubní plocha je oválného konvexního tvaru s laterokaudálním sklonem 45°. Tvoří samostatný kloub a podpírá talus. Tato anatomická struktura je stěžejní v patologickém mechanizmu nitrokloubních zlomenin. Ventrolaterálně ústí do sinus tarsi.
Střední kloubní plocha je oválná a konkávní a leží nad sustentakulem. Bývá anatomicky variabilní. Mezi střední a zadní fasetou je sulcus calcanei, který tvoří dno tarzálního kanálu.
Anterolaterálně od střední fasety leží přední kloubní plocha, která ventrálně ohraničuje sinus tarsi a upíná se na ni ligamentum bifurcatum, které je složeno ze dvou porcí – ligamentum calcaneonaviculare a ligamentum calcaneocuboideum. Tarzální kanál dále spoluvytváří pět vazů – tři porce dolního extenzorového retinakula, a talokalkaneální interosseální vaz, který má dvě porce – šikmý talokalkaneálni (cervikálni) vaz a vaz tarzálniho kanalu [4, 10].
Přední plochu patní kosti pokrývá kloubní plocha, která je součástí kalkaneokuboidního kloubu a je příčně konvexní, spojena s kuboideem plantárním kalkaneokuboidním vazem. Ventrolateralní část patní kosti s přední a střední kloubní facetou napomáhají v podpoře laterálního výběžku talu. Subtalární kloub je mimo kloubního pouzdra zpevněn třemi vazy, ligamentum talocalcaneum interosseum, laterale a mediale. Třetím kloubem, na kterém patní kost participuje, je talokalkaneonavikulární kloub, nazývaný též „coxa pedis“ s ohledem na svůj tvar, který je kulovitý. Od sustentakula k tuberozitě navikularní kosti se napíná ligamentum calcaneonaviculare plantare, ventrálně přechazející ve fibrózní chrupavku zvětšující kloubní jamku. Má dvě porce a jako takzvané „spring ligament“ se podílí na tvorbě klenby nohy podepřením hlavy talu. Při jeho ruptuře dochází k vyrovnání podélné a příčné klenby nohy vsunutím talu mezi kalkaneus a navikulární kost [3, 4]. Největší šlachou na patní kosti je Achillova šlacha, která se upíná na tuber kalkanea.
Historie léčby zlomenin patní kosti
Fraktura patní kosti tvoří malou část z celkového počtu zlomenin, cca 1-2 %. Dislokované intraartikulární fraktury kalkanea tvoří cca 70 % všech fraktur patní kosti v dospělosti [12, 16]. Vznikají především při doskoku z výšky na extendované dolní končetiny. Tyto zlomeniny, i když jsou malé co do rozsahu na lidském těle, jsou velmi závažné svým dopadem a mnohdy i invalidizujícími následky pro pacienta. Ekonomický dopad léčby těchto zlomenin je také velmi vysoký, proto se věnuje problematice léčby a řešení následků těchto zlomenin velká pozornost.
Postupem času došlo k odklonu od čistě konzervativní terapie. Nejprve šlo o repoziční manévry, k čemuž dopomohlo hlavně uvedení RTG do praxe; následně proběhly pokusy o operační repozici za pomoci Kirschnerovy extenze a redresního aparátu, později například metodou zavedení Steinmannova hřebu do tuber clacanei [2]. V dalších letech se začaly objevovat pokusy o krvavou repozici zadní kloubní plochy s elevací raspatoriem z malého laterálního přístupu s vložením kostního štěpu publikované například Palmerem [7].
Přestože první zmínky o osteosyntéze patních kostí pocházejí ze začátku 20. století, většího rozvoje dosáhla operační terapie otevřenou repozicí a stabilní vnitřní fixací od 80. let 20. století, díky rozvoji a následně rutinnímu využití CT vyšetření, které zpřesnilo diagnostiku a klasifikaci zlomenin kalkanea. Nejužívanější klasifikaci vypracoval v 90. letech Sanders na základě CT vyšetření, ze které vychází poměrně přesné a do nynějších dnů užívané indikace k operační terapii [13].
Současnost
V posledních letech při dislokovaných intraartikulárních frakturách patní kosti je na většině pracovišť metodou volby úhlově stabilní dlaha, vyvinutá firmou Synthes ve spolupráci s AO Foundation, která se aplikuje z laterálního přístupu z řezu Seattle. Tento typ operace sebou přináší velké nároky na dobrý stav měkkých tkání a pooperačně je podle lieratury riziko vzniku okrajových nekróz 0,4–14 % [5, 9]. Tato diference je závislá na dokonalém provedené řezu a nutnosti znalosti anatomie cévního zásobení laterální plochy nohy.
V případě otevřených fraktur je s výhodou používána zevní fixace či transfixace Ki dráty k překlenutí období hojení měkkých tkání. Následná konverze na jiný typ osteosyntézy možná je, ale většinou není využívána.
Od roku 2012 je další možností v léčbě dislokovaných intraartikulární fraktur patní kosti nitrodřeňová osteosyntéza patním hřebem. Tento hřeb byl vyvinut firmou Medin ve spolupráci s Pardubickou krajskou nemocnicí a Univerzitní klinikou v Drážďanech. Jeho využití je možné jak pro extraartikulární, tak intraartikulární fraktury typu Sanders I-IV, Joint Depression type i Tongue type podle klasifikace Essex-Lopresti.

MATERIÁL A METODA
Soubor pacientů
Na našem pracovišti je používán od roku 2014 jako metoda volby. Za období 7/2014 – 12/2016 jsme provedli osteosyntézu 31 fraktur patní kosti, z nichž ve 30 případech byl použit C-NAIL.
Rozdělení podle Sandersovy klasifikace
|
|
Sanders II |
Sanders III |
Sanders IV |
|
Počet pacientů |
9 |
15 |
6 |
|
% |
30 |
50 |
20 |
V jednom případě, kdy šlo o otevřenou frakturu typu Sanders IV, byla použita fixace Ki dráty. Operovali jsme většinou odloženě pro výskyt otoku měkkých tkání v rozmezí 1–22 dnů od úrazu s průměrným odstupem 8,3 dne od poranění. V případě bilaterální fraktury patní kosti jsme neprovedli osteosyntézu obou kostí, vždy byla provedena jen unilaterálně.
Operační postup
Operujeme v ATB cloně s předoperačním podáním cefazolinu v poloze pacienta na zdravém boku s mírně pokrčenou končetinou a naloženým turniketem. Doba bezkrví byla průměrně 52 minut s variabilitou od 30-75 minut. Operační výkon zahajujeme laterálním řezem v délce cca čtyři centimetry od apexu fibuly směrem k bazi pátého metatarsu, postupujeme přes sinus tarsi k zadní kloubní ploše, kterou otevřeně reponujeme, někdy také za pomoci Schantzova šroubu zavedeným do tuber calcanei v místě předpokládaného průběhu hřebu a po obnovení Bohlerova úhlu fixujeme většinou dvěmi spongiózními šroubky s krátkým závitem těsně pod kloubní plochou (obr. 4).
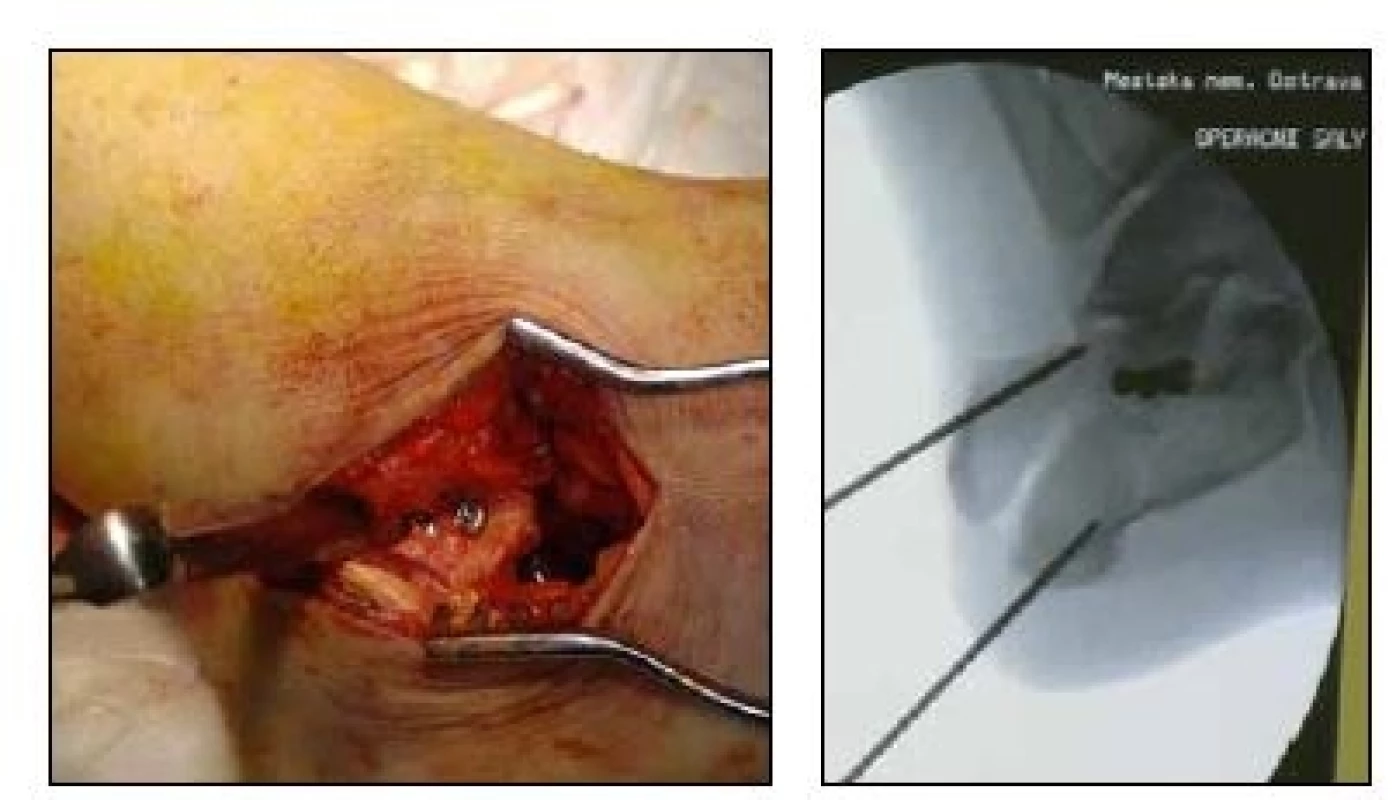
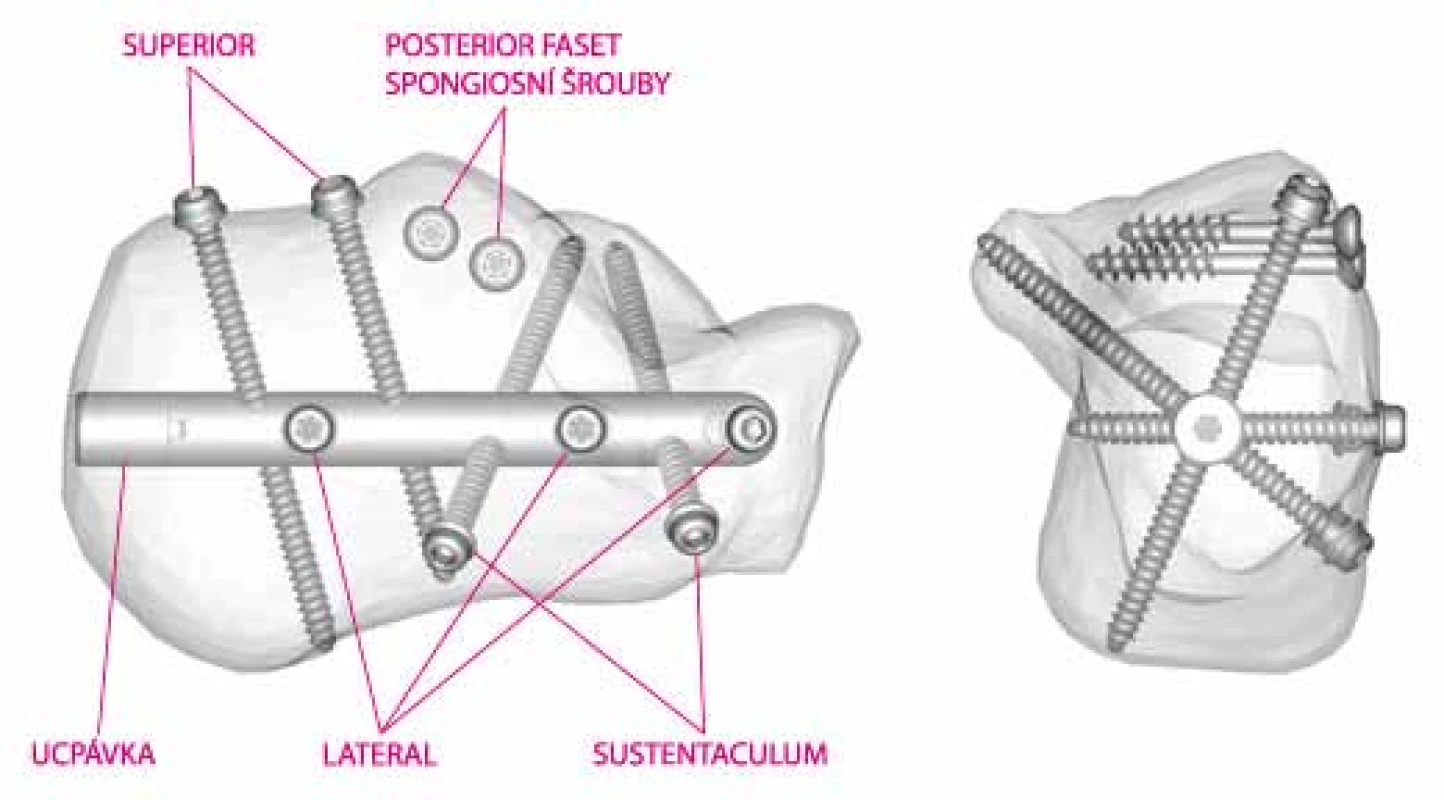
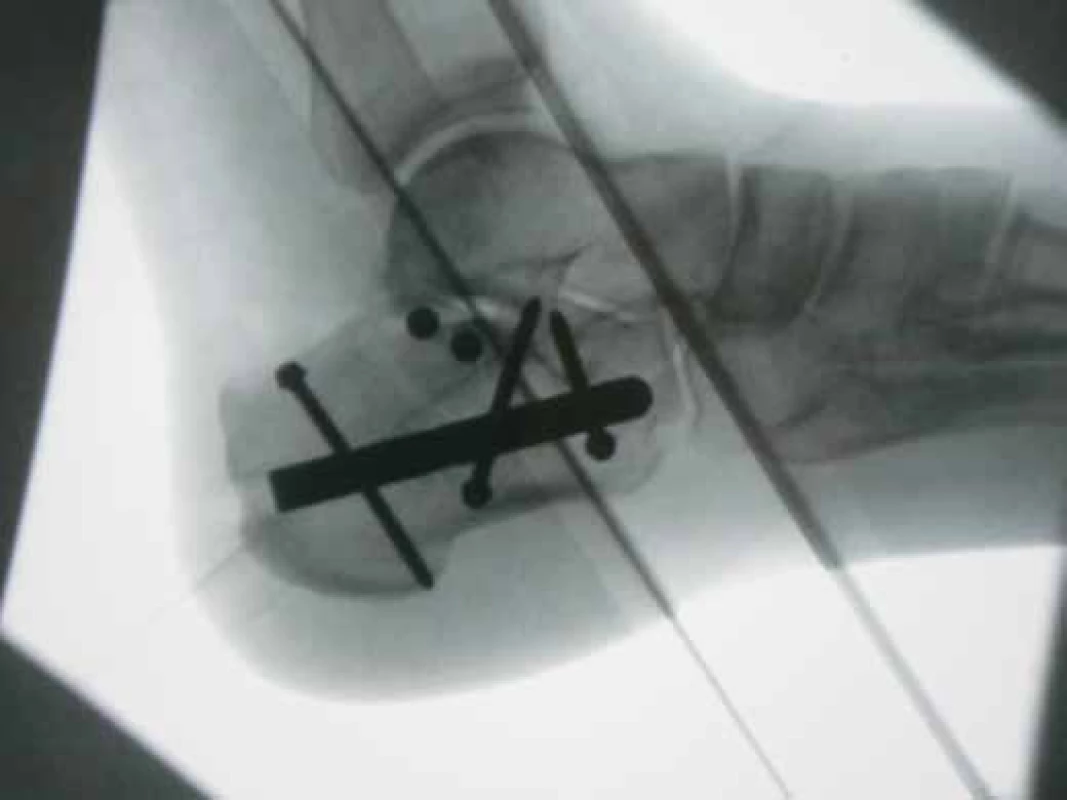
Jejich polohu kontrolujeme pod RTG ve standardních a v Brodenově projekci. Poté v místě zavedení hřebu provedeme malou incizi pod úponem achillovy šlachy a zavádíme vodicí drát směrem do středu kalkaneokuboidního kloubu. Poloha drátu je ověřena pod RTG ve dvou projekcích. Vrtání otvoru pro hřeb je provedeno kanulovaným vrtákem po vodícím drátu, měkké tkáně jsou chráněny pouzdrem vrtáku, hloubka vrtání je kontrolována v bočné projekci cca pět milimetrů pod kalkaneokuboidální kloub. Do otvoru je poté zaveden hřeb a poté zavádíme vodící dráty s olivkou do sustentákulárního výběžku přes cílič s označením SUSTENTACULUM a žlutě označené pouzdro. Poté po ověření správné polohy je vyvrtán otvor pro šroub a délka je odměřena pomoci kalibrovaného vrtáku. Zbývající šrouby jsou zavedeny přes cíliče s označením SUPERIOR a LATERAL stejným způsobem [6].
Při operacích námi provedenými jsme všechny zajištovací šroubky využili ve 20 případech (66.6 %), ve zbytku bylo použito šroubků méně (obr. 5).
Rány šijeme nevstřebatelným materiálem, nezavádíme drenáž.
Pooperační postup
Po operaci nohu bandážujeme, ledujeme, elevujeme, ponecháváme bez sádrové fixace. V prvním pooperačním dnu začíná pacient s rehabilitací bez zátěže operované končetiny, po zvládnutí chůze o berlích propouštíme pacienta do domácího ošetřování. Dimise bývá průměrně po třech až čtyřech dnech od operace, pokud hojení měkkých tkání není výrazněji narušeno.
Vytažení stehů podle hojení ran bývá 10. – 14. den po operaci, poté následuje rehabilitace, většinou ambulantní na našem RHB oddělení.
Po pěti až šesti týdnech po RTG kontrole povolujeme zátěž 30 %, po 12 týdnech plnou zátěž.
VÝSLEDKY
V našem souboru pacientů operovaných za dva roky se zatím nevyskytuje závažnější komplikace, která by si vyžádala provedení artrodézy; tento časový úsek je však příliš krátký ke spolehlivému zhodnocení tohoto aspektu. V přímém srovnání jsou výsledky po osteosyntézách hřebem na našem pracovišti výrazně lepší než po osteosyntézách úhlově stabilní dlahou, kterou jsme od zavedení hřebu zatím nepoužili. Průměr pro Bohlerův úhel předoperačně byl 7,5 st., při pooperačním hodnocení podle RTG byl Bohlerův úhel průměrně 22 st. Závislost pooperačních potíží byla ze subjektivního hodnocení pacientů závislá nejen na obnovení Bohlerova úhlu, ale ve velké míře také na správné repozici a obnovení délky kalkanea a vyrovnání valgus a varus deformity.
Ve světové literatuře je uvedeno, že pokud je osteosyntéza kvůli otoku a postižení měkkých tkání po 14 a více dnech od poranění poté již z důvodu vazivového hojení a jizvení měkkých tkání, bývá hlavně u výrazněji dislokovaných fraktur možnost anatomické repozice velmi ztížena a zvyšuje se riziko infekce a sekundárního hojení rány [1, 11, 14, 15]. U našich pacientů jsme nezaznamenali žádnou infekční komplikaci. Okrajová nekróza rány se vyskytla u jednoho pacienta (3,5 %), silného kuřáka, jehož spotřeba byla 40 – 60 cigaret/den.
V našem souboru pacientů byla jednom případě operace kvůli enormnímu otoku a postižení měkkých tkání provedena po 22 dnech, a můžeme výše uvedenou tezi potvrdit. Exaktní repozice byla po této době téměř nemožná pro vazivové hojení kosti, nutnost rozrušení těchto můstků a obnovení kontury kosti vedlo k výrazné destrukci spongiozní, ale i kortikální části kosti. I přes provedenou spongioplastiku je tato osteosyntéza s velmi špatným výsledkem. Při RTG kontrole po devíti měsících od úrazu byl naměřen Bohlerův úhel nula stupňů, výrazná deformita varus 15 st. a zkrat kalkanea. Pacientka je po devíti měsících po úrazu sice mobilní, ale bolesti se dostavují již po krátké chůzi. Pokud nedojde ke zlepšení v následujícím roce, budeme řešit tento stav artrodézou sub talo.
DISKUZE
Osteosyntéza patní kosti je kontroverzní téma, kdy i v dnešní době přes dostupnost moderních miniinvazivních implantátů řada traumatologů preferuje konzervativní postup z obavy stran hojení měkkých tkání a funkčního výsledku. V případě kalkanea snad nejvíce platí staré pravidlo, že anatomický dokonalý RTG snímek ještě nezaručuje dobrý funkční výsledek. V případě indikace operační terapie je nutno vhodně volit implantát, který zaručí nejlepší předpoklady pro následnou rekonvalescenci a rehabilitaci pacienta. Podmínkou k péči o zlomeniny patní kosti je, aby pracoviště disponovalo všemi běžnými možnostmi a zkušeným operatérem, který tyto ne zcela rutiní postupy ovládá.
ZÁVĚR
Osteosyntéza patní kosti hřebem C-NAIL poskytuje podle našeho souboru pacientů výrazně lepší výsledky než při použití úhlově stabilní dlahy. Vzhledem k provedení a miniinvazivnímu přístupu při řešení těchto zlomenin dochází k lepšímu hojení měkkých tkání s minimem ischemických a infekčních komplikací ve srovnání s LCP dlahou aplikovanou metodou ORIF. Pooperačně není nutností imobilizace končetiny sádrovou fixací, aplikujeme jen bandáž, pacient tedy může časně začít rehabilitovat a snižuje se riziko vzniku trombembolické nemoci [8].
V pooperačním sledování pacientů dle subjektivního hodnocení a našeho sledování není dobrý výsledek závislý jen na kvalitním obnovení Bohlerova úhlu, ale stejný význam má také obnovení délky patní kosti a vyrovnání valgus a varus deformity.
MUDr. Jan Vrchovecký
Sources
1. BENIRSCHKE, SK., KRAMER, PA. Wound Healing Complications in Closed and Open Calcaneal Fractures. J Orthop Trauma. 2004, 18, 1–6.
2. GISSANE, W. A discussion on „fractures of the os calcis“. J Bone Jt Surg. 1947, 29, 254–255.
3. GROSS, JM., FETTO, J., ROSEN, E. Vyšetřeni pohyboveho aparatu. Praha : Triton, 2005. Translation. Copyright 2002 by Gross, JM, Fetto, J, Rosen E. 599 s., ISBN80-7254-720-8
4. KEENER, BJ., SIZENSKY, JA. The Anatomy of the Calcaneus and Surrounding Structures. Foot Ankle Clin N Am. 2005, 10, 413–424.
5. KOSKI, A., KUOKKANEN, H. Postoperative wound complications after internal fixation of closed calcaneal fractures a retrospective analysis of 126 consecutive patients with 148 fractures Scand J Surg. 2005, 94, 243–245.
6. Operační postup C-NAIL Medin – www.c-nail.eu
7. PALMER, J. The mechanismus and Treatment of Treatment of the Calcaneus. J Bone Jt Surg. 1948, 30A, 1–8.
8. POMPACH, M., CARDA, M., ŽILKA, L. et al. Hřebování patní kosti C-NAIL. Úraz chir. 2015, 23, 2. ISSN 1211-7080
9. POPELKA, V., ŠIMKO P. Operačná liečba intraartikulárnych zlomenín pätovej kosti. Acta Chirurg Orthopaedic et Traumatol Čech. 2011, 78, 106–113.
10. RAK, V., IRA, D., MAŠEK, M. Operative treatment of intra-articular calcaneal fractures with calcaneal plates and its complications. Indian J Orthop. 2009, 43, 271–280.
11. RAMMELT, S., BARTHEL, S., BIEWENER, A. et al. Calcaneusfrakturen-offene Reposition und interne Stabilisierung. Zentralbl Chir. 2003, 128, 517–528.
11. RAMMELT, S., ZWIPP, H. Fractures of the Calcaneus: Current Treatment Strategies. Acta Chirurg Orthopaedic et Traumatol Čech. 2014, 81, 177–196.
12. SANDERS, R. Displaced intra-articular fractures of the calcaneus. J Bone Joint Surg Am. 2000, 82, 225–250.
13. SANDERS, R. Intra-Articular Fractures of the Calcaneus: Present State of the Art. J. of Orthop. Trauma. 1992, 6, 252–265.
14. STEHLÍK, J., ŠTULÍK, J. Zlomeniny patní kosti. Praha : Galén, 2005. 114 s. ISBN8072623281
15. TENNENT, T., CALDER, P., SALISBURY, R. et al. The operative management of displaced intraarticular fractures of the calcaneum: a two-centre study using a defined protocol. Injury. 2001, 32, 491–496.
16. ZWIPP, H, RAMMELT, S, BARTHEL, S. Fracture of the calcaneus. Unfallchirurg. 2005,108, 737–748.
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery
2017 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- Therapeutic algorithm in a patient with open tibial fracture with extensive laceration of the soft tissue coverage – case report contribution to the discussion about limb salvage
- Bifocal bone transport in the treatment of infected nonunion of the tibia - case report
- Osteosynthesis of dislocated calcaneal fractures at our centre using the intramedullary C-Nail
- The Treatment of Comminutive Intraarticular Calcaneal Fractures by External Fixation
- Trauma Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- The Treatment of Comminutive Intraarticular Calcaneal Fractures by External Fixation
- Therapeutic algorithm in a patient with open tibial fracture with extensive laceration of the soft tissue coverage – case report contribution to the discussion about limb salvage
- Osteosynthesis of dislocated calcaneal fractures at our centre using the intramedullary C-Nail
- Bifocal bone transport in the treatment of infected nonunion of the tibia - case report
