Vliv časnější zátěže na hojení zlomenin patní kosti po stabilní osteosyntéze
Authors:
Roman Litner 1; Leopold Pleva 1; Jiří Kohut 3; Pavel Koscielnik 2; Jan Kubíček 3; Jiří Szeliga 1
Authors‘ workplace:
Klinika úrazové chirurgie FN Ostrava
1; Radiodiagnostický ústav FN Ostrava
2; Vysoká škola báňská TU Ostrava
3
Published in:
Úraz chir. 26., 2018, č.3
Overview
Autoři v práci prezentují výsledky pracovní skupiny pacientů se včasnějším zatěžováním poraněné patní kosti ošetřené osteosyntézou LCP dlahou a C-nailem ve srovnání s kontrolní skupinou se standardním postupem zatěžování poraněné končetiny po osteosyntéze.
Cíl: Zhodnocení vhodnosti časnějšího zatěžování končetiny se zlomeninou patní kosti ošetřenou stabilní osteosyntézou s doporučením metodiky pooperační péče o tyto pacienty.
Materiál a metodika: Pracovní a kontrolní skupinu pacientů jsme sledovali klinicky a pomocí optoelektronické stereofotogrammetrie a hodnotili pomocí UZ vyšetření a spektrální analýzy. Do pracovní skupiny se nám podařilo zařadit 18 pacientů a do kontrolní šest pacientů ošetřených 11x dlahou a 13x hřebem.
Výsledky: Po zhodnocení UZ vyšetření a části pacientů po stránce spektrální analýzy vykazují trendy v grafech strmější charakter růstu pro pracovní skupinu s časnějším zatěžováním než pro kontrolní skupinu s pozdějším zatěžováním poraněné končetiny.
Závěr: Na menším souboru pacientů se nám podařilo prokázat, že pro hojení zlomenin patní kosti po stabilní osteosyntéze je vhodnější dřívější zátěžování poraněné končetiny postupně plnou váhou těla.
Klíčová slova:
Dislokované zlomeniny patní kosti – LCP dlaha – C-nail – včasnější pooperační zátěž postižené končetiny
Úvod
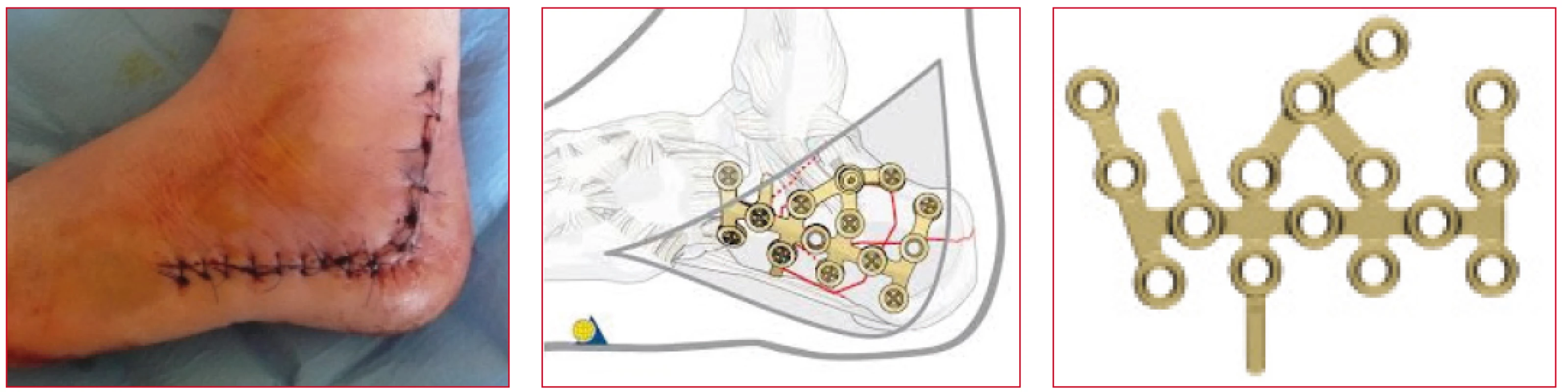
Zlomeniny patní kosti nepatří frekvencí výskytu k častým; uvádí se, že tvoří kolem dvou procent všech zlomenin [12]. Dlouhou dobu byla považována za stabilní osteosyntézu zlomenin patních kostí dlahová osteosyntéza, jejíž počátky jsou datovány do roku 1921 [11]. Její použití se rozšířilo na počátku 80. let minulého století v souvislosti s rozvojem CT vyšetření a vytvořením Sandersovy a později Zwippovy klasifikace.
Problémem v léčbě zlomenin patní kosti dlahovou osteosyntézou je hojení rozšířené extenzivní rány v oblasti zadnín části nohy zvláště u rizikových pacientů [13]. Uvádí se až 21 % povrchních infekčních komplikací [6, 7].
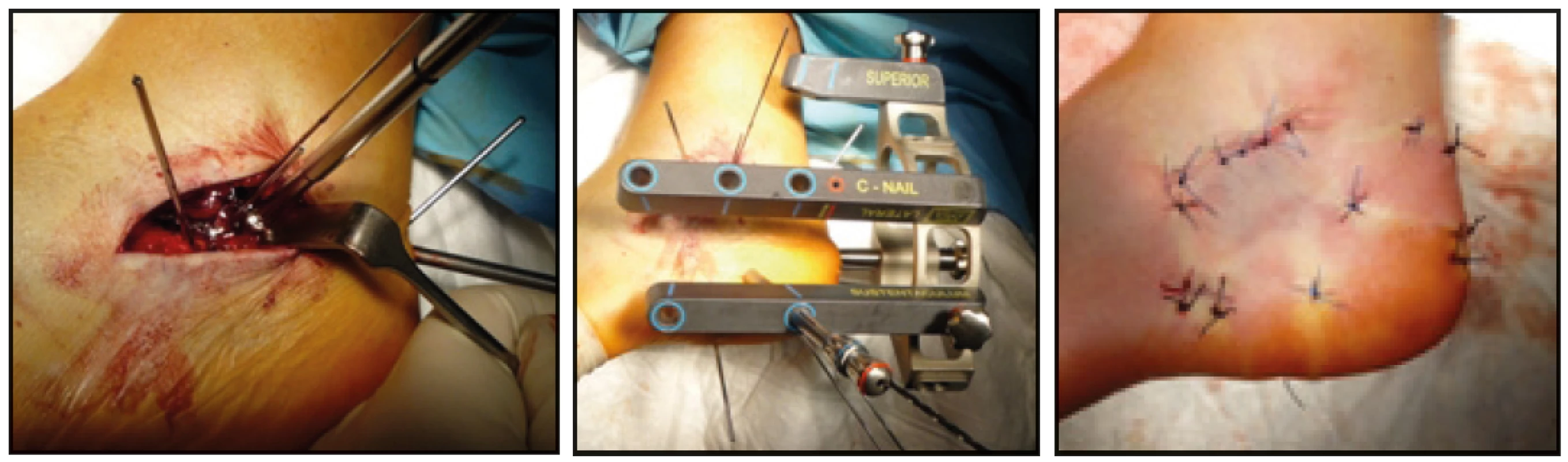
Ke snížení výskytu těchto komplikací byl vyvinut nový implantát pro miniinvazivní osteosyntézu zlomenin patní kosti – C-nail, jehož počátky použití jsou datovány do roku 2011 [10].
Tyto dva typy osteosyntéz zlomenin patní kosti jsou považovány za stabilní a za sledování pomocí stereo - fotogrammetrie a pedopedických vložek jsme provedli časnější zatěžování postižené končetiny s cílem posouzení tohoto časnějšího zatěžování na reparační kostní změny, správný stereotyp chůze s technikou správného odvíjení chodidla od podložky.
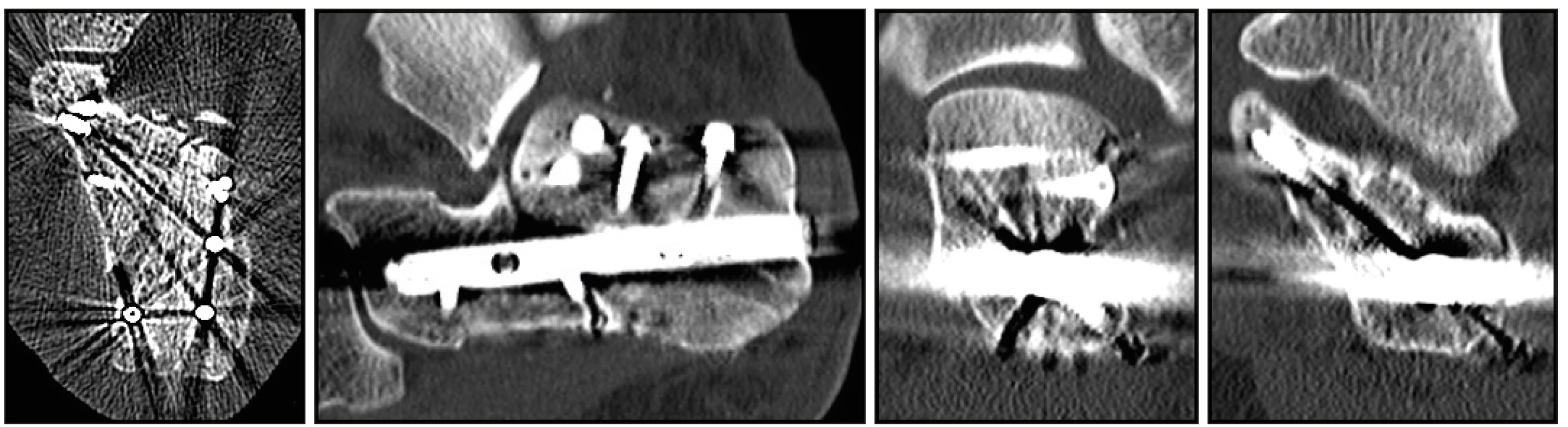
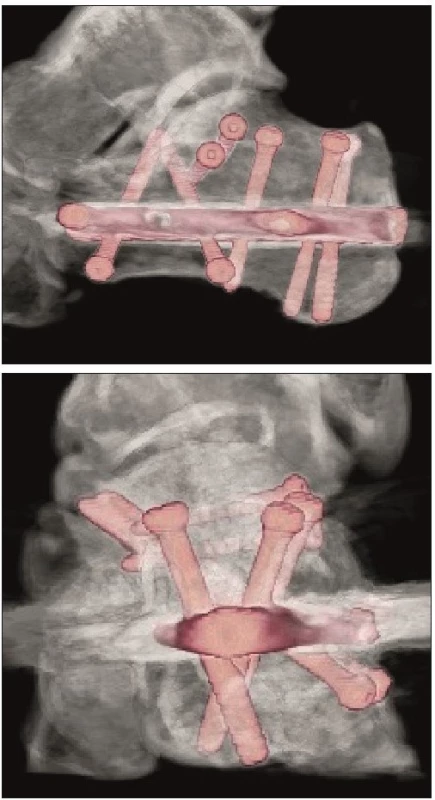
Metodika a materiál
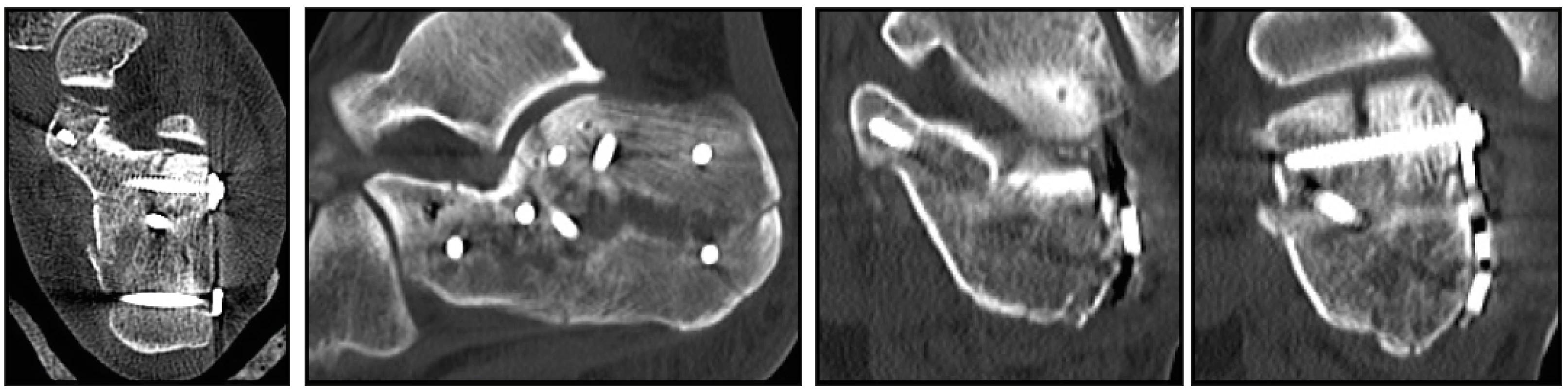
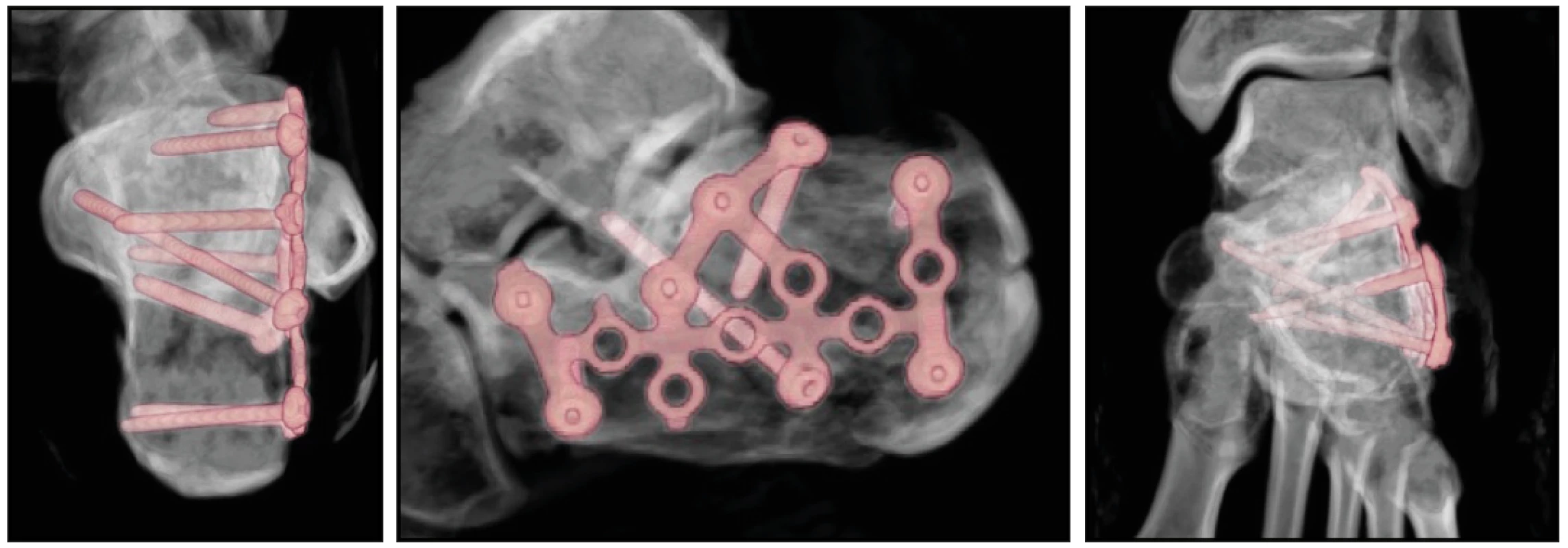
U vybraného souboru pacientů jsme kromě časnějšího zatěžování poraněné končetiny sledovali i biomechanické parametry po stabilních osteosyntézách zlomenin patních kostí. Ke sledování parametrů u pacientů jsme kromě klinického vyšetření využívali ultrazvuk (měření velikosti svalku v mm), vyšetření pomocí optoelektronické stereofotogrammetrie, vyhodnocení reparačních změn na rentgenologických obrazech pomocí spektrální analýzy a využití ke sledování zátěže pacientů pomocí pedopedických vložek.
Soubor pacientů jsme rozdělili na dvě skupiny: pracovní a kontrolní. K včasnějšímu zatěžování končetiny při této zlomenině v pracovní skupině jsme se rozhodovali dle velikosti úrazového násilí, typu zlomeniny patní kosti, typu operování, dle stability osteosyntézy, hojení měkkých tkání v poperačním obodobí a dle spolupráce pacienta. Vybírali jsme pacienty se zlomeninou jedné patní kosti (monotrauma) u spolupracujících pacientů, jejichž operační rány se zhojily primárně; pacienti byli schopni postupné dozované zátěže a kromě zlomeniny patní kosti nebyla poraněna žadná další struktura na dané končetině.
Po zhojení ran jsme prováděli v rámci pracovní skupiny kromě klinického vyšetření a rehabilitace rentgenologické vyšetření poraněné patní kosti v 3., 6., 9. a 12. pooperačním týdnu, ultrazvukové vyšetření a vyšetření pomocí optoelektronické stereofotogrammmetrie jsme prováděli v 3., 4., 5., 6., 9. a 12. týdnu a u části pacientů sledování zátěže i pomocí pedopedických vložek. Operovanou končetinu jsme začínali postupně zatěžovat po 3., 4., 5. a 6. pooperačním týdnu na 1/3, 1/2, 2/3 a nakonec plně váhou těla dle možnosti pacientů s vyloučením algických podnětů. Následně byla rentgenologická dokumentace vyhodnocena pomocí metody spektrální analýzy se zaměřením na dynamiku růstu kostního svalku v predilekčních místech. V kontrolní skupině byly doprovodné výše uvedená vyšetření prováděna stejně, jen zátěž poraněné končetiny byla na 1/3 váhy těla v rozmezí od 6. do 12. týdne pooperačně.
V letech 2012–2015 jsme na Klinice úrazové chirurgie FN v Ostravě ošetřili 206 pacientů se zlomeninami patní kosti. Z toho v 98 % se jednalo o nitrokloubní zlomeniny a bylo ošetřeno dlahovou osteosyntézou 54 zlomenin a hřebem 102 zlomeniny patní kosti.
Do pracovní skupiny se nám zatím podařilo zařadit pouze osmnáct pacientů, kteří byli schopni a souhlasili s výzkumem, a do kontrolní skupiny šest pacientů. Metodou ORIF bylo operováno sedm pacientů z pracovní skupiny a čtyři pacienti z kontrolní skupiny a hřebem 11 pacientů z pracovní a dva pacienti z kontrolní skupiny.
Sonografie
U pacientů na základě prohlédnutí pooperačního CT byla vybrána dostupná lomná linie na patní kosti, která pak byla sledovatelná UZ přístrojem. U pacientů s hřebem byla sledována mediální i laterální strana patní kosti, u pacientů po dlahové osteosyntéze byla ultrazvukem sledována mediální strana patní kosti. Ultrazvukové vyšetření pacientů obou skupin bylo prováděno na UZ přístroji GE LogiQ 7, lineární sondou s frekvenčním rozsahem 8-12 MHz. Jako preset přístroje bylo vybráno interně vytvořené nastavení, které rutinně používáme při vyšetření měkkých tkání. Nastavení TCG bylo ve střední poloze.
Při vyšetřování byla snaha o co nejkvalitnější zobrazení měkkých tkání v periostální oblasti patní kosti – tedy o co nejvyšší frekvenci - 12 MHz. Zde se ovšem projevilo, že nastavení co možná nejvyšší kvality nebylo možné použít u všech pacientů. Limitující bylo množství měkkých tkání i změny, které nebyly pacienty ovlivnitelné – zejména poúrazový/pooperační edém měkkých tkání. U části pacientů bylo nutné přistoupit ke snížení frekvence sondy, a tím k lepšímu zobrazení hlubších struktur i za cenu snížené kvality zobrazení. Pokud jsme při vstupním vyšetření přistoupili k tomuto kroku, používali jsme nižší frekvenci i u dalších kontrol příslušného pacienta.
I při dodržení stejného nastavení přístroje byly v rámci jednotlivých kontrol znatelné rozdíly v kvalitě obrazu dané hlavně různým stupněm edému u pacientů během dne a vyšetření.
Periostální hojivé změny se na ultrazvuku zobrazovaly jako různě silná hypoechogenní oblast v okolí lomné linie. V počáteční fázi v UZ obraze tyto změny odpovídají periostálnímu hematomu. Postupem času v této oblasti bylo patrné přibývání drobných hyperechogenit, tj. počínajících osifikací. Přítomnost intraoseálních reparačních změn samozřejmě z principu metody nelze hodnotit.
Ultrazvukové sledování tvorby svalku patní kosti je možné, ale je technicky náročné na provedení a je zatíženo i faktory, které nejme schopni ovlivnit. Změny v oblasti svalku byly patrny spíše při srovnávání vyšetření s delším časovým odstupem. V rámci sledování nebylo možné vycházet z dokumentace, která by přesně definovala vzhled svalku. Studie zabývající se vyšetřením svalku jsou raritní, byly v nich sledovány spíše dlouhé kosti [17, 21].
Stereofotogrammetrie
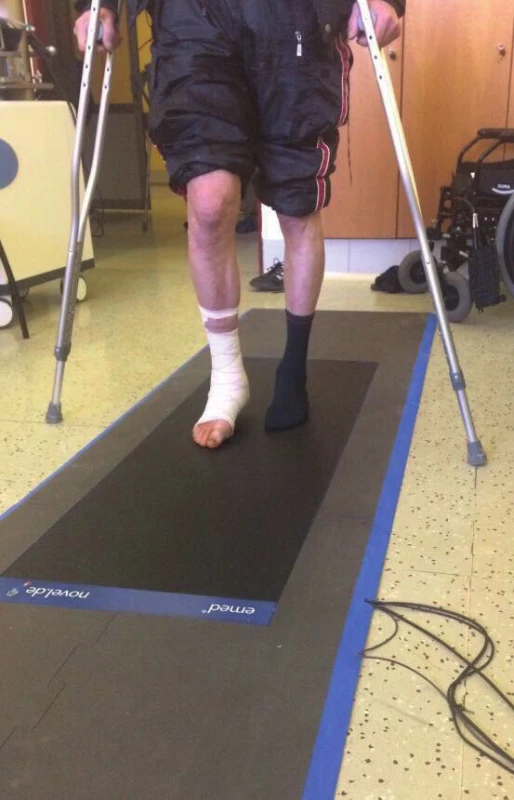
Je jednou z diagnostických metod, kde pomocí ortopedického chodníku vyšetřujeme fyziologický stereotyp chůze a zátěž, kterou pacient přenáší na končetiny. Ortopedický chodník, který využíváme při rehabilitaci, je měřící elektronický systém pro záznam a vyhodnocování rozložení tlaku nohy ve statických a dynamických podmínkách. Tato metoda nám poskytuje přesné a spolehlivé informace pro analýzu funkce nohy a diagnostiky případných patofyziologických odchylek. Při analýze dat mohou být detekovány deformity a poruchy chůze.
Možnosti vyšetření na ortopedickém chodníku
- Měření plantárního tlaku chodidla v dynamickém a statickém režimu
- Poskytnutí přesných informací pro diagnostiku chůze
- Detekce deformit a fyziologických odchylek chůze
- 3D zobrazení hodnot tlaku končetiny při zatížení
- Časový průběh zatížení
Metodika zátěžového vyšetření
Při klinickém vyšetření byl vybrán vhodný spolupracující pacient a upřesněna měřící metoda snímání zátěže končetiny při chůzi. Posuzované metody snímání fungují na principu měření zátěže, kde je vyhodnocována síla, kterou pacient zatěžuje končetinu a kontaktní tlaky na vymezených oblastech. Dále je hodnocena dynamická distribuce tlaku v jednotlivé fázi odvíjení chodidla. Vyšetření probíhalo od třetího týdne po osteosyntéze zlomeniny do šestého týdne s týdenní frekvencí a dále každý třetí týden až do 12. týdne.
Na obrázku 9 vidíme rozložení zátěže na plantární stranu chodidla a grafické znázornění distribuce zátěže. Pacient zatěžuje celou svou váhou (71kg), berle slouží jako stabilizační pomůcka. Zátěž je vždy porovnána s etalonem zdravé končetiny a mohou být vyhodnoceny fyziologické odchylky od správného stereotypu chůze s přesným rozložením síly na vybrané oblasti chodidla a dle těchto dat dostává pacient instrukce pro další rehabilitaci.
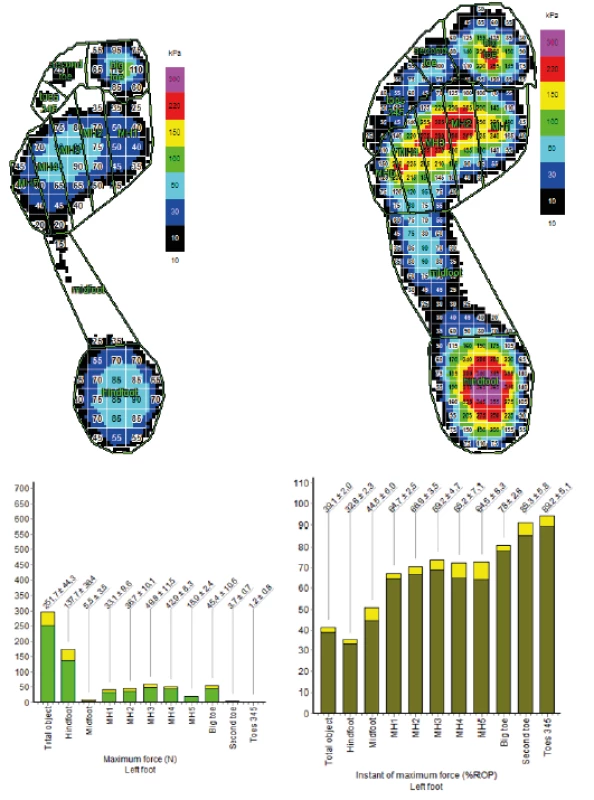
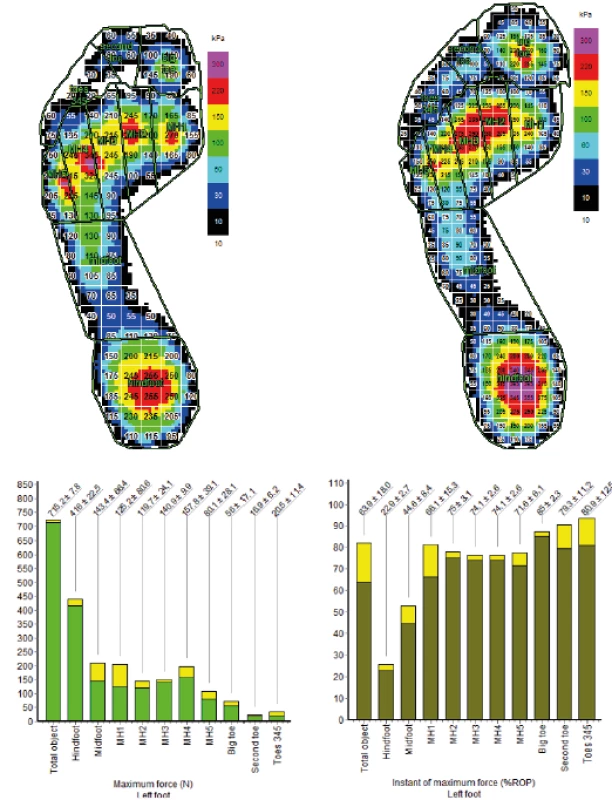
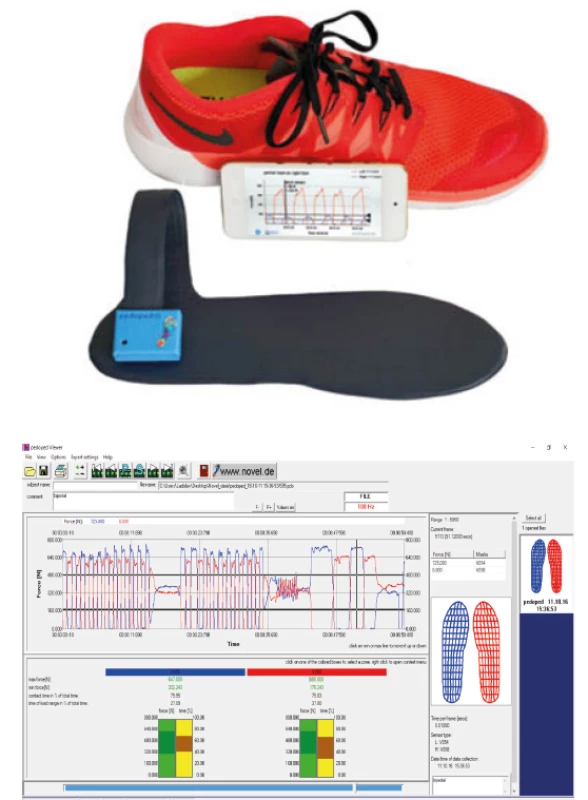
Pedopedické vložky
Rehabilitace probíhala i v domácí péči, kde pro sledování zátěže bylo použito pedopedických vložek, které mohou kontinuálně měřit zátěž končetiny i v domácím prostředí. Pacient má pedopedické vložky spárované s telefonem, kde má přednastavené zátěžové parametry chůze dle vyšetření na zátěžovém chodníku. Pokud pacient rehabilituje doma a přetíží poraněnou končetinu, dojde k upozornění pacienta zvukovým signálem či vibrací telefonu. Před použitím pedopedických vložek proběhla instruktáž pacienta o tom, jak vložky používat, kalibrovat a obsluhovat mobilní aplikaci pedoped App tak, aby je pacient mohl plně využívat v domácí péči. Pacienti museli být vybíráni tak, aby byli minimálně technicky gramotní a dokázali obsluhovat chytré mobilní zařízení, počítač nebo notebook.
Změny zátěže v průběhu léčby, kdy se zátěž postupně zvyšovala, byla vždy kontrolována a konzultována s pacientem při kontrolách v nemocnici. Každá kontrola byla doprovázena také testem na zátěžovém chodníku, kde se zjišťovalo správné odvíjení kroku, distribuce zátěže na plosce a celková zátěž poraněné končetiny.
Spektrální analýza
Z hlediska vývoje hojení zlomeniny jsme hodnotili vývoj periostálního svalku. Vzhledem k tomu, že svalek nemá konstantní geometrické parametry v průběhu času, vyvíjí se dynamicky v závislosti na hojení zlomeniny. Je sice možno tyto změny sledovat na rtg obrazech, ale tyto jsou hodnoceny subjektivně v závislosti na zkušenostech vyšetřujícího lékaře. Na základě recentních trendů, umožňující extrakci klinických informací z obrazových informací, je snaha zavádět zpětnou počítačovou podpůrnou vazbu pro automatizované a objektivní hodnocení klinických rentgenologických obrazů. V rámci analýzy jsme navrhli segmentační metodu, umožňující autonomní extrakci periostálního svalku v konkrétním čase vyšetření. Tato metoda umožňuje objektivní dynamické sledování změn ve vývoji svalku v průběhu času a tak přináší efektivní zpětnou vazbu pro klinickou diagnózu.
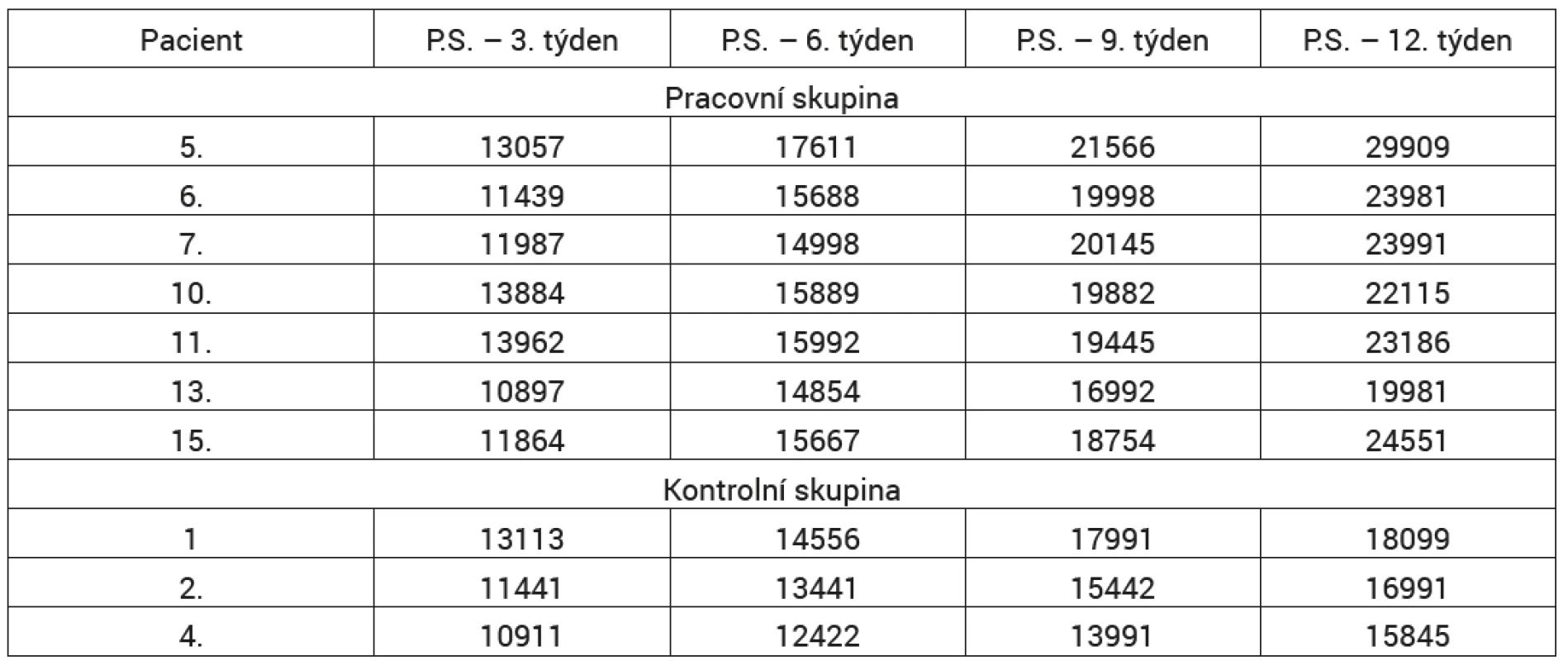
Z hlediska hodnocení manifestace periostálního svalku je klíčové určit rozhraní kost-svalek, indikující hranice a vymezení svalku pro analýzu. Z tohoto důvodu jsme museli některé pacienty vyloučit z analýzy, protože kontrast byl z hlediska segmentační techniky nepoužitelný. V rámci předložené spektrální analýzy byly testovány dvě skupiny pacientů: kontrolní (tři pacienti) a pracovní skupina (sedm pacientů), jejíž patní kost byla odlišně zatěžována v průběhu léčby. Výsledky měření jsou uvedeny v tabulce 1.
Dynamický model periostálního svalku umožňuje sledovat vývoj svalku na základě rentgenologických obrazových dat pořízených v časovém odstupu. Tento dynamický model periosteálního svalku využívá principu tzv. regionální segmentace rentgenologických obrazových dat. V obecném pohledu je regionální segmentace matematická procedura, která umožňuje separaci celé obrazové domény RTG obrazu na nepřekrývající se části, které charakterizují jednotlivé identifikovatelné objekty, jako jsou kosti, svaly a jiné.
Konkrétním typem regionální segmentace, které je využito v rámci modelování periosteálního svalku, je tzv. metoda aktivních kontur (obr. 11). Tato metoda spadá do kategorie tzv. evolučních segmentačních metod. Metodu je možné si představit jako libovolnou pravidelnou křivku (pravidelný geometrický útvar), který je zasazen dovnitř periosteálního svalku. Tato geometrická křivka má schopnost se rozpínat do všech směrů směrem k hranici (rozhraní) periosteálního svalku v průběhu přednastaveného počtu tzv. interačních kroků. Iterační krok představuje postupnou změnu aktivní kontury. Např. při nastavení 100 iteračních kroků, aktivní kontura 100 změní svůj tvar. V průběhu segmentace se tato aktivní kontura deformuje k hranicím periosteálního svalku, na těchto hranicích je zastavena. Tímto způsobem je vytvořena křivka, která obepíná hranice periosteálního svalku (obr. 11).

Výsledky
Získané výsledky ultrazvukového měření a spektrální analýzy jsme uspořádali do tabulek s následnými grafy výsledků spektrální analýzy reparačních rentgenologických změn.
Spektrální analýza
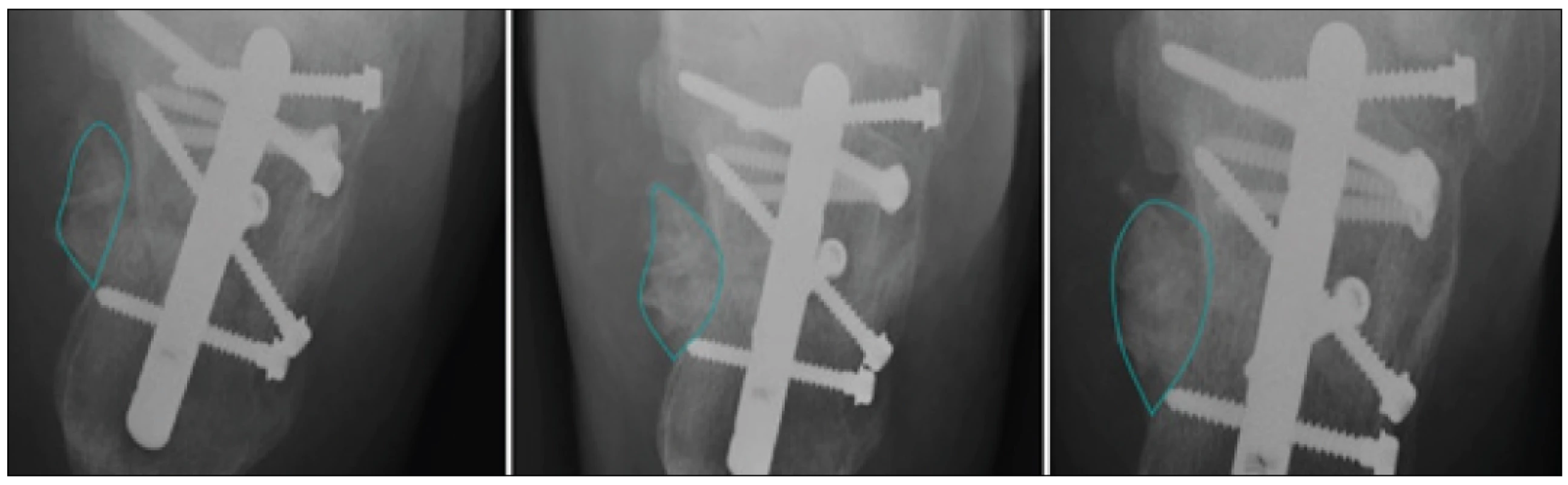
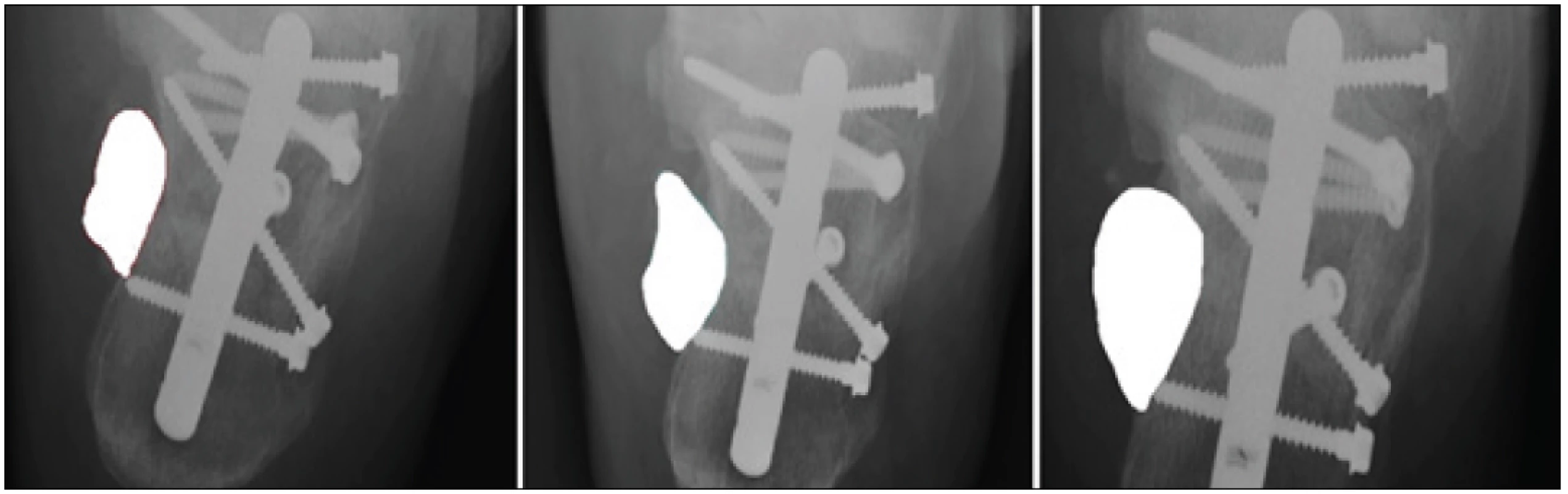
Na základě segmentační křivky je určena, v RTG obraze, oblast periosteálního svalku. V následujícím kroku je přistoupeno ke genezi finálního modelu periosteálního svalku (obr. 2). K tomuto účelu se využívá tzv. obrazové binarizace. Tato procedura jednoznačně klasifikuje vnitřní oblast svalku, na základě výplně bílou barvou a obrazového pozadí, kde jsou viditelné ostatní struktury (obr. 2). Binarizace je finalizována na základě potlačení okolních obrazových struktur do pozadí. Tato operace finalizuje model periosteálního svalku, kde okolní struktury jsou odfiltrovány černou barvou (obr. 3). Samostatný model svalku by byl jen málo vypovídající. Je nezbytné, aby tento navržený model umožňoval extrakci určujících klinických příznaků, které periosteální svalek charakterizují a objektivizují. Jelikož se předpokládá postupná expanze svalku v průběhu času, tak je přistoupeno k výpočtu plochy modelu svalku, která by dle klinických předpokladů měla narůstat v závislosti na režimu zatěžování svalku. Technicky je plocha tohoto svalku vypočtena jako četnost bílých pixelů, které vymezují plochu modelu svalku.
V této sekci prezentujeme experimentální numerické výsledky navrženého modelu na reálných klinických datech. Pro účely analýzy modelu bylo sledováno sedm pacientů v pracovní skupině (tab. 2) a tři pacienti v kontrolní skupině (tab. 2). Pacientům byly pořízeny RTG snímky patní kosti po 3, 6, 9 a 12 týdnech od operace. Pro každý z obrazů byl vytvořen model periosteálního svalku na základě popsané procedury. Na základě modelu byla vždy kalkulována plocha modelu (tab. 2). Vývoj těchto ploch byl vynesen do grafů a proložen lineární funkcí (přímkou) s cílem identifikace trendu jednotlivých skupin pacientů (Graf 1, 2 ).


Diskuze
Většina autorů uvádí počátek zatěžování postižené končetiny se zlomeninou patní kosti po stabilní osteosyntéze v rozmezí 6–12 týdnů poperačně v závislosti na závažnosti zlomeniny patní kosti [11, 12, 24] a autoři se zabývají hlavně typem osteosyntéz a jejich komplikacích [10, 14, 20].
Naší snahou bylo prokázat prospěšnost dřívějšího zatěžování postižené končetiny se zlomeninou patní kosti po stabilní osteosyntéze na růst periostálního svalku, tj. hojení této kosti. Stabilní osteosyntéza, za což považujeme dlahovou osteosyntézu nebo osteosyntézu hřebem, včasnější zatěžování postižené končetiny a včasná rehabilitace vedou k rychlejšímu navození fyziologických podmínek chůze a dle našich výsledků i k rychlejší tvorbě kostního svalku. Z výše uvedených výsledků se jeví u pracovní skupiny větší reparační kostní změny, rychlejší návrat k symetrické chůzi se správným odvíjením chodidel při správném postavení výše uložených kloubů na postižené končetině, než u kontrolní skupiny, i když si uvědomujeme, že početnost skupin není velká.
Během sledování pacientů jeden rok po osteosyntézách došlo jen u dvou pacientů ke komplikacím - u jednoho pacienta to byl průkaz flebotrombózy a u jedné pacientky byl stav komplikován dalším úrazem v oblasti páteře s následnou pozdější operací. Celkově naše komplikace odpovídaly rozmezí uváděnému v celosvětové literatuře [10, 12, 14, 24].
U menšího počtu pacientů z obou skupin se nám podařilo provést poúrazovou předoperační magnetickou rezonanci s posouzením poškození chrupavky zadního subtalárního kloubu patní kosti. Výsledek tohoto vyšetření bychom chtěli porovnávat s výsledkem stejného vyšetření po roce od operace u daného pacienta.
Budoucnost vidíme u spolupracujících pacientů ve sledování včasnější dozované zátěže poraněné končetiny pomocí pedopedických vložek do obuvi ve větším rozsahu, zvětšení sledovaných skupin a sledování důsledků časnějšího zatěžování na subtalární kloub.
Závěr
Správná indikace pacientů k včasnějšímu zatěžování poraněné končetiny, pečlivé vedení a sledování zátěže poraněné končetiny pacienta v pooperačním období povede k menšímu počtu komplikací a rychlejší výuce fyziologické chůze.
Rychlejší výuka správné chůze s návratem propriocepce v oblasti nohy souběžně s časnou rehabilitační péči vede k vyšší spokojenosti pacientů bez zatím pozorovaných výraznějších negativních jevů proti pacientům s pozdějším zátěžím poraněné končetiny.
Podpořeno MZ ČR – RVO – FNOs/2016
MUDr. Roman Litner
Sources
- Birkfellner, W. Applied medical image processing: a basic course. 2nd ed. Boca Raton : CRC Prress, c2014. ISBN 978-1-4665-5557-0
- Berry, GK, Stevens, DG, Kreder, HJ et al. Open fractures of the calcaneus: a review of treatement and outcome. J Orthop Trauma. 2004, 18, 202–206. ISSN 1531-2291
- Coste, C., Asloum, Y., Marcheix, PS et al. Percutaneous iliosacral screw fixation in unstable pelvic ring lesions: the interest of O-ARM CT-guided navigation. Orthop Traumatol Surg Res. 2013, 99, S273–278. ISSN 1877-0568
- Goldzak, M., Mittlmeier, T., Simon, P. Locked nailing for treatement of displaced articular fractures of the calcaneus with calcanail. Eur J Orthop Surg Traumatol. 2012, 22, 345–349. ISSN 1633-8065
- Hofer, M. Kurz sonografie. Praha : Grada, 2005. 240 s. ISBN 80-247-0956-2
- Howard, JL., Buckley, R., Cormack, RM et al. Complications following management of displaced intraarticular calcaneal fractures, J Orthop Trauma. 2003, 17, 241–249. ISSN 1531-2291
- Charles, M. , Court, B., Matthias, S. et al. Factors affecting infection after calcaneal fracture fixation. Injury. 2011, 40, 1313–1315. ISSN 0020-1383
- Jan, J. Medical image processing, reconstruction and restoration: concepts and methods. Boca Raton : Taylor & Francis, 2006. ISBN 0-8247-5849-8.
- Oberst, M., Hauschild, O., Konstantinidis, L. et al. Effects of three-dimensional navigation on intraoperative management and early postoperative outcome after open reduction and internal fixation of displaced acetabular fractures. J Trauma Acute Care Surg. 2012, 73, 950–956. ISSN 2163-0763
- Pompach, M., Carda, M., Žilka, L. et al. Nailing of the calcaneal bone C-nail. Úraz chir. 2015, 2, 31–38. ISSN 1211-7080
- Popelka, V., Zamborský, R., Schmidt, F. et al. Otvorená repozícia a interná fixácia u dislokovaných intraartikulárnych zlomenín. Úraz chir. 2011, 1, 17–23. ISSN 1211-7080
- Rak, V., Buček, P., Ira, D. et al. Operační metoda léčby nitrokloubních zlomenin patní kosti. Rozhl chir. 2006, 6, 311–317. ISSN 0035-9351
- Ruan, Z., Luo, CF, Zeng, BF et al. Percutaneous screw fixation for the acetabular fracture with quadrilateral plate involved by three-dimensional fluoroscopy navigation: surgical technique. Injury. 2012, 43, 517–521. ISSN 0020-1383
- Sanders, R., Fortin, P., DiPasqualem, T. et al. Operative treatement in 120 displaced intraarticular calcaneal fractures. Clinical orthopaedics and related research. 1993, 290, 87–95. ISSN 1528-1132
- Seligson, D., MAUFFREY, C., ROBERTS, C. et al. External fixation in orthopedic traumatology. London : Springer, 2012. ISBN 978-1-4471-2199-2.
- Schepers, T. The sinus tarsi approach in displaced intra-articular calcaneal fractures. Int Orthopaedics. 2011, 35, 697–703. ISSN 2313-1462
- Semmlow, J., GRIFFEL, B. Biosignal and medical image processing. 3rd ed. Boca Raton : CRC Press, 2014. ISBN 978-1-4665-6736-8.
- Sushil, G., Kachewar, D., Kulkarni, S. Utility of Diagnostic Ultrasound in Evaluating Fracture Healing. J Clin Diagn Res. 2014, 8, 179–180. doi: 10.7860/JCDR/2014/4474.4159 ISSN 0973-709X
- Suri, JS, WILSON, DL, LAXMINARAYAN, S. et al. Handbook of biomedical image analysis. Segmentation Models. Vol. I. New York : Kluwer Academic/Plenum Publishers, c2005. ISBN 0-306-48550-8.
- Svatoš, F., Bartoška, R., Skála-Rosenbaum J. et al. Zlomeniny patní kosti léčené otevřenou repozicí a dlahovou osteosyntézou - prospektivní studie. Část I: Základní analýza souboru pacientů. Acta Chir Ortop Traum Čech. 2011, 78, 136–140. ISSN 0001-5415
- Vaněček, L., Malkus, T., Dungl, P. Léčba zlomenin patní kosti otevřenou repozicií z mediálního přístupu. Acta Chir Ortop Traum Čech. 2003, 70, 100–107. ISSN 0001-5415
- Wawrzyk, M., Sokal, J., Andrzejewska, E. et al. The Role of Ultrasound Imaging of Callus Formation in the Treatment of Long Bone Fractures in Children. Pol J Radiol. 2015, 80, 473–478. doi: 10.12659/PJR.894548. eCollection 2015. ISSN 1899-0967
- Zwipp, H., Tscherne, H., Thermann, H. et al. Osteosynthesis of displaced intraarticular fractures of the calcaneus. Clinical orthopaedics and related research. 1993, 290, 76–86. ISSN 1528-1132
- Zwipp, H., Rammelt, S., Bartel, S. Calcaneal fractures-open reduction and internal fixation (ORIF). Injury. 2004, 35, 46–54. ISSN 0020-1383
- Žvák, I. Traumatologie ve schématech a RTG obrazech. Praha : Grada Publishing, 2006. ISBN 80-247-1347-0. 207 s.
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery
2018 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Spasmolytic Effect of Metamizole
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Současný přístup k ošetření luxace předloktí a lokte u dětí
- Zlomeniny mediálního kotníku
- Příklady využití ambulantní podtlakové terapie v hojení chronických ran – soubor kazuistik
- Zlomeniny člunkové kosti přednoží - krátké sdělení a kazuistika
- Hodnocení zraňujícího účinku volně uložených předmětů ve vozidle při dopravní nehodě
- Vliv časnější zátěže na hojení zlomenin patní kosti po stabilní osteosyntéze
- Trauma Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Současný přístup k ošetření luxace předloktí a lokte u dětí
- Zlomeniny člunkové kosti přednoží - krátké sdělení a kazuistika
- Vliv časnější zátěže na hojení zlomenin patní kosti po stabilní osteosyntéze
- Příklady využití ambulantní podtlakové terapie v hojení chronických ran – soubor kazuistik


