OBECNÉ KOMPLIKACE LAPAROSKOPIE
COMMON COMPLICATIONS OF LAPAROSCOPY
Surgery complications can be minimised by
1. Careful assessment of suitability of the particular patient for laparoscopic surgery;
2. Correct positioning of the patient in the appropriate position, and suitable padding;
3.
Providing both the surgeon and the anaesthetist with detailed information on all possible complications and their symptoms (to allow for their timely identification, e.g. pneumothorax, etc.);
4.
Careful inspection of the surgical field prior to concluding surgery;
5.
Careful haemostasis, closure of 10 mm ports.
KEY WORDS:
pre-surgery preparation, surgical field, approach, concluding surgery, post-surgical care, surgery-related complications
:
MUDr. Aleš Čermák
:
Urologická klinika FN Brno
:
Urol List 2005; 3(3): 47-53
Motto: …neuškoď (Hippokrates 460 - 370 let př. n. l.)
Komplikace operace mohou být minimalizovány
1. pečlivým posouzením vhodnosti laparoskopické techniky pro konkrétního pacienta;
2. správným umístěním pacienta do vhodné polohy a správným podložením;
3.
podrobným seznámením se chirurga i anesteziologa se všemi možnými komplikacemi a jejich příznaky (jedině tak mají šanci na jejich včasné rozpoznání - pneumotorax apod);
4.
pečlivou kontrolou operačního pole před ukončením operace;
5.
pečlivou hemostázou, uzávěr 10 mm portů.
KLÍČOVÁ SLOVA:
předoperační příprava, operační pole, přístup, ukončení operace, pooperační péče, komplikace u lékaře
ÚVOD
Každý operatér doufá a předpokládá, že se mu během operačního výkonu vyhnou komplikace. Naneštěstí se každý chirurg při své práci setká s komplikacemi, a tak má pravdu pořekadlo: „Chirurg, který nemá komplikace, je pouze chirurg, který neoperuje“. Výskyt komplikací při laparoskopických operacích odpovídá především zkušenostem. Do počátku 90. let 20. století laparoskopie v urologii neexistovala. Za relativně krátkou dobu (něco více než 1 dekáda) bylo dosaženo velkého pokroku.
Provádíme-li retrospektivní zhodnocení, zjistíme, že s rozvojem dalších nových léčebných metod (kryoablace, radiofrekvenční ablace, mikrovlnná ablace, intersticiální fotonová radiační ablace, HIFU - fokusovaný ultrazvuk vysoké intenzity, aplikace nekrotizujících roztoků apod) musíme očekávat i výskyt nových druhů komplikací. Není tomu jinak ani u laparoskopie. Komplikace se mohou vyskytnout v kterékoliv fázi operačního výkonu. Znalost a zhodnocení výskytu a příčin komplikací by měly vést chirurga k rozhodnutí o volbě nejvhodnějšího postupu, aby se jich vyvaroval.
PřEDOPERAČNÍ PŘÍPRAVA
Anesteziologické poznámky
Úkolem anesteziologa je uvést pacienta do anestezie a udržet ho v ní tak, aby mohl být úspěšně proveden operační výkon, a postupovat tak, aby bylo dosaženo co nejlepší prevence komplikací způsobených anestezií. Operatér musí akceptovat volbu anestezie a musí rozhodnout o přípravě operačního pole a zvážit obecné podmínky. Spolupráce operatéra a anesteziologa je nesmírně důležitá a musí být založena na vzájemném partnerském vztahu s respektováním odborností. Anesteziolog, který připustí operaci nekompenzovaného pacienta chirurgem, nese stejnou zodpovědnost jako chirurg.
Fyziologie
V laparoskopické operativě je k vytvoření operačního prostoru používána nejčastěji insuflace kysličníkem uhličitým (CO2), který je částečně resorbován. Insuflace samotného plynu v břišní dutině působí na řadu normálních fyziologických pochodů.
Anesteziolog obvykle používá pro inhalační anestezii oxid dusný (N2O), který má tendenci k hromadění ve střevě a způsobuje jeho distenzi. N2O by neměl být používán pro anestezii u laparoskopických operací. Je možno použít totální intravenózní anestezie, nebo využít směs jiného inhalačního anestetika (sevofluran, isofluran) SO2.
Fyziologie dýchání
Elevace polohy bránice a její zadržení v této poloze může způsobit kolaps bazálních plicních laloků. Pro zajištění dostatečného ventilačního procesu je třeba zvýšeného úsilí a tlakové hladiny tak stoupají o 50–81 % [1], zatímco kompliance klesá až o 47 %.
Kysličník uhličitý použitý k vytvoření kapnoperitonea je v prvních 30 minutách absorbován rychlostí 70 ml/min, a dále 90 ml/min [2]. Z toho důvodu je nutná jeho vyšší exkrece. Jediná bezpečná cesta k zajištění exkrece je hyperventilace s kontrolovanými pozitivními ventilačními tlaky, zvýšený minutový objem a dosažení rozvinutých bazálních plicních segmentů. Za normální situace je oxygenace dobře zvládnutelná. V případě funkční poruchy může dojít k peroperační acidóze. Pacienti, kteří trpí některým onemocněním, které zapříčiňuje ztíženou exhalaci CO2, by měli být pečlivě vyšetření a v případě závažnější poruchy by měli podstoupit jiný typ anestezie, nebo by mělo být zváženo užití jiné operační nebo insuflační techniky [3]. Tou je například použití helia nebo argonu k insuflaci. Helium je méně rozpustné, a proto je nebezpečnější než CO2 z důvodu možného vzniku žilní embolizace [4]. Při volbě retroperitoneoskopie je absorpce CO2 vyšší než při klasickém transperitoneálním laparoskopickém přístupu. Proto v případě, že je možná volba mezi transperitoneálním a retroperitoneálním přístupem a je diskutována možnost hyperkapnie, by měl být zvolen transperitoneální přístup [5].
Další metodou může být použití mechanických retraktorů k provedení operace bez insuflace plynu.
Poměrně vzácnou komplikací laparoskopie je pneumotorax. Anesteziolog musí být schopen tuto komplikaci rozpoznat a upozornit na ni [6].
Insuflace retroperitonea může v ojedinělých případech způsobit CO2 embolii a emfyzém mediastina (pneumotorax a pneumomediastinum) [7].
Kardiovaskulární fyziologie
Nejzávažnější komplikací pneumoperitonea během anestezie je nárůst hodnot krevního tlaku a nárůst středního arteriálního tlaku (MAP), který je obvykle provázen tachykardií [8]. V některých případech se může vlivem vagového dráždění vyskytnout bradykardie. Studie srdečního výdeje prokázaly rozvoj komplexu závažných hemodynamických změn, které mohou mít souvislost s použitým plynem. Argonové pneumoperitoneum signifikantně zvyšuje index systémové vaskulární rezistence, podílí se na snížení srdečního výdeje a poklesu kardiálního indexu o 25–30 %. Zvýšené tlaky ve vena cava jsou důsledkem obecně zvýšeného nitrobřišního tlaku. Argonová insuflace nemá zvláštní vliv na respirační funkce [9].
Pneumoperitoneum stlačuje velké cévy, krev stagnuje v oblasti dolních končetin a snižuje se krevní objem v abdominálním žilním systému. Centrální venózní tlak (CVP) i plicní kapilární tlak tak v zaklínění (PCWP) stoupají. Tento jev však není doprovázen zvýšením srdečního výdeje, ale naopak poklesem kardiálního indexu až o 25 %. Extrakční poměr kyslíku narůstá a výsledkem je pokles venózní saturace kyslíkem [10]. Pokles srdečního indexu způsobený vysokým vnějším tlakem pneumoperitonea na abdominální arteriální systém způsobuje zvyšování rezistence, kterou musí překonávat levá srdeční komora.
Tlaky srdeční náplně jsou závislé na poloze a stupni sklonu pacienta. Horizontální poloha a pneumoperitoneum zvyšují CVP o 58 % a plicní kapilární tlak (PCWP) o 35 % a o 39 % střední arteriální tlak (MAP). Poloha skloněná o 20° s elevovanými dolními končetinami zvyšuje plnící tlaky o dalších 40 %. Poloha skloněná o 20° s nohama dolů snižuje tlaky na hodnoty rovnající se stavu bez kapnoperitonea.
Tyto hemodynamické účinky nejsou důvodem neprovádět laparoskopii u rizikových pacientů, avšak vyžadují intenzivní hemodynamické sledování. Pneumoperitoneum může u pacientů se selháváním levé komory způsobit plicní edém. Vyčerpáním kompenzačních mechanizmů může pneumoperitoneum u hypovolemických, anemických pacientů (při krevních ztrátách) způsobit ireverzibilní změny kardiovaskulárního systému [11]. Podávání krystaloidů nezajistí dostatečnou náhradu a nesnižuje riziko kardiálního selhání [12]. Prvním neodkladným krokem je v takové situaci okamžitá desuflace pneumoperitonea.
Městnání v žilním systému dolních končetin
Pneumoperitoneum způsobuje městnání žilní krve v cévním systému dolních končetin. Příčinou je dilatace venózního systému a žilní stěny a zpomalení průtoku velkými cévami. Prevencí tromboemolické choroby je aplikace nízkomolekulárních heparinů a případně naložení zevních tlakovacích návleků na dolní končetiny.
Souhrn změn kardiovaskulárního systému:
- městnání žilní krve v systému dolních končetin
- pokles arteriálního a žilního krevního tlaku v břišní dutině
- zvýšení CVP a PCP
- zvýšení zátěže levé komory
- snížení srdečního výdeje.
Centrální nervový systém
Laparoskopie je nevhodná u pacientů s intracerebrálními traumaty, protože pneumoperitoneum snižuje cerebrální perfuzní tlak (CPP). CPP je rozdíl mezi MAP (který roste) plus CVP (který také roste) minus intrakraniální tlak (ICP). ICP roste s tlakem pneumoperitonea. Poloha pacienta s intrakraniálními ložisky (nádory, metastázami) hlavou dolů zhoršuje riziko poškození CNS. V těchto případech je vhodná otevřená operace nebo techniky s retraktory bez použití kapnoperitonea.
Ledvinné funkce
Účinky pneumoperitonea na ledvinné funkce způsobují snížení ledvinné clearence [13]. Je to způsobeno celkovým snížením průtoku oblastí splanchniku [14]. Výsledkem je snížená diuréza v průběhu operace, která je zvýrazněna zvláště u pacientů s anamnézou kardiální insuficience.
Metabolické změny
Každá operace vyvolává stresovou odpověď. Stresové projevy jsou u laparoskopických operací méně vyznačeny. Dlouhodobá insuflace může způsobit hyperkalemii.
Teplota
V průběhu laparoskopické operace je CO2 insuflován do peritoneální dutiny. Plyn se postupně vypařuje, a tím dochází k ochlazování organizmu. Na každých 50 litrů plynu je tělo ochlazováno o 0,3°. Při prolongovaném pneumoperitoneu je nutné plyn temperovat [15].
Srpkovitá anémie
Úkolem anesteziologa je v případě srpkovité anémie zajistit dostatečnou teplotu, hydrataci a plnou oxygenaci. Pokles teploty, snížený srdeční výdej, vysoký index extrakce kyslíku a městnání v žilním oběhu dolních končetin vedou ke zhoršení onemocnění. V případě srpkovité anémie není déletrvající pneumoperitoneum vhodné.
Obecné poznámky
Při transperitoneálním přístupu, pokud je třeba provést mobilizaci střeva (nefrektomie apod), je vhodné připravit pacienta mechanickým vyprázdněním střeva (Golytely). Tato příprava napomáhá pooperační obnově střevní činnosti a dekompresí střeva umožňuje lepší přehlednost operačního pole, které není zakryto dilatovaným střevem.
řada laparoskopických operací má delší dobu trvání, zvláště pokud je zaváděn nový laparoskopický postup. S prodlužující se délkou operačního výkonu se zvyšuje možnost neuromuskulárního poškození. Velká péče musí být věnována správnému polohování a podložení pacienta. Pokud je v průběhu operace prováděna rotace s operačním stolem, dochází ke změnám tlakových bodů. Možnosti rotace a předpoklad změny tlakových bodů musí být zváženy předoperačně a pacient musí být podložen již předoperačně.
Ve sledování byl u 1 651 pacientů z 5 středisek [16] zjištěn výskyt 46 neuromuskulárních poranění u 45 pacientů (2,7 %). četnost poranění byla 2krát vyšší u proximálních abdominálních výkonů oproti pánevním operacím (tab. 1). Neuralgie břišní stěny se vyskytla u 0,8 % pacientů, senzorická porucha u 0,7 % a motorická porucha u 0,7 %. Bolesti ramen a zad se vyskytly v 0,2 % resp. 0,1 %. Rabdomyolýza byla detekována u 6 pacientů (0,4 %). Tento druh poškození se vyskytuje u dlouho trvajících operací u těžkých a více muskulaturních mužských pacientů.
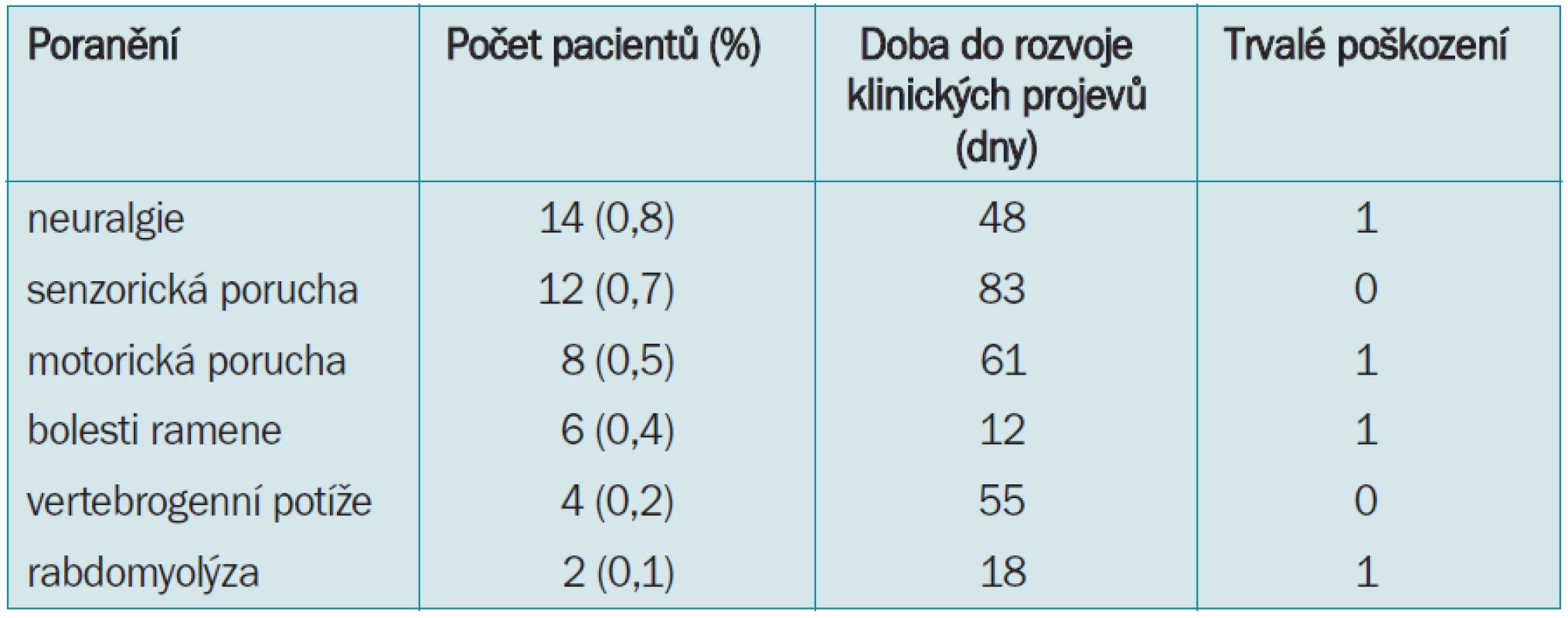
Doporučení: Z těchto sledování vyplývá, že polohování pacienta a správné podložení je velmi důležité. Za správnou přípravu a polohu zodpovídá operatér. Tato činnost by neměla být přenechávána na zodpovědnosti pomocného personálu a konečnou kontrolu by měl provést chirurg před zahájením operace.
OPERAČNÍ POLE
Předchozí operace v břišní dutině nejsou kontraindikací k provedení laparoskopie, ale je předpoklad vytvoření jizev a adhezí, které mohou znesnadnit operaci a vynutí si jiný přístup. Například jestliže pacient podstoupil více břišních operací a nyní je plánován k nefrektomii, pak může být výhodnější užití retroperitoneoskopie. Stejně tak je-li třeba provést transperitoneální přístup po předchozích břišních výkonech, může být užití Veressovy jehly nebezpečné pro možnost poranění střeva. V tomto případě je bezpečnější volit přístup Hassanovou technikou.
Přístupy
Techniky a indikace u jednotlivých operací byly zmíněny v předchozích článcích.
Transabdominální přístup
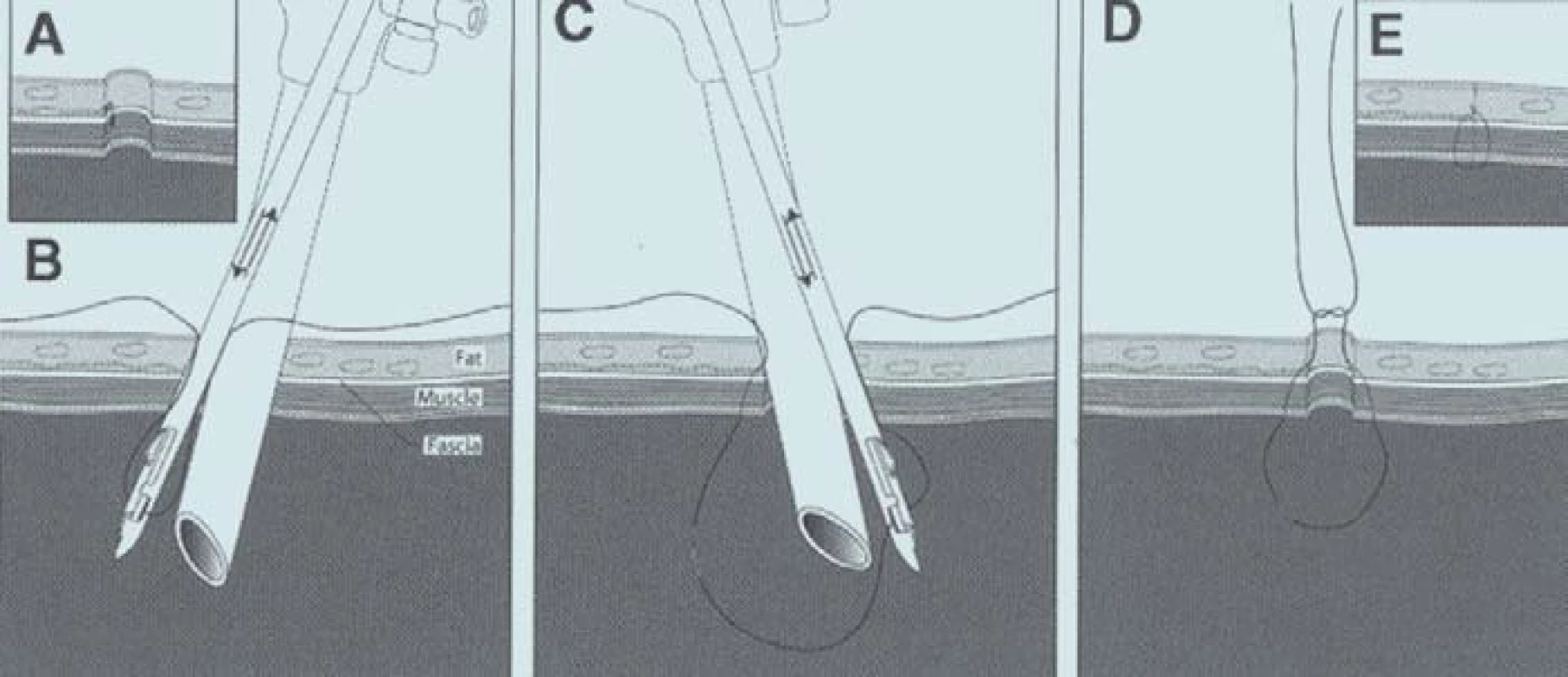
Nejčastěji užívanou technikou zajištění abdominální insuflace je technika s použitím Veressovy jehly (obr. 1A). Ve snaze vyhnout se poranění nitrobřišních orgánů provádí řada chirurgů elevaci břišní stěny (obr. 1B). Při elevaci však může dojít k uvolnění peritonea a punkce se tak stává mnohem obtížnější a zvýší se tak riziko poranění orgánů dutiny břišní (obr. 1C). Jestliže je obtížná punkce nebo ne zcela exaktní insuflace, je vhodné zvolit Hassanovu techniku přístupu. To v podstatě znamená konverzi z punkce jehlou naslepo na techniku mikrolaparotomie. Tato technika by měla být zvážena u všech pacientů po předchozích abdominálních operacích.
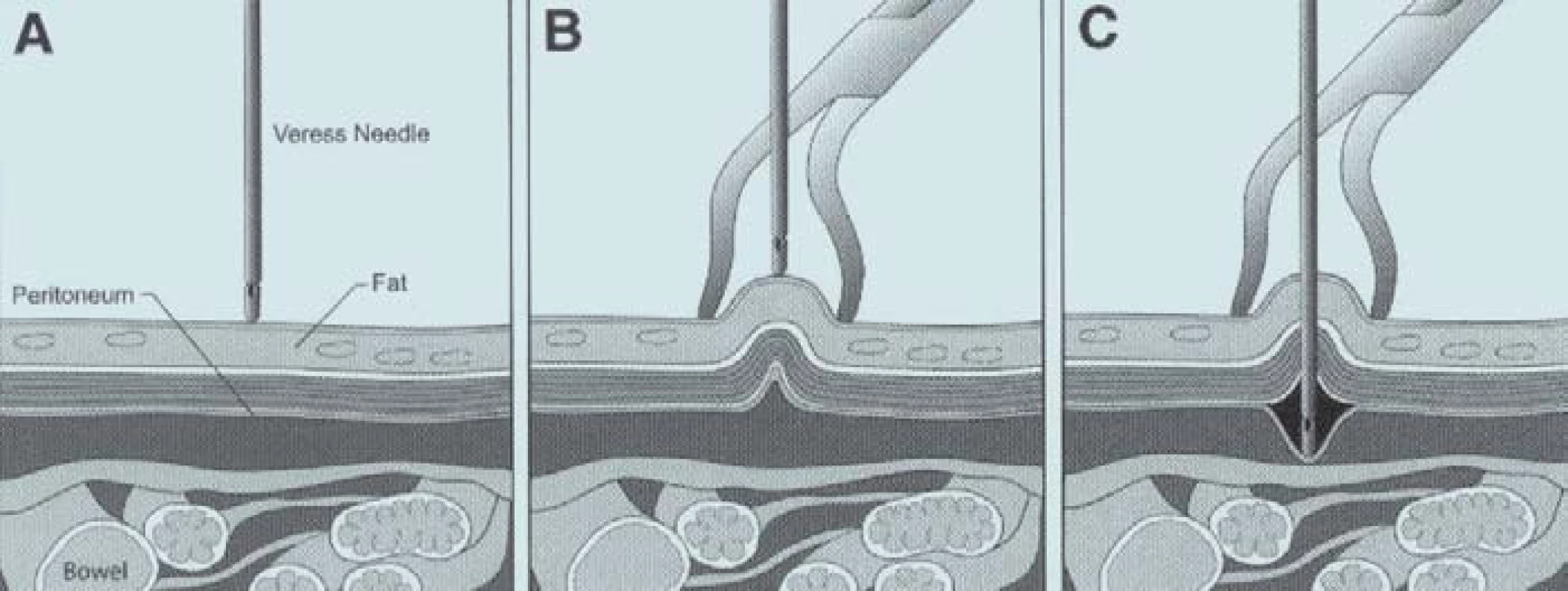
Po insuflaci se zavádí první port. Historicky to znamená zavedení trokaru s řezacím hrotem naslepo. Tento způsob má 2 nevýhody. 1) trokary jsou zaváděny naslepo s rizikem poranění břišních orgánů; 2) řezací hrot může poranit cévy břišní stěny a způsobit významné krvácení. Rizika lze snížit užitím „Optiview“ trokarů (Ethicon, Cincinnati OH). Tyto pomůcky jsou opatřeny tupými plastickými „řezacími“ plochami, které rozhrnují tkáně bez jejich ostrého řezání. Do průhledného hrotu je zavedena optika, která umožňuje zavádění pod zrakovou kontrolou.
V případě poranění střevní kličky nebo velkých cév je indikována okamžitá laparotomie a ošetření poranění. V současné době je při laparoskopii poranění střevní kličky Veressovou jehlou udáváno v 0,04 % případů.
Retroperitoneoskopie
První port při retroperitoneoskopii je zakládán při konci 12. žebra. Postup je zahájen malou kožní incizí. Manipulační prostor v retroperitoneu je vytvořen prstem nebo insuflací dilatačního balonku. Techniky jsou popsány v minulých kapitolách. Možný problém může vzniknout, jestliže při vytváření prostoru dojde k poranění peritonea. Jestliže tato situace nastane, nemusí se dařit vytvořit dostatečný prostor, protože vzniká pneumoperitoneum a tlak pro expanzi retroperitonea není dostatečný. V tom případě se doporučuje zavést břišní trokar, nebo Veressovu jehlu a vytvořit klasické pneumoperitoneum.
OPERAČNÍ KOMPLIKACE
Břišní operace
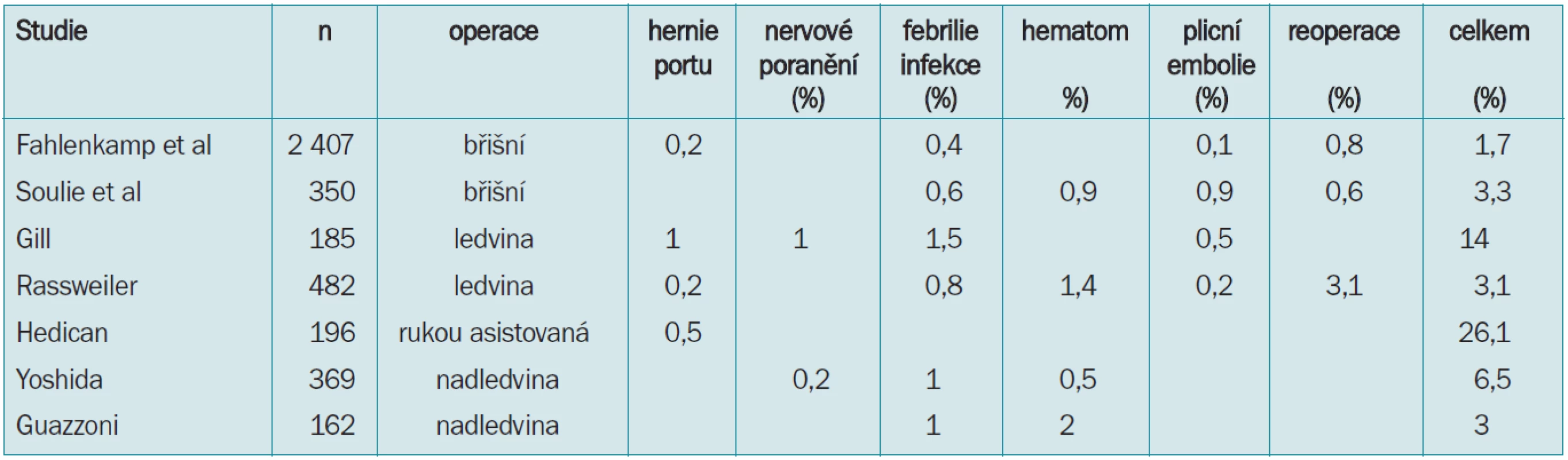
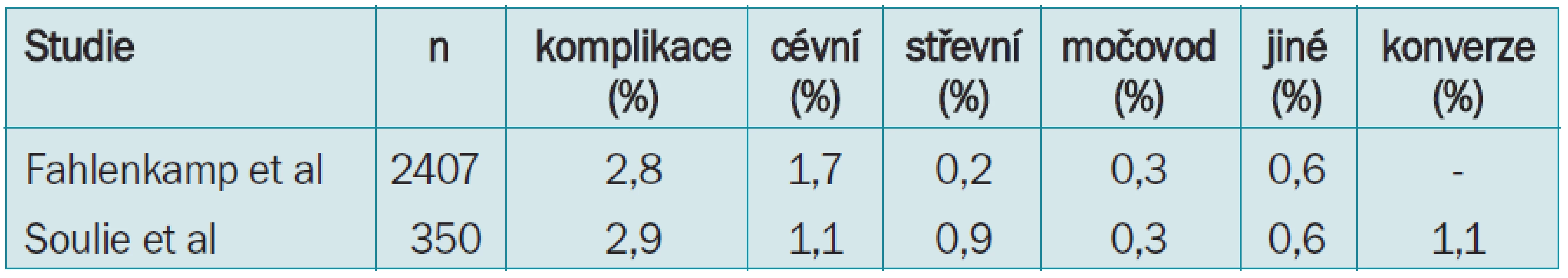
Operační komplikace mohou být rozpoznány ihned, nebo později, pak je řadíme mezi pooperační komplikace. řada laparoskopických sdělení se zabývá porovnáváním operačních časů, krevních ztrát, počtem konverzí, spotřebou analgetik a délkou pooperační hospitalizace. Byla publikována dvě obsáhlá sdělení [17,18] týkající se obecných břišních komplikací laparoskopie (tab. 2). Souhrnně byl výskyt peroperačních komplikací 2,9 %. Nejčastějším bylo vaskulární poranění (1,4 %). Druhou nejčastější komplikací je poranění střevní kličky 0,6 % (0,2–0,9 %). Poranění močovodu je relativně méně častou, ale závažnou komplikací (0,3 %). Ke konverzi bylo nutno přistoupit v 1,1 % případů. Soubory hodnotily komplikace u celé škály laparoskopických výkonů od varikokelektomie (0 %) po chirurgii nadledviny (13,6 %) [17].
řada sdělení se zabývá sledováním specifických komplikací. Thiel et al [19] podávají přehled výskytu vážných cévních poranění u 274 laparoskopických výkonů: 6 vážných komplikací u 5 pacientů se týkalo žilního poranění (4 poranění v. cava, 1krát gonadální žíla, 1krát lumbální žíla). Všechna poranění kromě jedné (avulze gonadální žíly) byly řešeny laparoskopicky. Byla použita technika zachycení poraněné žilní stěny pravoúhlým disektorem a sutura Prolenovým 3-0 stehem.
Pneumotorax se vyskytl v nízkém procentu (0,3 %). Pneumotorax samotný nemusí být chirurgem rozpoznán. Obvykle na komplikace upozorní anesteziolog - vzestup ventilačních tlaků a zvýšená hladina CO2. V takových případech je nutno aktivně pátrat po poranění pleury. Potter et al [20] popisují ošetření poranění pleury. Používají jednotlivé „z“ stehy 2 - 0 prolen naložené pomocí „Endostitch“ instrumentaria. Poranění pleury se vyskytuje převážně u laparoskopie v proximální části břišní dutiny. Zvláště pokud provádíme mobilizaci jater nebo sleziny, je třeba pomýšlet na možnost poranění bránice a vzniku pneumotoraxu.
K nejzávažnějším komplikacím patří poranění při funkčním selhání endostapleru. Chan et al [21] popsali 10 případů malfunkce endostapleru u 565 případů (1,7 %). Konverze se ukázala jako nezbytná ve 2 případech. V ostatních případech byla konverze provedena a retrospektivně byla hodnocena jako preventivní. V 5 případech byl náboj stapleru naložen přes nasazené klipy, v 1 případě byla nožem stapleru poraněná v. cava, v 1 případě nebylo dokončeno přerušení žíly. Je zřejmé, že se vyskytují komplikace při použití klipů a následném nakládání endostapleru. Použití technických zařízení jako „Ligasure“ (Valleylab, Boulder, CO) mohou nahradit užití klipů u středně velkých cév (nadledvinové žíly apod).
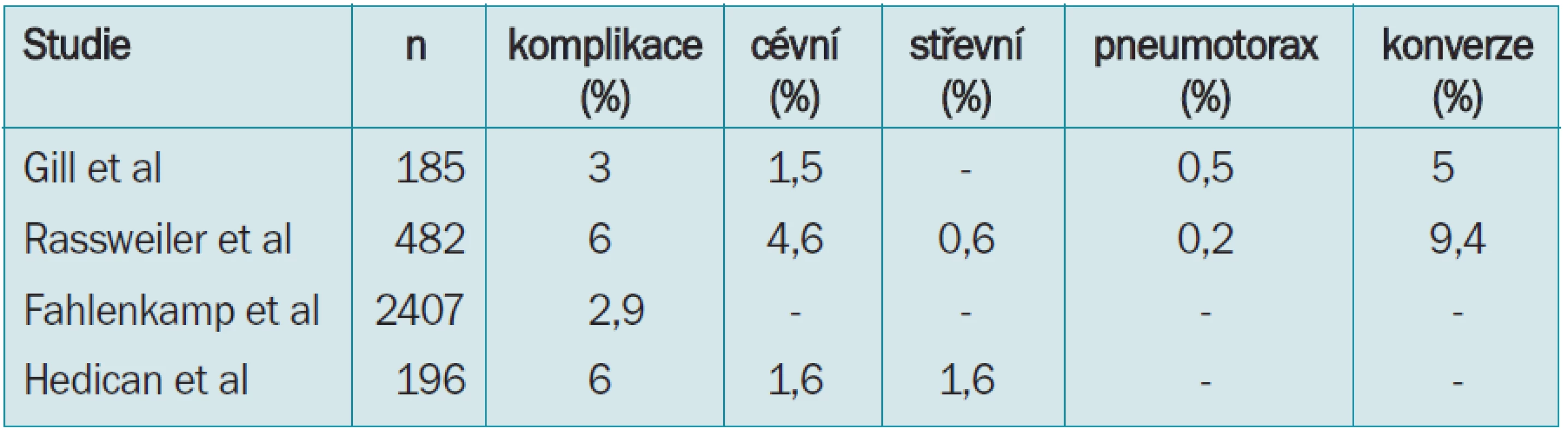
Chirurgie ledviny
Laparoskopická operace ledviny je v současné době z urologických laparoskopických operací pravděpodobně na prvním místě. Komplikace jsou shrnuty v tab. 3. Průměrný výskyt komplikací je 2,9–6,0 %. Cévní poranění je nejčastější komplikací (1,5–4,6 %). Jedná se o jednu z nejobávanějších a nezávažnějších komplikací, která si často vyžádá naléhavě urgentní konverzi na otevřenou operaci. S technickým rozvojem a vývojem různých typů laparoskopických nástrojů a klipů je možné poraněnou cévu nejprve zatamponovat, zajistit orientaci a přehled v operačním poli, a provést suturu poranění. Poranění střeva se vyskytuje v 0–1,6 %, pneumotorax v 0–0,5 %.
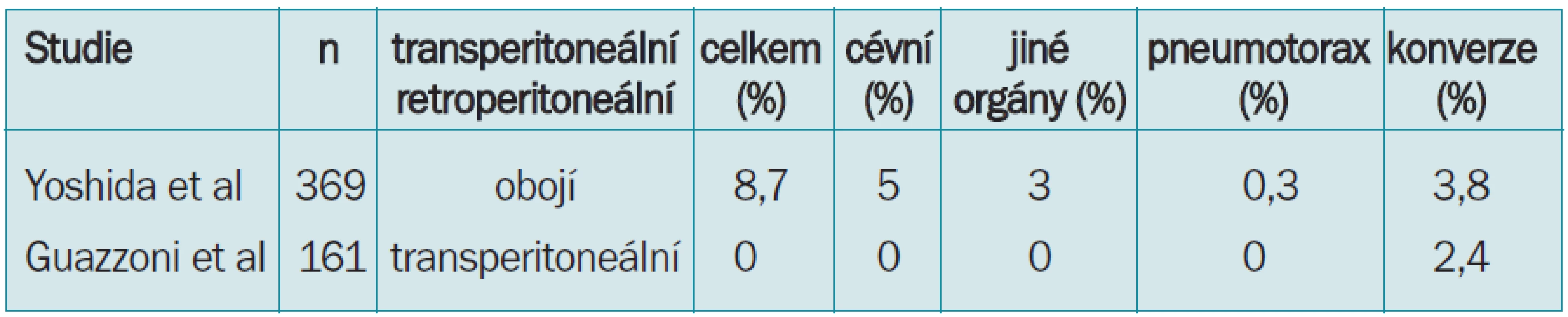
Chirurgie nadledviny
Tab. 4 uvádí přehled komplikací při laparoskopické adrenalektomii [22,23]. V sérii Guazzoni et al [23] nebyla žádná peroperační komplikace, ale měli 2,4 % konverzí.
Retroperitoneoskopie
Retroperitoneoskopický přístup je v některých případech používán při operaci ledviny a nadledviny. Pracovní prostor je však mnohem menší než u transperitoneálního přístupu. Průměrný výskyt komplikací byl ve 4–6,8 % (tab. 5). Podobně jako u jiných technik, nejčastější komplikací bylo cévní poranění (2–4,5 %). Přestože je manipulační prostor omezený, byla konverze na otevřenou operaci podobná (3,3–7,5 %) jako u transperitoneálního přístupu.

UKONČENÍ OPERACE
Podobně jako v celé chirurgii je velmi důležité, aby při ukončení operace bylo operační pole „suché“ a bez krvácení. V laparoskopii je několik odlišností, které nesmíme opomenout a které se liší od klasické otevřené chirurgie. Po použití staplerů/klipů při ošetření cévní stopky je nutné provést důkladnou kontrolu pahýlů ošetřených cév. Pneumoperitoneum může svým tlakem stlačovat žilní stěnu. Proto je důležitá částečná desuflace se snížením tlaku na 5 mm Hg na několik minut a pečlivé sledování operačního pole.
Uzavření ran portů vyžaduje speciální pozornost. Většina trokarů má řezací hroty pro zajištění snadného průniku břišní stěnou. To může být příčinou dvou komplikací. První je možnost poranění cév břišní stěny. Druhou komplikací je možnost vzniku kýly v místě portu (porušení svalových vláken). V současné době máme k dispozici trokary s řeznými plochami z plastu (Ethicon), které při prostupu tkáněmi svalová vlákna rozhrnují, ale neřežou. Výrobce udává, že při použití těchto trokarů není potřeba při uzávěru nakládat stehy na fascii. Nakada et al [24] referují výskyt jedné hernie při použití těchto trokarů u 70 pacientů. Na základě sledování doporučují u všech portů 10 mm a více provést steh facie. K provedení sutury fascie používají laparoskopické instrumentárium (obr. 2A, B, C) Po naložení stehů je vypuštěn CO2 a následuje kožní steh. V případě rukou asistované laparoskopie je rána uzavřena po vrstvách typickým chirurgickým způsobem.
POOPERAČNÍ KOMPLIKACE
Tab. 6 ukazuje souhrn pooperačních komplikací. Přehled ukazuje rozdíly mezi jednotlivými soubory. Je to způsobeno tím, že každý autor popisuje v rámci originálního sdělení různé přehledy komplikací. Je pochopitelné, že složitější operace jsou zatíženy vyšší pravděpodobností komplikací. Rozsáhlá studie Fahlenkampa et al [17] prokazuje, že výskyt komplikací je závislý na složitosti výkonu. Jednoduché operace jako kupř. varikokelektomie vykazují četnost komplikací (0,8–1,3 %), na druhé straně adrenalektomie nebo nefrektomie vykazují vyšší výskyt komplikací (8,2–13,6 %). Nutnost reoperace je u této skupiny 0–2,7 %. Laparoskopická resekce ledviny nebo radikální prostatektomie jsou operace ještě náročnější.
Celková četnost pooperačních komplikací je 1,7–26,1 %. Důležitá je informace, že nejvyšší výskyt pooperačních komplikací je popisován u rukou asistované laparoskopie.
Pooperační krvácení je méně častá komplikace, nicméně je popisována opakovaně v řadě studií a ve statistikách se vyskytuje standardně (0,5–2 %). Tato komplikace je důvodem, abychom v žádném případě, ani při zcela hladkém průběhu operace, neopomněli před jejím ukončením provést kontrolu operačního pole při nízkém intraperitoneálním tlaku.
Výskyt infekcí v ráně je srovnatelný s otevřenými operacemi (0,4–1,5 %).
Poškození nervů jsou řídká (< 1 %), ale zaznamenání jejich výskytu je důvodem pro to, abychom věnovali velkou péči polohování pacienta a správnému podložení končetin před zahájením operace.
Vznik kýly v místě portu je udáván do 1 %. Je pravděpodobné, že výskyt kýly bude v budoucnu klesat. Rutinně by měl být vždy proveden steh 10 mm portů (obr. 2). Navíc používání neřezacích trokarů by mělo výskyt této komplikace redukovat.
POOPERAČNÍ PÉčE
Během poslední dekády dochází k významnému zkracování pooperační délky hospitalizace, a to u otevřených i laparoskopických operací. Hlavním důvodem je cena hospitalizačního lůžkodne. Při porovnání nákladů je cena operačních laparoskopických výkonů významně vyšší v porovnání s otevřenými operacemi. Na druhé straně je cílem dosáhnout, aby výsledné náklady na laparoskopickou operaci byly nižší než u klasické operace (laparoskopická vs klasická nefrektomie) [25]. Tento rozdíl by měl být dosažen právě významným zkrácením pooperační hospitalizace. V řadě institucí je nyní aplikován systém „23hodinové“ hospitalizace. Tu lze aplikovat především u retroperitoneoskopického přístupu, u nějž je pooperační diskomfort výrazně menší ve srovnání s transperitoneálním přístupem. Pooperační bolest je největší u proximálních abdominálních výkonů a nejmenší u retroperitoneoskopických výkonů. Tendence je mobilizovat pacienta časně po operaci a bolest tlumit perorálními analgetiky.
Rekonvalescence po laparoskopických výkonech je kratší ve srovnání s otevřenými výkony. Podle posledních studií srovnání rukou asistované nefrektomie a otevřené nefrektomie byla průměrná doba rekonvalescence 26,8 dne a 52,2 dne. Vzhledem k tomu, že u klasické laparoskopické operace nejsou porušena svalová vlákna (nebo jsou řezána jen v malém rozsahu - několik centimetrů), mohou pacienti zahájit fyzické aktivity mnohem dříve než při použití předchozích dvou technik.
KOMPLIKACE U OPERATÉRA
Převážná většina článků se zaměřuje na hodnocení komplikací u pacientů. Laparoskopie má však vliv i na zdraví operatéra. V počátcích laparoskopie byla snaha kontrolovat množství technických pomůcek a koncentrovat je do jednoho místa. Typickým příkladem bylo umístění monitoru na vrchol „laparoskopické věže“, kde byly umístěny insuflátor, zdroj světla, kamera atd. Umístění monitoru v této výšce je vhodné pouze pro některé chirurgy podle jejich výšky a typu operace a je velmi nepříhodné pro ostatní členy operačního týmu. Chirurg operuje v trojrozměrném prostoru, avšak na monitoru má k dispozici pouze dvojrozměrný obraz. Dále laparoskopická technika využívá manipulace s nástroji na principu dvojzvratné páky. Stejně tak je odlišnost v tom, že chirurg operuje v jiném směru, než upíná svůj pohled. Zvláště u retroperitoneoskopie v typické „lumbotomické“ poloze některé porty (a nástroje) směřují vodorovně, zatímco laterální porty směřují svisle. Umístěné rukojeti laterálních nástrojů jsou v mnohem vyšší úrovni než ostatní nástroje. Všechny tyto vlivy mohou způsobit chirurgovi vážná neuromuskulární poškození zvláště při jejich opakovaném a dlouhodobém působení.
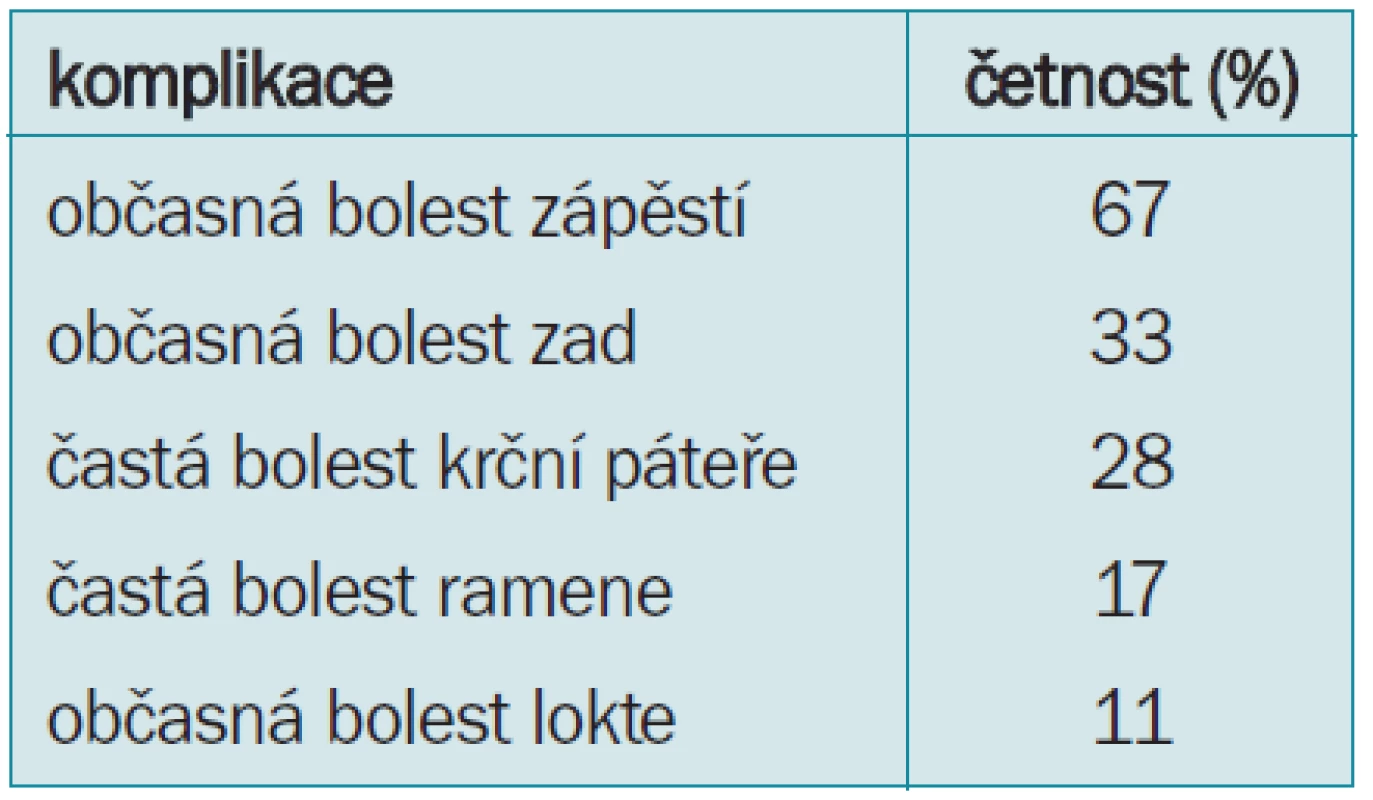
Studie Wolfa et al [16] (tab. 7) podává přehled neuromuskulárních postižení chirurgů při laparoskopii. 67 % chirurgů udávalo bolesti zápěstí. Podle závěru autorů je hlavní příčinou potíží chirurgů špatná ergonomie používané techniky a nástrojů. 33 % chirurgů udávalo bolesti zad a 28 % potíže s krční páteří. Podle závěrů je tato komplikace způsobena špatným umístěním monitoru, nutícím chirurga udržovat hlavu v nefyziologické poloze. Bolesti ramen a lokte byly u chirurgů sledovány v 17 % a 11 %. Tyto jsou způsobeny také nedostatečnou ergonomikou používaných nástrojů. Z toho důvodu v posledních letech vyvíjejí firmy způsob zavěšení monitorů s možností nastavení vhodné polohy tak, aby byl v zorném úhlu chirurgova pohledu snadno dostupný. Stropní pohyblivé závěsy monitorů jsou však nejen finančně náročné, ale také vyžadují stavební úpravy na operačních sálech.
MUDr. Aleš Čermák
Urologická klinika FN Brno
acermak@fnbrno.cz
Sources
1. Bardoczky GI, Engleman E, Levarlet M, Simon P. Ventilatory effects of pneumoperitoneum monitored with continuous spirometry. Anaesthesia 1993, 48(4): 309-11.
2. Wurst H, Schulte-Steinberg H, Finisterer U. Pulmonary CO2 elimination in laparoscopic cholecystectomy. A clinical study (in German). Anaesthetist 1993, 42(7): 427-34.
3. Wolf JS jr, Clayman RV, McDougall EM, Shepherd DL, Folger WH, Terri G. Carbon dioxide and helium insufflation during laparoscopic radical nephrectomy in a patient with severe pulmonary disease. J Urol 1996; 155 : 2021.
4. Wolf JS jr, Carrier S, Stoller ML. Gas embolism: helium is more lethal than carbon dioxide. J Laparoendosc Surg 1994; 4 : 173-176.
5. Wolf JS jr, Monk TG, McDougall EM, McClennan BL, Clayman RV. The extraperitoneal approach and subcutaneous emphysema are associated with greater absorption of carbon dioxide during laparoscopic renal surgery. J Urol 1995; 154 : 959-963.
6. Prystowsky JB, Jericho BG, Epstein HM. Spontaneous bilateral pneumothorax - complication of laparoscopic cholecystectomy. Surgery 1993; 114(5): 988-92.
7. Brunt LM, Molmenti EP, Kerbl K, Soper NJ, Stone MS, Clayman RV. Retroperitoneal endoscopic adrenalectomy: an experimental study. Surg Laparosc Endosc 1993; 3 : 300-6.
8. Ho HS, Gunther RA, Wolfe BM. Intraperitoneal carbon dioxide insufflation and cardiopulmonary functions. Laparoscopic cholecystectomy in pigs. Arch Surg 1992; 127(8): 928-33.
9. Eisenhauer DM, Saunders CJ, Ho HS, Wolfe BM. Hemodynamic effects of argon pneumoperitoneum. Surg Endosc 1994; 8(4): 315-21.
10. Windberger U, Siegl H, Woisetchlager R et al. Hemodynamic changes during prolonged laparoscopic surgery. Eur Surg Res 1994; 26(1): 1-9.
11. Moffa SM, Quinn JV, Slotman GJ. Hemodynamic effects of carbon dioxide pneumoperitoneum during mechanical ventilation and positive end-expiratory pressure. J Trauma 1993, 35(4): 613-18.
12. Ho HS, Saunders CJ, Corso FA, Wolfe BM. The effects of CO2 pneumoperitoneum on hemodynamics in hemorrhaged animals. Surgery 1993; 114(2): 381-8.
13. Kubota K, Kajiura N, Teruya M et al. Alterations in respiratory function and hemodynamics during laparoscopic cholecystectomy under pneumoperitoneum. Surg Endosc 1993; 7(6): 500-4.
14. Ishizaki Y, Bandai Y, Shimomura K et al. Safe intraabdominal pressure of carbon dioxide pneumoperitoneum during laparoscopic surgery. Surgery 1993; 114(3): 549-54.
15. Ott DE. Correction of laparoscopic insufflation hypotermia. J Laparoendosc Surg 1991b,1(4): 183-6.
16. Wolf jr JS, Marcovich R, Gill IS, Sung GT, Kavoussi LR, Clayman RV, et al. Survey of neuromuscular injuries to the patient and surgeon during urologic laparoscopic sugery. Urology 2000; 55 : 831-836.
17. Fahlenkamp D, Rassweiler J, Fornara P, Frede T, Loening SA. Complications of laparoscopic procedures in urology: eperience with 2,407 procedures at 4 German centers. J Urol 1999; 162 : 765.
18. Soulie M, Seguin P, Richeux L, Mouly P, Vazzoler N, Pontonnier F et al. Urological complications of laparoscopic surgery: experience with 350 procedures at a single center. J Urol 2001; 165 : 1960-1963.
19. Thiel R, Adams JB, Schulam PG, Moore RG, Kavoussi LR. Venous dissection injuries during laparoscopic urological surgery. J Urol 1996; 155 : 1874-1876.
20. Potter SR, Kavoussi LR, Jackman SV. Management of diphragmatic injury during laparoscopic nephrectomy. J Urol 2001; 165 : 1203-1204.
21. Chan D, Bishoff JT, Ratner L, Kavoussi LR, Jarett TW. Endovascular gastrointestinal stapler device malfunction during laparoscopic nephrectomy: early recognition and management. J Urol 2000; 164 : 319-321.
22. Yoshida O, Terachi T, Matsuda T, et al. Complications in 369 laparoscopic adrenalectomies: a multi-institutional study in Japan. J Urol 1997; 157 : 282. Abstract 1098.23. Guazzoni G, Cestari A, Montorsi F, Lanzi R, Nava L, Centemero A et al. Eight year experience with transperitoneal laparoscopic adrenal surgery. J Urol 2001; 166 : 820-824.
24. Nakada SY. Essential Urologic laparoscopy. Humana Press Inc 2003; 154(5): 294.
25. Meraney AM, Gill IS. Financial analysis of open versus laparoscopic radical nephrectomy and nephroureterectomy. J Urol 2002; 167(4): 1757-1762.
Labels
Paediatric urologist UrologyArticle was published in
Urological Journal

2005 Issue 3
-
All articles in this issue
- INTEGRATION OF ROBOTIC RADICAL PROSTATECTOMY INTO A PRACTICE OF COMMON OPEN SURGERY PROCEDURES
- CARCINOMA OF PROSTATE AND LAPAROSCOPIC SURGERY
- PERCUTANEOUS ENDOPYELOPLASTY: CURRENT CLINICAL STATUS
- RECONSTRUCTIVE LAPAROSCOPY IN UROLOGY
-
POTENTIAL OF LAPAROSCOPY AND RETROPERITONEOSCOPY IN THE TREATMENT OF RENAL PARENCHYMAL TUMOURS
PART I - NEPHRECTOMY -
POTENTIAL OF LAPAROSCOPY AND RETROPERITONEOSCOPY IN THE TREATMENT OF RENAL PARENCHYMAL TUMOURS
PART II - KIDNEY-SAVING PROCEDURES - LAPAROSCOPIC ADRENALECTOMY
- COMMON COMPLICATIONS OF LAPAROSCOPY
- LAPAROSCOPIC SURGERY IN UROLOGY - POSSIBLE COMPLICATIONS AND THEIR PREVENTION; TIMELY IDENTIFICATION AND EFFECTIVE SOLUTION
- DO WE HAVE A NOTION OF THE CONVENTION ON HUMAN RIGHTS AND BIOMEDICINE?
- Urological Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- COMMON COMPLICATIONS OF LAPAROSCOPY
- DO WE HAVE A NOTION OF THE CONVENTION ON HUMAN RIGHTS AND BIOMEDICINE?
- RECONSTRUCTIVE LAPAROSCOPY IN UROLOGY
-
POTENTIAL OF LAPAROSCOPY AND RETROPERITONEOSCOPY IN THE TREATMENT OF RENAL PARENCHYMAL TUMOURS
PART I - NEPHRECTOMY