Změny spermiogramu v závislosti na stupni varikokély
CHANGES IN SPERMIOGRAM DEPENDING ON THE DEGREE OF VARICOCELE
Greeks in the first century observed dilatation of testicular veins and their regurgitation above the testicle, and detected ipsilateral testicular atrophy [10].
Varicocele is the most frequent surgically correctable cause male infertility [2]. The author follows the changes of the spermiogram depending on the degree of varicocele after microsurgical varicocelectomy.
Key words:
male infertility, spermiogram, varicocele
Authors:
MUDr. Mohamed I. A. Nussir
Authors‘ workplace:
Urologická klinika LF MU a FN Brno
Published in:
Urol List 2007; 5(3): 70-72
Overview
Greeks v 1. století n.l. pozoroval dilataci testikulárních vén s jejich regurgitací nad varletem a následně zjistil ipsilaterální testikulární atrofii [10].
Varikokéla je nejčastější, chirurgicky ovlivnitelná příčina mužské infertility [2]. Autor sleduje změny spermiogramu v závislosti na stupni varikokély po mikrochirurgické operaci varikokély.
Klíčová slova:
mužská infertilita, spermiogram, varikokéla
ÚVOD
Varikokélou rozumíme varikózní rozšíření žil pampiniformního plexu a vnitřní spermatické žíly. Varikokéla je příčinou snížení testikulární funkce, jejímž následkem je pak neplodnost páru. Incidence varikokély se pohybuje kolem 15 % v běžné mužské populaci [22], ale nalézáme ji u 40 % mužů vyšetřovaných pro subfertilitu [3].
Mikrochirurgická varikokélektomie se díky vysoké účinnosti a současné minimalizaci rizika komplikací a recidivy postupně stává standardní operační metodou léčby varikokély a doporučenou operační technikou první volby. Použití operačního mikroskopu při této operační metodě umožňuje zachování testikulární arterie a lymfatických cév, čímž se výrazně snižuje incidence vzniku pooperační hydrokély a poškození testikulární arterie s následnou atrofií varlete [7,17]. Přesná patofyziologie vzniku varikokély není známa. Množství nedávných studií týkajících se mechanizmu vzniku varikokély, která způsobuje infertilitu u muže s varikokélou, se domnívá, že dochází k poškození spermatogeneze zvýšenou testikulární teplotou [5,8,25]. Nedávno byla dokonce testikulární hypertermie (docílená ingvinálním uložením varlete) prezentována jako efektivní kontracepce [24].
MacLeod byl první, který popsal abnormality ve spermiogramu, oligospermií, snížení pohybu, zvýšený počet nezralých a zužujících se forem spermie, které se nacházejí u infertilních mužů s varikokélou [13]. Následující legace varikokély má nesmírný vliv na zlepšení kvality spermie v 60 až 70 % u pacientů s varikokélou a pregnancy rate v 20 až 40 % [15]. Mnohé studie prokazují, že čím je větší varikokéla a mladší pacient, tím je zlepšení spermatogeneze po chirurgickém ošetření varikokély větší [4,5,9,15]. Autor v tomto článku sleduje změny spermiogramu v závislosti na stupni varikokély před a po mikrochirurgické operaci varikokély.
MATERIÁL A METODIKA
Celkem 78 pacientů bylo operováno pro jednostrannou varikokélu. Průměrný věk pacientů v době operace byl 26 let (16–48). Z uvedeného počtu pacientů bylo 70 pacientů (89,7 %) operováno pro infertilitu, 6 pacientů (7,7 %) pro symptomatickou varikokélu s patologickým spermiogramem a 2 pacienti (2,6 %) pro nález hypotrofického varlete při varikokéle. Pacienti s oboustrannou varikokélou byli z našeho souboru vyloučeni. Varikokéla byla diagnostikována na základě fyzikálního a Dopplerovského vyšetření. Pacienti byli vyšetřeni vstoje, v teplé místnosti a při Valsalvově manévru.
Indikace k varikokélektomii byly následující:
- každý pacient s varikokélou (II. nebo III. stupně) a bezdětným partnerským vztahem
- varikokéla u adolescentů, která je spojená s ipsilaterální hypotrofií varlete
- symptomatická varikokéla
- koncentrace nebo motilita spermií pod dolní hranicí normy
- varikokéla I. nebo 0. stupně s potvrzením regurgitace toku krve dopplerovským USG skrota a při hraničních hodnotách spermiogramu (koncentrace 10–20 mil/ml a motilita 30–50 %)
Před operací měl každý pacient 2krát vyšetřený spermiogram dle standardu WHO a dopplerovské ultrazvukové vyšetření skrota k potvrzení regurgitace toku krve při Valsalvově manévru.
Analýza spermiogramu: Spermie byly získány masturbací po 2–3 dnech pohlavní abstinence. Pooperační změny spermiogramu byly sledovány v 3měsíčních intervalech hlavně u infertilních mužů, u pacientů operovaných pro diskomfort a hypotrofii varlete byl kontrolní pooperační spermiogramu proveden pouze 1krát. Průměrná koncentrace spermií před operaci byla 25 ± 5 mil/ml (5–60 mil/ml).
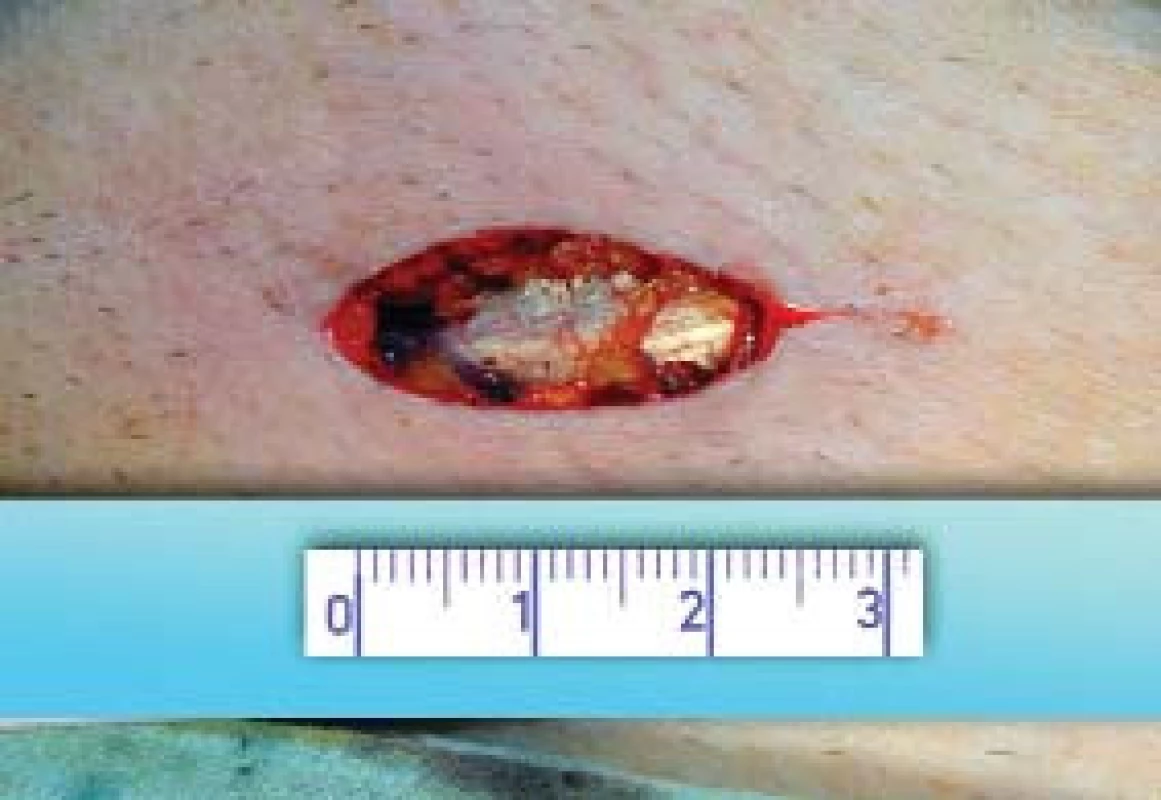
Chirurgická technika: Výkon byl prováděn v celkové anestezii, krátkým řezem laterálně od zevního ingvinálního prstence, kterým se dostaneme k zevní šikmé aponeuróze (fascia m. obliqui externi abdominis). Po jejím odkrytí vybavíme funiculus spermaticus do operační rány, pak za použití operačního mikroskopu otevřeme zevní a vnitřní spermatickou fascii, při 8–15násobném zvětšení mikroskopem identifikujeme arterii testikulární; poté následuje přerušení všech testikulárních vén o průměru nad 3 mm. Na závěr zkontrolujeme intaktnost testikulární arterie, lymfatických cév a vas deferens s jeho cévami (obr. 1–4). Antibiotikum paušálně nepodáváme ani před výkonem ani po výkonu. Pacienty po operaci propouštíme do domácího ošetření většinou 2. pooperační den.
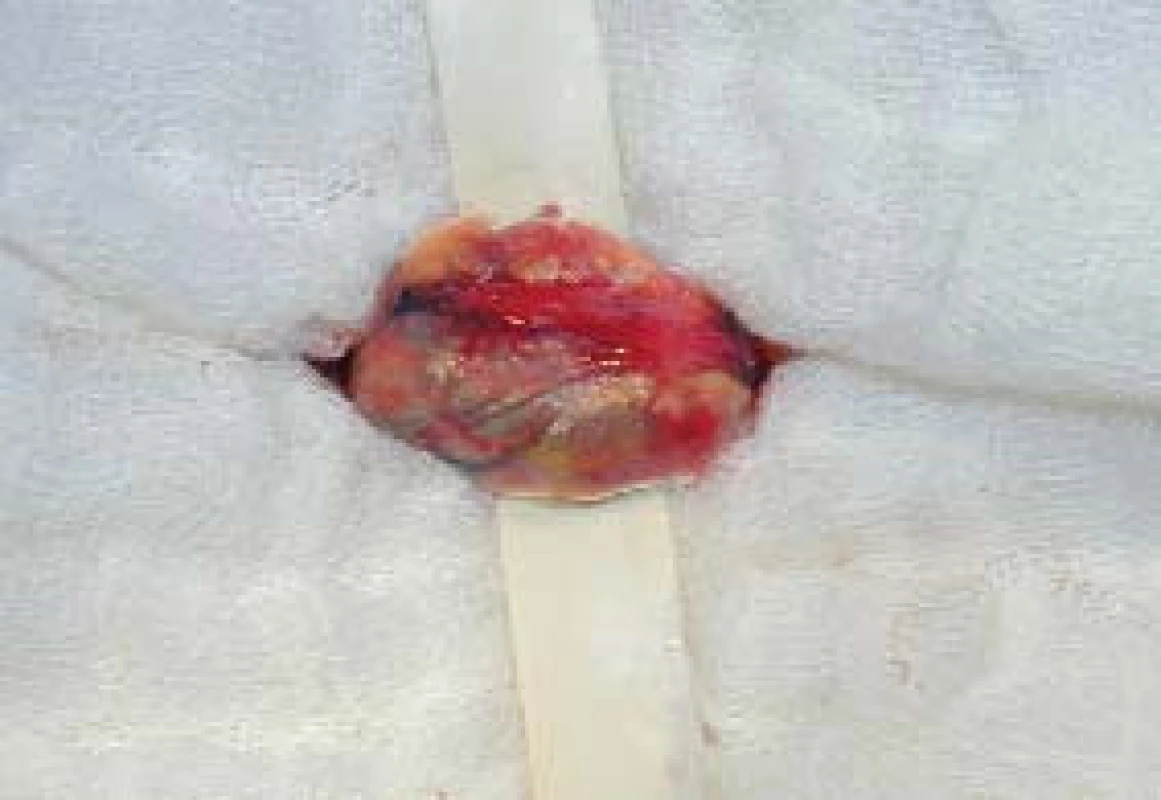
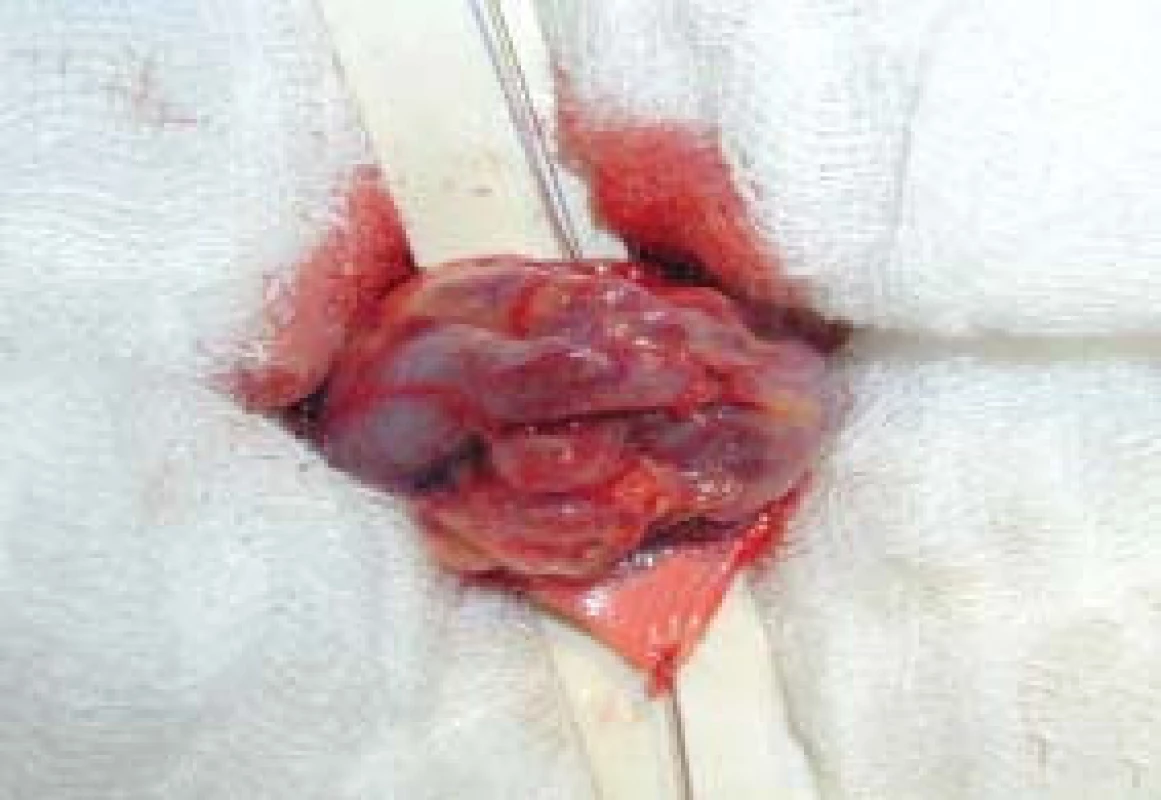
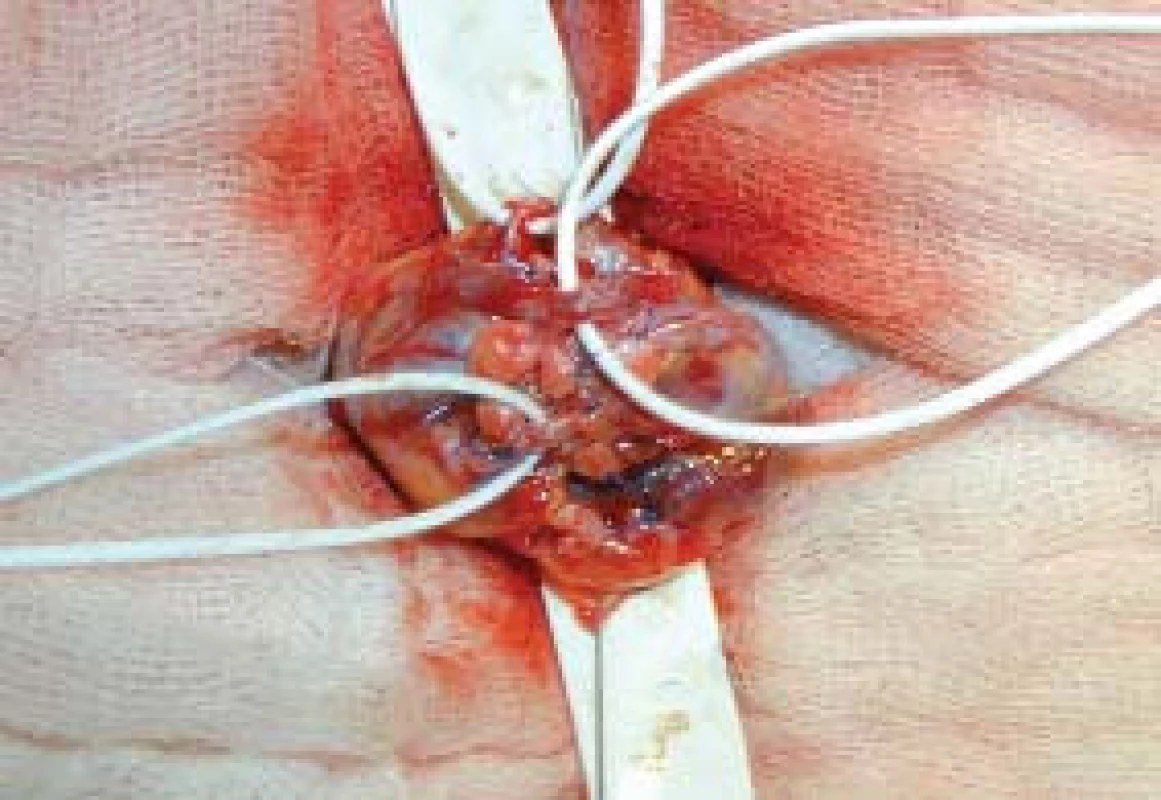
VÝSLEDKY
Při zhodnocení našeho souboru jsme došli k těmto výsledkům: Ze 78 operovaných varikokél bylo 40 (51,3 %) III. stupně, 25 (32,1 %) II. stupně a 13 (16,6 %) I. stupně (při hodnocení dle Hudsona). Z uvedeného počtu bylo nejvíce operovaných pacientů s varikokélou III. stupně, pacientů s II. a/nebo I. stupněm varikokély bylo relativně méně. Průměrná koncentrace spermií se signifikantně zlepšila po operaci varikokély II. a III. stupně. Koncentrace spermií zlepšila z 27 ± 5 milionů/ml před operací na 41 ± 7 milionů/ml po operaci u pacientů operovaných s varikokélou III. stupně a z 20 ± 5 milionů/ml na 32 ± 8 milionů/ml u pacientů s varikokélou II. stupně. Koncentrace spermií u pacientů po operaci varikokély I. stupně stoupla z 28 ± 5 milionů/ml na 36 ± 7 milionů/ml. Po operaci se výrazně zlepšila motilita spermií u pacientů s varikokélou III. stupně, a to z 27 ± 6 na 38 ± 6 %. U všech pacientů se k signifikantně zlepšila morfologie spermií, u 13 (16,66 %) pacientů došlo k úplné normalizaci spermiogramu a u 8 (10,23 %) pacientů bylo dosaženo gravidity partnerky. Nejvýraznější zlepšení parametrů spermiogramu bylo pozorováno 6 a především 9 měsíců po operaci. Podle našich zkušenosti, nedojde-li k výraznému zlepšení spermiogramu ani 12 měsíců po operaci, je pravděpodobnost pozdějšího zlepšení spermiogramu zcela minimální.
DISKUSE
Vlivem varikokélektomie na fertilitu se zabývá velké množství studií, které prokazuje zlepšení semenných parametrů a pregnancy rate. Většina těchto studií je však nekontrolovaných, což výrazně limituje jejich výpovědní hodnotu [17]. Ke zlepšení kvality semenných parametrů po varikokélektomii dochází v 60–80 % případů, a těhotenství se pak dosahuje v 20–60 % případů [19]. Vedle klasických operačních metod podle Paloma, Bernardiho či Ivanisseviche [1,11,18] se může rovněž zamezit venóznímu refluxu embolizací spermatické žíly použitím horké kontrastní látky nebo Gianturkovou spirálou. Recidiva varikokély je však po embolizačních metodách vysoká [20]. Rovněž expozice RTG zářením není pro mladý organizmus vhodná.
Dosud bylo provedeno pouze několik kontrolovaných studií, které se týkají výsledků varikokélektomií. Laven et al (1992) se zabývali výsledky varikokélektomie u adolescentů s varikokélou v prospektivní randomizované studii. Prokázal zlepšení spermiogramu ve skupině operovaných pacientů ve srovnání s pacienty v kontrolované skupině [12]. Madgar et al (1995) prokázal, že pregnancy rate byla signifikantně vyšší u operovaných pacientů než v kontrolní skupině neoperovaných pacientů [14]. Nieschlag et al (1998) prokázal v randomizované kontrolované studii, že sledování je stejně účinné jako varikokélektomii z hlediska pregnancy rate, avšak v léčené skupině pacientů prokázal signifikantní zlepšení semenných parametrů [16].
V našem souboru byly varikokély klasifikovány podle stupně a následně byly sledovány změny pooperačních parametrů spermiogramu po mikrochirurgické operaci varikokély. Na zlepšení kvality spermiogramu pro varikokélektomii se shoduje naprostá většina studií. V našem souboru došlo k signifikantnímu zlepšení pooperační koncentrace, procenta motility a procenta morfologie spermií, a to hlavně u varikokély většího stupně. Tinga et al [23], Scott a Zouny [21] prokázali signifikantně zlepšení parametrů spermiogramu po chirurgické operaci varikokély většího stupně. Steckel et al prokázali, že čím je stupeň varikokély vyšší, tím lepší jsou výsledky pooperačního spermiogramu [26]. Tyto výsledky se shodují i s výsledky, kterých jsme dosáhli my.
Tyto nálezy ukazují, že při mikrochirurgické varikokélektomii u vyššího stupně varikokély dochází k signifikantnímu zlepšení pooperačního spermiogramu, ve srovnání s operací varikokély nižšího stupně.
MUDr. Mohamed I. A. Nussir
Urologická klinika LF MU a FN Brno
Jihlavská 20, 625 00 Brno
e-mail: drnussir@yahoo.com
Sources
1. Bernardi R. New incision for therapy of varicocele: seminology and surgical concepts. Bd Indy Clin Quir 1942; 18 : 323-327.
2. Cockett ATK, Takihara M, Cosention MJ. The varicocele. Fertil Steril 1984; 41 : 5.
3. Dubin L, Amelar RD. Etiologic factors in 1294 consecutive cases of male infertility. Fertil Steril 1971; 22 : 469-474.
4. Dubin L, Amelar RD. Varicocele size and results of varicocelectomy in selected subfertile men with varicocele. Fertil. Steril 1970; 21 : 606.
5. Glezerman M, Rakowsczyk M, Lunenfeld B et al. Varicocele in oligospernic patients: pathophysiology and results after ligation and division of the internal spermatic vein. J Urol 1976; 115 : 652.
6. Goldstein M, Gilbert BR, Dicker AP et al. Microsurgical inguinal varicocelectomy with delivery of the testis: an artery and lymphatic separing technique. J Urol 1992; 148 : 1808-1811.
7. Goldstein M et al. Microsurgical inguinal varicocelectomy with delivery of the testis: An artery and Lymphatic sparing technique. J Urol 1992; 184 : 1808-1811.
8. Goldstein M, Eid JF. Elevation of intratesticular and scrotal skin surface temperature in men with varicocele. J Urol 1989; 142 : 743.
9. Greenberg SH, Lipshultz LI, Sein AJ. Experience with 425 subfertile male patients. J Urol 1970; 119 : 507.
10. Howards SS. Varicocele. Fertil Steril 1984; 41 : 356.
11. Ivanissevich O. Left varicocele due to reflex experience with 4470 operative CASE in forty-two-years. J Int Coll Surg 1960; 34 : 742-746.
12. Laven JS, Haans LC, Mail WP et al. Effects of varicocele treatment in adolescents. Fertil Steril 1992; 58 : 756-762.
13. MacLeod J. Seminal cytology in the presence of varicocele. Fertil Steril 1965; 16 : 735.
14. Madgar I, Weissenerg R, Lunenfeld B et al. Controlled trial of high spermatid vein ligation for varicocele in infertile man. Fertil Steril 1995; 63 : 120-124.
15. Marks JL, McMahon R, Lipshultz LI. Predictive parameters of successful varicocele repair. J Urol 1986; 136 : 609.
16. Nieschlag E, Hertle K, Fischdick A et al. Treatment of varicocele: Counseling as effective as occlusion of the vena spermatica. Hum Reprod 1995; 10 : 347-353.
17. Pacík D, Turjainca M. Výsledky mikrochirurgiché varikokelektomie (soubor 97 pacientů). čes Urol 2001; 2 : 44-46.
18. Palomo A. Radical cure of varicocele by a new technique. J Urol 1949; 61 : 604-606.
19. Pryor JL, Howards SS. Varicocele. Urol Clin North Am 1987; 14 : 499-513.
20. Reissig A, Janetschek G, Pointner S et al. Results of varicocele treatment: a comparison of emboltherapy and laparoscopic varixligation. J Urol 1993; Suppl 149.
21. Scott LS, Zouny D. Varicocele: a study of its effects on human spermatogenesi, and of the results produced by spermatic vein ligation. Fertil Steril 1962; 13 : 325.
22. Sigman M, Howards S. Male infertility. In: Walsh PC et al (eds). Cambell Urology. Philadelphia: Sauders 1992 : 661-705.
23. Tinga DJ, Jager S, Bruijnen CL et al. Factors related to semen improvement and fertility after varicocele operation. Fertil Steril 1984; 41 : 404.
24. Turjanica M, Pacík D. Varikokéla: etiopatogeneze, patofyziologie, diagnostika, možnost léčby. Urol List 2003; 1(2): 38-43.
25. Zorgniotti AW, MacLeod J. Studies in temperature, human semen quality, and varicocele. Fertil Steril 1973; 24 : 854.
26. Steckel J, Dicker AP, Goldestin M. Relationship between varicocele size and response to varicocelectomy. J Urol 1993; 149 : 769-771.
Labels
Paediatric urologist UrologyArticle was published in
Urological Journal

2007 Issue 3
-
All articles in this issue
- Dihydrotestosteron a inhibitory steroidní 5α-reduktázy
- Výsledky vyšetření mikrodelecí oblasti AZF(Yq) u mužů s reprodukčními problémy
- Klinická anatomie sulcus nervi dorsalis penis/clitoridis
- Mužská antikoncepce
- Genová terapie – nová naděje v léčbě erektilní dysfunkce?
- Stárnoucí muž, hormonální a genetické změny
- Je substitúcia testosterónu potenciálnym rizikom pre prostatickú žľazu u stárnuceho muža?
- Rehabilitace erektilní funkce po radikální prostatektomii
- Erektilní dysfunkce po radikální prostatektomii
- Změny spermiogramu v závislosti na stupni varikokély
- Vliv endokrinních disruptorů na fertilitu savců
- Urological Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Erektilní dysfunkce po radikální prostatektomii
- Dihydrotestosteron a inhibitory steroidní 5α-reduktázy
- Mužská antikoncepce
- Je substitúcia testosterónu potenciálnym rizikom pre prostatickú žľazu u stárnuceho muža?