„Indiana pouch“ – minulost a současnost
The indiana pouch, past and present
The Indiana pouch is a time-tested continent urinary reconstruction that provides reliable results in both male and female patients. The procedure is suitable for patients with both malignant and benign indications for bladder replacement. In a wide experience, the daytime and nighttime continence rates are in the range of 95 - 98% as defined by the patient's ability to stay dry for at least 4 hours. The procedure offers patients that cannot have a neobladder an opportunity to have a continent reconstruction and avoid having to wear an ostomy appliance.
Key words:
continent urinary reservoir, continent diversion, right colonic reservoir, detubularized bowel segment
Authors:
R. G. Rowland
Published in:
Urol List 2008; 6(2): 60-66
Overview
„Indiana pouch“ představuje léty prověřenou kontinentní močovou rekonstrukční operaci, pomocí níž lze dosáhnout spolehlivého výsledku u pacientů mužského i ženského pohlaví. Tato procedura je vhodná pro pacienty, u nichž je nahrazení močového měchýře indikováno na základě přítomnosti maligního i benigního onemocnění. Míra denní i noční kontinence (definovaná jako schopnost zůstat suchý po dobu alespoň 4 hodin) se pohybuje v rozmezí 95–98 %. Tato metoda je šancí pro pacienty, u nichž nelze vytvořit neovezika nebo kontinentní rekonstrukci a umožňuje předejít nošení stomických zařízení.
Klíčová slova:
kontinentní močový rezervoár, kontinentní derivace, rezervoár z kolon ascendens, detubularizovaný střevní segment
VÝVOJ
Za první operaci s vytvořením kontinentní rekonstrukce lze považovat ureterosigmoideostomii popsanou Simonem v roce 1852. Protažením jehly se silnou suturou mezi strukturami vytvořil Simon distální ureterorektální píštěl. Pacient následkem sepse brzy zemřel, ale přesto podstoupil první rekonstrukci s vytvořením kontinentního rezervoáru. První ileocékální rekonstrukci s užitím apendixu jako eferentní větve provedl Verhoogen v Belgii v roce 1908. V roce 1950 popsali Gilchrist a Merricks použití segmentu ileocéka, při němž jako eferentní větev užili koncovou část ilea.
Použití segmentu ileocéka s intususceptovanou ileální eferentní větví popsali Ashken v roce 1974, Mansson v roce 1977 a Hohenfellner v roce 1987. Provedení „Indiana pouch“ poprvé popsali Rowland, Mitchell a Bihrle v roce 1984.
V 70. letech minulého století prokázal Kock význam detubularizace střevního segmentu. Princip této metody je snadno pochopitelný, pokud si vzpomeneme na LaPlaceův zákon, který popisuje vztah mezi tlakem rezervoáru a napínáním stěny tohoto rezervoáru. Tlak (P) je úměrný napětí (T) ve stěně rezervoáru lomeno poloměr (R) rezervoáru (P a T/R). Pokud tuto rovnici aplikujeme na detubularizovaný střevní segment, jeden záhyb zdvojnásobí poloměr rezervoáru a snižuje intraluminální tlak na polovinu.
Další výhoda detubularizace spočívá v tom, že objem rezervoáru se zdvojnásobí bez užití jakékoliv další části střeva (což je zřejmé, pokud uvážíme vzorec pro výpočet válce V = πr2). Při vytvoření jediného záhybu dojde ke zdvojnásobení jeho průměru (r) a zmenšení jeho délky (l) o polovinu. Vzhledem k tomu, že poloměr má pouze sekundární význam, význam spočívá ve zdvojnásobení objemu.
Koule je geometrické těleso, které umožňuje dosáhnout maximálního objemu na plochu povrchu. Elipsoid, který má maximálně 2krát větší délku než šířku, má > 90 % objemu perfektní koule. V praxi to znamená, že segment tenkého střeva musíme, abychom se přiblížili tvaru koule, přehnout dvakrát, zatímco kolon stačí přeložit pouze jednou (abychom dosáhli tvaru elipsoidu, v poměru 2 : 1).
Pokud tato pravidla aplikujeme na segment ileocéka, detubularizací s jedním přehybem získáme rezervoár o objemu > 300 ml a tlaku < 40 cm vodního sloupce. Toho lze dosáhnout při užití přibližně 30 cm segmentu kolon.
VÝBĚR PACIENTA
Kandidáti vhodní pro vytvoření „Indiana pouch“ musí splňovat několik kritérií (bez ohledu na to, z jakého důvodu pacienti podstupují rekonstrukci močového měchýře). Zaprvé musí mít pacient normální nebo téměř normální renální funkce, protože segment střeva bude užit pro vytvoření rezervoáru a umožní opakovanou absorpci obsahu moči. Dále by měl mít pacient normální střevní funkci bez anamnézy jakéhokoliv střevního onemocnění (s výjimkou apendicitidy). A konečně, pacient musí být zručný, aby byl schopen provádět autokatetrizaci. V případě, že je kontinentní rezervoár vytvořen u pacienta, který není schopen provádět autokatetrizaci, nebude pacient schopen nezávislého života a bude vyžadovat větší péči, než pacient s ileálním konduitem. Při výběru typu derivace nebo rekonstrukce hraje významnou roli také věk pacienta. Vzhledem k tomu, že pacient musí po zákroku provádět dlouhodobě autokatetrizaci, provádí se tato metoda obecně u pacientů mladších 70 let. U pacientů s krátkou očekávanou dobou zbytku života (< 1 rok) doporučuje autor provést nejsnadnější typ derivace.
Na základě výše uvedených kritérií je tedy zřejmé, že vhodnými kandidáty pro „Indiana pouch“ nejsou pacienti trpící demencí nebo pacienti s progresivními neurologickými poruchami, které postihují motorickou koordinaci. Dále je třeba vyloučit pacienty s vnitřním renálním onemocněním, zánětlivým onemocněním střev a pacienty, kteří podstoupili jakoukoliv resekci střeva. Tento zákrok je relativně kontraindikován také u pacientů s extrémní obezitou a pacientů, kteří podstoupili ozařování pánve.
Vhodnými kandidáty pro „Indiana pouch“ jsou pacienti mužského pohlaví, kterým bude odstraněn močový měchýř v rámci léčby maligního onemocnění, pacienti, kterým bude odstraněna také močová trubice a pacienti s dysfunkčním uretrálním svěračem. Tato technika je vhodná také pro pacienty, kteří se obávají inkontinence spojené s vytvořením neoveziky. Vhodnými kandidátkami jsou ženy trpící chronickou inkontinencí nebo ženy, u nichž selhala opakovaná korekce vezikovaginální píštěle. „Indiana pouch“ je také zčásti kontraindikován u pacientů s intersticiální cystitidou, vzhledem k tomu, že tito pacienti trpí dráždivým tračníkem, který pak nelze užít jako vhodný materiál pro vytvoření rezervoáru.
OPERAČNÍ TECHNIKA
Předoperační příprava
Stejně jako při operaci kolon je dva dny před operací zahájena aplikace antibiotika a mechanická příprava střeva. V případě, že je pacient následkem mechanické přípravy dehydratovaný, je možné noc před operací provést intravenózní hydrataci.
Operace
V případě, že pacient podstupuje operaci maligního onemocnění, je nutné provést biopsii okrajů distálních ureterů na zmrzlo, abychom se ujistili, že v oblasti ureteroenterické anastomózy není přítomna žádná malignita. Dále je nutné zachovat co nejdelší část ureteru (zejména na levé straně), což nám umožní vytvořit anastomózu bez tahu. U pacientů, kteří podstoupili ozařování pánve, je nutné pečlivé vyšetření části ureterů, které byly vystaveny radiaci, abychom se ujistili o dobrém cévním zásobení této oblasti. Nedoporučuje se užívat ty části ureteru, které jsou bledé, tuhé a bez cévního zásobení. Je možné, že u těchto pacientů nebudeme mít k dispozici dostatečnou délku ureteru pro vytvoření anastomózy ureteru a bude nutné vytvořit (namísto „Indiana pouch“) ileální konduit. U pacientů podstupujících rekonstrukci z důvodu benigního onemocnění (jako je například inkontinence způsobená píštělí nebo neurogenním močovým měchýřem) není nutné provádět biopsii ureteru a obvykle nedochází ke komplikacím způsobeným nedostatečnou délkou ureteru.
Izolace ileocékálního segmentu
Segment nutný pro vytvoření rezervoáru je obvykle získán z koncové části ilea (6–10 cm) a céka a vzestupného tračníku (30 cm). Tento segment je zobrazen na obr. 1. Přesná délka terminálního ilea závisí na tloušce břišní stěny pacienta. Segment by měl být o 1–2 cm delší než je tlouška stěny břišní v místě, kde bude vytvořeno stoma (jedná se obvykle o pravý dolní kvadrant v oblasti, kde je obvykle lokalizován ileální konduit). Střevní segment je vyživován ileokolickou a pravou kolickou arterií. Střední kolická arterie je obvykle ponechána intaktní a zásobuje příčný tračník.
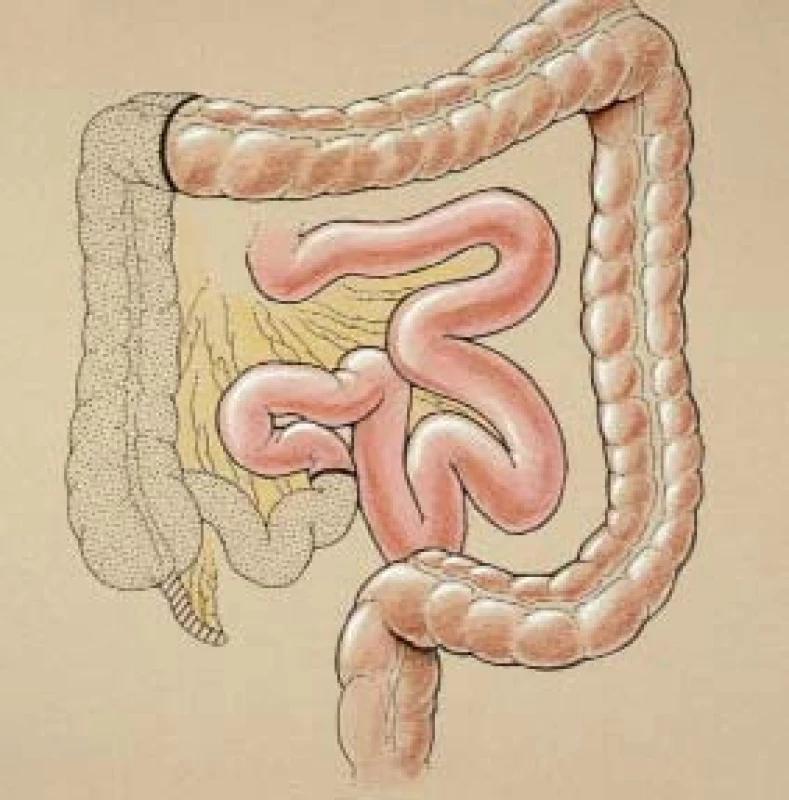
V případě, že má pacient apendix, je nutné jej pomocí běžných technik odstranit. Tímto způsobem se vyhneme potencionálnímu vzniku „divertiklu“ na rezervoáru. Izolovaný ileocékální segment je důkladně irigován, až je odstraněn všechen ulpívající fekální materiál. Střevní kontinuitu obnovíme pomocí end-to-side ileokolostomie s užitím stapleru nebo pomocí rozšířené koncové části ilea, což kompenzuje větší průměr kolon a dokončení ručně vytvořené dvouvrstvé anastomózy.
Ručně vytvořená detubularizace a rekonfigurace rezervoáru
Jak jsme uvedli výše, detubularizace segmentu kolon (který bude užit k vytvoření rezervoáru) umožní zdvojnásobení objemu rezervoáru a snížení intraluminálního tlaku o polovinu. Tato technika je zobrazena na obr. 2. Obr. 3 ukazuje operační záběr 2 laterálních tenií (teniae libra). Provedeme incizi segmentu tračníku na antimezenteriální straně mezi teniemi od otevřeného konce až po vrchol céka. Jak ukazuje šipka v obr. 2, segment je přeložen, což umožní rekonfigurovat rezervoár. Střevní segment je poté uzavřen příčnou vstřebatelnou syntetickou 3-0 suturou. Abychom předešli zkrácení sutury, každý druhý nebo třetí steh uzamkneme.
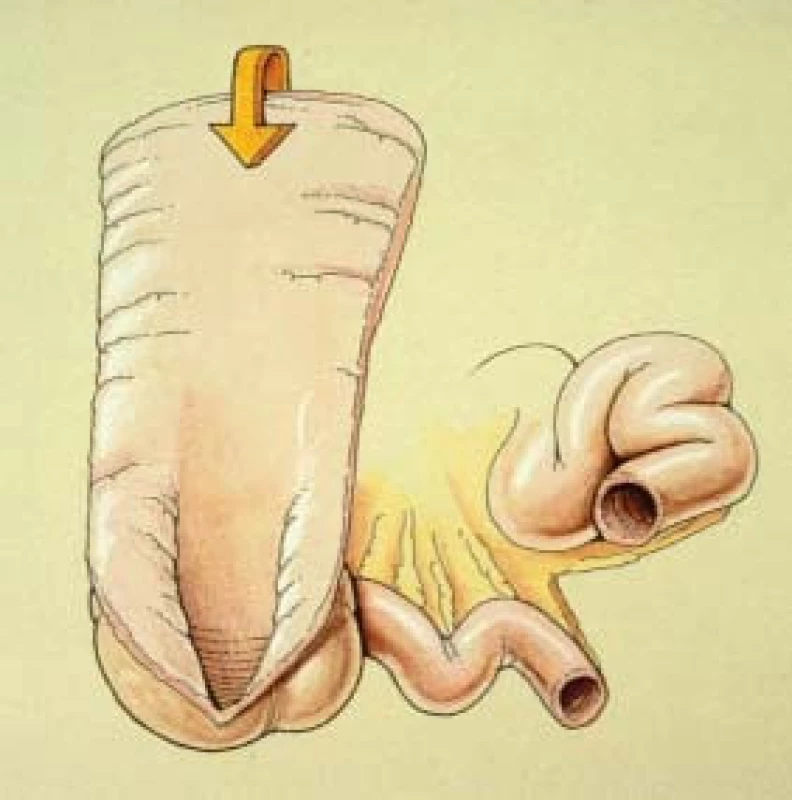
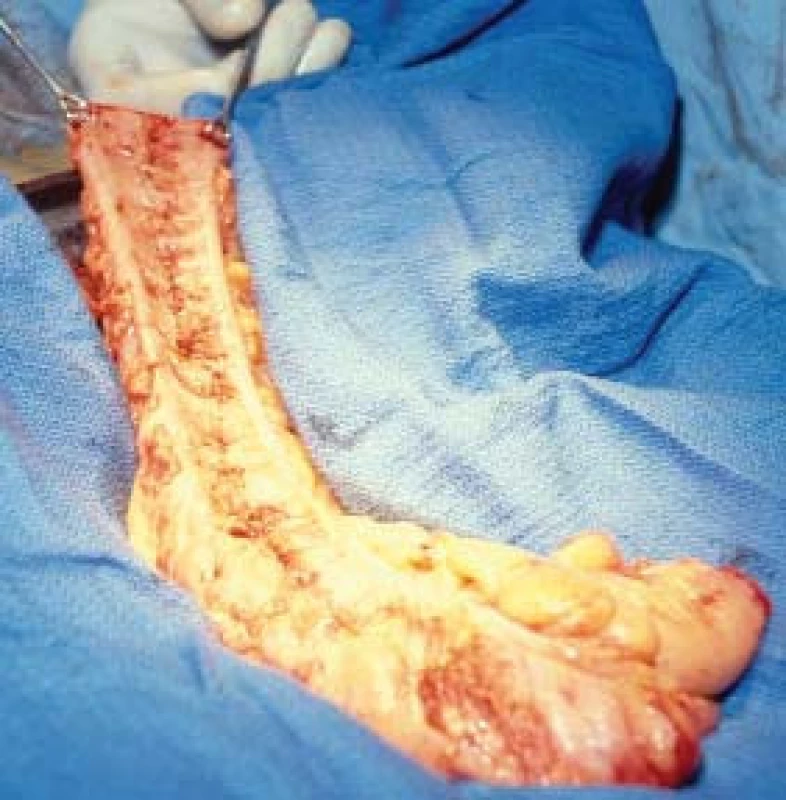
Před uzavřením rezevoáru zavedeme vrcholem céka naproti ileocékální chlopni 22 French Malecot katétr. Katétr připevníme ke stěně rezervoáru pomocí 3-0 tabáčkové sutury chromovaným catgutem. Zajištění okrajů katétru 1–2 cm od stěny kolon zajistí dobrou drenáž a zabrání tomu, aby haustra střevního segmentu kolabovala kolem katétru.
Obr. 4 zobrazuje detubularizovaný a rekonfigurovaný rezervoár, anastomózované ileum a příčný tračník.
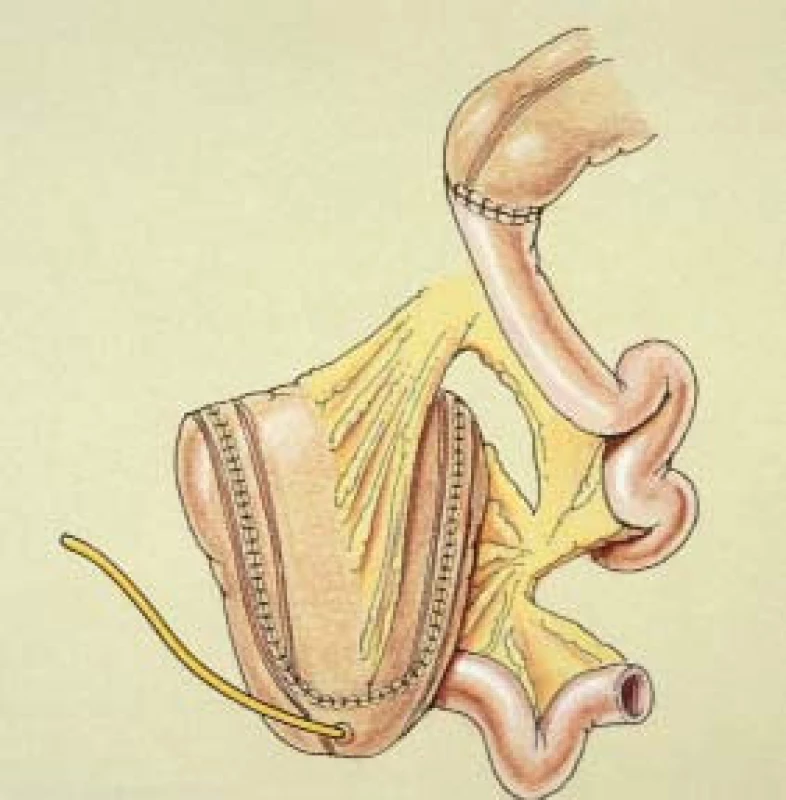
Detubularizace a rekonfigurace rezervoáru s použitím stapleru
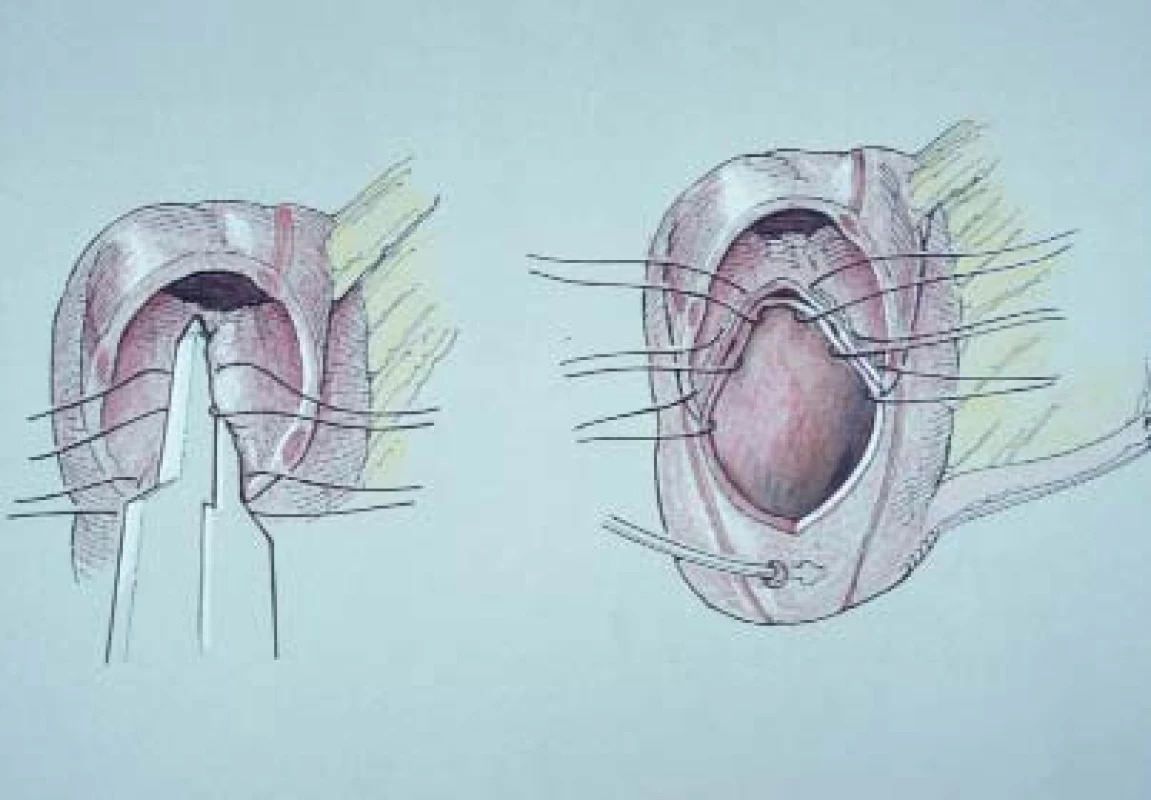
Pokud máme k dispozici GIA absorbovatelné svorky, můžeme je užít k zefektivnění procesu detubularizace a rekonfigurace. Obr. 5a ukazuje, že provádíme stejný postup jako v obr. 2. Ve vrcholu céka provedeme 1–2 cm dlouhou cékotomii napříč ileocékální chlopní na antimezenteriální straně mezi teniemi. K vyrovnání antimezenteriálního povrchu otevřeného konce kolon k místu cékotomie užijeme fixační steh. Na každou stranu přiblížených otvorů je zaveden GIA vstřebatelný stapler.
Po umístění svorek je nutné odstranit přibližně 1 cm tkáně mezi jednotlivými svorkami. Tím dokončíme řez, abychom mohli aplikovat další svorky, aniž by došlo k překrytí nebo poškození předchozích svorek. Vzhledem ke svému objemu se nemohou vstřebatelné svorky překrývat (jak je to možné u svorek kovových). Malou mezeru mezi svorkami uzavřeme pomocí 8 vstřebatelných pletených stehů, čímž předejdeme úniku moči. Jak ukazují obr. 5b–5e – k detubularizaci a rekonfiguraci segmentu kolon jsou obvykle nutné 3 dávky vstřebatelných GIA svorek.
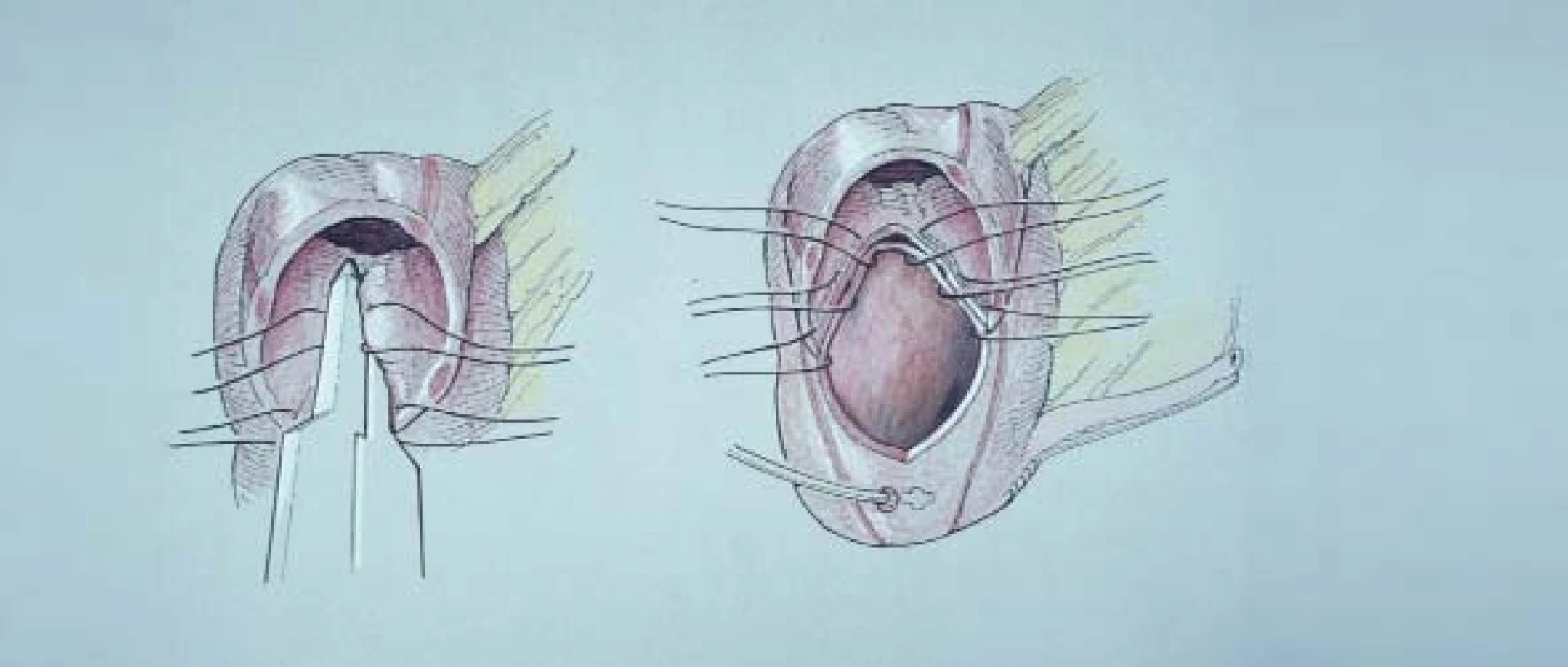
Rezervoár můžeme uzavřít pomocí vstřebatelných TA svorek nebo ručně zašít 3-0 pletenými absorbovatelnými matracovými stehy. Před uzavřením rezervoáru je opět nutné umístit a zajistit drén užitý jako cékostomie (viz obr. 6).
Zúžení eferentní větve
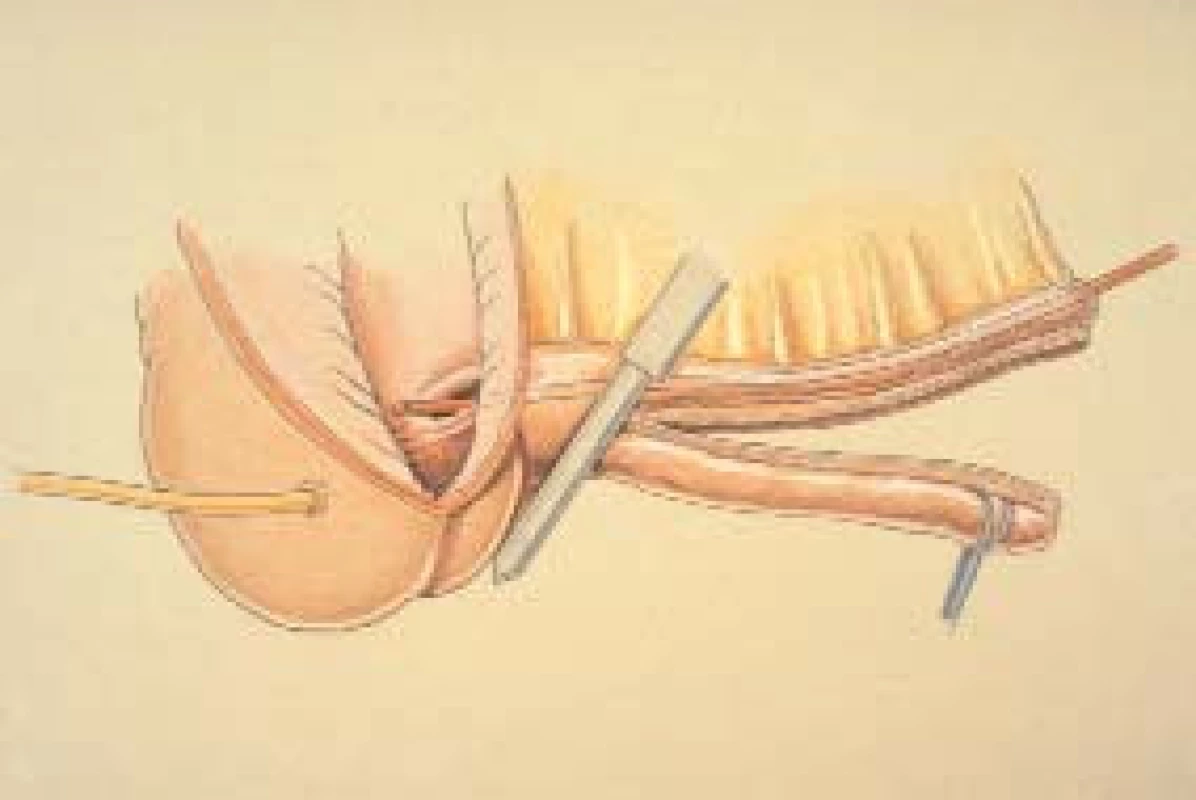
Z důvodu usnadnění katetrizace rezervoáru zúžíme eferentní větev. Dříve se zúžení provádělo pomocí 3-0 hedvábné Lembertovy sutury (přibližně každých 8–10 mm). Od roku 1988 se upřednostňuje užívání svorek (jak popsal Bijany). Obr. 7a–7d ukazují techniku zúžení eferentní větve pomocí GIA stapleru. Skrze eferentní větev a ileocékální chlopeň zavedeme 12 French katétr a umístíme jej vedle mezenteria. Následně umístíme z důvodu odstranění zbytečné antimezenteriální části ileálního segmentu staplery. Musíme dohlédnout na to, abychom střevní segment nenapínali příliš těsně kolem katétru, a zároveň abychom nezanechali nadbytečnou část střeva – eferentní větev by pak netvořila jednotný kanál. Poslední svorku umístíme v 45° úhlu na úrovni ileocékální chlopně (jak ukazuje obr. 6), čímž předejdeme zasvorkování struktury chlopně, která slouží jako kontinentní mechanizmus.
Plikace ileocékální chlopně
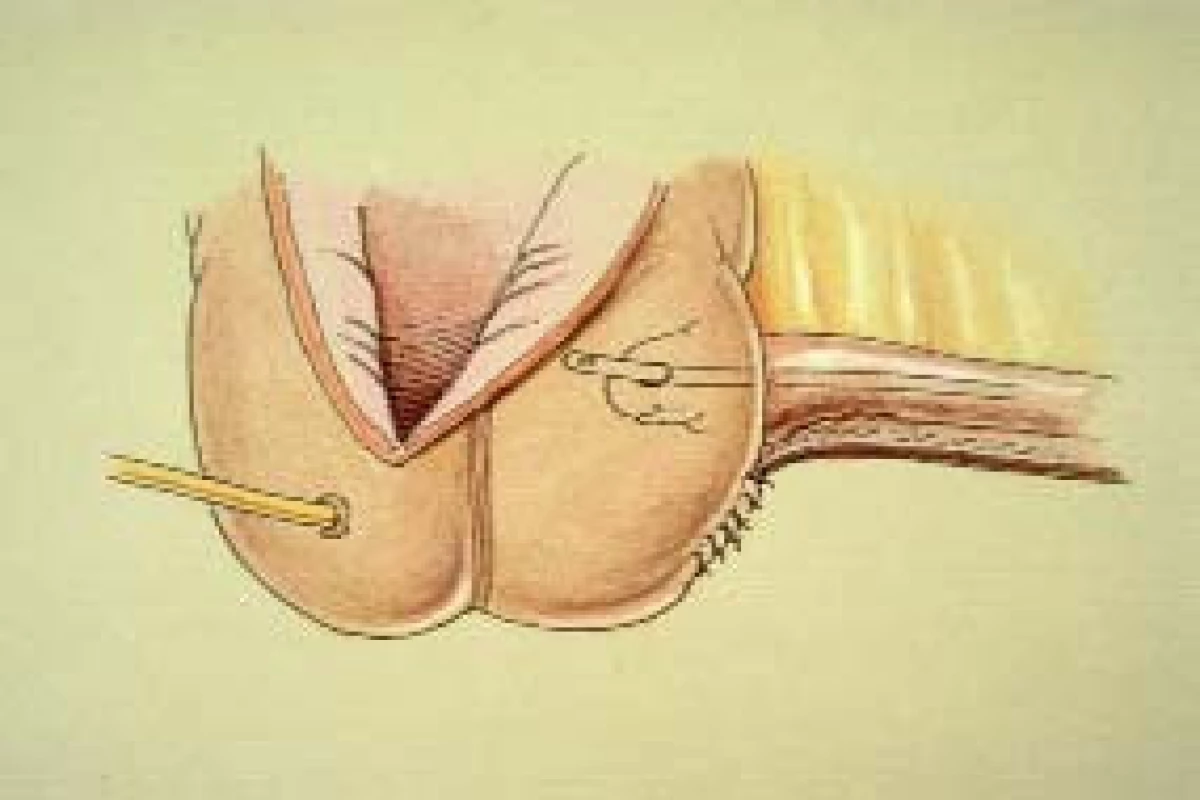
Poté, co dokončíme zúžení eferentní větve, provedeme plikaci ileocékální chlopně pomocí 3-0 hedvábné Lembertovy sutury, čímž vytvoříme kontinentní mechanizmus (jak ukazují obr. 8a–8d). Přes zahnutou část zasvorkované sutury ileocékální chlopně obvykle umístíme 5–7 Lembertových stehů. První suturu (přibližně 8–10 mm širokou) umístíme na počátek zahnuté části sutury. Každou další suturu (která je přibližně o 2–3 mm širší než předchozí sutura) umístíme o 5–6 mm blíže ke stěně céka souběžně s předchozí suturou. Poslední suturou uzavřeme konec zahnuté části sutury céka (jak ukazuje obr. 8c). Po dotažení všech stehů připomíná zahnutá část sutury pravý úhel (obr. 8d). Kontinentní mechanizmus můžeme vyzkoušet již během operace zavedením 18 French katétru skrze chlopeň. Při zavádění katétru bychom měli pociovat mírný odpor. V případě, že žádný odpor nepociujeme, může být nutné umístění další sutury. Pokud je průchod katétru chlopní obtížný, odstraníme první suturu a pokračujeme zaváděním katétru. Přítomnost odporu při zavádění 18 F katétru během operace obvykle dobře souvisí s dosažením dobré kontinence.
Ureteroenterické anastomózy
Dříve byly uretery anastomózovány k rezervoáru pomocí tunelové teniální techniky. Poté, co bylo prokázáno, že dokonale detubularizovaný rezervoár umožňuje vytvoření dostatečně nízkého intraluminálního tlaku, který zabrání vzniku hydronefrózy, provádíme snazší end-to-side anastomózu.
Levý ureter mobilizujeme do úrovně dolního pólu ledviny, čímž umožníme protažení ureteru mezenteriem levého kolon kraniálně od dolní mezenterické arterie. Poměrně kraniální průchod ureteru umožňuje předejít jeho zahnutí při průchodu mezenteriem a zachovat co největší délku ureteru. Levý ureter můžeme anastomózovat k povrchu zadní levé části rezervoáru nebo jej protáhnout mezenteriem rezervoáru a anastomózovat k povrchu levé přední části rezervoáru.
Pravý ureter není nutné tolik mobilizovat. Je třeba se ujistit, že po přiblížení k místu anastomózy nedojde k zahnutí ureteru (k čemuž může dojít na pravé přední nebo zadní části povrchu rezervoáru).
Oba uretery anastomózujeme k rezervoáru pomocí 5-0 monofilamentózních syntetických vstřebatelných stehů. Následně ureter na jedné straně rozšíříme, čímž zvětšíme šířku anastomózy. Stěnou rezervoáru a anastomózou obou ureterů až po úroveň renální pánvičky obvykle zavedeme 8 French dětskou vyživovací sondu. Ureterální stent fixujeme ke stěně rezervoáru pomocí 3-0 chromované sutury. Kompletní rezervoár je zobrazen na obr. 9.
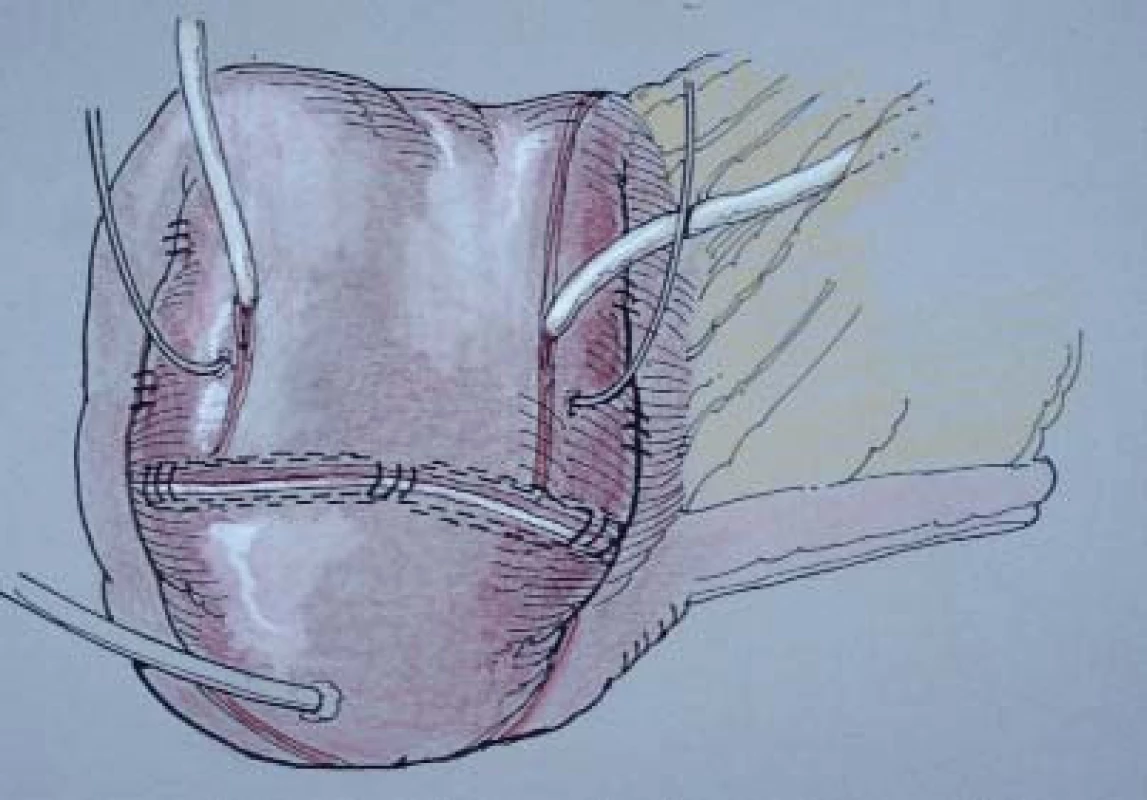
Vytvoření stomatu
Rezervoár se obvykle nachází v ortotopické oblasti céka, a tak můžeme snadno v pravém dolním kvadrantu vytvořit stoma. Po zvolení vhodného umístění excidujeme 1,5 cm části kůže. Roztažením podkožní tkáně odhalíme přední rektální fascii, v níž vytvoříme incizi ve tvaru kříže. Na vrchol každého laloku fascie vytvořeného touto incizí umístíme 3-0 pletenou vstřebatelnou suturu (jak je zobrazeno na obr. 10a). Podélně rozdělíme m. rectus a provedeme incizi zadní pochvy přímého svalu břišního. Místem stomatu protáhneme eferentní větev a zajistíme ji pomocí čtyř již umístěných fasciálních stehů. Stoma by mělo být umístěno tak, aby bylo možno je proplachovat (jak ukazuje obr. 10b).
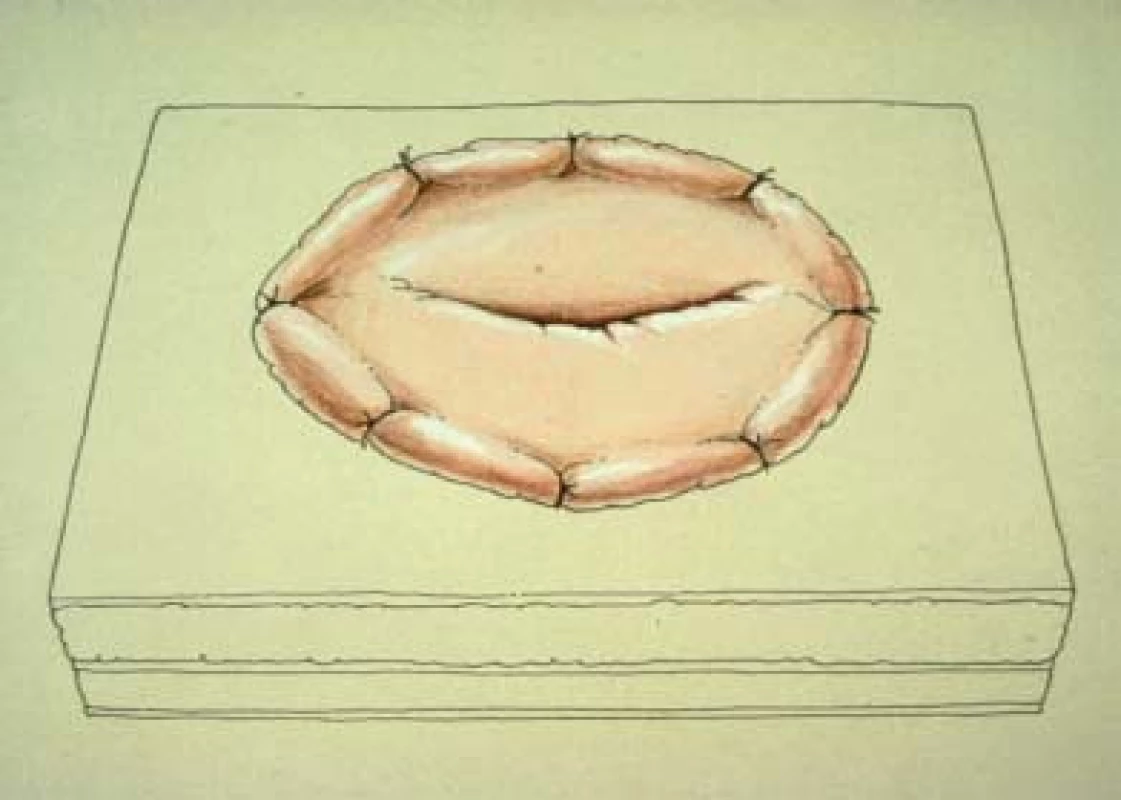
U některých pacientů je stoma lokalizováno na bázi pupku. V tomto případě je eferentní větev anastomózována k záhybu pupku pomocí end-to-end techniky. Tato metoda je vhodná zejména pro pacienty, kteří jsou připoutáni na invalidní vozík.
Zavedení a umístění stentů, katétru a drénu
Samostatnou incizí v pravém dolním kvadrantu (obvykle několik centimetrů kaudálně od místa stomatu) zavedeme cékostomický katétr. Další incizí v pravém dolním kvadrantu vyvedeme ureterální stenty. Uzavřená drenáž je obvykle zavedena levým dolním kvadrantem. Všechny hadičky a katétry jsou připevněny ke kůži pomocí nevstřebatelné sutury.
Pooperační péče
První tři týdny
Během prvního týdne po operaci (kdy je pacient stále hospitalizován), irigujeme cékostomii 60–120 ml fyziologického roztoku 4krát denně, čímž zajistíme volnou drenáž z rezervoáru. Postupně pacienta začínáme učit, jak proplachy provádět. V případě, že se nevyskytly žádné významné komplikace, provedeme 7. den po operaci RTG vyšetření s nástřikem stentů. Pokud kontrastní látka protéká kolem stentů, skrze uretery a do rezervoáru, a v rezervoáru nedochází k žádnému úniku tekutiny, můžeme stenty i sací drén odstranit. V případě podezření týkajícího se úniku moči změříme hodnotu kreatininu v tekutině (srovnáme s hladinou kreatininu v séru).
Po několika dnech dojde obvykle k obnovení střevní funkce a pacient může přijímat pevnou dietu. V tomto případě je pacient propuštěn a je instruován, aby proplachoval cékostomický katétr 4krát denně. Po dobu 3 měsíců je indikována profylaktická orální aplikace antibiotik, která umožní zabránit vzniku systémové infekce. Po uplynutí této doby je možné aplikaci antibiotik obvykle ukončit. V případě, že po tomto tříměsíčním intervalu dojde ke vzniku infekce rezervoáru, jedná se spíše o infekci připomínající cystitidu nežli systémovou infekci.
Přibližně po 3 týdnech provedeme RTG vyšetření rezervoáru při nízkém tlaku náplně kontrastní látky. V případě, že vyšetření neprokáže žádný únik tekutiny, kontrastní látku necháme odtéci a provedeme intravenózní urogram, který slouží ke zhodnocení horních cest močových. V případě, že jsou obě vyšetření negativní, odstraníme cékostomický katétr a pacienta naučíme provádět autokatetrizaci. Pacient má za úkol katetrizovat rezervoár každé 2 hodiny během dne a každé 3 hodiny během noci. Pacient nadále provádí 4krát denně irigaci.
První rok
Během dalších několika měsíců pacient postupně zvětšuje intervaly mezi katetrizací (během dne i během noci). Jakmile dojde ke snížení tvorby hlenu, může pacient snížit počet irigací na jednou nebo 2krát denně. Perorální aplikaci antibiotik můžeme po 3 měsících ukončit.
Po 3 a 6 měsících pacient podstoupí fyzikální vyšetření, kontrolní krevní obraz a zhodnocení elektrolytů a renální funkce. V případě, že nedojde k žádným komplikacím, po 1 roce pacient podstoupí intravenózní urogram a jakákoliv další vyšetření, která vyžaduje primární onemocnění.
Následující roky
V průběhu dalších několika let navštěvuje pacient lékaře každých šest měsíců a po 3–4 letech jednou za rok. Sledování pacientů s „Indiana pouch“ je založeno na monitorování potencionálních komplikací a vyšetření, která vyžaduje primární onemocnění. Největším rizikem (spojeným s rezervoárem) je „klinicky němý“ vznik hydronefrózy. V případě, že renální funkce umožňuje použití kontrastní látky, monitorujeme funkci horních cest močových obvykle pomocí intravenózního urogramu. V opačném případě provádíme renální ultrazvukové vyšetření nebo axiální CT bez užití kontrastní látky.
K monitorování vzniku potencionálního konkrementu v rezervoáru provádíme prostý radiografický snímek. U pacienta je dále nutné monitorovat případný vznik anémie, acidózy nebo narušení renální funkce. Tyto testy jsou obvykle prováděny se stejnou frekvencí jako zobrazovací vyšetření.
U některých pacientů dojde k vytvoření zjevné stenózy. Korekci stenózy můžeme téměř vždy provést v lokální anestezii excidováním jizevnaté tkáně a vytvořením Y-V laloku.
Ve vzácných případech byl zaznamenán vznik maligního nádoru uvnitř rezervoáru. Potencionální přítomnost tumoru je třeba zvážit v případě známek nekalcifikované masy nebo vzniku hydroureteronefrózy. V případě podezření na přítomnost léze je indikováno endoskopické vyšetření rezervoáru, které lze provádět bez anestezie pomocí flexibilního cystoskopu zavedeným stomatem.
Ve vzácných případech může u nespolupracujících pacientů dojít ke vzniku ruptury. častěji, když si nespolupracující pacient „zapomene“ katetrizovat rezervoár, dojde spíše k úniku z přeplnění než k ruptuře. V případě, že si pacient stěžuje na bolest břicha, nebo jsou přítomny peritoneální symptomy, rupturu lze nejlépe diagnostikovat pomocí axiálního CT s aplikací kontrastní látky. Signifikantní ruptura vyžaduje operační zákrok.
Randall G. Rowland, MD, PhD
Professor James F. Glenn a Chair of Urology
University of Kentucky College of Medicine
Lexington, Kentucky, USA
rrowlan@email.uky.edu
Sources
1. Simon J. Ectopia vesicae (absence of the anterior walls of the bladder and pubic abdominal perietes): Operation for directing the orifices or ureters into the rectum: Temporary success, subsequent death, autopsy. Lancet 1852; 2 : 568.
2. Gilchrist RH, Merricks JW, Hamlin HH et al. Construction of a substitute bladder and urethra. Surg Gynecol Obstet 1950; 90 : 752–760.
3. Ashken MH. An appliance-free ileocecal urinary diversion: Preliminary communication. Br J Urol 1974; 46 : 631–638.
4. Mansson W. The continent caecal reservoir for urine. Scand J Urol Nephrol (suppl) 1984; 85 : 8–40.
5. Thüroff JW, Alken P, Reidmiller H, Hoohenfellner R. The Mainz-pouch (mixed augmentation ileum 'n zecum) for bladder augmentation and continent diversion. J Urol 1986; 136 : 17–26.
6. Rowland RG, Mitchell ME, Bihrle R. The cecoileal continent urinary reservoir. World J Urol 1985; 3 : 185–190.
7. Eckman H, Kock NG, Jacobsson B et al. The functional behavior of different types of intestinal urinary bladder substitutes in XIII Congres de la Societe Internationale d'Urologie. Paris: 1964, 2. vol: 213–217.
8. Bejany DE, Politano VA. Stapled and non-stapled tapered distal ileum for construction of continent colonic urinary reservoir. J Urol 1988; 140 : 491–494.
Labels
Paediatric urologist UrologyArticle was published in
Urological Journal

2008 Issue 2
-
All articles in this issue
- Současná praxe při řešení povrchového karcinomu močového měchýře v Nizozemí a belgických Flandrech: průzkum
- Neinvazivní karcinom močového měchýře – kdy je indikována adjuvantní intravezikální instilační léčba a co dělat při jejím selhání?
- Postup při selhání terapie BCG u pacientů s povrchovým karcinomem močového měchýře
- Místo a rozsah lymfadenektomie u pacientů s nádory močového měchýře
- Sexuální funkce šetřící radikální cystektomie
- Komplikace spojené s cystektomií a derivací moči
- Derivace moči po cystektomii
- „Indiana pouch“ – minulost a současnost
-
TVT – nová epocha urogynekologické operativy
Současná urogynekologická operativa II
- Urological Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Neinvazivní karcinom močového měchýře – kdy je indikována adjuvantní intravezikální instilační léčba a co dělat při jejím selhání?
- Derivace moči po cystektomii
- Komplikace spojené s cystektomií a derivací moči
- Sexuální funkce šetřící radikální cystektomie











