Možnosti využití superabsopčního drénu u diabetické nohy
The options of the use of the super-absorptive drain in the diabetic foot
The options of the use of the super-absorptive drain in the diabetic foot
In the diabetic foot we often see deep fistulas or crater-shape mined defects with trunks, pockets or tunnels connecting the sole with the instep.
In our brief case reports the potential long term treatment of such conditions by the superabsorptive drains (material Advadraw Spiral) is documented.
Key words:
diabetes mellitus, diabetic foot syndrome, drains
Authors:
Jana Pecová
Authors‘ workplace:
Ambulance pro diabetickou nohu, Diabetologické a edukační centrum, II. Interní klinika, FN u sv. Anny v Brně
Published in:
Hojení ran 7, č. 3: 12-16, 2013
Category:
Diabetic foot
Overview
U diabetické nohy se často setkáváme s hlubokými píštělemi či kráterovitými podminovanými defekty s choboty, kapsami či tunely spojujícími plosku a nárt.
Ve stručných kazuistikách je dokumentováno možné dlouhodobé ošetřování těchto stavů pomocí superabsorpčního drénu (materiál Advadraw Spiral).
Klíčová slova:
diabetes mellitus, syndrom diabetické nohy, drény
Úvod
Diabetická noha představuje postižení nohy distálně od kotníku. Je charakteristická heterogenitou klinických projevů od povrchových kožních ulcerací v plosce či na marginálních částech nohy až po flegmóny, nekrózy, gangrény, osteomyelitidy, „pochodové“ neuropatické fraktury, metatarzofalangeální subluxace atd. v návaznosti na převládající postižení v noze neuropatií či ischemií.
Advadraw Spiral je sterilní drén o rozměrech 0,5x40 cm tloušťky 3 mm z měkké viskózy a polyesterových vláken, charakteristicky stočený do spirály. Je možno jej zkrátit na potřebnou délku a vytvarovat k vložení do píštěle či rány. Středová vrstva drénu odvádí sekret na principu kapilární vzlínavosti a podporuje autolytické čištění, zabraňuje předčasnému uzavření defektu a akumulaci exsudátu.
Kazuistika 1
Muž (49 let) s diagnózou diabetes mellitus (DM) 2. typu s mikrovaskulárními komplikacemi (preproliferativní retinopatie na očním pozadí, proteinurie okolo 2 g/24 hodin, smíšená polyneuropatie a mikroangiopatie dolních končetin), záchyt diabetu před 10 lety. Hodnoty glykovaného hemoglobinu se pohybovaly do 82 mmol/mol, tělesná hmotnost 125 kg a výška 196 cm.
Pro syndrom diabetické nohy byl pacient sledován od roku 2005, kdy přišel s hlubokou neuropatickou ulcerací v plosce pravé nohy, pro osteolýzu bylo nutno provést resekci hlavic III. a IV. metatarzu, prstce byly ponechány. Následně došlo ke kompletnímu zhojení defektu.
V dalších obdobích od roku 2009 se pacient dostavil pro relapsy neuropatických plantárních a digitálních ulcerací, které střídavě vznikaly typicky v místech tlakového zatížení plosek nohou. Odlehčováním nohou a podiatrickým ošetřováním vždy došlo k vyhojení, léčba intermitentně vyžadovala nasazení antibiotik.
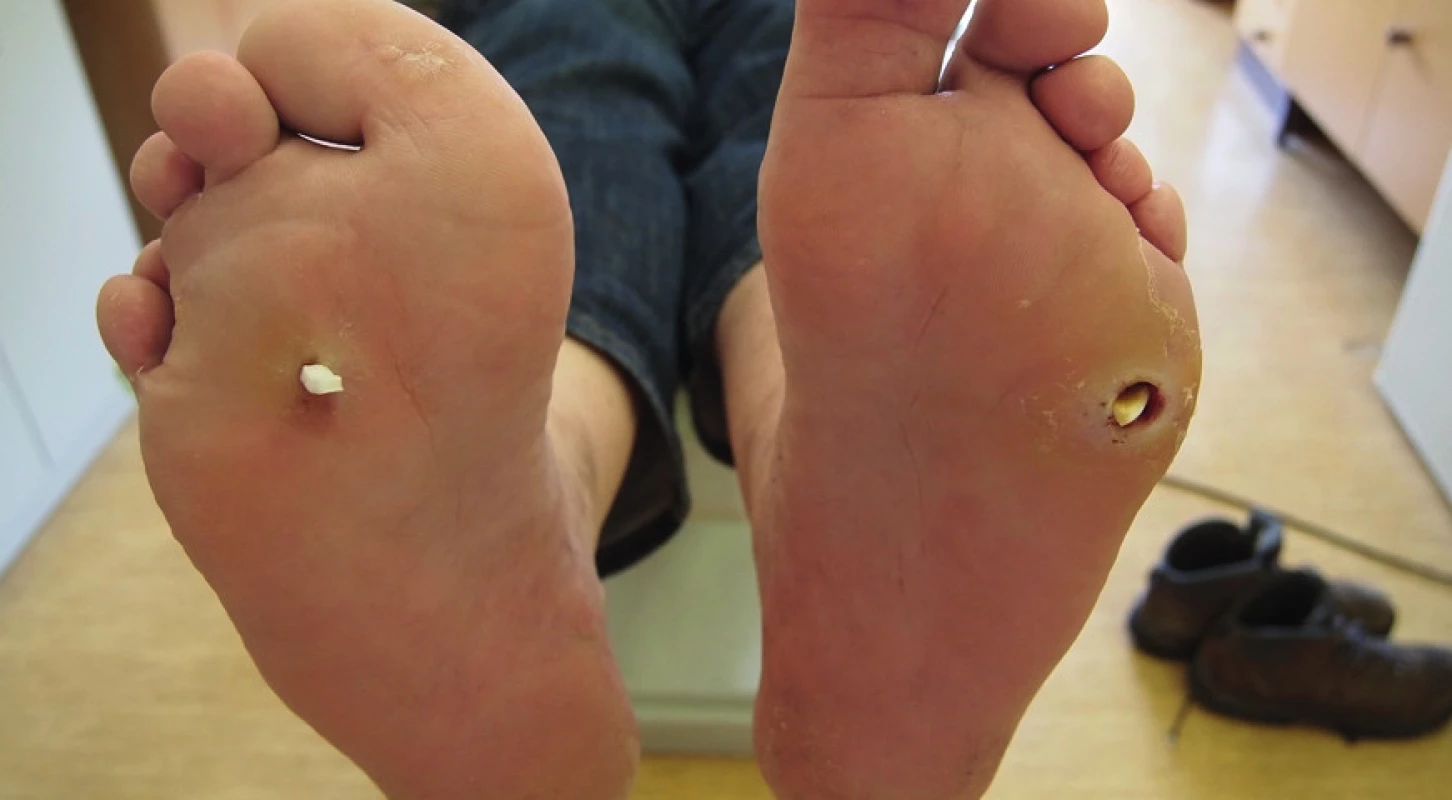
V lednu 2013 přišel pacient opět pro akutní zhoršení nálezu na obou nohách. Na levé dolní končetině byla přítomna flegmóna malíkové hrany nohy s píštělí pod V. metatarzofalangeálním skloubením (MTP) do hloubky 35 mm. Na pravé noze byla zjištěna těsná píštěl do plosky mezi 3. a 4. MTP (viz obr. č. 1).
Z důvodů febrilií a vysoké hodnoty CRP byl pacient hospitalizován k intravenózní léčbě antibiotiky. Pobytem na nemocničním lůžku bylo dosaženo plného odlehčení nohou. Píštěle byly ošetřovány formou klasických proplachů dezinfekčním roztokem Prontosan (polyhexanid + betain) po 24 hodinách, po propláchnutí byl do píštělí zaváděn Advadraw Spiral drén smočený v Hyiodine (viskózní roztok hyaluronátu sodného, jodu a jodidu draselného). RTG nález byl bez průkazu osteolýzy.
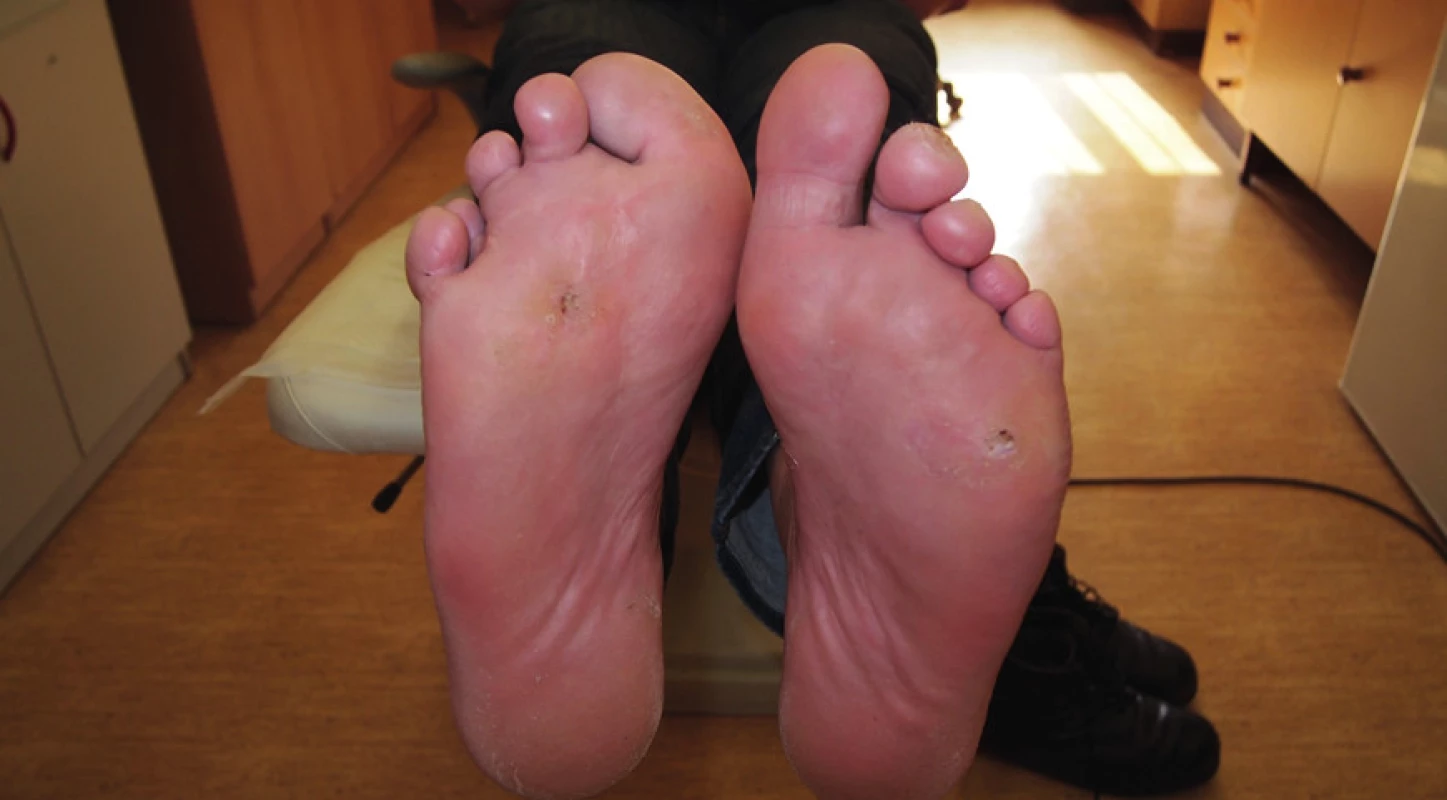
Hospitalizace byla ukončena 15. den, kdy bylo možno pacienta převést na antibiotika perorálně a pokračovat v ambulantním podiatrickém ošetřování spočívajícím v pravidelné výměně drénů každý druhý až třetí den. Drény byly postupně zkracovány na hloubku píštěle. Léčba se obešla bez nutnosti chirurgické intervence. K plnému vyhojení došlo v dubnu 2013, (obr. č. 2). Pacient se nadále dostavuje k pravidelným kontrolám do ambulance pro diabetickou nohu k podiatrickému ošetření a odstranění preulceračních lézí. Je vybaven individuálně šitou obuví s vložkami.
Kazuistika 2
Žena (78 let) DM 2. typu s mikro - a makrovaskulárními komplikacemi (smíšená polyneuropatie dolních končetin, mikroangiopatie, ischemická choroba dolních končetin, převládající periferní diabetická angiopatie).
Diabetes byl u pacientky diagnostikován před 15 lety. Glykovaný hemoglobin 63 mmol/mol, kreatinin 83 µmol/l, výška 159 cm, tělesná hmotnost 63 kg.
V říjnu 2012 došlo ke zranění malíku na levé noze, s následným rozvojem jeho nekrózy. Pacientka byla hospitalizována na chirurgickém oddělení a byla provedena amputace malíku. Hojení rány probíhalo per secundam. Byla provedena perkutánní transluminální angioplastika (PTA) arteria poplitea a arteria tibialis posterior. Další péče o ránu probíhala formou lokálního ošetřování cestou home care.
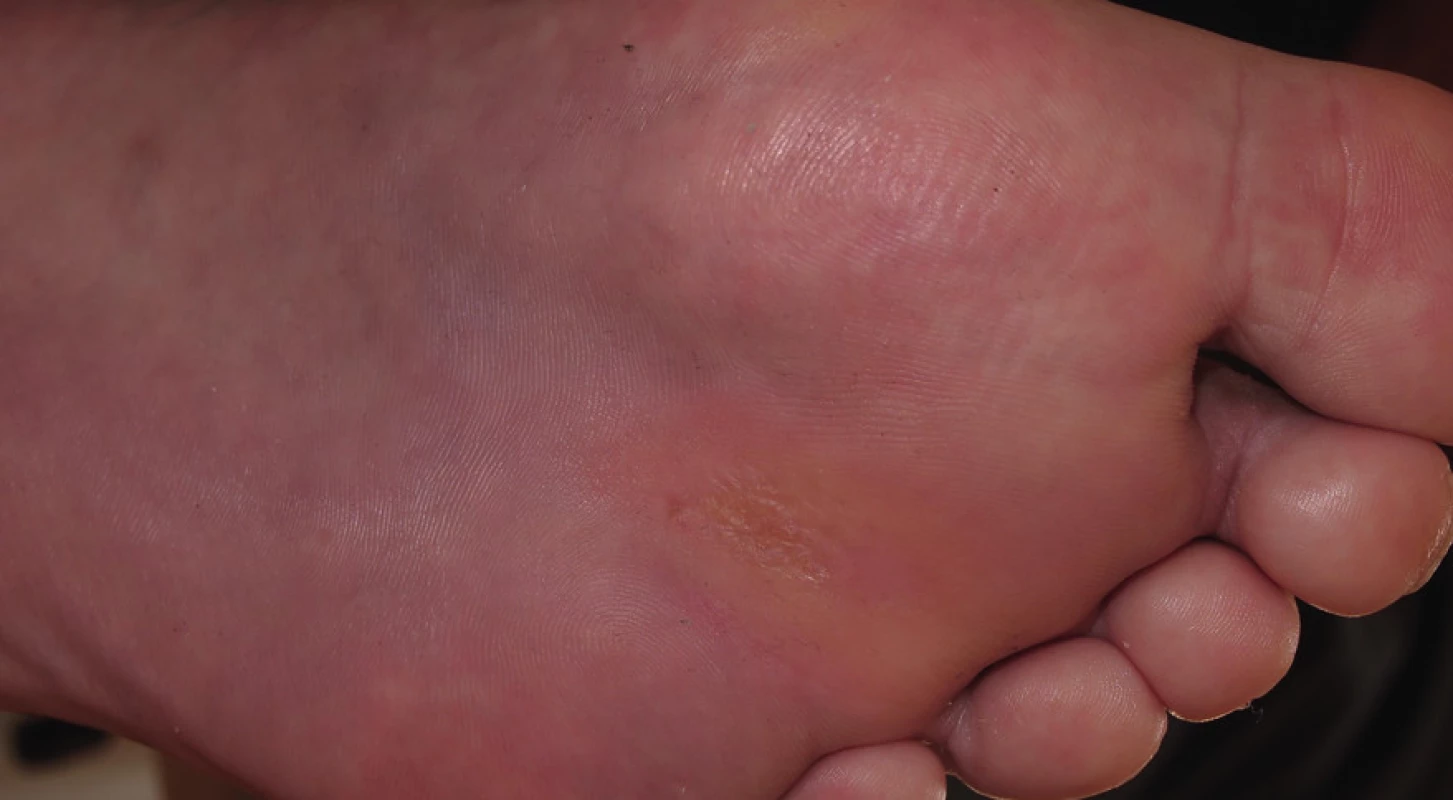
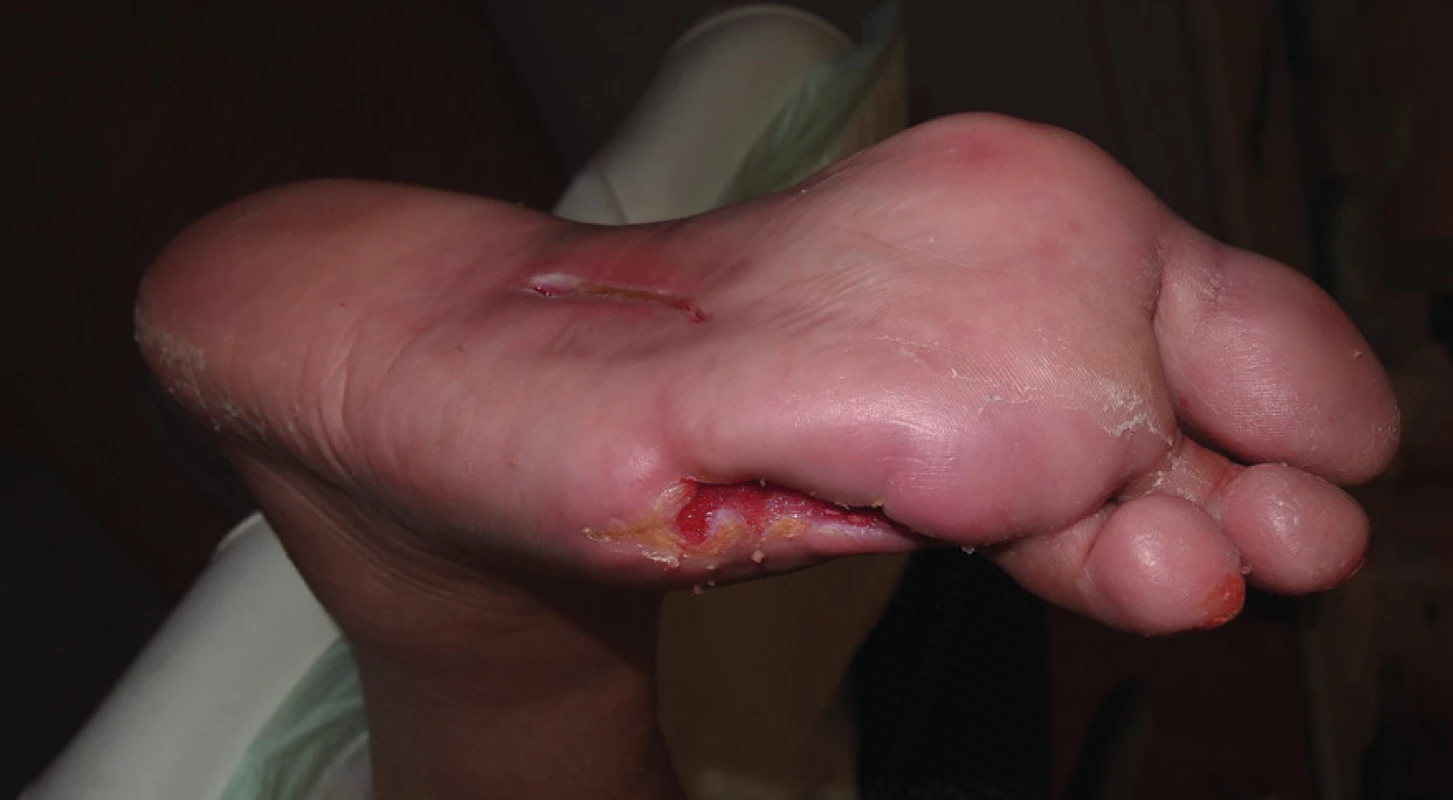
Hojení ulcerace však stagnovalo, v dubnu 2013 došlo k relapsu infekce v ráně a rychlému zhoršování stavu rány. Pacientka přichází do ambulance pro diabetickou nohu s gangrénou v plosce přední části nohy včetně 4. prstu, kdy bylo nezbytné nemocnou opět hospitalizovat. Kultivačně ve stěru z rány byl zjištěn kmen Escherichia coli produkující širokospektrou betalaktamázu (ESBL). Dle rentgenového snímku byla zjištěna osteolýza 4. prstu. Byla zahájena antibiotická léčba ertapenem, chirurgem provedena incize plosky a transmetatarzální amputace 4. prstu. Defekt se nadále hojil per secundam, byl pravidelně lokálně ošetřován klasickými dezinfekčními obklady s roztokem Prontosanu a aplikací Hyiodine. Také v tomto případě je nutná drenáž plosky nohy, ke které je použit Advadraw Spiral drén (viz obr. č. 3). Postupně došlo k vyčištění a uzavření defektu, přegranulování spodiny a epitelizaci (viz obr. č. 4 z července 2013).

Escherich Theodor (1857–1911) – rakousko-německý pediatr. 1881 získal doktorát medicíny (studoval v Strassburgu, Kielu, Berlíně, Würzburgu a Mnichově. V roce 1885 objevil bakterii Escherichia coli (od roku 1919 nese jeho jméno). Od roku 1890 profesorem pediatrie na univerzitě Karla-Františka ve Štýrském Hradci, od roku 1902 ve Vídni.
(Zdroj informací: archiv redakce)
Kazuistika 3
Muž (60 let) DM 2. typu s mikrovaskulárními komplikacemi (smíšená polyneuropatie a mikroangiopatie dolních končetin), glykovaný hemoglobin 67 mmol/mol, kreatinin 67 µmol/l.
V anamnéze jsme zaznamenali chronickou žilní insuficienci dolních končetin, prominující varixy bércové a stehenní na levé noze. Pro diabetes byl pacient léčen zhruba 10 let, tělesná hmotnost pacienta byla 107 kg a výška 183 cm.
Pro syndrom diabetické nohy sledován od srpna 2011, kdy byl odeslán s neuropatickou ulcerací pod 4. MTP v plosce levé nohy. Bylo zahájeno podiatrické ošetřování, pravidelně prováděn débridement kalózní tkáně a toaleta rány, odlehčení nohy na polobotě. Ulcerace byla zhojena v lednu 2012.
V březnu 2013 došlo k recidivě ulcerace s flegmónou nohy a píštělí do plosky do hloubky 40 mm. Vzhledem k febriliím a CRP 120 mg/l byl pacient hospitalizován, zahájena antibiotická terapie, odlehčení nohy klidovým režimem na lůžku a aplikován nízkomolekulární heparin.
Rentgenový snímek skeletu byl bez nálezu osteolýzy. Defekt byl ošetřován kombinací klasických dezinfekčních obkladů roztokem Prontosanu a zaváděním Advadraw Spiral drénu smočeném v Hyiodine do píštěle (obr. č. 5).
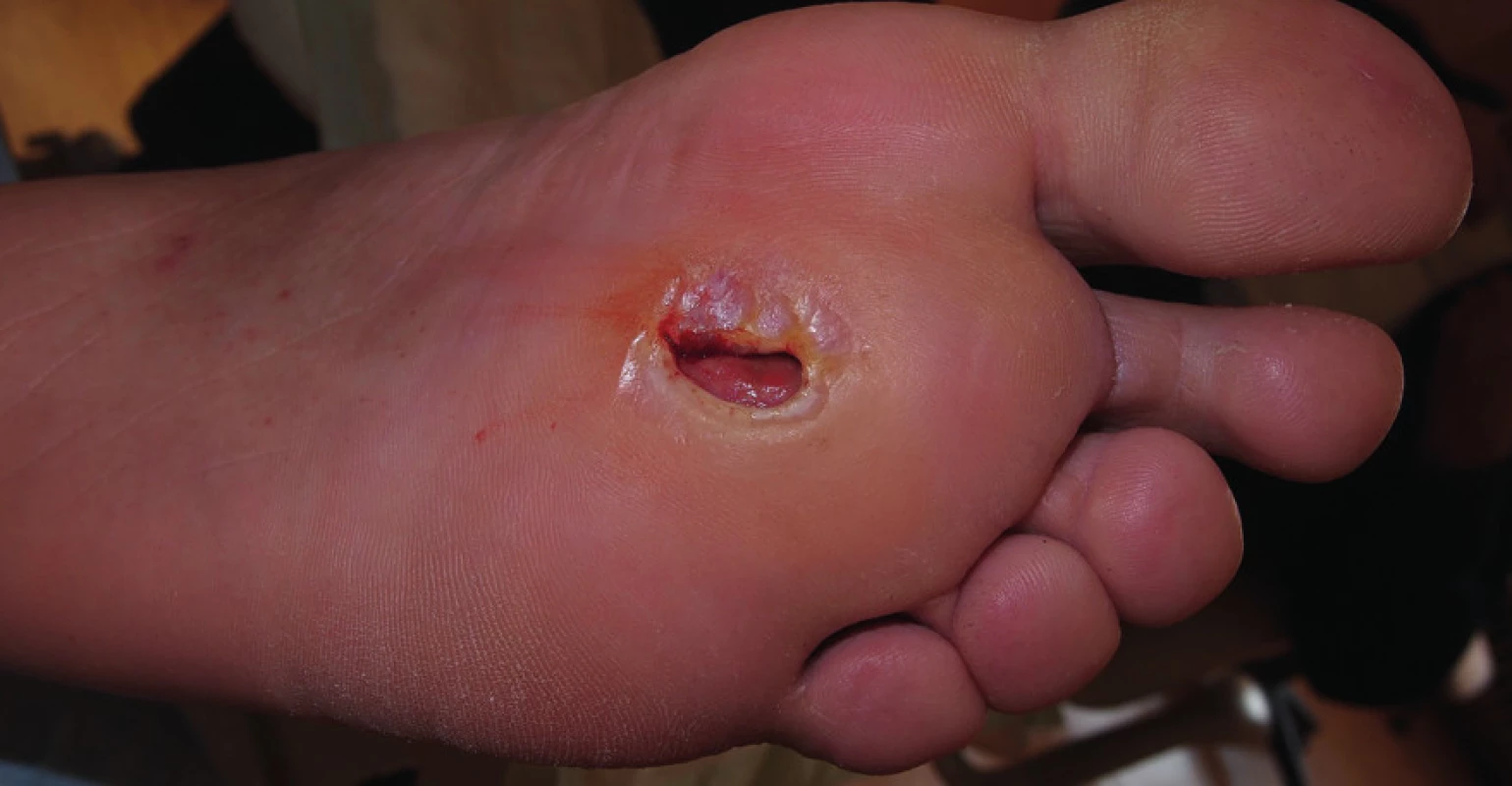
Hospitalizace byla ukončena 18. den, kdy bylo možno pacienta převést na perorální antibiotikum a pokračovat v ambulantním ošetřování defektu. Léčba se obešla bez nutnosti chirurgické intervence. K plnému vyhojení došlo v červenci 2013 (obr. č. 6).
Pacient je nadále ve sledování ambulance pro diabetickou nohu, péče se soustředí na podiatrické ošetřování, péči o kůži, odstraňování hyperkeratóz a kalusů.
I v tomto případě jde o nevratné postižení nohou těžkou diabetickou polyneuropatií a mikroangiopatií s vysokým rizikem vzniku a recidiv ulcerací a infekcí v ráně. Chůze spojená s tlakovým zatížením plosek nohou a nevhodná obuv je faktorem, který zásadně vznik defektů iniciuje a následně ovlivňuje průběh hojení. Profesionální edukace pacientů k sebekontrole nohou a včasné vyhledání odborného ošetření v případě vzniku defektu se ukazuje jako stěžejní ve snížení počtu komplikovaných ulcerací na noze.
Diskuse
Technický pokrok v posledních desetiletích vedl k vývoji materiálů určených ke zvýšení komfortu v péči o chronickou ránu. Hojení ulcerací u diabetické nohy se řídí obecnými pravidly fázového hojení chronické rány včetně využití výše zmiňovaných materiálů, tzv. primárních krytí určených do rány.
V případě, že se jedná o píštěl, pak se osvědčilo použití superabsorpčních drénů (Advadraw Spiral jako jediný zástupce v ČR). Drén nezpůsobuje traumatizaci spodiny rány při zavádění, je měkký, přizpůsobivý, savý, zůstává inertní po vytažení, nedochází k jeho „vyplavení“ do krycích obvazů, tak jak tomu bývá u gumových drénů. Před zavedením je možné drén namočit do dezinfekčních roztoků či gelů a zvýšit tím potenciál vyčištění rány a vyhojení. Rána s drénem se překrývá standardně sací vrstvou prodyšného gázového krytí. Výměny drénu u diabetické nohy je nutno plánovat individuálně, dle klinického nálezu, zpravidla jednou denně až jednou za 2–3 dny, i když výrobce obecně uvádí možnost ponechání v ráně až 7 dnů, kdy je zachovaná stabilita drénu bez nebezpečí rozpadu či udrolení v defektu. Advadraw Spiral drén byl použit jak u hospitalizovaných pacientů, tak při pokračující ambulantní léčbě.
MUDr. Jana Pecová
Ambulance pro diabetickou nohu, Diabetologické a edukační centrum
II. Interní klinika, Fakultní nemocnice u sv. Anny v Brně
Pekařská 53
656 91 Brno
e-mail: jana.pecova@centrum.cz
Sources
Edmonds, M., Chadwick, P., McCardle, J., Armstrong, D. Best Practice Guidelines: Wound Management in Diabetic Foot Ulcers. London: Wounds International, 2013.
Hofírek, I. Diagnostické možnosti u postižení periferních tepen. Kardiologická revue 7, 1 : 56–58, 2006.
Hofírek, I. Diabetické periferní tepenné postižení. Vnitřní lékařství 49, 12 : 911–915, 2003. Hofírek, I. Změny periferní mikrocirkulace u diabetiků 1. typu sledované laser dopplerem. Vnitřní lékařství 50, 11 : 836–841, 2004.
Jančařík, V. Chyby při rehabilitaci pacientů se syndromem diabetické nohy. Kasuistiky v diabetologii 9, Suppl. 2: S9–S10, 2011.
Jirkovská, A.; Mezinárodní pracovní skupina pro syndrom diabetické nohy. Syndrom diabetické nohy. Mezinárodní konsenzus. Amsterdam, 1999. Praha: Galén, 2000.
Jirkovská, A., Bém, R. et al. Praktická podiatrie. Praha: Maxdorf, 2011.
Jirkovská, A. et al. Syndrom diabetické nohy. Praha: Maxdorf, 2006.
Lipsky, B. A., Berendt, A. R., Deery, H. G. et al. Diagnosis and treatment of diabetic foot infections. IDSA Guidelines 39 : 885–910, 2004.
Pelikánová, T., Bartoš, V. et al. Praktická diabetologie. Praha: Maxdorf, 2010.
Pickup, J. C. (ed.) Textbook of Diabetes. New Jersey: Wiley-Blackwell, 2006.
Rušavý, Z. et al. Diabetická noha: diagnostika a terapie v praxi. Praha: Galén, 1998.
Standardy léčby pacientů se syndromem diabetické nohy, Česká diabetologická společnost, 2012.
Slonková, V. Kyselina hyaluronová v léčbě akutních a chronických ran. Hojení ran 4, 1 : 4–8, 2010.
Labels
Surgery Nurse Home nurseArticle was published in
Wound Healing

2013 Issue 3
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Spasmolytic Effect of Metamizole
- Safety and Tolerance of Metamizole in Postoperative Analgesia in Children
Most read in this issue
- Možnosti využití superabsopčního drénu u diabetické nohy
- Včelí med v procese hojenia rán
- Využití podtlakové terapie v cévní chirurgii – kazuistika
- Zajímavosti z historie dopravních zdravotních služeb II.