Možnosti časné identifikace a následné péče o nestabilního nemocného
Means of early diagnostics and subsequent care for critically ill patient
Background.
The delayed identification of an unstable patient may lead to the delayed management or the delayed transfer of the patient to the Intensive care unit and this can be related to the increase in the risk of death.
Methods.
Early warning score (EWS) respectively modified early warning score (MEWS) is the system that helps in the early identification of the patient’s deteriorating status and may decrease both mortality and morbidity.
Results and conclusions.
The introducing of the specialized teams as Medical emergency team or more complex Intensive care unit outreach service is related to the increased chance of unstable patient to meet earlier medical support specialized in intensive care. The above mentioned specialized teams may – according to some data – reduce the hospital mortality, incidence of cardiorespiratory arrest as well as the incidence of the unplanned Intensive care unit admissions.
Key words:
early waning score, modified early warning score, medical emergency team, Outreach service, acutely ill patient.
Autori:
Roman Mottl
Pôsobisko autorov:
Fakultní nemocnice v Hradci Králové, Interní JIP, Klinika gerontologická a metabolická
Vyšlo v časopise:
Čas. Lék. čes. 2010; 149: 221-224
Kategória:
Původní práce
Súhrn
Východisko.
Opožděná identifikace zhoršujícího se stavu nemocného může vést k opožděné léčbě nebo k opožděnému překladu na jednotku intenzivní péče, což může být spojeno s vyšším rizikem úmrtí nemocného.
Metody.
Early warning score (EWS) případně modifikované early warning score (MEWS) je systém, který napomáhá včas rozpoznat zhoršující se klinický stavu nemocného a může snížit morbiditu a mortalitu.
Výsledky a závěry.
Zavedení specializovaných týmů jako medical emergency team (MET) či více komplexní Outreach service do nemocniční praxe zvýší šanci, že nestabilnímu či potenciálně nestabilnímu nemocnému bude včas poskytnuta lékařská pomoc zaměřená na urgentní stavy. Navíc zmíněné specializované týmy mohou dle některých dat snížit nemocniční mortalitu, incidenci kardiorespiračních zástav a četnost neplánovaných přijetí na jednotku intenzivní péče.
Klíčová slova:
early warning score, modifikované early warning score, medical emergency team, Outreach service, nestabilní nemocný.
Úvod
V nemocniční praxi se setkáváme s případy náhlého a neplánovaného překladu nemocných ze standardních oddělení na jednotky intenzivní péče (JIP) a někdy velice záhy po překladu na JIP (takřka „ve dveřích“) jsou někteří nemocní urgentně intubováni, či je u nich zahájena kardiopulmonální resuscitace. Někdy se též setkáváme s případy neočekávaných kardiopulmonálních resuscitací či neočekávaných úmrtí na standardních odděleních či příjmových emergency odděleních. V této souvislosti může padnout otázka, zda nebyl pacient přeložen na JIP příliš pozdě a zda bylo možné rozpoznat zhoršující se stav nemocného na standardním či příjmovém oddělení již s určitým delším časovým předstihem. Podobnou otázku si kladli i někteří naši kolegové ve studii, ve které bylo kontinuálně vyhodnoceno 100 nemocných přijatých na JIP a bylo zjištěno, že 54 z nich mělo již ne zcela optimální péči na standardním oddělení (1). Přitom těchto 54 nemocných se suboptimální péčí mělo téměř 2× vyšší mortalitu na JIP. Navíc z těchto 54 nemocných byly dvě třetiny přijaty na JIP opožděně. Tato studie přispěla ke vzniku otázky, jak dlouho před přijetím na JIP se u nemocného na standardním oddělení projevují známky nestability respirační, oběhové či problémy stran zajištění dýchacích cest. Touto otázkou se zabývala i studie, která prokázala u 76 % nemocných s náhlou kardiorespirační zástavou či neplánovaným přijetím na JIP známky nestability alespoň 1 hodinu před srdeční zástavou či akutním příjmem na JIP, přičemž medián byl 6,5 hodiny! Navíc tito pacienti byli většinou opakovaně před příhodou vyšetřeni mladším lékařem (medián 2×, interval 0–13×). Přesto nemocniční mortalita v této skupině nemocných byla 62% (2). Výše uvedené a některé další studie vzbudily o tuto problematiku zájem s následnou snahou rozpoznat včas rozvoj nestabilního stavu u pacientů na standardním či příjmovém (emergency) oddělení.
Metody
Rozpoznání nestabilního stavu u nemocného
Jako jeden z nástrojů, který by měl pomoci rozpoznat již přítomný či rozvíjející se nestabilní stav u nemocného, byl navržen systém Early warning score (EWS – skóre časného varování). Jedná se o souhrn některých fyziologických parametrů, které jsou u nemocných víceméně běžně sledovány: systolický krevní tlak, tepová frekvence, dechová frekvence, teplota, stav vědomí. Tato sledování jsou nenáročná na čas a na vybavení a jsou dobře reprodukovatelná (3). Za jednotlivý parametr z výše uvedených, který nejcitlivěji zobrazuje pacientův celkový stav, není považován systolický krevní tlak ani tepová frekvence, ale dechová frekvence (4).
Čím více sledovaných parametrů se nachází v abnormálních hodnotách, tím větší je nemocniční mortalita (při žádné odchylce od normy je mortalita 4%, při odchylce ve všech 5 parametrech je riziko nemocniční mortality 52 % (5). Je třeba si uvědomit, že systém EWS je primárně určen pro střední zdravotnický personál na standardním oddělení, neboť střední zdravotnický personál zdaleka nejčastěji provádí měření těchto fyziologických parametrů a přijde do styku s nemocným zpravidla mnohem častěji než ošetřující lékař a zvláště pak lékař ve službě.
Smyslem EWS je tedy pomáhat identifikovat pacienty, kteří se klinicky zhoršují nebo jsou v riziku rychlého zhoršení a potřebují akutní intervenci a podrobnější vyšetření lékařem.
Cílem je vyhnout se nečekané kardiorespirační zástavě a opožděnému příjmu na JIP a poskytnout adekvátní péči nemocnému dříve, než se jeho stav dramaticky zhorší.
Je třeba si uvědomit, že EWS je pouze vodítko a existuje samozřejmě mnoho dalších parametrů a klinických stavů, kdy je nutno kontaktovat lékaře a nemocného případně přeložit na JIP.
Při sledování parametrů EWS lze použít pouze jedno měření, ale skórování je primárně určeno ke sledování v čase v pravidelných intervalech (užitečnost EWS je snížena, pokud je skórování prováděno v intervalech delších než 4 hodiny) a toto kontinuální vyhodnocování slouží k posouzení dynamiky vývoje stavu nemocného.
Samotná práce se systémem EWS spočívá ve změření či zhodnocení sledovaných parametrů a přiřazení bodového ohodnocení jednotlivým sledovaným hodnotám (tab. 1). Poté se sečtou body za jednotlivé parametry a stanoví se celkové EWS skóre.

Na základě celkového EWS skóre se odvíjí další postup. Dle literatury má většina nemocnic vlastní algoritmus odezvy na dosažený počet bodů v EWS systému trochu odlišný, což je dáno místními podmínkami. Existuje jakýsi základní algoritmus reakce na dosaženou úroveň skóre EWS – viz níže:
Skóre větší než 0:
- Informovat staniční sestru či sestru, která vede směnu.
Skóre 1–3:
- Sledovat EWS alespoň v intervalu 4 hod., zvážit informování lékaře.
Skóre 3 v jakékoliv jednotlivé kategorii:
- Kontaktovat lékaře a poradit se s ním.
- Sledovat EWS alespoň 1× za hodinu.
Skóre 3–5:
- Kontaktovat ošetřujícího lékaře a požádat o akutní vyšetření.
- Pokud je ošetřující lékař nedostupný, kontaktovat jiného lékaře.
- Zvýšit frekvenci sledování EWS na interval 30 minut.
Skóre větší než 6:
- Přivolat lékaře k urgentnímu vyšetření.
- Frekvence sledování EWS po 15 minutách.
Znalost a konkrétní bodová hodnota EWS usnadní komunikaci mezi zdravotnickým personálem a případně mezi jednotlivými odděleními nemocnice například při rozhodování o přijetí či překladu pacienta. Proto při zavádění EWS do praxe je tento zaváděn většinou plošně pro celou nemocnici. Při sledování literatury vyplývá, že EWS není neměnný a jednou provždy daný systém, nýbrž probíhá kontinuální snaha na základě důkazů zařazovat do systému co nejcitlivější parametry a přesněji definovat normální a již patologické hranice. Konkrétně je diskutována možnost vyřazení tělesné teploty ze sledovaných parametrů, či naopak zařazení periferní kyslíkové saturace, jako vhodného parametru (6). Snaha o citlivější nastavení kritérií vyústila v sestavení tzv. modifikovaného early warning score (MEWS), kde byla mezi kritéria zařazena diuréza a nově byl krevní tlak definován ne absolutně, ale jako jeho snížení (či zvýšení) oproti pacientově normální hodnotě (tab. 2). V systému MEWS byla stanovena hranice 4 nebo více bodů jako úroveň, kdy je vhodné zahájit u nemocného intervenci stran možného rozvoje nestability jeho stavu (7).
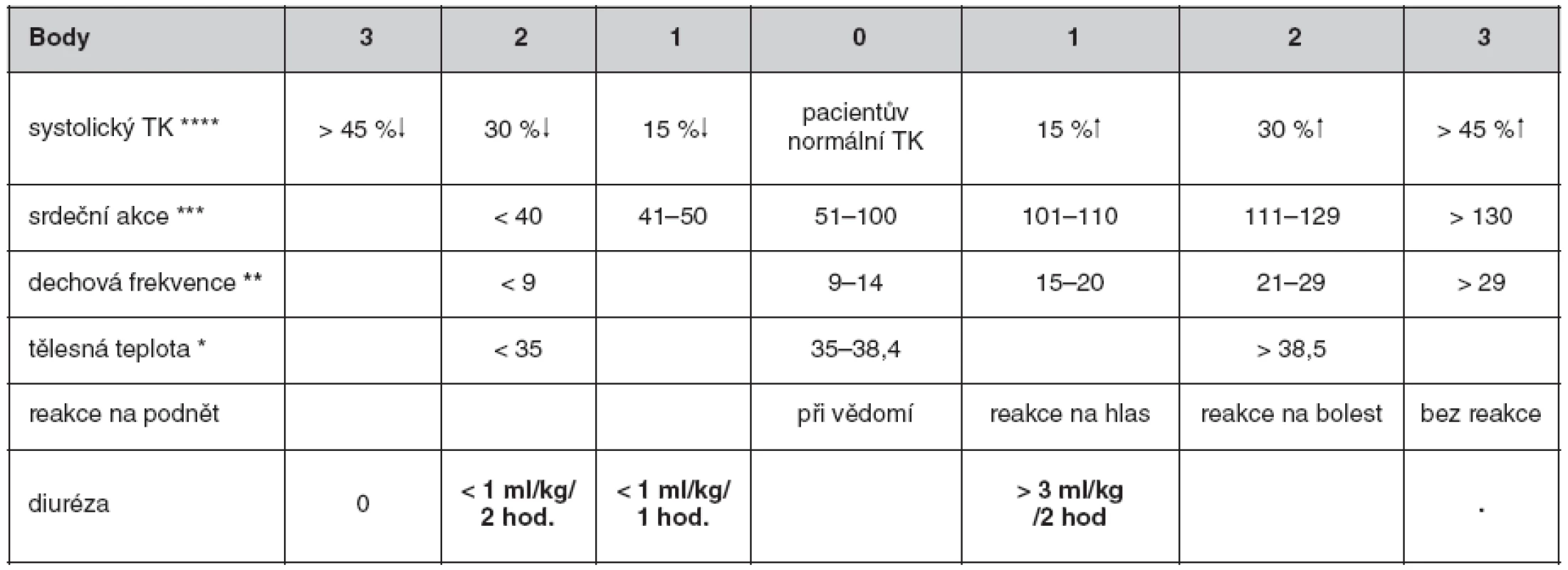
Studie provedená u 300 pacientů při přijetí do nemocnice využila MEWS a prokázala, že MEWS může být nejen nástrojem k identifikaci vážně nemocného pacienta, ale i prediktorem klinického výsledku během hospitalizace. MEWS skóre vyšší než 4 bylo spojeno s výrazně vyšší nemocniční mortalitou – relativní riziko (RR) bylo 7,8× vyšší (8). Podobně jiná studie u 1107 pacientů prokázala, že výše hodnoty MEWS stanovené jednorázově při přijetí těsně koreluje jak s nemocniční mortalitou, tak s rizikem přijetí na oddělení intenzivní péče (9). Byla prokázána i použitelnost původního EWS jako prediktivního faktoru nemocniční morbidity a mortality. V irské studii s 225 pacienty rozdělenými do 4 kategorií dle výše EWS (určeného při přijetí) byla prokázána signifikantní korelace mezi výší EWS a rizikem úmrtí, rizikem přijetí na JIP či přijetím na koronární JIP (10).
Reakce na nestabilní stav nemocného
Otázkou zůstává, koho kontaktovat, pokud se pacient nachází v riziku zhoršení svého stavu či již k tomuto zhoršení došlo. V českých zemích se v pracovní době kontaktuje ošetřující lékař a v době služby či víkendu službu konající lékař. V některých zemích (dle literatury nejvíce v Austrálii a Novém Zélandu, ale i v Evropě, USA) byly v některých nemocnicích ustaveny specializované týmy zdravotníků, které by měly správně zhodnotit a zahájit léčbu nestabilního nemocného a případně ho přeložit na JIP. Přes různé označení tohoto týmu v jednotlivých nemocnicích nejčastěji se tento tým označuje jako Medical Emergency Team (MET). Tento tým se většinou skládá ze zdravotnického personálu pocházejícího z pracoviště intenzivní medicíny (obvykle 2 lékaři a 1 sestra) se znalostmi z oblasti resuscitační a intenzivní péče. MET navštěvuje klinicky nestabilní pacienty na základě výzvy personálem standardního oddělení. Často jsou v dané nemocnici dána kritéria pro zavolání MET a mezi tato kritéria velice často patří systém EWS (či podobné), ale nezřídka i jakákoliv jiná akutní změna stavu nemocného či empiricky podložená obava o stav nemocného. MET je vybaven resuscitačními léky, náhradními roztoky a resuscitačními pomůckami.
Samozřejmě bylo zajímavé sledovat, zda zavedení MET do praxe přinese efekt ve smyslu snížení mortality a výskytu neočekávaných srdečních zástav u nemocných. Poměrně rozsáhlá studie prokázala snížení incidence nečekaných srdečních zástav po zavedení MET do praxe z 3,77 případů/1000 hospitalizovaných pacientů před intervencí na 2,05 případů/1000 hospitalizovaných pacientů po intervenci. Mortalita na srdeční zástavy byla 77 % před zavedením MET a po zavedení MET poklesla na 55 %. Studie uzavírá, že po korekci na různorodost případů bylo zavedení MET spojeno s 50% redukcí incidence neočekávaných srdečních zástav (odds ratio 0,50; 95% confidence interval 0,35–0,73) (11).
Jiná studie sledující efekt zavedení MET prokázala pokles incidence srdečních zástav z 6,5/1000 přijatých pacientů na 5,4/1000 přijatých pacientů (p = 0,016) (12).
Výsledky
Výsledky však nejsou jednoznačné, neboť zatím asi největší a nejlépe organizovaná studie (MERIT study) zabývající se zavedením MET systému do praxe proběhla v Austrálii a zahrnula 23 nemocnic, které byly rozděleny na nemocnice s nově zavedeným MET systémem (12 nemocnic), a zbylé nemocnice, které si ponechaly dosavadní praxi. Zavedení MET systému neovlivnilo výrazně incidenci srdečních zástav, neplánovaných přijetí na JIP či neočekávaných úmrtí. Avšak výsledek byl ovlivněn faktem, že v obou skupinách nemocnic signifikantně poklesla četnost srdečních zástav a neočekávaných úmrtí ve sledované periodě oproti stavu před zařazením do studie (13). Ani české zkušenosti (zatím ojedinělé) se zavedením MET systému neprokázaly statisticky významný rozdíl mezi krátkodobou mortalitou pacientů sekundárně přijatých na anesteziologicko-resuscitační kliniku před zavedením METcall systému (mortalita 23 %), po zavedení METcall systému (mortalita 23 %) a pacientů přijatých skrze METcall systém (mortalita 27 %). Nejčastějšími důvody k aktivaci MET systému byly: desaturace (24 %), poruchy tepové frekvence (16 %), změny krevního tlaku (16 %), pokles GCS (15 %), poruchy dechové frekvence (14 %) (14). České zkušenosti potvrdily, že zavedení MET sytému vedlo k signifikantnímu nárůstu kontaktu intenzivistů s nestabilními nemocnými a často vyvolalo transfer nemocného na pracoviště s vyšší úrovní intenzivní péče – stejně jako ve studii MERIT.
Poněkud komplexnějších přístup v péči o nestabilní pacienty mezi JIP a standardním oddělením přináší koncepce týmu, který je označován jako Intensive care unit (ICU) outreach service či Critical care outreach (zkráceně Outreach). Smyslem tohoto týmu (někdy se skládá z 1 lékaře a 1 sestry z JIP, často je však pod vedením specializované sestry s bohatou zkušeností z oblasti intenzivní medicíny) je nejen pomoci s vyšetřením a léčbou nestabilního nemocného na standardním oddělení, ale zajistit i optimální načasování překladu na JIP, pokud je toto indikováno. Outreach team má ale navíc usnadnit spolupráci mezi standardním oddělením a JIP, dále omezit příjmy z oddělení na JIP radou a účastí při terapii na standardním oddělení. Outreach team též zajišťuje kontinuitu péče po překladu nemocného z JIP na standardní oddělení. Navíc se Outreach team podílí na edukaci personálu standardního oddělení zvláště v oblasti péče o rizikové a nestabilní pacienty. Po zavedení Outreach systému (tři chirurgická standardní oddělení a jedna JIP) došlo ve studii ke snížení mortality na JIP u nemocných, kteří byli v úvodu zhodnoceni Outreach týmem (pokles mortality z 28,6 % na 23,5 %) (p = 0,05). Zároveň došlo k poklesu podílu emergentních příjmů ze standardních oddělení na JIP z 58 % na 43 % (p = 0,05), ke zkrácení pobytu na JIP (4,8 vs. 7,4 dne) a též ke snížení opakovaných příjmů na JIP z 5,5 % na 3,3 % (p = 0,05) (15).
Zatím asi nejpečlivěji provedená studie (prospektivní randomizovaná studie, zahrnuto 2903 pacientů, 16 oddělení) prokázala na sledovaných odděleních po zavedení Outreach systému signifikantní snížení nemocniční mortality (snížení rizika úmrtí o 48 %; 95% confidence interval 0,32–0,85) (16). Zároveň tato studie naznačuje při porovnání se studií MERIT, že komplexnější přístup k rizikovému pacientovi v rámci Outreach systému oproti MET systému přináší větší benefit pro nemocné ve smyslu snížení nemocniční úmrtnosti (17).
Nabízí se otázka, zda uvažovat o zavedení uvedených systémů ať už EWS, či MET (případně Outreach) v podmínkách českých nemocnic. Toto rozhodnutí bude pravděpodobně vycházet z podmínek a situace v daném konkrétním zdravotnickém zařízení, protože ani v zemích, kde zmíněné systémy fungují, nejsou zdaleka zavedeny paušálně ve všech nemocnicích a zdravotnických zařízeních. Pokud by se uvažovalo o zavedení daných systémů, jako první by bylo vhodné zjistit (např. formou prospektivní observační studie), jak velký problém představuje opožděné diagnostikování nestabilního stavu na standardních či emergency odděleních, resp. zjistit četnost opožděných překladů na JIP. Pokud by se na základě konkrétních čísel zdálo, že problém je nutné řešit, bylo by vhodné zjistit, jak velkou organizační a případně personální zátěží by bylo zavedení nejprve systému EWS. Zpočátku by bylo možnost zavést EWS na jednom standardním oddělení a po proškolení personálu a zavedení EWS tabulek by se vyhodnotila po určité době organizační proveditelnost a funkčnost EWS systému včetně provázanosti s terapeutickou lékařskou odpovědí – její včasností i kvalitou. Na základě těchto dat by bylo možno EWS systém rozšířit na další oddělení. A v případě neuspokojivé terapeutické odezvy na nestabilní stav nemocných uvažovat v dalším kroku o zavedení systému MET či personálně i odborně náročnějšího systému Outreach.
Závěr
Lze shrnout, že existují literární údaje prokazující, že u části akutně nemocných pacientů je diagnostikována nestabilita jejich stavu opožděně a toto opoždění zvyšuje riziko úmrtí.
Pro včasnou léčbu případně přijetí na JIP je rozhodující časné rozpoznání zhoršujícího se stavu nemocného či rizika tohoto zhoršení.
EWS (případně MEWS) je užitečný systém, který napomáhá včasnému rozpoznání zhoršujícího se klinického stavu nemocného a může snížit morbiditu a mortalitu.
Zavedení Medical emergency teamu či komplexnějšího systému Outreach do nemocniční praxe prokazatelně zvýší šanci, že se nestabilní či potenciálně nestabilní nemocný setká včas s lékařskou pomocí zaměřenou na urgentní stavy. Zároveň MET systém nebo více efektivní Oureach systém může dle některých studií pomoci snížit incidenci kardiorespiračních zástav, nemocniční mortalitu a snížit četnost neplánovaných přijetí na JIP i následnou mortalitu na JIP. Případné zavádění těchto systémů do praxe v podmínkách českých nemocnic však bude pravděpodobně muset vycházet nejen z konkrétní situace a pocitu potřeby v dané nemocnici, ale i z možností ekonomického, personálního a odborného zajištění.
Zkratky
EWS – early warning score
GCS – Glasgow coma scale
ICU – intensive care unit
JIP – jednotka intenzivní péče
MET – medical emergency team
MEWS – modified early warning score
RR – relativní riziko
Adresa pro korespondenci:
MUDr. Roman Mottl, Ph.D.
Interní JIP, Klinika gerontologická a metabolická FN
Sokolská 581, 500 05 Hradec Králové
e-mail: rmottl@yahoo.com
Zdroje
1. McQuillan P, Pilkington S, Allan A, et al. Confidential inquiry into quality of care before admission to intensive careBMJ 1998; 316: 1853–1858.
2. Buist MD, et al. Recognising clinical instability in hospital patients before cardiac arrest or unplanned admission to intensive care. A pilot study in a tertiary-care hospital. Med J Aust 1999; 171: 22–25.
3. Subbe CP, et al. Validation of a modified Early Warning Score in medical admissions. Quarterly Journal of Medicine 2001; 94: 521–526.
4. Fieselmann J, et al. Respiratory rate predicts cardiopulmonary arrest for internal medicine patients. The Journal of General Internal Medicine 1993; 8: 354–360.
5. Goldhill DR, et al. A physiologically-based early warning score for ward patients: the association between score and outcome. Anaesthesia 2005; 60(6): 547–553.
6. Cuthbertson BH, Smith GB. A warning on early-warning scores! British Journal of Anaesthesia 2007; 98(6): 704–706.
7. Stenhouse C, et al. Prospective evaluation of a modified Early Warning Score to aid earlier detection of patients developing critical illness on a general surgical ward. British Journal of Anaesthesia 2000; 84(5): 663.
8. Fairclough E, et al. Evaluation of a modified early warning system for acute medical admissions and comparison with C‑reactive protein/albumin ratio as a predictor of patient outcome. Clin Med 2009; 9(1): 30–33.
9. Cei M, Bartolomei C, Mumoli N. In-hospital mortality and morbidity of elderly medical patients can be predicted at admission by the Modified Early Warning Score: a prospective study. Int J Clin Pract 2009; 63(4): 591–595.
10. Groarke JD, et al. Use of an admission early warning score to predict patient morbidity and mortality and treatment success. Emerg Med J 2008; 25(12): 803–806.
11. Buist D, et al. Effects of a medical emergency team on the reduction of incidence of and mortality from unexpected cardiac arrests in hospital: preliminary review. British Medical Journal 2002; 324: 387–390.
12. DeVita MA, et al. Use of medical emergency team responses to reduce hospital cardiopulmonary arrests. Qual Saf Health Care 2004; (4): 251–254.
13. MERIT study investigators: Introduction of the medical emergency team (MET) system: a cluster-randomised controlled trial. The Lancet 2005; 365: 2091–2097.
14. Pavlík M, et al. Časné vyhledávání kriticky nemocných pomocí Medical Emergency System ve Fakultní nemocnici u svaté Anny v Brně. Anest intenziv Med 2009; 20(4): s. 185–191.
15. Pittard AJ. Out of our reach? Assessing the impact of introducing a critical care outreach service. Anaesthesia 2003; 58(9): 882–885.
16. Priestley et al. Introducing Critical Care Outreach: a ward-randomised trial of phased introduction in a general hospital. Intensive Care Med 2004; 30(7): 1261–1262.
17. McGaughey J, et al. Outreach and Early Warning Systems (EWS) for the prevention of intensive care admission and death of critically ill adult patients on general hospital wards. Cochrane Database Syst Rev 2007; (3): CD005529.
Štítky
Adiktológia Alergológia a imunológia Angiológia Audiológia a foniatria Biochémia Dermatológia Detská gastroenterológia Detská chirurgia Detská kardiológia Detská neurológia Detská otorinolaryngológia Detská psychiatria Detská reumatológia Diabetológia Farmácia Chirurgia cievna Algeziológia Dentální hygienistkaČlánok vyšiel v časopise
Časopis lékařů českých

- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- 100 let s metamizolem: jaké je jeho současné postavení v léčbě bolesti
Najčítanejšie v tomto čísle
- Shyův-Dragerův syndrom
- Zemřel profesor MUDr. Jiří Horáček, CSc.
- Možnosti časné identifikace a následné péče o nestabilního nemocného
- Kontaktný ekzém a atopická dermatitída – vzácna komorbidita?
