-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Využití syntetických síťových implantátů v operační léčbě sestupu pánevních orgánů
The use of synthetic mesh implants in surgical treatment of pelvic organ prolapse
Introduction:
Pelvic organ prolapse (POP) surgical treatment went through major changes thanks to availability and wider expansion of mesh implants (MI). This work is focused on critical analysis of outcomes of these surgical procedures and recom-mendation prescription for their uses in aplication pelvic surgery.Methods:
There was made analysis of published outcomes and experience with MI use in POP surgical treatment. Outcomes were analysed separately for each pelvic bottom section. Main criteria were surgical complications and treatment effectivity based on objective measurable parameters and subjective patient‘s avaluation.Outcomes:
There are formalized suitable indications and conditions for individual pelvic bottom sections for safe MI use in reconstructive POP surgery. On the basis of objective data authors also define specific situations when MI use doesn‘t bring any benefit and it is not recommended.Conclusion:
Mesh implants have their definite place in POP surgical treatment. Implants with right indication and right surgical technique in comparison with classic surgical procedures have significantly lower recurrence risk with comparable or higher surgical complication rate.Keywords:
pelvic organ prolapse, surgery, mesh implants, risk factors, recurrence, failure, complications
Autori: M. Pastorčáková; Martin Huser
; A. I. Belkov; P. Ventruba
Pôsobisko autorov: Gynekologicko-porodnická klinika MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc., MBA
Vyšlo v časopise: Ceska Gynekol 2014; 79(2): 140-146
Súhrn
Úvod:
Operační léčba sestupu pánevních orgánů (pelvic organ prolapse, POP) doznala v posledních pěti letech výrazné proměny díky dostupnosti a širokému rozšíření síťových implantátů (SI). Cílem naší práce je kritická analýza výsledku těchto operačních postupů a stanovení doporučení pro jejich užití v rekonstrukční pánevní chirurgii.Metody:
Byla provedena analýza dosud publikovaných výsledků a zkušeností s využitím SI v operační léčbě POP. Výsledky byly analyzovány zvlášť pro každý oddíl (kompartment) pánevního dna. Byly hodnoceny zejména operační komplikace a úspěšnost léčby na základě objektivních měřitelných parametrů a také subjektivního hodnocení pacienta.Výsledky:
Pro specifické stavy a také jednotlivé oddíly pánevního dna jsou formulovány vhodné indikace a podmínky pro bezpečné využití SI v rekonstrukční chirurgii POP. Na základě objektivních dat autoři také definují situace, kdy použití implantátu nepřináší benefit, a tudíž není doporučeno.Závěr:
Síťové implantáty dnes mají své pevné místo v chirurgické léčbě POP. Ve srovnání s klasickými operačními postupy mají ve správné indikaci a při správné operační technice významně nižší riziko recidivy při srovnatelné míře operačních komplikací.Klíčová slova:
prolaps pánevních orgánů, chirurgie pánevního dna, síťové implantáty, rizikové faktory, indikace, komplikaceÚVOD
Podle dat amerického Úřadu pro léky a potraviny (FDA) bylo do roku 2010 v USA dosud provedeno více než 300 000 operačních rekonstrukcí sestupu pánevních orgánů (pelvic organ prolapse, POP) s použitím síťových implantátů (SI) [33]. V České republice bylo v letech 2007–2010 podle českého národního registru použito k léčbě POP celkem 1904 SI. Z dosud publikovaných prací vyplývá, že využití SI v rekonstrukci pánevního dna má rostoucí tendenci, přesná data však chybějí. Za zvyšujícím se využitím SI v rekonstrukci pánevního dna stojí s největší pravděpodobností rostoucí erudice lékařů, stále jednodušší aplikace implantátů a intenzivní marketing jejich výrobců. Svůj podíl na tomto vývoji má také lepší dlouhodobý efekt těchto operačních řešení ve srovnání s klasickými operačními technikami rekonstrukce pánevního dna. Vzestupná tendence využití SI vzbuzuje obavy z možných dlouhodobých komplikací po jejich implantaci. V současné době je předmětem odborné diskuse zejména volba nejlepšího materiálu pro výrobu SI a stanovení vhodných indikací a podmínek, kdy je jejich užití výhodné. Při rozhodování, zda volit klasické operační řešení POP, nebo rekonstrukci s využitím implantátu, se v současné době zdůrazňuje zejména individuální zvážení přínosu a rizik pro danou konkrétní pacientku i jejího operatéra [26].
V případě klasických operačních technik rekonstrukce POP (poševní plastiky) existuje mezi jednotlivými operatéry celá řada operačních postupů a jejich modifikací. Tyto techniky nejsou často dostatečně popsány ani standardizovány. U každé techniky používané na pracovišti je doporučeno konkrétně definovat použití vstřebatelných, či nevstřebatelných materiálů, místa lokalizace kotvení, či kombinace s jinými operačními výkony. Pro validní posouzení efektivity operačního postupu je nutné stanovit její indikace nebo alespoň podmínky, které operatéra vedou k jejímu využití. Volba operačního postupu často probíhá na základě vlastních zkušeností nebo na základě zvyklostí pracoviště a většinou není podložena objektivními vědeckými údaji. Většina operatérů tak využívá rozličné techniky pro různé indikace podle typu defektu, kvality tkání, věku a habitu pacienta.
Využití síťových implantátů v rekonstrukci POP bylo již hodnoceno v řadě studií a vyplývá z nich, že mezi jednotlivými materiály a technikami je také mnoho rozdílů, které mohou významně ovlivnit výsledný efekt operace. Podle dostupných údajů je rozptyl úspěšnosti značně široký a pohybuje se mezi 32–90 % [21]. Největší zkušenosti a také úspěchy jsou popisovány se SI z polypropylenu. Významnou roli kromě volby materiálů hraje také velikost otvorů (pórů) SI a způsob výroby vlákna (tab. 1). Nejvíce se osvědčily monofilamentní makroporézní SI typu I podle Amidovy klasifikace [3]. Na výsledný efekt operace a také riziko pozdních komplikací mají vliv také další vlastnosti SI, jako je hmotnost sítě, způsob kotvení, architektura pórů, celková plocha sítě, míra svrašťování in-vivo (tzv. shrinkage), její roztažnost (elasticita) nebo její tuhost [32].
Tab. 1. Klasifikace SI podle velikostí pórů a způsobu výroby vláken podle Amida [3] ![Klasifikace SI podle velikostí pórů a způsobu výroby vláken podle Amida [3]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/94b6de5bdff40cae67ce7f72a13915da.png)
Cílem této práce je formulovat praktická, a pokud možno ne příliš složitá doporučení, kdy se přiklonit k použití SI, a kdy naopak zvolit klasickou operační techniku.
METODY
Nízká míra standardizace klasických operačních přístupů a velké množství nových operačních technik s využitím SI jsou hlavním problémem nedostatečně validních závěrů při srovnávání těchto operací. Použití SI v rekonstrukci pánevního dna může být do budoucna pro pacientky výhodné (nižší procento rekurencí, délka výkonu, jednoduchost, kratší learning curve, redukce postoperační bolesti apod.), ale tento závěr je nutné podložit dostatečně validními důkazy. Všechny výše uvedené a také další subjektivní a objektivní parametry by měly být porovnávány s výsledky klasických operačních technik. Otázkou zůstává, zda máme k dispozici dostatek nashromážděných dat, ze kterých lze čerpat informace k vytvoření dobrých doporučení. Během posledních pěti let byla publikována celá řada prací zabývajících se užitím SI v rekonstrukci POP [4, 14, 15, 17, 31]. Velká část z nich má ale podstatné metodické nedostatky – nepřesná začleňující kritéria, hodnocení pouze anatomického efektu, krátká doba sledování, nízký počet případů nebo chybějící kontrolní rameno studie. Výsledkem je tedy pouze omezený počet prací, které obsahují relevantní a srovnatelná data na úrovni „evidence based“ medicíny. Za nejvyšší úroveň medicínských dat se obecně považuje metaanalýza randomizovaných studií, které jsou pravidelně zveřejňovány v Cochranově databázi. Z hlediska dlouhodobého efektu rekonstrukce je např. v korekci předního kompartmentu upřednostňováno užití SI před klasickými operačními technikami [17]. Také nejnovější souhrn z Cochranovy databáze z roku 2013 potvrzuje, že užití jakéhokoli neabsorbovatelného materiálu v rekonstrukci předního kompartmentu zlepšuje anatomický výsledek [21].
Ačkoliv jsou anatomické výsledky po použití SI lepší, otázkou zůstává konečný funkční efekt operace. Při hodnocení kvality života žen po operaci klasickou technikou či s použitím SI nebyly zaznamenány výrazné rozdíly [16]. Podobné jsou závěry týkající se nově vzniklé dyspareunie nebo de-novo stresové inkontinence [11, 21]. Je až s podivem, jak malé procento studií hodnotí výsledný funkční efekt operace [17]. Pro stanovení praktických doporučení pro operační léčbu POP jsou důležité také studie zaměřující se na závažné komplikace po použití SI, jako je eroze, protruze či odhojení implantátu [35]. Neméně důležité jsou i studie zabývající se dalšími rizikovými faktory, jako jsou body mass index, souběžná hysterektomie, věk, kouření a další přidružená onemocnění [13, 36].
VÝSLEDKY
Na základě analýzy výše popsané odborné literatury prezentujeme v této kapitole situace a podmínky, kdy je použití implantátu v chirurgické léčbě POP vhodné, a kdy je naopak výhodou zvolit klasickou operační techniku. Pro přehlednost byly výsledky rozděleny do tří kategorií: zhodnocení objektivního nálezu, anamnestické faktory a technické aspekty operačního výkonu.
Zhodnocení objektivního nálezu
Lokalizace defektu pánevního dna
Z praktického hlediska je vhodné rozdělení POP podle nejnižšího bodu na přední, střední (apikální) a zadní kompartment. Nejčastěji POP nacházíme v předním kompartmentu (cystokéla), kde je také největší procento recidiv [21]. Na základě metaanalýzy dostupných studií se ukazuje, že rekonstrukce POP v předním kompartmentu s využitím SI má signifikantně nižší procento recidiv než klasické operační techniky [1, 2, 20]. Studie Jia a kol. ale poukazuje na vyšší výskyt komplikací (zejména poranění okolních orgánů, infekce, krevní ztráta, eroze či protruze implantátu) při použití SI ve srovnání s klasickými operacemi POP [10]. Při postižení středního (apikálního) kompartmentu je nejefektivnější abdominální sakrokolpopexe s využitím SI (úspěšnost 85–99 %). Transvaginální rekonstrukce středního kompartmentu s využitím implantátu má úspěšnost až 90 %, ale je spojena s vyšším rizikem reoperace ve srovnání s klasickou operační technikou (závěs na sakrouterinní vazy) nebo abdominální sakrokolpopexí [26]. Použití SI v rekonstrukci zadního kompartmentu (rektokéla) má dobrý anatomický efekt, ale ve srovnání s klasickou operační technikou je spojeno s vyšším rizikem eroze či protruze implantátu (až 13 % případů) a také se vznikem de novo dyspareunie v důsledku možného svrašťování a jizvení v okolí implantátu (až 69 % operovaných) [12, 28].
Stupeň defektu POP
Stupeň POP se moderně hodnotí pomocí anatomické POP-Q klasifikace podle vztahu vedoucího bodu descenzu k rovině hymenu. Vyšší stupně onemocnění (od stadia II podle POP-Q klasifikace, tzn. vedoucí bod prolapsu ± 1 cm od hymenálního prstence) jsou spojena s výraznějšími klinickými symptomy a tyto pacientky často samy vyžadují operační rekonstrukci. Mírný stupeň POP (stadium Ipodle POP-Q, tzn. vedoucí bod prolapsu < 1 cm od hymenálního prstence) většinou nezpůsobuje pacientce obtíže a je na zvážení, zda vůbec tyto stavy vyžadují operační intervenci. Pro rozhodování, zda při rekonstrukci použít SI, je důležitý také fakt, že vyšší stupně POP jsou spojeny s vyšším výskytem recidivy [7]. Pokročilé stupně vaginálních sestupů často zahrnují více kompartmentů. Nejčastěji jde o kombinace defektu přední poševní stěny a vrcholu pochvy. Použití SI je tedy na zvážení u stavů v případech vyšších stadií POP (vysoké procento recidiv), a také tam, kde je postiženo více kompartmentů.
Recidivující onemocnění
V případě primárních POP provádíme rekonstrukci s pomocí nepoškozené nezjizvené tkáně, zatímco při recidivujícím onemocnění je operace prováděna ve zjizveném terénu [6, 25]. Proto by tyto stavy měly být zásadně odlišovány i při volbě operační techniky. Bohužel, převážná většina publikovaných prací nerozlišuje mezi primárním a rekurentním prolapsem. Withagen a spol. srovnával pooperační výsledky pacientek s recidivujícím prolapsem minimálně stadia II podle POP-Q, operovaných pomocí SI nebo klasickou operační technikou. Výrazně menší procento neúspěchu zaznamenal u žen, kde byl použit SI [34].
Souběžná hysterektomie
Několik studií prokázalo, že souběžné provedení vaginální hysterektomie spolu s rekonstrukcí POP pomocí SI významně zvyšuje riziko odhojení implantátu [13]. Collinet a spol. popsal ve svém souboru těchto případů erozi či protruzi síťky až u 15 % operovaných žen [8]. Jako hlavní rizikový faktor eroze byl označen tzv. vaginální T řez, tedy pericervikální příčný řez a na něj kolmý longitudinální řez přední stěny poševní.
Souběžná chirurgická léčba stresové inkontinence moči
Operační korekce okultní nebo symptomatické stresové inkontinence moči (SIM) v terénu POP je kontroverzním tématem. Není zcela jasné, zda řešit SIM v jedné době spolu s POP, nebo samostatně ve druhé době, podle klinického efektu rekonstrukce. Několik málo prací na limitovaném souboru pacientek ukazuje na možný klinický profit kombinace inzerce tahuprosté pásky a klasické rekonstrukce POP v předním kompartmentu u pacientek, kde je prokázána SIM [30]. Ze závěrů dalších prací vyplývá, že řešení SI ve druhé době po předchozí korekci POP se jeví jako vhodnější. Podrobnější údaje o výsledcích operací kombinujících rekonstrukci POP s pomocí SI a tahuprosté pásky v literatuře dosud chybí. Dokud nebude k dispozici více validních údajů, je při kombinaci těchto operací nutno volit individuální přístup po pečlivé konzultaci s pacientkou.
Anamnestické faktory
Věk
Použití SI se doporučuje zvážit u žen ve věku vyšším než 50 let, ale tato věková hranice je velmi individuální. Stanovení tohoto věkového parametru je založeno na očekávané délce života, úrovni fyzické aktivity a četnosti pohlavního styku. Na druhou stranu pravidelně sexuálně aktivní 65letá žena může vlastnostmi své poševní tkáně odpovídat ženě daleko mladší.
Chronické zvýšení intraabdominálního tlaku
Tento faktor je spojován s vyšším rizikem vzniku POP a samozřejmě také s vyšším rizikem jeho recidivy po operaci [23]. Tyto pacientky by měly profitovat z použití SI při rekonstrukční operaci [27]. Kromě pacientek s chronickým kašlem či astmatem sem spadají také ženy s chronickou zácpou či s opakovaným zvedáním těžkých břemen při výkonu povolání [36].
Chronická pánevní bolest
Etipatogeneze tohoto stavu není příliš jasná. Zejména systémové bolestivé syndromy, jako např. fibromyalgie, představují problematickou skupinu pacientek. Tyto stavy představují významný rizikový faktor pro použití SI v rekonstrukční chirurgii pánevního dna [35]. Pooperační pánevní bolest po implantaci SI či klasické operační korekci POP je pro pacientku zvláště frustrující a těžko pochopitelná. Tyto obtíže jsou navíc jen obtížně terapeuticky řešitelné. Zejména po operacích s použitím SI pacientka připisuje tyto obtíže právě implantátu. Bolest může ovšem být primárně neuromuskulárního původu a vůbec není zaručeno, že po odstranění SI dojde k vymizení potíží.
Možnost těhotenství po operaci
V odborné literatuře dosud chybí validní data ke stanovení doporučení, zda je vhodné použití SI u žen s POP ve fertilním věku. Gravidita či porod mohou způsobit dislokaci implantátu a recidivu prolapsu. Tyto situace je tedy potřeba opět zvažovat přísně individuálně a SI preferovat spíše u pacientek s již vyřešenou reprodukční otázkou.
Atrofická kolpitis
Při atrofii pochvy dochází k horšímu pooperačnímu hojení. Proto by měla být vaginální atrofie zaléčena před operačním výkonem aplikací lokálních estrogenních přípravků [19].
Chronická systémová a metabolická onemocnění v anamnéze
Tato onemocnění (zejména diabetes mellitus) zhoršují proces hojení rány, a tudíž také zvyšují riziko odhojení SI. Také revmatologická či autoimunitní onemocnění vyžadující dlouhodobé užívaní kortikoidů či nesteroidních antiflogistik mohou významně zhoršit proces hojení ran po operaci. Ani v těchto případech není použití SI pro rekonstrukci POP doporučeno. Pokud se operatér rozhodne tyto pacientky operovat, mělo by být vždy dobře kompenzováno základní interní onemocnění a optimalizována jeho farmakoterapie. Vhodná je také perioperační aplikace lokálních estrogenů.
Kouření
Kouření představuje také významný rizikový faktor hojení operační rány v důsledku zhoršeného cévního zásobení. Také v případě rekonstrukce POP zvyšuje kouření riziko operačních komplikací zejména při užití SI. V multicentrické studii Araca a spol. bylo riziko odhojení SI zvýšeno u kuřaček 3,7násobně [4].
Obezita
Obezita je významným rizikovým faktorem vzniku POP a zároveň také zvyšuje riziko infekce a špatného hojení po rekonstrukční operaci tohoto onemocnění. Ve studii posuzující vliv BMI na vaginální erozi SI bylo u pacientek s BMI nad 30 toto riziko zvýšeno více než 10násobně [7].
Defekty metabolismu kolagenu a další tkáňové faktory
Pacientky s vrozenými systémovými onemocněními pojiva, jako je Ehlersův-Danlosův syndrom (defekt kolagenu typu I, III, IV) nebo Marfanův syndrom, mají významně vyšší výskyt POP nebo SIM [5, 24]. Mezi další rizikové faktory patří rozšířený urogenitální hiatus, avulzní poranění m. levator ani nebo oslabení tonu pánevních svalů. Přítomnost těchto poruch pánevního dna významně zvyšuje riziko recidivy POP a použití SI může toto riziko významně omezit.
Technické aspekty operačního výkonu
Konečný výsledek operace POP s využitím SI může být ovlivněn také řadou spíše mechanických a technických aspektů vlastního operačního výkonu.
Správné napětí SI je důležitým faktorem pro výsledný anatomický i funkční efekt. Použitý implantát by měl být položen dostatečně volně na vypreparovaný defekt pánevního dna. Naopak fixační ramena implantátu by měla mít dostatečné napětí, aby nedošlo v časném pooperačním období k jeho dislokaci. Rovněž nedostatečné rozprostření sítě v průběhu operace může způsobit její „zkrabacení“, tzv. folding efekt s následnou erozí.
Implantát by měl být uložen dostatečně hluboko do „správné“ vrstvy s ponecháním různě silného pojivového zhuštění (tzv. Halbanovy fascie) na poševní stěně. V identifikaci této vrstvy a minimalizaci krvácení může napomoci hydro-disekce subfasciálního prostoru [18]. Pouze takto hluboce uložený SI nahrazuje deficientní fascii a minimalizuje riziko eroze síťky [9]. Pokud byl SI uložen do správné vrstvy, neměl by být v pooperačním období při běžném vyšetření palpovatelný.
Peroperačně je důležité dodržovat zásady asepse (výměna rukavic, důkladná dezinfekce) a zvážit bolusové podání antibiotik. V případě rekonstrukce zadního kompartmentu bychom se měli vyvarovat komprese rekta. Je samozřejmé, že významný faktor pro snížení výskytu komplikací představuje také erudice operatéra [35]. Jak již bylo zmíněno v úvodu, na výsledek operace má významný vliv také materiál SI a jeho různé mechanické vlastnosti. Na ideálních parametrech SI se na úrovni výzkumů dosud pracuje. I malé rozdíly ve vlastnostech jednotlivých implantátů mohou mít významný vliv na operační výsledky.
ZÁVĚR
Problematika použití síťových implantátů v rekonstrukci pánevního dna je poměrně složitá a k dlouhodobému hodnocení jejich efektivity často chybí dostatek validních údajů. Současná doporučení pro užití SI jsou shrnuta v tabulce 2. Použití SI je prospěšné zejména při řešení recidiv POP a defektů, které postihují více než jeden kompartment. V případě izolovaného postižení jednoho kompartmentu je užití SI doporučeno zejména pro rekonstrukci přední poševní stěny (cystokély) a také pro střední (apikální) oddíl pochvy. V případě rekonstrukce zadního kompartmentu pochvy (rektokéla) bude SI spíše méně prospěšný ve srovnání s klasickou rekonstrukční technikou. Možný prospěch z využití SI mohou mít také pacientky s chronicky zvýšeným intraabdominálním tlakem (těžká fyzická práce, chronická obstrukční plicní nemoc, chronická zácpa) a také s vrozenými defekty pojiva (syndrom Ehlersův-Danlosův, Marfanův syndrom, varixy, hemoroidy, gastroezofagiální reflux, kýly). Rekonstrukce pochvy s použitím SI je obecně vhodnější u pacientek ve věku vyšším než 50 let, nicméně tato věková hranice je velmi individuální.
Tab. 2. Přehled nejdůležitějších faktorů, které ovlivňují rozhodnutí o použití síťového implantátu v chirurgické léčbě sestupu pánevních orgánů 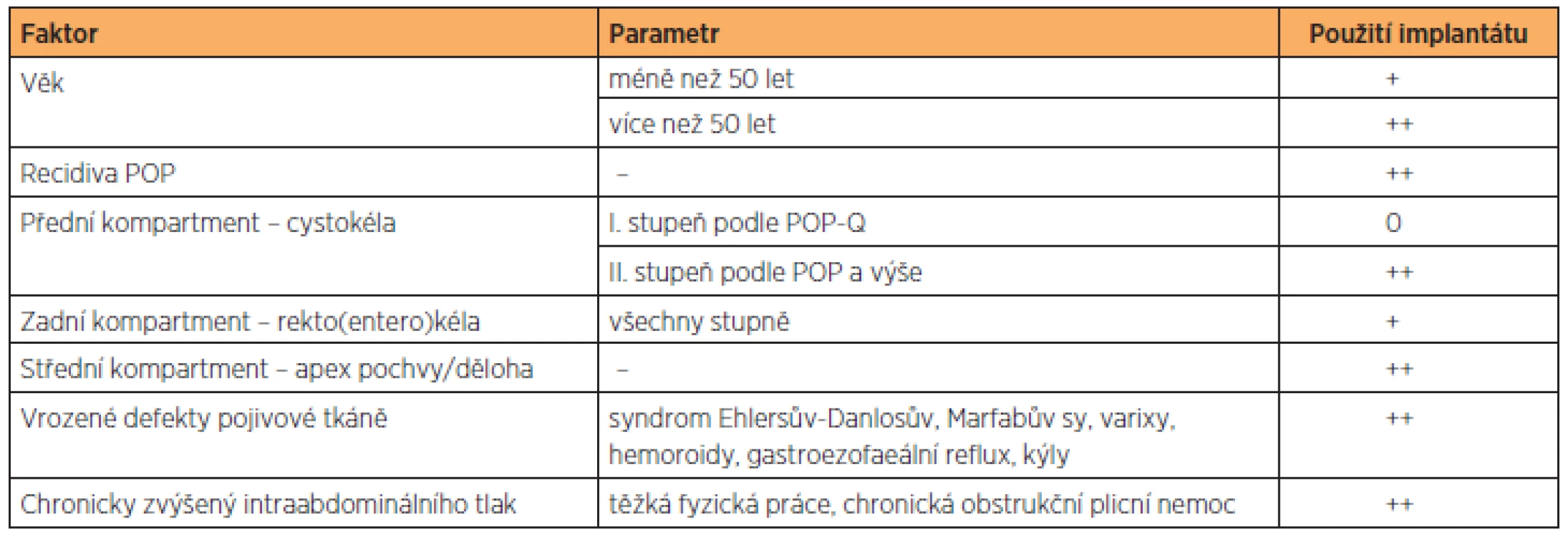
0 – nedoporučeno, + málo prospěšný, ++ prospěšný, +++ určitě prospěšný V posledních letech jsme svědky stále většího rozšíření a dostupnosti SI v operační léčbě POP. Většina dosud publikovaných prací poukazuje zejména na jejich lepší anatomické výsledky a menší procento recidiv. Komplexní srovnání efektivity těchto operačních technik s klasickými rekonstrukčními operacemi pochvy, včetně spokojenosti pacientek a výskytu závažných komplikací (eroze, protruze, dyspareunie), není dostatečně validní k tomu, aby implantáty nahradily klasickou rekonstrukční chirurgii POP. Chybí podrobný a dlouhodobý systém sledování pacientek ošetřených pomocí SI na národní i mezinárodní úrovni. Východiskem se jeví vytvoření nebo zdokonalení národních a nadnárodních registrů těchto operačních výkonů. Na základě analýzy dat z těchto databází, je možné vytvářet a pravidelně aktualizovat doporučení pro moderní chirurgickou léčbu POP.
MUDr. Marcela Pastorčáková
Doc. MUDr. Martin Huser, Ph.D.
Gynekologicko-porodnická klinika
LF MU a FN Brno
Jihlavská 20
625 00 Brno
e-mail: pastorcakova.marcela@seznam.cz
martin.huser@gmail.com
Zdroje
1. Al-Nazer, MA., Gomaa, IA., Ismail, WA., El-Etriby, MA. Anterior colporrhaphy versus repair with mesh for anterior vaginal wall prolapse: a comparative clinical study. Arch Gynecol Obstet, 2012, 286(4), p. 965–972.
2. Ali, S., Han, HC., Lee, LC. A prospective randomized trial using Gynemesh PS (trademark) for the repair of anterior vaginal wall prolapse. Int Urogynecol J Pelvic Floor Dysfunct, 2006, 17(Suppl 2), p. 221.
3. Amid, PK. Classification of biomaterials and their related complication in abdominal wall hernia surgery. Hernia, 1997, 1, p. 15–21.
4. Araco, F., Gravante, G., Sorge, R., et al. The influence of BMI, smoking and age on vaginal erosions after synthetic mesh repair for pelvic organ prolapses. A multicenter study. Acta Obstet Gynecol, 2009, 88, p. 772–780.
5. Bai, SW., Choe, BH., Kim, JY., Park, KH. Pelvic organ prolapse and connective tissue abnormalities in Korean women.J Reprod Med, 2002, 47(3), p. 231–234.
6. Boyles, SH., McCrery, R. Dyspareunia and mesh erosion after vaginal mesh placement with a kit procedure. Obstet Gynecol, 2008, 111, p. 969–975.
7. Chen, CC., Collins, SA., Rodgers, AK., et al. Perioperative complications in obese women vs. normal-weight women who undergo vaginal surgery. Am J Obstet Gynecol, 2007, 197(1), p. 98.
8. Collinet, P., Belot, F., Debodinance, P., et al. Transvaginal mesh technique for pelvic organ prolapse repair: mesh exposure management and risk factors. Int Urogynecol J, 2006, 17, p. 315–320.
9. Duarte Lopes, E., De Barros Moriera Lemos, N., da Silva, CS., et al. Transvaginal polypropylene mesh vs. sacrospinous fixation for the treatment of uterine prolapse: 1-year follow-up of a randomized controlled trial. Int Urogynecol J, 2010, 21, p. 389–394.
10. Dwyer, PL., O’Reilly, BA. Transvaginal repair of anterior and posterior compartment prolapse Atrium polypropylene mesh. BJOG, 2004, 111, p. 831–836.
11. El Haddad, R., Švabík, K., Mašata, J., et al. Women‘s quality of life and sexual function after transvaginal anterior repair with mesh insertion. Eur J Obstet Gynecol Reprod Biol, 2013, 167(1), p. 110–113.
12. El Haddad, R., Martan, A., Masata, J., et al. Dlouhodobé léčebné výsledky vysoké zadní plastiky s plikací levátorů s použitím síťky Vypro II. Čes Gynek, 2009, 74(4), s. 282–285.
13. Ganj, FA., Ibeanu, OA., Bedestani, A., et al. Complications of transvaginal monofilament polypropylene mesh in pelvic organ prolapse repair. Int Urogynecol J, 2009, 20(8), p. 919–925.
14. Ghandi, S., Goldberg, RP., Kwon, C., et al. A prospective, randomized trial using solvent dehydrated fascia lata for the prevention of recurrent anterior vaginal wall prolapse. Am J Obstet Gynecol, 2005, 192, p. 1649–1654.
15. Guerette, NL., Peterson, TV., Aguirre, OA., et al. Anterior repair with or without collagen matrix reinforcement: a randomized controlled trial. Obstet Gynecol, 2009, 114(1), p. 59 – 65.
16. Halaška, M., Šottner, O., Maxová, K. Alogenní prolenové implantáty ve srovnání se sakrospinální fixací v léčbě prolapsu; randomizovaná multicentrická prospektivní srovnávací studie. Čes Gynek, 2010, 75(2), s. 126–132.
17. Jia, X., Glazener, C., Mowatt, G., et al. Efficacy and safety of using mesh or grafts in surgery for anterior and/or posterior vaginal wall prolapse: systemic review and metanalysis. Br J Obstet Gynaecol, 2008, 115, p. 1350.
18. Karp, DR., Peterson, TV., Mahdy, A., et al. Biologic grafts of cystocele repair: does concomitant midline fascial plication improves surgical outcomes? Int Urogynecol J, 2011, 22(8), p. 985–990.
19. Líbalová, Z., Burdová, M., Čepický, P. Doporučený postup vaginální estrogenní terapie. Čes Gynek, 2008, 73(1), s. 62–63.
20. Lim, JL. , Carey, MP., Higgs, PJ., et al. Vaginal colporrhaphy versus vaginal repair with mesh for pelvic organ prolapse: a randomised controlled trial. Int Urogynecol J Pelvic Floor Dysfunct, 2007, 18(1), p. 38–39.
21. Maher, C., Feiner, B., Baessler, K., Schmidt, C. Surgical mana-gement of pelvic organ prolapse in women. Cochrane Database of Syst Rev, 2013, 4.
22. Martan, A., Švabík, K., Mašata, J. Vztah stresové inkontinence moči či urgence k defektu předního kompartmentu před jeho operačním řešením a po něm. Čes Gynek, 2010, 75(2), s. 118–125.
23. Miedel, A., Tegerstedt, G., Maehle-Schmidt, M. Nonobstetric risk factors for symptomatic pelvic organ prolapse. Obstet Gynecol, 2009, 113(5), p. 1089–1097.
24. Norton, PA., Baker, JE., Sharp, HC., et al. Genitourinary prolapse and joint hypermobility in women. Obstet Gynecol, 1995, 85(2), p. 225–228.
25. Peterson, TV., Karp, DR., Aguilar, VC., Davila, GW. Primary versus recurrent prolapse surgery: differences in outcomes. Int Urogynecol J, 2010, 21, p. 483–488.
26. Pilka, R., Kudela, M., Hejtmánek, P., et al. Sakrospinální fixace prolabovaného poševního pahýlu po hysterektomii sec. Miyazaki – dlouhodobé výsledky. Čes Gynek, 2013, 78(1), s. 27–31.
27. Rortveit, G., Brown, JS., Thom, DH., et al. Symptomatic pelvic organ prolapse: prevalence and risk factors in a population-based, racially diverse cohort. Obstet Gynecol, 2007, 109(6), p. 1396–1403.
28. Sand, PK., Koduri, S., Lobel, RW., et al. Prospective randomized trial of polyglactin 910 mesh to prevent recurrence of cystoceles and rectoceles. Am J Obstet Gynecol, 2001, 184, p. 1357–1362.
29. Shah, AD., Kohli, N., Rajan, SS., Hoyte, L. The age, distribution, rate, and types of surgery for pelvic organ prolapse in the USA have been described. Int Urogynecol J, 2008, 19, p. 421–428.
30. Stav, K., Dwyer, PL., Rosamilia, A., et al. Risk factors of treatment failure of midurethral sling procedures for women with urinary stress incontinence. Int Urogynecol J Pelvic Floor Dysfunct, 2010, 21(2), p. 149–155.
31. Sung, VW., Rogers, RG., Schaffer, JL., et al. Graft use in transvaginal pelvic organ prolapse repair: a systematic review. Obstet Gynecol, 2008, 112, p. 1131–1142.
32. Švabík, K., Martan, A., Mašata J. Změny délky implantované síťky po rekonstrukčním výkonu přední stěny poševní. Čes Gynek, 2010, 75(2), s. 132–135.
33. US Food and Drug Administration. FDA safety communication: update on serious complications associated with transvaginal placement of surgical mesh for pelvic organ prolapse. July 13, 2011.
34. Withagen, MI., Milani, AL., den Boon, J., et al. Trocar-guided mesh compared with conventional vaginal repair in recurrent prolapse: a randomized controlled trial. Obstet Gynecol, 2011, 117, p. 242–250.
35. Withagen, MI., Vierhout, ME., et al. Risk factors for exposure, pain, and dyspareunia after tension-free vaginal mesh procedure. Obstet Gynecol, 2011, 118, p. 629–636.
36. Woodman, PJ., Swift, SE., O´Boyle, AL., et al. Prevalence of severe pelvic organ prolapse in relation to job description and socioeconomic status: a multicenter cross-sectional study. Int Urogynecol J, 2006, 17(4), p. 340–345.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopiseČeská gynekologie
Najčítanejšie tento týždeň
2014 Číslo 2- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Úloha mastných kyselin v membráně spermií
- Poloha plodu koncom panvovým - analýza výsledkov jedného perinatologického centra
- Syndrom intrauterinního úmrtí plodu: analýza souboru za období 2008–2012 v Ústavu pro péči o matku dítě
- Gynekologicko-porodnické oddělení Nemocnice Znojmo klinické centrum pro léčbu enometriózy
- Kyselina listová a prevence rozštěpových vad centrálního nervového systému
- Využití syntetických síťových implantátů v operační léčbě sestupu pánevních orgánů
- Nové pohľady na funkčnú morfológiu klitorisu
- Směrnice ke správné laboratorní praxi při asistované reprodukci – čistota prostředí
- Tuky z mořských ryb a jejich význam od těhotenství až do konce kojení
- Podrobné hodnocení morfologie plodu při ultrazvukovém vyšetření ve 20.-22. týdnu těhotenství– doporučený postup
- Vyjádření výboru České gynekologické a porodnické společnosti ČLS JEP k pohotovostním službám zajištěným jediným lékařem
- Česká gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Syndrom intrauterinního úmrtí plodu: analýza souboru za období 2008–2012 v Ústavu pro péči o matku dítě
- Nové pohľady na funkčnú morfológiu klitorisu
- Poloha plodu koncom panvovým - analýza výsledkov jedného perinatologického centra
- Kyselina listová a prevence rozštěpových vad centrálního nervového systému
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



