-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Rekonstrukce defektu zadního a středního kompartmentu pomocí kotveného implantátu Prolift Posterior: kohortová studie s pětiletým follow-up
Reconstruction of the posterior and central compartment with the Prolift Posterior: cohort study with a 5-year follow-up
Objective:
To analyse the results of the long-term prospective follow-up study of vaginal prolapse reconstructed using a Prolift Posterior.Study design:
Prospective, cohort study.Setting:
Institute for the Care of Mother and Child, Prague.Methods:
Over a 5-year period (I/2006 – XII/2011) we prospectively followed a cohort of patients with posterior vaginal wall defect who underwent surgical reconstruction using a monofilament polypropylene implant Prolift Posterior™ (Gynecare, Ethicon, Inc., Piscataway, NJ, USA). Patients were invited for review at six weeks, three months, six months, 12 months and then yearly up to five years. Postoperative follow-up included the clinical examination and subjective evaluation using VAS, PISQ 12 and ICIQ SF.Results:
One hundred twenty-four women were included in the study, of which 14 (11.3%) had no prolapse surgery in their health history. There were no concomitant vaginal procedures such as hysterectomy or another implant surgery. The average operation time and blood loss were 64.25 min (min. 10, max. 205 min) and 115 ml (min. 10 ml, max. 1000 ml), respectively. Only one patient had a blood loss 1000 ml. There were no injuries of the urinary bladder or intestines during the needle insertion of the mesh. In the five-year period, the recurrence of posterior vaginal wall defect was observed in 4 cases (3.3%). The average time to the posterior vaginal wall recurrence prolapse was 19.5 months (min. 6, max. 36). De novo prolapse in the anterior compartment was observed in 25 patients (20.5%).Conclusion:
In this prospective single centre study, we observed anatomical improvement in the implanted compartment with low recurrence rate. During five years follow-up period there was de novo anterior vaginal wall defect observed in 20.5% cases. The question of implant employment in urogynecology remain to be answered, however, our results show that implants have their position in reconstructive surgery.Keywords:
pelvic organ prolapse, Prolift Posterior, rectocoele
Autori: K. Brányik 1; L. Krofta 1,2; P. Kraus 1; M. Krčmář 1,2; O. Gojiš 1; I. Urbánková 1,2; J. Feyereisl 1,2,3
Pôsobisko autorov: Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc. 1; 3. lékařská fakulta Univerzity Karlovy, Praha, děkan prof. MUDr. M. Anděl, CSc. 2; Katedra gynekologie a porodnictví IPVZ, Praha, vedoucí MUDr. A. Malina, Ph. D., MBA 3
Vyšlo v časopise: Ceska Gynekol 2017; 82(4): 268-276
Súhrn
Cíl studie:
Cílem předložené práce je analýza výsledků dlouhodobého sledování pacientek po inzerci kotveného implantátu do oblasti zadního kompartmentu.Typ studie:
Prospektivní kohortová studie.Název a sídlo pracoviště:
Ústav pro péči o matku a dítě, Praha.Metodika:
Jedná se o prospektivní kohortovou studii realizovanou v období I/2006 až XII/2011. Vstupním kritériem byl symptomatický defekt v oblasti zadního kompartmentu. Zařazeným pacientkám splňujícím vstupní kritéria byl zaveden monofilamentový nevstřebatelný polypropylenový implantát Prolift Posterior™ (Gynecare, Ethicon, Inc., Piscataway, NJ, USA). Pacientky byly sledovány v návaznosti na provedený výkon šest týdnů, tři měsíce, šest měsíců, 12 měsíců a následně jednou za rok. Během pooperačních kontrol bylo prováděno jak klinické vyšetření, tak subjektivní hodnocení stavu pomocí VAS, PISQ 12 a ICIQ SF.Výsledky:
V uvedeném období jsme do studie zařadili 124 žen, z nichž 14 (11,3 %) nemělo v anamnéze předcházející výkon pro sestup. V žádném případě jsme simultánně neprováděli hysterektomii či zavedení jiného implantátu. Průměrný operační čas dosahoval 64,25 (min. 15, max. 205) minut a průměrná operační krevní ztráta byl 115 (min. 10, max. 1000) ml. U jedné pacientky dosáhla perioperační ztráta 1000 ml. Nezaznamenali jsme žádný případ poranění dutého orgánu v průběhu disekce nebo zavádění implantátu pomocí jehel. U žádné pacientky nedošlo ke vzniku rektovaginální píštěle. V průběhu pěti let jsme v rámci pooperačních kontrol pozorovali recidivu sestupu v operovaném kompartmentu u čtyř (3,3 %) pacientek. Průměrný časový interval do recidivy defektu v operovaném kompartmentu byl 19,5 měsíců (min. 6, max. 36). U 25 (20,5 %) došlo ke vzniku de novo defektu v neoperovaném předním kompartmentu.Závěr:
V této prospektivní observační kohortové studii, realizované na jednom pracovišti, jsme ukázali, že kotvený implantát v oblasti zadního kompartmentu významně zlepšuje anatomický výsledek operované oblasti. V průběhu pěti let se vyvinul de novo symptomatický defekt předního kompartmentu u 20,5 % žen. Otázka implantátů v urogynekologii není vyřešena, předložená práce přispívá k myšlence, že nevstřebatelný implantát má své místo v rekonstrukční urogynekologii.Klíčová slova:
prolaps pochvy a dělohy, Prolift Posterior, rektokélaÚVOD
V průběhu posledních čtyř let jsme svědky zásadních diskusí o využití polypropylenových implantátů v urogynekologii. Lze konstatovat, že se téměř po dvaceti letech intenzivního studia využití syntetických materiálů dostáváme do oblasti úvah, zda myšlenka náhrady poškozených závěsných struktur syntetickým materiálem není slepou cestou.
K nárůstu využití polypropylenu při chirurgické léčbě sestupu pánevních orgánů (POP) došlo v druhé polovině devadesátých let minulého století v návaznosti na vznik integrální teorie pánevního dna [19] a publikované práce o nových chirurgických technikách léčby stresové inkontinence (SUI) vycházejících právě z této hypotézy [23]. Základní premisa podporující zavedení implantátů byla velice jednoduchá a logická. Výsledky klasických rekonstrukčních technik využívají přirozené, již poškozené tkáně, které jsou kvůli své méněcennosti nevyhovující k dosažení dlouhodobě uspokojivého anatomického a funkčního výsledku. Recidivy sestupu po primární rekonstrukci POP dosahují až 25 %. V 17 % případů je potřeba provést opakovaný výkon do pěti let od primární operace. Pokud se zaměříme na literární data hodnotící efektivitu primooperace zahrnující klasickou rekonstrukční techniku v předním kompartementu, získáme velice široké rozpětí efektivity výkonu. Rozpětí 30–100 % souvisí s nejednotnou definicí úspěšnosti prováděné techniky [14]. V případě, že je jako jediné kritérium úspěšnosti výkonu brán objektivní anatomický efekt, jsou výsledky podstatně méně uspokojivé (30 %) [24]. Naopak, pokud jako kritérium úspěšné operace použijeme objektivně hodnocený nejnižší bod operovaného kompartmentu, který dosahuje k hymenálnímu prstenci v kombinaci s absencí subjektivních příznaků prolapsu, dostáváme se na hodnoty úspěšnosti kolem 89 % [10]. Pokud je klasická rekonstrukční technika indikována u pacientky s recidivou POP, je riziko opakovaného selhání při krátkodobém sledování až 54,8 % [25].
S ohledem na výsledky operačních výkonů, založených v naprosté většině případů na plikaci endopelvické fascie, se použití syntetického implantátu k augmentaci zeslabené fascie nabízí jako možné řešení. První komerčně vyráběné síťové sety se objevily na trhu v roce 2004 a relativně rychle došlo k jejich zavedení do běžné klinické praxe. Jedním z důvodů rychlého rozšíření byla úzká spolupráce chirurgů s firmami podílejícími se na vývoji setů a deklarovaná „minimální invazivita“ techniky. Druhý uvedený faktor bohužel vedl k situaci, kdy celá řada chirurgů bez dostatečné erudice v domnění, že se jedná o zcela jednoduchý výkon, začala sety implantovat. Zcela nové typy komplikací na sebe nenechaly dlouho čekat. V letech 2008 a 2011 americká organizace pro kontrolu léčiv FDA (Food and Drug Administration) vydala oficiální stanovisko týkající se zavádění syntetických materiálů v chirurgické léčbě dysfunkce pánevního dna [5, 6]. Zprávy poukazovaly na specifické komplikace vázané na použití transvaginálně zavedené sítě při chirurgické léčbě POP a na skutečnost, že zavedené materiály nezlepšují klinický výsledek. Zároveň nelze opomenout, že původní úvaha o náhradě defektní tkáně endopelvické fascie jiným materiálem, který je kotven do míst, kde se fascie fyziologicky nachází, je správná. Anatomický efekt implantátu zavedeného do oblasti předního kompartmentu, hodnoceno objektivně, je lepší než efekt klasického rekonstrukčního výkonu (úroveň důkazů 1 – randomizované studie) [16].
Většina firem s implantáty pochází z USA. Vyjádření FDA a lavina soudně právních sporů byly příčinou, že celá řada původně silných hráčů trh opustila (Johnson a Johnson, Astora Womens Health, AMS). K poklesu využití implantátů dochází také proto, že v některých zemích jsou tyto výkony zdravotnickými autoritami zakázány. Zde lze například zmínit situaci ve Skotsku, kde je využití syntetických implantátů zakázáno také v léčbě stresové inkontinence.
Současný stav kolem implantátů v urogynekologii je odstrašující a zároveň velice poučný. Je zřejmé, že v počátku byla udělána celá řada chyb s příliš rychlým uvedením implantátů na trh, chyběním animálních studií, které máme v současnosti již k dispozici, širokou dostupností výkonů prováděných méně erudovanými chirurgy, deklarováním minimální invazivity a také tím, že nebyl kladen důraz na dlouhodobé sledování operovaných pacientek. Rovněž je však třeba zdůraznit, že špatná mediální publicita a démonizace syntetických implantátů na internetu vedla k převaze minority nespokojených pacientek nad majoritou žen spokojených se zavedeným implantátem.
Prevalence defektu zadního kompartmentu se pohybuje v rozmezí 12,9–18,6 % [7]. Hrubý odhad počtu výkonů v USA pro POP je udáván kolem 225 000 výkonů ročně. Z tohoto počtu připadá na výkony v oblasti zadního kompartmentu 40–85 % [7]. I když je metoda rekonstrukce předmětem rozsáhlých diskusí mezi urogynekology a proktology, bylo ukázáno, že transvaginální přístup rekonstrukce je vhodnější než přístup transanální [15].
Je popsáno široké spektrum variant operačních technik v zadním kompartmentu. Tradiční transverzální plikace musculus levator ani má sice uspokojivý anatomický efekt, ale za cenu výrazného funkčního omezení typu dyspareunie a defekačních obtíží [11].
Klasická představa o podstatě příčiny defektu zadního kompartmentu je dávána do souvislosti s poškozením rektovaginální fascie (RVf) v úrovni level II v důsledku jejího přepětí. Známá je souvislost asociace defektu předního kompartmentu s poruchou středního kompartmentu v úrovni level I [4, 21]. Recentní práce poukazují rovněž na spoluúčast defektu středního kompartmentu na sestupu zadní stěny poševní [9]. Tato informace může sehrát roli při plánování typu vhodného rekonstrukčního výkonu.
Chirurgické rekonstrukční výkony zadní stěny poševní jsou založeny na dvou principech. První pracuje s cílenou rekonstrukcí defektu RVf s využitím plikačních technik (midline plication, site-specific repair). Ve druhém případě je defektní tkáň podpořena implantátem [12, 17]. Úspěšnost plikačních technik hodnocená prostřednictvím anatomického nálezu dosahuje 76–96 % (midline plication) a 56–100 % (site-specific repair). Dyspareunie je udávána průměrně kolem 18 % a defekační obtíže dosahují 18–26 %. V současné době nejsou jednoznačná data pro využití syntetického implantátu u primárního výkonu v zadním kompartmentu. Máme však informace, že využití syntetické sítě v zadním kompartmentu u recidivy nálezu je spojeno s nižším rizikem recidivy ve srovnání s opakovanou plikační technikou (24,1 % vs. 7,5 %) [18].
Cílem předložené práce je analýza výsledků dlouhodobého sledování pacientek po inzerci kotveného implantátu do oblasti zadního kompartmentu.
METODIKA
Jedná se o prospektivní kohortovou studii probíhající v období I/2006 – XII/2011. Všechny pacientky podstoupily výkon v ÚPMD, design studie byl schválen ústavní etickou komisí.
Pacientky byly zařazeny na základě vstupního vyšetření operujícím urogynekologem. Vstupním kritériem byl symptomatický defekt v oblasti zadního kompartmentu. Přidružený defekt v oblasti středního kompartmentu nebyl důvodem k vyloučení ze studie. Pacientky nebyly zařazeny, pokud byl přítomen defekt v oblasti předního kompartmentu druhého stupně a více. Vstupní POP-Q (Pelvic Organ Prolapse Quantification system) body musely při indikaci k výkonu splňovat následující hodnoty: pro zadní kompartment Bp ≥ -1, přední kompartment Ap ≤ -1. Výkon pomocí kotveného implantátu byl indikován jako primární výkon pro POP u pacientek s výrazným poškozením pánevního dna (např. oboustranná avulze musculus levator ani), kde hrozilo vysoké riziko recidivy sestupu. Dále byl výkon prováděn u pacientek s recidivou sestupu po předešlém rekonstrukčním výkonu bez použití implantátu. Přítomnost dělohy, BMI, menopauza či parita nebyly pro zařazení do studie rozhodující. Do studie nebyly zařazeny pacientky s již zavedeným implantátem pro rekonstrukci dna pánve, s potřebou konkomitantního výkonu typu antiinkontinentní operace, rekonstrukce jiného kompartmentu či perinea a také pacientky po chemo - či aktinoterapii. Podmínkou implantace sítě byl detailní pohovor s pacientkou, demonstrace zavedení implantátu na modelu a podpis informovaného souhlasu.
Všechny pacientky podstoupily kompletní předoperační hodnocení obsahující: odběr anamnézy se zaměřením na reprodukční funkce a urogynekologické obtíže, kultivační vyšetření moči, fyzikální vyšetření. Dále pacientky podstoupily vaginální vyšetření v gynekologické poloze za použití gynekologických zrcadel. Vyšetření proběhlo v klidu, při kašli a při maximálním Valsalvově manévru. Pro klasifikaci sestupu byl použit sytém POP-Q hodnocení v průběhu maximálního Valsalvova manévru [3]. V rámci předoperačního hodnocení pacientky hodnotily míru obtíží pomocí vizuální analogové stupnice (Visual Analog Scale – VAS) [13, 21] a dvou dotazníkových systémů ICIQ-SF (International Consultation on Incontinence Questionnaire) a PISQ-12 (Pelvic organ prolapse/Urinary Incontinence Sexual Questionnaire) [1]. Identické dotazníky byly použity i v rámci pooperačních kontrol. Součástí rutinní přípravy před operací byla šestitýdenní aplikace lokálních estrogenů.
Jako optimální anatomický výsledek byl hodnocen nález stupně 0 a I v operovaném kompartmentu (POP-Q stupeň ≤ I) pět let po operaci dosažený bez dalšího korekčního výkonu. Recidiva sestupu byla definována jako sestup v operovaném kompartmentu POP-Q stage ≥ 2. De novo vzniklý prolaps v neoperovaném kompartmentu byl definován jako pooperačně vzniklý defekt POP-Q stupeň ≥ II. Alternativou k výše uvedené definici optimálního anatomického výsledku byl nález vedoucího bodu v operovaném kompartmentu dosahující k hymenálnímu prstenci během pětiletého sledování bez potřeby reintervence.
Pacientky byly sledovány v návaznosti na provedený výkon šest týdnů, tři měsíce, šest měsíců, 12 měsíců a následně jednou za rok. Hodnocené parametry (perioperační komplikace, délka výkonu a krevní ztráta) byly získány z operačního protokolu. Sledování a klasifikace komplikací vázaných na zavedení implantátu probíhalo v souladu s doporučenou literaturou [8].
Technika výkonu: Během operačního výkonu byl pacientkám zaveden monofilamentový polypropylenový implantát Prolift Posterior™ (Gynecare Prolift, Ethicon, Inc., Piscataway, NJ, USA). Pacientky byly operovány zkušenými chirurgy, kteří jsou držiteli certifikovaného kurzu subspecializace z urogynekologie. Výkony byly prováděny ve spinální nebo celkové anestezii. Pacientky se nacházely v litotomické pozici s flexí v kyčelním kloubu kolem 90o. Výkon byl prováděn v ATB profylaxi (2 g cefalosporinu I. generace, jedna dávka). Po dezinfekci a zarouškování byla pacientka vycévkována.
Všechny pacientky podstoupily standardizovanou techniku inzerce, kdy byl implantát zaveden do avaskulárního rektovaginálního prostoru mezi stěnu rekta a zadní poševní stěnu (obr. 1). Kotvení proximální části sítě probíhalo prostřednictvím ramen kotvených přes ischioanální fossu do ligamentum sacrospinosum. Základní kroky techniky výkonu jsou uvedeny na obrázku 2. V závěru operačního výkonu byla zavedena transuretrální derivace moči a poševní tamponáda, která byla po 24 hodinách vyměněna. Oboje bylo odstraněno 48 hodin po výkonu.
Obr. 1. Demonstrace avaskulárního rektovaginálního prostoru (RVp) z resekátu zadní poševní stěny a stěny rekta (hematoxilin eozin) 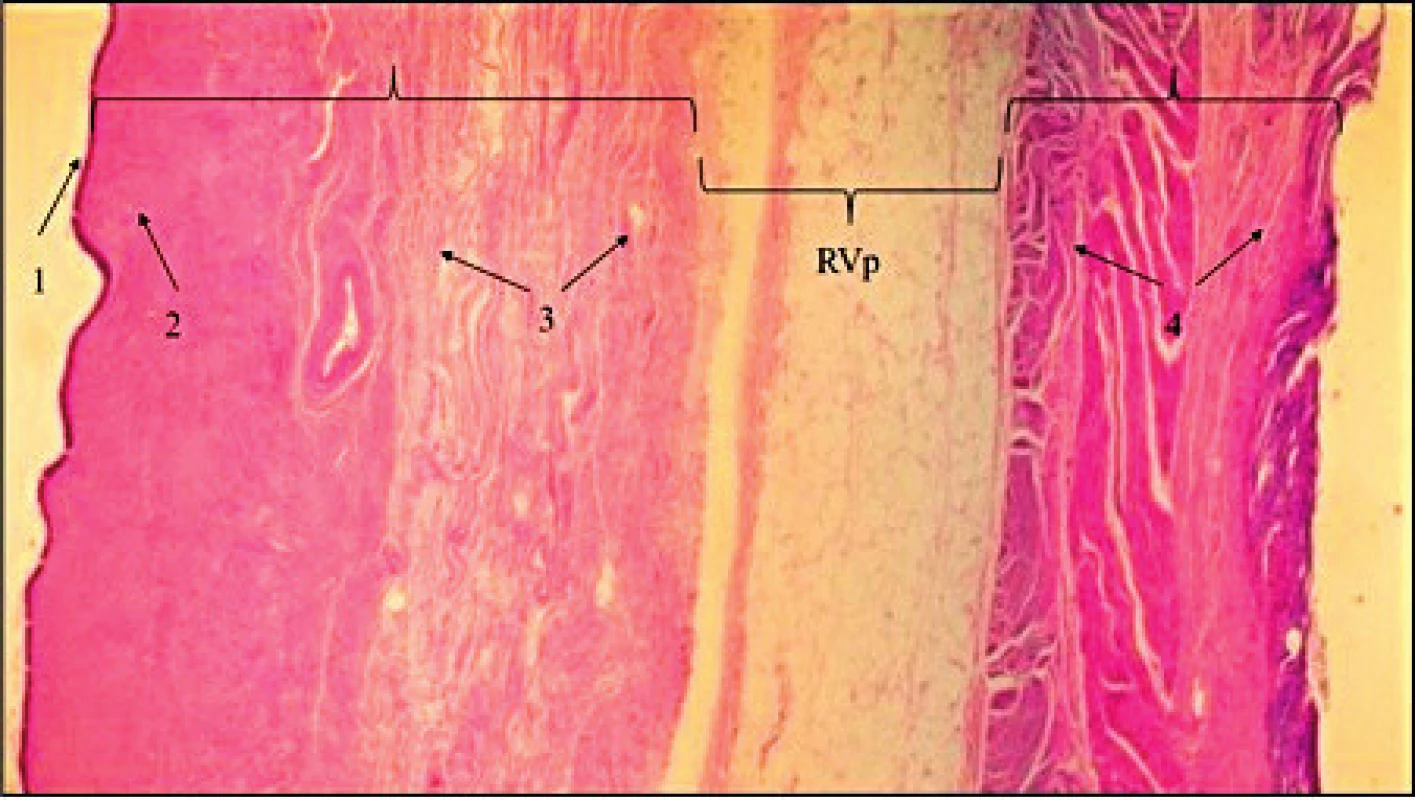
A:zadní stěna poševní: 1: vrstevnatý dlaždicový nerohovějící epitel, 2: lamina propria, 3: cirkulární a longitudinální vrstva hladké svaloviny. B: Stěna rekta: 4: vrstva hladké svaloviny. Oblast RVp je v průběhu operace artificiálně rozšířena aquadisekcí. Fotografický materiál z archivu doc. MUDr. Ladislava Krofty. Obr. 2. Základní kroky zavedení kotveného zadního implantátu 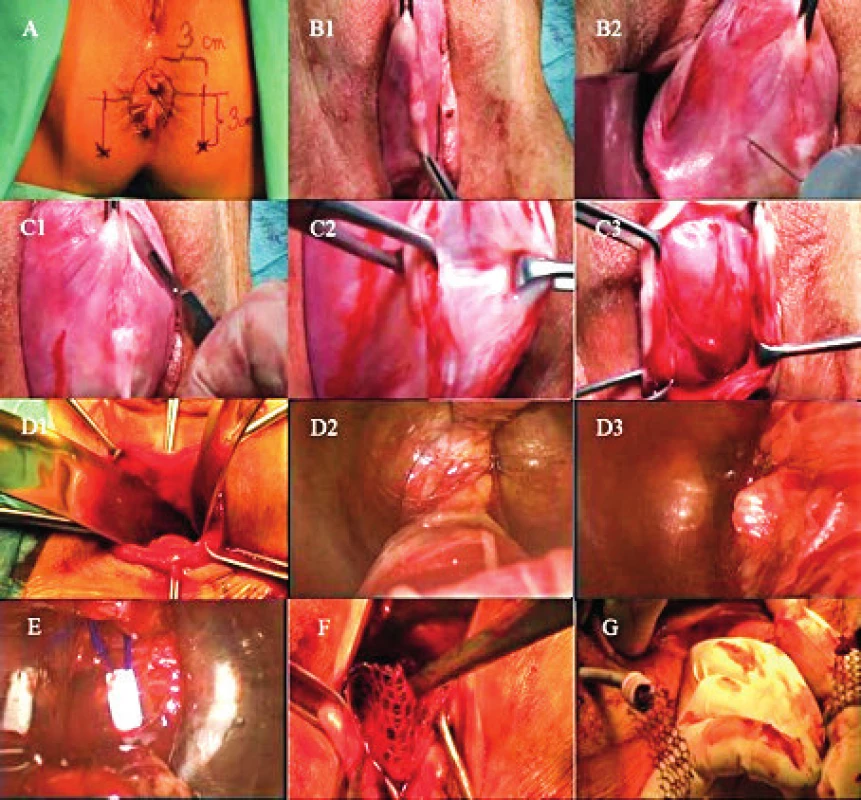
A: Demonstrace základních anatomických ohraničení. Optimální místo pro bezpečný vstup do ischioanální fossy je 3 cm laterálně a 3 cm distálně od análního otvoru. B1: Vytvoření podélné slizniční řasy v oblasti zadního kompartmentu. B2: Akvadisekce oblasti rektovaginálního prostoru aplikací 50–80 ml fyziologického roztoku. C1–C3: Ukázka provedení hluboké kolpotomie v mediosagitální rovině. Oblast rektovaginálního septa zůstává součástí stěny poševní, která je uchopena a rozevřena pomocí kleští. Na obrázku C3 je pomocí symbolu * patrná prosáklá řídká avaskulární tkáň rektovaginálního prostoru. D1: Kombinací ostré a tupé disekce je bilaterálně preparován pararektální prostor až se spina osis ischii a lig. sacrospinosum. D2: Pohled do pararektálního prostoru vlevo. Laterální ohraničení tvoří musculus levator ani. D3: Nerovnost označená * je vyzdvižený atrofický musculus levator ani vlevo hrotem jehly umístěné v ischioanální fosse vlevo. E: Kanyla s vodicím vláknem procházející sakrospinózním ligamentem po odstranění jehly. Kanyla prochází vazem přibližně 1,5–2 cm od úponu na spina ischiadica. F: Po zakotvení obou ramen sítě do sakrospinózního ligamenta je vrchol sítě, tahem za ramena implantátu vedených přes ischioanální fossu až na perineum, elevován do vrcholu pochvy. Zde je fixován vstřebatelným materiálem k endopelvické fascii vrcholu pahýlu, nebo pericervikálnímu vazivovému prstenci hrdla dělohy. G: Po uzávěru kolpotomie je pod kontrolou prstu zavedeného do konečníku implantát umístěn do finální pozice bez tahu na stěnu rekta. Fotografický materiál z archivu doc. MUDr. Ladislava Krofty. VÝSLEDKY
V uvedeném období jsme do studie zařadili 124 žen. Po pěti letech jsme byli schopni získat kompletní data u 122 případů (drop-off – 4,04 %). Předoperační charakteristiky pacientek jsou uvedeny v tabulce 1. U 108 (87,1 %) žen nebyla přítomna děloha v důsledku dříve provedené hysterektomie. Čtrnáct (11,3 %) pacientek nemělo v anamnéze předcházející výkon pro sestup. U 59 (47,6 %) pacientek jsme byli schopni na základě anamnestických dat dohledat jeden výkon pro sestup. Dva a více výkonů mělo v anamnéze 51 (41,1 %) žen.
Tab. 1. Základní charakteristiky operovaných pacientek 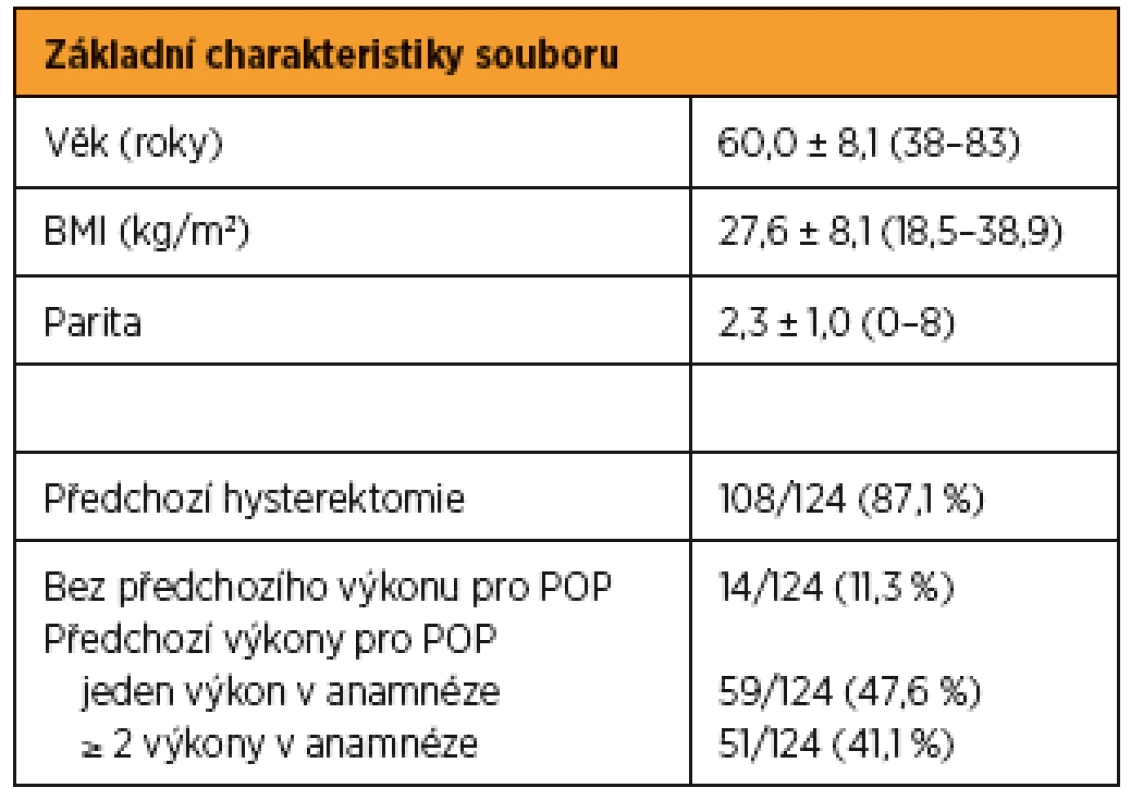
Předoperační klinická data jsou uvedena v tabulce 2. Průměrný operační čas dosahoval 64,25 (min. 15, max. 205) minut. Průměrná operační krevní ztráta dosahovala 115 (min. 10, max. 1000) ml. Pouze u jedné pacientky dosáhla peroperační ztráta 1000 ml; její příčinou bylo venózní krvácení z levého pararektálního prostoru. Stav byl řešen konzervativně, kompresí. Nezaznamenali jsme žádný případ poranění dutého orgánu v průběhu disekce nebo během zavádění implantátu pomocí jehel.
Tab. 2. Předoperační klinická data v oblasti zadního a středního kompartmentu 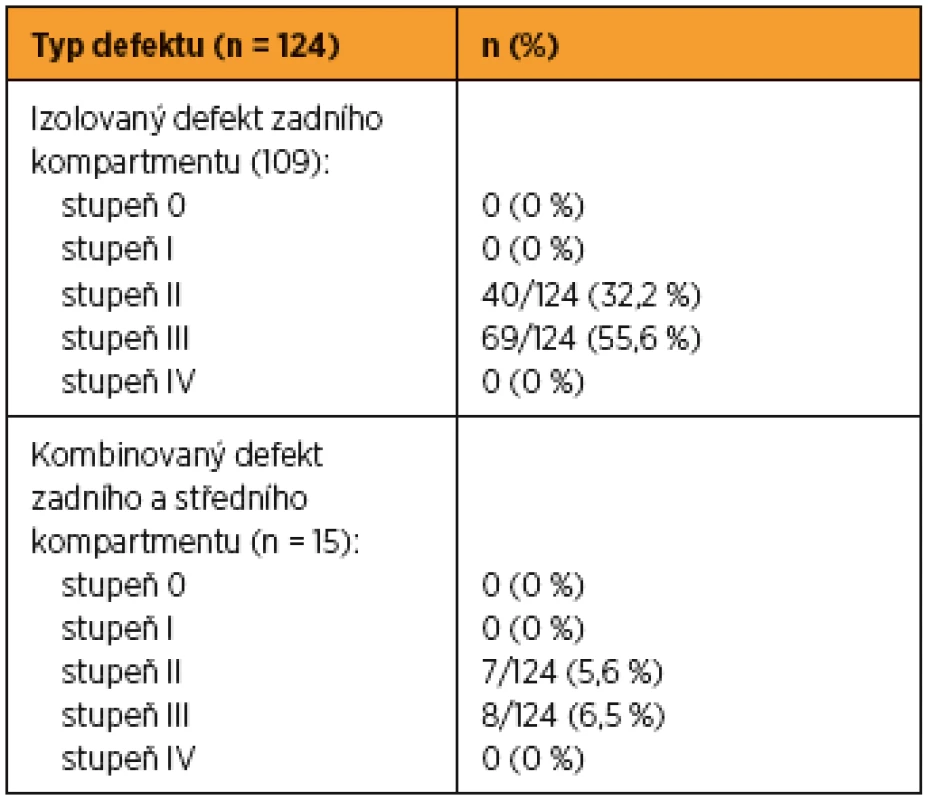
Přehled komplikací od operace do první pooperační kontroly šest týdnů po výkonu je uveden v tabulce 3. U dvou (1,6 %) pacientek jsme pro febrilní stav nasadili terapeutickou dávku antibiotik. U jedné (0,8 %) ženy bylo nutné čtvrtý týden od výkonu implantát odstranit pro rozvoj abscesu v oblasti zadního kompartmentu. Infekci dolních cest močových jsme řešili u pěti (4,1 %) žen. V žádném případě nedošlo ke vzniku rektovaginální píštěle.
Tab. 3. Přehled komplikací v období od operace do první kontroly šest týdnů po výkonu 
V naprosté většině případů se pacientky rychle zotavily po absolvovaném výkonu. V žádném případě jsme nezaznamenali přetrvávající perineální bolest. U tří (2,5 %) pacientek byla popisována bolestivost v oblasti perinea a pochvy, která odezněla do tří měsíců od výkonu. Ve dvou (1,6 %) případech jsme před propuštěním z nemocnice verifikovali pomocí sonografického vyšetření hematom v oblasti rektovaginálního prostoru. Oba případy se řešily konzervativně a spontánně regredovaly. U žádné pacientky jsme nezaznamenali mikční obtíže.
Tabulka 4 udává přehled POP-Q parametrů před výkonem a pět let po výkonu. V pětiletém období jsme v rámci pooperačních kontrol pozorovali recidivu sestupu v operovaném kompartmentu u čtyř (3,3 %) pacientek a vznik de novo defektu v neoperovaném předním kompartmentu u 25 (20,5 %) žen (graf 1). Průměrný časový interval do recidivy defektu v operovaném kompartmentu byl 19,5 měsíců (min. 6, max. 36). Ve všech případech dosahoval bod Bp hodnoty 0 cm a odpovídal maximálně stupni II. V žádném případě pahýl pochvy nedosahoval k hymenálnímu prstenci, nejnižší pozorované hodnoty bodu C byly rovny -2. Průměrný časový interval do manifestace de novo defektu v předním kompartmentu byl 23,0 měsíců (min. 2, max. 60). Míra sestupu dosahovala v neoperovaném kompartmentu vyššího stupně než v kompartmentu operovaném. V 72 % dosahoval POP-Q bod Ba hodnoty 0 cm, ve 28 % byl ≥ 1 cm a u 4 % žen dosahoval > 0 cm.
Tab. 4. Vybrané POP-Q parametry před operací a pět let po operaci 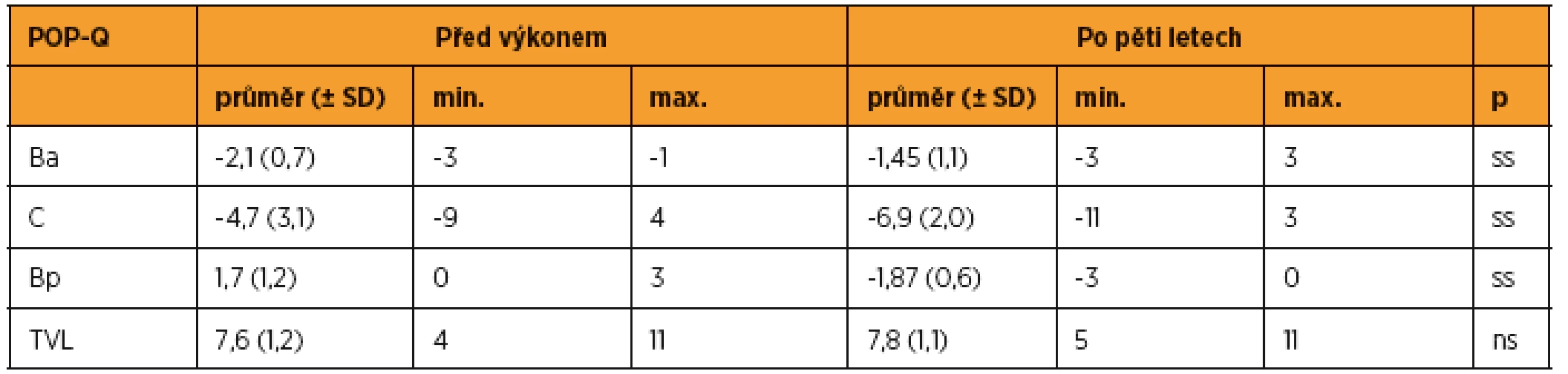
ss – statisticky významné (p < 0,05), ns – statisticky nevýznamné (Mannův-Whitneyho test) Graf 1. Přehled dosažených anatomických výsledků pět let po výkonu. U 93/122 (76,2 %) se všechny tři kompartmenty nacházely v pozici odpovídající POP-Q stupni 0–I. U 4/122 (3,3 %) došlo k recidivě v operovaném kompartmentu. Ve 25/122 (20,5 %) došlo k de novo prolapsu v neoperovaném kompartmentu. 
Nežádoucí účinky vázané na inzerci syntetické sítě typu expozice (mesh exposure = defekt sliznice o velikosti menší než 1 cm) jsme pozorovali u čtyř (3,3 %) žen. Časový interval do objevení defektu se pohyboval v rozmezí tří měsíců až pěti let. Ve třech případech se defekt řešil ambulantně. V jednom případě jsme část implantátu exstirpovali v celkové anestezii.
Tabulka 5 udává přehled výsledků dotazníků a VAS před výkonem a pět let po výkonu. Před implantací sítě 50 (41,0 %) žen udávalo normální sexuální aktivitu. Pět pacientek (4,1 %) udávalo bolesti během pohlavní styku. Průměrná hodnota dotazníku PISQ-12 hodnotící sexuální aktivitu před výkonem dosahovala 32,1 ± 7,9 (min. 8, max. 46) bodů. Pět let po operaci sedm (5,7 %) pacientek udávalo bolesti při pohlavním styku. Bez pohlavního styku bylo 57 (46,7 %) žen. Průměrná hodnota dotazníku PISQ-12 hodnotící sexuální aktivitu po pěti letech dosahovala 32,6 ± 7,4 (min. 12, max. 44) bodů. Celkem 26,0 % sexuálně aktivních žen neudávalo pět let po výkonu sexuální aktivitu. Naopak 34,3 % žen, které nebyly před operací sexuálně aktivní, mělo pět let po výkonu normální pohlavní styk (graf 2).
Tab. 5. Porovnání subjektviních změn před operací a pět let po operaci 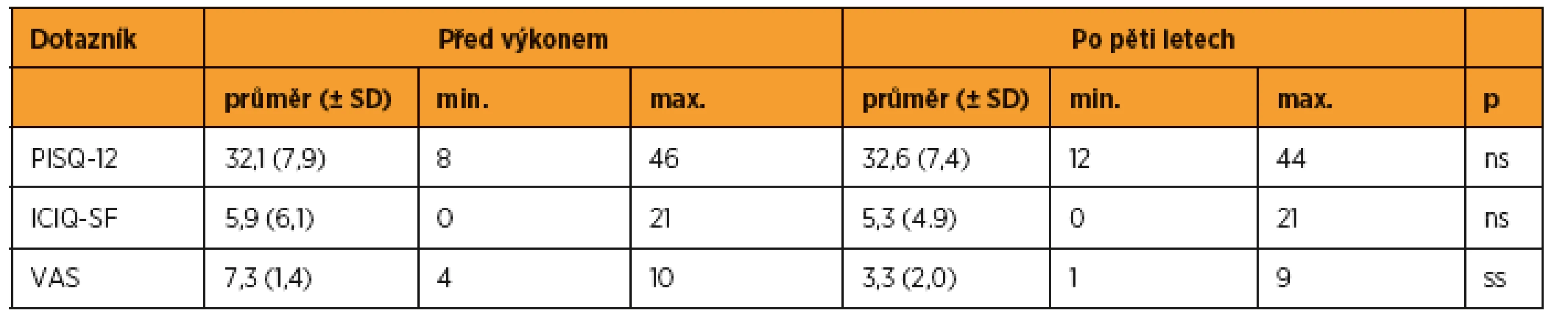
PISQ-12: rozsah od 0 (nejhorší) do 48 (nejlepší), ICIQ-SF: rozsah od 0 (nejlepší) do 21 (nejhorší), VAS rozsah od 0 (nejlepší) do 10 (nejhorší), ss –statisticky významné (p < 0,05), ns – statisticky nevýznamné (Mannův-Whitneyho test) Graf 2. Přehled změn sexuálního chování pět let po výkonu. Na ose x jsou kategorie před výkonem. V jednotlivých sloupcích jsou barevně odlišeny jednotlivé sledované kategorie v pětiletém intervalu od výkonu. 
Před implantací sítě udávalo 16,8 % žen stresovou inkontinenci. Průměrná hodnota dotazníku ICIQ-SF hodnotící mikční obtíže před výkonem dosahovala 5,91 ± 6,1 bodů. Pět let po výkonu bylo 18,8 % žen stresově inkontinentních. Průměrná hodnota dotazníku po pěti letech dosahovala 5,3 ± 4,9 bodů. U 13,1 % žen, které byly před operací kontinentní, se objevily pět let po výkonu potíže s kontinencí (graf 3).
Graf 3. Přehled změn symptomů stresové inkontinence moči (SUI) pět let po výkonu. Na ose x jsou kategorie před výkonem. 
V jednotlivých sloupcích jsou barevně odlišeny jednotlivé sledované kategorie v pětiletém intervalu od výkonu. DISKUSE
V této prospektivní observační studii realizované na jednom pracovišti jsme ukázali, že kotvený implantát vložený do oblasti zadního kompartmentu významně zlepšuje anatomický výsledek operované oblasti. Pokud budeme hodnotit pouze anatomický výsledek prostřednictvím POP-Q systému a zvolíme-li si přísné kritérium anatomického úspěchu výkonu, tedy stupeň 0–I v operovaném kompartmentu, má po pěti letech pouze 3,3 % žen objektivní recidivu. V této skupině zadní kompartment dosahoval maximálně k hymenálnímu prstenci. Nejnižší hodnota bodu C ve skupině selhání dosahovala hodnot -2, rovněž tedy nad hymenální prstenec. Překvapivým byl vysoký výskyt de novo sestupu v neoperovaném předním kompartmentu, pozorovaný v horizontu pěti let u 20,5 % žen. Možným vysvětlením této skutečnosti je stabilizace struktur zadního kompartmentu a vychýlení osy pochvy směrem dorzálním. Obdobný fenomén lze pozorovat i u tradičního rekonstrukčního výkonu pro apikální prolaps sakrospinózní fixace, kde je de novo defekt předního kompartmentu pozorován až u 29 % žen [2]. K manifestaci de novo defektu v předním kompartmentu došlo po relativně dlouhé době (průměrně za 23 měsíců), což svědčí spíše pro projev nadměrné zátěže v důsledku dorzálně odchýlené osy pochvy než pro nevhodně indikovaný operační výkon. U žen, kde byl přední kompartment špatně posouzen a operační technika nebyla vhodně zvolena, by došlo k manifestaci sestupu v kratším časovém období.
V oblasti centrálního kompartmentu Prolift Posterior má zajistit podporu prostřednictvím své kraniální části, která je díky fixačním ramenům procházejícím skrze ligamentum sacrospinosum fixována zhruba v oblasti spina ischiadica. Fixační steh nakládaný do vaziva poševního pahýlu či do pericervikálního prstence má zajistit stabilizaci středního kompartmentu do doby, kdy je implantát dostatečně vhojen do okolní tkáně. Selhání fixačních ramen či defektní hojení může vést k selhání podpory centrálního kompartmentu, a tím ke vzniku recidivy či nedostatečného korekčního efektu.
Zajímavá je analýza chování operovaného a neoperovaného kompartmentu s ohledem na předoperovanost pacientky. Implantát byl jako primární výkon použit u 14 žen s výrazným defektem a poškozením pánevního dna. Jedná se o malou část souboru, u které je implantace do optimální vrstvy nesrovnatelně jednodušší díky nepřítomnosti jizevnaté tkáně po předchozím výkonu. V této podskupině byl pět let po výkonu pozorován lepší anatomický efekt v operovaném kompartmentu než u předoperovaných pacientek (85,7 % vs. 75 %, resp.). Překvapivý byl také téměř třikrát častější vznik de novo defektů u předoperovaných žen (7,1 % vs 22,2 %, resp.). Možné vysvětlení lze hledat v základním rozdílu mezi operovanými tkáněmi. U předoperovaných žen je preparace optimální vrstvy obtížnější, a může tak přispět k nedostatečné podpoře středního kompartmentu implantátem. Implantát je vkládán především do jizevnaté tkáně vzniklé během hojení po předchozích výkonech, jejíž vlastnosti a následné hojení mohou být výrazně odlišné od neoperované tkáně, a nedojde tak k optimálnímu vhojení implantátu. V současné době však nemáme jasná data, která by tuto teorii podpořila. Kontroverzní téma, zda mají být implantáty vymezeny pouze pro pacientky s recidivou, dosud není vyřešené.
Podle zkušeností autorů je nízký výskyt komplikací sledovaného souboru ovlivněn několika skutečnostmi. Implantace kotvené sítě do oblasti zadního kompartmentu je podstatně snazší ve srovnání s kopartmentem předním, zvláště tehdy, je-li pacientka předoperována. Prostornější rektovaginální prostor umožňuje, při správně provedené akvadisekci, také dobrou dosažitelnost jeho proximální části, a dává tak vznik dostatečně velké ploše pro lepší rozprostření implantátu. Je-li během výkonu správně upraven rozměr komerčně dodávaného setu, jsou splněny základní podmínky pro ideální iniciální umístění implantátu. Dosažení kotvicí struktury (lig. sacrospinosum) je z oblasti zadního kompartmentu jednodušší, než je tomu z oblasti předního kompartmentu. Zvláště tehdy, když má operatér zkušenosti s klasickými rekonstrukčními technikami (sakrospinózní fixace). Operační erudice a anatomické znalosti chirurgů realizujících uvedenou studii a letité znalosti problematiky chování implantátů rovněž přispívají k minimalizaci komplikací. Nízký výskyt vaginálních komplikací spojených s inzercí sítě dáváme do souvislosti s výše uvedenými faktory. Separace poševní stěny v malém rozsahu (exposure), kterou jsme zaznamenali v námi sledovaném souboru, dáváme do souvislosti hlavně s dobrým umístěním sítě bez zbytečných záhybů. Druhým faktorem je vlastní finální úprava pozice sítě po uzávěru kolpotomie pod kontrolou prstem zavedeným do rekta. Neměli jsme žádný případ extruze implantátu nad 1 cm. U jedné pacientky byl rozvoj febrilního stavu spojen se vznikem abscesu, tato žena však opomněla uvést operaci pro rektovaginální píštěl, kterou podstoupila před 20 lety. Při znalosti této skutečnosti bychom pravděpodobně operaci s implantátem neindikovali. Parametry VAS a dotazníkových systémů rovněž neprokázaly zhoršení funkčních obtíží.
Bez pohlavního styku bylo 67 (54,5 %) žen. V této skupině však velice často byla příčina na straně partnera. Po pěti letech po výkonu bylo bez pohlavního styku 57 (46,7 %) žen. U 66 % žen, které měly normální pohlavní styk před operací, nebyly po pěti letech obtíže s pohlavním stykem. U 8 % žen se v návaznosti na výkon objevila dyspareunie a 26 % již styk nemělo (často příčina na straně partnera).
U 13,1 % žen, které byly před operací kontinentní, se objevily v průběhu pěti let po výkonu potíže s inkontinencí stresového typu. V této podskupině jsme obtíže řešili ve čtyřech případech pomocí tahuprosté pásky s retropubickou nebo transobturátorovou trajektorií.
Aktuální názor na rekonstrukční výkony v zadním kompartmentu upřednostňuje jako metodu první volby fasciální plikaci bez sutury levátoru [12]. Pro využití syntetického materiálu nejsou v současné době dostatečné důkazy hlavně z důvodu nedostatečného množství vhodně provedených studií. Použití polyglaktinového [20] (vikrylového-vstřebatelného) implantátu či vepřového xenograftu [22] neprokázalo jasný benefit. Bylo však ukázáno, že v případě recidivujících defektů zadního kompartmentu je syntetický implantát spojen s nižším rizikem selhání ve srovnání s klasickou rekonstrukcí [3].
ZÁVĚR
Aktuální situace kolem využití syntetických implantátů v urogynekologii je stále velice nejasná a zatím výrazně v neprospěch jejich dalšího používání. Nelze však ignorovat publikace poukazující na horší funkční i anatomické dlouhodobé výsledky klasických rekonstrukčních výkonů pracujících s méněcennými tkáněmi. Stejně tak nelze opomíjet přímou úměru mezi zkušenostmi operatéra a množstvím komplikací, které se vyskytují také po klasických výkonech. Eticky je minimálně stejně problematické nabízet paušálně techniku, jejíž dlouhodobá efektivita je výrazně horší než výsledek dosažený inzercí optimálního implantátu. Otázka implantátů v urogynekologii ještě dlouho nebude vyřešena, předložená práce přispívá k myšlence, že nevstřebatelný implantát má své místo v rekonstrukční urogynekologii.
Korespondující autor
Doc. MUDr. Ladislav Krofta, CSc.
Ústav pro péči o matku a dítě,
Podolské nábřeží 157
147 00 Praha
e-mail: Ladislav.krofta@upmd.eu
Zdroje
1. Avery, K., Donovan, J., Peters, JF. ICIQ: A brief and robust measure for evaluating the symptoms and impact of urinary incontinence. Neurourol. Urodyn, 2004, 23, p. 322–330.
2. Barber, MD., Maher, CM. Apical prolapse. Int Urogynecol J, 2013, 24, p. 1815–1833.
3. Bump, RC., Mattiasson, A., Bo, K. The standardization of terminology of fiale pelvic organ prolapse and pelvic floor dysfunction. Am J Obstet Gynecol, 1996, 175, p. 10–17.
4. Delancey, JOL. Anatomic aspects of vaginal eversion after hysterectomy. Am J Obstet Gynecol, 1992, 166, p. 1117–1128.
5. FDA. Urogynecologic surgical mesh: update on the safety and effectiveness of transvaginal placement for pelvic organ prolapse. Rev Lit Arts Am, 2011.
6. FDA. Serious complications associated with transvaginal placement of surgical mesh in repair of pelvic organ and stress urinary incontinence. U.S. Food Drug Adm, 2008.
7. Handa, VL., Garrett, CG., Schmidt, C. Progression and remission of pelvic organ prolapse: a longitudinal study of menopausal women. Am J Obstet Gynecol, 2004, 190, p. 27–32.
8. Haylen, BT., Freeman, RM., Swift, SE., et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) joint terminology and classification of the complications related directly to the insertion of prostheses (meshes , implants , tapes) & grafts in female pe. Int Urogynecol J, 2011, 22, p. 3–15.
9. Haylen, B., Naidoo, S., Kerr, S., et al. Posterior vaginal compartement repairs: Where are the main anatomical defects? Int Urogynecol J, 2016, 27, p. 741–745.
10. Chmielewski, L., Walters, MD., Weber, AM., Barber, MD. Reanalysis of a randomized trial of 3 techniques of anterior colporrhaphy using clinically relevant definitions of success. Am J Obstet Gynecol, 2011, 205, 69, p. e1-8.
11. Kahn, M., Stannton, S. Posterior colporrhaphy: its effects on bowel and sexual function. Br J Obstet Gynecol, 1997, 104, p. 82–86.
12. Karram, M., Maher, CM. Surgery for posterior vaginal wall prolapse. Int Urogynecol J, 2013, 24, p. 1835–1841.
13. Lukacz, ES. The use of Visual Analog Scale in urogynecologic researsch: A psychometric evaluation. Am J Obstet Gynecol, 2004, 191, p. 165–170.
14. Maher, C. Anterior vaginal compartment surgery. Int Urogynecol J Pelvic Floor Dysfunct, 2013, 24, p. 1791–1802.
15. Maher, CM., Baessler, K. Surgical management of posterior vaginal wall prolapse: an evidence-based literature review. Int Urogynecol J, 2006, 17, p. 84–88.
16. Maher, CM., Feiner, B., Baessler, K., Glazener, CMA. Surgical management of pelvic organ prolapse in women: the updated summary version Cochrane review. Int Urogynecol J, 2011, 22, p. 1445–1457.
17. Nichols, DH., Randall, CL. Posterior colporrhaphy and perineorrhaphy. Vaginal Surg, 1994, p. 279.
18. Ow, L., Lim, Z., Dwyer, PL., et al. Native tissue repair or transvaginal mesh for recurrent vaginal prolapse: what are the long-term outcomes? Int Urogynecol J, 2016, 27, p. 1313–1320.
19. Petros, PE, Ulmsten, U. An integral theory and its method for the diagnosis and management of female urinary incontinence. Scand J Urol Nephrol, 1993, 153, p. 1–93.
20. Sand, PK., Koduri, S., Lobel, R. Prospective randomized trial of polyglactin 910 mesh to prevent recurrence of cystoceles and rectoceles. Am J Obstet Gynecol, 2001, 184, p. 1357–1362.
21. Summers, A., Winkel, LA., Hussain, HK., DeLancey, JOL. The relationship between anterior and apical compartment support. Am J Obstet.Gynecol, 2006, 194, p. 1438–1443.
22. Sung, VW., Rardin, CR., Rarker, C., et al. Porcine subintestinal submucosal graft augmentativ for rectocele repair: a randomized controlled trial. Obstet Gynecol, 2012, 119, p. 125–133.
23. Ulmsten, U., Hendriksson, L., Johson, P. An ambulatory surgical procedure under local anesthesia for treatment of female urinary incontinence. Int Urogynecol J, 1996, 7, p. 81–87.
24. Weber, AM., Walters, MD., Piedmonte, MR., Ballard, L. Anterior colporrhaphy: a randomized trial of three surgical techniques. Am J Obstet Gynecol, 2001, 185, p. 1299–1306.
25. Withagen, MI., Milani, AL., den Boon, J., et al. Trocar-guided mesh compared with conventional vaginal repair in recurrent prolapse. Obstet Gynecol, 2011, 117, p. 242–250.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopiseČeská gynekologie
Najčítanejšie tento týždeň
2017 Číslo 4- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Editorial
- Laparoskopická a robotická sakropexe: retrospektivní studie zkušeností z learning curve a následného follow-up
- Rekonstrukce defektu zadního a středního kompartmentu pomocí kotveného implantátu Prolift Posterior: kohortová studie s pětiletým follow-up
- Řešení sestupu tří kompartmentů pomocí syntetického implantátu a sakrospinózní fixace: kohortová prospektivní studie s délkou follow-up pěti let
- Současné trendy v psychosociální a etické problematice dárcovství gamet
- Případ peritoneální tuberkulózy: diagnostika pomocí PET/CT a laparoskopie
- Katameniální pneumotorax – kazuistiky a literální přehled
- Exstirpace suburetrální pásky z důvodu chronických bolestí
- Rozsáhlý hematom – časná komplikace po antiinkontinentní operaci transobturátorovým přístupem
- Tuboovariální absces ve 39. týdnu gravidity (kazuistika)
- Informovanost rodiček v oblasti primární a sekundární prevence poruch pánevního dna po porodu
- Seriál o EET
- XXVI. konference Sekce gynekologické endoskopie ČGPS ČLS JEP 2017 se zahraniční účastí
-
Workshop
Základy robotické operativy v gynekologii 2017
- Česká gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Katameniální pneumotorax – kazuistiky a literální přehled
- Rozsáhlý hematom – časná komplikace po antiinkontinentní operaci transobturátorovým přístupem
- Exstirpace suburetrální pásky z důvodu chronických bolestí
- Laparoskopická a robotická sakropexe: retrospektivní studie zkušeností z learning curve a následného follow-up
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



