-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
Pigmented vulvar lesions – review and case report focusing on pigmented basal cell carcinoma
Pigmented vulvar lesions represent a wide range of diagnostic units with the essential role of precise histopathologic identification. The article reviews pigmented vulvar lesions. Furthermore, it deals with basal cell carcinoma in more detail and presents a case of an 85-year-old female with vulvar pigmented basal cell carcinoma.
Keywords:
basal cell carcinoma – Vulva – pigmented lesions
Autori: Zápecová Kateřina
Pôsobisko autorov: Patologicko-anatomické oddělení, Nemocnice Jihlava, příspěvková organizace
Vyšlo v časopise: Ceska Gynekol 2021; 86(5): 325-330
Kategória: Přehledový článek a kazuistika
doi: https://doi.org/10.48095/cccg2021325Súhrn
Pigmentované léze vulvy představují širokou skupinu diagnostických jednotek, pro jejichž přesnou identifikaci je nezbytné histopatologické vyšetření. Článek předkládá přehled pigmentovaných lézí vulvy. Dále se podrobněji zabývá bazocelulárním karcinomem a prezentuje kazuistiku pigmentovaného bazocelulárního karcinomu u 85leté pacientky.
Klíčová slova:
Vulva – pigmentované léze – bazocelulární karcinom
Úvod
V oblasti vulvy se mohou nacházet různé pigmentované léze zahrnující spektrum od nenádorových lézí přes benigní až po vysoce maligní nádory, může se jednat o léze melanocytární i nemelanocytární (schéma 1). V článku předkládáme stručný přehled těchto lézí se zaměřením na bazocelulární karcinom a prezentujeme případ 85leté ženy s pigmentovaným bazocelulárním karcinomem na vulvě.
Schéma 1. Pigmentové léze vulvy.
Scheme 1. Pigmented vulvar lesions.
Melanocytární névy
V oblasti vulvy nacházíme stejně jako v extragenitálních oblastech běžné získané névy (junkční, smíšené – compound, intradermální névy), dále dysplastické névy či modré névy, zvláštním typem névu v této oblasti je atypický melanocytární névus genitálního typu.
Získané melanocytární névy jsou obvykle solitární, homogenně pigmentované ploché či papulózní léze, jejich akcelerovaný růst může být pozorován v těhotenství [1]. Junkční névy jsou histologicky charakterizované pravidelnými melanocytárními hnízdy a samostatnými melanocyty v junkční zóně epidermis [1]. Intradermální névy jsou charakterizované dermálními melanocyty, které směrem ke spodině vyzrávají (obr. 1) [1]. Compound névy jsou tvořené jak junkční, tak dermální složkou [1].
Obr. 1. Intradermální melanocytární névus.
Fig. 1. Intradermal melanocytic nevus.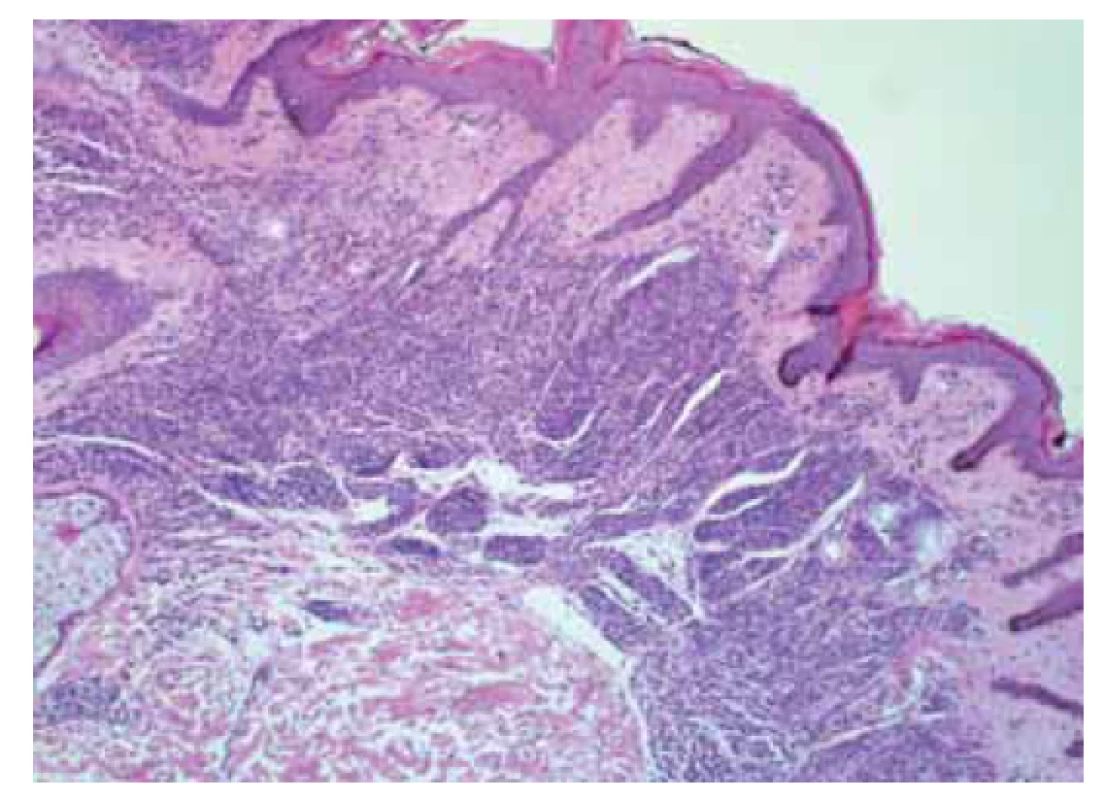
Dysplastické melanocytární névy jsou benigní léze vykazující cytologické a architektonické atypie. Makroskopicky jde o špatně ohraničené, mnohdy nepravidelně pigmentované makuly nebo papuly [2].
Modrý névus se makroskopicky prezentuje obvykle jako malá, tmavě hnědá až černá makulární či papulární léze s modravým nádechem. Histologicky se tvoří v subepiteliální tkáni agregáty malých, výrazně pigmentovaných dendritických či vřetenitých melanocytů asociovaných se stromální fibroplazií (obr. 2) [3].
Obr. 2. Modrý névus.
Fig. 2. Blue nevus.
Zvláštní kategorií v oblasti vulvy jsou atypické melanocytární névy genitálního typu (genitální névy), které nacházíme především u mladých žen kolem 30 let. Makroskopicky jsou popisovány jako papuly, často s nepravidelnou pigmentací. Histologicky se jedná o léze s většími junkčními melanocytárními hnízdy, někdy s retrakčními artefakty a dyskohezí melanocytů, často s lentiginózním růstem melanocytů podél dermoepidermální junkce. Melanocyty junkční složky mohou vykazovat různý stupeň atypií. Dermální složka může v povrchových partiích vykazovat cytologické atypie, ale směrem ke spodině vyzrává. Névy genitálního typu jsou benigní léze, které je ale nutno odlišit od dysplastických névů a především maligního melanomu [4,5].
Melanóza vulvy
Melanóza vulvy je benigní léze, která může být klinicky neodlišitelná od maligního melanomu [6]. Manifestuje se jako solitární či vícečetné hnědé až tmavě hnědé makuly, kterým histologicky odpovídá hyperpigmentace bazální vrstvy epidermis s normálním nebo jen lehce zvýšeným počtem melanocytů, v papilární dermis mohou být melanofágy [7].
Maligní melanom
Jedná se o druhou nejčastější malignitu vulvy, která postihuje obvykle starší ženy [8,9]. Makroskopicky jsou tyto léze nepravidelně pigmentované, asymetrické, s nepravidelným ohraničením, mohou být hnědé, hnědočerné, modročerné, méně často amelanotické [8,9]. Histologicky jsou nejčastěji zastoupeny akrální/slizniční lentiginózní, superficiálně se šířící a nodulární melanom. Buňky maligního melanomu mohou být epiteloidní či vřetenité, s prominujícími nukleoly a variabilní pigmentací. V superficiálně se šířícím melanomu jsou hnízda atypických melanocytů především v epidermis, zastihujeme také jejich pagetoidní šíření (obr. 3). V nodulárním melanomu převažuje vertikální růstová fáze. Slizniční melanom je charakterizovaný proliferací jednotlivých atypických melanocytů a hnízd podél bazální vrstvy epidermis s pagetoidním šířením melanocytů a variabilní invazivní komponentou [10].
Obr. 3. Superficiálně se šířící maligní melanom.
Fig. 3. Superficially spreading melanoma.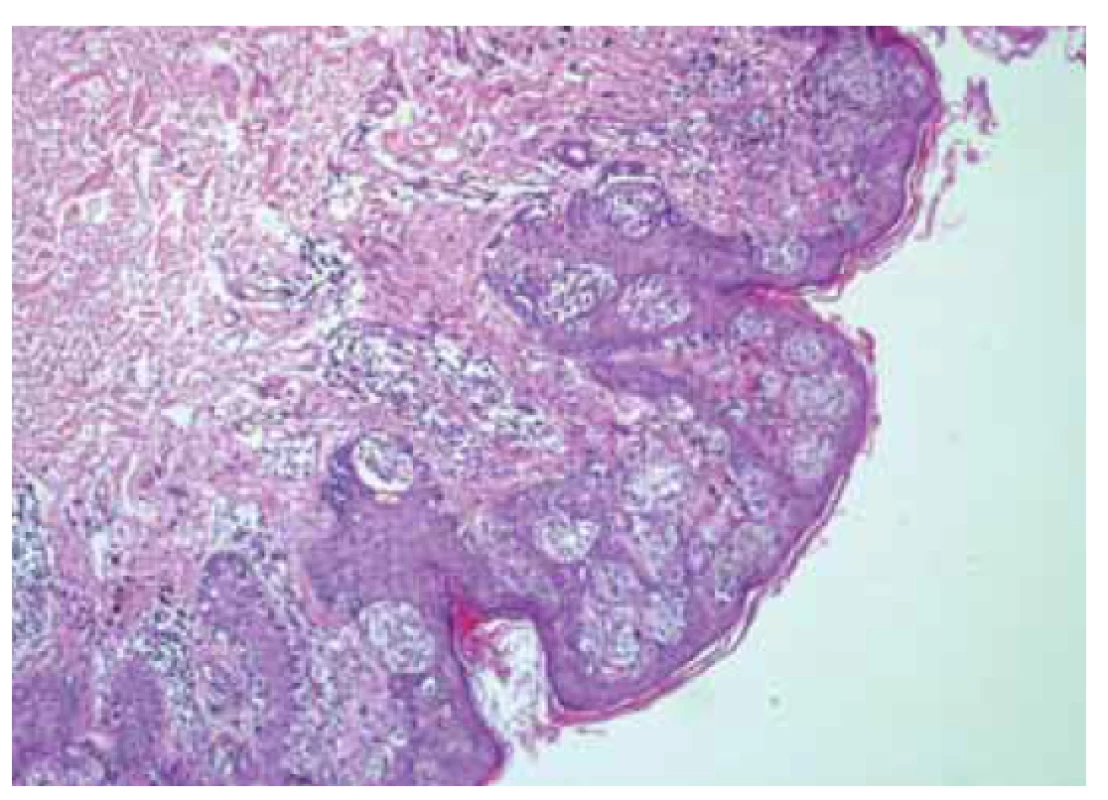
Pigmentovaná seboroická keratóza
Jedná se o benigní lézi makroskopického vzhledu tmavě pigmentované papuly či plaku s hrubým povrchem. Histologicky jde o intraepidermální lézi tvořenou proliferací bazálních keratinocytů s hyperkeratózou, tvorbou rohových pseudocyst a se zvýšenou pigmentací (obr. 4) [11].
Obr. 4. Pigmentovaná seboroická keratóza.
Fig. 4. Pigmented seborrheic keratosis.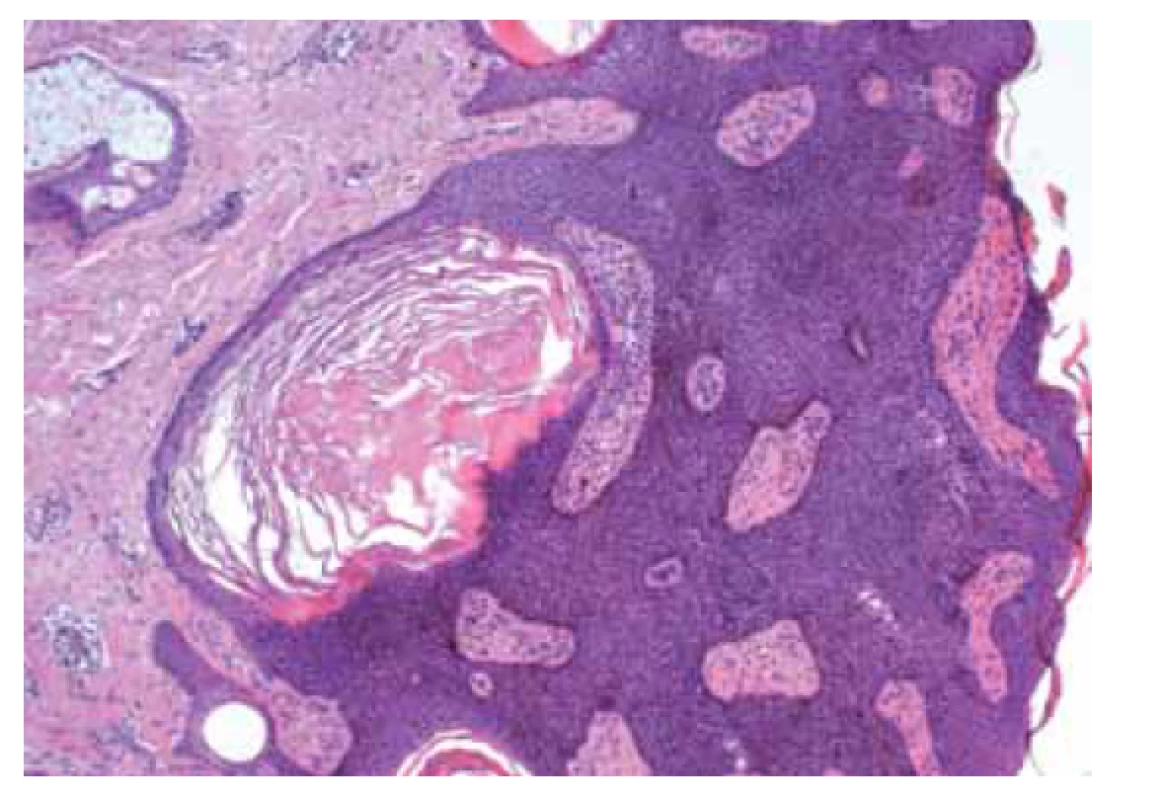
Pigmentované condyloma acuminatum
Condylomata acuminata jsou exofytické benigní léze způsobené nízce rizikovými sérotypy lidského papilomaviru (HPV – human papillomavirus). Tyto léze jsou papilární, verukózní či papulózní. Mikroskopicky pozorujeme akantózu a papilomatózu, parakeratózu, hyperkeratózu a hypergranulózu, variabilně koilocyty [12]. Kondylomata mohou být pigmentovaná [7].
Skvamózní intraepiteliální léze, HPV asociovaná – vulvární intraepiteliální neoplazie (VIN – vulvar intraepithelial neoplasia) obvyklého typu
Jedná se o prekurzory dlaždicobuněčného karcinomu vulvy asociované s HPV infekcí. Makroskopický obraz je nespecifický, mohou se prezentovat jako bělavé, zarudlé či pigmentované makuly, papuly nebo verukózní plaky [7,13]. Skvamózní intraepiteliální léze se dělí na low grade (LSIL) a high grade (HSIL), jichž je většina, a mikroskopicky v nich pozorujeme ztrátu maturace keratinocytů, nukleární hyperchromazii, zvýšený nukleocytoplazmatický poměr, cytologické a architektonické atypie a zvýšenou mitotickou aktivitu ve vyšších partiích epitelu. Ve stromatu těchto lézí mohou být četné melanofágy [7,13].
Pigmentovaný bazocelulární karcinom
Bazocelulární karcinom je nejčastějším nádorem kůže, který se ale v oblasti vulvy vyskytuje vzácně (viz kazuistiku níže).
Dermatofibrom
Typicky postihuje končetiny, vzácně se může objevit také na vulvě [14]. Makroskopicky jde o tuhý uzel okrouhlého tvaru, hnědé barvy nebo barvy kůže. Histologicky se jedná o neostře ohraničenou dermální lézi tvořenou vřetenitými fibroblasty a histiocyty, často storiformní úpravy, nad lézí bývá hyperplazie epidermis s hyperpigmentací bazální vrstvy.
Hemangiomy
Benigní nádory tvořené nakupením cévních lumen různého kalibru vystlané endoteliemi bez atypií (obr. 5). Makroskopicky se prezentují jako červené či fialové noduly nebo plaky. Zvláště pokud jsou hemangiomy trombotizované, mohou nabývat vzhledu pigmentované léze.
Obr. 5. Hemangiom.
Fig. 5. Hemangioma.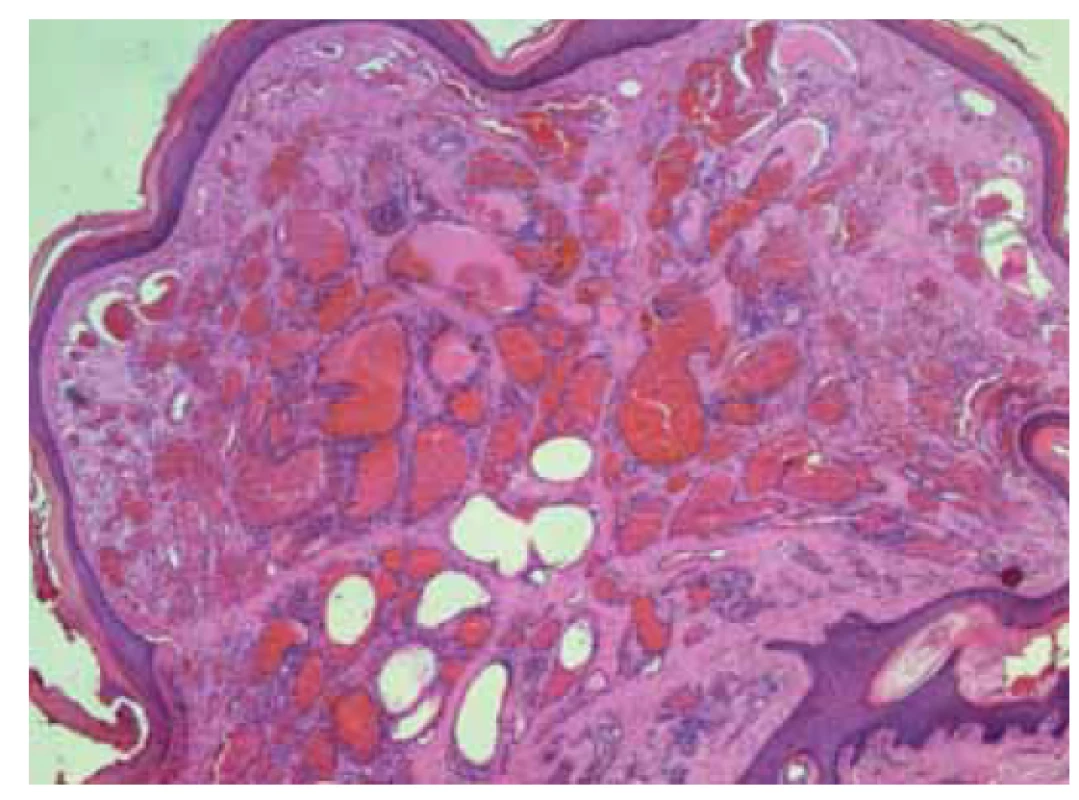
Angiokeratom
Je to benigní vaskulární léze imponující
jako papula modročerné nebo nafialovělé barvy [15]. Histologicky je tvořená dilatovanými cévami v papilární dermis s hyperkeratózou, akantózou a papilomatózou epidermis [15].
Pozánětlivá hyperpigmentace
Jedná se o zvýšenou pigmentaci jako následek zánětlivých onemocnění vulvy. Histologicky pozorujeme inkontinenci pigmentu, v dermis nacházíme depozita melaninu extracelulárně nebo v melanofázích [7].
Acanthosis nigricans
Klinicky se manifestuje jako hnědé plaky lokalizované nejčastěji v axile, na zádech či krku. Jde o afekci asociovanou s inzulinovou rezistencí a obezitou. Histologicky pozorujeme papilomatózu a hyperkeratózu bez zvýšení počtu melanocytů či množství melaninu nebo výrazné akantózy [7].
Lichen simplex chronicus
Onemocnění kůže charakterizované jejím ztluštěním a někdy hyperpigmentací. Vzniká nejčastěji v důsledku opakované mechanické iritace. Histologicky pozorujeme hyperkeratózu, variabilně parakeratózu, akantózu, rozšíření granulární vrstvy epidermis, dermální chronický zánětlivý infiltrát a někdy také inkontinenci pigmentu [7,16].
Pigmentovaný bazocelulární karcinom
Bazocelulární karcinom (BCC – basal cell carcinoma) je nejčastější maligní nádor kůže, vyskytuje se na kůži exponované slunečnímu záření, nejčastěji u starších jedinců. Vzácně se BCC objevuje na kůži nevystavené slunečnímu záření – v axilách, tříslech, genitální a perianální oblasti. Vulvární BCC je vzácný, tvoří < 1 % všech BCC [17,18] a < 5 % vulvárních neoplazií [17–19]. Předkládáme případ pacientky s pigmentovaným BCC vulvy.
Kazuistika
Pacientka, 85 let, byla odeslána na gynekologii s nálezem tuhé krvácející rezistence průměru 4 cm na přechodu pravého velkého a malého labia (obr. 6). Pacientka udává, že rezistenci pozoruje asi 2 roky, v poslední době dochází ke kontaktnímu krvácení. Z rezistence byla provedena probatorní excize. Patologem byla na základě charakteristické morfologie stanovena diagnóza pigmentovaného BCC.
Obr. 6. Pigmentovaná léze vulvy.
Fig. 6. Vulvar pigmented lesion.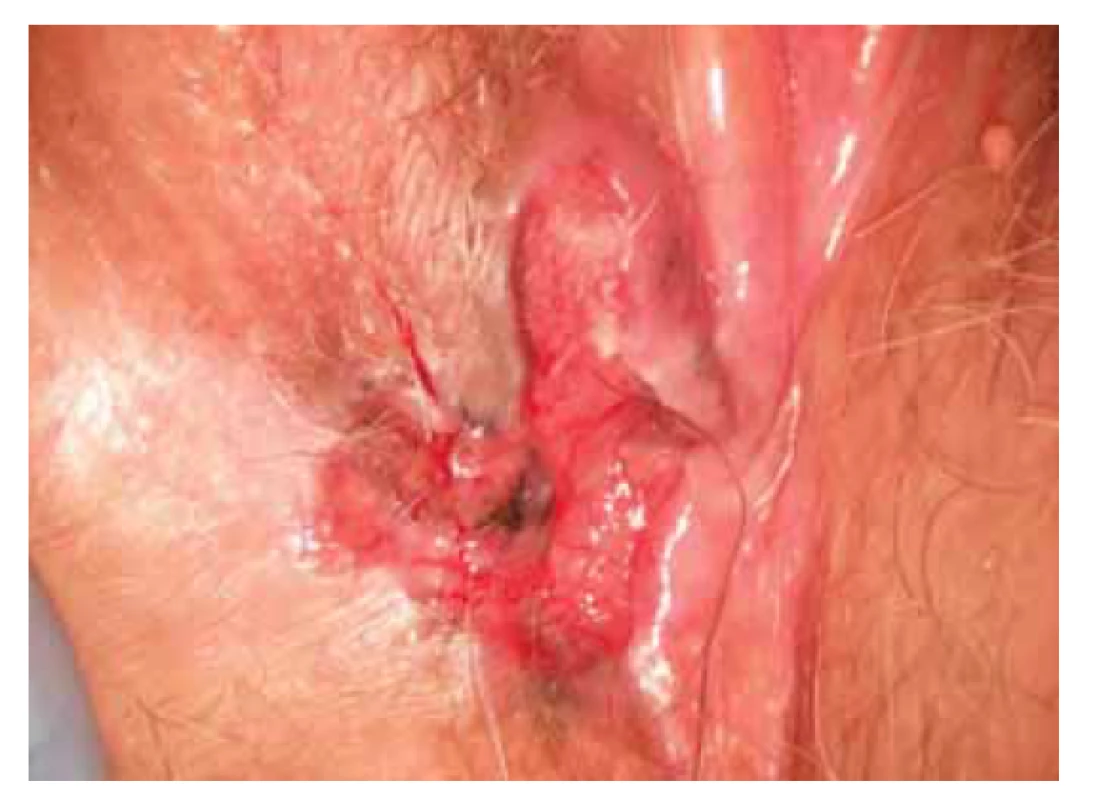
Případ pacientky byl projednán v multioborové komisi s doporučením odstranění tumoru, které bylo provedeno v lokální anestezii.
Na patologii byla dodána člunkovitá excize 42 × 25 × 25 mm s šedohnědou, v centru exulcerovanou plochou prominencí velikosti 38 × 25 mm s navalitými okraji, na řezu byla v afekci drobná, černě pigmentovaná ložiska (obr. 7). Mikroskopicky byla potvrzena diagnóza pigmentovaného, zčásti nodulárního, zčásti infiltrativně rostoucího BCC, který prorůstal do podkožního tuku a dosahoval do resekčního okraje (obr. 8, 9).
Obr. 7. Excize pigmentované léze vulvy.
Fig. 7. Excision of the pigmented vulvar lesion.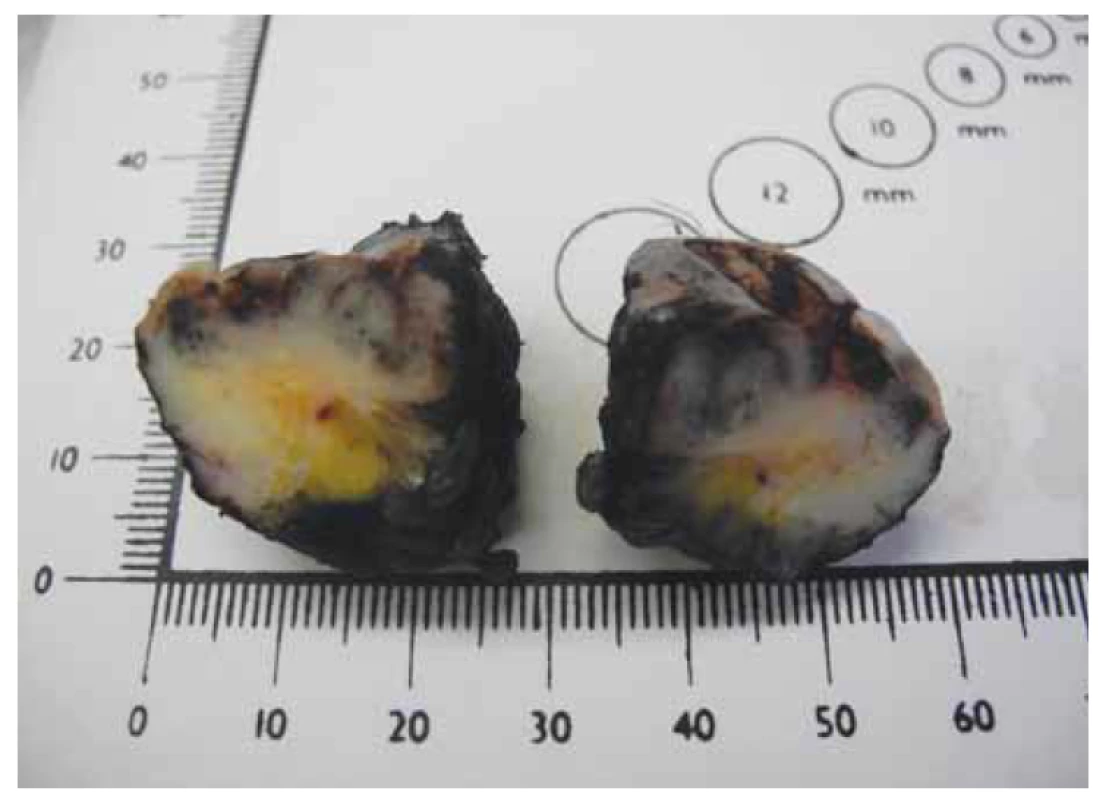
Obr. 8. Pigmentovaný bazocelulární karcinom.
Fig. 8. Pigmented basal cell carcinoma.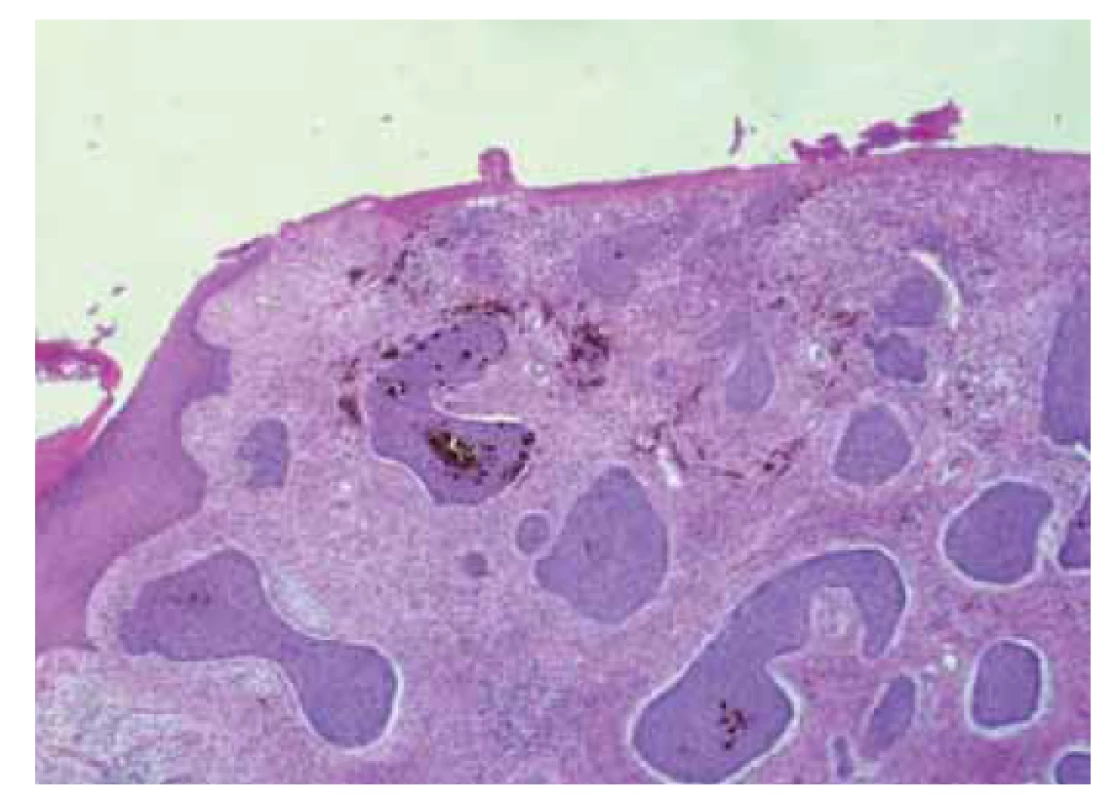
Obr. 9. Pigmentovaný bazocelulární karcinom.
Fig. 9. Pigmented basal cell carcinoma.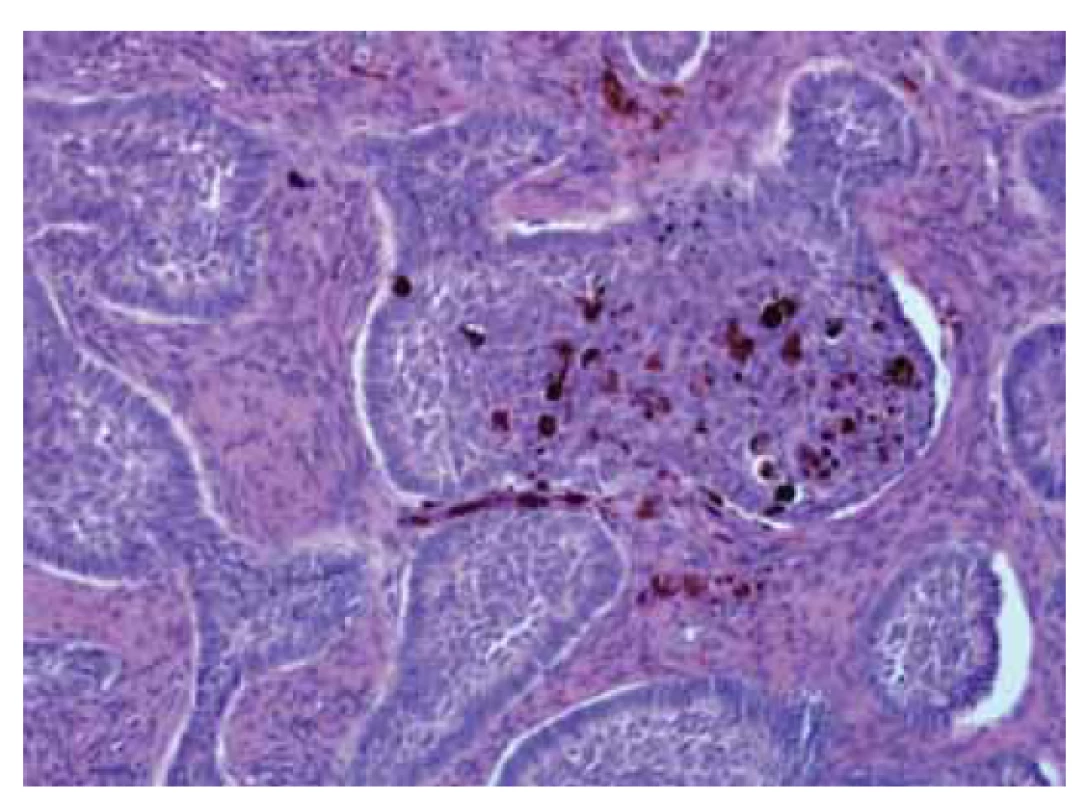
S ohledem na věk a celkový stav pacientky byla doporučena pečlivá dispenzarizace s možností reexcize.
Diskuze
Bazocelulární karcinom je nejčastějším maligním nádorem kůže, v oblasti vulvy se ale jedná o vzácné maligní onemocnění tvořící < 5 % vulvárních neoplazií a < 1 % všech BCC, objevuje se u pacientek s průměrným věkem 70 let [17,18]. Nejčastěji se vyskytuje na velkém labiu, méně často postihuje malé labium, uretrální meatus a klitoris [17,20]. BCC se může klinicky prezentovat jako nodulus, ulcerovaná či pigmentovaná léze, jindy má velmi nespecifickou podobu [17,21]. Mezi časté symptomy, kterými se BCC manifestuje, patří pruritus, otok, krvácení a bolestivost [21]. BCC může napodobovat dermatózy jako ekzém či psoriázu nebo infekční procesy jako chronickou kandidózu [22], může být také zaměněn za Pagetovu chorobu, lichen sclerosus et atrophicus či lichen simplex chronicus [19].
Pigmentovaný BCC může být pigmentovaný fokálně, nebo je pigmentovaný celý tumor [23], klinicky tak může napodobovat jiné pigmentované léze, nutné je myslet především na maligní melanom a HPV asociovanou skvamózní intraepiteliální lézi. Klinická diferenciální diagnóza ale zahrnuje i spektrum dalších melanocytárních i nemelanocytárních lézí vulvy (viz výše).
Bazocelulární karcinom vzniká z bazálních buněk epidermis nebo z vlasového folikulu. Histologicky jsou BCC tvořeny bazaloidními buňkami s hyperchromatickým jádrem a malým množstvím cytoplazmy, periferní vrstva buněk bývá charakteristicky palisádovitě uspořádaná. Mezi tumorem a vazivovým stromatem bývají retrakční štěrbiny. Mezi nejčastější typy BCC patří nodulární, superficiální, morfeiformní a pigmentovaný BCC. Pigmentovaný BCC obsahuje melanocyty v tumorózních hnízdech a fagocytovaný melanin bývá také peritu-morálně [23].
Mikroskopická diagnóza BCC obvykle nečiní potíže a je založena na morfologii karcinomu. Diferenciální diagnostika zahrnuje v oblasti vulvy především HPV asociovaný bazaloidní dlaždicobuněčný karcinom, který je histologicky tvořen hnízdy různé velikosti složenými z nezralých dlaždicových buněk bazálního typu, buňky jsou poměrně uniformní, s malým množstvím cytoplazmy, jádra mají hrubý chromatin a nenápadné nukleoly, mitózy jsou početné, v hnízdech se může vyskytnout rohovění a nekrózy, stroma je často hyalinizované nebo desmoplastické, v okolí bývá běžně zastižena VIN obvyklého typu [24,25]. Morfologické rysy, kterými se bazaloidní karcinom odlišuje od bazocelulárního, jsou tedy přítomnost in situ komponenty, desmoplastická reakce kolem infiltrativní komponenty, v okolí nádorových čepů chybí retrakční štěrbiny a bazaloidní karcinom je na rozdíl od BCC HPV pozitivní a vykazuje silnou blokovou pozitivitu p16 v imunohistochemickém vyšetření [25]. Tyto léze lze dále imunohistochemicky odlišit za použití markerů BerEP4 a EMA, kdy buňky BCC exprimují marker BerEP4, zatímco marker EMA je negativní, imunoprofil dlaždicobuněčného karcinomu je přesně opačný [24].
Léčbou volby BCC je široká excize s lemem nepostižené tkáně 1 cm [18,19]. Riziko lokální rekurence je u BCC dle literatury 10–20 % [19,22,26], bývá přisuzováno především inadekvátní resekci a agresivnějším histologickým typům BCC – bazoskvamóznímu, infiltrativnímu či sklerozujícímu. BCC metastazuje velice vzácně, ojediněle byly u BCC vulvy popsány metastázy do inguinálních lymfatických uzlin a plic [27,28]. Riziko metastazování zvyšuje kromě výše uvedených agresivnějších histologických typů velikost tumoru > 2 cm, větší hloubka invaze a také samotná lokalizace na vulvě [26,29]. U naší pacientky nebylo postižení lymfatických uzlin zobrazovacími vyšetřeními prokázáno.
Hlavním etiologickým faktorem BCC je poškození kůže slunečním zářením, které se ale neuplatňuje v oblasti vulvy. Pro tyto oblasti bylo v literatuře popsáno několik etiologických faktorů, mezi něž patří radioterapeutické ozáření pánevní oblasti, imunodeficience, expozice arzenu, geneticky podmíněná onemocnění jako xeroderma pigmentosum a Gorlinův syndrom, mutace genu p53 a pokročilý věk [17,18,21,22,28], některé případy mohou být asociovány s lichen sclerosus [22].
Závěr
Pigmentované léze vulvy se vyskytují asi u 10 % žen [7]. Jejich diferenciální diagnostika je široká, navíc léze v této oblasti mohou ve srovnání s oblastmi extragenitálními klinicky působit atypicky. Při jakékoli klinické pochybnosti by proto mělo být provedeno histopatologické vyšetření.
Doručeno/Submitted: 5. 4. 2021
Přijato/Accepted: 16. 7. 2021
MUDr. Kateřina Zápecová
Patologicko-anatomické oddělení
Nemocnice Jihlava, příspěvková organizace
Vrchlického 59
586 33 Jihlava
Zdroje
1. de la Fouchardiere A, Selim MA, Zembowicz A. Acquired melanocytic naevus. WHO Classification of tumours editorial board. Female genital tumours. 5th ed. Lyon: IARC 2020 : 528–529.
2. de la Fouchardiere A, Scolyer RA, Selim MA. Dysplastic melanocytic naevus. WHO Classification of tumours editorial board. Female genital tumours. 5th ed. Lyon: IARC 2020 : 535–536.
3. de la Fouchardiere A. Blue naevus. WHO Classification of tumours editorial board. Female genital tumours. 5th ed. Lyon: IARC 2020 : 532–533.
4. de la Fouchardiere A, Zembowicz A. Atypical melanocytic naevus of genital type. WHO Classification of tumours editorial board. Female genital tumours. 5th ed. Lyon: IARC 2020 : 534.
5. Prieto VG, Pfeifer JD, Wick MR. Genital naevus. WHO classification of skin tumours. 4th ed. Lyon: IARC 2018 : 123.
6. Sison-Torre EQ, Ackerman AB. Melanosis of the vulva. A clinical simulator of malignant melanoma. Am J Dermatopathol 1985; 7 (Suppl): 51–60. doi: 10.1097/00000372-198501001-00013.
7. Heller DS. Pigmented vulvar lesions – a pathology review of lesions that are not melanoma. J Low Genit Tract Dis 2013; 17 (3): 320–325. doi: 10.1097/LGT.0b013e31826a38f3.
8. Arenbergerová A, Fialová A, Pojezná E et al. Melanom vulvy. Ceska Gynekol 2013; 78 (4): 351–355.
9. Bouda J, Pešek M, Janda V et al. Recidivující melanom vulvy s heterogenními histologickými rysy: kazuistika. Prakt Gyn 2015; 19 (1): 38–41.
10. Scolyer RA, Malpica A, Wilkinson N. Mucosal melanoma. WHO Classification of tumours editorial board. Female genital tumours. Lyon: IARC 2020 : 537–538.
11. Elder DE, Massi D, Scolyer RA et al. WHO classification of skin tumours. 4th ed. Lyon: IARC 2018 : 57–59.
12. Focchi GRA, Bosse T, Kong CS et al. Condyloma acuminatum. WHO Classification of tumours editorial board. Female genital tumours. Lyon: IARC 2020 : 422–423.
13. Rakislova N, Bosse T, Howitt BE et al. Squamous intraepithelial lesions, HPV-associated, of the vulva. WHO Classification of tumours editorial board. Female genital tumours. Lyon: IARC 2020 : 424–425.
14. Kamble SN, Sambarey PW. Benign fibrous histiocytoma of vulva: rare case. J Obstet Gynaecol India 2012; 62 (Suppl 1): 85–86. doi: 10.1007/s13224-013-0370-x.
15. Buljan M, Poduje S, Situm M et al. Multiple angiokeratomas of the vulva: case report and literature review. Acta Dermatovenerol Croat 2010; 18 (4): 271–275.
16. Simonetta C, Burns EK, Guo MA. Vulvar dermatoses: a review and update. Mo Med 2015; 112 (4): 301–307.
17. Asuman C, Ozlem A, Burcak T et al. An anusual location of basal cell carcinoma: the clitoris and the vulva. Indian J Dermatol 2008; 53 (4): 192–194. doi: 10.4103/0019-5154.44795.
18. Kanthikar SN, Nikumbh DB, Dravid NV et al. Pigmented basal cell carcinoma of vulva: an anusual clinico-histomorphological finding. Indian J Pathol Oncol 2015; 2 (3): 179–181.
19. Janáčková L, Klát J, Šimetka O et al. Bazaliom vulvy u 37leté pacientky. Ceska Gynekol 2015; 80 (1): 42–44.
20. Celik H, Gurates B, Yavuz A et al. Vulvar basal cell carcinoma with clitoral involvement. Acta Derm Venereol 2009; 89 (2): 191–192. doi: 10.2340/00015555-0566.
21. Kara M, Colgecen E, Yildirim EN. Vulvar basal cell carcinoma. Indian J Pathol Microbiol 2012; 55 (4): 583–584. doi: 10.4103/0377-4929.107835.
22. Fleury AC, Junkins-Hopkins JM, Diaz-Montes T. Vulvar basal cell carcinoma in a 20-year-old: case report and review of the literature. Gynecol Oncol Case Rep 2011; 2 (1): 26–27. doi: 10.1016/j.gynor.2011.11.005.
23. Messina J, Epstein EH Jr, Kossard S et al. Basal cell carcinoma. WHO classification of skin tumours. 4th ed. Lyon: IARC 2018 : 26–34.
24. Bosse T, Bray F, Hollema H et al. Squamous cell carcinoma, HPV associated, of the vulva. board, WHO classification of tumours editorial Female genital tumours. Lyon: IARC 2020 : 429–431.
25. Nucci MR, Esther O. Diagnostic pathology: gynecological. Salt Lake City: Elsevier Inc 2019 : 82–91.
26. Caucanas M, Müller G, Vanhooteghem O. Vulvar basal cell carcinoma: report of a case involving the mucosa and review of the literature. Dermatol Reports 2011; 3 (3): e37. doi: 10.4081/dr.2011.e37.
27. Dalton AK, Wan KM, Gomes D et al. Inguinal metastasis from basal cell carcinoma of the vulva. Case Rep Oncol 2019; 12 (2): 573–580. doi: 10.1159/000501769.
28. Banda JE, Mendes SH, Fernandes SS et al. Basal cell carcinoma of the vulva: a case report. Obstet Gynecol Int J 2016; 5 (3): 00158. doi: 10.15406/ogij.2016.05.00158.
29. Watson GA, Kelly D, Prior L et al. An unusual case of basal cell carcinoma of the vulva with lung metastases. Gynecol Oncol Rep 2016; 18 : 32–35. doi: 10.1016/j.gore.2016.10.005.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopiseČeská gynekologie
Najčítanejšie tento týždeň
2021 Číslo 5- Ne každé mimoděložní těhotenství musí končit salpingektomií
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Mýty a fakta ohledně doporučení v těhotenství
- Gynekologické potíže pomáhá účinně zvládat benzydamin
-
Všetky články tohto čísla
- Udělení čestného členství České gynekologické a porodnické společnosti ČLS JEP
- Perinatologické výsledky u těhotenství komplikovaných eklampsií – analýza případů z let 2008–2018
- Porovnání kvality života žen podstupujících farmakologické a chirurgické ukončení gravidity na vlastní žádost
- Do vody, nebo na souši? Hodnocení porodnických a neonatologických výsledků porodů do vody u nízkorizikových rodiček
- Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
- Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
- Cushingův syndrom vyvolaný adrenálním adenomem v těhotenství
- Uterine laceration – a rare case of postpartum hemoperitoneum
- Mozková žilní trombóza po císařském řezu
- Konzervatívne možnosti ovplyvnenia syndrómu PCOS – význam výživy
- Endokanabinoidy a těhotenství
- Epidurální horečka
- Česká gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Těhotenství žen s diabetes mellitus 1. typu – vliv prekoncepční přípravy na perinatální výsledky. Deset let zkušeností
- Pigmentované léze vulvy – přehledová práce a kazuistika zaměřená na pigmentovaný bazocelulární karcinom
- Do vody, nebo na souši? Hodnocení porodnických a neonatologických výsledků porodů do vody u nízkorizikových rodiček
- Konzervatívne možnosti ovplyvnenia syndrómu PCOS – význam výživy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



