-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Bariéry českých žen v účasti na screeningu karcinomu děložního hrdla
Barriers to the cervical cancer screening attendance among Czech women
Objective: The main aim of this study was to find specific barriers to cervical cancer screening attendance that Czech women declare. Furthermore, the objective was to find out whether there are differences between women who do and do not attend screening according to sociodemographic characteristics. Finally, we investigated whether women who do not attend the screening differ by sociodemographic characteristics in declaring particular barriers to attendance. Materials and methods: Data were collected using a representative questionnaire survey. The women were asked about their previous participation in the cervical cancer screening program. Those who did not attend screening in the past 2 years or those who do not (intend to) attend screening regularly were considered non-attendees. The non-attendees were then asked about their reasons for non-attendance in the screening. First, descriptive statistical methods were used to analyze the data. Second, the differences between the different groups of women were analyzed by Pearson‘s chi-squared independence test. Results: In the studied sample population (N = 902), 36.7% were considered non-attendees. Statistically significant differences in sociodemographic characteristics (age, education, marital status, household type) were observed between attendees and non-attendees. The three most common reasons for non-attendance were: “I do not experience any symptoms”, “fear of cancer diagnosis”, and “fear of the examination procedure”. Almost no differences in sociodemographic characteristics in the declaration of particular barriers to attendance were found. Conclusion: We observed differences between women who attended and those who did not attend the screening. However, sociodemographic characteristics do not play an important role once a woman decides not to attend the screening. Therefore, it is essential to communicate cancer prevention throughout the spectrum of Czech women.
Keywords:
prevention – screening – barriers – cervical carcinoma – early detection of disease
Autori: A. Altová 1
; M. Lustigová 2
Pôsobisko autorov: Katedra demografie a geodemografie, Přírodovědecká fakulta, UK Praha 1; Katedra sociální geografie a regionálního rozvoje, Přírodovědecká fakulta, UK Praha 2
Vyšlo v časopise: Ceska Gynekol 2022; 87(4): 239-244
Kategória: Pôvodná práca
doi: https://doi.org/10.48095/cccg2022239Súhrn
Cíl: Hlavním cílem studie bylo nalézt konkrétní bariéry účasti na screeningu, které české ženy zmiňují. Dále zjistit, jestli se ženy, které se screeningu neúčastní, liší dle sociodemografických charakteristik od žen, které se účastní, a jestli se ženy, které se neúčastní, liší dle deklarace jednotlivých bariér. Soubor a metodika: Data byla získána z reprezentativního šetření. Ženy, které se v posledních 2 letech neúčastnily screeningu nebo se neúčastní pravidelně, byly tázány na důvody neúčasti. Data byla vyhodnocena pomocí metod popisné statistiky. Rozdíly mezi skupinami žen byly porovnávány pomocí Pearsonova chí-kvadrát testu nezávislosti. Výsledky: Z celkového souboru 902 dotazovaných žen lze za neúčastnice na screeningu považovat 36,7 % z nich. Ženy, které se screeningu účastní, se statisticky významně liší ve všech sledovaných charakteristikách (věk, vzdělání, rodinný stav, typ domácnosti) od žen, které se screeningu neúčastní. Nejčastěji deklarovanými důvody neúčasti byly „nepociťuji příznaky“, „strach z diagnózy“ a „strach z vyšetření“. U většiny z těchto důvodů nebyly pozorovány statisticky významné rozdíly v charakteristikách žen, které dané důvody deklarovaly a které je nedeklarovaly. Závěry: Byly potvrzeny rozdíly v sociodemografických charakteristikách žen, které se screeningu účastní a které se neúčastní. Jakmile se žena screeningu neúčastní, nezáleží již na jejích sociodemografických charakteristikách v deklarovaném důvodu její neúčasti. Proto je nezbytné komunikovat prevenci v oblasti nádorových onemocnění napříč celým spektrem žen.
Klíčová slova:
screening – bariéry – prevence – cervikální karcinom – včasný záchyt onemocnění
Úvod
Screening novotvarů je dlouhodobě považován za jednu z účinných metod včasného záchytu nádorových onemocnění. Benefit screeningu karcinomu děložního hrdla byl prokázán v mnoha vědeckých studiích. Ukazuje se, že velké části úmrtí na rakovinu děložního hrdla lze právě díky screeningu předejít. Redukce úmrtnosti se pohybuje od 41 do 92 % [1].
Dle doporučení Rady Evropské unie mají členské státy Evropské unie (EU) poskytovat celoplošné screeningové programy prevence karcinomů prsu, kolorekta a děložního hrdla. EU doporučuje zahájit cervikální screening u žen ve věku 20–30 let a pokračovat v pravidelných 3–5letých intervalech až do věku 60 nebo 65 let [2]. Organizovaný screening karcinomu děložního hrdla probíhá v Česku od roku 2008 a je poskytován všem ženám od 15 let věku v rámci každoroční preventivní prohlídky v podobě cytologického stěru Pap (a od roku 2021 nově i screeningový HPV test pro ženy ve věku 35 a 45 let). Screening tedy v Česku probíhá častěji a v širším věkovém intervalu, než uvádí doporučení EU, a i častěji, než ve většině evropských zemí Ponti et al [3].
I přesto, že je screening již relativně zaběhnutý, z administrativních dat zdravotních pojišťoven se ukazuje, že účast na něm je stále relativně nízká. Míra účasti se pohybuje okolo 50 % [4–6]. Zahraniční literatura, která se věnovala nerovnostem v neúčasti na cervikálním screeningu, ukazuje na rozdíly v neúčasti podle vzdělání či ekonomické aktivity [7]. Konkrétní důvody pro neúčast na screeningu jsou však ve světové literatuře relativně neprozkoumané téma. Studie se věnují specifickým případům, jako je např. aktivní odmítání screeningu [8], případně neúčasti na screeningu u minoritních skupin [9]. V české literatuře se tématu důvodů neúčasti na screeningu zatím nikdo nevěnoval.
Prvním cílem této studie je nejprve zjistit, jestli se ženy, které se screeningu neúčastní, liší v sociodemografických charakteristikách od žen, které se screeningu účastní. Hlavním cílem je pak nalézt konkrétní bariéry v účasti na screeningu, které ženy pro účast na screeningu vnímají, a dále pak zjistit, zda se ženy liší dle demografických či sociodemografickcýh charakteristik při deklaraci jednotlivých bariér.
Soubor a metodika
Data pro studii byla získána v rámci dotazníkového šetření, které v Česku každoročně realizuje Lékařské informační centrum. Toto reprezentativní šetření se zabývá problematikou zdravotnictví z pohledu běžné populace. Zároveň se věnuje problematice subjektivního zdraví respondentů a jejich životnímu stylu. Nezbytnou součástí šetření je zjišťování základních demografických a socioekonomických charakteristik respondentů. Šetření v roce 2020 navíc zahrnovalo i otázky na cervikální screening – na frekvenci účasti a motivace, případně bariéry pro účast, respektive neúčast.
Výzkumný soubor zahrnoval 902 žen (výzkumu se rozhodlo neúčastnit 110 z celkem 1 012 oslovených žen). Účastnice byly nejprve tázány na účast na screeningovém programu, konkrétně: „Kdy jste byla naposledy na cytologickém vyšetření stěru z děložního čípku (screening rakoviny děložního čípku) ?“. Odpovědi vybíraly z následujících možností:
- v posledních 12 měsících;
- před 1–2 roky;
- před 2–3 lety;
- před 3 a více lety;
- nikdy.
V případě, že žena zvolila jednu z prvních dvou možností, byla jí položena otázka: „Účastníte se (nebo se plánujete účastnit) screeningu pravidelně (doporučený interval je 1 rok) ?“. V případě, že odpověděla „ne“ anebo se účastnila screeningu před více než 2 lety, byla vyhodnocena jako neúčastnice. Neúčastnice byly dále tázány na bariéry: „Z jakých důvodů se (častěji) neúčastníte cytologického vyšetření stěru z děložního čípku?“ Ženy pak mohly vybírat jednu či více z nabízených možností, případně vypsat vlastní odpověď. Účast byla vyhodnocena podobně, jako uvádí Ponti et al [4], tedy jako podíl žen, které se screeningu účastnily, vůči ženám, které mají na screening nárok (v případě Česka tedy všechny ženy 15+ každý rok). Vzhledem k sebereportovací povaze šetření však byla přidána benevolence 1 roku navíc, tedy za účastnice byly považovány ženy, které se účastnily v posledních 2 letech.
K analýze dat byly nejprve použity metody popisné statistiky (frekvenční analýza) charakterizující ženy podle frekvence účasti na screeningu a představující deklarované důvody neúčasti na screeningu. Pro hlubší analýzy byly vybrány pouze tři nejčastěji uvedené důvody bariér. Pomocí testu nezávislosti (Pearsonův chí-kvadrát test) bylo jednak testováno, zda se statisticky významně liší podle vybraných sociodemografických charakteristik (věk, vzdělání, rodinný stav, typ domácnosti) ženy, které se účastní screeningu a které nikoli. A jednak bylo testováno, zda se podle výše zmíněných sociodemografických charakteristik liší ženy, které uvedly konkrétní důvod neúčasti, od žen, které se neúčastní, ale z jiného důvodu. Testy byly provedeny na 5% hladině významnosti, tzn. p < 0,05 značí statisticky významný rozdíl v rozložení sledované proměnné mezi porovnávanými skupinami.
Výsledky
Z celkového počtu 902 žen se screeningu pravidelně a v doporučeném intervalu účastnilo 571 žen (63,3 %). Zbylých 331 žen (36,7 %), které se screeningu neúčastní, pak deklarovalo důvody neúčasti (tab. 1). Nejčastějšími bariérami v účasti na screeningu bylo nepociťování (absence) příznaků (120 žen, 36,3 %), strach z diagnózy (76 žen, 23,0 %) a strach z vyšetření (67 žen, 20,2 %). Naopak dostupnost ať už z hlediska lokality („ordinace gynekologa je příliš daleko“, 20 žen, 6,0 %), nebo z hlediska časových možností tázaných žen („nemám čas“, 39 žen, 11,8 %) byly spíše méně prevalentní (graf 1). V rámci odpovědi „jiné“ ženy nejčastěji uváděly jako důvod neúčasti na screeningu hysterektomii, stáří nebo to, že nemají potřebu navštěvovat lékaře.
Tab. 1. Deklarovaná účast na cervikálním sceeningu v Česku v roce 2020.
Tab. 1. Declared attendance to cervical screening in Czechia in 2020.
Graf 1. Deklarované bariéry v účasti na screeningu v Česku v roce 2020.
Graph 1. Declared barriers to attendance in cervical screening in Czechia in 2020.
Charakteristiky žen, které se zúčastnily šetření, stejně jako charakteristiky žen, které byly vyhodnoceny na základě výše popsané metodiky jako neúčastnice, jsou uvedeny v tab. 2. Rozložení žen, které se screeningu účastní a neúčastní, bylo rozdílné a statisticky významné u všech sledovaných proměnných (p < 0,001). Naopak pro většinu nejčastěji deklarovaných bariér pak nebyly statisticky významné rozdíly mezi ženami, které je deklarují a které je nedeklarují.
Tab. 2. Charakteristika žen z hlediska participace a nejčastěji deklarovaných bariér účasti.
Tab. 2. Characteristics of the women's cohort in terms of participation and most frequently declared barriers to participation.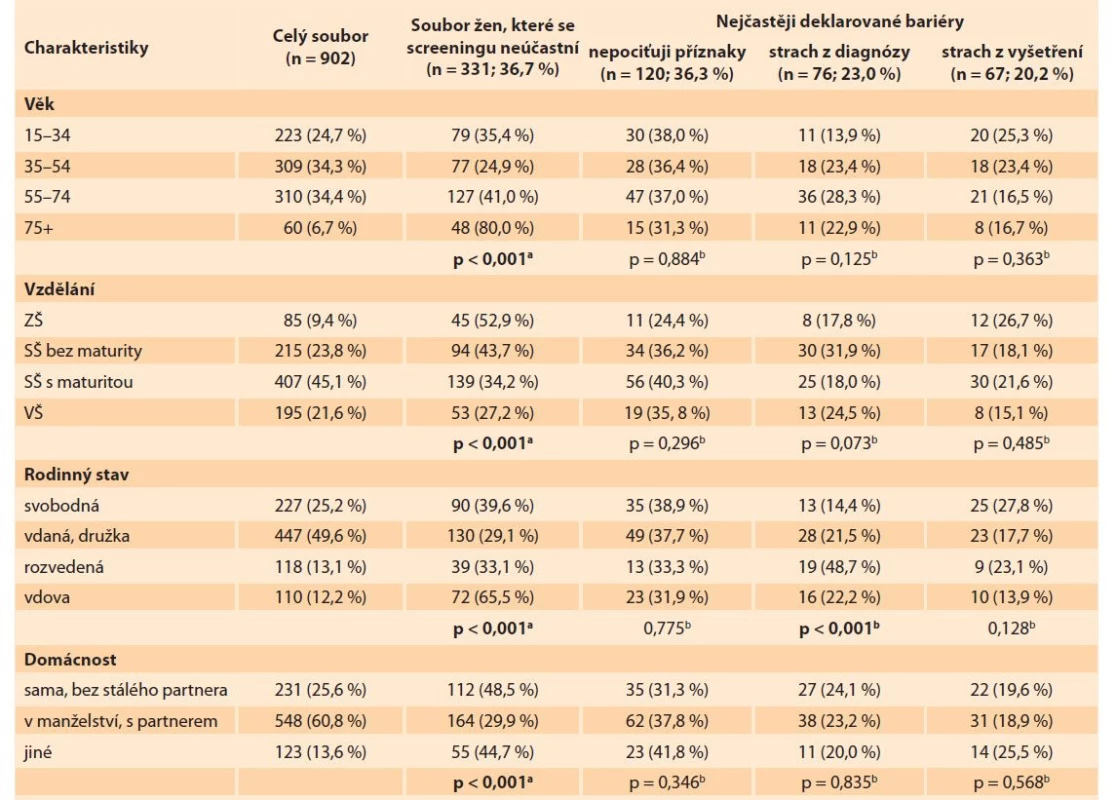
Poznámka: p-hodnoty < 0,05 značí statisticky významný rozdíl; a soubor žen, které se neúčastní byl porovnáván s ženami, které se účastní; b ženy, které deklarují danou bariéru byly porovnávány s ženami, které se neúčastní a tuto bariéru nedeklarovaly.
Note: P-values < 0.05 indicate a statistically significant difference; a women who do not participate were compared with women who do participate; b women who declared a given barrier were compared with women who did not participate and did not declare this barrier.Statisticky významný rozdíl byl pouze v rozložení žen dle rodinného stavu u odpovědi strach z diagnózy. Tento důvod uvedl menší podíl svobodných žen (14 %) a naopak větší podíl rozvedených žen (49 %). U ostatních odpovědí nebyl významný rozdíl mezi ženami, které danou odpověď vybraly a které danou odpověď nevybraly.
Diskuze
V české odborné literatuře je téma důvodů neúčasti na screeningu karcinomu děložního hrdla zatím neprozkoumáno, přestože Národní program screeningu karcinomu děložního hrdla v Česku probíhá již od začátku roku 2008 a je poskytován jednou ročně všem ženám od 15 let věku v rámci pravidelné gynekologické prohlídky. Z výsledků dotazníkového šetření vyplynulo, že v Česku je stále relativně hodně žen, které se screeningu neúčastní (příp. ne v doporučeném intervalu). Rozdíl v míře účasti deklarované samotnými ženami a zjištěné na základě administrativních dat z veřejného zdravotního pojištění je dán řadou faktorů. Respondenti výběrových šetření životního stylu a zdraví souvisejícího chování mají zpravidla touhu „dělat“ se lepšími. Lze předpokládat, že i zde ženy nadhodnocují svoji účast na screeningu ať již úmyslně, či neúmyslně. Dalším problém je administrativní vykazování prevence, která má probíhat jednou ročně, nicméně je pacientkám často umožněna až pro 365 dnech. To může vést k posunu screeningu, a v případě návštěv na přelomu roku tak může žena „vypadnout“ z administrativních záznamů.
Ženy, které deklarovaly účast na screeningu, se statisticky významně lišily od neúčastnic ve všech sledovaných sociodemografických charakteristikách, tedy věkem, vzděláním, rodinným stavem i uspořádáním domácnosti. Předchozí výzkum v této oblasti ukázal, že se screeningu méně účastní ženy s nižším vzděláním oproti ženám se vzděláním vyšším [10], zaměstnané oproti nezaměstnaným, ženy, které žijí v domácnosti samy [7], svobodné oproti vdaným [11] a mladší oproti starším [12]. V rámci participace na screeningu zhoubných novotvarů je tedy stejně jako v dalších oblastech zdraví a prevence patrný socioekonomický gradient.
Naproti tomu nebyly pozorovány statisticky významné rozdíly mezi ženami deklarujícími konkrétní důvod neúčasti a ženami, které ho nedeklarovaly, s výjimkou „strachu z diagnózy“. V tomto případě se ženy statisticky významně lišily dle rodinného stavu.
Předchozí výsledky lze tedy zjednodušeně interpretovat následujícím způsobem: ženy, které se screeningu neúčastní, bez rozdílu důvodu, jsou v sociodemografických charakteristikách odlišné od žen, které se screeningu účastní. Jakmile se však žena screeningu neúčastní, nezáleží již na jejích sociodemografických charakteristikách v deklarovaném důvodu její neúčasti.
Zaměříme-li se podrobněji na jednotlivé bariéry, lze je rozdělit do několika kategorií.
První kategorií jsou bariéry, které nějakým způsobem souvisí s nízkou informovaností či zdravotní gramotností v oblasti screeningu a prevence zhoubných novotvarů. Zahraniční studie ukazují, že nízká zdravotní gramotnost může být u žen spojena s nevyužíváním zdravotní péče [13], a tedy i s neúčastí na screeningu zhoubných novotvarů [14]. Mezi bariéry související s nízkou zdravotní gramotností lze zcela či částečně zařadit i následující bariéry: „nepociťuji příznaky“, „nevěděla jsem o této možnosti“, či „strach z nežádoucích účinků“. U těchto bariér lze předpokládat, že se jedná o miskoncepce o zhoubných novotvarech, či screeningu samotném, či o prostou nevědomost, či neznalost problematiky. Do této skupiny bariér by pak bylo možné zařadit i přesvědčení, že „rakovinu nelze léčit“, případně i strach z vyšetření.
Druhá skupina bariér pak souvisí především s negativním vztahem k lékařům či zdravotnímu systému („nedůvěra v lékaře, zdravotní systém“). Například Taber et al [14] zmiňují „physician factors“ jako jednu z významných bariér pro vyhledávání lékařské péče. Mezi těmito faktory respondenti často zmiňují „mezilidské“ (problémy s komunikací, nedůvěra v lékaře, přesvědčení, že lékař se o pacienta nezajímá) nebo medicínské důvody (např. nízká důvěra v lékařovu expertízu).
Předchozí výzkum ukazuje, že i „strach z diagnózy“ nebo obecněji obavy ze získání špatných zpráv z oblasti zdraví může vést k vyhýbání se lékařské péči [15]. To platí i v případě nádorových onemocnění, která jsou často vnímána jako „rozsudek smrti“ [16]. Tato bariéra naopak paradoxně vede k horším výsledkům v případě, že je zhoubné bujení odhaleno v pokročilejších fázích. Do blízké skupiny bariér pak lze zařadit i „strach z vyšetření“ či „stud“, které nějakým způsobem souvisejí s nepříjemnými pocity spojenými s lékařskou péčí.
Pouze zlomek žen deklaroval jako důvod neúčasti na screeningu dostupnost fyzickou („ordinace gynekologa je příliš daleko“) nebo časovou („nemám čas“). Výše zmíněná studie [15] zařazuje tyto bariéry mezi tzv. tradiční (spolu např. s vysokými finančními náklady na zdravotní péči). Přestože i dle další literatury [17] bylo možné očekávat, že tyto bariéry budou i pro české ženy relativně časté, ukazuje se, že např. v městských regionech, kde by měla být dostupnost gynekologů lepší, je účast na screeningu nižší [6]. V případě těchto bariér tak pravděpodobně záleží na systému zdravotní péče a zdravotního pojištění, ale i na rozloze a odlehlosti regionů v dané zemi.
Screeningový program v Česku probíhá oproti mnoha dalším zemím v Evropě častěji a v širším věkovém intervalu. Je však poskytován jako součást každoroční gynekologické prohlídky. Proto mohou výše zmíněná zjištění částečně odrážet i vztah českých žen k účasti na pravidelných gynekologických prohlídkách.
Na závěr je nutné zmínit i limitace této studie. Mezi ně lze zařadit možná zkreslení plynoucí ze sebedeklaratorního sběru informací o účasti na screeningu či o době od uplynutí posledního screeningu. Předdefinovaný výběr potenciálních bariér mohl dále vést k tomu, že některé bariéry mohly být opomenuty. Nepotvrzení statisticky významných rozdílů může být dáno velikostí výzkumného souboru. V neposlední řadě je třeba zmínit i formulaci otázky, na jejímž základě je vyhodnocována účast na screeningu. Je možné, že některé ženy nevědí, že je screening součástí pravidelné gynekologické prohlídky, což se ukázalo při detailnějším zkoumání odpovědí v kategorii „jiné“. Několik žen odpovědělo, že se screeningu neúčastní, protože chodí každý rok na gynekologii. Zároveň lze tuto domněnku potvrdit i ze zkušeností z dalšího výzkumu, který autorky aktuálně provádí.
I přes výše zmíněné nedostatky je možné říci, že studie přináší nové poznatky, na něž je vhodné myslet v rámci poskytování lékařské péče. V kontextu české literatury se jedná o ojedinělý výzkum, který lze využít pro zlepšení kvality poskytované péče a zejména pak ke zvýšení účasti na screeningu karcinomu děložního hrdla.
Jedním z nesporných prostředků na zvýšení účasti na screeningu je edukace české populace v oblasti prevence nádorových onemocnění a zvýšení povědomí o možnostech včasného záchytu těchto onemocnění. Je třeba dostatečně komunikovat fakta, např. to, že lidé v časných stadiích nádorového onemocnění často příznaky nepociťují, ale zaměřit se i na zvyšování důvěry v lékaře a snižování míry strachu z vyšetření, jako je právě stěr z děložního čípku. Pro určité spektrum populace mohou být metody samoodběru vzorku přijatelnější, jako je tomu např. v případě testu okultního krvácení do stolice. Některé studie uvádí, že samostatný odběr vzorku z čípku pro HPV testování by mohl být pro některé ženy, které se screeningu aktivně odmítají účastnit, vhodnou variantou [8]. V Česku momentálně na toto téma probíhají pilotní studie, které zkoumají možnosti zařazení použití samoodběrových sad pro účely screeningu [18].
Závěr
Screening karcinomu děložního hrdla je bezpochyby zásadním nástrojem pro snižování úrovně úmrtnosti (i míry incidence) na toto onemocnění, ale i zlepšování kvality života pacientek. Program screeningu je v Česku relativně zaběhnutý, přesto české ženy stále nacházejí velké spektrum důvodů své neúčasti. Mezi nejčastější patří nepociťování příznaků (a onemocnění se jich tedy netýká), strach z diagnózy a strach z vyšetření. Těmto, ale i ostatním důvodům pro neúčast je třeba věnovat dostatečnou pozornost, a to jak v ordinacích gynekologů, tak i u praktických lékařů a v rámci komunikace prevence a veřejného zdraví. Většina ze zmiňovaných bariér totiž plyne z nedostatečné informovanosti v oblasti (gynekologické) prevence či dřívějších negativních zkušeností s lékaři či zdravotní péčí.
ORCID autorek
A. Altová 0000-0002-7055-889X
M. Lustigová 0000-0002-5235-1932
Doručeno/Submitted: 3. 5. 2022
Přijato/Accepted: 23. 5. 2022
Mgr. Anna Altová
Katedra demografie a geodemografie
Přírodovědecká fakulta, UK
Albertov 6
128 00 Praha 2
Zdroje
1. Jansen EE, Zielonke N, Gini A et al. Effect of organised cervical cancer screening on cervical cancer mortality in Europe: a systematic review. Eur J Cancer 2020; 127 : 207–233. doi: 10.1016/j.ejca.2019.12.013.
2. Arbyn M, Anttila A, Jordan J et al. European guidelines for quality assurance in cervical cancer screening. Second Edition. Luxembourg: Office for Official Publications of the European Union. 2008 [online]. Available form: https: //screening.iarc.fr/doc/ND7007117ENC_002.pdf.
3. Májek O, Ngo O, Bučková B et al. Screening karcinomu děložního hrdla: silné a slabé stránky dle dostupných dat. 2022 [online]. Dostupné z: https: //docplayer.cz/105996301-Screening-karcinomu-delozniho-hrdla-silne-a-slabe-stranky-dle-dostupnych-dat.html.
4. Ponti A, Anttila A, Ronco G et al. Cancer Screening in the European Union. Report on the imple - mentation of the Council Recommendation on cancer screening. 2017 [online]. Available from: https: //screening.iarc.fr/EUreport.php.
5. Dušková J, Beková A, Dvořák V et al. Výsledky Národního programu screeningu karcinomu děložního hrdla v České republice. Klin Onkol 2014; 27 (Suppl 2): 79–86. doi: 10.14735/amko20142S79.
6. Altová A, Kulhánová I, Brůha L et al. Brest and cervical cancer screening attendance among Czech women. Cent Eur J Public Health 2021; 29 (2): 90–95. doi: 10.21101/cejph.a6623.
7. Broberg G, Wang J, Östberg AL et al. Socio-economic and demographic determinants affecting participation in the Swedish cervical screening program: a population-based case-control study. PloS One 2018; 13 (1): e0190171. Doi: 10.1371/journal.pone.0190171.
8. Bennett KF, Waller J, Chorley AJ et al. Barriers to cervical screening and interest in self-sampling among women who actively decline screening. J Med Screen 2018; 25 (4): 211–217. doi: 10.1177/0969141318767471.
9. Marlow L, McBride E, Varnes L et al. Barriers to cervical screening among older women from hard-to-reach groups: a qualitative study in England. BMC Womens Health 2019; 19 (1): 38. doi: 10.1186/s12905-019-0736-z.
10. Willems B, Bracke P. The education gradient in cancer screening participation: a consistent phenomenon across Europe? Int J Public Health 2018; 63 (1): 93–103. doi: 10.1007/s000 38-017-1045-7.
11. Petkeviciene J, Ivanauskiene R, Klumbiene J. Sociodemographic and lifestyle determinants of non-attendance for cervical cancer screening in Lithuania, 2006–2014. Public Health 2018; 156 : 79–86. doi: 10.1016/j.puhe.2017.12.014.
12. Gianino MM, Lenzi J, Bonaudo M et al. Organized screening programmes for breast and cervical cancer in 17 EU countries: trajectories of attendance rates. BMC Public Health 2018; 18 (1): 1236. doi: 10.1186/s12889-018-6155-5.
13. Mancuso JM. Health literacy: a concept/dimensional analysis. Nurs Health Sci 2008; 10 (3): 248–255. doi: 10.1111/J.1442-2018. 2008.00394.X.
14. Kim K, Han HR. Potential links between health literacy and cervical cancer screening behaviors: a systematic review. Psychooncology 2016; 25 (2): 122–130. doi: 10.1002/pon.3883.
15. Taber JM, Leyva B, Persoskie A. Why do people avoid medical care? A qualitative study using national data. J Gen Intern Med 2015; 30 (3): 290–297. doi: 10.1007/S11606-014-3089-1.
16. Moser RP, Arndt J, Han PK et al. Perceptions of cancer as a death sentence: prevalence and consequences. J Health Psychol 2014; 19 (12): 1518–1524. doi: 10.1177/1359105313494924.
17. Wilding S, Wighton S, Halligan D et al. What factors are most influential in increasing cervical cancer screening attendance? An online study of UK-based women. Health Psychol Behav Med 2020; 8 (1): 314–328. doi: 10.1080/21642850.2020.1798239.
18. O projektu – Optimalizace programu screeningu karcinomu děložního hrdla zavedením detekce genomu lidského papilomaviru pomocí samoodběrových sad u žen dlouhodobě se neúčastnících stávajícího screeningu. 2022 [online]. Dostupné z: https: //nsc.uzis.cz/zdravy cipek/ index.php?pg=o-projektu.
Štítky
Detská gynekológia Gynekológia a pôrodníctvo Reprodukčná medicína
Článok vyšiel v časopiseČeská gynekologie
Najčítanejšie tento týždeň
2022 Číslo 4- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Ne každé mimoděložní těhotenství musí končit salpingektomií
- Gynekologické potíže pomáhá účinně zvládat benzydamin
- Mýty a fakta ohledně doporučení v těhotenství
-
Všetky články tohto čísla
- Comparison of enhanced recovery protocol with conventional care in patients undergoing urogynecological surgery
- Bariéry českých žen v účasti na screeningu karcinomu děložního hrdla
- Gravidita v jizvě po císařském řezu – retrospektivní analýza případů z let 2012–2021
- Vaskularizovaná léze myometria
- Pacientka s primárním adenokarcinomem apendixu metastazujícím do ovaria
- Amniotic fluid embolism – review and multicentric case analysis
- SARS-CoV-2 placentitida jako příčina intrauterinního úmrtí plodu u pacientky s infekcí covid-19 a probíhajícím HELLP syndromem
- Cefalothorakoomfalopagus – vzácný typ spojených dvojčat z pohledu patologa
- Unilaterálna makrocystická dysplázia a kontralaterálna agenéza obličky u monoamniálneho dvojčaťa
- Dělohu zachovávající operace adenomyózy a její vliv na reprodukční výsledky
- Role elektrické „power“ morcelace v minimálně invazivní gynekologické operativě
- Perforace dělohy při nitroděložních výkonech a její řešení
- Česká gynekologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Perforace dělohy při nitroděložních výkonech a její řešení
- Dělohu zachovávající operace adenomyózy a její vliv na reprodukční výsledky
- Amniotic fluid embolism – review and multicentric case analysis
- Gravidita v jizvě po císařském řezu – retrospektivní analýza případů z let 2012–2021
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



