-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Atypický průběh Crohnovy choroby s postižením tlustého střeva u mladého nemocného
Atypical course of Crohn’s disease with colonic involvement in a young patient
A case of a young man treated by acute colectomy for severe colitis refractory to pharmacologic therapy is presented. Based on the presence of new atypical ulcers in his rectal stump, the disease was reclassified from ulcerative colitis to Crohn’s disease before subsequent reconstructive surgery. Ileorectal anastomosis was prefered to ileal pouch anal anastomosis.
Key words:
Crohn’s disease – colitis – colectomy
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
22. 1. 2016Accepted:
8. 2. 2016
Autori: P. Vítek 1,2; I. Mikoviny Kajzrlíková 1; Přemysl Falt 2,3
; P. Zonča 2,4; J. Platoš 1; M. Lukáš 5
Pôsobisko autorov: Beskydské Gastrocentrum, Interní oddělení, Nemocnice ve Frýdku‑ Místku, p. o. 1; LF OU v Ostravě 2; Centrum péče o zažívací trakt, Vítkovická nemocnice a. s., Ostrava 3; Chirurgická klinika LF OU a FN Ostrava 4; Klinické a výzkumné centrum pro střevní záněty ISCARE I. V. F. a. s., Praha 5
Vyšlo v časopise: Gastroent Hepatol 2016; 70(1): 61-64
Kategória: IBD: kazuistika
doi: https://doi.org/10.14735/amgh201661Súhrn
Prezentujeme případ nemocného, u kterého bylo nutné pro těžkou ataku kolitidy refraktorní na medikamentózní léčbu provést akutní kolektomii. Před provedením rekonstrukční operace byla na základě nového nálezu atypických vředů v pahýlu rekta revidována diagnóza směrem k indeterminované kolitidě s rysy Crohnovy choroby a bylo rozhodnuto o jiném typu rekonstrukční operace. U nemocného byla preferována ileorektální anastomóza před ileopouch‑anální anastomózou.
Klíčová slova:
Crohnova nemoc – kolitida – kolektomieÚvod
Těžká ataka kolitidy patří mezi závažné komplikace průběhu idiopatického střevního zánětu (IBD). Prezentujeme případ nemocného se závažným průběhem těžké kolitidy refrakterní na medikamentózní terapii a nutností revize původní diagnózy během následného sledování a plánování chirurgické léčby.
Popis případu
Jedná se o 21letého muže, který byl rok v péči gastroenterologa pro ulcerózní kolitidu (UC) (totální tvar) v klinické a laboratorní remisi na terapii 3 g mesalazinu/ den. Nemocný byl přijat na interní oddělení pro asi týden trvající průjmy s frekvencí 5 – 10 stolic/ den s příměsí krve, febriliemi až 39 °C a křečovitými bolestmi břicha. Při vstupním klinickém vyšetření byla zaznamenána sinusová tachykardie 120/ min a v laboratorním nálezu leukocytóza 12,8 × 109/l a elevace hodnoty CRP na hodnotu 139 mg/ l. Nemocný byl přijat k hospitalizaci s diagnózou těžké ataky UC, byla vyloučena infekce Clostridium difficile, kultivace na ostatní bakteriální patogeny vč. Campylobater jejuni byla rovněž negativní. Vstupně byl proveden prostý RTG břicha bez nálezu hladinek či volného plynu, dále byla doplněna sigmoideoskopie s nálezem těžkého ulcerózního zánětu s kontinuálním postižením rekta a sigmoidea (Mayo skóre 3) (obr. 1).
Obr. 1. Endoskopie – aktivní proktokolitida (Mayo 3 skóre). Fig. 1. Endoscopy – active proctocolitis (Mayo 3 score). 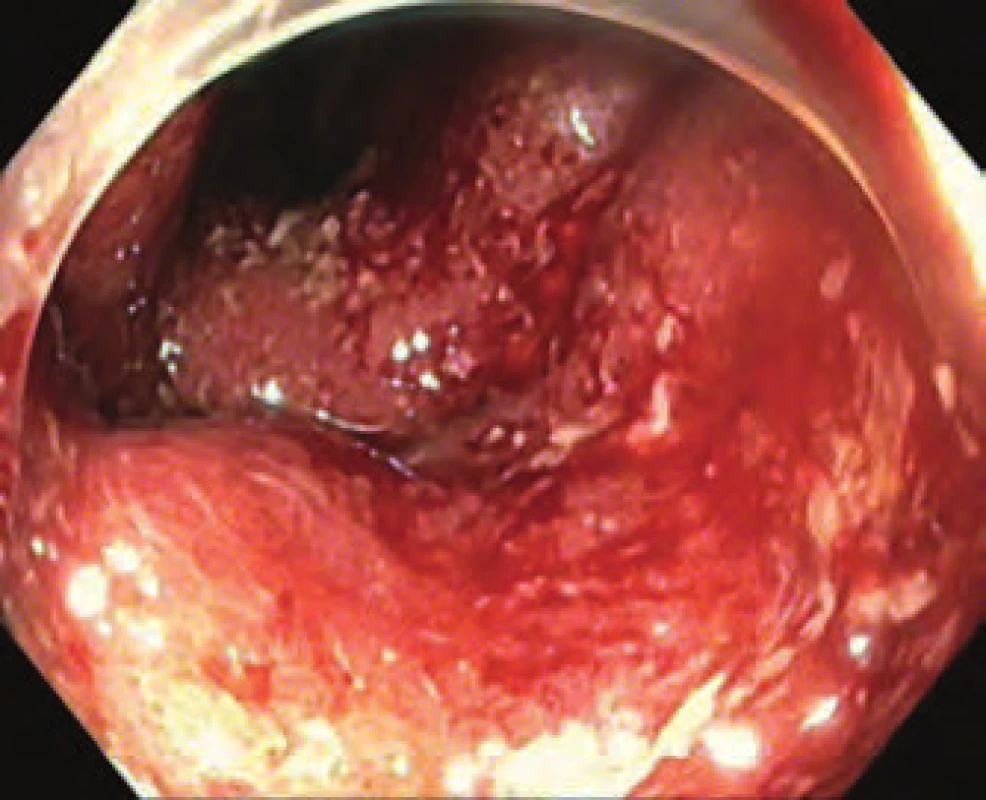
V léčbě byly od počátku hospitalizace nasazeny parenterální kortikoidy v dávce 125 mg metylprednisolonu/ den, infuzní terapie krystaloidy, v terapii byl nemocný od počátku rovněž léčen parenterálním ciprofloxacinem. Čtvrtý den hospitalizace trvaly průjmovité stolice ve frekvenci 10/ den, subfebrilie, v laboratoři došlo pouze k mírnému poklesu CRP na 94 mg/ l. Kontrolní RTG snímek břicha neprokázal patologickou dilataci kolon. Stav byl vyhodnocen jako nedostatečná odpověď na léčbu a nemocný byl po konzultaci přeložen k další terapii do centra pro biologickou léčbu. Zde bylo pokračováno v léčbě na multioborové jednotce intenzivní péče a nemocnému byl celkově pátý den od prvního přijetí do nemocnice podán parenterální infliximab (IFX) jako záchranná terapie v dávce 5 mg/kg. Pacient byl dále léčen komplexní podpůrnou terapií vč. parenterální výživy. Po přechodném zlepšení došlo po pěti dnech ke klinickému zhoršení s recidivou krvavých průjmů a febrilií. Bylo doplněno CT břicha s nálezem pankolitidy bez známek toxického megakolon či mezikličkového abscesu, nemocnému byla proto s odstupem sedmi dnů ještě podána další dávka IFX 5 mg/ kg. I přes tuto terapii došlo ke klinické progresi stavu s hemoragickými průjmy, febriliemi, vzestupem CRP na 170 mg/ l a anemizací. U nemocného byla proto indikována laparoskopická totální kolektomie se slepým uzavřením pahýlu rekta a terminální ileostomií, která byla provedena 16. den od prvního přijetí do nemocnice. Histologie z resekátu potvrdila těžkou pankolitidu s perikolitidou, nález byl v souladu s diagnózou UC. U nemocného došlo přes nutriční podporu k významnému váhovému úbytku o 24 % tělesné hmotnosti během jednoho měsíce (vstupní hmotnost 75 kg, po operačním výkonu pak 57 kg). Pooperační průběh byl ovšem příznivý, docházelo k rychlé úpravě nutričního deficitu a nemocný byl propuštěn do péče gastroenterologa k dalšímu sledování a určení strategie další léčby.
S odstupem osmi týdnů po operaci byla u nemocného provedena kontrolní endoskopie pahýlu rekta s nálezem vysoce aktivního zánětu (Mayo skóre 3) (obr. 2). Pacient byl léčen lokální aplikací mesalazinu ve formě čípků, budesonidu ve formě rektální pěny a byla mu nasazena imunosupresiva – azathioprin v obvyklé dávce. U nemocného však byla vzhledem k anamnéze vysoce aktivní UC rezistentní i na biologickou léčbu (BL) preferenčně zvažována resekce pahýlu rekta a vytvoření ileopouch ‑ anální anastomózy (IPAA) jako definitivní řešení spíše než vytvoření ileorektální anastomózy (IRA).
Obr. 2. Aktivní proktitida (Mayo 3 skóre). Fig. 2. Active proctitis (Mayo 3 score). 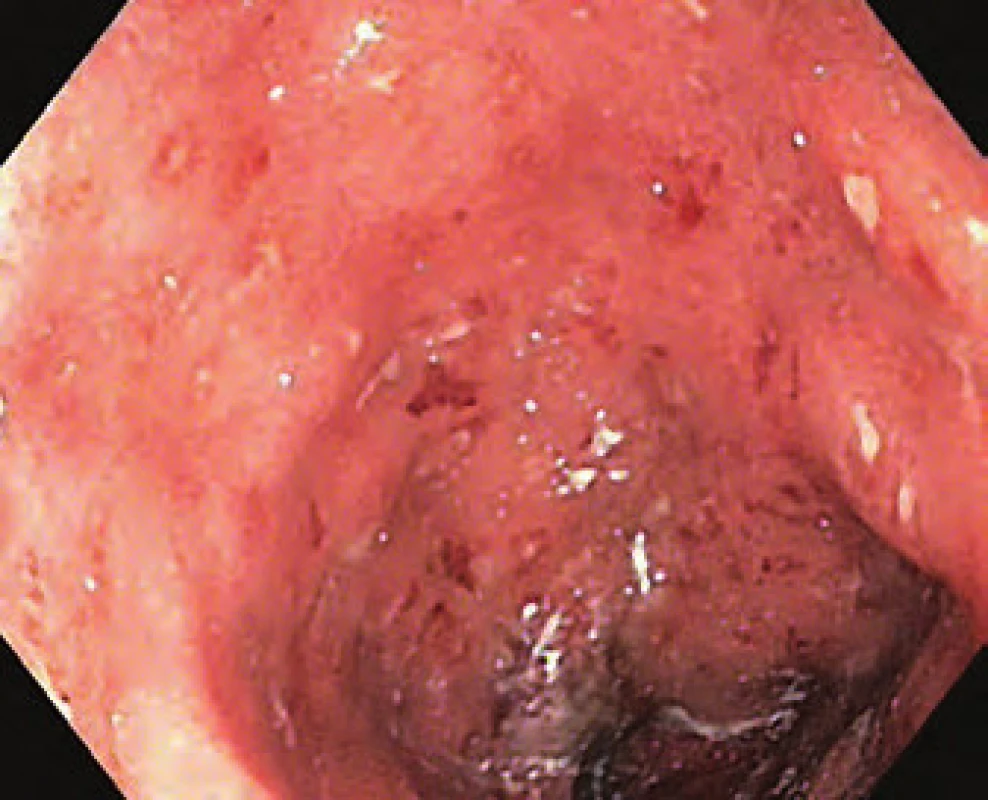
Při kontrole po dalších osmi týdnech byl však endoskopický nález v pahýlu rekta překvapivý. Došlo k regresi difuzní proktitidy, nově se však objevily poměrně hluboké ulcerace v orální polovině pahýlu (obr. 3). Postupně byly vyloučeny infekce cytomegalovirem a bakteriální infekce, histologie prokázala nespecifické zánětlivé změny. Sérologie prokázala negativitu p ‑ ANCA a hraniční pozitivitu ASCA protilátek. K vyloučení IBD v jiných etážích gastrointestinálního traktu byly doplněny gastroduodenoskopie, kapslová enteroskopie a terminální ileoskopie přes stomii, všechny s normálním endoskopickým nálezem.
Obr. 3. Ulcerace v orální polovině pahýlu rekta. Fig. 3. Ulcers in the oral part of the rectal stump. 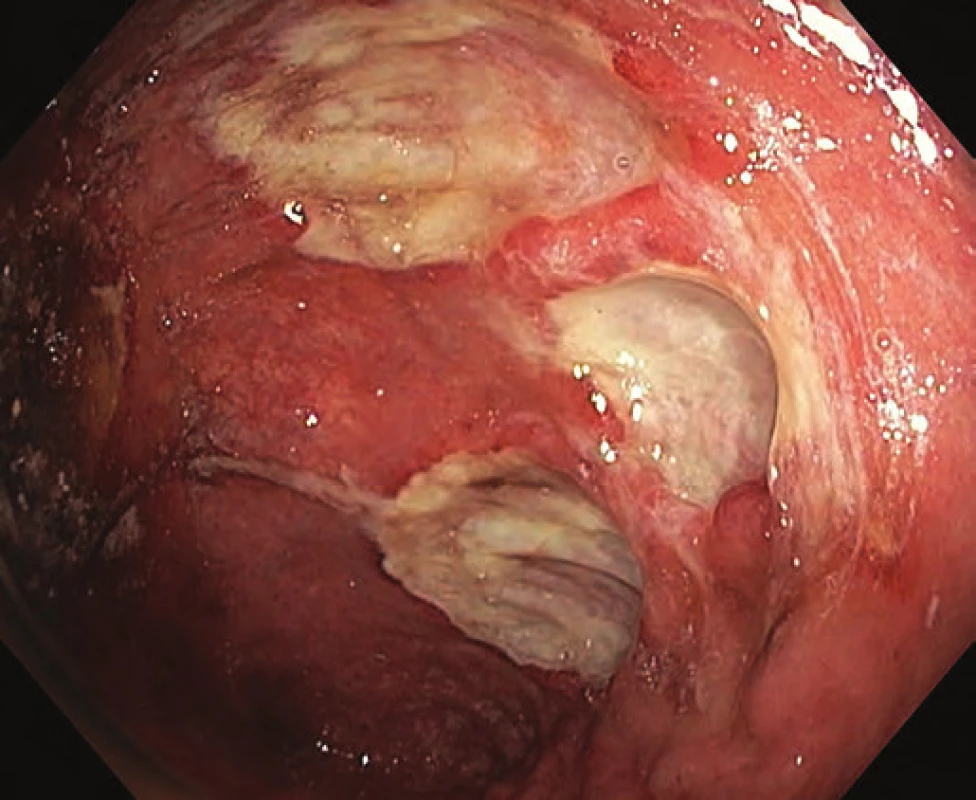
Vzhledem k velmi neobvyklému nálezu v rektu bylo u nemocného provedeno ještě konziliární vyšetření na vyšším pracovišti, při kterém byl nález v rektu rovněž hodnocen jako velmi atypický pro UC. Při výkonu byly odebrány kontrolní biopsie z ulcerací rekta. Dle patologického nálezu svědčily histologické vzorky spíše pro Crohnovu chorobu (CD) než pro UC. Vzhledem k tomu byla u nemocného doporučena BL ke zhojení ulcerací pouche a následně pak provedení IRA.
U pacienta byla proto sedm měsíců po provedené kolektomii k stávající lokální i celkové terapii přidána BL adalimumabem ve standardním dávkování. Při endoskopické kontrole po třech měsících bylo již patrné hojení ulcerací (obr. 4 a 5), které byly po dalších dvou měsících již kompletně reepitelizovány (obr. 6). Nemocný má naplánován termín IRA.
Obr. 4. Hojení ulcerací během terapie adalimumabem – bílé světlo. Fig. 4. Mucosal healing during adalimumab therapy – white light. 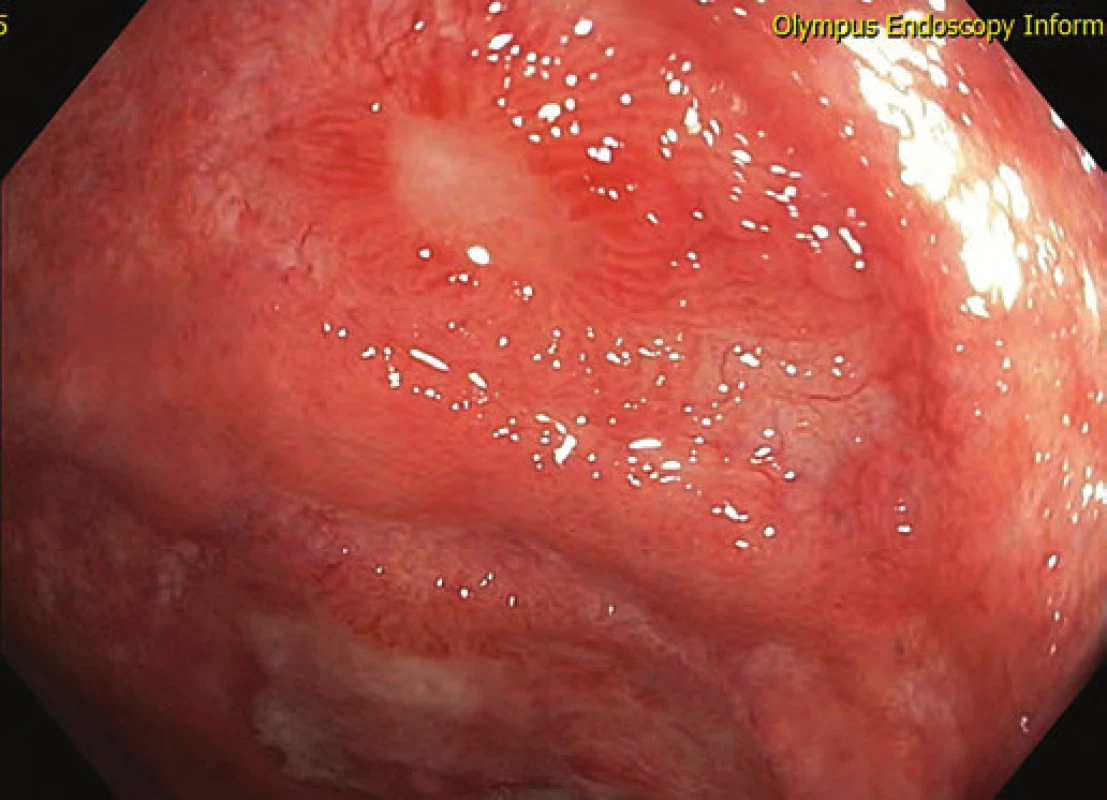
Obr. 5. Hojení ulcerací během terapie adalimumabem – NBI. Fig. 5. Mucosal healing during adalimumab therapy – NBI. 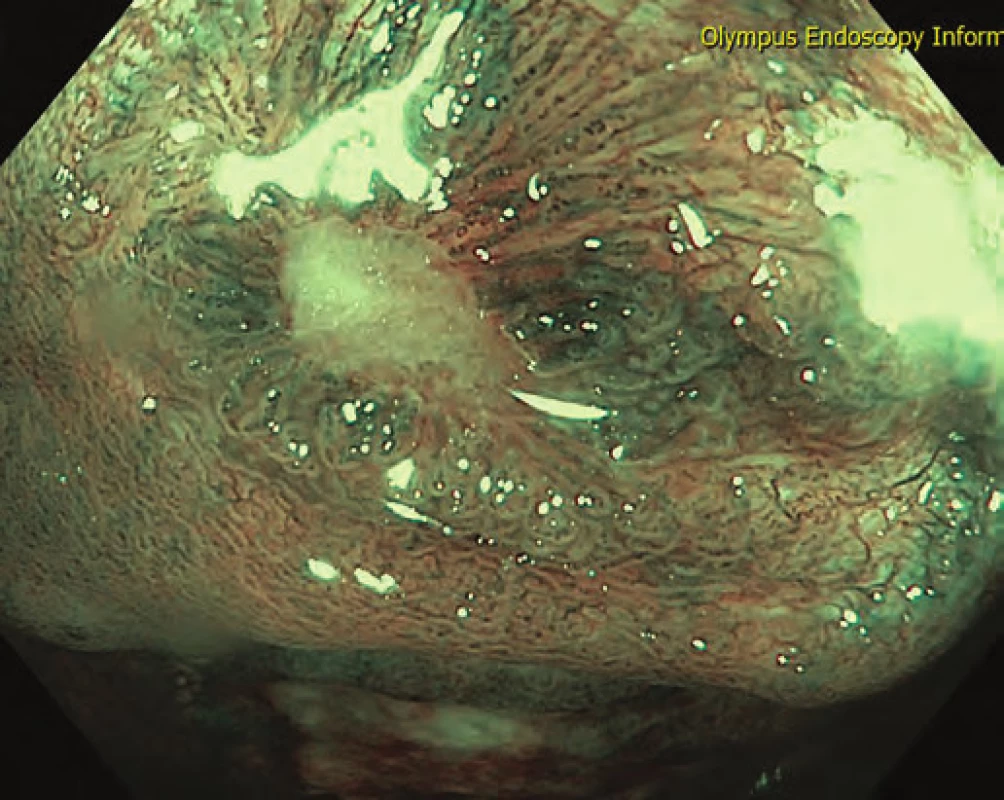
Obr. 6. Kompletní reepitelizace ulcerací rekta. Fig. 6. Complete reepithelisation of rectal ulcers. 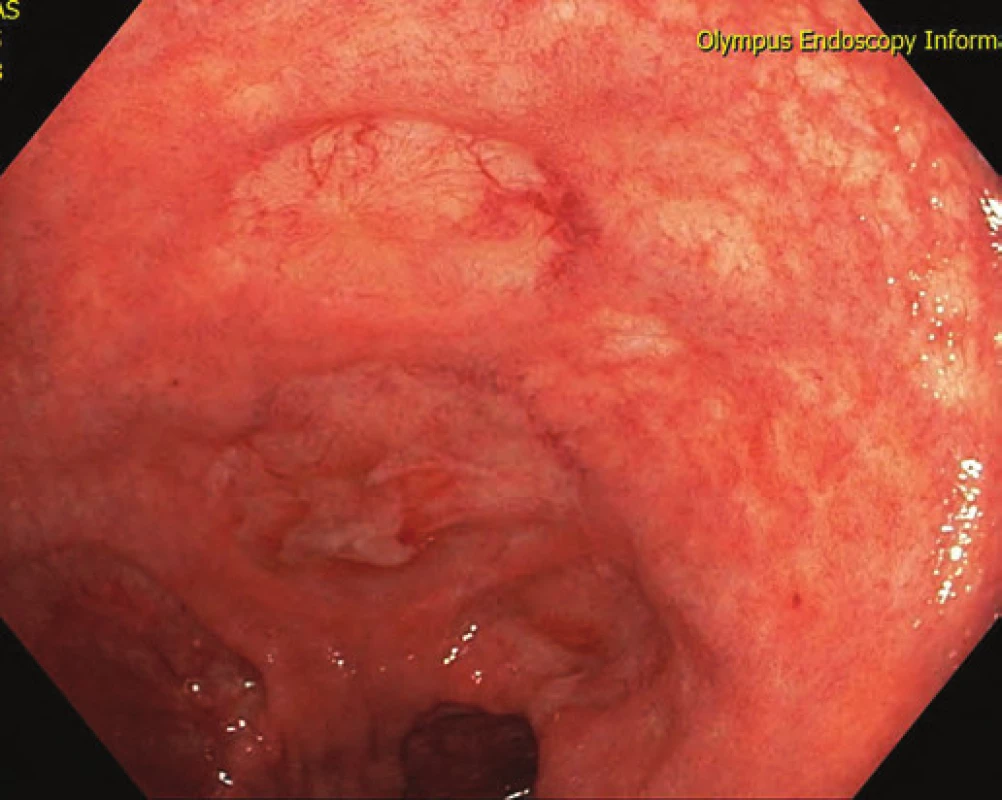
Diskuze
Těžká ataka UC je charakterizována více než šesti krvavými průjmy za den a současně jakoukoli známkou systémové toxicity (febrilie, tachykardie, elevace CRP a FW nad 30) [1]. Náš pacient kritéria těžké ataky UC splňoval. Metanalýza celkem 32 studií u těchto nemocných ukázala kompletní nebo částečnou odpověď na intravenózní aplikace kortikosteroidů u 67 % případů, u 27 % pacientů bylo nutno provést kolektomii [2]. Jako záchranná léčba druhé linie jsou u těchto nemocných po zhodnocení terapie po 72 hod od aplikace steroidů nejčastěji zvažovány cyklosporin nebo IFX. U našeho nemocného bylo onemocnění po třech dnech aplikace intravenózního metylprednisolonu hodnoceno jako refrakterní na terapii steroidy a byl aplikován IFX. V aplikaci IFX u akutní těžké ataky UC je obvykle používáno standardní dávkování (5 mg/ kg, v týdnech 0, 2, 6 a poté každých osm týdnů), recentní studie však prokázala, že akcelerovaný režim, ve kterém jsou podány první tři dávky již během tří týdnů, může u pacientů významně snížit riziko kolektomie [3]. U našeho pacienta byl použit akcelerovaný režim s podáním druhé dávky IFX s odstupem jednoho týdne, absence klinické i laboratorní odpovědi na léčbu však vedla k rozhodnutí o provedení kolektomie.
Rozlišení mezi základními typy IBD (CD a UC) je obvykle učiněno na základě nálezu zobrazovacích metod (endoskopie, MR, CT), histologie, sérologie (ANCA, ASCA protilátky), fyzikálního vyšetření a klinického průběhu [4]. Pokud provedená vyšetření nesvědčí jednoznačně pro typ IBD, používá se pojem „indeterminovaná kolitida“, případně „kolonický IBD, neklasifikovaný typ“. V případě našeho nemocného svědčily původní parametry před těžkou atakou pro UC vč. histologie, kontinuálního endoskopického postižení a pozitivity ANCA protilátek. Po kolektomii a standardní léčbě typické proktitidy však došlo k rozvoji ulcerací v orální polovině slepě uzavřeného rekta a objevily se lehce pozitivní ASCA protilátky. Po vyloučení infekčních příčin byly histologie i endoskopický obraz na vyšším pracovišti hodnoceny jako možná CD. Postižení orálních partií gastrointestinálního traktu CD se neprokázalo, avšak vzhledem k tomu, že pacienti s indeterminovanou kolitidou ve 30 – 40 % vyvinou CD v oblasti pouche, nebylo přistoupeno k IPAA, ale k IRA.
V literatuře je u některých nemocných s CD popisována asociace pozitivity p ‑ ANCA protilátek s kolonickým postižením obdobného typu jako u UC. Předpokládá se proto, že tyto protilátky jsou spíše spojeny s postižením tlustého střeva než s typem onemocnění [5]. Je také popisován významný pokles titru ANCA protilátek po proktokolektomii u nemocných s UC. Vývoj sérologie u našeho pacienta by této hypotéze odpovídal.
Indikace chirurgické léčby UC zahrnují akutní komplikace onemocnění (perforace, toxické megakolon, život ohrožující krvácení, fulminantní průběh refrakterní k medikamentózní terapii) a také elektivní indikace (perzistující symptomy přes medikamentózní léčbu, vysoké riziko nádorového onemocnění). Načasování a typ výkonu závisí na těsné spolupráci gastroenterologa a chirurga [6]. V akutním stavu se obvykle provádí urgentní kolektomie s terminální ileostomií a slepým uzavřením rekta. Rekonstrukční operace se následně provádí po stabilizaci stavu pacienta v druhé době [7]. Pro většinu nemocných je vhodné provedení restorativní proktektomie a IPAA. U pacientů se špatnou funkcí svěračů je možné provedení proktektomie a ponechání terminální ileostomie, případně pak při malém postižení rekta vytvoření IRA. U pacientů s indeterminovanou kolitidou je ovšem v případě následné revize diagnózy k CD pozorováno vyšší riziko selhání pouche [8].
Klíčový pro rozhodnutí o další strategii chirurgické léčby IBD našeho nemocného byl tedy nový endoskopický nález ulcerací před rekonstrukční operací. Po jejich zhojení při BL adalimumabem bylo indikováno provedení IRA.
Závěr
Před provedením rekonstrukční operace po totální kolektomii pro akutní ataku kolitidy refrakterní na medikamentózní léčbu byla na základě nového nálezu atypických vředů v pahýlu rekta revidována diagnóza směrem k indeterminované kolitidě s rysy CD. Na základě této diagnostické revize bylo rozhodnuto o jiném typu rekonstrukční operace, což se pro úspěšnost chirurgické léčby v našem případě jeví jako klíčové.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 22. 1. 2016
Přijato: 8. 2. 2016MU Dr. Petr Vítek, Ph.D., MBA
Beskydské Gastrocentrum
Interní oddělení
Nemocnice ve Frýdku‑ Místku, p. o.
El. Krásnohorské 321
738 01 Frýdek‑ Místek
vitekp@nemfm.cz
Zdroje
1. Dignass A, Eliakim R, Magro F et al. Second European evidence‑based consensus on the diagnosis and management of ulcerative colitis part 1: definitions and diagnosis. J Crohns Colitis 2012; 6(10): 965 – 990. doi: 10.1016/ j.crohns.2012.09.003.
2. Turner D, Walsh CM, Steinhart AH et al. Response to corticosteroids in severe ulcerative colitis: a systematic review of the literature and a meta‑regression. Clin Gastroenterol Hepatol 2007; 5(1): 103 – 110.
3. Gibson DJ, Heetun ZS, Redmond CE et al.An accelerated infliximab induction regimen reduces the need for early colectomy in patients with acute severe ulcerative colitis. Clin Gastroenterol Hepatol 2015; 13(2): 330 – 335. doi: 10.1016/ j.cgh.2014.07.041.
4. Silverberg MS, Satsangi J, Ahmad T et al. Toward an integrated clinical, molecular and serological classification of inflammatory bowel disease: report of a Working party of the 2005 Montreal world congress of gastroenterology. Can J Gastroenterol 2005; 19 (Suppl A): 5A – 36A.
5. Joossens S, Reinisch W, Vermeire S et al. The value of serologic markers in indeterminate colitis: a prospective follow‑up study. Gastroenterology 2002; 122(5): 1242 – 1247.
6. Windsor A, Michetti P, Bemelman W et al. The positioning of colectomy in the treatment of ulcerative colitis in the era of biologic therapy. Inflamm Bowel Dis 2013; 19(12): 2695 – 2703.
7. Holubar SD, Larson DW, Dozois EJ et al. Minimally invasive subtotal colectomy and ileal pouch ‑ anal anastomosis for fulminant ulcerative colitis: a reasonable approach? Dis Colon Rectum 2009; 52(2): 187 – 192. doi: 10.1007/ DCR.0b013e31819a5cc1.
8. Yu CS, Pemberton JH, Larson D. Ileal pouch-anal anastomosis in patients with indeterminate colitis: long-term results. Dis Colon Rectum 2000; 43(11): 1487 – 1496.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článek Miniinvazivní chirurgie v léčbě nespecifických střevních zánětů – výhody, rizika a perspektivyČlánek Jubilejní rok 2016…Článek Lékařské uměníČlánek XXI. Gastrofórum 2016Článek Správná odpověď na kvízOportunní infekce Mycobacterium marinum u imunokompromitovaného pacientaČlánek Autodidaktický test: IBD
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2016 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Doporučení pro podávání biologické terapie u idiopatických střevních zánětů: třetí, aktualizované vydání
- Skúsenosti s liečbou biosimilárnym infliximabom CT-P13 u pacientov s nešpecifickými zápalovými ochoreniami čreva – retrospektívna štúdia
- Dlouhodobé funkční výsledky a kvalita života nemocných s ulcerózní kolitidou po proktokolektomii s ileopouch-anální anastomózou
- Soutěž o dvě nejlepší původní práce 2016
- Imunopatologické komplikace biologické léčby blokátory TNF-α
- Fekální mikrobiální transplantace u idiopatických střevních zánětů
- Miniinvazivní chirurgie v léčbě nespecifických střevních zánětů – výhody, rizika a perspektivy
- Atypický průběh Crohnovy choroby s postižením tlustého střeva u mladého nemocného
- Kombinovaná léčba chronické hepatitidy B
- Jubilejní rok 2016…
- Nový člen redakční rady časopisu
-
XXI. Gastrofórum 2016
20.– 23. január 2016 - Lékařské umění
- 21st Gastroforum, 2016
- Výběr z mezinárodních časopisů
- Kožní změny u pacienta s ulcerózní kolitidou vyžadují multioborovou spolupráci
-
Správná odpověď na kvíz
Oportunní infekce Mycobacterium marinum u imunokompromitovaného pacienta - Autodidaktický test: IBD
- Cortiment® – první orální budesonid pro léčbu mírně až středně aktivní ulcerózní kolitidy
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Cortiment® – první orální budesonid pro léčbu mírně až středně aktivní ulcerózní kolitidy
- Fekální mikrobiální transplantace u idiopatických střevních zánětů
- Dlouhodobé funkční výsledky a kvalita života nemocných s ulcerózní kolitidou po proktokolektomii s ileopouch-anální anastomózou
- Imunopatologické komplikace biologické léčby blokátory TNF-α
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



