-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Spánková endoskopie – cílená endoskopická diagnostika u pacientů s obstrukční spánkovou apnoí
Drug-induced sleep endoscopy – targeted endoscopic diagnosis in patients with obstructive sleep apnea
Aims:
Obstructive sleep apnea (OSA) is characterized by repetitive pauses in breathing during sleep, despite the effort to breathe, and is caused by obstruction of the upper airway. Determining the location of the upper airway obstruction is a diagnostic and therapeutic challenge.Methods:
Seventy-one patients with OSA (9 women and 62 men) underwent awake examination with nasendoscopy and drug-induced sleep endoscopy (DISE). Collapse of the upper airway during wakefulness and DISE was compared. Indications for surgery according to otorhinolaryngology examination before and after DISE were also compared.Results:
During wakefulness and DISE, palatal collapse was different in 30.1% (22/71), oropharyngeal collapse in 66.2% (47/71), tongue base collapse in 39.4% (28/71), and laryngeal collapse in 32.4% (23/71) patients. After DISE, the surgical plan was changed in 66.2% (47) of the patients.Conclusions:
In patients with OSA, DISE helps to identify the site of upper airway obstruction more accurately. The larynx plays an important role in OSA. Furthermore, DISE changes surgical decision-making compared with awake evaluation methods.Key words:
drug-induced sleep endoscopy – obstructive sleep apnea – flexible endoscopy – upper airway – epiglottis
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
15. 1. 2017Accepted:
22. 2. 2017
Autori: J. Hybášková 1,2; O. Jor 3; V. Novák 4; Petr Matoušek 1,2
; Pavel Komínek 1,2
Pôsobisko autorov: Klinika otorinolaryngologie a chirurgie hlavy a krku LF OU a FN Ostrava 1; Katedra kraniofaciálních oborů, LF OU, Ostrava 2; Klinika anesteziologie, resuscitace a intenzivní medicíny, LF OU a FN Ostrava 3; Centrum pro poruchy spánku a bdění – spánková laboratoř, Klinika dětské neurologie LF OU a FN Ostrava 4
Vyšlo v časopise: Gastroent Hepatol 2017; 71(3): 193-198
Kategória: Digestivní endoskopie: původní práce
doi: https://doi.org/10.14735/amgh2017193Súhrn
Cíl:
Obstrukční spánková apnoe (OSA) se vyznačuje opakovanými epizodami částečného nebo úplného uzávěru horních cest dýchacích (HCD) během spánku. Protože všechna vyšetření probíhají při vědomí pacienta, tak hlavním diagnostickým a zároveň i léčebným problémem je určení oblasti, ve které dochází k obstrukci HCD během spánku. Tento problém řeší tzv. spánková endoskopie (DISE – drug-induced sleep endoscopy) – endoskopické vyšetření HCD v uměle navozeném spánku.Metodika:
V období od srpna 2015 do listopadu 2016 bylo pomocí DISE vyšetřeno 71 pacientů (9 žen a 62 mužů) s OSA. Bylo zjišťováno, v jaké míře se liší obstrukce v oblasti HCD při vědomí a během DISE. Dále byly srovnávány indikace k operaci u pacientů vyšetřených v bdělém stavu s indikací k operaci stanovenou na základě DISE vyšetření.Výsledky:
Endoskopické vyšetření při vědomí a ve spánku (při DISE) se v oblasti měkkého patra lišilo v 30,1 % (22 ze 71), v oblasti orofaryngu v 66,2 % (47 ze 71), v oblasti kořene jazyka ve 39,4 % (28 ze 71) a v oblasti epiglottis ve 32,4 % (23 ze 71). Ve 47 ze 71 (66,2 %) případech došlo na základě DISE vyšetření ke změně indikace k operaci.Závěr:
Vyšetření HCD při vědomí neodpovídá stavu HCD ve spánku. Díky tomu i indikace k operaci stanovené při vědomí jsou nepřesné a nedostačující. K nízké úspěšnosti operační léčby pacientů s OSA významnou měrou přispívá 31 % zjištěné patologie v oblasti epiglottis (při vědomí nezjistitelné). DISE by se měla stát nedílnou součástí vyšetřovacího algoritmu u pacientů s chrápáním a OSA.Klíčová slova:
spánková endoskopie – obstrukční spánkové apnoe – flexibilní endoskopie – horní cesty dýchací – epiglottisÚvod
Obstrukční spánková apnoe (OSA) se vyznačuje opakovanými epizodami částečného nebo úplného uzávěru horních cest dýchacích (HCD) během spánku, což je obvykle následováno denní spavostí, zhoršením či vyvoláním neurokognitivních nebo kardiovaskulárních nemocí [1]. Prevalence OSA se pohybuje mezi 4 (muži) a 2 % (ženy) [1–3]. Nejčastějšími příčinami obstrukce dýchacích cest je zúžení velofaryngeálního či retrolinguálního prostoru, dále kraniofaciální deformity nebo obezita [1].
Diagnostickým a zároveň i léčebným problémem je lokalizace místa, kde dochází k obstrukci HCD, aby se na tuto oblast/i zaměřila eventuelní chirurgická léčba [4]. Obtížnost určení míst/a obstrukce ve spánku vyplývá z faktu, že všechna vyšetření jsou prováděna v bdělém stavu pacienta a konfigurace HCD při vědomí a během spánku může být naprosto odlišná [2,3]. Tento problém by mohla vyřešit spánková endoskopie (DISE – druginduced sleep endoscopy). Jedná se o flexibilní endoskopii HCD a hltanu v uměle navozeném spánku pomocí krátkodobých nitrožilně podávaných hypnotik (propofolu) a midazolamu [3–5]. Vyšetření umožňuje objektivizovat míru obstrukce ve spánku, a je tedy podstatně přesnější než prosté endoskopické vyšetření HCD a hltanu u pacienta při vědomí, kdy je zachován tonus svalstva dýchacích cest [2,5]. DISE dává dodatečnou informaci o konfiguraci a dynamice HCD v uměle navozeném spánku a pomáhá zjistit místa obstrukce HCD [4,6–8]. Díky tomu je možné lépe individualizovat a optimalizovat léčbu OSA.
Cílem naší studie bylo srovnání, jak se liší konfigurace HCD v bdělém stavu a během uměle navozeného spánku, a tím zjistit, jakou měrou se liší indikace k operaci stanovené při vědomí a po provedení DISE.
Metodika
Na Klinice otorinolaryngologie a chirurgie hlavy a krku LF OU a FN Ostrava bylo v období od srpna 2015 do listopadu 2016 pomocí DISE vyšetřeno a prospektivně sledováno 71 pacientů s OSA.
Vstupní kritéria DISE
Do prospektivní studie byli zařazeni pacienti mezi 18 a 69 lety s diagnostikovanou OSA pomocí celonoční limitované polygrafie. Zařazeni byli pacienti s lehkou a středně těžkou formou OSA (AHI – apnoea-hypopnoea index 5–25) a dále pacienti s těžkou OSA (AHI ≤ 25), kteří netolerovali léčbu přetlakovou maskou (tab. 1).
Tab. 1. Indikace a kontraindikace DISE. Tab. 1. Indication and contraindication for drug-induced sleep endoscopy. 
OSA – obstrukční spánková apnoe, AHI – apnoe-hypopnoe index, ASA – Americká anesteziologická asociace, CPAP – continuous positive airway pressure ORL vyšetření
U každého pacienta byla důsledně odebrána podrobná anamnéza, dále byl zjištěn věk, pohlaví a vypočítán body mass index. Pacient vyplnil tři standardně používané dotazníky: Epworthská škála spavosti (kvantifikace denní spavosti), dotazník analogové škály chrápání a dotazník pro pacienty s OSA vytvořený na pracovišti.
Hodnocení HCD při vědomí bylo uzpůsobeno hodnocení při DISE. Byl vytvořen protokol hodnocení čtyř míst HCD (měkké patro, orofarynx, kořen jazyka a epiglottis). Hodnotilo se, zda v daných čtyřech místech je nebo není přítomno zúžení. Vzhledem k tomu, že při pohledu flexibilním endoskopem transnazálně zavedeným do oblasti měkkého patra nelze obstrukci tohoto místa příliš validně hodnotit, bylo měkké patro jako jediné hodnoceno pohledem enorálně při otevřených ústech, bez vyplazení jazyka, ostatní oblasti byly hodnoceny pomocí flexibilní endoskopie endoskopem o průměru 3,5 mm zavedeným transnazálně.
- měkké patro (zúžení – webbing zadních patrových oblouků, přítomnost prodloužené uvuly) (obr. 1A a 1B);
- orofarynx (zúžení – zúžení o > 50 %) (obr. 1C a 1D);
- kořen jazyka (zúžení – glossoepiglotické valekuly překryté kořenem jazyka, není zúžení – glossoepiglotické valekuly viditelné) (obr. 1E a 1F);
- epiglottis (zúžení – epiglottis překrývá vchod nad hrtan vč. arytenoidů) (obr. 1G a 1H).
Obr. 1. Hodnocení horních cest dýchacích v bdělém stavu. Měkké patro, hodnoceno pohledem enorálně. Normální nález (A), zúžení – webbing zadních patrových oblouků, prodloužená uvula (B). Orofarynx, hodnoceno endoskopicky transnazálně. Normální nález (C), zúžení – zúžení o > 50 % (D). Kořen jazyka, hodnoceno endoskopicky transnazálně. Normální nález – valekuly viditelné (E), zúžení – valekuly překryté kořenem jazyka (F). Hrtan/epiglottis, hodnoceno endoskopicky transnazálně. Normální nález (G), zúžení – epiglottis překrývá vchod hrtanu (H). Velum, transoral view. Normal finding (A), obstruction – webbing of the posterior tonsillar pillars, elongated uvula (B). Fig. 1. Evaluation of the upper airway during wakefulness. Oropharynx, transnasal endoscopy. Normal finding (C), obstruction – obstruction of more than 50% (D). Tongue base, transnasal endoscopy. Normal finding – complete view of valleculas (E), obstruction – valleculas not visible (covered by the tongue base) (F). Larynx/epiglottis, transnasal endoscopy. Normal finding, full view of the vocal cord (G), obstruction – epiglottis covering the vocal cord, glottis opening not seen (H). 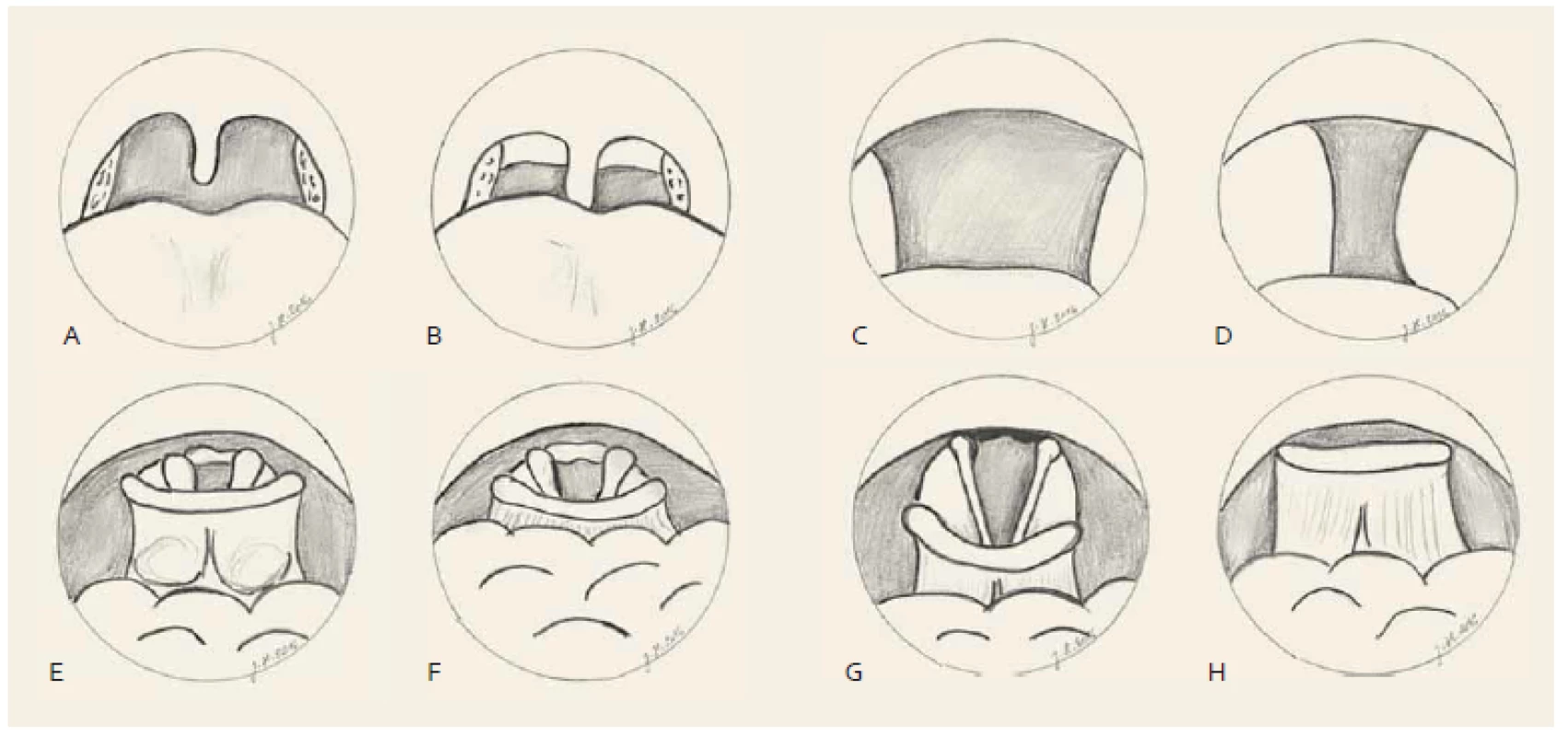
Každý pacient podstoupil podrobné ORL vyšetření s hodnocením velikosti patrových tonzil dle Friedmanna, dále hodnocení vztahu kořene jazyka k měkkému patru pomocí klasifikace Mallampati.
Na základě těchto vyšetření byla stanovena indikace k operaci – uvulopalatofaryngoplastika (UPPP) samostatně nebo současně s radiofrekvenční termoterapií kořene jazyka (RFITT – radiofrequency induced thermal therapy). Poté pacienti podstoupili DISE vyšetření.
Spánková endoskopie
DISE byla prováděna za jednodenní hospitalizace na Klinice ORL a chirurgie hlavy a krku FN Ostrava jako samostatné vyšetření, operační výkon byl event. proveden až v druhé době. Vyšetření bylo zahájeno podáním premedikace – midazolam v dávce 5 mg intramuskulárně a atropin v dávce 0,5 mg intramuskulárně 30 min před odjezdem na sál. Vyšetření bylo prováděno na standardním operačním sále vybaveném anesteziologickou věží, za monitorace životních funkcí pacienta (krevní tlak, saturace krve kyslíkem, elektrokardiogram). Na operačním sále byla provedena lokální anestezie sliznic nosu (10% lidocain). Následně byl pacient anesteziologem uveden do umělého spánku bolusem propofolu intravenózně 1 mg/kg, umělý spánek byl udržován dalšími bolusy propofolu 10–20 mg každých 3–5 min tak, aby pacient chrápal a hloubka spánku byla dle BIS indexu (bispektrální index – hloubka analgosedace) mezi 50 a 70. V průběhu tohoto uměle navozeného spánku byla provedena endoskopie HCD flexibilním endoskopem o průměru 3,5 mm. V každé ze čtyř etáží (měkké patro, laterální stěny hltanu, kořen jazyka a epiglottis) byl endoskop postupně zastaven a byly sledovány obstrukce, jejich stupeň a typ. Záznam byl nahrán a následně hodnocen.
Při nálezu obstrukce v oblasti kořene jazyka bylo součástí vyšetření i manuální předsunutí dolní čelisti do okluze chrupu horní a dolní čelisti a následně i do maximálního předsunu dolní čelisti. a hodnocení efektu tohoto zákroku jako prediktor efektivnosti stomatochirurgické léčby (mandibulární protraktor, chirurgický předsun čelistí).
Hodnocení DISE
K hodnocení výsledků DISE byla použita VOTE (velum, oropharynx, tongue, epiglottis) klasifikace dle Keziriana, podle které je hodnocena obstrukce na čtyřech místech HCD – oblast měkkého patra, laterálních stěn faryngu vč. patrových tonzil, kořene jazyka a epiglottis. Je hodnocen jednak stupeň obstrukce a jednak její konfigurace (předozadní, cirkulární, laterolaterální). Stupeň obstrukce v každé této části je hodnocen třemi stupni: 0 – žádná obstrukce, 1 – částečná obstrukce, 2 – úplná obstrukce [9].
Tímto byla získána data o obstrukcích na čtyřech místech HCD při vědomí a během umělého spánku a následně byly výsledky srovnány. Dále na základě výsledků DISE byla stanovena indikace k operaci a tato pak srovnána s indikací, kterou jsme stanovili na základě vyšetření při vědomí.
Výsledky
Na Klinice otorinolaryngologie a chirurgie hlavy a krku LF OU a FN Ostrava bylo v období od srpna 2015 do listopadu 2016 pomocí DISE vyšetřeno 71 pacientů (tab. 2). Lehká OSA byla diagnostikována u 21 ze 71 pacientů (29,6 %), středně těžká OSA u 14 ze 71 (19,7 %) pacientů a těžká OSA u 36 ze 71 (50,7 %) pacientů.
Tab. 2. Vyšetřovaný soubor pacientů. Tab. 2. Baseline patient characteristics. 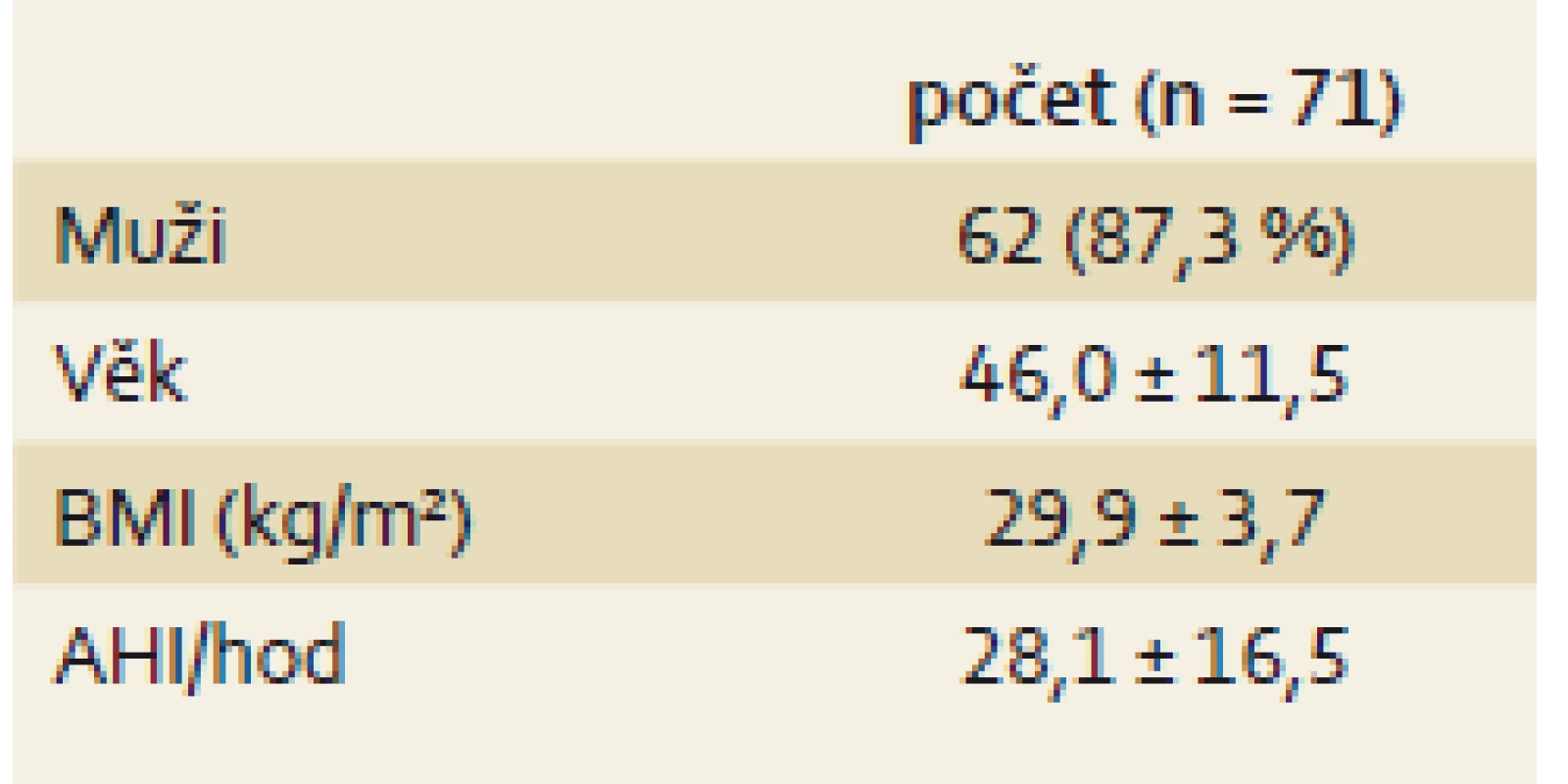
BMI – body mas index AHI – apnoe-hypopnoe index Zúžení v oblasti měkkého patra v bdělém stavu bylo přítomno u 48 ze 71 (67,6 %) pacientů, zatímco při DISE byla částečná nebo úplná obstrukce pozorována u 70 ze 71 (98,6 %) pacientů (obr. 2). V oblasti orofraryngu bylo při vědomí zjištěno zúžení u 12 ze 71 (16,9 %) pacientů, zatímco při DISE u 59 ze 71 (83,1 %), dále v oblasti kořene jazyka se při vědomí zúžení vyskytovalo u 55 ze 71 (77,5 %) pacientů, ve srovnání s 45 ze 71 (63,4 %) pacientů při DISE a nakonec v oblasti epiglottis byla při vědomí zjištěna patologie pouze u 1 pacienta (1,4 %), zatímco při DISE u 22 ze 71 (31,0 %) (tab. 3).
Obr. 2. Úplná koncentrická obstrukce měkkého patra během DISE. Fig. 2. Complete concentric palatal collapse during drug-induced sleep endoscopy. 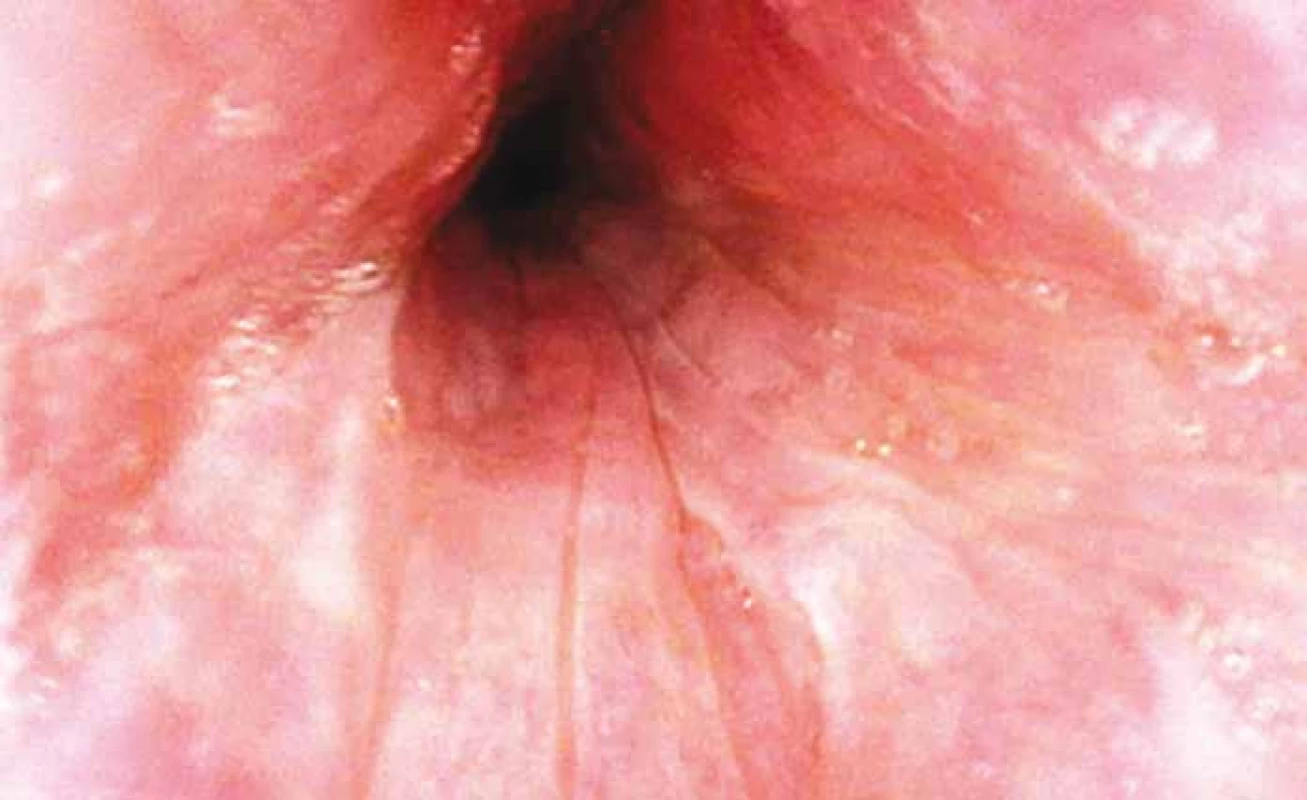
Tab. 3. Srovnání obstrukce HCD při vědomí a při DISE. Tab. 3. Obstruction of the upper airway during wakefulness and during drug-induced sleep endoscopy. 
HCD – horní cesty dýchací Při DISE vyšetření byla obstrukce na dvou a více místech pozorována u 69 ze 71 (97,2 %) pacientů, obstrukce na všech čtyřech místech u 11 ze 71 (15,5 %) pacientů. Nejčastější kombinací byla obstrukce měkkého patra, laterálních stěn hltanu a kořene jazyka u 23 ze 71 pacientů (32,4 %) (tab. 4).
Tab. 4. Kombinace obstrukce HCD při DISE. Tab. 4. Type of multilevel collapse in the upper airway. 
HCD – horní cesty dýchací Ve 47 ze 71 (66,2 %) případů došlo na základě DISE vyšetření ke změně indikace k operaci. Nejčastější změnou v indikaci byla změna UPPP a RFITT pouze v samotnou UPPP, a to v 11 ze 47 (23,4 %) případů, druhou nejčastější pak změna z UPPP na UPPP + RFITT v 7 ze 47 (14,9 %) případů.
Diskuze
DISE je prozatím jediná metoda k odhalení míst/a obstrukce v HCD při uměle navozeném spánku [4,5,7]. Díky tomu, že vyšetření probíhá ve spánku, můžeme zvýšit úspěšnost léčby pacientů s OSA, neboť konfigurace a dynamika HCD při vědomí a ve spánku je naprosto odlišná [2,5].
Při uměle navozeném spánku dojde k uvolnění svalstva HCD a tímto k obstrukci dýchacích cest, kterou můžeme přímo vizualizovat a objektivizovat provedením flexibilní endoskopie [2,6,7]. V minulosti bylo za nejčastější místo obstrukce považováno měkké patro, prostřednictvím DISE se však zjistilo, že obstrukce HCD může být i na několika různých místech, jedná se tedy o mnohem komplexnější problém [5,10,11].
Několik studií se zabývalo srovnáním vyšetření HCD při vědomí a ve spánku, např. Cavaliere et al u 66 pacientů zjišťovali, zda Müllerův manévr prováděný při vědomí simuluje konfiguraci HCD ve spánku. Ukázalo se, že v oblasti měkkého patra a kořene jazyka dochází k obstrukci téměř shodně s DISE, avšak stupeň obstrukce je vždy menší. Při Müllerově manévru však nebyla v žádném případu pozorována obstrukce v oblasti epiglottis, která však při DISE byla zjištěna u 13,6 % pacientů. DISE byla proto autory jednoznačně doporučena jako metoda volby pro diagnostiku míst obstrukce, naopak Müllerův manévr není dostačující [6].
Campanini et al publikovali soubor 250 pacientů, u nichž srovnávali konfiguraci a míru obstrukce HCD při vědomí a při DISE. Shodu pozorovali pouze ve 24 % případů [2].
Vroegop et al publikovali soubor 1 249 pacientů, kteří podstoupili DISE vyšetření [12]. Zjistili, že nejčastější kolaps HCD je v oblasti měkkého patra (81 %), kolaps na více než jednom místě (multietážově) byl zjištěn v 68,2 % s tím, že nejčastější kombinací obstrukce HCD byla obstrukce v oblasti měkkého patra a kořene jazyka, a to v 25,5 % [12].
Souhrnný článek, který uveřejnili Torre et al, se věnuje právě patologii epiglottis – patologii, která byla dosud opomíjená a nezjistitelná. Patologie v oblasti hrtanu byla nově zjištěna právě díky DISE. Její prevalence je mnohem vyšší, než se předpokládalo. V jednotlivých studiích byla pozorována mezi 12 a 73 % [13]. Tato skutečnost může být jednou z příčin nízké úspěšnosti operační léčby pacientů s OSA, neboť operační léčba je cílená na oblast hltanu a kořene jazyka a patologii epiglottis neřeší [13]. Toto je v souladu s výsledky naší studie.
V našem souboru 71 pacientů se vyšetření v bdělém stavu a při DISE v oblasti měkkého patra lišilo v 22 ze 71 (30,1 %), v oblasti orofaryngu ve 47 ze 71 (66,2 %), v oblasti kořene jazyka ve 28 ze 71 (39,4 %) a v oblasti epiglottis ve 23 ze 71 (32,4 %).
U jednoho pacienta byla v bdělém stavu pozorovaná patologie v oblasti epiglottis (překryv nitra hrtanu), tato však paradoxně nepůsobila obstrukci při DISE. U 22 ze 71 (31,0 %) pacientů jsme při DISE obstrukci v oblasti epiglottis pozorovali, avšak při vědomí byl nález zcela normální. Na tomto příkladě vidíme jednak signifikantní roli hrtanu v patofyziologii OSA a jednak esenciální roli DISE v její diagnostice. Nejčastějším typem patologie epiglottis (19 z 23 pacientů) bylo nasávání epiglottis na zadní stěnu hltanu při inspiriu (closing door). Další možnou patologií může být svinování epiglottis a její laterolaterální obstrukce, kterou jsme pozorovali u 4 z 23 pacientů.
V oblasti kořene jazyka se vyšetření při vědomí a při DISE lišilo ve 28 ze 71 případů (39,4 %). V 19 z 28 (67,8 %) jsme pozorovali, že hypertrofický kořen jazyka při vědomí nepůsobí obstrukci ve spánku a naopak v 9 z 28 (32,2 %) případů kořen jazyka normální velikosti v bdělém stavu způsoboval obstrukci ve spánku.
Na závěr byla srovnána indikace k operaci stanovená na základě vyšetření při vědomí a na základě DISE vyšetření. Zjistili jsme, že indikace se změnila u 47 ze 71 (66,2 %) pacientů. Nejčastější změnou v indikaci byla změna UPPP a RFITT pouze v samotnou UPPP, a to v 11 ze 47 (23,4 %) případů, druhou nejčastější pak změna z UPPP na UPPP + RFITT v 7 ze 47 (14,9 %) případů. Zdá se tedy, že díky DISE je možno provést menší operační výkon (pouze UPPP) a snížit eventuelní peroperační a pooperační komplikace.
Naše výsledky se shodují s výsledky v zahraniční literatuře. Na našem souboru 71 pacientů vidíme, že vyšetření HCD při vědomí neodpovídá stavu HCD během spánku a samostatné vyšetření v bdělém stavu je nedostačující ke stanovení indikace k operaci. Ačkoli nejčastější příčinou obstrukce HCD byla kombinace v oblasti měkkého patra, orofaryngu a kořene jazyka, poměrně významná část (31,0 %) byla způsobena patologií v oblasti epiglottis. Před zavedením DISE se o patologii hrtanu jako o možné příčině OSA nevědělo. Tuto patologii (překlápění epiglottis na zadní stěnu hltanu nebo její svinování) jsme při vědomí nepozorovali u žádného pacienta, a proto by nebylo možné operační léčbu tomuto přizpůsobit. Na základě těchto výsledků lze usuzovat, že hrtan hraje v patofyziologii OSA významnější roli, než jsme se dosud domnívali. Na základě těchto výsledků lze říci, že pro lepší výsledky léčby pacientů s OSA je nutné zavedení DISE do algoritmu vyšetřovacích metod pacientů s OSA.
Závěr
Konfigurace HCD při vědomí neodpovídá stavu HCD během spánku a samostatné vyšetření v bdělém stavu je nedostačující ke stanovení indikace k operaci. DISE je jednoduše proveditelná, bezpečná vyšetřovací metoda, pomocí níž lze objektivizovat místo/a obstrukce HCD během uměle navozeného spánku, a tímto optimalizovat léčbu pacientů s OSA. Díky DISE jsme schopni odhalit patologii v oblasti epiglottis, která může být jednou z příčin nižší úspěšnosti operační léčby. DISE by se měla stát nedílnou součástí vyšetřovacího algoritmu u pacientů s chrápáním a OSA.
Práce byla realizována za podpory projektu Institucionální podpory Ministerstva zdravotnictví České republiky, RVO – FNOs/2016.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 15. 1. 2017
Přijato: 22. 2. 2017
MUDr. Jaroslava Hybášková
Klinika otorinolaryngologie a chirurgie hlavy a krku
LF OU a FN Ostrava
17. listopadu 1790
708 52 Ostrava
jaroslava.hybaskova@fno.cz
Zdroje
1. Friedman M. Sleep apnea and snoring, surgical and non-surgical therapy. China: Saunders Elsevier 2009.
2. Campanini A, Canzi P, De Vito A et al. Awake versus sleep endoscopy: personal experience in 250 OSAHS patiens. Acta Otorhinolaryngol Ital 2010; 30 (2): 73–77.
3. Fernández-Julián E, García-Pérez MÁ, García-Callejo J et al. Surgical planning after sleep versus awake techniques in patient with obstructive sleep apnea. Laryngoscope 2014; 124 (8): 1970–1974. doi: 10.1002/lary.24577.
4. De Vito A, Llatas MC, Vanni A et al. European position paper on drug-induced sedation endoscopy (DISE). Sleep Breath 2014; 18 (3): 453–465. doi: 10.1007/s11325-014-0989-6.
5. Hybášková J, Babiarová V, Jor O et al. Flexibilní endoskopie horních cest dýchacích v léky navozeném spánku. Otorinolaryng a Foniat 2016; 65 (1): 30–34.
6. Cavaliere M, Russo F, Iemma M. Awake versus drug-induced sleep endoscopy: evaluation od airway obstruction in obstructive sleep apnea/hypoponoea syndrome. Laryngoscope 2013; 123 (9): 2315–2318.
7. Aktas O, Erdur O, Cirik AA et al. The role of drug-induced sleep endoscopy in surgical planning for obstructive sleep apnea syndrome. Eur Arch Otorhinolaryngol 2015; 272 (8): 2039–2043. doi: 10.1007/s00405-014-3162-8.
8. De Corso E, Fiorita A, Rizzotto G et al. The role of drug-induced sleep endoscopy in the diagnosis and management of obstructive sleep apnea syndrome: our personal experience. Acta Otorhinolaryngol Ital 2013; 33 (6): 405–413.
9. Kezirian EJ, Hohenhorst W, de Vries N. Drug-induced sleep endoscopy: the VOTE classification. Eur Arch Otorhinolaryngol 2011; 268 (8): 1233–1236. doi: 10.1007/s00405-011-1633-8.
10. Phang, KP, Rotenberg BW, Woodson BT. Advanced surgical techniques in snoring and obstructive sleep apnea. CA: Plural Pub 2013.
11. Salamanca F, Constantini F, Bianchi A et al. Identification of obstructive sites and pattwens in obstructive sleep apnoea synrome by sleep endoscopy in 614 patients. Acta Otorhinolaryngol Ital 2013; 33 (4): 261–266.
12. Vroegop VA, Vanderveken OM, Boudewyns N et al. Drug-induced sleep endoscopy in sleep-disordered breathing: report on 1249 cases. Laryngoscope 2014; 124 (3): 797–802. doi: 10.1002/lary.24479.
13. Torre C, Camacho M, Liu SY et al. Epiglottis collapse in adult obstructive sleep apnea: a systematic review. Laryngoscope 2016; 126 (2): 515–523. doi: 10.1002/lary.25589.
14. Nevšímalová S, Šonka K et al. Poruchy spánku a bdění. Brno: Maxdorf Jessenius 1997.
15. Pileate K, Medts J, Delsupehe KG. Drug-induced sleep endoscopy changes snoring management plan very significantly compared to standard clinical evaluation. Eur Arch Otorhinolaryngol 2014; 271 (5): 1311–1319. doi: 10.1007/s00405-013-2795-3.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2017 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Digestivní endoskopie
- Jaká byla příčina masivní enteroragie?
- Spánková endoskopie – cílená endoskopická diagnostika u pacientů s obstrukční spánkovou apnoí
- Endoskopická drenáž pankreatických tekutinových kolekcií – 6-ročná skúsenosť v terciárnom gastroenterologickom centre v období rokov 2006–2012
- Transanální minimálně invazivní resekce rekta s totální mezorektální excizí po endoskopické mukózní resekci
- Kolonické dekomprese v běžné praxi
- Prvé skúsenosti s katétrovou konfokálnou laserovou endomikroskopiou (pCLE) v biliodigestívnej endoskopii
- Granulárnobunkový tumor pažeráka – kazuistika a prehľad
- Odporúčania Pracovnej skupiny pre IBD Slovenskej gastroenterologickej spoločnosti pre liečbu ulceróznej kolitídy
- Problematická diagnostika a závažné biliárne komplikácie echinokokózy pečene
- Význam nutričního poradenství při léčbě obézních pacientů endoskopickými restrikčními metodami
- Problematika tuberkulózy a latentní tuberkulózní infekce u pacientů s idiopatickými střevními záněty léčenými biologickou léčbou
- Výměna koeditorů na pozici zástupce šéfredaktora pro Slovenskou republiku
- 21st Days of Gastroenterology and Hepatology and 11th International Endoscopic Workshop in Hradec Králové
- Report of the 16th Slovak-Czech IBD day in Nitra
-
Novel developments in pancreatic disorders
Peter Layer Lecture – Gastro Update Europe 2016, Prague - Výběr z mezinárodních časopisů
- Správná odpověď na kvíz
- Vyhlášení soutěže o dvě nejlepší původní práce 2016
- Kreditovaný autodidaktický test: digestivní endoskopie
- Rifaximin
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Rifaximin
- Kolonické dekomprese v běžné praxi
- Odporúčania Pracovnej skupiny pre IBD Slovenskej gastroenterologickej spoločnosti pre liečbu ulceróznej kolitídy
- Problematická diagnostika a závažné biliárne komplikácie echinokokózy pečene
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



