-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Depersonalizace a derealizace – současné nálezy
Depersonalization and Derealization – Contemporary Findings
During depersonalization and derealization the individual experiences detachment from his own feelings, identity, body, and his mental processes seem to be unreal, far or automatic. Etiology of depersonalization and derealization is still poorly understood. In this review, a plausible model of frontolimbic disconnection is described. Next, the findings from neuroimaging, neuroendocrinological and psychopharmacological studies of subjects with depersonalization and derealization supporting or contradicting this model are discussed.
Key words:
depersonalization – derealization – functional neuroimaging – autonomic response – frontolimbic disconnection – psychotropic substances
Autoři: M. Raszka; J. Praško
Působiště autorů: Psychiatrické centrum Praha
Vyšlo v časopise: Cesk Slov Neurol N 2008; 71/104(3): 263-270
Kategorie: Přehledný referát
Souhrn
Jedinec se při depersonalizaci a derealizaci cítí oddělen od vlastních prožitků a jeho osoba, tělo či psychické procesy se mu zdají nereálné, vzdálené nebo automatizované. Příčiny vzniku depersonalizace a derealizace nejsou prozatím zcela zřejmé. Tento přehled popisuje model fronto-limbické diskonekce. Následně shrnuje nálezy studií u jedinců s depersonalizací a derealizací s použitím funkčních zobrazovacích metod a výsledky z oblasti neuroendokrinologie a psychofarmakologie s cílem podpořit nebo vyvrátit diskonekční model a poukázat na další neurobiologické souvislosti.
Klíčová slova:
depersonalizace – derealizace – funkční zobrazovací metody – autonomní odpověď – fronto-limbická diskonekce – psychotropní látkyÚvod
Depersonalizace je porucha sebeuvědomění jedince, který se při ní cítí oddělen od vlastních prožitků, a jeho osoba, tělo či psychické procesy se mu zdají cizí nebo si je nemůže uvědomit. Mohou se objevit zážitky „mimo tělo“. Na rozdíl od depersonalizace, kdy se porucha vnímání týká jedince, derealizace je změna vnímání okolí. Okolní svět se jeví nereálně a cize. V tomto článku pod pojmem depersonalizace budeme zahrnovat oba dva příznaky, jelikož jejich výskyt je na sebe úzce vázán.
Celoživotní prevalence prožitků depersonalizace se u zdravé populace udává na 26–74 % [1]. Častý výskyt přechodných zážitků depersonalizace byl popsán u život ohrožujících situací [2]. Jako klinický fenomén se s depersonalizací setkáváme v psychiatrické a neurologické praxi v souvislosti s mnoha neuropsychiatrickými onemocněními. Nejčastěji se přidružují k depresivní poruše (60 % pacientů), posttraumatické stresové poruše (30 %) a panické poruše (7,8–82,6 %) [1]. Lambert et al [3] se věnovali symptomům depersonalizace a derealizace u organického postižení centrální nervové soustavy a navrhli vytvoření nové diagnostické jednotky organická depersonalizace. Opakovaný nebo chronický výskyt příznaků, které vedou k výraznému stresu nebo sníženému fungování, se označuje dle Mezinárodní klasifikace nemocí (MKN-10) diagnózou depersonalizační a derealizační syndrom, dle Diagnostic and Statistical Manual of Mental Disorders (DSM-IV) jako depersonalizační porucha (DP) [4,5]. Prevalence izolované DP se odhaduje na 2,4 % [6]. Porucha postihuje ve stejné míře muže i ženy a její počátek se odhaduje mezi 16–22 lety [7]. U 60 % pacientů s DP byla zjištěna porucha osobnosti [8]. DP může začínat náhle nebo postupně. V případě náhlého počátku jsou si jedinci schopni vybavit přesný okamžik a okolnosti, při kterých došlo k jejich prvnímu prožitku DP [7]. Přibližně u 2/3 jedinců je průběh poruchy plynulý a asi u 1/3 epizodický [8,9]. Porucha má tendenci přecházet do chronické podoby [9].
Uvedená data o depersonalizační poruše předpokládají její izolovaný výskyt. Neexistuje však zatím všeobecně uznávaný koncept fenoménu depersonalizace. Diskutuje se, zda depersonalizační prožitky jsou pouze nespecifickým příznakem obdobným jako úzkost, který se vyskytuje u různých neuropsychiatrických onemocnění, nebo zda také existuje „čistá” forma depersonalizace. Pokud existuje „čistá” podoba, má stejný mechanizmus jako symptomy? Na rozporuplnost názorů a dat se podílí a také na ni poukazuje odlišné pojetí depersonalizace v MKN-10 a DSMI-IV. Manuály se od sebe liší v několika bodech:
- MKN-10 pojímá souhrn příznaků především jako syndrom, který se nejčastěji druží s jinými duševními a somatickými patologickými stavy, kritéria DSM-IV vylučují jiná onemocnění a zaměřují se na „čistou” formu depersonalizace jako na samostatné onemocnění.
- Zatímco MKN-10 řadí syndrom mezi neurotické poruchy (F48.1), DSM-IV poruchu považuje za disociativní (300.6).
- DSM-IV, na rozdíl od MKN-10, nezahrnuje k diagnostické jednotce symptomy derealizace, ty jsou zařazeny do jiné kategorie.
Diagnostickou obtížnost přináší podobnost příznaků depersonalizace s depresí a úzkostí. Proti „čisté” formě svědčí velice častá komorbidita depersonalizační poruchy s úzkostnými poruchami [10,11] a s depresí [1]. Depersonalizace by tedy byla nespecifickým symptomem, který má klinický a diagnostický význam. Na druhou stranu můžeme na depersonalizaci nahlížet jako na spouštěcí faktor deprese a úzkosti. Vysoká míra korelace mezi depersonalizací, tíží depresivní symptomatiky a mírou úzkostí byla popsána [12]. Dostupná data a nástroje zatím nedokáží odpovědět na otázku, jak se k sobě úzkost, depresivní příznaky a depersonalizace vztahují. Lambert et al [12] navrhli rozdělení depersonalizace na primární a sekundární a ve své práci předložili výsledky, které poukazují na výskyt „čisté” formy depersonalizace a odlišné charakteristiky lidí, kteří touto poruchou trpí.
Velká část vědecké komunity považuje depersonalizaci za disociativní fenomén, který má ochrannou funkci vůči nadměrnému stresu. Pro tuto hypotézu svědčí vyšší výskyt depersonalizace u jedinců, kteří používají nezralé ochranné mechanizmy (projekce, acting out), mají vysokou míru traumatizace v dětství [13] a také častý výskyt při život ohrožujících situacích [2]. Jiná skupina považuje depersonalizaci za úzkostnou poruchu. Opírají se o empirický důkaz souvislosti depersonalizace a úzkostných poruch [14]. Vytvořili kognitivně-behaviorální model depersonalizace analogický k modelu úzkostných poruch. V klinickém výzkumu, kde léčili 29 pacientů s DP, potvrdili účinnost kognitivně-behaviorální terapie depersonalizace založené na vytvořené představě [15].
Cílem tohoto přehledu je uvedení výsledků výzkumu DP, symptomů depersonalizace a indukované depersonalizace v oblasti funkčního zobrazení mozkové aktivity, neuroendokrinologie a psychofarmakologie z posledních 2 desetiletí s upozorněním na neurobiologický podklad depersonalizace. Nejdříve se seznámíme s fronto-limbickým diskonekčním modelem depersonalizace. Následně se zaměříme na nálezy u přechodných indukovaných stavů depersonalizace a u jedinců s DP, kteří byli vyšetřeni pomocí PET (pozitivní emisní tomografie), SPECT (Single Photon Emission Computer Tomography) a fMRI (Functional Magnetic Resonance Imaging) s cílem podpořit či zpochybnit diskonekční model a nastínit jiné souvislosti. Následuje část o depersonalizaci u organického postižení CNS a dále nálezy studií autonomní odpovědi. Nakonec se budeme věnovat farmakoterapeutickým aspektům a souvislostem mezi prožitky depersonalizace a abúzem psychotropních látek. Práce se opírá i o nálezy u nespecifikovaných disociativních stavů měřeným pomocí dotazníku DES (Dissociative Experiences Scale; dotazník zjišťující míru disociativních prožitků). Tento dotazník obsahuje v sobě subškálu pro depersonalizační prožitky a bylo zjištěno, že vysoké hodnoty ve škále DES korelují s vyššími hodnotami v dotaznících pro depersonalizaci [16]. Proto lze, s jistou opatrností, pokládat údaje těchto studií za užitečné pro pochopení možných mechanizmů depersonalizace (tab. 1, 2).
Tab. 1. Kritéria MKN-10 pro F48.1 depersonalizační a derealizační syndrom [4]. ![Kritéria MKN-10 pro F48.1 depersonalizační a derealizační syndrom [4].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/9b35fe3b060050eda0d43c4530bfe9ef.png)
Tab. 2. Kritéria DSM-IV pro 300.6 depersonalizační poruchu [5]. ![Kritéria DSM-IV pro 300.6 depersonalizační poruchu [5].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/bd3daaa911c156fc14509f8acd8fcaa5.png)
Fronto-limbický diskonekční model depersonalizace
Sierra a Berrios [17] ve svém přehledu o depersonalizaci navrhují kortiko-limbický diskonekční model depersonalizace. Odpovídají na otázku, jak lze z neurofyziologického hlediska prožívat odcizení, „myšlenkovou prázdnotu” (pocit chybění myšlenek, představ a vzpomínek) a zároveň hypervigilitu. V literatuře nacházejí poklady pro následující předpoklady:
- Depersonalizace je evolučně starý, výhodný neuronální mechanizmus odpovědi, který slouží ke zpracovávaní extrémně ohrožujících situací.
- Amygdala je centrální strukturou pro přiřazování emočního významu podnětům.
- Centromediální jádro amygdaly ovlivňuje autonomní systém.
- Funkce předního cingula souvisí s bdělou pozorností.
- Mediální prefrontální kůra se podílí na monitoraci a modulaci emocí a na jejich vědomém prožívání.
- Aktivita levé prefrontální kůry vede k selektivní inhibici části amygdaly související s emočními procesy.
- Aktivita prefrontální kůry inhibuje přední cingulum.
Model předpokládá simultánní bilaterální kortiko-limbickou diskonekci, která je založena na současné aktivitě inhibiční a excitační komponenty. Inhibiční okruh je spuštěn hyperaktivitou levé mediální prefrontální kůry vedoucí k inhibici části amygdaly, která ústí v „hypoemocionalitu‟. Excitační okruh je mediován neinhibovanou částí amygdaly (nucleus centralis), která způsobuje zvýšení vigility ovlivněním ascendentního retikulárního aktivačního systému. Navíc dochází k aktivaci pravé prefrontální kůry aktivačním systémem. Pravá prefrontální kůra inhibuje přední cingulum a následkem těchto mechanizmů jsou hypervigilita, poruchy soustředění a pocity „myšlenkové prázdnoty‟ (obr. 1).
Obr. 1. Neurobiologický model depersonalizace [17]. Depersonalizace je výsledkem kombinace 2 mechanizmů: 1. Levá prefrontální kůra inhibuje amygdalu a důsledkem je snížení emoční odezvy a útlum autonomní odezvy. 2. Neinhibovaná část amygdaly (tmavá plocha amygdaly) vede ovlivněním cholinergního a monoaminergního ascendentního budivého systému k aktivaci pravé prefrontální kůry, která inhibuje aktivitu předního cingula a vede k tvorbě hypervigilního stavu. ![Neurobiologický model depersonalizace [17]. Depersonalizace je výsledkem kombinace 2 mechanizmů:
1. Levá prefrontální kůra inhibuje amygdalu a důsledkem je snížení emoční odezvy a útlum autonomní odezvy.
2. Neinhibovaná část amygdaly (tmavá plocha amygdaly) vede ovlivněním cholinergního a monoaminergního ascendentního budivého systému k aktivaci pravé prefrontální kůry, která inhibuje aktivitu předního cingula a vede k tvorbě hypervigilního stavu.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/4b1d6e63e3be7b5292a37fb600f6ad8e.png)
Teorii Sierry a Berriose upravili a rozšířili Mula et al [18], kteří se nespokojili s tím, že nevysvětluje kognitivní změny a změny vnímání tělesného schématu a reagují na nové poznatky ve výzkumu depersonalizace. V modelu uvažují o významu dalších funkčních spojů mezi amygdalou, senzorickou kůrou, inzulou a striato-talamo-kortikálním okruhem.
Funkční zobrazovací metody u depersonalizace
Přehled nálezů studií indukovaných symptomů depersonalizace pomocí nitrožilního podání THC (Δ9-tetrahydrokanabinol) a pacientů s DP diagnostikovaným dle DSM-IV či depersonalizačním/derealizačním syndromem dle MKN-10 s použitím zobrazovacích metod se nacházejí v tab. 3. Relevantní údaje, které nejsou v zahrnuty v tabulce, následují.
Tab. 3. Výsledky zobrazení mozkové aktivity při prožitku depersonalizace. 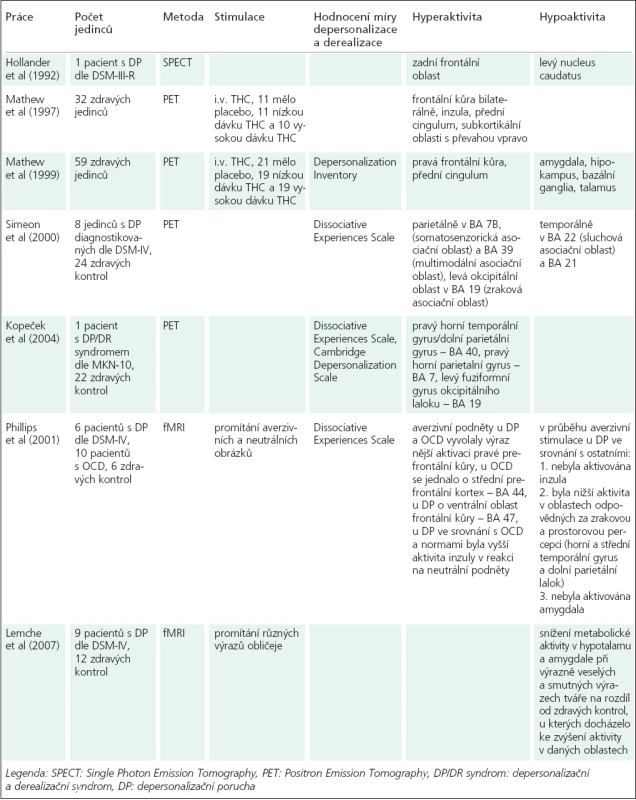
Práce s nitrožilním podáním THC se shodují v popisu zvýšené perfuze ve frontální kůře a v předním cingulu. Rozcházejí se v charakteru aktivace subkortikálních oblastí: jedna práce popisuje zvýšení a druhá snížení perfuze v amygdale, hipokampu, bazálních gangliích a talamu [19,20]. Zajímavá byla pozitivní korelace mezi průběhem aplikace THC a postupným zvýšením průtoku krve v pravé frontální oblasti a v pravém cingulu [20].
Důležitou souvislostí ve studii Simeona et al [21] je nález pozitivní korelace mezi metabolizmem parietálně v BA 7B (somatosenzorická asociační oblast) a celkovým DES skóre a skóre subškály DES pro depersonalizaci.
Ve studii Phillipse et al [22] jedinci hodnotili míru znechucení, strachu a úzkosti subjektivní škálou a podstoupili vyšetření funkční magnetickou rezonancí (fMRI) v průběhu promítání neutrálních a averzivních obrázků. Nutno zdůraznit, že pouze u DP tato skutečnost měla vztah k absenci odpovědi inzuly.
Jiná studie [23] propojila aplikaci zobrazovacích metod (fMRI) a současné sledování změn kožní vodivosti při reakci vyvolané promítáním různých výrazů obličeje. Pouze u pacientů s DP byla detekována negativní korelace mezi změnou kožní vodivosti (snížení) a změnou aktivity (zvýšení) oboustranně prefrontálně dorzálně.
Data z uvedených studií poukazují na význam prefrontálních oblastí, senzorimotorické a asociační kůry, temporálních oblastí, inzuly, amygdaly a talamu. Práce Phillipse et al [22] popisuje současnou výraznější aktivitu pravé prefrontální oblasti a deaktivaci amygdaly, která do diskonekčního modelu zapadá. Studie Lemche et al [23] udává hypoaktivitu v hypotalamu a amygdale při stimulaci emočně nabitými výrazy tváře. Navíc byla popsána negativní korelace mezi změnou kožní vodivosti (snížení) a změnou aktivity (zvýšení) oboustranně prefrontálně dorzálně. Souhlasí to s představou snížené emoční odpovědi následkem inhibice amygdaly aktivitou prefrontální kůry. Nálezy však nepotvrzují abnormitu předního cingula. Studie s použitím PET u jedinců s DP [24,22] mají mezi sebou velice podobné výsledky, které diskonekční model nepodporují. Je možné, že odlišnost od výsledků studií s použitím fMRI je způsobena tím, že nebyly použity aktivační metody. Nálezy nabízejí představu funkční poruchy integrace somatosenzorických, zrakových a sluchových modalit v multimodální asociační kůře v parieto-temporo-okcipitální junkci a v přilehlých oblastech.
Analogie disociace a mimotělních zkušeností
Mimotělní zážitek (MTZ; Out-of-Body Experience - OBE) je fenomén, který se vyskytuje nezávisle na kultuře a je definován jako zkušenost, kdy je jedinec při vědomí a vidí své tělo a svět z místa mimo jeho fyzické tělo.
Existuje podobnost mezi MTZ a depersonalizací/derealizací. U depersonalizace může také docházet ke změně vnímání vlastního těla a jedinec může mít pocit, že pozoruje své tělo zvenčí.
MTZ jsou zaznamenány v souvislosti se spánkem, abúzem drog, celkovou anestezií, život ohrožujícími situacemi, epilepsií a migrénou [25]. Tart [26] popisuje, že MTZ se alespoň jednou vyskytl u 44 % uživatelů marihuany v průběhu intoxikace. Častější výskyt pozoroval u jedinců, kteří měli kromě marihuany zkušenost s LSD. Intoxikace těmito psychotropními látkami se často popisuje v souvislosti s prožitky depersonalizace.
Mezi zajímavosti této problematiky patří kazuistika pacientky, které byl opakovaně vyvolán MTZ elektrickou stimulací pravého angulárního gyru [27]. Výsledky neurologických nálezů nasvědčují, že mechanizmus vzniku MTZ může být založen na poruše integrace proprioceptivních, taktilních a zrakových informací souvisejících s tělesným schématem a na současné dysfunkci vestibulárního systému, která vede k desintegraci mezi osobním prostorem (vestibulární aparát) a prostorem vnějším (zrakovým). Autoři tvrdí, že k této poruše může vést paroxyzmální aktivita (epilepsie, migréna) v oblasti temporo-parietální junkce. Studie DP s použitím zobrazení mozkové aktivity naznačují analogickou funkční desintegraci multisenzorického zpracovávání informací v temporo-parietální oblasti.
Depersonalizace u organické patologie centrální nervové soustavy
Depersonalizace provází různá organická postižení CNS. Přehledová práce Lamberta et al [3] shrnuje údaje o stavech přechodné depersonalizace u epilepsie, migrény, kraniocerebrálního poranění a mozkových nádorů. Depersonalizace byla nejčastěji popsána u fokální parciální temporální epilepsie. U většiny organických postižení nález zahrnoval temporální lalok s převahou vlevo. Depersonalizace u mozkových nádorů se objevovala v souvislosti s postižením frontálních laloků a temporálních oblastí. Nálezy podporují studii s navozením MTZ pomocí elektrostimulace [27] a práce s použitím PET [24,22]. Je možné, že snímané elektrické výboje lokalizované v temporální oblasti mohou narušit aktivitu i v přilehlé oblasti a vést k poruše integrace informací, která má za následek zážitky ze spektra depersonalizace.
Abnormální autonomní odpověď u depersonalizace – doplnění fronto-limbického diskonekčního modelu?
Zdá se, že u depersonalizace dochází k abnormální regulaci autonomní odpovědi. K jejímu zkoumání u DP byly použity 2 přístupy. Jeden zjišťoval hormonální regulaci hypotalamo-pituitární-adrenální osy (HPA) endokrinními provokačními testy, jehož výsledky poukazující na abnormitu nejsou přesvědčivé. Druhý spočíval v kvantifikaci změn kožní vodivosti.
Nálezy funkčních endokrinních studií regulace HPA osy se shodují v nálezu abnormity, rozcházejí se však v jejím charakteru. Nesignifikantně nižší hladiny kortizolu u DP ve srovnání se zdravými kontrolami zjistili Stanton et al [28]. Jiná studie s použitím dexametazonové suprese HPA osy srovnávala pacienty s DP, těžkou depresí a zdravé kontroly [29]. U DP popsala trend ke zvýšeným bazálním hladinám kortizolu a k oslabené odpovědi na supresi ve srovnání s zdravými jedinci. Pacienti s DP měli ve srovnání s pacienty s depresí významně vyšší hladiny kortizolu a významně méně suprimovali HPA osu po podání dexametazonu. Prevalence depersonalizace u depresivní poruchy se odhaduje na 60 % [1]. Vyvstává otázka, zda se odpověď stresové osy liší u pacientů trpících depresí v závislosti na tíži depersonalizace.
Pacienti s DP reagovali, ve srovnání s pacienty s úzkostnou poruchou a zdravými kontrolami, sníženou a zpomalenou změnou kožní vodivosti na promítnuté averzivní obrázky. Naopak na neutrální podněty byla změna kožní vodivosti zaznamenána ve výrazně kratší době v porovnání se zdravým vzorkem populace [30]. Na základě zkrácené doby odpovědi lze usoudit, že se pacienti s DP nacházejí ve stavu zvýšené ostražitosti (zvýšený arousal). Nápadná je podobnost této paradoxní změny kožní vodivosti s reakcí inzuly uvedené v práci Philipse et al [22].
U nás téma disociace, bolesti a stresových hormonů řešily Yamamotová a Papežová [31]. Nabízejí pohled na sníženou autonomní odpověď u nespecifikovaných disociativních stavů. Upozorňují na vzájemný vztah mezi disociací, opioidním systémem a regulací stresové osy recipročním vztahem neuropeptidu Y (NPY) a kortikoliberinu (CRH – Corticotropin Releasing Hormon). NPY má anxiolytické účinky, zlepšuje percepční a paměťové funkce a zvyšuje ostražitost při stresu. Naproti tomu kortikoliberin má účinky opačné. Autorky poukazují na jejich reciproční regulaci, která vychází z funkce centrálního jádra amygdaly a periakveduktální šedi (PAG). Navrhují PAG jako důležitou strukturu, která koordinuje somatické, autonomní a antinocicepční nastavení.
Trend ke zvýšeným bazálním hladinám kortizolu a stav zvýšené ostražitosti podporují představu depersonalizace jako obranného mechanizmu v reakci na prožívaný stres. Logické pak jsou pozitivní korelace mezi mírou úzkosti a tíží depersonalizace. Je možné, že získanou či vrozenou míru stresu má každý lidský organizmus a zvládá ji bez disociativních stavů. Pokud je tato hladina překročena, dochází k aktivaci mechanizmů, které vedou k prožívání disociativních stavů a dle dispozice k depersonalizaci.
Není známa účinná farmakoterapie depersonalizace
Na rozdíl od mnoha zpráv, jak lze depersonalizaci vyvolat důsledkem užívání drog a traumatu, není dostatek prací, které by prokázaly účinnou farmakologickou léčbu. Existují zmínky o indukci depersonalizačního syndromu podáním psychofarmak.
Pokud jde o antidepresiva, existuje několik publikací, které nepotvrzují efekt a racionalitu terapie depersonalizace antidepresivy skupiny SSRI, i když je tato skupina léků často v těchto situacích podávána. Týká se to fluoxetinu [32], paroxetinu [33] a citalopramu [34]. Naopak, byl publikován případ ženy, u které nasazení fluoxetinu souviselo s nástupem depersonalizace. Po vysazení fluoxetinu příznaky do 24 h ustoupily [35]. Jiná studie zmiňuje indukci depersonalizace aplikací 2 dávek reboxetinu (selektivní inhibitor zpětného vychytávání noradrenalinu) [36]. Aplikace parciálního serotoninového agonisty meta-chlorofenylpiperazinu (m-CPP) zvýrazňovala depersonalizační a derealizačních pocity [37]. Úspěšná terapie DP desipraminem [38] a klomipraminem [39] byla popsána pouze u 3 osob. Klinické studie poukazují na možnost odpovědi DP na lamotrigin, když je použit jako augmentační léčba s antidepresivní medikací [40,41]. Na možné vysvětlení účinku antiepileptik na disociativní stavy poukázali Bob et al [42], kteří popsali významné korelace mezi zvýšeným skóre v DES a častostí výskytu epileptiformních somatosenzorických záchvatů.
Několik prací se věnovalo léčbě nespecifických disociativních stavů a DP opioidními antagonisty. Bohus et al [43] popsali u pacientek s hraniční poruchou osobnosti snížení skóre ve škále DES v důsledku vysokých dávek naltrexonu (kompetitivní antagonista μ - a κ-opioidních receptorů). Jiná práce popisuje výrazný efekt nitrožilní aplikace naloxonu (kompetitivní antagonista μ-opioidních receptorů) u pacientů s DP [44]. Povšimnutíhodným zjištěním je, že enadolin (specifický κ-opioidní agonista) indukuje u zdravých dobrovolníků depersonalizační syndrom [45]. Tato data poukazují na vliv endogenního opioidního systému u depersonalizace. Zajímavé by bylo zjistit terapeutický účinek specifického κ-opioidního antagonisty u depersonalizace. Dle našich znalostí zatím nebyl selektivní κ-opioidní antagonista vyvinut.
Drogy a depersonalizace
Řada studií a kazuistik popisuje náhlý začátek DP v souvislosti s intoxikací psychoaktivními látkami. Ze studie 165 jedinců s chronickou DP vyplývá, že nástup DP souvisel s epizodou zneužívání narkotik u 24,4 %. Tato skupina vykazovala dřívější nástup poruchy ve srovnání s jedinci, kteří drogy neužívali. Jiné významné odlišnosti nebyly nalezeny [46]. Mezi potenciální spouštěče těchto stavů patří kanabinoidy, extáze (MDMA – 3,4-metylendioxy-N-metylamfetamin) a halucinogeny jako LSD a ketamin.
Pokud se jedná o marihuanu, tak studie 117 kazuistik s DP [8] udává, že spuštění chronické DP souviselo s užíváním marihuany u 13 % a u 6 % případů s krátkodobou zkušeností s halucinogeny. Vykouření cigarety marihuany souviselo s významným zvýšením míry depersonalizace u jedinců v placebem kontrolované studii na 35 zdravých dobrovolnících [47].
PET studie psychotických stavů vyvolaných psilocibinem u 7 zdravých dobrovolníků popisuje korelaci zvýšené hladiny dopaminu ve striatum ventrale s mírou depersonalizace [48]. Naznačuje to vztah mezi aktivací serotoninových 5HT2A a 5HT1A receptorů, která moduluje uvolnění dopaminu ve striatu a depersonalizací. Zvýšení míry prožívané depersonalizace po podání psilocybinu je uveřejněno v studii Wittmana et al [49].
K účinku drog je nutno podotknout, že depersonalizace může být jak obrannou disociativní reakcí na úzkost vyvolanou změnou vědomí při intoxikaci, tak přímo stavem vědomí, který droga vyvolává.
Závěr
Depersonalizace a derealizace zhoršuje kvalitu života relativně velkému počtu lidí. Přitom etiologie depersonalizačních prožitků a DP není zcela zřejmá. V posledních 20 letech můžeme pozorovat posun ve zjištěných souvislostech. Nálezy a z nich odvozené teorie slouží nejen k hlubšímu pochopení podstaty depersonalizace, která byla po staletí „neuchopitelná“, ale prostřednictvím podrobného bádání těchto stavů můžeme nahlédnout na mechanizmy vědomí, emočního prožívání a vnímání svého těla a okolí. K depersonalizaci lze přistupovat jako k obrannému mechanizmu v reakci na úzkost, což podporuje častá komorbidita s úzkostnými poruchami, zejména s posttraumatickou stresovou poruchou a panickou poruchou a také vyšší míra traumatizace v dětství u lidí s depersonalizací. Na druhou stranu se uvažuje o možnosti vyvolání úzkosti při zážitku depersonalizace. Z neurobiologického hlediska se zdá, že při depersonalizaci dochází k poruše integrace různých vjemů v multimodální asociační kůře v parieto-temporo-okcipitální junkci a v přilehlých oblastech. To může vést k prožitkům změněného zrakového vnímání charakteristického pro derealizaci a k poruchám vnímání vlastního těla a narušení pocitu reality. Jiné studie dokládají, že změněného vnímání se může účastnit narušená souhra frontálních a subkortikálních oblastí, která vede k abnormálnímu emočnímu zpracovávání a k poruchám pozornosti. U jedinců s DP se objevuje trend k dysregulaci HPA osy, který podporuje význam depersonalizace u stresu. Zkušenosti s psychotropními látkami naznačují, že do mechanizmů depersonalizace zasahuje zejména opioidní a serotoninergní systém. Vytvoření komplexního modelu depersonalizace je zatím otázkou budoucnosti. Stále není vyřešena otázka, zda DP má svojí samostatnou existenci a zda její mechanizmy jsou stejné s těmi, které se vyskytují u přechodných či indukovaných stavů depersonalizace. Praktické by bylo rozdělení depersonalizace na primární bez komorbidity a sekundární jako příznak u jiného onemocnění. Nový vhled nám přinesou nové výzkumné metody, např. zobrazení difuzních tenzorů (Diffusion Tensor Imaging – DTI), měření poměru magnetizačního transferu (Magnetization Transfer Ratio – MTR), které umožňují hodnocení morfologie svazků vláken neuronů mozku. Můžeme se tak zaměřit na otázku, zda existuje morfologický korelát diskonekce v podobě strukturálních poruch bílých vláken a zda souvisí s depersonalizací.
Podpořeno projektem IGA NR 9323-3/2007.
Poděkování
Za kritické čtení a připomínky děkuji MUDr. Milanu Kopečkovi, Ph.D. a doc. MUDr. Jiřímu Horáčkovi, Ph.D.
MUDr. Michal Raszka
Psychiatrické centrum Praha
Ústavní 91
181 03 Praha 8
e-mail: raszka@pcp.lf3.cuni.cz
Přijato k recenzi: 26. 10. 2007
Přijato do tisku: 6. 3. 2008
Zdroje
Literatura
1. Hunter EC, Sierra M, David AS. The epidemiology of depersonalisation and derealisation. A systematic review. Soc Psychiatry Psychiatr Epidemiol 2004; 39(1): 9–18.
2. Noyes R jr, Hoenk PR, Kuperman S, Slymen DJ. Depersonalization in accident victims and psychiatric patients. J Nerv Ment Dis 1977; 164(6): 401–407.
3. Lambert MV, Sierra M, Phillips ML, David AS. The spectrum of organic depersonalization: a review plus four new cases. J Neuropsychiatry Clin Neurosci 2002; 14(2): 141–154.
4. Duševní poruchy a poruchy chování. Diagnostická kritéria pro výzkum. In: Mezinárodní klasifikace nemocí – 10. revize. Praha: Psychiatrické centrum 1996.
5. American Psychiatric association. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 4th ed. Text revision. Washington DC: American Psychiatric Association 2000.
6. Ross CA. Epidemiology of multiple personality disorder and dissociation. Psychiatric Clin North Am 1991; 14(3): 503–517.
7. Simeon D. Depersonalisation disorder: a contemporary overview. CNS Drugs 2004; 18(6): 343–354.
8. Simeon D, Knutelska M, Nelson D, Guralnik O. Feeling unreal: a depersonalization disorder update of 117 cases. J Clin Psychiatry 2003; 64(9): 990–997.
9. Baker D, Hunter E, Lawrence E, Medford N, Patel M, Senior C et al. Depersonalisation disorder: clinical features of 204 cases. Br J Psychiatry 2003; 182 : 428–433.
10. Cassano GB, Petracca A, Perugi G, Toni C, Tundo A, Roth M. Derealization and panic attacks: a clinical evaluation on 150 patients with panic disorder/agoraphobia. Compr Psychiatry 1989; 30(1): 5–12.
11. Seguí J, Márquez M, García L, Canet J, Salvador-Carulla L, Ortiz M. Depersonalization in panic disorder: a clinical study. Compr Psychiatry 2000; 41(3): 172–178.
12. Lambert MV, Senior C, Fewtrell WD, Phillips ML, David AS. Primary and secondary depersonalisation disorder: a psychometric study. J Affect Disord 2001; 63(1–3): 249–256.
13. Simeon D, Guralnik O, Schmeidler J, Sirof B, Knutelska M. The role of childhood interpersonal trauma in depersonalization disorder. Am J Psychiatry 2001; 158(7): 1027–1033.
14. Hunter EC, Phillips ML, Chalder T, Sierra M, David AS. Depersonalisation disorder: a cognitive-behavioural conceptualisation. Behav Res Ther 2003; 41(12): 1451–1467.
15. Hunter ECM, Baker D, Phillips ML, Sierra M, David AS. Cognitive-behaviour therapy for depersonalisation disorder: an open study. Behav Res Ther 2005; 43(9): 1121–1130.
16. Simeon D, Guralnik O, Gross S, Stein DJ, Schmeidler J, Hollander E. The detection and measurement of depersonalization disorder. J Nerv Ment Dis 1998; 186(9): 536–542.
17. Sierra M, Berrios GE. Depersonalization: neurobiological perspectives. Biol Psychiatry 1998; 44(9): 898–908.
18. Mula M, Cassano GB, Pini S. The neurobiology and clinical significance of depersonalization in mood and anxiety disorders: a critical reappraisal. J Affect Disord 2007; 99(1–3): 91–99.
19. Mathew RJ, Wilson WH, Coleman RE, Turkington TG, Degrado TR. Marijuana intoxication and brain activation in marijuana smokers. Life Sci 1997; 60(23): 2075–2089.
20. Mathew RJ, Wilson WH, Chiu NY, Turkington TG, Degrado TR, Coleman RE. Regional cerebral blood flow and depersonalization after tetrahydrocannabinol administration. Acta Psychiatr Scand 1999; 100(1): 67–75.
21. Simeon D, Guralnik O, Hazlett EA, Spiegel-Cohen J, Hollander E, Buchsbaum MS. Feeling unreal: a PET study of depersonalization disorder. Am J Psychiatry 2000; 157(11): 1782–1788.
22. Phillips ML, Medford N, Senior C, Bullmore ET, Suckling J, Brammer MJ et al. Depersonalization disorder: thinking without feeling. Psychiatry Res 2001; 108(3): 145–160.
23. Lemche E, Surguladze SA, Giampietro VP, Anilkumar A, Brammer MJ, Sierra M et al. Limbic and prefrontal responses to facial emotion expressions in depersonalization. Neuroreport 2007; 18(5): 473–477.
24. Kopeček M, Bareš M, Brunovský M, Horáček J. Chronický syndrom depersonalizace a derealizace v obraze 18FDG PET. Kazuistika. Psychiatrie 2004; 8(4): 322–326.
25. Blanke O, Mohr C. Out-of-body experience, heautoscopy, and autoscopic hallucination of neurological origin Implications for neurocognitive mechanisms of corporeal awareness and self-consciousness. Brain Res Brain Res Rev 2005; 50(1): 184–199.
26. Tart CT. On Being Stoned: A Psychological Study of Marijuana Intoxication. Palo Alto, Calikfornia: Science and Behavior Books 1971.
27. Blanke O, Ortigue S, Landis T, Seeck M. Stimulating illusory own-body perceptions. Nature 2002; 419(6904): 269–270.
28. Tanton BR, David AS, Cleare AJ, Sierra M, Lambert MV, Phillips ML et al. Basal activity of the hypothalamic-pituitary-adrenal axis in patients with depersonalization disorder. Psychiatry Res 2001; 104(1): 85–89.
29. Simeon D, Guralnik O, Knutelska M, Hollander E, Schmeidler J. Hypothalamic-pituitary-adrenal axis dysregulation in depersonalization disorder. Neuropsychopharmacology 2001; 25(5): 793–795.
30. Sierra M, Senior C, Dalton J, McDonough M, Bond A, Phillips ML et al. Autonomic response in depersonalization disorder. Arch Gen Psychiatry 2002; 59(9): 833–838.
31. Yamamotová A, Papežová H. Neurobiologické mechanizmy disociace, bolesti a vnímání vlastního těla. Psychiatrie pro praxi 2002; 5 : 213–218.
32. Simeon D, Guralnik O, Schmeidler J, Knutelska M. Fluoxetine therapy in depersonalisation disorder: randomised controlled trial. Br J Psychiatry 2004; 185 : 31–36.
33. Ströhle A, Kümpfel T, Sonntag A. Paroxetine for depersonalization associated with multiple sclerosis. Am J Psychiatry 2000; 157(1): 150.
34. Di Michele V, Bolino F. Adjunctive citalopram is effective on hallucinations and depersonalization symptoms: a case report. Eur Psychiatry 2004; 19(3): 185.
35. Black DW, Wojcieszek J. Depersonalization syndrome induced by fluoxetine. Psychosomatics 1991; 32(4): 468–469.
36. Khazaal Y, Zullino DF. Depersonalization-derealization syndrome induced by reboxetine. Swiss Med Wkly 2003; 133(27–28): 398–399.
37. Simeon D, Hollander E, Stein DJ, DeCaria C, Cohen LJ, Saoud JB et al. Induction of depersonalization by the serotonin agonist meta-chlorophenylpiperazine. Psychiatry Res 1995; 58(2): 161–164.
38. Noyes R jr, Kuperman S, Olson SB. Desipramine: a possible treatment for depersonalization disorder. Can J Psychiatry 1987; 32(9): 782–784.
39. Simeon D, Stein DJ, Hollander E. Treatment of depersonalization disorder with clomipramine. Biol Psychiatry 1998; 44(4): 302–303.
40. Sierra M, Phillips ML, Ivin G, Krystal J, David AS. A placebo-controlled, cross-over trial of lamotrigine in depersonalization disorder. J Psychopharmacol 2003; 17(1): 103–105.
41. Sierra M, Medford N, Baker D, Lawrence E, Patel M, Phillips ML et al. Lamotrigine as an add-on treatment for depersonalization disorder: a retrospective study of 32 cases. Clin Neuropharmacol 2006; 29(5): 253–258.
42. Bob P, Susta M, Pavlat J, Hynek K, Raboch J. Depression, traumatic dissociation and epileptic-like phenomena. Neuro Endocrinol Lett 2005; 26(4): 321–325.
43. Bohus MJ, Landwehrmeyer GB, Stiglmayr CE, Limberger MF, Böhme R, Schmahl CG. Naltrexone in the treatment of dissociative symptoms in patients with borderline personality disorder: an open-label trial. J Clin Psychiatry 1999; 60(9): 598–603.
44. Nuller YL, Morozova MG, Kushnir ON, Hamper N. Effect of naloxone therapy on depersonalization: a pilot study. J Psychopharmacol 2001; 15(2): 93–95.
45. Walsh SL, Strain EC, Abreu ME, Bigelow GE. Enadoline, a selective kappa opioid agonist: comparison with butorphanol and hydromorphone in humans. Psychopharmacology (Berl) 2001; 157(2): 151–162.
46. Baker D, Hunter E, Sierra M, Lawrence E, Phillips ML, David AS. Chronic depersonalization following illicit drug use: a controlled analysis of 40 cases. Addiction 2003; 98(12): 1731–1736.
47. Mathew RJ, Wilson WH, Humphreys D, Lowe JV, Weithe KE. Depersonalization after marijuana smoking. Biol Psychiatry 1993; 33(6): 431–441.
48. Vollenweider FX, Vontobel P, Hell D, Leenders KL. 5-HT modulation of dopamine release in basal ganglia in psilocybin-induced psychosis in man--a PET study with [11C]raclopride. Neuropsychopharmacology 1999; 20(5): 424–433.
49. Wittmann M, Carter O, Hasler F, Cahn BR, Grimberg U, Spring P et al. Effects of psilocybin on time perception and temporal control of behaviour in humans. J Psychopharmacol 2007; 21(1): 50–64.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článek Retrospektivní analýza nálezů zrakových evokovaných potenciálů při akutním zánětu zrakového nervuČlánek Asociace vybraných rizikových faktorů s tíží aterosklerotického postižení v karotické bifurkaciČlánek Tau-protein, fosforylovaný tau-protein a beta-amyloid42 v likvoru u demencí a roztroušené sklerózyČlánek Migréna v těhotenstvíČlánek Sporadický „guamský parkinsonský komplex“ nebo koincidence více neurodegenerativních onmocnění?Článek Webové okénkoČlánek Gerhard Waberžinek
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2008 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Degenerace krční meziobratlové ploténky – indikace a možnosti chirurgické léčby
- Depersonalizace a derealizace – současné nálezy
- Sexuální dysfunkce u žen s epilepsií a jejich příčiny
- Pohybové aktivity pacientů trpících dědičnou polyneuropatií
- Asociace vybraných rizikových faktorů s tíží aterosklerotického postižení v karotické bifurkaci
- Funkce pravé komory srdeční a výskyt plicní hypertenze u pacientů se syndromem obstrukční spánkové apnoe
- Přínos vyšetření čichu v časné diagnostice demencí neurodegenerativní etiologie
- Analýza pulzové vlny v objektivizaci bolesti – předběžné sdělení
- Kvalita života u pacientů po subarchnoidálním krvácení – roční katamnéza
- Retrospektivní analýza nálezů zrakových evokovaných potenciálů při akutním zánětu zrakového nervu
- Laboratorní ukazatele neurodegenerace v likvoru a míra motorického postižení u Parkinsonovy nemoci: korelační studie
- Tau-protein, fosforylovaný tau-protein a beta-amyloid42 v likvoru u demencí a roztroušené sklerózy
- Migréna v těhotenství
- Sporadický „guamský parkinsonský komplex“ nebo koincidence více neurodegenerativních onmocnění?
- Použití DTI traktografie v neuronavigaci při operacích mozkových nádorů: kazuistiky
- Webové okénko
-
Analýza dat v neurologii
IX. Poissonovo rozdělení - Gerhard Waberžinek
- Management ischemické cévní mozkové příhody a tranzitorní ischemické ataky – doporučení European Stroke Organisation (ESO) 2008 – zestručněná česká verze
- Doporučený postup sekundární prevence recidivy po akutní cévní mozkové příhodě: mozkovém infarktu/tranzitorní ischemické atace a hemoragické cévní mozkové příhodě
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Depersonalizace a derealizace – současné nálezy
- Degenerace krční meziobratlové ploténky – indikace a možnosti chirurgické léčby
- Migréna v těhotenství
- Pohybové aktivity pacientů trpících dědičnou polyneuropatií
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



