-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diagnostika pacienta s akutní závratí
Diagnostic in Patient with Acute Vertigo
The following text summarizes management of patients with sudden vertigo. The main aim of the initial examination is to decide whether we are facing a patient with life-threatening disease, e.g. stroke, or a benign disease such as vestibular neuritis. This decision is usually made under a time pressure and knowing that neuroradiology examination may not provide sufficient information. Clinical examination of the vestibular and oculomotor function is sufficient to make the initial decision. Vestibular examination requires basic knowledge of the vestibular system function and reflex circuits involved in the organization and control of the multisensoric balance system.
Key words:
diziness – vertigo – instability – unsteadiness – head impulse test – vestibular system – stroke
The author declare he has no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autori: J. Jeřábek
Pôsobisko autorov: Neurologická klinika 2. LF UK a FN v Motole
Vyšlo v časopise: Cesk Slov Neurol N 2015; 78/111(5): 503-509
Kategória: Minimonografie
doi: https://doi.org/10.14735/amcsnn2015503Súhrn
Předkládaný text sumarizuje přístup k pacientovi s akutním závrativým stavem. Hlavním cílem prvního vyšetření je rozhodnout, zda jde o pacienta se závažným onemocněním – rozvíjející se cévní mozkovou příhodou (CMP) nebo o pacienta s vestibulární neuronitidou. Toto rozhodnutí je nutné ve většině případů učinit pod časovým tlakem a s vědomím, že v akutní fázi CMP nemusí neuroradiologické vyšetření poskytnout potřebné informace. Pečlivě provedené klinické vyšetření vestibulárního a okulomotorického systému postačuje k rozhodnutí, o jaký typ závrativé poruchy se jedná. Při sumarizaci klinických nálezů a stanovení pracovní diagnózy je nutné vycházet ze základní znalosti funkce vestibulárního systému, reflexních okruhů, do kterých je zapojen, a též principu organizace multisenzorického řízení rovnováhy.
Klíčová slova:
závrať – vertigo – nestabilita – porucha rovnováhy – head impulse test – vestibulární systém – cévní mozková příhodaÚvod
Závratě a poruchy rovnováhy představují jeden z nejčastějších medicínských problémů. Více než 40 % populace zažije během života závrať. U osob starších 75 let jsou závratě nejčastějším důvodem návštěvy lékaře.
U každého pacienta, který přichází pro náhle vzniklou závrať nebo poruchu rovnováhy musíme mít na paměti, že do řízení a udržování rovnováhy je zapojeno několik senzorických systémů (vestibulární aparát, zrak, propriocepce). Patologie kterékoliv z uvedených částí může vyvolat závrať nebo poruchu rovnováhy. Pro diagnostiku je zásadní systémové uvažování a interdisciplinární přístup. Subjektivní pocit vertiga může způsobit i konflikt jednotlivých senzorických informací, např. vizuo ‑ vestibulární u kinetóz a výškových závratí. Tyto vjemy jsou velmi nepříjemné, často s výrazným vegetativním doprovodem, ale jsou fyziologické. První otázka, kterou si proto musíme u pacienta se závratěmi položit, je, zda jde o patologickou nebo fyziologickou závrať.
Většina závratí má nevestibulární příčinu. Může se jednat o projevy interních onemocnění (hypotenze, hypertenze, arytmie, hypoglykemie), neurologických poruch (periferní neuropatie, mozečkové léze) a psychiatrických onemocnění (většina psychiatrických onemocnění má ve své charakteristice podle DSM uvedenu závrať jako jeden z doprovodných příznaků). Velice často se jedná o vedlejší účinek podávaných léků. Zvláštní problematiku představuje porucha rovnováhy ve vyšším věku, kdy se setkáváme se syndromem multisenzorického postižení (tzv. presbyvertiga), při kterém se zhoršuje zraková ostrost, zpomaluje se vedení periferními nervy, dochází ke změně kognitivních funkcí, nastává úbytek vestibulárních neuronů a důsledkem je porucha stability, změna stereotypu chůze a zvýšené riziko pádu [1].
Při vyšetření pacienta se závrativými potížemi musíme vycházet ze znalosti organizace systémů, které jsou zapojeny do řízení rovnováhy. Mozek využívá pro informaci o poloze a pohybu v prostoru vstupy ze tří senzorických systémů (které jsou rovnocenné, i když hierarchicky uspořádané):
- vestibulárního aparátu (Periferní část: tři polokruhové kanálky na sebe kolmé, detekují úhlové zrychlení v rovině kanálku; dvě makuly v utrikulu a sakulu percipující lineární zrychlení (např. gravitaci). Informaci z otolitů využívá mozek např. k určení vertikality a k prostorové navigaci).
Základní funkce vestibulárního systému jsou:
a) Udržení dynamické zrakové ostrosti (stabilizace pohledu při rychlém pohybu hlavou) – tu zajišťuje tříneuronový vestibulo‑ okulární reflex (VOR) (periferní neuron vestibulárního nervu – vestibulární jádra – jádra okohybných svalů). Funkci tohoto reflexního okruhu můžeme testovat klinicky pomocí tzv. head impulse testu (HIT) [2]. VOR funguje v rovinách jednotlivých polokruhových kanálků. Pro jeho správné vyšetření je důležitá rychlost pohybu. Při rychlém pohybu hlavy (nad 1 – 2 HZ je VOR jediný systém, který stabilizuje pohled. Při pomalejších rychlostech se na stabilizaci pohledu podílejí i zpětnovazebné systémy, které využívají zrakové informace (optokinetický nystagmus a plynulé sledovací pohyby oční).
b) Udržení stability vzpřímeného stoje a rovnováhy při chůzi – vestibulo‑ spinální reflex. Je nepostradatelný pro udržení rovnováhy při pomalých pohybech. Pacienti s vestibulární lézí typicky uvádějí, že jim nečiní potíže běh nebo jízda na kole, ale při zpomalení pohybu může dojít k výrazné poruše rovnováhy až k pádu. - zraku (zejména akcesorní optický systém) – důležitý je pro optikinetický nystagmus (OKN) a mechanizmy zrakové fixace – systém sledovacích pohybů očních.
- somatosenzorického systému – informace přicházejí z celé páteře i z periferních kloubů a svalů, nejen z krční páteře.
Vyšetření pacienta se závratí
Vždy musíme zvažovat, zda se jedná o:
- Patologickou nebo fyziologickou závrať? Fyziologické závratě – kinetózy, výšková závrať – jsou vyvolány konfliktem informací přicházejících z jednotlivých senzorických systémů (vestibulární vs. zrakový).
- Vestibulární nebo nevestibulární závrať? Závrať jako nespecifický příznak se může vyskytovat u anémie, hypoperfuze mozku, posturální hypotenzi, srdeční arytmie, synkop, hypotyreózy, hypoglykemie.
- Periferní nebo centrální vestibulární lézi?
- Paroxyzmální nebo trvalou závrať?
- Psychogenní projevy (úzkostné, panické poruchy, deprese, fobie) nebo zda je pacient sekundárně depresivní u závrativé poruchy? Závrať je subjektivně velice nepříjemná.
- Potíže podmíněné medikací? Vedlejší účinek léků (např. hypotenziva, psychofarmaka, antiepileptika) neadekvátním dávkováním, polypragmazií.
Anamnéza
- Typ závratě – závrať je většinou vnímána jako subjektivně nepříjemný pocit prostorové dezorientace. Závrať – iluze pohybu, nejčastěji rotačního, je charakteristická pro vestibulární původ potíží (pocit rotace jako na kolotoči vychází většinou z polokruhových kanálků).
- Presynkopální potíže jsou nejčastěji podmíněny kardiovaskulární problematikou, systémovou hypotenzí či arytmií. Vždy vyšetřujeme ortostatický test.
- Posturální nestabilita, nejistota při chůzi charakterizovaná pocity nestability je nejčastější u neuropatií. Při postižení vestibulárního aparátu je typická u patologie otolitového systému a je charakteristická pro chronickou subjektivní poruchu rovnováhy. Pocity nestability jsou typické též pro zrakově navozenou závrať.
- Oscilopsie – vjem rozpohybovaného obrazu – pokud je v klidu, vždy koreluje s přítomným nystagmem, pouze při pohybu bývá u oboustranných vestibulárních lézí a souvisí s nefunkčností VOR.
- Nespecifikované, blíže neurčitelné poruchy rovnováhy, většinou vyplývají z neschopnosti pacienta přesněji své potíže popsat:
- Začátek závratě – akutní (vestibulární neuronitida, CMP) nebo pozvolný (schwannom)?
- Provokační faktory – pohyb hlavy, poloha hlavy (BPPV), konkrétní senzorická situace, ve které se potíže objevují (např. jízda po eskalátoru, na otevřených prostranstvích – agorafobie).
- Vývoj příznaků (konstantní nebo kolísavý?). Periferní vestibulární léze má tendenci ke spontánnímu zlepšení během 48 hod. Kompenzuje se většinou do tří týdnů.
- Časový průběh závrati je rozhodující údaj (tab. 1).
- Doprovodné příznaky: hypakuze, tinnitus – Menièrova choroba, vestibulární schwannom; bolest hlavy – vestibulární migréna; postižení jiných hlavových nervů, mozečku – CMP.
Tab. 1. Časový průběh závratí. 
Objektivní vyšetření pacienta se závratí
Objektivní vyšetření pacienta se závratí musí obsahovat:
- Vyšetření dynamické zrakové ostrosti: U pacienta se závratí nebo poruchou rovnováhy vždy musíme vyšetřit zrakovou ostrost a zejména dynamickou zrakovou ostrost (pacienta necháme číst optotypy a vyzveme jej, aby pohyboval hlavou ze strany na stranu). Pacient s oboustrannou vestibulární lézí není schopen při pohybu hlavy přečíst text. Při pohybu hlavou je normální snížení zrakové ostrosti o jeden řádek optotypů [3].
- Zhodnocení postavení očí v orbitě: Pacienti s otolitovým postižením nemají oči postaveny v horizontále. Je u nich patrná vertikální divergence očí (skew deviation), náklon hlavy a rotace očí ve směru náklonu (tzv. ocular tilt reaction). Změna postavení očí v horizontále se zvýrazní při střídavém zakrytí očí (cover test) [4]. Sakadické oční pohyby – skokový pohyb oka mezi dvěma fixačními body jsou charakterem identické s rychlou fází nystagmu. Pozorujeme přesnost cílení pohybu oka a rychlost. Při centrálních kmenových lezích můžeme pozorovat zpomalení sakád, u mozečkových syndromů je typická hypermetrie. Zpomalení sakád vidíme též jako velice častý vedlejší účinek medikace.
- Plynulé sledovací pohyby oční jsou vázány na správné fungování mechanizmů zrakové fixace. Při fixování pohybujícího se předmětu se oči pohybují hladce, bez nepravidelností. Nepravidelné plynulé sledovací oční pohyby jsou typické u mozečkového postižení a současně se vyskytuje porucha zrakové suprese vestibulárního nystagmu.
- Optokinetický test (nystagmus vyvolaný pohybem zrakového okolí). Můžeme vyšetřit klinicky tak, že necháme pacienta sledovat pohybující se strukturovanou látku. Vyšetřujeme jak horizontální, tak vertikální směr. Porucha optokinetického nystagmu svědčí pro centrální původ potíží (obr. 1).
- Charakter nystagmu přináší základní informaci pro určení topiky léze.
Horizontálně rotační spontánní nystagmus je typický pro periferní vestibulární lézi. Je doprovázen oscilopsií – vjemem pohybu prostoru (obr. 2).
Někdy je pacient schopen určit směr pohybujícího se zrakového okolí, ten se většinou kryje s rychlou fází nystagmu. Periferní vestibulární nystagmus je utlumitelný zrakovou fixací. Při použití Frenzelových brýlí nebo zavřením očí se nystagmus zvýrazňuje. Rychlá fáze nystagmu bije ke zdravé straně, nemění směr, je intenzivnější při pohledu ve směru rychlé fáze (Alexanderův zákon).
Ostatní typy nystagmu (čistě horizontální, vertikální, diagonální, apod.) jsou známkou centrální léze a mohou měnit směr podle pohledu. Typický je oboustranný pohledový nystagmus u mozečkového postižení.
Fixační nystagmus je kongenitální, ve tmě a při zavření očí se zmírňuje. Kongenitální nystagmus neovlivňuje příliš schopnost čtení ani relativně ostrého vidění. Jeho amplituda se zmírňuje v určitém pohledovém úhlu (nulová poloha). - Funkci vestibulo ‑ okulárního reflexního okruhu můžeme vyšetřit pomocí tzv. Head Impulse Testu (HIT, podle autora též Halmagyiho test) [2]. Pacient při vyšetření fixuje bod a provedeme rychlý pohyb hlavou v rovině testovaného polokruhového kanálku. Pokud je porušena funkce vestibulární periferie, pak při pohybu ke straně léze není schopen fixovat bod, oči „ujedou“ spolu s hlavou a po zastavení pohybu mozek generuje skok oka zpět k fixovanému bodu – korekční sakádu (obr. 3 – 5).
- Součástí vestibulárních syndromů bývá postižení otolitového systému, které vytváří syndrom očního náklonu (ocular tilt reaction), jenž je charakterizován triádou příznaků:
a) úklonem hlavy,
b) šikmou deviací bulbů (skew deviation, Hertwigův ‑ Magendiho strabizmus),
c) rotací očí ve směru úklonu hlavy (za normálních okolností při úklonu hlavy dochází ke stáčení očí opačným směrem).
Selektivní postižení otolitového systému, bez projevů postižení kanálků, bývá časté u centrálních vestibulárních syndromů, např. u kmenových iktů. - Vyšetření sluchu VII. a V. mozkového nervu je velmi důležité. Nikdy nesmíme zapomenout na vyšetření čití v obličeji, které může odhalit vaskulárně podmíněný laterální oblongátový syndrom (PICA).
- Vyšetření stoje a chůze: Nejcitlivější je vyšetření tandemového stoje a chůze (pomalá chůze jako „po provaze“) Unterbergerova ‑ Fukudova zkouška: chůze na místě s předpaženýma rukama a zavřenýma očima 20 – 30 s. U periferní vestibulopatie se nemocný stáčí na stranu léze, může být pozitivní Rombergův příznak.
Pozn. Člověk schopný samostatného stoje na jedné noze se zavřenýma očima nemůže mít vestibulární lézi. - Polohová vertiga: Vyšetřujeme Dix ‑ Hallpikeovým manévrem (obr. 6), který je pozitivní u benigního paroxyzmálního polohového vertiga zadního polokruhového kanálku [5].
Obr. 1. Klinické vyšetření OKN (pacient má za úkol prohlédnout si každý pruh, když pohybujeme látkou horizontálně a vertikálně). 
Obr. 2. Oscilopsie (vjem pohybujícího se zrakového okolí při nystagmu, vede k rozostření obrazu). 
Obr. 3. Vyšetření pravého horizontálního kanálku pomocí HIT. 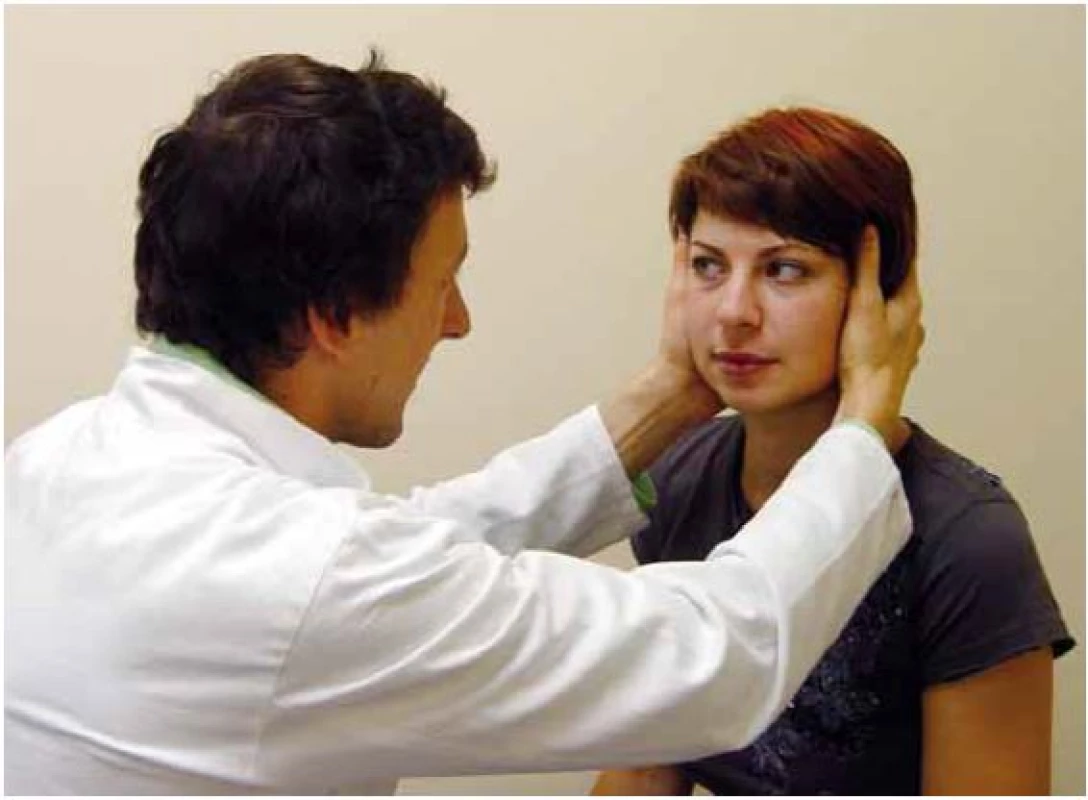
Obr. 4. Vyšetření pravého horizontálního kanálku pomocí HIT. 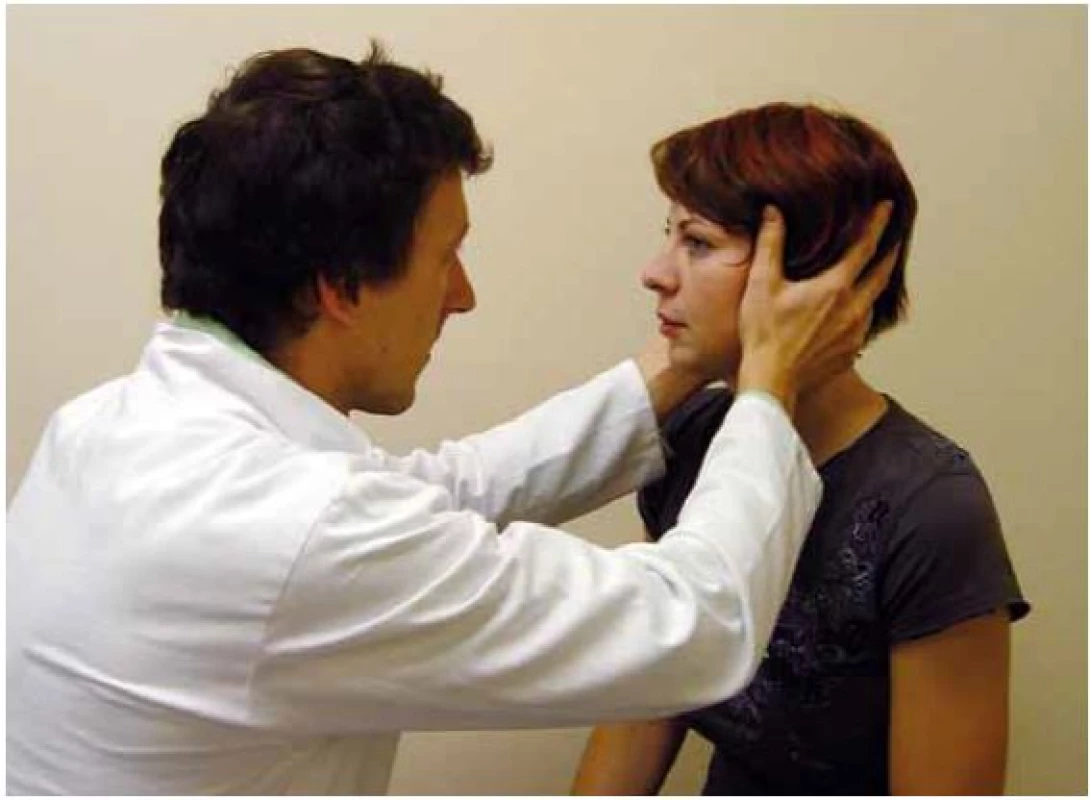
Obr. 5. Head impulse test (provedení u zdravého jedince – vlevo, u pacienta s pravostrannou periferní vestibulární lézí – vpravo. Zde po skončení pohybu je generována korekční sakáda. 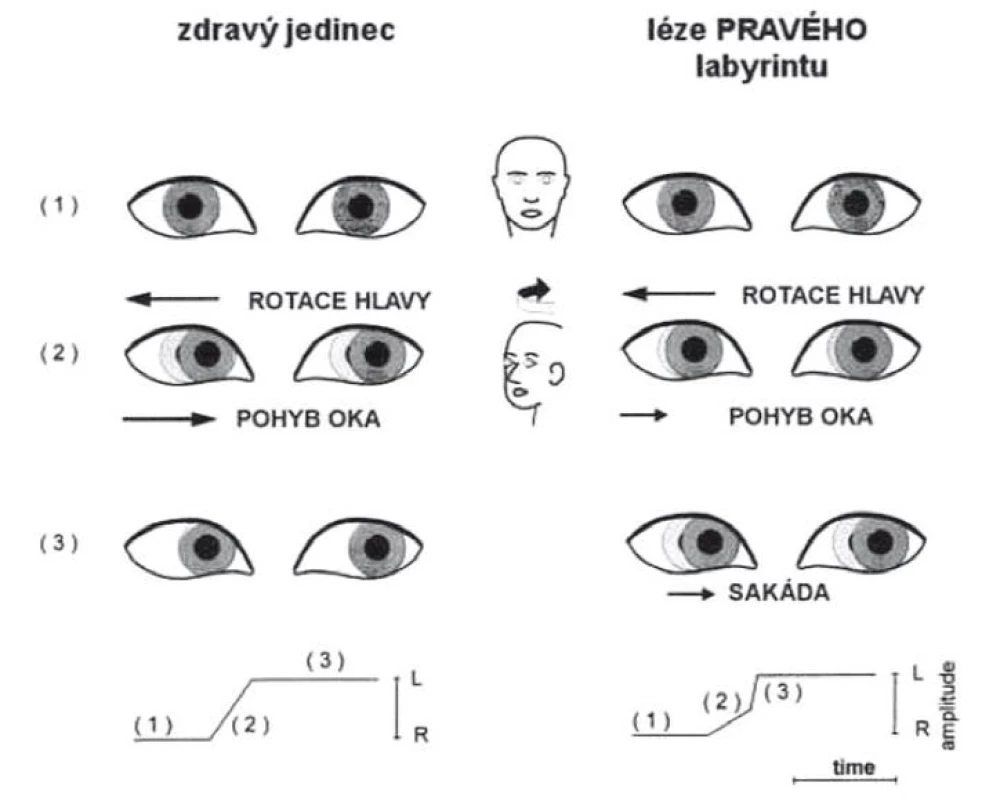
Obrázek zachycuje provedení head impulse testu u zdravého a u pacienta s pravostrannou periferní lézí. Test je založen na správné funkci vestibulo-okulárního reflexu, jehož cílem je udržet správnou fixaci při rychlých pohybech hlavy. Část 2 zachycuje vlevo normální pohyb očí v orbitě při pohybu hlavy. Vpravo je patrno, že se oči pohybují spolu s hlavou a po skončení pohybu je nutno provést saláru k bodu, který pacient fixuje. Na spodních obrázcích je zachycena grafická podoba testu (podle [13]). Obr. 6. Dix-Hallpikeův manévr. 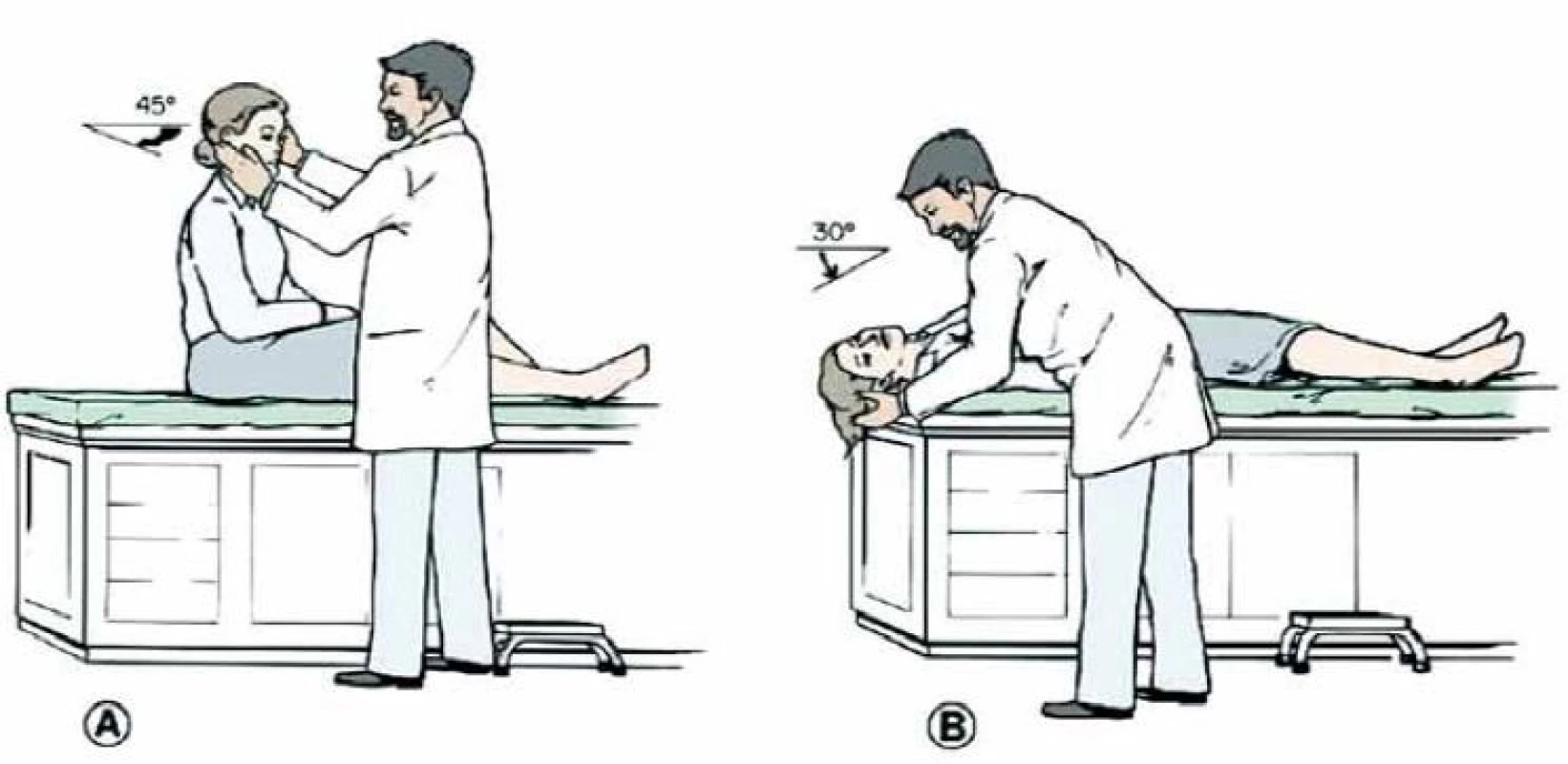
Upraveno dle [5]. Na postižené straně vyvoláme typický záchvat. S několikavteřinovou latencí (většinou do 15 s) se rozvine rotační závrať, doprovázená nystagmem, který je rotační, bije k čelu a ke spodnímu uchu a většinou do 1 min odezní. Opakování manévru vyvolá mírnější odpověď (tzv. vyčerpatelnost nystagmu).
Na základě klinického vyšetření lze stanovit syndromologickou diagnózu (tab. 2).
Tab. 2. Syndromologická diagnóza. 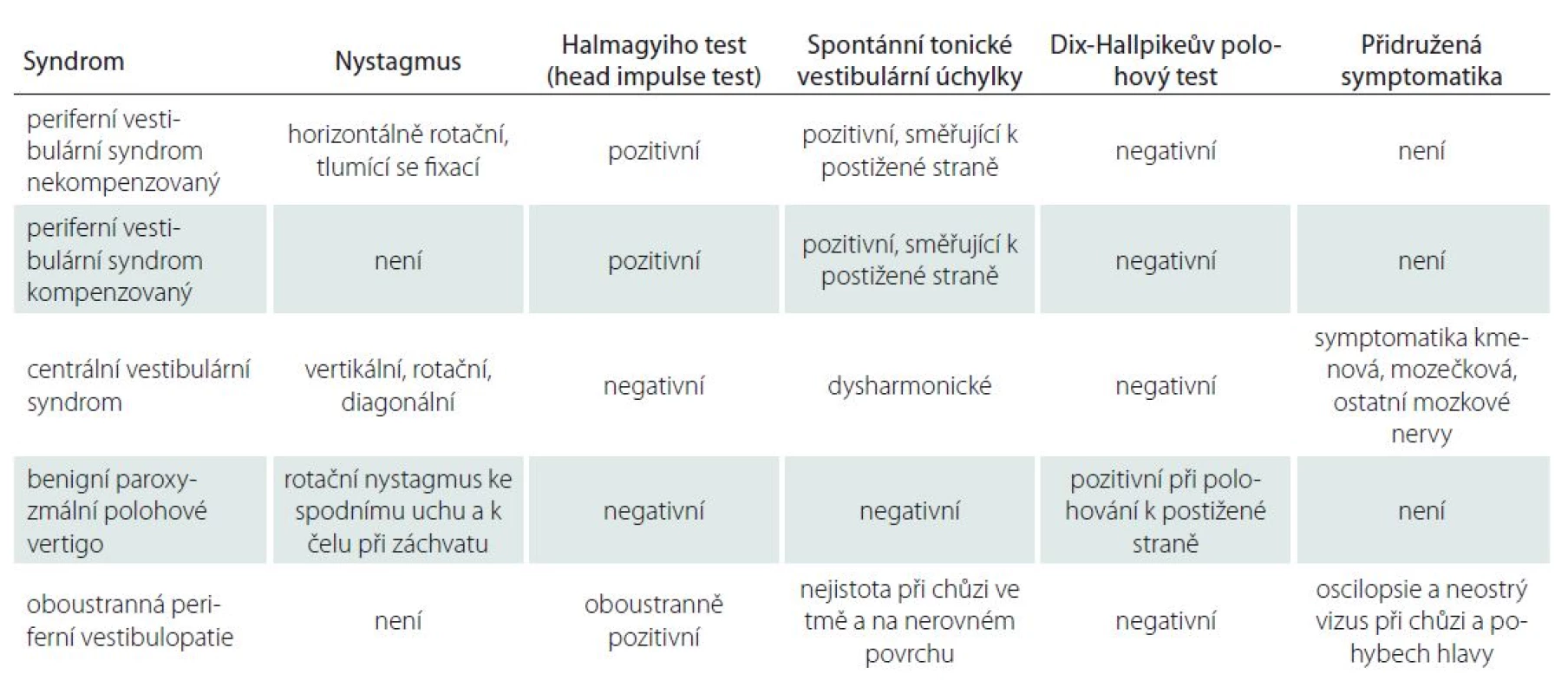
Závratě a cerebrovaskulární problematika
Zhruba 20 % ischemických cévních mozkových příhod postihuje vertebrobazilární řečiště (VB). Závrať je zde dominantní příznak u 75 %. Na druhé straně pouze 0,7 % akutně vzniklých závratí je podmíněno CMP.
Cévní zásobení vnitřního ucha, mozkového kmene a mozečku je z vertebrobazilárního povodí. Vertigo může vzniknout při ischemii v oblasti a. cerebelli inferior posterior (PICA), a. cerebelli inferior anterior (AICA) nebo a. cerebelli superior (SCA). PICA zásobuje laterální medulární krajinu včetně části vestibulárních jader a zadní a dolní část mozečku. AICA odstupuje z bazilární artérie, zásobuje laterální pons, vnitřní ucho a přední a dolní část mozečku. Nejčastěji vznikne infarkt postihující vnitřní ucho nebo mozkový kmen v důsledku intraarteriální trombózy, kdežto izolovaný mozečkový infarkt je téměř vždy důsledkem embolizace. Mozeček je často ušetřen při okluzi PICA nebo AICA, protože je výrazný kolaterální oběh mezi cerebelárními arteriemi. A. labyrinthi obvykle odstupuje z a. cerebelli inferior anterior, zásobuje VIII. mozkový nerv a poté se rozděluje ve dvě hlavní větve, které zásobují kochleu a vestibulární labyrint. Okluze a. labyrinthi vede k náhlé a výrazné poruše sluchu a vestibulární funkce. Pokud je izolovaně postižena jen a. labyrinthi, může mít porucha charakter periferního vestibulárního syndromu. Izolované vertigo bývá projevem ischemie v oblasti arteria vestibularis anterior. U většiny případů dochází k ischemii v distribuci AICA a infarktem v dorzolaterální pontomedulární krajině a v některých případech v dolní a laterální části mozečku. V těchto případech má již vestibulární syndrom charakter centrální. Infarktům labyrintu někdy předchází tranzitorní ischemické ataky, které mohou mít vertiginózní symptomatiku. Na infarkt vnitřního ucha je třeba pomýšlet u každého nemocného s náhlým začátkem jednostranné poruchy sluchu nebo vertiga, zejména s anamnézou tranzitorních ischemických atak, iktu nebo při přítomnosti rizikových faktorů aterosklerózy. Akutní vertiginózní syndromy u mladších jedinců bývají nejčastěji způsobeny virovou infekcí. Na vaskulární etiologii závratí je třeba myslet též u systémových chorob a koagulopatií [6].
Infarkty mozkového kmene
Laterální medulární infarkt (Wallenbergův syndrom) je často nazýván PICA syndrom, ale častěji bývá následkem okluze stejnostranné vertebrální arterie. Klinický obraz je typický. Projeví se náhlou závratí se zvracením, diplopií, je přítomen nystagmus, homolaterálně se stranou léze je porucha čití v obličeji (někdy jen parestezie nebo bolesti), Hornerův syndrom, ataxie končetin, paréza měkkého patra se snížením dávivého reflexu a dysfagií, z léze n. recurrens a parézy hlasivky bývá dysfonie. Kontralaterálně je na polovině těla (někdy i obličeje) disociovaná porucha čití pro bolest a teplo. K poruše sluchu většinou nedochází, protože léze je lokalizována kaudálně od kochleárního nervu a kochleárních jader. Součástí Wallenbergova syndromu je výrazná porucha rovnováhy, kdy jsou tělo i končetiny deviovány na stranu léze, jako by byly taženy výraznou zevní silou. Tato tzv. lateropulze působí také na okulomotorický systém, což způsobuje výrazné velké volní i mimovolní sakády ke straně léze, zatímco sakády na opačnou stranu od léze jsou výrazně malé. Nemocný mívá šikmou deviaci bulbů s ipsilaterálním bulbem uloženým níže [7].
Laterální pontomedulární infarkt vzniká při ischemii v cévní distribuci AICA. Protože a. labyrinthi v 80 % vychází z AICA, infarkt membranózního labyrintu je u této poruchy velmi častý. Klinicky bývá přítomno těžké vertigo, nauzea, zvracení a dochází k infarktu mozečku bez doprovázejícího postižení mozkového kmene. Infarkt v distribuci mediální cerebelární větve PICA může vést k obrazu, který je podobný jako u periferní vestibulární léze. Typická je přítomnost mozečkové ataxie a směrově měnlivý pohledový nystagmu. Vertigo v důsledku centrálně podmíněné poruchy kompenzačních mechanizmů může perzistovat i měsíce.
Disekce vertebrální arterie je často nerozpoznaná diagnózau, vzniká spontánně, následkem úrazu, ale může k ní vést i nešetrně provedená manipulace krční páteře. Příznaky se mohou rozvinout i s několikadenní latencí po úrazu. Zpočátku může dominovat závrať, bývá bolest v okcipitální oblasti, posléze se může rozvinout symptomatologie z postižení kmenových struktur.
Krvácení v oblasti zadní jámy lební
Krvácení do mozečku se typicky projevuje bolestí v týle, zvracením, závratěmi, někdy alterací vědomí a mozečkovou symptomatologií (většinou homolaterální). Charakteristická je hlavně neschopnost stoje a chůze – trupová ataxie spíše nežli pravé vertigo a výrazné zvracení.
Krvácení do mozkového kmene má většinou tříštivý charakter, dochází k poruše vědomí, kvadruplegii s decerebračními projevy a často i k úmrtí. Netříštivé krvácení se většinou projeví bolestí hlavy a fokálními kmenovými příznaky (často alternujícím kmenovým syndromem). Závratě mohou být součástí neurologické symptomatologie, ale nikdy nejde o izolované vertigo. Základní otázka, kterou musíme pacientovi položit, je, zda již měl někdy podobné potíže. Může jít o epizodu záchvatovitých závrativých stavů, které mohou mít dlouhé asymptomatické období. Může se jednat i o první záchvat např. vestibulární migrény, která je poměrně častá; nebo Menièrovy choroby. V těchto případech stanovíme diagnózu až na základě průběhu onemocnění [8]. Pokud jde o monosymptomatické závrativé projevy, pak při vyšetření nelze vyloučit, že se jedná o tranzientní ischemickou ataku.
Ischemické léze v oblasti vertebrobazilárního povodí mohou tedy vyvolat jak periferní, tak centrální vestibulární postižení. Akutní vestibulární syndrom může být izolovaným příznakem CMP. Tuto možnost nesmíme podceňovat. V akutním stadiu rozvíjejícího se iktu ve vertebrobazilárním povodí není možné spoléhat ani na CT, ani na MR vyšetření. V prvních 24 hod může být až 20 % nálezů falešně negativních.
Proto je nutno spíše vycházet z podrobného klinického vyšetření pacienta, to může přinést řadu cenných informací.
Doporučený algoritmus vyšetření pacientů s akutně vzniklou vestibulární symptomatikou
Doporučený algoritmus vyšetření pacientů s akutně vzniklou vestibulární symptomatickou přinesla studie HINTS [9] definující periferní vestibulární postižení. Zkratka znamená: head impulse test, nystagmus – jeho charakteristika; a test na přítomnost skew deviation.
Splnění kritérií HINTS svědčí s největší pravděpodobností pro periferní vestibulární postižení:
- a) jednostranně pozitivní horizontální HIT;
- b) směrově stálý nystagmus, bijící k opačné straně, než je pozitivní HIT;
- c) normální postavení očí v horizontále (absence skew deviation);
- d) polohové manévry neměnící nález.
Náhle vzniklá porucha sluchu ipsilaterální s vestibulární lézí svědčí spíše pro cévní příčinu než pro zánětlivé postižení.
Do obrazu akutního vestibulárního syndromu patří náhle vzniklé, trvající (perzistentní) vertigo s nystagmem doprovázené vegetativní symptomatikou (nauzea, zvracení), intolerance pohybu hlavy, nejistota ve stoji a při chůzi. Velmi často se zaměňuje intolerance pohybu s polohově vázanými závratěmi. U polohově vázaných závratí jsou potíže spojeny s určitou polohou hlavy. Pokud je pacient v klidu, potíže nemá.
Pravidlo stratifikace rizika cévní příhody mozkové ABCD2 (Age, Blood pressure, Clinical features, Duration of symptoms, Diabetes) může být určitým vodítkem, je však podstatně méně specifické [10].
Na centrální postižení musíme myslet, pokud je u pacienta:
- a) normální HIT,
- b) směrově měnlivý pohledový nystagmus,
- c) refixace při cover testu (skew deviation),
- d) porucha sledovacích pohybů očních,
- e) sakadická dysmetrie.
Důležitý je charakter nystagmu. Pokud mění směr v závislosti na směru pohledu, je typickým projevem centrální léze, většinou mozečkového postižení, stejně jako tzv. rebound nystagmus. K projevům mozečkového postižení patří i abnormita plynulých sledovacích pohybů očních, které lze poměrně jednoduše vyšetřit klinicky.
Vyšetření HIT je možné provést klinicky, ale citlivější je metoda používající video ‑ okulografický systém k registraci pohybů hlavy a pohybů oka. Záznam vyšetření a exaktní změření parametrů patologicky přítomných sakád umožňuje detekovat postižení jednotlivých polokruhových kanálků a stanovit diagnózu inkompletního postižení. Je však nutno zdůraznit, že přístrojové vyšetření vyžaduje trénink, není úplně jednoduché a musí být provedeno proškolenou osobou. Na většině pracovišť provádí toto vyšetření laborant [11]. Vyloučíme‑li možnou cévní etiologii náhle vzniklé vestibulární symptomatiky, jedná se s největší pravděpodobností o vestibulární neuronitidu.
Vestibulární neuronitida: akutně vzniklá jednostranná periferní vestibulární porucha, výpadek funkce může být úplný nebo částečný. Postiženi jsou většinou mladší jedinci (3. – 5. decenium). Za etiologický faktor je považována virová infekce (např. herpetické viry). Začátek bývá náhlý. Dochází k akutnímu rozvoji závratí, které mají rotační charakter, jsou doprovázeny nauzeou, zvracením, pacienti často nejsou schopni samostatné chůze. V klinickém obraze je typický periferní vestibulární syndrom s horizontálně rotačním nystagmem bijícím ke zdravému uchu. Zmírňuje se fixací, vestibulo ‑ spinální jevy uchylují ke straně léze. Není porucha sluchu ani jiná neurologická symptomatika. Potíže se po 24 hod většinou zmírňují, jak dochází ke kompenzaci vestibulární léze.
Diagnostika: klinika, HIT test, ENG prokáže kalorickou a rotační hypo ‑ či areflexii.
VOR se kompenzuje během desítek hod (50 – 70), vestibulo ‑ spinální reflex během desítek dnů (60). Proto může pacient po odeznění nystagmu a vegetativní symptomatiky relativně dlouho udávat problémy se stabilitou [12].
Souhrn
- Akutně vzniklá závrať, která trvá a neodezní v horizontu desítek minut až několika hodin, je vždy suspektní z vaskulární etiologie. Musíme postupovat podle algoritmu vyšetření při podezření na iktus.
- Pokud závrať v uvedeném intervalu odezní, může se jednat o TIA a pacient by měl být v tomto směru vyšetřen. Může jít i o první epizodu paroxyzmálních závratí (vestibulární migréna, Menièrova choroba).
- CT vyšetření spolehlivě vyloučí krvácení nebo rozsáhlejší strukturní lézi. Difuzně vážená MR má u CMP ve vertebrobazilárním povodí v prvních 24 hod až 20 % falešně negativních nálezů.
- Splnění HINTS kritérií svědčí pro periferní vestibulární postižení s vysokou specificitou i senzitivitou.
- Základním vyšetřením je provedení HIT v rovině horizontálních polokruhových kanálků.
- Video ‑ okulograficky asistované provedení HIT s analýzou korekčních sakád výrazně zvyšuje citlivost vyšetření. Nejde však o triviální metodiku dostupnou každému lékaři. Pro jeho správné provedení a interpretaci je nutný zaškolený pracovník znalý vestibulárního laboratorního vyšetřování.
- Izolovaný akutní periferní vestibulární syndrom může být projevem cévního postižení terminálních větví vertebrobazilární arterie.
- Nezbytnou součástí vyšetření je pátrání po příznacích ložiskového postižení v oblasti kmene a mozečku, zejména cíleným vyšetřením plynulých sledovacích pohybů očních, sakadických pohybů očních a OKN.
- Nesplnění kritérií HINTS svědčí pro centrální postižení.
Autor deklaruje, že v souvislosti s předmětem studie nemá žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Přijato k recenzi: 6. 8. 2015
Přijato do tisku: 17. 9. 2015
doc. MUDr. Jaroslav Jeřábek, CSc.
Neurologická klinika
2. LF UK v Praze a FN v Motole
V Úvalu 84
150 00 Praha 5
e-mail: jaroslav.jerabek@gmail.com
Recenzenti
MUDr. Zdeněk Čada, Ph.D.
MUDr. Richard Holý, Ph.D.
doc. MUDr. Jaroslav Jeřábek, CSc.
Vystudoval Fakultu všeobecného lékařství Univerzity Karlovy v Praze, kde promoval v roce 1976. Po promoci pracoval na Neurologickém oddělení nemocnice v Pelhřimově. Po atestaci z neurologie v roce 1981 nastoupil na Neurologickou kliniku Fakulty dětského lékařství UK v Motole (nyní 2. LF UK a FN v Motole), kde pracuje dosud. Zde se začal věnovat problematice vestibulárního aparátu a poruchám rovnováhy. V této oblasti obhájil v roce 1989 kandidátskou dizertační práci a v roce 2002 se habilitoval. Podílel se na vzniku Neuro-otologického centra FN v Motole, které je založeno na interdisciplinárním přístupu k závrativým pacientům. Spolupracuje s Fakultou biomedicínského inženýrství ČVUT v Praze. Je školitelem postgraduálních studentů v oboru neurověd a biomedicínského inženýrství. Ve spolupráci s Baylor college of medcine zavedl rehabilitační program po pacienty s poruchami rovnováhy. Od roku 2006 organizuje na neurologické klinice kurzy praktické neuro-otologie, kterých se zúčastnilo více než 500 lékařů.
Zdroje
1. Baloh RW. Dizziness in older people. J Am Geriatric Soc 1992; 40(7): 713 – 721.
2. Halmagyi GM, Curthoys I. A clinical sign of canal paresis. Arch Neurol 1988; 45(7): 737 – 739.
3. Longridge NS, Malinson AI. A dynamic illegible E ‑ test. A technique for assessing vestibule ‑ ocular reflex. Acta Otolaryngol 1987; 103 : 273 – 279. doi: 10.3109/ 000164 88709107794.
4. Brodsky MC, Donahue SP, Vaphiades M, Brandt T. Skew deviation revissited. Surv Ophthalmol 2006; 51(2): 105 – 128.
5. Dix MR, Hallpike CS. The pathology, symptomatology and diagnosis of certain common disorders of vestibular system. Ann Otol Rhinol Laryngol 1952; 61(4): 987 – 1016.
6. Ambler Z, Jeřábek J. Diferenciální diagnostika závratí. 2. vyd. Praha: Triton 2008.
7. Bronstein A, Lempert T. Dizziness A practical approach to diagnosis and management. Cambridge: University Press 2007.
8. Lempert T, Neuhauser H. Epidemiology of vertigo, migraine and vestibular migraine. J Neurol 2009; 256(3): 333 – 338. doi: 10.1007/ s00415 ‑ 009 ‑ 0149 ‑ 2.
9. Newman ‑ Toker DE, Kerber KA, Yu ‑ Hsiang Hsieh, Pula JH, Omron R, Saber ‑ Tehrani AS et al. HINTS outperforms ABCD2 to screen for stroke in acute continuous vertigo and dizzeness. Acad Emerg Med 2013; 20(10): 987 – 996. doi: 10.1111/ acem.12223.
10. Navi BB, Kamel H, Shah MP, Grossman AW, Wong C, Poisson SN et al. Application of ABCD2 score to identify cerebrovascular causes of dizziness in the emergency department. Stroke 2012; 43(6): 1484 – 1489. doi: 10.1161/ STROKEAHA.111.646414.
11. Newmann‑Toker DE, Saber Tehrani AS, Mantokoudis G, Pula JH, Guede CI, Kerber KA et al. Quantitative video ‑ oculography to help diagnose stroke in acute vertigo and dizziness: towards an ECG for the eyes. Stroke 2013; 44(4): 1158 – 1161. doi: 10.1161/ STROKEAHA.111.000033.
12. Brandt T, Detrich M, Strupp M. Vertigo and dizziness – common complaints. 2nd ed. London: Springer 2013.
13. Brandt T. Vertigo. Its multisensory syndromes. 2nd ed. New York: Springer 1999 : 536.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2015 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Diagnostika pacienta s akutní závratí
- Implementační věda
- Přínos vyšetření čichu pro diagnostiku neurodegenerativních onemocnění
- Diferenciální diagnostika tauopatií – klinický pohled
-
Komentář k článku autorů Rusina et al.
Diferenciální diagnostika tauopatií – klinický pohled – komentář - Kognitívno‑ komunikačné poruchy u pacientov s demenciou pri Alzheimerovej chorobe
- Normativní studie testu Reyovy‑ Osterriethovy komplexní figury v populaci českých seniorů
- Projekt ncRNAPain
- Výsledky včasnej karotickej endarterektómie po tranzitornej ischemickej atake
- Metodologie tvorby systematických review I: Efekt hyperbarické oxygenoterapie na úmrtnost pacientů po kraniotraumatu
- Psychogenní poruchy vidění u dětí
- Mozkový kámen – kazuistika
- Osteomyelitida baze lební mylně léčená jako neuroborrelióza – kazuistika
- Recidivující tranzitorní globální amnézie – čtyři kazuistiky
- Hemihypoglossofaciální anastomóza – tři kazuistiky
- Akutní hyperkinetické syndromy léčené stereotaktickým neurochirurgickým zákrokem – tři kazuistiky
- Webové okénko
-
Analýza dat v neurologii
LIII. Atributivní riziko - Poznámky k nitrosvalové léčbě spasticity botulotoxinem
- Recenze knih a DVD
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Diagnostika pacienta s akutní závratí
- Recidivující tranzitorní globální amnézie – čtyři kazuistiky
- Normativní studie testu Reyovy‑ Osterriethovy komplexní figury v populaci českých seniorů
- Přínos vyšetření čichu pro diagnostiku neurodegenerativních onemocnění
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




