-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Základní neurologické vyšetření – nastal čas pro změny?
Essential Neurological Examination – Time for Change?
In neurology, diagnosis has traditionally been based on detailed history taking followed by a highly structured clinical exam. However, considering advances in auxiliary diagnostic methods, such a complex and time-consuming approach may seem superfluous. We thus aimed to determine the components of the codified neurological assessment used by Czech neurologists during a screening neurological exam and to compare results with surveys performed in Canadian and Brazilian neurologists. Four groups including a total of 101 Czech neurologists and residents participated in an anonymous survey. In a questionnaire consisting of 47 components of the routine neurological exam, respondents were asked to rate each item on a 4-point scale, indicating how important they considered it to be for screening a patient with nonspecific symptoms. The Delphi Method was used to determine consensus. Our neurologists concordantly rated 21 items as essential. The content of the screening neurological exam does not essentially differ between Czech neurologists and trainees from different neurological departments. Accordingly, there were few differences between the screening neurological exam as performed by the Czech and Canadian or Brazilian neurologists. Examination of visual fields and fundoscopy are usually not performed by Czech neurologists. On the contrary, articulation, tongue movements, heel-to-knee and Romberg test were selected by Czech but not Canadian or Brazilian neurologists. After adjustments taking into account both local and foreign experiences and current needs, we propose a 22-item neurological examination as an essential tool to exclude or confirm significant nervous system affection. Specific medical history or abnormal findings of the initial assessment should be followed by specific targeted examinations and tests leading to timely diagnosis and effective treatment.
Key words:
neurological examination – surveys and questionnaires
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autori: E. Růžička 1; P. Marusič 2
Pôsobisko autorov: Neurologická klinika a Centrum klinických neurověd 1. LF UK a VFN v Praze 1; Neurologická klinika 2. LF UK a FN Motol, Praha 2
Vyšlo v časopise: Cesk Slov Neurol N 2017; 80/113(1): 84-91
Kategória: Krátké sdělení
doi: https://doi.org/10.14735/amcsnn201784Súhrn
V neurologii stejně jako v celé medicíně dochází v posledních desetiletích k velkým změnám. Významně se zvýšila dostupnost a přesnost pomocných vyšetřovacích metod, odhaluje se etiologie a patogeneze onemocnění dosud považovaných za idiopatická, rozšiřují se možnosti a úspěšnost léčby. Nabízí se tedy otázka, nakolik je ještě obhajitelný klasický neurologický vyšetřovací postup skládající se z podrobné anamnézy a časově náročného systematického objektivního vyšetření. Z dotazníkového průzkumu praxe 101 českých neurologů (47 z klinických pracovišť a 54 účastníků specializačních kurzů) a srovnáním se zahraničními poznatky jsme zjistili, že se neurologické vyšetření v praxi provádí v podstatně zjednodušené podobě. Prokázali jsme shodu českých neurologů u 21 položek, jež považují za časté či nezbytné součásti neurologického vyšetření. To chápeme jako výzvu k formulaci doporučeného postupu neurologického vyšetření, jež by kromě neurologů měl znát a umět interpretovat každý absolvent lékařské fakulty, praktický lékař či lékař jiného oboru. Předkládaný návrh základního neurologického vyšetření se po úpravách s přihlédnutím k aktuálním požadavkům a domácím i zahraničním zkušenostem skládá z 22 vyšetřovacích zkoušek a manévrů, které mohou dostatečně citlivě prokázat či vyloučit přítomnost poruchy nervového systému. V případě specifické anamnézy či abnormálního nálezu základního vyšetření na ně neurologové navazují cílenými zkouškami a testy, které v efektivním časovém rámci vedou k diagnóze a k účinné léčbě.
Klíčová slova:
neurologické vyšetření – dotazníkyÚvod
Neurologická diagnostická rozvaha je postavena na analytickém přístupu, jehož hlavními součástmi jsou podrobné anamnestické šetření a vysoce strukturovaný systém objektivního neurologického vyšetření. Anamnestické symptomy a příznaky nalezené při vyšetření se skládají do kategorií v ideové soustavě poruch funkce nervové soustavy („syndrom“) a umožňují odhadnout anatomickou úroveň poškození („topika“). Tak lze správně zaměřit další cílená vyšetření a dospět k rozeznání příslušné nozologické jednotky a její příčiny.
Neurologická semiologie byla do Československa přenesena místními zakladateli oboru [1–3] v podobě, v jaké byla počátkem 20. století kodifikována Charcotovými následovníky [4]. Klasický systém neurologického vyšetření tedy vznikl v době, kdy kromě kladívka, špendlíku, vatové štětičky a ladičky, jakožto tradičních rekvizit neurologa, bylo k dispozici jen velice málo dalších možností, jak zjistit lokalizaci a odhadnout biologický substrát chorobného procesu. Zakladatelé oboru vytvářeli systém vyšetření se snahou nejen co nejpřesněji lokalizovat postižení, ale také pochopit mechanizmy normální a patologické funkce nervového systému. Ve svých publikacích uváděli obsáhlé výčty vyšetřovacích zkoušek, které pomáhaly odhalit skryté známky postižení [2]. Kanonizované neurologické vyšetření tak zahrnuje řadu manévrů, jež znát a využívat bylo výsadou a pýchou každého neurologa, i když by třeba nedokázal vysvětlit, proč mu vlastně nestačí např. „Babinski“, ale potřebuje provádět ještě všechny další zkoušky označené eponymy Roche, Vítek, Oppenheim, Strümpell, Gordon-Schäffer, Chaddock, Rossolimo, Žukovskij-Kornilov, Mendel-Bechtěrev aj. A to je jenom jedna položka vyšetření – pyramidové iritační jevy na dolní končetině.
Mladí adepti oboru neurologie, ale i studenti medicíny se na začátku 21. století stále ještě učí vyšetření v jeho klasické podobě. Například neurologické vyšetření předkládané na e-learningových stránkách našich fakult se pořád skládá z 58 položek [5]. Sice se v každém ročníku najde pár nejpilnějších studentů a pár nadšenců, kteří se to vše z pečlivosti či z opravdového zájmu naučí do všech detailů, ale většina mladých lékařů absolvuje fakultu s výsledným dojmem, že neurologické vyšetření je něco extrémně složitého, co nikdy sami nebudou schopni provádět či dokonce interpretovat. Tento dojem pak vede ke strachu z neurologie, který zdaleka není jen českým problémem [6–7]. Analýza „neurofobie“ u studentů medicíny a mladých lékařů ukázala, že důvodem není jen složitost neurologického vyšetření, ale především obtíže s interpretací jeho nálezů [8].
Neurologické vyšetření má v sazebníku pojišťoven jednu z nejvyšších časových dotací (ale nikoli úhrad). Ti z nás, kdo se po roce 1990 účastnili zavádění sazebníku výkonů, si ještě vzpomenou, že se nakonec pro „komplexní neurologické vyšetření“ dohodla 60min dotace, stejná jako u vnitřního lékařství, ale požadavek některých členů neurologické komise činil původně dokonce 90–120 min. To se víceméně shodovalo s tehdejší realitou a tradicemi Hennerovy školy. Ale dnes už je jiná doba. Nejen dostupnost pokročilých pomocných vyšetření, zejména zobrazovacích metod, ale i rozšířené možnosti léčby mění naši praxi. V urgentních situacích (bezvědomí, trauma, podezření na cévní mozkovou příhodu) se neurologické vyšetření nahrazuje podstatně zkráceným souborem cílených zkoušek. Ve specializovaných centrech se naopak vedle základního vyšetření používají ještě cílené vyšetřovací škály a testy, které umožňují detailně rozlišit specifické syndromy a přesně kvantifikovat dílčí příznaky. Díky zobrazovacím metodám máme navíc na rozdíl od našich předchůdců možnost téměř okamžité korelace neurologického nálezu s lokalizací a rozsahem strukturálního postižení. I to vede k lepšímu poznání výtěžnosti neurologického vyšetření a jeho jednotlivých komponent.
V nemocniční i ambulantní praxi se však stále zvyšuje časový a administrativní tlak, který vede k tendenci minimalizovat podrobné vyšetření a nahrazovat je rychlým skríningem nebo dokonce přímo indikovanými pomocnými metodami. Přesto se v ambulantních kartách, chorobopisech a zprávách objevují dlouhé zápisy kompletního neurologického vyšetření vč. zkoušek, které ve skutečnosti nebyly provedeny nebo správně zapsány. U pacientů odesílaných k superkonziliárním vyšetřením na klinikách musíme občas konstatovat, že někteří kolegové zřejmě v podstatě přestali vyšetřovat nemocné a věřit svému úsudku a raději se ujišťují neúčelným opakováním zobrazovacích a jiných pomocných metod.
Objevuje se tedy potřeba nově definovat obsah základního neurologického vyšetření tak, aby lépe odpovídalo požadavkům moderní medicíny [8]. Hlavním cílem této práce proto bylo zjistit, jak čeští neurologové v současnosti provádějí vyšetření. Z analýzy výsledků by měl vyplynout návrh úprav základního neurologického vyšetření pro klinickou praxi. Takové vyšetření by mělo být relativně jednoduché, časově nenáročné, jednotně prováděné a s co nejvyšší senzitivitou v záchytu postižení nervového systému. Podle anamnézy a nálezů základního vyšetření pak neurolog samozřejmě může volit další cílené testy a zkoušky, které však už nebyly předmětem této práce.
Metodika
Vyšli jsme z kanadské studie, jejíž autoři vytvořili dotazník skládající se ze 46 položek zahrnujících všechny dílčí úkony neurologického vyšetření, jež se pokládají za běžné či nezbytné [9] a jsou v souladu s doporučením americké neurologické asociace „Guidelines for a Comprehensive Neurologic Examination“ [10]. Vzhledem k tomu, že uvedený způsob vyšetření se podstatně nelišil od našeho úzu [5], rozhodli jsme se použít původní dotazník bez podstatných změn. Dotazník jsme přeložili do češtiny a upravili jsme názvy a pořadí jednotlivých úkonů a manévrů dle domácích zvyklostí (např. „pronator sign“ přeložen jako Dufourův příznak, vyšetření chůze posunuto na konec dotazníku apod.). Navíc jsme přidali položku „Stav vědomí, orientace, paměť“, která byla v originále zastoupena pouze v bodu „MMS nebo podobný kombinovaný test kognitivního stavu“. Výchozí verze českého dotazníku tedy obsahovala 47 položek (tab. 1).
Jako základní skupiny respondentů byli v roce 2015 osloveni lékaři dvou neurologických klinik Univerzity Karlovy v Praze „Kateřinská“ (1. LF UK) a „Motol“ (2. LF UK). Dotazník byl kromě toho předložen účastníkům kurzů specializační přípravy Základy neurologie v roce 2015 na 1. LF UK a v roce 2016 na 2. LF UK.
Dotazník byl anonymní a byl doprovázen instrukcí, aby jej respondent vyplnil sám a nenechal se ovlivňovat názory jiných kolegů. Jako důvod průzkumu byla uvedena potřeba zjistit, co je obsahem neurologického vyšetření v rutinní praxi, a to jak v zájmu shody v odborné obci, tak pro výuku studentů medicíny. Součástí zadání byla informace, že se má jednat o základní vyšetření pacienta s projevy nespecifickými pro možné neurologické onemocnění, tedy bez toho, že by již ráz obtíží nebo jiné anamnestické údaje naznačovaly určitý neurologický nález či konkrétní onemocnění, přičemž cílem vyšetření je odhalit případné příznaky postižení nervového systému. Dle metodiky původní práce [9] respondenti hodnotili jednotlivé položky na čtyřbodové škále podle toho, jak často je používají nebo za jak důležitou součást základního neurologického vyšetření je považují:
1 – nikdy nebo skoro nikdy nepoužívám;
2 – někdy používám (méně než v 80 % vyšetření);
3 – většinou používám (ve více než 80 % vyšetření);
4 – nezbytná součást, vždy používám.Dále byl respondent vyzván, aby případně připsal a stejným způsobem ohodnotil další zkoušky, které při základním neurologickém vyšetření používá a jež v dotazníku podle jeho názoru scházejí. Dotazník navíc obsahoval demografické dotazy: věk respondenta, počet let od promoce na lékařské fakultě, počet let praxe v oboru neurologie, počet let od atestace.
Pro administraci a zpracování výsledků dotazníku byla zvolena Delfská metoda skupinového hledání řešení [11]. Tato metoda se v medicíně využívá k získání konsenzuálního názoru specialistů na využití určité metody v rutinní klinické praxi [12] a byla využita i v předchozích analýzách neurologického vyšetření [9,13]. Principem je opakované předkládání komplexního problému skupině expertů, přičemž formulace problému se postupně v jednotlivých kolech zpřesňuje a přizpůsobuje zjištěným názorům. Tento postup se opakuje, dokud se nedosáhne přijatelného průniku názorů. Předpokladem proveditelnosti metody je anonymita respondentů a jasná formulace problému v jednotlivých kolech.
Šetření Delfskou metodou probíhala na každé klinice nezávisle. Dotazník pro následující kolo ukazoval u každé položky průměrné skóre hodnocení v předchozím kole a mohl být doplněn o nové položky, na nichž se shodlo více než 25 % respondentů z dané skupiny. To se opakovalo, dokud se nedosáhlo stabilního hodnocení všech položek vyšetření. V prvém kole šetření v Kateřinské šest respondentů navrhlo přidat zkoušky Mingazziniho na horních a dolních končetinách a šest respondentů navrhlo přidat vyšetření horních meningeálních jevů. Tyto tři položky byly doplněny do dotazníku pro druhé kolo šetření, takže obsahoval 50 položek. V Motole v prvním kole šetření nedošlo ke shodě na přidání žádné položky mezi více než dvěma respondenty. Ve druhém kole šetření byl proto administrován stejný dotazník. Vzhledem k tomu, že na obou klinikách se ve dvou kolech šetření nezměnil okruh položek hodnocených jako nezbytné (skóre „4“) či časté (skóre „3“) součásti vyšetření, šetření jsme po druhém kole ukončili. Další analýzy byly prováděny z výsledků druhého kola šetření.
Šetření v obou základních kurzech proběhlo v den zahájení kurzu pouze jednokolově, s dotazníkem pro druhé kolo hodnocení na téže klinice.
Dotazníky z každého klinického pracoviště a z každého kurzu byly vyhodnoceny odděleně. Průměr hodnocení ≥ 3,5 byla zvolen jako cílový: příslušná položka tak představuje pro většinu lékařů v dané skupině nezbytnou, vždy používanou součást základního neurologického vyšetření. Navíc jsme při popisu výsledků sledovali i počet položek s průměrným skóre ≥ 3,0 zahrnujícím kromě nezbytných položek i ty části vyšetření, které se používají většinou, ale ne vždy. Výběry položek byly mezi jednotlivými skupinami porovnány pro zhodnocení jejich průniku. Dále jsme analyzovali individuální výběry položek jednotlivými lékaři a jejich možné vztahy k demografickým ukazatelům.
Výsledky
Dotazníkového šetření se zúčastnilo celkem 101 lékařů, z toho 47 pracovníků neurologických klinik fakultních nemocnic a 54 účastníků specializačních kurzů (tab. 2). Jednotlivé soubory respondentů se mezi sebou lišily počtem účastníků (21 – 31). Rozdíly byly také ve věku a v délce praxe od promoce, přičemž byly pochopitelně nižší u účastníků kurzů než u klinických lékařů. Rozdíly ale byly i mezi respondenty z obou klinik, a to v délce praxe (medián 12 v Kateřinské, 17,5 v Motole) i v odstupu od atestace (7 let v Kateřinské a 15 let v Motole) (tab. 2). Počet položek s průměrným hodnocením ≥ 3,5 se mezi jednotlivými skupinami také lišil, s rozpětím od 18 (kurz Motol) do 25 (kurz Kateřinská), přičemž menší rozdíl byl mezi odpověďmi z obou klinik – 23 v Kateřinské a 20 v Motole (tab. 1, 2). Pokud se zahrnou všechny položky s průměrem hodnocení ≥ 3,0, počty stoupnou u účastníků kurzů na 24 – 32, zatímco lékaři z klinik vybrali po 27 položkách dotazníku (tab. 1, 2).
Tab. 1. Obsah dotazníku a výsledky anket dle jednotlivých položek. 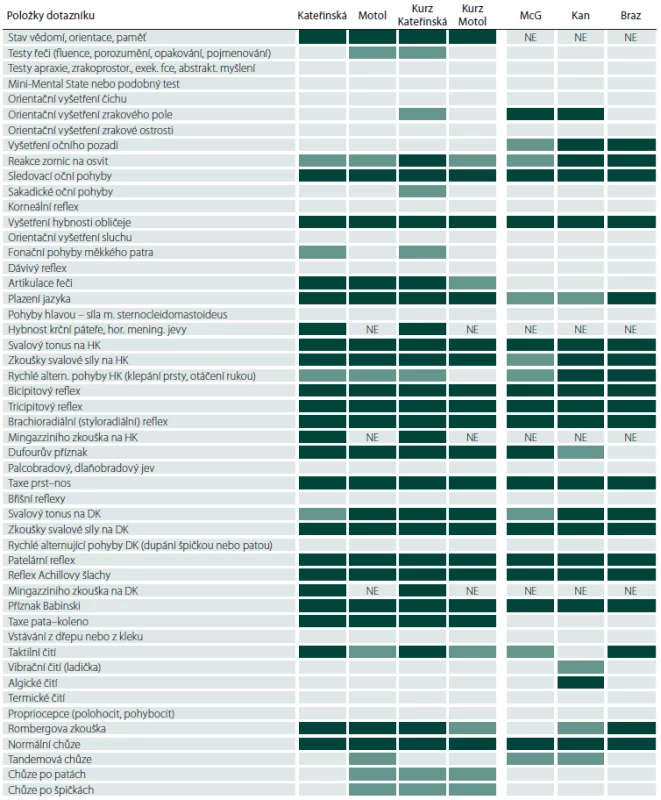
HK – horní končetiny, DK – dolní končetiny, McG – McGillova univerzita, Kan – kanadští neurologové, Braz – brazilští neurologové, NE – otázka nebyla součástí příslušné verze dotazníku, tmavě zelená – průměr ≥ 3,5, světle zelená – průměr ≥ 3,0 a < 3,5. Tab. 2. Soubory respondentů a souhrnné výsledky. 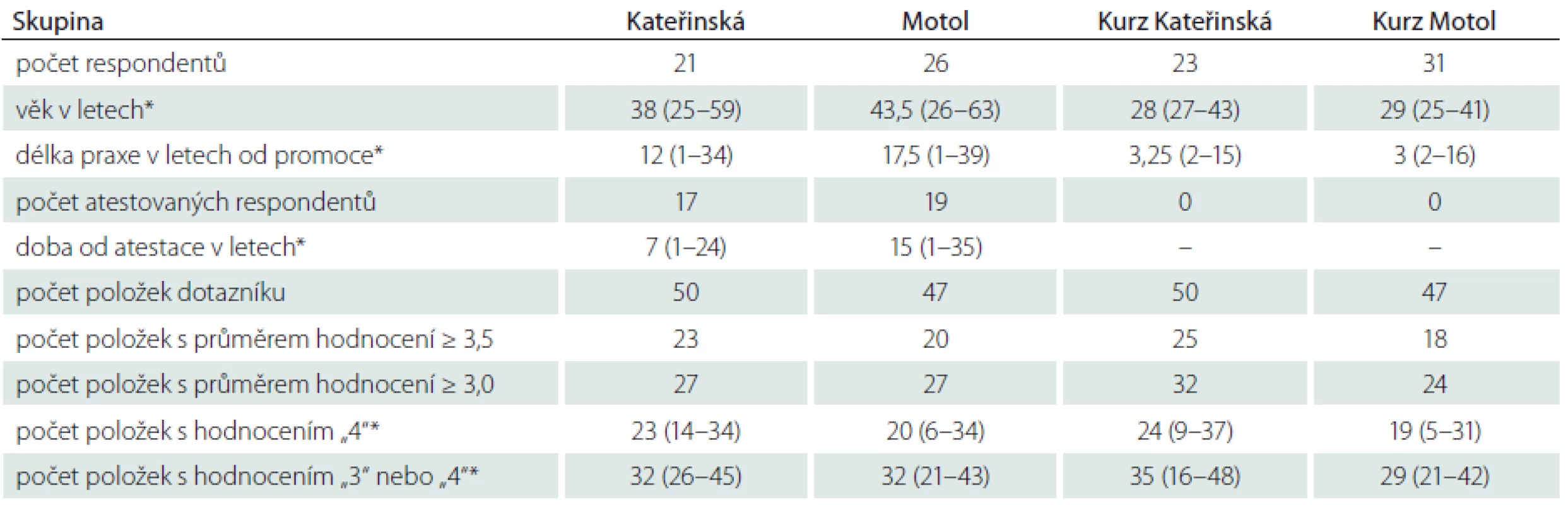
*medián (rozpětí). Srovnání výběrů mezi skupinami ukazuje, že se všechny čtyři skupiny lékařů shodly na 17 položkách dotazníku s průměrem hodnocením ≥ 3,5 (tab. 1). Byla to položka stav vědomí, orientace a paměť, tři body z vyšetření hlavových nervů, sedm položek na horních, pět na dolních končetinách a vyšetření chůze. Pokud se vezmou v úvahu všechny položky dotazníku s průměrem hodnocení ≥ 3,0, ke shodě všech čtyř skupin dochází u 21 položek dotazníku – k výše uvedeným 17 přibudou fotoreakce, artikulace řeči, svalový tonus na dolních končetinách a Rombergova zkouška (tab. 1).
Při detailnějším pohledu na výskyt hodnocení „4“ jsou patrny výrazné rozdíly v počtech položek takto ohodnocených jednotlivými lékaři: od šesti do 37. Pokud se zahrnou i položky s hodnocením „3“, výběry jednotlivých lékařů se pohybují mezi 16 a 48 položkami vyšetření (tab. 2). Korelace mezi četností hodnocení „3“ a „4“ a věkem respondentů, dobou od promoce a případně dobou od atestace byly ve všech čtyřech skupinách respondentů velmi slabé nebo slabé.
Diskuse
Náš průzkum odráží zvyklosti stovky českých neurologů, a to jak odborníků z klinik, tak mladých lékařů na konci první etapy specializační přípravy. Mezi jednotlivými skupinami respondentů byly značné rozdíly věku, délky praxe a odstupu od atestace (tab. 2). U klinických pracovníků s delší praxí lze předpokládat různorodé zaměření v rámci oboru. Tím by se dalo vysvětlovat dosti široké rozpětí počtu položek, které jednotlivci označili jako časté či nezbytné součásti neurologického vyšetření. Překvapivé však pro nás bylo, že významné rozdíly mezi min. a max. počtem vybraných položek dotazníku (až šestinásobek) se našly i mezi účastníky kurzu, u nichž bychom očekávali srovnatelnou profesní zkušenost. Tyto extrémní hodnoty však ve všech skupinách byly výjimky, které nesouvisely s věkem, dobou od promoce či od atestace a snad by se nejspíše daly vysvětlit rozdíly v pochopení instrukcí.
Většinové názory se ukázaly jako značně konzistentní nejen uvnitř klinických skupin, ale i při vzájemném porovnání výsledků z obou klinik a obou kurzů. Naši respondenti považují jen něco přes třetinu předepsaných položek za nezbytné součásti základního neurologického vyšetření. K naprostému konsenzu všech čtyř skupin došlo u 17 ze 47 položek (36 %) (tab. 1). Pokud byly zahrnuty i „většinou“ používané položky, počet stoupl na 21 ze 47 (45 %) (tab. 1).
Zahraniční ankety, jejichž metodiku jsme si vzali za vzor, ukázaly, že i jinde se provádí základní neurologické vyšetření ve značně redukované podobě oproti klasickým doporučením. Neurologové z McGillovy univerzity považují za nezbytné pouze 14 ze 46 (30 %) předepsaných položek, zatímco u mimouniverzitních kanadských neurologů to bylo 19 (41 %) položek vyšetření [9]. Obě kanadské skupiny se mezi sebou shodují na 13 (28 %) nezbytných a na 21 (46 %) nezbytných nebo většinou vyšetřovaných položkách (tab. 1). Položky vyšetření označené oběma kanadskými skupinami jako nezbytné se ve 12 případech kryjí s položkami podobně hodnocenými našimi čtyřmi skupinami, při rozšíření o časté položky se všech šest skupin ztotožnilo na volbě 17 položek vyšetření (tab. 1). Lišíme se v tom, že kanadští neurologové na rozdíl od našich vždy provádějí orientační vyšetření zrakového pole. Kromě toho většinou vyšetřují oční pozadí a tandemovou chůzi. U nás naopak konzistentně vyšetřujeme artikulaci řeči, taxi pata-koleno, taktilní čití a Rombergovu zkoušku (tab. 1). Podle nálezů obdobného brazilského průzkumu tamní neurologové považují za nezbytné 20 ze 46 (43 %) klasických položek (není k dispozici údaj o „většinou“ vyšetřovaných bodech) [13]. Ke shodě se 17 nezbytnými položkami z českého dotazníku došlo ve 14 bodech.
Dá se tedy říci, že tendence k redukci základního neurologického vyšetření je všeobecná – alespoň v zemích, kde neurologie vychází z podobných základů a působí ve srovnatelných podmínkách. Také ve výběru položek, které považují za nezbytné součásti vyšetření, se všechny skupiny dotázaných neurologů nápadně shodují. Nabízí se tedy otázka, zda tento trend akceptovat nebo zda mu vzdorovat a snažit se udržet tradiční kanonizovaný systém neurologického vyšetření.
Pragmatická, ač poněkud skeptická odpověď zní, že v podmínkách běžné ambulantní praxe není čas na klasické podrobné vyšetření a na jeho zápis, a že se proto provádí pouze nezbytné minimum dílčích zkoušek, ačkoli se tím nedosáhne tak dokonalého výsledku jako s tradičním vyšetřením. Ve skutečnosti ale zkrácení základního vyšetření nemusí být pouze reakcí na dlouhé zástupy pacientů a složitou administrativu a nemusí vést k horším diagnostickým výsledkům. Je to především reakce na zásadní vědomostní a technologickou proměnu oboru. Na rozdíl od klasického velmi podrobného vyšetření se dnes neurolog snaží co nejrychleji rozeznat pacienty s normálním nálezem od těch, kdo v základním vyšetření vykazují abnormality. Navazujícími cílenými vyšetřeními u nich pak ohodnotí specifické příznaky, odhadne lokalizaci poškození, vysloví podezření na biologickou podstatu onemocnění a určí další postup vedoucí k definitivní diagnóze a pokud možno k brzkému zahájení účinné terapie.
Takový přístup lze označit jako heuristický. Tedy co nejjednodušší a co nejefektivnější postup, který je odvozen ze zkušeností s řešením podobných problémů a zahrnuje také intuici [14,15]. Heuristické postupy umožňují dospět k řešení komplexních situací s využitím informace dostupné v daném okamžiku metodami, které jsou v daných podmínkách prakticky proveditelné a přinášejí dostatečně uspokojivé výsledky. V kontextu lékařské péče můžeme jako heuristické označit postupy založené na zkušenosti, které pomáhají lékařům rychle syntetizovat klinické informace s cílem dospět k diagnóze nebo k uspořádané sestavě možných diagnóz [16]. Heuristická simplifikace obecně vede ke zrychlení a zefektivnění pracovních postupů, a může tedy zjednodušit klinické rozhodování [15]. Samozřejmě je nutno mít neustále na mysli, že heuristický přístup je zatížen rizikem chyb z přehlédnutí či zkresleného vnímání nálezů. Mezi nejčastější zdroje diagnostických chyb patří přílišné soustředění na dílčí aspekt anamnézy nebo vyšetření, ulpívání na prvním dojmu či na první stanovené diagnóze, aniž jsou brány v úvahu pozdější závažné informace a nálezy, přílišné spoléhání se na zkušenost, odkazování na podobné případy, opomíjení pravděpodobnosti výskytu („slyšíš-li dusot kopyt, čekej koně, ne zebry“), či „slepá víra“ v neomylnost respektované autority nebo laboratorní metody [16]. Před uvedenými chybami ovšem nechrání ani neurologické vyšetření v tradičním rozsahu.
Docházíme tedy k závěru, že s přihlédnutím k historickému pokroku v neurologii, k zahraničním zkušenostem a v zájmu efektivnější neurologické praxe je třeba modifikovat složení základního neurologického vyšetření (tab. 3). Soubor položek základního vyšetření, který vyplynul z naší ankety, bereme jako výchozí materiál, jež je nutno upravit dle dalších poznatků a aktuálních požadavků. Jsme si vědomi toho, že účastníci ankety odpovídali intuitivně podle své zkušenosti a podle rutinních zvyklostí domovského pracoviště, přičemž se zřejmě nezabývali úvahami o jednotlivých položkách z hlediska jejich přínosu a případného překryvu. Dvacet dva položek zařazených do konečného návrhu základního neurologického vyšetření volíme s cílem pokrýt všechny komponenty nervového systému a jejich možné poruchy zkouškami dostatečně senzitivními a specifickými bez zbytečných duplicit (tab. 3). V tabulce uvádíme i provedení jednotlivých zkoušek a vyšetřovacích manévrů. Jejich diagnostický přínos totiž závisí na správné technice. Jednotnost provedení a hodnocení je předpokladem srovnatelnosti nálezů vyšetření.
Tab. 3. Základní neurologické vyšetření – doporučení. 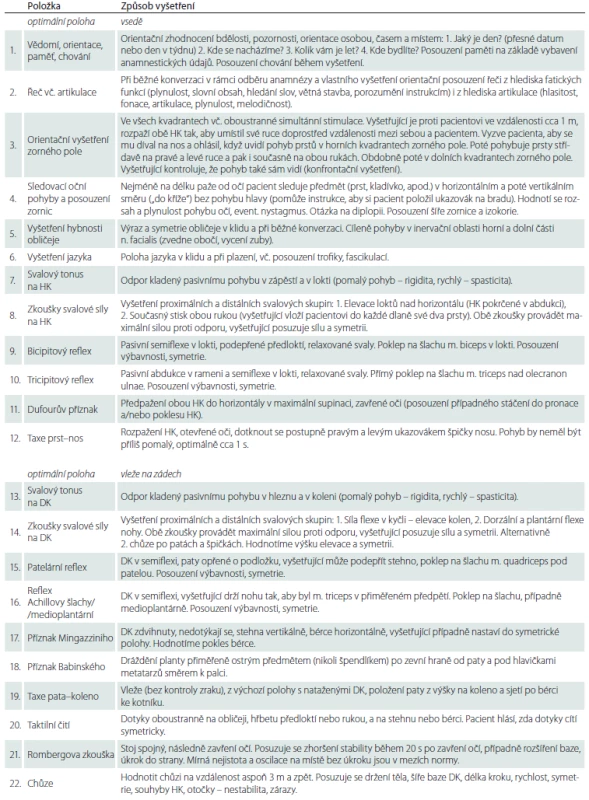
HK – horní končetiny, DK – dolní končetiny. Pozn.: Pacient by měl být při vyšetření svlečen do spodního prádla. Příklad zápisu normálního nálezu základního neurologického vyšetření Obj. lucidní, orientovaný, bez fatické poruchy či dysartrie, zorné pole bez výpadku, sleduje všemi směry bez nystagmu a diplopie, zornice izokorické, inervace n. VII sym., jazyk plazí středem, bez atrofie či fascikulací, HK – tonus přim., síla sym., rr. sym. +, Dufour neg., taxe přesná, DK – tonus přim., síla sym., rr. sym. +, Mingazzini neg., Babinski neg., taxe přesná, taktilní čití bez výpadku, stoj a chůze norm. Navzdory výsledkům ankety u našich lékařů jsme mezi 22 vybraných položek zahrnuli orientační vyšetření zrakového pole, které je pravidelnou součástí základního neurologického vyšetření dle zahraničních průzkumů. Výpadek zorného pole totiž může být jediným izolovaným projevem závažných lokalizovaných patologických procesů mozku. Oproti zahraničním průzkumům jsme dle výsledků naší ankety ve vyšetření ponechali orientační posouzení řeči, které umožňuje rozlišit poruchy vyplývající z postižení různých etáží nervového systému, a zkoušku taxe pata–koleno, která může citlivěji než jiné součásti vyšetření odhalit izolovanou ataxii dolních končetin. Dále jsme po rozvaze zařadili Mingazziniho zkoušku na dolních končetinách, kterou navrhla přidat část našich respondentů.
Nenašli jsme dost argumentů pro žádnou další ze zkoušek vybraných našimi či zahraničními respondenty. V úvahu nepřipadá vyšetření očního pozadí, které v některých zemích provádějí neurologové, u nás však taková tradice či zkušenost chybí. Redukovali jsme vyšetření horních končetin odebráním styloradiálního/ brachioradiálního reflexu pro nejednotné definice a techniky vyšetření. Reflex flexorů prstů (C8) a Justerova zkouška nebyly v anketě nabídnuty, ale v prvním kole nebylo navrženo jejich doplnění. Z klinických zkušeností ani z dostupné literatury nevyplývá dostatečná validita a specificita těchto zkoušek pro využití v základním (necíleném) vyšetření [17]. Mingazziniho zkoušku na horních končetinách plně nahradí zkouška Dufourova, která navíc může být přínosem pro odlišení funkčního původu parézy [18].
Nezařadili jsme ani vyšetření hybnosti krční páteře, resp. horních meningeálních jevů, které bylo navrženo částí našich respondentů. Důvodem je to, že tato zkouška není pro záchyt případného meningeálního dráždění dostatečně citlivá – v rozsáhlých souborech pacientů s meningitidou se prokázala pouze 30% senzitivita zkoušky opozice šíje [19]. Jako skríningové vyšetření meningeálního dráždění tedy není vhodná, protože může být falešně negativní, a vést tak k diagnostickému pochybení. Dále jsme zvažovali, zda navíc zařadit Lasègueův jev, když v původním dotazníku nebyl obsažen a nevyplynul ani z prvního kola ankety. O jeho nezařazení rozhodlo to, že jako skríningový test meningitidy je podobně jako ostatní meningeální jevy nespolehlivý [19]. V diagnostice bederní vertebropatie a radikulárního syndromu je samozřejmě nutnou součástí cíleného vyšetření.
Základní neurologické vyšetření je při jakémkoli pozitivním nálezu samozřejmě nutné doplnit okruhy cílených zkoušek a testů, které jsou v duchu heuristického přístupu voleny dle anamnestických údajů či dle nálezu abnormity v základním vyšetření. V praxi se neurolog obvykle už na základě anamnézy a subjektivních obtíží pacienta cíleným vyšetřením zaměřuje na vedoucí symptomatiku a doplňuje zbývající zkoušky základního vyšetření pro posouzení, zda u pacienta nejsou postiženy další etáže nervového systému. Tak např. u pacienta přicházejícího s charakteristickou anamnézou svědčící pro možnost subarachnoidálního krvácení bude neurolog samozřejmě vyšetřovat meningeální jevy, bude si plně vědom jejich nízké senzitivity a i při negativním nálezu bude indikovat pomocná vyšetření, která krvácení potvrdí či vyloučí.
Naše práce naráží na několik omezení. Za prvé jsme v zájmu srovnatelnosti s výsledky zahraničních prací zvolili stejnou metodiku, jež má však určitá úskalí. Hodnocení na stupnici 1 – 4 je poněkud nevhodné, pokud nás zajímá pouze rozhodnutí, zda je konkrétní položka součástí základního vyšetření či nikoli. Nicméně naše výsledky získané ve velkém souboru respondentů jsou konzistentní a přesvědčivé. Za druhé je výsledný návrh základního vyšetření jistě ovlivněn nejen složením výchozí ankety, ale i tradičním schématem neurologického vyšetření, které se zaměřuje především na poruchy hybnosti. Za třetí by mohla být zdrojem zkreslení pragmatická volba respondentů ze dvou velkých kolektivů univerzitních klinik, zvláště kdyby se jejich praxe lišila od ostatních lůžkových oddělení a terénních neurologických ambulancí. Obě kliniky jsou však kromě specializovaných center, výuky a výzkumu zaměstnány obrovským penzem rutinní neurologické práce na odděleních a urgentních ambulancích velkých fakultních nemocnic. Výsledky ankety skutečně nenaznačily žádné zásadní odlišnosti praxe ve srovnání s frekventanty specializačních kurzů přicházejícími z pracovišť všech typů z celé České republiky. Anketa přitom proběhla v první den kurzu, tedy bez možnosti předchozího ovlivnění názory lektorů. Za čtvrté se naše studie cíleně nevěnuje anamnéze. O jejím zásadním významu (nejen) v neurologické diagnostice však není pochyb. Anamnéza má podle nesčetných prací rozhodující podíl na stanovení neurologické diagnózy a její význam neklesá s vědomostním a technologickým rozvojem našeho oboru [8,20].
Navrhujeme tedy jako standard základního neurologického vyšetření soubor 22 vyšetřovacích zkoušek a manévrů, které mohou prokázat či vyloučit přítomnost poruchy nervového systému. V případě specifické anamnézy či abnormálního nálezu základního vyšetření neurologové na ně navazují cílenými zkouškami a testy, které v efektivním časovém rámci vedou k diagnóze a k účinné léčbě. Snad tato práce přispěje i k racionalizaci administrativní práce neurologů – stručný zápis dle jednotného vzoru neznamená méně hodnotné vyšetření, ale naopak má pro poučeného příjemce vyšší informační hodnotu než dlouhé zprávy s překopírovanými „normálními nálezy“ ve skutečnosti nikdy v celku nerealizovaných vyšetření. Zařazení zkráceného postupu základního neurologického vyšetření do pregraduální výuky neurologie by mělo zjednodušit jeho přijetí studenty medicíny. Doporučený postup základního neurologického vyšetření by kromě neurologů měl znát a umět interpretovat každý absolvent lékařské fakulty, praktický lékař či lékař jiného oboru. Budoucí práce by se měly soustředit na validaci postupu základního neurologického vyšetření a ověření jeho senzitivity a specificity vzhledem ke konečné diagnóze.
Za cenné připomínky k dotazníkové studii a k významu i způsobům provádění jednotlivých položek vyšetření zvláště děkujeme následujícím kolegům: prof. MU Dr. Karlu Šonkovi, DrSc., doc. MU Dr. Robertu Rusinovi, Ph.D., MU Dr. Petru Mečířovi, MU Dr. Olze Ulmanové, Ph.D., MU Dr. Pavlu Duškovi, prof. MU Dr. Jakubovi Hortovi, Ph.D., doc. MU Dr. Jaroslavu Jeřábkovi, CSc., MU Dr. Aleši Tomkovi, Ph.D., MU Dr. Rudolfovi Černému, CSc., MU Dr. Kateřině Zárubové, MU Dr. Evě Meluzínové, MU Dr. Lence Kinštové a MU Dr. Jaroslavě Paulasové-Schwabové, Ph.D. Děkujeme všem kolegům, kteří se dotazníkového šetření zúčastnili, dále panu Marku Nyklovi a paní Heleně Ulovcové za pečlivé zpracování anketních dotazníků.
Podpořeno PRVOUK P26/ LF1/ 4.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
prof. MUDr. Evžen Růžička, DrSc., FCMA, FEAN
Neurologická klinika a Centrum klinických neurověd
1. LF UK a VFN v Praze
Kateřinská 30
120 00 Praha
e-mail: eruzi@lf1.cuni.cz
Přijato k recenzi: 27. 7. 2016
Přijato do tisku: 20. 9. 2016
Zdroje
1. Haškovec L. Všeobecná symptomatologie a diagnostika chorob nervových: pro studium a praktickou potřebu. Praha: Ladislav Haškovec 1931.
2. Vítek J. Obecná neurologie. Praha: Lékařské nakladatelství 1949.
3. Henner K. Speciální neurologie pro mediky a lékaře. Praha: Zdravotnické nakladatelství 1948.
4. Déjerine J. Sémiologie des affections du système nerveux. Paris: Masson 1914.
5. Roth J, Fiala O, Růžička E. Multimediální vzdělávací program pro výuku neurologie. Neurologické vyšetření. [přístup 2016 ČVN 20]. Dostupné z URL: https://el.lf1.cuni.cz/neurologie.
6. Zinchuk AV, Flanagan EP, Tubridy NJ, et al. Attitudes of US medical trainees towards neurology education: „Neurophobia“ – a global issue. BMC Med Educ 2010;10 : 49. doi: 10.1186/ 1472-6920-10-49.
7. Flanagan E, Walsh C, Tubridy N. „Neurophobia“ attitudes of medical students and doctors in Ireland to neurological teaching. Eur J Neurol 2007;14(10):1109 – 12.
8. Nicholl DJ, Appleton JP. Clinical neurology: why this still matters in the 21st century. J Neurol Neurosurg Psychiatry 2015;86(2):229 – 33. doi: 10.1136/ jnnp-2013-306881.
9. Moore FG, Chalk C. The essential neurologic examination: what should medical students be taught?Neurology 2009;72(23):2020 – 3. doi: 10.1212/ WNL.0b013 e3181a92be6.
10. Gelb DJ, Gunderson CH, Henry KA, et al. The neurology clerkship core curriculum. Neurology 2002;58(6):849 – 52.
11. de Villiers MR, de Villiers PJ, Kent AP. The Delphi technique in health sciences education research. Med Teach 2005;27(7):639–43.
12. Dirks M, Niessen LW, Koudstaal PJ, et al. Intravenous thrombolysis in acute ischaemic stroke: from trial exclusion criteria to clinical contraindications. An international Delphi study. J Neurol Neurosurg Psychiatry 2007;78(7):685 – 9.
13. Lima MA, Maranhao-Filho P. What is the essential neurological examination? Arq Neuropsiquiatr 2012;70(12):939 – 41.
14. Gigerenzer G, Gaissmaier W. Heuristic decision making. Annu Rev Psychol 2011;62 : 451 – 82. doi: 10.1146/ annurev-psych-120709-145346.
15. Marewski JN, Gigerenzer G. Heuristic decision making in medicine. Dialogues Clin Neurosci 2012;14(1):77 – 89.
16. Vickrey BG, Samuels MA, Ropper AH. How neurologists think: a cognitive psychology perspective on missed diagnoses. Ann Neurol 2010;67(4):425 – 33. doi: 10.1002/ ana.21907.
17. Baker SK. Characterization of a novel C8 phasic muscle stretch reflex. Muscle Nerve 2009;40(4):529 – 34. doi: 10.1002/ mus.21338.
18. Daum C, Aybek S. Validity of the „Drift without pronation“ sign in conversion disorder. BMC Neurol 2013;13 : 31. doi: 10.1186/ 1471-2377-13-31.
19. Thomas KE, Hasbun R, Jekel J, et al. The diagnostic accuracy of Kernig‘s sign, Brudzinski‘s sign, and nuchal rigidity in adults with suspected meningitis. Clin Infect Dis 2002;35(1):46 – 52.
20. Ghosh D, Karunaratne P. The importance of good history taking: a case report. J Med Case Rep 2015;9 : 97. doi: 10.1186/ s13256-015-0559-y.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2017 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- CIDP: epidemiológia, klinický obraz a diagnostika v kocke
-
Všetky články tohto čísla
- Úskalí diagnostiky atypické formy kongenitální svalové dystrofie – parciálního deficitu merosinu – kazuistiky
- Endoskopická exstirpace koloidní cysty III. mozkové komory
-
Analýza dat v neurologii
LXI. Závěrečné příklady k analýzám trendů v kontingenčních tabulkách -
Zpráva o činnosti Specializační oborové rady
Neurologie v roce 2016 - Zemřel prof. MUDr. Stanislav Němeček, DrSc.
- Životné jubileum prof. MUDr. Pavla Traubnera, PhD.
- Prof. MUDr. Evžen Růžička, DrSc., FCMA, FEAN slaví 60 let
- Zpráva z výročního kongresu České neurochirurgické společnosti
- Zpráva o 9. mikrovaskulárním workshopu
- Je třeba léčit motorické tiky
- Není třeba léčit motorické tiky
-
Komentář ke kontroverzím
Je třeba léčit motorické tiky? - Kmenové buňky v léčbě amyotrofické laterální sklerózy – přehled současných klinických zkušeností
- Editorial
- Genetika atypického parkinsonizmu
- Současný pohled na kontraindikace a komplikace elektromyografie
- Hodnocení rohovkové inervace pomocí konfokální mikroskopie
- Diabetická retinopatie a změny nervových vláken hodnocené konfokální mikroskopií rohovky
- Validace dotazníku kvality života pro pacienty s myastenií – česká verze MG-QOL15
- Periodické pohyby končetinami ve spánku jsou závažnější u narkolepsie s kataplexií než u narkolepsie bez kataplexie
- Vztah časných metabolických změn mozku a vybraných vstupních parametrů u pacientů posubarachnoidálním krvácení z prasklého aneuryzmatu
- Transkraniální sonografie – možnosti zobrazení intrakraniálních struktur v B obraze
- Změna mikrobiologickýho vzorku u pacientů s potvrzenou bakteriální meningitidou po postkraniotomiální operaci
- Základní neurologické vyšetření – nastal čas pro změny?
- Základní neurologické vyšetření – nastal čas pro změny?
- Základní neurologické vyšetření – nastal čas pro změny?
- Neurologický a MR skríning pacientů s Crohnovou chorobou může zvýšit bezpečnost dlouhodobé terapie anti-TNF-α
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Není třeba léčit motorické tiky
- Současný pohled na kontraindikace a komplikace elektromyografie
- Základní neurologické vyšetření – nastal čas pro změny?
- Endoskopická exstirpace koloidní cysty III. mozkové komory
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



