-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Sarkoidóza – kazuistika
Sarcoidosis – a Case Report
We refer about a 47 years old woman patient with polymorphous complaints, in which the ophthalmologic examination with the findings of bilateral choroiditis and papilitis in the right eye helped to establish the diagnosis of sarcoidosis. According to the ophthalmic finding only, the treatment with Prednisone was started. With this treatment, the ocular findings improved, and polymorphous symptoms subsided. We stress the importance of good interdisciplinary cooperation.
Key words:
sarcoidosis, eye symptoms
Autoři: Z. Čepilová; M. Porubská; J. Fabianová
Působiště autorů: NÚTPCH a HCH, očné oddelenie, Vyšné Hágy, primárka MUDr. Miluše Porubská
Vyšlo v časopise: Čes. a slov. Oftal., 64, 2008, No. 1, p. 34-37
Souhrn
V práci referujeme o 47-ročnej pacientke s polymorfnými ťažkosťami, u ktorej očné vyšetrenie s nálezom obojstrannej choroiditídy a pravostrannej papilitídy prispelo k stanoveniu diagnózy sarkoidózy. Až na základe očného nálezu sa pristúpilo k liečbe Prednisonom. Pri tejto liečbe sa upravil očný nález a ustúpili polymorfné ťažkosti. Vyzdvihujeme význam dobrej interdisciplinárnej spolupráce.
Kľúčové slová:
sarkoidóza, očné prejavyÚvod
Sarkoidóza je idiopatické multisystémové ochorenie, pri ktorom dochádza k tvorbe granulómov bez centrálnej nekrózy. Centrálnu časť granulómov tvoria epiteloidné bunky, obrovské bunky, makrofágy a lymfocyty. V periférnej oblasti sú kolagénne fibrily medzi nimi voľne fibroblasty, plazmatické bunky a eozinofilné granulocyty.
Sarkoidóza môže postihovať všetky orgány. Najčastejšie zasahuje pľúca 90 % (7), kožu, lymfatické uzliny, oči, slezinu, centrálny nervový systém.
U žien sa vyskytuje častejšie ako u mužov. Kým v Afrike, Južnej Amerike a Ázii je vzácna, vo vyspelých krajinách s nízkou incidenciou tbc a lepry je častejšia. Existujú nápadné rozdiely vo výskyte u rôznych emigrantských etnických skupín (7). V USA je sarkoidóza 8–10-krát častejšia u afrických Američanoch ako u bielych (3).
Aj keď sa sarkoidóza môže vyvinúť v každom veku, najčastejšie sa diagnostikuje medzi 20.–50. rokom života. U detí do 5 rokov býva zriedkavá a prezentuje sa kožnou formou, artritídou, lymfadenopatiou a uveitídou, pričom uveitída sa vyskytuje až u 75 % pacientov a prebieha prevažne pod obrazom chronickej granulomatóznej uvetídy. Pľúcne postihnutie je zriedkavejšie, asi v 30 %. U starších detí sa obrazom neodlišuje od dospelých (3).
Ochorenie prebieha v 2 formách: aktívnej a chronickej. Aktívny priebeh býva u mladších pacientov do 30 rokov. Ochorenie začína náhle s teplotou, artritídou, zvýšením FW, erythema nodosum, a bilaterálnou hilovou lymfadenopatiou.
Chronická forma má nenápadný začiatok s kašľom, dýchavicou, hemoptýzou, subfebríliami, poklesom váhy, artralgiou, periférnou lymfadenopatiou. Kožný prejav je spojený s tvorbou plakov, papúl, subkutánnymi nodulami. Mimopľúcne prejavy mávajú závažnejší charakter (2, 3, 4).
Vlastné pozorovanie
Koncom júna 2003 bola na naše oddelenie poslaná na konziliárne vyšetrenie 47-ročná pacientka z pľúcneho oddelenia nášho Ústavu, kde bola hospitalizovaná s podozrením na sarkoidózu hilových uzlín. Pred 20 rokmi bola v kontakte s tbc, ale AT boli pre netoleranciu predčasne ukončené. V minulosti bola preliečená na toxoplazmózu. Prekonala infekčnú hepatitídu, je po APE a TE. Od 16 rokov sa lieči pre M. Basedow. Má atrofickú bronchitídu potvrdenú bronchoskopicky, polyvalentnú alergiu, lieči sa na hypertenziu.
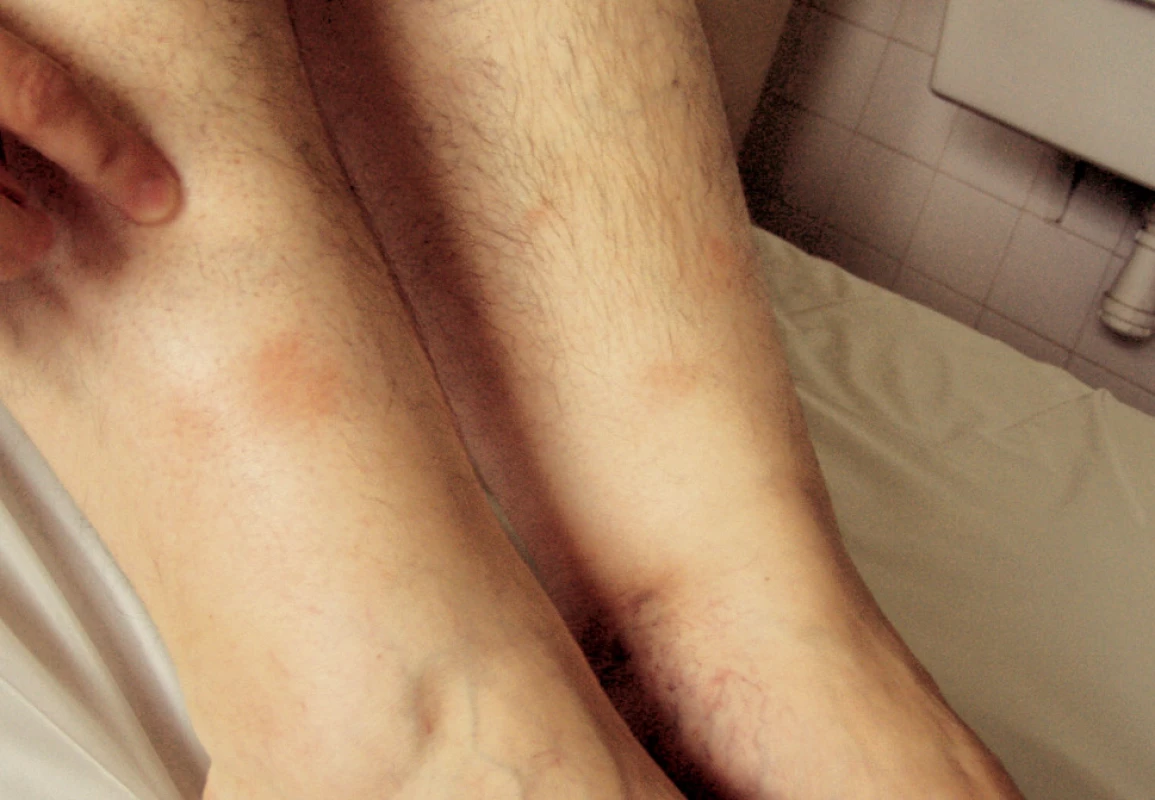
V apríli 2003 došlo k náhlemu prepuknutiu choroby so septickými teplotami, únavou, bolesťami kĺbov a svalov (pohyb bol možný niekoľko dní len s pomocou inej osoby). Na koži predkolenia sa tvorili erythema nodosum (obr. 1). Pacientka bola hospitalizovaná na internom oddelení v spáde, kde sa uvažovalo o vírusovej etiológii ochorenia.
Vyšetrenia
Hematologické vyšetrenie: bez podozrenia na primárne hematologické ochorenie, hemokultúry opakovane negatívne, močový nález v norme, serologické vyšetrenie na chlamydie, yersinie, borelie, mykoplasmu, toxocaru, aspergilus: negatívne. Toxoplasma KFR 1 : 16. USG brušnej dutiny, gynekologické vyšetrenie, echokardiogram, EEG v norme.
RTG pľúc: v hornom pľúcnom poli ľavého hilu je nepravidelné ložisko až sýtosti kalcifikátu. MR mozgu: ľahké chronické zápalové zmeny etmoidálnych dutín vpravo a v pravej maxilárnej dutine, intrakraniálne mozgové štruktúry v norme.
Histologické vyšetrenie z erythema nodosum: granulomatózna panikulitída typu erytema nodosum.
Očné vyšetrenie zo 17. 4. 2003: vízus bilaterálne 5/5, TZN a makula v norme, sietnica bez ložiskových zmien.
Terapia po prepustení z interného oddelenia: interná liečba+NSA. Ťažkosti v zmiernenej forme pretrvávali: subfebrílie, výrazná slabosť, únava, intermitentne sa vytvárali erythema nodosum.
V júni 2003 boli zistené zväčšené uzliny v axile a na krku a CT vyšetrením bola zistená mediastinálna a hilová lymfadenopatia. Pacientka bola poslaná na diagnostické doriešenie na pľúcne oddelenie vo Vyšných Hágoch pre suspektnú sarkoidózu mediastinálnych a axilárnych uzlín.
Z doplňujúcich vyšetrení: RTG pľúc bol bez zmeny oproti nálezu z apríla, bronchoskopický nález v norme, mikroexcíziou z tracheálnej kariny zistený mierny nešpecifický zápal. Spirometrické vyšetrenie bez ventilačnej poruchy. Difúzna kapacita pľúc redukovaná na 75 %, krvné plyny po záťaži mierne klesajú, ale Pa02 ešte v norme. V BAT bola prítomná lymfocytóza (makrofágy: 79,5; lymfocyty: 20,5; celkový počet buniek 14,0 bb/ml ). Pre nízku bunečnosť nebolo zrealizované vyšetrenie prietokovou cytometriou. Sedimentácia bola ľahko zvýšená 31/55, v krvnom obraze bola zistená normocytová anémia, mierna elevácia ALT (0,89 ukat/l), zvýšené IgM (3,11 g/l), CIK 46, ACE 1,01(zvýšený), pozitívny ANF, ANA 2++.
Mikroexcíziu z axilárnej uzliny nebolo možné urobiť, pretože uzlina už bola nehmatná. Rtg drobných kĺbov rúk v norme.
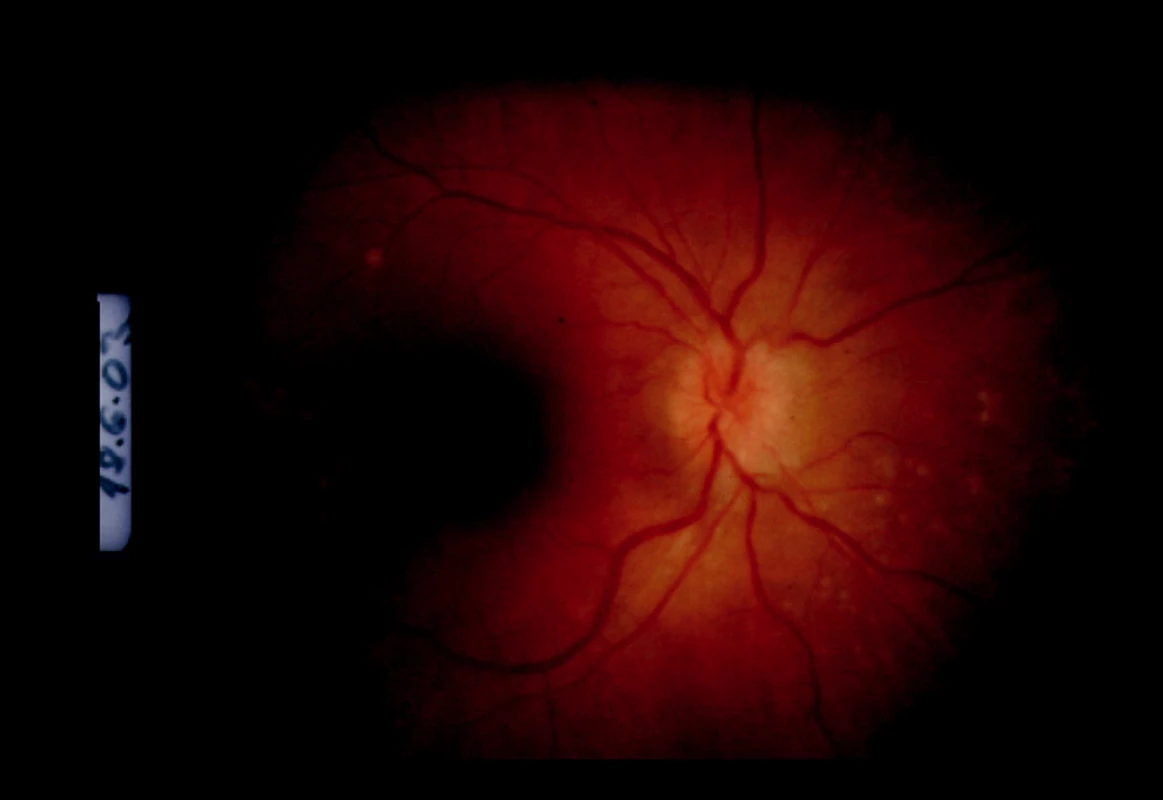
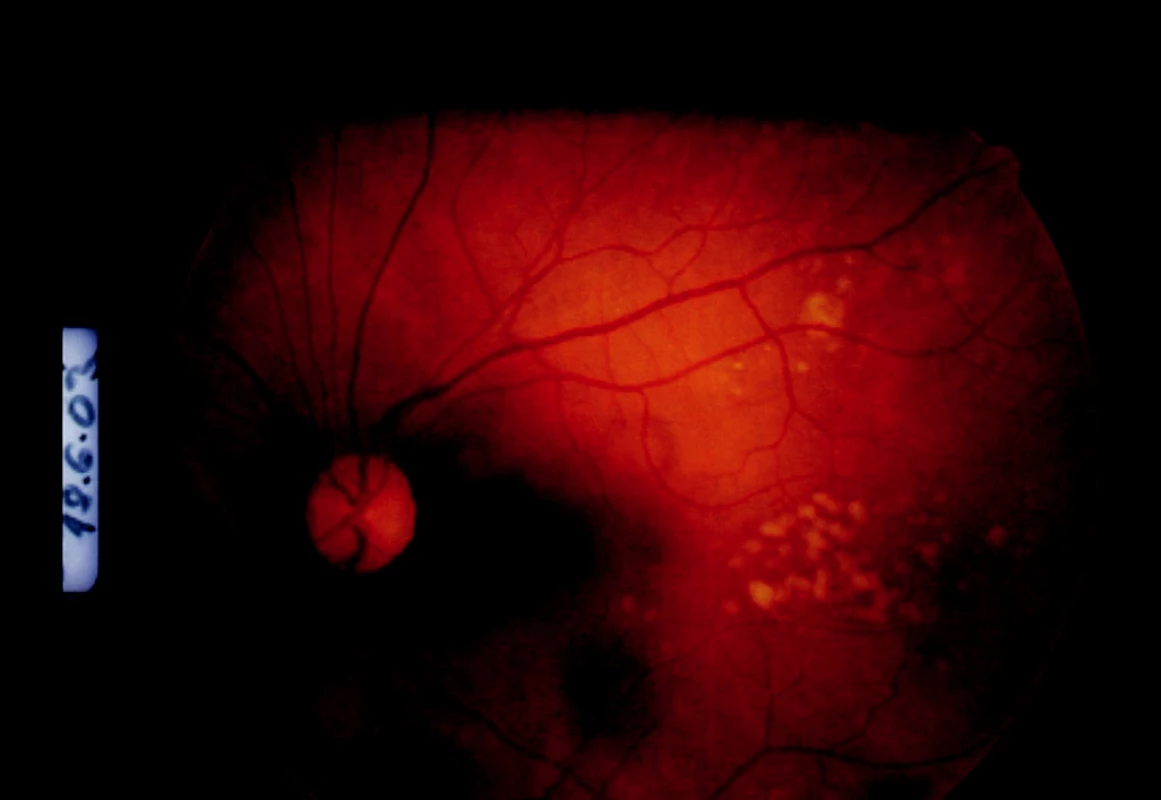
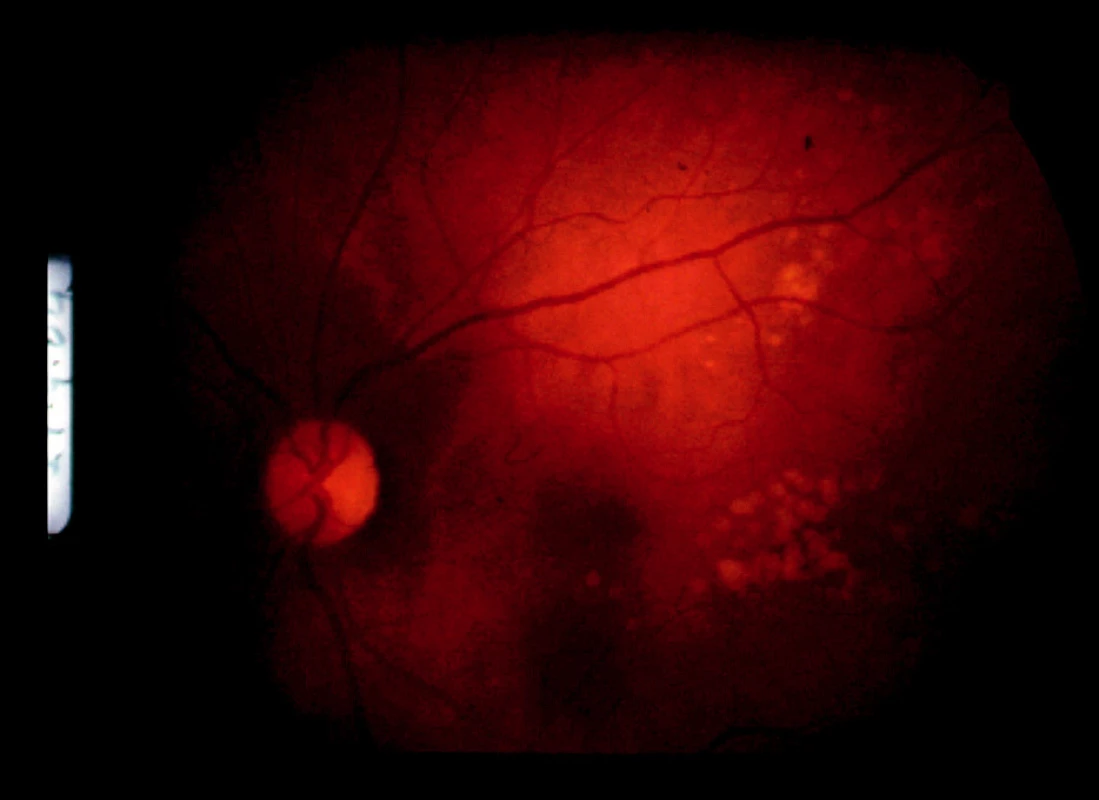
Pacientka bola poslaná na očné konziliárne vyšetrenie. Zisťujeme obojstranne pokles videnia o riadok optotypov na 5/7,5. Na očnom pozadí obojstranne je obraz multifokálnej granulomatóznej choroiditídy s edémom zrakového nervu na PO (obr. 2 a 3).
Diagnostický záver konzultujeme s kolegami z pľúcneho oddelenia a po zhodnotení kliniky, rtg, CT nálezov a laboratórnych vyšetrení sa prikláňame k diagnóze sarkoidózy, hoci v tom čase nebolo možné diagnózu verifikovať histologicky.
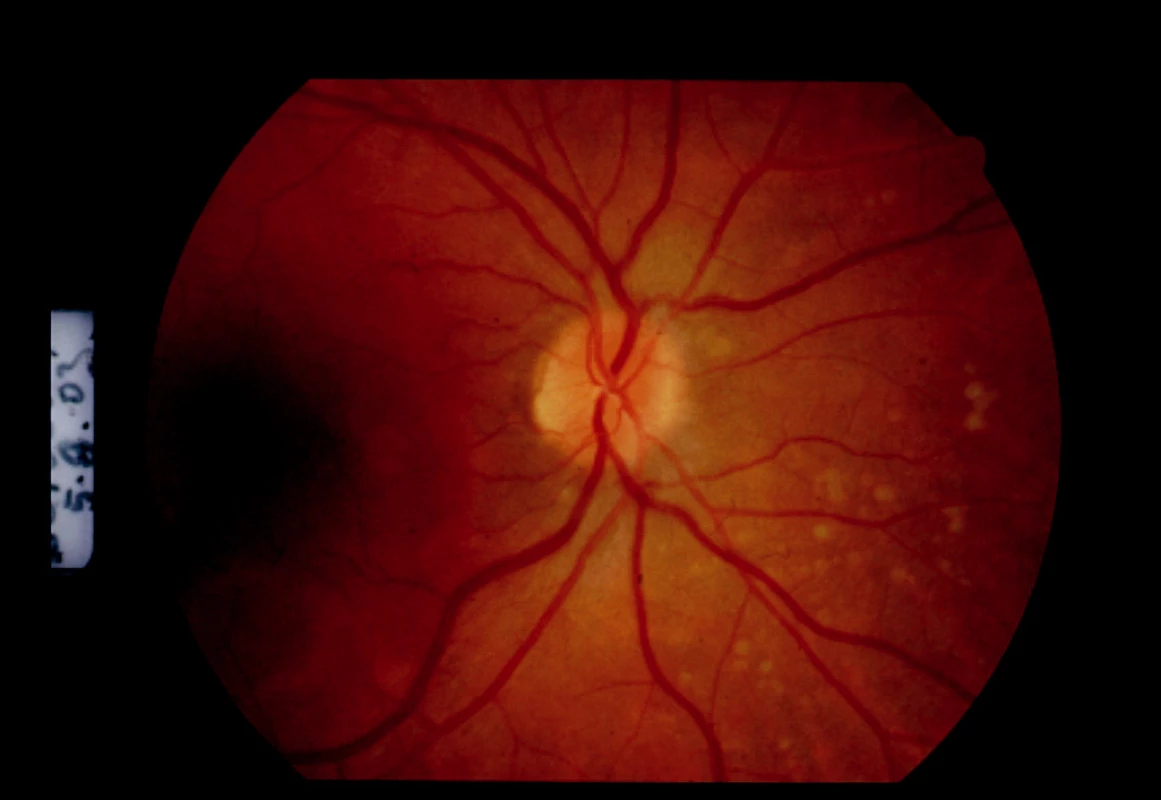
Pre akútny vnútroočný zápal nastavujeme pacientku na liečbu Prednisonom v iniciálnej dávke 1 mg /kg/deň. Pri tejto liečbe došlo nielen k resorpcii edému zrakového nervu a stabilizácii granulomatóznych ložísk (obr. 4 a 5), ale ustúpili artralgie, únava, subfebrílie.
Po 6 mesiacoch (koncom novembra) bola liečba Prednisonom ukončená. V januári 2004 MR bola zistená perzistujúca LU paratracheálne veľkosti 10 mm. V marci 2004 pri kontrole bola uzlina zväčšená na 12 mm a opäť sa pridružili artralgie. Po 30 mg Prednisonu v klesajúcej dávke sa uzlina zmenšila na normálnu veľkosť 5 mm, subjektívne sa pacientka cítila dobre.
15 mesiacov bola na udržiavacej dávke Prednisonu 7,5 mg/deň. Nález je doteraz stabilizovaný, pacientka sa cíti dobre.
Diskusia
V roku 1909 Schumacher prvý popísal očné postihnutie pri sarkoidóze. Išlo o pacienta s nodulárnou iritídou (2). Pod sarkoidózu sa radí 2–5 % všetkých vnútroočných zápalov (6). Pacienti so sarkoidózou majú asi v 30 % aj očné postihnutie (5). Niektoré literárne pramene udávajú široký percentuálny rozptyl (25–80 %) (1), čo však môže súvisieť s nerovnakými podmienkami a kritériami pri vyšetrení a tiež skúsenosťou lekára. Hoci väčšina pacientov s očným postihnutím má aj systémové prejavy, až 20 % ochorení začína očnými ťažkosťami. Ak je oftalmológ skúsený, môže byť prvý, kto má podozrenie na sarkoidózu a ďalším vyšetrením sa môžu odhaliť asymptomatické formy ochorenia, lebo očné postihnutie môže aj niekoľko rokov predbiehať iné systémové formy. Thorne a spol. (4) popisujú skupinu 7 pacientov s multifokálnou periférnou choroiditídou, u ktorých na začiatku ochorenia nebola známa etiológia ochorenia. Všetci boli v sledovaní minimálne 1 rok (1–14 rokov) a u 5 z nich sa po čase zistila sarkoidóza. Na túto skutočnosť nesmie oftalmológ a tiež kolegovia z iných klinických disciplín zabúdať. Takmer polovica pacientov s očným postihnutím nemá žiadne ťažkosti, hlavne na začiatku ochorenia (5).
Aj napriek opakovaným kontrolám sa nezistí iné systémové postihnutie a 2 % očnej sarkoidózy zostávajú solitárnou formou bez orgánového postihnutia (6).
Klinický obraz očnej sarkoidózy je veľmi rozmanitý. Môže byť postihnutá každá časť oka aj jeho adnex okrem šošovky, ktorá však môže byť poškodená sekundárne kataraktou. Kožné lézie na viečkach predstavujú granulómy, lupus pernio. Zápalom môže byť postihnutá spojovka, episkléra, menej skléra. Infiltrácia slznej žľazy býva príčinou suchej keratokonjunktivitídy, častého, ale často nezisteného sprievodného javu.
Predná uveitída prebieha pod obrazom negranulomatóznej akútnej alebo granulomatóznej chronickej uveitídy a svojím priebehom sa viaže na aktívnu, resp. chronickú formu systémovej sarkoidózy.
Typický nález pri postihnutí zadného segmentu oka je vitritída s tvorbou snow balls, retinálna periflebitída s fokálnou akumuláciou exsudátov pripomínajúcich kvapky vosku, drobné retinálne granulómy, preretinálne noduly v dolnej periferii (Landersov znak).
Kým drobné choroidálne granulómy sú častejším nálezom, veľké granulómy možno pozorovať len zriedka. Na terči zrakového nervu bývajú granulómy, edém a neovaskularizácie. Vzácnym prejavom je infiltrácia mäkkých časti orbity prejavujúca sa exoftalmom.
Prax prináša raritné klinické prejavy: Chueng a spol. (7) popísali peripapilárnu NV bez iných prejavov vnútroočného zápalu. Pessoa a spol. (10) popísali prípad 73-ročnej pacientky s opuchom viečok ako jediným prejavom sarkoidózy. Diagnóza sa potvrdila histologickým vyšetrením tkaniva viečok. Počas trojročného sledovania nedošlo k iným prejavom ochorenia.
Stanoviť diagnózu sarkoidózy, hlavne mimopľúcnej, je ťažké, až nemožné a často závisí od skúsenosti klinika (1). Diagnóza je jednoznačná, keď klinický a rentgenologický nález potvrdí histologické vyšetrenie. Očná diagnóza sa opiera hlavne o potvrdenie sarkoidózy v iných orgánoch.
Tak ako je sarkoidóza mnohotvárna v klinickom obraze, je rozmanitá aj v imunologických prejavoch. O diagnostickej a prognostickej hodnote sérového angiotenzín konvertujúceho enzýmu (ACE) sa stále diskutuje. Napriek tomu ostáva najpoužívanejším testom pri sledovaní vývoja sarkoidózy (7). Hlavným miestom produkcie tohto enzýmu u zdravých jedincov je endotel pľúcnych kapilár a iných orgánových ciev, bunky proximálnych tubulov obličiek, črevné epitélie a cirkulujúce monocty. U sarkoidózy je enzým produkovaný aktivovanými makrofágmi sarkoidného granulómu a vzostup hodnôt sa oneskoruje o niekoľko týždňov od klinického nástupu ochorenia (7).
ACE nie je špecifickým testom a ako negatívne hodnoty nevylučujú sarkoidózu, tak zvýšené hodnoty nie sú v každom prípade obrazom sarkoidózy. Hodnota ACE závisí od celkového množstva granulómov v tele, a preto pokiaľ je postihnuté len oko s drobnými granulómami, tieto svojou produkciou nemusia ovplyvniť celkovú hodnotu sérového ACE (4). Zaujímavé by bolo sledovať hodnoty ACE v komorovom moku a sklovci, resp. aj porovnávať s hodnotami v sére. Thorne a spol. (4) v skupine pacientov s vnútroočným zápalom na začiatku ochorenia zistili normálne hodnoty ACE. Po niekoľkých rokoch sa zistila sarkoidóza pľúc a u väčšiny pacientov boli hodnoty ACE zvýšené.
Spornou ostáva aj biopsia spojovky. Nodulárne lézie kože, spojovky a slznej žľazy sú ľahko dostupné a pri potvrdení diagnózy môžu pacienta ušetriť od invazívnych, drahých a časovo náročných vyšetrení (3). Okolo 70 % pacientov má celulárnu infiltráciu a/alebo granulomatózne lézie spojovky bez ohľadu na očné poškodenie (5). V 7–17 % pacientov s očnou sarkoidózou sa vyvinú noduly na spojovke (4).
Liečba očnej sarkoidózy patrí do rúk oftalmológovi. Lokálne a parabulbárne podávané kortikoidy obyčajne dokážu stabilizovať zápal prednej uvey. Systémová liečba kortikoidmi prípadne cyklosporínom A je indikovaná pri ťažkých zápalových zmenách v zadnom segmente. Reakcia na kortikoidy býva dobrá. Existuje však skupina pacientov s ťažkým priebehom ochorenia, ktorá má zlú očnú prognózu napriek agresívnej liečbe (1).
Záver
Sarkoidóza je multidisciplinárny problém a dobrou spoluprácou sa môže urýchliť diagnóza a začať liečba, ktorá zabráni vzniku komplikácií a zvráti priebeh ochorenia, tak ako to bolo v našom prípade.
U našej pacientky bolo podozrenie na sarkoidózu, ale pľúcny nález nespĺňal kritéria na liečbu kortikoidmi. Až opakovaným očným vyšetrením sa zistil vnútroočný zápal, ktorý jednak prispel do obrazu diagnózy a bol indikovaný na liečbu kortikoidmi, po ktorých sa nielenže stabilizoval vnútroočný nález, ale tiež ustúpili niekoľko mesiacov trvajúce polymorfné ťažkosti.
Tak ako oftalmológ by sa nemal uspokojiť s negatívnym výsledkom na začiatku ochorenia a pri recidívach by mal opakovane pátrať po príčine, tak aj pneumológ by si mal byť vedomý, že pri sarkoidóze sa môže očné postihnutie pridružiť aj o niekoľko rokov od začiatku ochorenia a môže prebiehať dlhý čas asymptomaticky.
MUDr. Zdenka Čepilová
Očné oddelenie, NÚTPCH a HCH
059 84 Vyšné Hágy
e-mail: cepilova@pobox.sk
Zdroje
1. BenEzra, D.: Ocular Inflammation, Basic and Clinical Concepts, Martin Dunitz Ltd. London 1999, chapter: Posterior Uveitis.
2. Cook B,E., Robertson D.M.: Confluent choroidal infiltrates with sarcoidosis. Retina, 20, 2000, 1 : 1-7.
3. de Souza Filho J.P., Martins M.C., SantęAnna A.E.B.P.P. et al.: Eyelid Swelling as the Only Manifestation of Ocular Sarcoidosis. Ocular Immunology and Inflammation, 13, 2005, 5 : 399-402.
4. Dios, E., Saornil, M.A., Herreras, J.M.: Conjunctival biopsy in the diagnosis of ocular sarcoidosis. Ocular Immunology and Inflammation, 9, 2001, 1 : 59-64.
5. Dursum, D., Akova, Y.A., Bilezikci, B.: Scleritis associated with sarcoidosis. Ocular Immunology and Inflammation 12, 2004, 2 : 143-148.
6. Hassenstein, A., Bialasiewicz, A.A., Knosp,e V. et al.: Augenmanifestationen bei Patienten mit histologisch gesicherter Sarkoidose. Klin.Mbl. Augenheilk., 220, 2003 : 414-417.
7. Cheung, C.M.G., Durrani, O.M., Stavrou, P.: Peripapillary choroidal neovascularisation in sarcoidosis. Ocular Immunology and Inflammation, 10, 2002, 1 : 69-73.
8. Kanski, J.J.: Clinical Ophthalmology, Butterworth – Heinemann, Oxford, 3rd edition, 1994, chapter: Uveitis in noninfectious systemic diseases, p. 161-168.
9. Kolek, V. et al.: Sarkoidóza známe a neznáme. Grada Publishing, Praha, vydání 1., 1998, s. 240.
10. Steidl, S.M., Hartnett, M. E.: Clinical Pathways in Vitreoretinal Disease, Thieme Medical Publisher, Inc., New York, 2003, chapter: Noninfectious Inflamation p. 306-338, chapter: Examination and Diagnosis of the Pediatric Patient: p. 341-374.
11. Thorne, J.F., Brucker, A.J.: Choroidal white lesions as an early manifestation of sarcoidosis. Retina 20, 2000, 1 : 8-15.
Štítky
Oftalmológia
Článok vyšiel v časopiseČeská a slovenská oftalmologie
Najčítanejšie tento týždeň
2008 Číslo 1- Dlouhodobé výsledky lokální léčby cyklosporinem A u těžkého syndromu suchého oka s 10letou dobou sledování
- Cyklosporin A v léčbě suchého oka − systematický přehled a metaanalýza
- Účinnost a bezpečnost 0,1% kationtové emulze cyklosporinu A v léčbě těžkého syndromu suchého oka − multicentrická randomizovaná studie
- Pomocné látky v roztoku latanoprostu bez konzervačních látek vyvolávají zánětlivou odpověď a cytotoxicitu u imortalizovaných lidských HCE-2 epitelových buněk rohovky
- Konzervační látka polyquaternium-1 zvyšuje cytotoxicitu a zánět spojený s NF-kappaB u epitelových buněk lidské rohovky
-
Všetky články tohto čísla
- Opacifikácia zadného puzdra šošovky po implantácii rôznych typov umelých vnútroočných šošoviek – II. časť: rôzne peroperačné nálezy
- Srovnání kontaktní a imerzní ultrazvukové biometrie
- Primární vitrektomie s intravitreální aplikací antibiotik u pooperačních a posttraumatických endoftalmitid
- Resorpce diabetického cystoidního makulárního edému po intravitreální aplikaci triamcinolon acetonidu v závislosti na kompenzaci základního onemocnění
- Dlouhodobé výsledky korekce pooperační ametropie po perforující keratoplastice metodou LASIK
- Maligní melanom uvey na Oční klinice FN Brno Bohunice
- Sarkoidóza – kazuistika
- Doplňková výživa a věkem podmíněná makulární degenerace
- Čeští oční lékaři v rozvojových zemích
- Česká a slovenská oftalmologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Sarkoidóza – kazuistika
- Maligní melanom uvey na Oční klinice FN Brno Bohunice
- Doplňková výživa a věkem podmíněná makulární degenerace
- Srovnání kontaktní a imerzní ultrazvukové biometrie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy