Srovnání měření tloušťky a zakřivení rohovky pomocí Scheimpflugovy kamery, laserové interferometrie, automatické keratometrie a ultrazvukové pachymetrie
Comparison of Central Corneal Chickness and Keratometric Measurements using the Scheimpflug HR Imaging System, Laser Interferometry, Automatic Keratometry and Ultrasound Pachymetry
Introduction:
The aim of our study was to compare keratometry and central corneal thickness measurements obtained with three different ophthalmic devices and to decide if they can be used interchangeably in clinical practice.
Methods:
43 healthy persons were included in the study (29 women and 14 men, average age 25 ± 3.5 years). Central corneal thickness (CCT) was measured with the Scheimpflug HR imaging system (Pentacam), Allegro BioGraph and with ultrasound pachymetry (RXP OcuScan). Keratometry in two main meridians of the cornea (K1, K2) was measured with Pentacam, Allegro BioGraph and automated keratometry.
Results:
The mean difference in K1-readings was 0.01 ± 0.31 D for BioGraph vs. automated keratometry, 0.06 ± 0.23 D for BioGraph vs. Pentacam and 0.05 ± 0.34 D for automated keratometry and Pentacam. The mean difference in K2-readings was 0.29 ± 0.45 D for BioGraph vs. automated keratometry, 0.11 ± 0.28 D for BioGraph vs. Pentacam and 0.19 ± 0.44 D for automated keratometry and Pentacam. The interdevice differences were in all cases statistically significant (p < 0.05). The mean difference in CCT was 4.57 ± 7.84 μm for BioGraph vs. ultrasound, 4.33 ± 7.55 μm for BioGraph vs. Pentacam and 8.90 ± 7.49 μm for ultrasound vs. Pentacam. The interdevice differences in CCT were also statistically significant (p < 0.05).
Conclusion:
Our results suggest that the measurements of keratometry and CCT may differ significantly between the tested machines and therefore should not be used interchangeably in clinical practice.
Key words:
keratometry, pachymetry, CCT, Pentacam, BioGraph
Autoři:
P. Pašová 1,2; K. Skorkovská 1; J. Michálek 3
Působiště autorů:
Klinika nemocí očních a optometrie LF MU, Fakultní nemocnice u sv. Anny, Brno, přednosta doc. MUDr. Svatopluk Synek, CSc.
1; Oční centrum Palánek, s. r. o., Vyškov
2; Ústav matematiky, Fakulta strojního inženýrství, VUT, Brno
3
Vyšlo v časopise:
Čes. a slov. Oftal., 68, 2012, No. 3, p. 116-119
Kategorie:
Původní práce
Souhrn
Úvod:
Cílem naší práce bylo srovnat výsledky pachymetrie a keratometrie rohovky na třech různých oftalmologických přístrojích s touto funkcí a zjistit, zda jsou tyto přístroje v praxi vzájemně zastupitelné.
Metodika:
Do studovaného souboru bylo zařazeno 43 zdravých osob s normálním očním nálezem (29 žen a 14 mužů, průměrný věk 25 let ± 3,5). Centrální tloušťka rohovky (CCT) byla měřena na přístroji Pentacam HR, Allegro BioGraph a pomocí ultrazvukové pachymetrie na přístroji OcuScan RxP. Zakřivení rohovky ve dvou hlavních meridiánech (K1, K2) bylo měřeno na přístrojích Pentacam HR, Allegro BioGraph a pomocí automatického keratometru.
Výsledky:
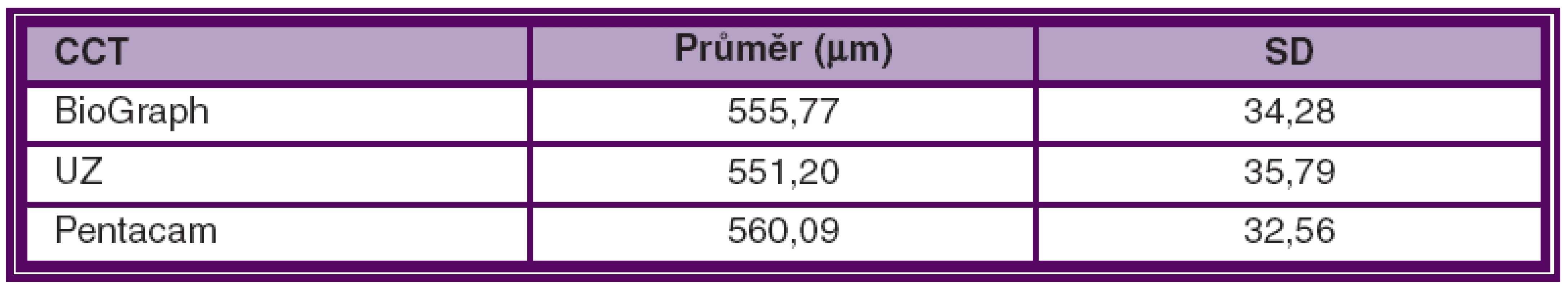
Průměrný rozdíl v hodnotě K1 mezi Biographeem a autokeratometrem byl 0,01 ± 0,31 D, mezi BioGraphem a Pentacamem 0,06 ± 0,23 D a mezi autokeratometrem a Pentacamem 0,05 ± 0,34 D. Průměrný rozdíl v hodnotě K2 mezi BioGraphem a autokeratometrem byl 0,29 ± 0,45 D, mezi BioGraphem a Pentacamem 0,11 ± 0,28 D a mezi autokeratometrem a Pentacamem 0,19 ± 0,44 D. Zjištěné rozdíly v keratometrii byly ve všech případech statisticky významné (p < 0,05). Průměrný rozdíl v CCT mezi BioGraphem a ultrazvukem byl 4,57 ± 7,84 μm, mezi BioGraphem a Pentacamem 4,33 ± 7,55 μm a mezi ultrazvukem a Pentacamem 8,90 ± 7,49 μm. Rozdíly v tloušťce rohovky byly rovněž statisticky významné (p < 0,05).
Závěr:
Podle našich výsledků se mohou hodnoty keratometrie a CCT mezi testovanými přístroji významně lišit a nejsou tedy v praxi vzájemně zastupitelné.
Klíčová slova:
keratometrie, pachymetrie, CCT, Pentacam, BioGraph
Úvod
Měření zakřivení rohovky (keratometrie) a její tloušťky (pachymetrie) je v oftalmologii velmi častým vyšetřením. Keratometrie se rutinně zjišťuje u pacientů před operací katarakty, před refrakčním zákrokem na čočce a na rohovce nebo u pacientů s keratokonem. Pachymetrie je také součástí vyšetření před laserovým refrakčním zákrokem na rohovce a v posledních letech se stala nezbytnou součástí diagnostiky glaukomu.
Pokroky v přístrojovém vybavení oftalmologických pracovišť umožňují vyšetřit oba parametry pomocí různých přístrojů, které však většinou využívají různé fyzikální principy měření. V případě keratometrie lze například využít rohovkový topograf, rotační Scheimpflugovu kameru, automatickou keratometrii, laserovou interferometrii nebo optickou koherenční tomografii. Zcela přesné zmapování rohovkových aberací umožňuje wavefront analýza. V případě pachymetrie je zásadní rozlišení na metody kontaktní (ultrazvuková pachymetrie) a bezkontaktní (optická pachymetrie).
U řady pacientů je potřeba provést vyšetření zakřivení a tloušťky rohovky opakovaně. Zejména u pacientů před operačním zákrokem na čočce nebo rohovce bychom se měli snažit eliminovat jakoukoli chybu měření. Cílem naší práce bylo srovnat výsledky pachymetrie a keratometrie rohovky na třech různých oftalmologických přístrojích s touto funkcí a zjistit, zda jsou tyto přístroje v praxi vzájemně zastupitelné.
Metodika
Do studovaného souboru bylo zařazeno 43 zdravých osob s normálním očním nálezem (29 žen a 14 mužů, průměrný věk 25 let ± 3,5). Keratometrie a pachymetrie byla u všech osob ve studovaném souboru vyšetřena na třech různých přístrojích s touto funkcí. Všechna vyšetření byla provedena stejným lékařem (P.P.).
Centrální tloušťka rohovky (CCT) byla měřena na přístroji Pentacam HR, Allegro BioGraph a pomocí ultrazvukové pachymetrie na přístroji OcuScan RxP. Zakřivení rohovky ve dvou hlavních meridiánech (K1, K2) bylo měřeno na přístroji Pentacam HR, Allegro BioGraph a pomocí automatického keratometru. Jednotlivé přístroje se liší fyzikálním principem, vlnovou délkou emitovaného záření nebo parametry snímané oblasti. S výjimkou UZ pachymetrie jsou všechna měření na testovaných přístrojích prováděna bezkontaktně.
Přístroj Allegro BioGraph pracuje na principu laserové interferometrie. Pro měření pachymetrie používá světlo o vlnové délce 820 nm, tloušťka rohovky je měřena v ose fixace pacienta na fixační světlo. Pro vyšetření keratometrie je používáno světlo o vlnové délce 950 nm, keratometrie je počítána na základě odrazu 32 světelných bodů uspořádaných ve 2 kruzích, kdy vnější měřící body jsou od sebe vzdáleny 2,3 mm a vnitřní měřící body 1,65 mm.
Pentacam využívá principu Scheimpflugovy kamery. Pro měření pachymetrie i keratometrie používá světlo o vlnové délce 475 nm a udává tloušťku rohovky ve všech měřených bodech rohovky. Keratometrie se zjišťuje po obvodu pomyslného 3 mm prstence rohovky ve dvou hlavních příčných a navzájem kolmých řezech.
Ultrazvuková pachymetrie představuje kontaktní metodu měření tloušťky rohovky. Sonda se přikládá na střed rohovky. Ultrazvukový impuls vysílaný krystalovým měničem sondy se odráží od přední a zadní plochy rohovky. Při vyšetření je nutné, aby byla sonda přiložena kolmo k povrchu rohovky.
Na autokeratometru je zakřivení rohovky měřeno pomocí 4 paprsků infračerveného světla promítaných na rohovku. Přístroj snímá světlo odražené od rohovky a vypočítává zakřivení rohovky. Keratometrie se zjišťuje v centrální oblasti rohovky o standardním definovaném průměru 3,3 mm.
Do statistického vyhodnocení byly zahrnuty výsledky keratometrie a pachymetrie obou očí všech pacientů ve studovaném souboru (n = 86). Hodnoty zakřivení rohovky v obou hlavních meridiánech (K1, K2) a její tloušťky získané měřením na různých přístrojích byly mezi sebou porovnány pomocí párového neparametrického Wilcoxonova testu.
Výsledky
Průměrné hodnoty zakřivení rohovky ve studovaném souboru vyšetřené na Pentacamu, Biographu a automatickém keratometru jsou shrnuty v tabulce a grafu 1 a 2. Průměrné hodnoty centrální tloušťky rohovky ve studovaném souboru měřené pomocí ultrazvukové pachymetrie, Pentacamu a BioGraphu jsou shrnuty v tabulce a grafu 3.
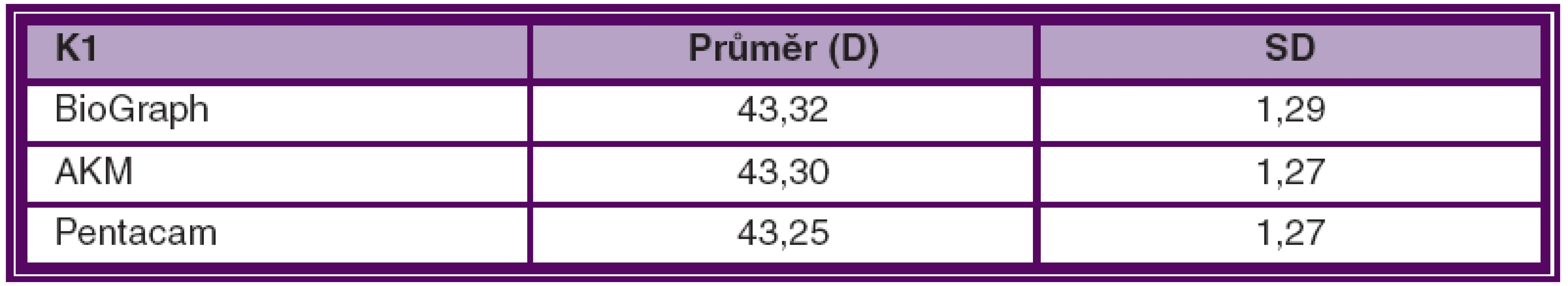

Průměrný rozdíl v hodnotě K1 mezi BioGraphem a autokeratometrem byl 0,01 ± 0,31 D, mezi BioGraphem a Pentacamem 0,06 ± 0,23 D a mezi autokeratometrem a Pentacamem 0,05 ± 0,34 D. Průměrný rozdíl v hodnotě K2 mezi BioGraphem a autokeratometrem byl 0,29 ± 0,45 D, mezi BioGraphem a Pentacamem 0,11 ± 0,28 D a mezi autokeratometrem a Pentacamem 0,19 ± 0,44 D. Zjištěné rozdíly v keratometrii byly ve všech případech statisticky významné (p < 0,01).
Průměrný rozdíl v CCT mezi BioGraphem a ultrazvukem byl 4,57 ± 7,84 mmmm, mezi BioGraphem a Pentacamem 4,33 ± 7,55 mmmm a mezi ultrazvukem a Pentacamem 8,90 ± 7,49 mmmm. Rozdíly v tloušťce rohovky byly rovněž statisticky významné (p < 0,01).
Diskuse
Měření keratomerie a pachymetrie rohovky je důležité pro refrakční a kataraktovou chirurgii, diagnostiku a hodnocení progrese keratokonu nebo pro diagnostiku glaukomu. Chyba měření může být obecně způsobena lidským faktorem nebo samotným přístrojem. Zejména v případě refrakčních pacientů je žádoucí oba tyto faktory co nejvíce omezit, abychom dosáhli co nejlepšího výsledku refrakčního zákroku.
V naší studii byly rozdíly v hodnotách keratometre a pachymetrie z různých přístrojů statisticky významné. Tyto rozdíly mohou mít několik příčin. Může záležet například na tom, zda se jedná o metodu kontaktní nebo bezkontaktní, jaký je charakter použitého záření a jeho vlnová délka, jak je definovaná oblast, ve které měření probíhá, kde je odrazová plocha emitovaného záření a na jakém principu k odrazu dochází. Důležité může být i to, zda přístroj při měření zahrne slzný film.
Nejnižší hodnoty CCT byly opakovaně zjištěny při kontaktním vyšetření pomocí ultrazvuku. Ke stejnému výsledku dospěli i autoři jiných studií. Například Módis a kol. srovnávali CCT měřenou dvěma nezávislými pozorovateli pomocí Pentacamu HR a ultrazvukové pachymetrie u 46 zdravých osob. Hodnoty CCT z vyšetření na Pentacamu byly u obou vyšetřujících osob významně vyšší (572 ± 33 a 575 ± 31 mmmm) než při měření UZ pachymetrií (546 ± 27 a 548 ± 28 mmmm) (P < 0,0001) [5].
Lee a kol. ve své publikaci srovnávali u 104 pacientů centrální tloušťku rohovky při vyšetření na Tonopachy, Pentacamu a ultrazvukovémm pachymetru. Rozdíly v CCT mezi jednotlivými přístroji byly statisticky významné (p < 0,0001). Hodnoty CCT měřené pomocí ultrazvukové pachymetrie byly opět opakovaně nižší než z jiných přístrojů (541,7 ± 30,6 μm). Rozdíly v CCT zjištěné pomocí Tonopachy a Pentacamu byly menší (557,3 ± 34,3 a 558,0 ± 33,7 μm) [4] , stále však statisticky významné.
Rozdíly v tloušťce rohovky na Pentacamu a UZ pachymetru mohou být způsobeny odlišným principem měření obou metod. Pentacam měří CCT bezkontaktně, při UZ pachymetrii je nutný kontakt UZ sondy s rohovkou pacienta. Ultrazvuková pachymetrie zjišťuje časový interval mezi odrazy (echy) zvukových vln od přední a zadní plochy rohovky. Nicméně přesné místo odrazu od zadní plochy rohovky není známo a je tedy možné, že se nachází až mezi Descemetskou membránou a přední komorou. Pentacam naproti tomu měří tloušťku rohovky pomocí monochromatického paprsku modrého světla o vlnové délce 475 nm, které se odráží od jednotlivých rozhraní na základě rozdílného indexu lomu vzduchu, rohovky a komorové tekutiny. Podle výrobce Pentacamu nemá slzný film vliv na měření tloušťky rohovky. V případě UZ bylo naproti tomu prokázáno, že UZ sonda může snadno překonat 7 až 40 μm tlustý slzný film a dokonce komprimovat epitel rohovky [6].
Přestože se zdá být vysvětlení pro nižší hodnoty UZ pachymetrie jasné, existují také studie, které referují o opačných výsledcích. Například Hashemi a kol. porovnávali u 47 pacientů tloušťku rohovky v centru, na vrcholu a v jejím nejtenčím bodě z vyšetření na přístrojích PARK1, Pentacamu a ultrazvukovém pachymetru. Narozdíl od předchozích studií byly hodnoty CCT měřené ultrazvukem významně vyšší než hodnoty měřené Pentacamem (průměrný rozdíl 5,54 ± 8 μm) [3].Vysvětlení tohoto nálezu zatím není jasné.
Většina studií se tedy zabývá srovnáním měření CCT pomocí Pentacamu a UZ pachymetrie. O vyšetření pachymetrie pomocí laserové interferometrie (v naší studii na přístroji Allegro Biograph) mnoho studií není, přestože představuje poměrně jednoduchou bezkontaktní metodu měření CCT. Beutelspacher a kol. srovnávali retrospektivně CCT měřenou pomocí optické reflektometrie a ultrazvuku u 50 pacientů a zjistili mezi oběma velmi dobrou korelaci výsledků (korelační koeficient r = 0,929) [1]. Další studie na toto téma by byly jistě přínosné.
Keratometie byla v naší studii vyšetřována vždy bezkontaktně. Spíše než mechanickými faktory by zjištěné rozdíly mezi přístroji měly být v tomto případě připisovány spíše odlišenostem v technice měření, jako je jiná vlnová délka použitého záření a nebo jiná velikost definované plochy rohovky, z které je keratometrie snímána.
Stejně jako v naší studii zjistili významný rozdíl mezi keratometrií měřené na Pentacamu a autokeratometru například Elbaz a kol., kteří srovnávali keratometrii měřenou Pentacamem, autokeratometrem (AK) a IOL Masterem u 22 očí zdravých osob. Rozdíly v keratometrii mezi Pentacamem vs. AK, Pentacamem vs. IOL Masterem a AK vs. IOL Masterem byly -0,046 D, -0,471 D a -0,424 D. Keratometrie na IOL Masteru se statisticky významně lišila od hodnot na Pentacamu (P < 0,01) i AK (P < 0,01) [2]. Autoři studie vysvětlují zjištěný rozdíl tím, že v algoritmu Pentacamu je přímo zahrnuto zadní zakřivení rohovky, zatímco IOL Master a AK počítají poloměr zadní plochy rohovky jako přibližně 82,2 % poloměru přední plochy rohovky a index lomu rohovky je tedy 1,3375. Jako další možnou příčinu zjištěného rozdílu uvádí odlišný průměr snímané oblasti rohovky jednotlivými přístroji.
Zakřivení rohovky z měření na Pentacamu a OPD Scanu (Optical Path Difference – kombinuje topografii, wavefront analýzu, autorefraktometrii, keratometrii a pupilometrii a umožňuje přesnou a spolehlivou analýzu aberací rohovky) srovnával ve studovaném souboru 117 očí Refai a kol. Narozdíl od předchozích publikací však žádné významné rozdíly v zakřivení rohovky nezjistili [7].
Závěr
Hodnoty keratometrie a centrální tloušťky rohovky měřené na několika přístrojích s touto funkcí byly v naší studii statisticky významně rozdílné. Podle našich výsledků nejsou testované přístroje v praxi vzájemně zastupitelné a opakovaná vyšetření obou parametrů by měla být prováděna vždy na stejném přístroji. Vyšetřující lékař by si měl uvědomovat rozdíly v metodologii jednotlivých technik a použít u daného pacienta pokud možno vždy stejný přístroj.
Do redakce doručeno dne 24. 2. 2012
Do tisku přijato dne 20. 6. 2012
MUDr. Petra Pašová
Oční centrum Palánek, s.r.o.
Palánek 1
682 01 Vyškov
e-mail: pasova.petra@gmail.com
Zdroje
1. Beutelspacher, SC., Serbecic, N., Scheuerle, AF.: Measurement of the cetral corneal thickness using optical reflectometry and ultrasound. Klin Monbl Augenheilkd, 2011; 228: 815–818.
2. Elbaz, U., Y. Barkana, et al.: Comparison of Different Techniques of Anterior Chamber Depth and Keratometric Measurements. Am J Ophthalmol, 2007; 143: 48–53.
3. Hashemi, H., E. Jafarzadehpur, et al.: Comparison of corneal thickness measurement with the Pentacam, the PARK1 and an ultrasonic pachymeter. Clin Exper Optometry, v tisku.
4. Lee, Y. G., J. H. Kim, et al.: Comparison between tonopachy and other tonometric and pachymetric devices. Optom Vis Sci, 2011; 88: 843–9.
5. Módis, L. Jr, Szalai, E., Németh, G., Berta, A.: Reliability of the Corneal Thickness Measurements with the Pentacam HR Imaging System and Ultrasound Pachymetry. Cornea, 2010; Dec 4.
6. Nissen, J., Hjortdal, JO., Ehlers, N., et al.: A clinical comparison of optical and ultrasonic pachymetry. Acta Ophthalmol 1991; 69: 659–66.
7. Refai, T. A.: Agreement between pentacam and opd videokeratography in corneal power and axis assessment. Australian J Basic Appl Sci, 2010; 4: 5135–5143.
Štítky
OftalmológiaČlánok vyšiel v časopise
Česká a slovenská oftalmologie

2012 Číslo 3
- Cyklosporin A v léčbě suchého oka − systematický přehled a metaanalýza
- Pomocné látky v roztoku latanoprostu bez konzervačních látek vyvolávají zánětlivou odpověď a cytotoxicitu u imortalizovaných lidských HCE-2 epitelových buněk rohovky
- Konzervační látka polyquaternium-1 zvyšuje cytotoxicitu a zánět spojený s NF-kappaB u epitelových buněk lidské rohovky
- Dlouhodobé výsledky lokální léčby cyklosporinem A u těžkého syndromu suchého oka s 10letou dobou sledování
- Syndrom suchého oka
Najčítanejšie v tomto čísle
- Současný pohled na diabetický makulární edém
- Srovnání měření tloušťky a zakřivení rohovky pomocí Scheimpflugovy kamery, laserové interferometrie, automatické keratometrie a ultrazvukové pachymetrie
- Psychometrická validácia verzie „Dotazníka zrakových funkcií-25“ v podmienkach Slovenska
- Komplikace u nepenetrujících hlubokých sklerektomií



