-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léčba traumatické makulární díry u dětí
Treatment of Pediatric Traumatic Macular Holes
Purpose:
To report the results of treatment of the traumatic macular holes (TMH) in four children.Methods:
Retrospective study analyzed data of 4 children, males with a mean age of 12.3 years (range, 9–17 years), with diagnosis of TMH. All patients suffered a blunt trauma of the eye during the sport activities. The symptoms of three patients began after being hit to the face with a soccer balls, one boy was hit to his eye by a tennis rocket. Right eyes and left eyes were occurred identically. All patients were followed with ophthalmic examination, fundus photography and optical coherence tomography (OCT). One patient aged 10 years two weeks after blunt trauma with a soccer ball achieved spontaneous closure of TMH. Three patients aged nine to 17 years with TMH underwent surgical repair between September 2007 and May 2012 with three-port vitrectomy. After induction of posterior vitreous detachment vitrectomy with or without internal limiting membrane (ILM) peeling and gas or silicone oil injection were performed followed by prone positioning of head for ten days. Silicon oil was in an only patient removed within 3.5 month.Results:
All four macular holes were closed successfully. Follow-up period was from 10 to 31 month (ranged, 20 month). There were no reoperations. There were no surgical complications during follow-up period. Visual acuity (VA) improved in all eyes. In spontaneously closed TMH was VA improved from 0.5 to 1.0. In surgically treated group VA improved from initial 0.016 to 0.1 (ranged, 0.061) to final 0.25 to 0.5 (ranged, 0.36).Conclusion:
Pars plana vitrectomy is a safe method for treatment TMH in children without tends to spontaneous closure of TMD in OCT imaging. Predisposition for TMH in population south-east Asia is suspected.Key words:
traumatic macular hole, children, optical coherence tomography, vitrectomy, spontaneous closure
Autoři: J. Štěpánková; D. Dotřelová
Působiště autorů: Oční klinika dětí a dospělých 2. LF UK a FNM, V Úvalu 84, 150 08, Praha 5, Motol, přednosta prof. MUDr. Dagmar Dotřelová, CSc., FEBO
Vyšlo v časopise: Čes. a slov. Oftal., 71, 2015, No. 1, p. 30-36
Kategorie: Původní práce
Souhrn
Úvod:
Traumatická makulární díra (TMD) je patologie vznikající na podkladě tupého poranění oka s neodloučeným sklivcem, často provázená komocí sítnice v zadním pólu oka (Berlinovo zkalení, commotio retinae). Vzácně se může TMD spontánně zhojit, avšak obvykle je indikována pars plana vitrektomie (PPV) s vnitřní tamponádou sítnice.Cíl:
Cílem práce je referovat o výsledcích léčby TMD u čtyř dětí.Metodika:
V letech 2007–2012 jsme diagnostikovali TMD u 4 dětí, 4 chlapců (ve věku 9, 10, 13 a 17 let). Poranění pravého i levého oka bylo zastoupeno stejně. Ve všech případech to byla zranění při sportu, u třech pacientů (9, 10 a 17 let) kontuze oka fotbalovým míčem, jeden pacient byl udeřen do oka tenisovou raketou. PPV byla indikována u 3 chlapců, dvakrát byl jako tamponáda použit 20% SF6, jedenkrát silikonový olej, který byl následně za 3,5 měsíce odstraněn. K jedinému spontánnímu zhojení TMD došlo u desetiletého chlapce po kontuzi fotbalovým míčem v průběhu druhého týdne po úrazu, v průběhu doporučeného klidového režimu a přípravy k PPV. Nálezy všech pacientů byly monitorovány prostřednictvím klinického vyšetření včetně biomikroskopie, fotografie fundu a vyšetření optickou koherentní tomografií (OCT).Výsledky:
Vstupní nejlepší korigovaná zraková ostrost (NKZO) byla výrazně horší ve skupině léčené chirurgicky, pohybovala se mezi 1/60 (0,016) – 6/60 (0,1), u chlapce zhojeného bez chirurgické léčby byla 6/12 (0,5). U všech chlapců léčených chirurgicky se TMD uzavřela. U spontánně zhojené TMD se zlepšila NKZO na 6/6 (1,0). Pooperační NKZO se zlepšila na 6/24 (0,25) – 6/12 (0,5). Časné ani pozdní pooperační komplikace jsme nepozorovali. Průměrná sledovací doba je 20 měsíců.Závěr:
PPV s vnitřní tamponádou sítnice jsme indikovali na základě výsledku OCT vyšetření bez tendence k spontánnímu uzavření TMD. U všech dětí jsme zaznamenali anatomický úspěch a uspokojivý funkční výsledek. Vyslovujeme podezření na predispozici pro TMD v populaci jihovýchodní Asie.Klíčová slova:
traumatická makulární díra, kontuze oka, děti, pars plana vitrektomie, optická koherentní tomografie, spontánní zhojeníÚvod
Makulární díra (MD) je okrouhlá nebo oválná léze neuroepitelu sítnice v plné tloušťce v centru makuly, obvykle doprovázená prstencem subretinální tekutiny v okolí defektu, která má za následek pokles centrální zrakové ostrosti postiženého oka. Odhaduje se, že víc jak 90 % diagnostikovaných MD představují idiopatické MD (IMD), které postihují převážně ženy po klimakteriu. MD jako komplikace vysoké myopie i traumatické makulární díry (TMD) představují pouze malou část všech MD. TMD, tak jak byla prvně popsána Knappem [15] v roce 1869, je jednou z možných sítnicových komplikací tupého poranění oka, stejně jako komoce sítnice (Berlinův edém), retinální nekróza, retinální krvácení, trhliny ILM [Hirata], trhliny cévnatky v oblasti makuly, retinální trhliny nebo na jejich podkladě vzniklé rhegmatogenní odchlípení sítnice, a nejčastěji je popisována u mladých sportujících mužů [1–6, 8–20, 22–28, 30–35]. Mezi nebezpečné sporty z hlediska vzniku TMD patří zejména míčové hry (fotbal, baseball, tenis). Nověji jsou k TMD řazeny i sítnicové defekty makuly způsobené náhodným zásahem pulsu laseru, který generuje plazma a působí tkáňovou disrupci (1064 nm neodymium: yttrium-aluminium-garnet (Nd: YAG) laser užívaný v oftalmologii či dermatologii nebo 755 nm Alexandritový laser užívaný ke korekci pigmentových lézí v dermatologii), popsané na osobách, které s lasery pracovaly jako ochranných pomůcek nedbalí uživatelé nebo servisní technici [7, 21, 29].
Ačkoli rychlý rozvoj a rozšíření zobrazovacích metod, a to zejména optické koherentní tomografie (OCT) jako metody umožňující průběžné rychlé monitorování nálezu a porovnávání případných změn, vedl v posledním desetiletí k detailnějšímu porozumění TMD vzniklých jako následky kontuze oka, o jejich patogenezi a vývoji na rozdíl od IMD dosud nepanuje jednotný konsensus. Nejrozšířenějším vysvětlením je kombinace mechanismů, které se mírou uplatnění mohou u každého úrazu lišit, jako jsou náhlá předozadní deformace bulbu s oploštěním zadního pólu oka, kde se v těsném kontaktu potkávají vrstvy s rozdílnou elasticitou a vulnerabilitou (zadní hyaloidní membrána, ILM, neuroretina, choroidea s retinálním pigmentovým epitelem (RPE) a skléra), různá míra komoce sítnice nebo postkontuzní sítnicové nekrózy, případně sítnicové krvácení. To má za následek, že některé TMD jsou nalezeny bez či s využitím OCT bezprostředně po úrazu, jiné jsou diagnostikovány až v rámci pozdějšího monitorování. Ze stejného důvodu může být počáteční nejlepší korigovaná zraková ostrost (NKZO) i výrazně horší než 6/60 (0,1) jak ji známe z 3. a 4. stupně IMD dle Gasse. Jednoznačný není ani naturální vývoj nálezu po vzniku TMD. TMD může podobně jako IMD perzistovat a k anatomické a funkční rehabilitaci vyžadovat chirurgickou intervenci. Stejně tak je ale možné samovolné uzavření TMD, které bylo popsáno v intervalu od několika dní po několik měsíců [1, 5, 20, 22, 24, 26, 28, 30–32], zejména u malých TMD o velikosti 0,1–0,2 papilárního diametru (PD), a to dokonce i když bylo v počátku provázené lokalizovaným plochým odchlípením sítnice [1, 20]. Je nutné počítat i s tím, že u dětí pod 7 let věku může být TMD amblyogenním faktorem. Ze všech těchto důvodů se liší přístup k léčbě TMD. Většina autorů se shoduje pouze v tom, že nejspolehlivější zárukou anatomického uzavření TMD je pars plana vitrektomie (PPV) s nitrooční tamponádou, s pečlivým odstraněním zadní hyaloidní membrány sklivce v zadním pólu oka, protože u mladých jedinců adheruje obzvlášť pevně, a s alespoň týdenním pooperačním polohováním hlavy čelem dolů. V dalších aspektech PPV (načasování, facilitace, peeling ILM, adjuvantní agens, tamponáda) se vyskytují rozdílné názory i doporučení. Podobně jako u IMD, je uzavření TMD dobrým východiskem, nikoli však zárukou zlepšení funkce oka z důvodu rozdílné míry zejména poúrazových, ale i pooperačních změn oka.
Metodika a pacienti
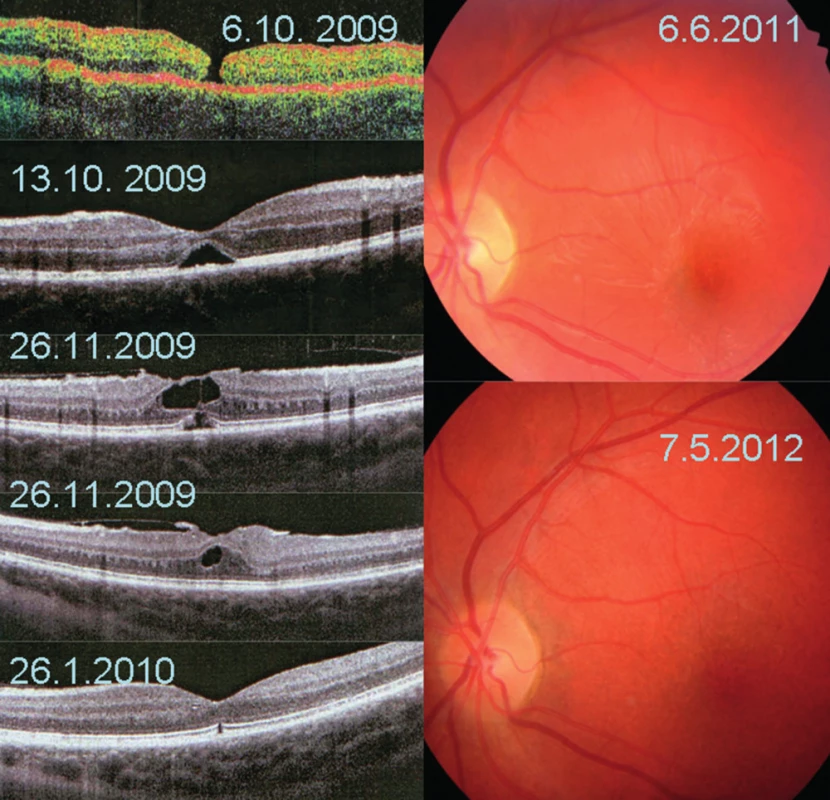
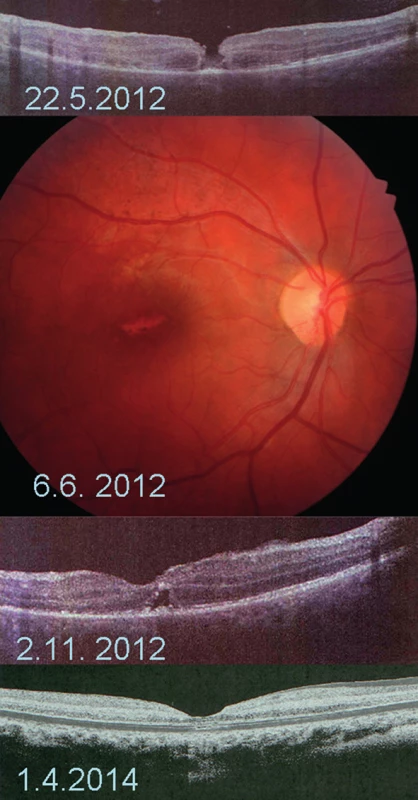
V letech 2007–2012 jsme diagnostikovali TMD u 4 dětí, 4 chlapců ve věku 9, 10, 13 a 17 let. Poranění pravého i levého oka bylo zastoupeno stejně. Ve všech případech to byla zranění při sportu, u třech chlapců (9, 10 a 17 let) kontuze oka fotbalovým míčem, jeden chlapec byl udeřen do oka tenisovou raketou. U všech chlapců bylo poranění makuly izolované, nebyla nalezena jiná kontuzí oka způsobená patologie oka. Klasická tříportová PPV v celkové anestesii byla indikována u 3 chlapců, s pečlivým odstraněním zadní hyaloidní membrány, u jednoho pacienta byl proveden peeling ILM. Dvakrát byl jako tamponáda použit 20% SF6, jedenkrát silikonový olej, který byl následně za 3,5 měsíce odstraněn. K jedinému spontánnímu zhojení TMD došlo u desetiletého chlapce po kontuzi fotbalovým míčem v průběhu druhého týdne po úrazu, v průběhu doporučeného klidového režimu a přípravy k zamýšlené PPV. Nálezy všech pacientů byly monitorovány oftalmologickým vyšetřením, fotografií fundu a OCT. Přehled pacientů uvádí tabulka 1.
Tab. 1. Data pacientů. 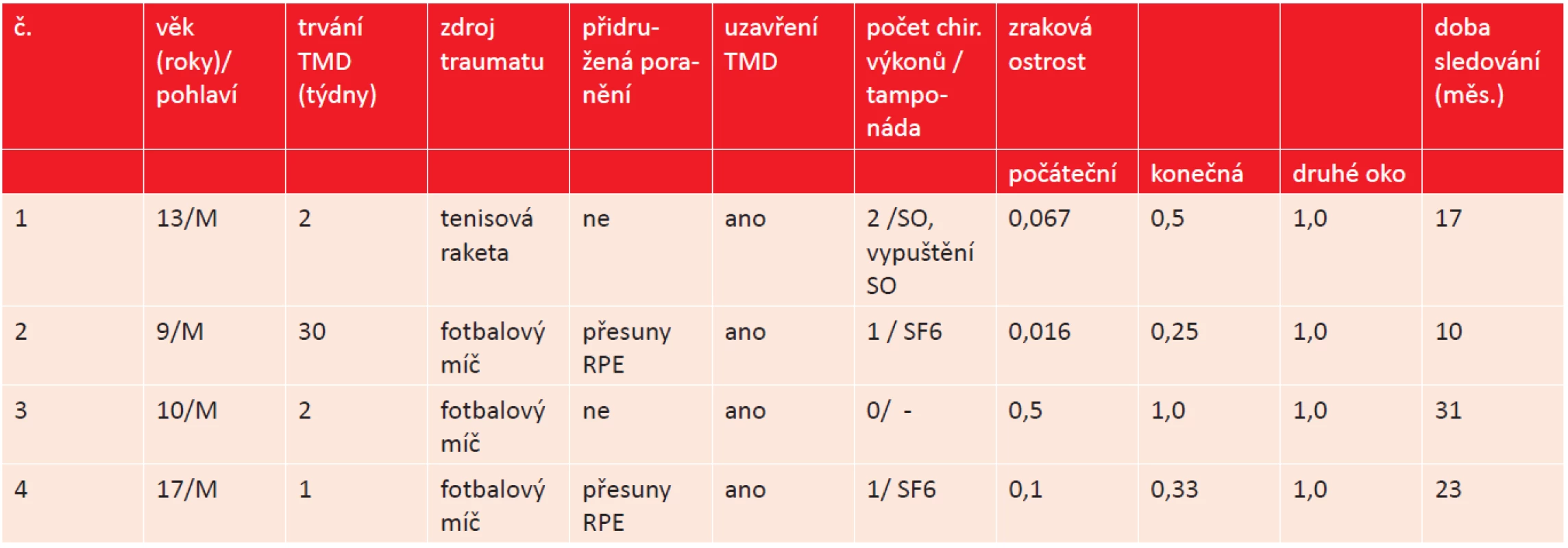
Legenda: M - muž, SO - silikonový olej, RPE - retinální pigmentový epitel, SF6 - hexafluorosulfid V databázi PubMed jsme klíčovými slovy traumatic macular hole vyhledali odkazy na práce s hledanou problematikou publikované v časopisech indexovaných v MEDLINE, včetně zaměření na uvedené počty pacientů a geografickou lokalizaci uvedených pracovišť prvních autorů. V uvedených případech jsme pracovali pouze s počty pacientů uvedených v abstraktu. Přehled od roku 1995 uvádí tabulka 2.
Tab. 2. Literatura dle počtu pacientů a roku publikace. 2a) chronologicky 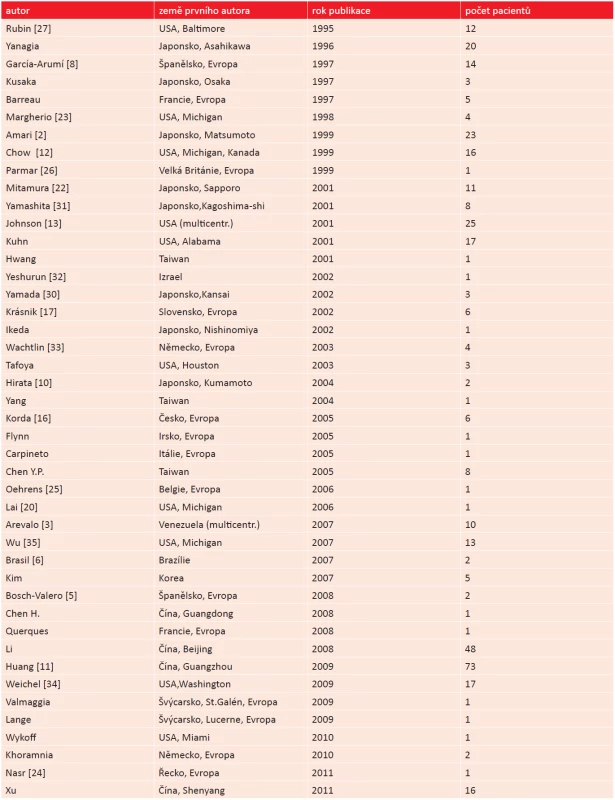
Výsledky
U všech pacientů se makulární díra uzavřela a centrální zraková ostrost zlepšila. Vstupní NKZO byla výrazně horší ve skupině léčené chirurgicky, pohybovala se mezi 1/60 (0,016) – 6/60 (0,1), viz tab. 1, u pacienta zhojeného bez chirurgické léčby byla 6/12 (0,5). Pooperační NKZO se zlepšila na 6/24 (0,25) – 6/12 (0,5), u samovolného zhojení TMD se zlepšila na 6/6 (1,0). Časné ani pozdní pooperační komplikace jsme nepozorovali. Průměrná sledovací doba byla 20 měsíců.
Diskuse
Výskyt TMD celosvětově u dětí a mladých dospělých je vázán především na kontuzní poranění očí vzniklá pří míčových hrách, u kterých se nepoužívají nebo i neexistují vhodné ochranné pomůcky, případně je kontaktování míče hlavou samotnou hrou vyžadováno. Nemusí jít nutně o úder přímý jako u míčů s menším poloměrem (baseball, tenis, golf, squash) [1, 2, 8, 10, 12 -14, 22, 23, 27, 31], úder větší plochou kulatého míče do tváře je hojně zastoupen (fotbal, volejbal, basketbal) [2, 4, 5, 8, 20, 27, 28, 30, 31, 35]. V menší míře se vyskytují kontuze jinými letícími nebo vymrštěnými předměty (špunty lahví, kameny, gumové popruhy, paint ball) nebo údery (pěst, tyč, pád na předmět, autonehody). Zástřely očnice spojující kontuzní poranění s termickou koagulací (retinopathia sclopetaria), stejně tak jako výbuchy a jejich tlakové vlny, se jako zdroj TMD v mírových podmínkách vyskytují naštěstí sporadicky [34]. TMD po kontuzi fotbalovým míčem převažovala i v našem souboru dětských pacientů.
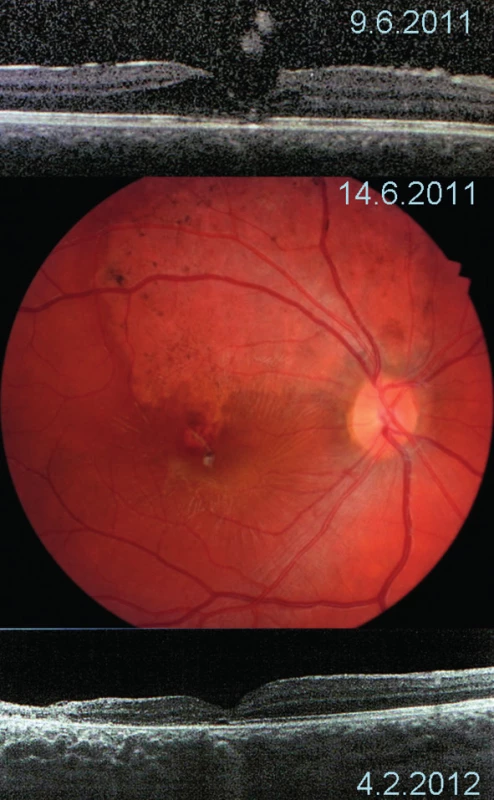
Vznik TMD po kontuzi oka je z hlediska časového faktoru neurčitý. Ačkoli se předpokládá, že většina TMD vzniká bezprostředně po úderu do oka, určitá latence, než je provedeno oftalmologické vyšetření, ideálně spolu s OCT, dává prostor pro spekulace. Pokles zrakové ostrosti je po kontuzi oka mnohdy vázán nejenom na prvotní Berlinův edém, ale například i na krvácení do přední komory oka a TMD tak anamnesticky zjistit nelze. I ty největší soubory pacientů, viz tab. 2, což v případě TMD představuje jak patrno maximálně desítková čísla, vznikají mnohdy až po doporučení jednotlivých pacientů do větších center k léčbě nebo jako multicentrické studie. Vyšetření OCT je tak provedeno nejčastěji s několikadenním odstupem, vyšetření první den po úrazu (např. Yamashita (2002), Lai (2006) [20, 31]) není časté. Publikované provedení OCT již v den úrazu s prokázáním TMD a další monitorací nálezu je vzácné (Oehrens (2006), Bosch-Valero (2008) [5, 25]). Časná monitorace nálezů prostřednictvím OCT ukazuje, že se může přiložit a spontánně zhojit i TMD s v OCT obraze patrným odchlípením sítnice (Lai (2006), Aalok (2012) [1, 20]. Nabízí se tak otázka, zda drobná TMD v časných fázích po úrazu, maskovaná Berlinovým zkalením, není častějším nálezem, než je ve skutečnosti diagnostikována, a zda by časné provedení OCT provedené pouze na základě poklesu NKZO po kontuzi oka tuto otázku zodpovědělo. Vyjdeme-li z tohoto předpokladu, pak by další vývoj nálezu mohla ovlivňovat i vhodná poúrazová konzervativní doporučení a léčba, jako například týdenní přísně klidový režim (doma, na lůžku, na zádech) a medikace (antiedematózní a protizánětlivá). Konzervativní léčbu většina autorů neuvádí. U našeho třetího pacienta (viz tab. 1, obr. 3) se TMD spontánně přiložila právě během takovýchto dvou týdnů konzervativní léčby. Je otázkou, zda se na spontánním přiložení TMD podílela i „tamponáda“ neodloučeným a u dětí vždy pevně adherujícím sklivcem, který u desetiletého chlapce při polohování na zádech mohl působit gravitační silou na okraje TMD.
Načasování intervenční léčby TMD na jedné straně významně ovlivňuje prokázaný fakt možnosti spontánního přiložení TMD, na druhé straně jednak to, že z léčby IMD víme, že prolongované odchlípení sítnice v oblasti okraje makuly přirovnávané k manžetě (fluid cuff) tuto sítnici dlouhodobě poškozuje, ale také že PPV má u dětí a mladých dospělých přijatelnou míru operačního rizika. Vyskytují se jak zastánci vysloveně časné PPV (do 9. dne po úrazu Azevedo [4]), mírně odložené (1–6 týdnů od úrazu García-Arumí (1997) [8]), tak zastánci nejprve 3–4měsíčního konzervativního sledování (Mitamura (2001), Wachtlin (2003) [22, 33]), během kterého se část pacientů může spontánně zhojit. Mnohdy ale interval od úrazu do operace záleží na tom, jak rychle je TMD diagnostikována a pacient na konkrétní pracoviště doporučen a pohybuje se od několika dnů po mnoho měsíců (Johnson (2001), Wu 2007 [13, 35]). Krásnik [17] konstatoval, že časná PPV měla mnohem lepší anatomické i funkční výsledky než o 2–3 měsíce odložená. Pacienti našeho souboru představují všechny uvedené možnosti, dva ze tří pacientů, kteří se dostavili přímo na kliniku, byli časně operováni, jeden se zhojil spontánně. Třetí operovaný pacient byl diagnostikován na základě preventivní prohlídky pediatrem s několikaměsíčním odstupem, a ačkoli se TMD zhojila a zraková ostrost zlepšila, měl nejhorší dosaženou NKZO z celého souboru.
Chirurgická léčba TMD cestou PPV a vnitřní tamponády má mnoho různých modifikací. Všichni autoři se shodují, že klíčově důležité je pečlivě odstranit zadní hyaloidní membránu, která u mladých jedinců adheruje velmi pevně. Není vyloučeno, že tato adheze může být v místech kontuzních poranění sítnice ještě zesílena (Kimura (2012)[14]). Z toho důvodu jsou pro usnadnění vitrektomie užívány jak vizualizační techniky (triamcinolon acetát, (Kimura (2012) [14]), indocyaninová zeleň (ICG) pro barvení ILM k usnadnění jeho sloupnutí (peeling) v oblasti makuly (Hirata (2003), Kimura (2012) [10, 14]), podobně trypanová modř (Korda (2005 [16]), tak k usnadnění vlastní vitrektomie pro odloučení zadní sklivcové plochy byl užit autologní plasmin (Margherio (1998), Chow (1999), Wu, (2007) [12,23,35]). Pro zlepšení přihojení okraje TMD byl několikrát použit koncentrát destiček (García-Arumí, (1997), Wachtlin (2003) [8, 33]), autologní sérum (Johnson (2001) [13]) nebo transformující růstový faktor (TGF - beta 2) (Rubin (1995) [27]). Účinnost faktorů užívaných k přihojení okraje byla zpochybněna pracemi, kde tyto látky nebyly užity (Amari (1999), Chow (1999) [2, 12]). Jako nitrooční tamponáda byly použity všechny druhy dnes běžně užívaných materiálů, perfluoropropan (Johnson (2001) [13]), hexafluorosulfid (Amari (1999), García-Arumí (1997) [2, 8]), silikonový olej (Ghoraba (2012) [9]), ale i vzduch (Hirata (2004) [10]). Amari (1999) [2] prokázal, že chirurgická léčba TMD je úspěšná i bez nutnosti peelingu ILM, facilitátorů vitrektomie či přihojení a jen s kratší tamponádou hexafluorosulfidem, ale dobu doporučeného polohování obličejem dolů prodloužil oproti jiným autorům z jednoho týdne na dva. Sloupnutí ILM je považováno za faktor zvyšující účinnost uzavření TMD [10, 14, 16], otázkou je, do jaké míry pouze bezpečně zajišťuje kompletní odstranění veškerých částí zadní hyaloidní membrány z oblasti makuly. V našem souboru pacientů byl dvakrát užit hexafluorosulfid, jednou silikonový olej, a pouze u pacienta s dlouhým trváním TMD byl proveden peeling ILM. Polohovat obličejem dolů doporučujeme 7–10 dní v pooperačním úvodu a dále po dobu trvání tamponády v oku vždy v lehu (tj. nelehat na zádech). Potvrzujeme, že žádaného výsledku lze dosáhnout různými cestami.
Minimálně třetina pacientů v citovaných publikacích (viz tab. 2) jsou pravděpodobně jihovýchodní Asiaté. Může být TMD ve zbytku světa poddiagnostikovaná? Tento důvod by mohl vyplývat například ze zvyklostí oftalmologického léčebného postupu u pacientů po časné kontuzi oka nenavozováním arteficiální mydriázy a naopak zavedením minimálně týdenního klidového režimu na lůžku. Při nedostupnosti detailního zobrazení fundu prostřednictvím OCT by se řada zejména drobných TMD mohla zhojit skrytě. Nebo je celosvětově TMD diagnostikována dobře, pouze v jihovýchodní Asii má vyšší frekvenci výskytu? Je to způsobené vysokým procentem populace, které hraje míčové hry jako fotbal a baseball, anebo existuje etnické riziko pro vznik TMD? Není nám známo, že by otázku možného etnického rizika TMD kdokoli diskutoval. Odpověď na ni nemáme. Všichni naši čtyři pacienti jsou původní Evropané.
Závěr
PPV s vnitřní tamponádou sítnice jsme indikovali na základě výsledku OCT vyšetření bez tendence k spontánnímu uzavření TMD. U všech dětí jsme zaznamenali anatomický úspěch a uspokojivý funkční výsledek. Pokud nemá sítnice dle monitorování prostřednictvím OCT tendenci k časnému samovolnému zhojení, je PPV provedená do jednoho měsíce od úrazu nejlepší možností volby.
Podpořeno projektem (Ministerstva zdravotnictví) koncepčního rozvoje výzkumné organizace 00064203 (FN MOTOL) a CZ .2.16/3.1.00/24022.
Předneseno na 12. sjezdu ČVRS v Průhonicích 23. 11. 2012.
Do redakce doručeno dne 25. 9. 2014
Do tisku přijato dne 9. 1. 2015
MUDr. Jana Štěpánková
Oční klinika dětí a dospělých
UK 2. LF a FNM
V Úvalu 84
150 08 Praha 5 – Motol
e-mail: jana.stepankova@lfmotol.cuni.cz
Zdroje
1. Aalok L., Azad R., Sharma Y.R., Phuljhele S.: Microperimetry and optical coherence tomography in a case of traumatic macular hole and associated macular detachment with spontaneous resolution. Indian J Ophthalmol 2012, 60(1), 66–68.
2. Amari F., Ogino N., Matsumura M., Negi A., Yoshimura N.:Vitreous surgery for traumatic macular holes. Retina, 1999, 19, 410–413.
3. Arevalo J.F., Sanchez J.G., Costa R.A., Farah M.E., Berrocal M.H., Graue-Wiechers F., Lizana C., Robledo V., Lopera M.: Optical Coherence tomography characteristics of full-thickness traumatic macular holes. Eye, 2008, 22, 1436–1441.
4. Azevedo S., Ferreira N., Meireles A.: Management of Pediatric Traumatic Macular Holes – Case Report. Case Rep Ophthalmol 2013, 4, 20–27.
5. Bosch-Valero J., Mateo J., Lavilla-García L., Núñez-Benito E., Cristóbal J.A.: Spontaneous Closure of Full Thickness Traumatic Macular Holes. Arch Soc Esp Oftalmol 2008, 83, 325–327.
6. Brasil O.F.M., Brasil O.M.: Management of traumatic macular holes: case report. Arq Bras Oftalmol 2008, 71(4), 581–584.
7. Gao L., Dong F., Chan W.: Traumatic macular hole secondary to Nd:YAG laser, Eye, 2007, 21, 571–573.
8. García-Arumí J., Corcostegui B., Cavero L, Sararols L.: The role of vitreoretinal surgery in the treatment of posstraumatic macular hole. Retina, 1997, 17, 372–377.
9. Ghoraba H.H., Ellakva A.F., Ghali A.A.: Long term result of silicone oil versus gas tamponade in the treatment of traumatic macular holes. Clin Ophthalmol, 2012, 6, 49–53.
10. Hirata A., Tanihira H.: Ruptured internal limiting membrane associated with blunt trauma revealed by indocyanine green staining. Graefe´s Arch Clin Exp Ophthalmol, 2004, 242, 527–530.
11. Huang J., Liu X., Wu Z., Lin X., Li M., Dustin L., Sadda S.: Classification of Ful-thickness Traumatic Macular Holes by Optical Coherence Tomography. Retina, 2009, 29, 340–348.
12. Chow D.R., Williams G.A., Trese M.T., Margherio R.R., Ruby A.J., Ferrone P.J.: Succesful closure of traumatic macular holes. Retina, 1999, 19 (5), 405 – 409.
13. Johnson R.N., McDonald H.R., Lewis H., Grand M.G., Murray T.G., Mieler W.F., Johnson M.W., Boldt H.C., Olsen K.R., Tornambe P.E., Folk J.C.: Traumatic Macular Hole. Am J Ophthalmol, 2001, 108(5), 853–857.
14. Kimura M., Nishimura A., Sugiyama K.: Localized vitreous adhesion to the retina after ocular contusion with a baseball. Clin Ophthalmol, 2012, 6, 879–884.
15. Knapp H.: Ueber Isolirte Zerreissungen der Aderhaut infolge von Traumen auf Augapel, Arch Augenheilkd 1869, 1, 6–29, v: Gill M.K., Lou P.L.: Traumatic macular hole. Int Ophthalmol Clin, 2002, 42(3), 97–106.
16. Korda V., Dusová D., Studnička J., Rencová E., Hejcmanová D.: Chirurgické řešení makulární díry. Čes a Slov Oftalmol, 2005, 61 (5), 316–320.
17. Krásnik V., Strmeň P., Javorská L.: Chirurgická liečba traumatickej diery makuly. Čes a Slov Oftalmol, 2002, 58 (2), 84–88.
18. Kuhn F., Morris R., Mester V., Witherspoon C.D.: Internal limiting membrane removal for traumatic macular holes. Ophthalmic surgery and lasers, 2001, 32 (4), 308–315.
19. Kusaka S., Fujikado T., Ikeda T., Tano Y.: Spontaneous disappearance of traumatic macular holes in young patients. Am J Ophthalmol, 1997, 123 (6), 837–839.
20. Lai M.M., Joshi M.M., Trese M.T.: Spontaneous Resolution of Traumatic Macular Hole-related Retinal Detachment. Am J Ophthalmol, 2006, 141 (6), 1148–1151.
21. Lin L., Liang Ch., Chiang S., Yang H., Chang Ch.: Traumatic macular hole secondary to a Q-switch alexandrite laser. Retina, 2005, 25(5), 662–665.
22. MitamuraY., Saito W., Ishida M., Yamamoto S., Takeuchi S.: Spontaneous closure of traumatic macular hole. Retina, 2001, 21 (4), 385–389.
23. Margherio A.R., Margherio R.R., Hartzer M., Trese M.T.,Williams G.A, Ferrone P.J.: Plasmin Enzyme –assisted Vitrectomy in Traumatic Pediatric Macular Holes. Ophthalmology 1998, 105, 1617–1620.
24. Nasr M., Symeonidis C., Tsinopoulos I., Androudi S., Rotsos T, Dimitrakos S.A.: Spontaneous traumatic macular hole closure in 50-year-old women: a case report. J Med Case Rep, 2011, 6 (5), 290.
25. Oehrens A.M., Stalmans P.: Optical Coherence Tomographic Documentation of the Formation of a Traumatic Macular Hole. Am J Ophthalmol, 2006, 142 (5), 866–869.
26. Parmar D.N., Štanga P.E., Reck A.C., Vingerling J.R., Sullivan P.: Imaging of traumatic macular hole with spontaneous clossure. Retina, 1999, 19 (5), 470–472.
27. Rubin J.S., Glaser B.M., Thompson J.T., Sjaarda R.N., Pappas S.S., Murphy R.P: Vitrectomy, fluid-gas exchange and transforming growth factor-beta-2 for the treatment of traumatic macular holes. Ophthalmology, 1995, 102 (12), 1840–1845.
28. Sartori J.de F., Stefanini F., Moraes N.S.B de: Spontaneous closure of pediatric traumatic macular hole: case report and spectral-domain OCT follow-up. Arq Bras Ophthalmol, 2012, 75(4), 286–288.
29. Sou R., Kusaka S.,Ohji M., Gomi F., Ikuno Y., Tano Y.: Optical Coherence Tomographic Evaluation of a Surgically Treated Traumatic Macular Hole Secondary to Nd:YAG Laser Injury. Am J Ophthalmol, 2003, 135(4), 537–539.
30. Yamada H., Sakai A., Yamada E., Nishimura T., Matsumura M.: Spontaneous Closure of Traumatic Macular Hole. Am J Ophthalmol, 2002, 134, 340-347.
31. Yamashita T., Uemara A., Uchino E., Doi N., Ohba N.: Spontaneous Closure of Traumatic Macular Hole. Am J Ophthalmol, 2002, 133(2), 230–235.
32. Yeshurun I., Guerrero-Naranjo J.L., Quiroz-Mercado H.: Spontaneous Clossure of a Large Traumatic Macular Hole in a Young Patient. Am J Ophthalmol, 2002, 134 (4), 602–603.
33. Wachtlin J., Jandeck C., Potthöffer S., Kellner U., Foerster M.H.: Long-term Results Following Pars Plana Vitrectomy With Platelet Concentrate in Pediatric Patients With Traumatic Macular Hole. Am J Ophthalmol, 2003,136 (1), 197–199.
34. Wiechel E.D., Colyer M.H.: Traumatic Macular Holes Secondary to Combat Ocular Trauma. Retina, 2009, 29, 349–354.
35. Wu W., Drenser K.A., Trese M.T., Williams G.A., Capone A.: Pediatric Traumatic Macular Hole: Results of Autologous Plasmin Enzyme-Assisted Vitrectomy. Am J Ophthalmol, 2007, 144 (5), 668–672.
Štítky
Oftalmológia
Článok vyšiel v časopiseČeská a slovenská oftalmologie
Najčítanejšie tento týždeň
2015 Číslo 1- Dlouhodobé výsledky lokální léčby cyklosporinem A u těžkého syndromu suchého oka s 10letou dobou sledování
- Cyklosporin A v léčbě suchého oka − systematický přehled a metaanalýza
- Účinnost a bezpečnost 0,1% kationtové emulze cyklosporinu A v léčbě těžkého syndromu suchého oka − multicentrická randomizovaná studie
- Myasthenia gravis: kombinace chirurgie a farmakoterapie jako nejefektivnější modalita?
- Pomocné látky v roztoku latanoprostu bez konzervačních látek vyvolávají zánětlivou odpověď a cytotoxicitu u imortalizovaných lidských HCE-2 epitelových buněk rohovky
-
Všetky články tohto čísla
- Trendy v indikáciách k perforujúcej keratoplastike na Očnej klinike FN Brno v rokoch 2008–2012
- Dynamická vitreomakulární trakce
-
Jednodenní oboustranná operace katarakty.
Vlastní výsledky - Léčba traumatické makulární díry u dětí
- Plastika anoftalmického spojivkového vaku upravenou metodikou cul-de-sac
- Životní jubileum prof. MUDr. Jana Kolína, DrSc.
- Porovnání zrakové ostrosti a aberací vyšších řádů u myopických očí po Femto-LASIK při použití standardní a wavefront-guided ablace
- Autorský a věcný rejstřík 61 – 70 (2005 – 2014)
- Česká a slovenská oftalmologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Porovnání zrakové ostrosti a aberací vyšších řádů u myopických očí po Femto-LASIK při použití standardní a wavefront-guided ablace
- Dynamická vitreomakulární trakce
-
Jednodenní oboustranná operace katarakty.
Vlastní výsledky - Plastika anoftalmického spojivkového vaku upravenou metodikou cul-de-sac
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy