-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
VÝZNAM ZHODNOCENÍ VÝVOJE OCT OBRAZU PŘI KONZERVATIVNÍM ŘEŠENÍ VITREOMAKULÁRNÍ TRAKCE KOMPLIKOVANÉ MAKULÁRNÍ DÍROU
Autoři: J. Dítě; J. Štěpánková; M. Česká Burdová; D. Dotřelová
Působiště autorů: Oční klinika dětí a dospělých 2. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Motole, přednosta: prof. MUDr. Dagmar Dotřelová, CSc.
Vyšlo v časopise: Čes. a slov. Oftal., 74, 2018, No. 6, p. 240-244
Kategorie: Kazuistika
prolekare.web.journal.doi_sk: https://doi.org/10.31348/2018/6/4Souhrn
Makulární díra (MD) byla dlouho považována za neléčitelnou diagnózu. Až v devadesátých letech dvacátého století popsali Kelly a Wendel možnost chirurgického řešení tohoto onemocnění cestou pars plana vitrektomie (PPV). Od té doby se zdokonalilo vybavení i operační techniky a PPV je nyní jednoznačně hlavní léčebnou modalitou při řešení MD. Pouze u stádia I dle Gasse, což odpovídá vitreomakulární trakci (VMT) dle International Vitreomacular Traction Study group, se doporučuje observace a konzervativní postup. Vždy je ale nutné jednotlivé případy posuzovat individuálně a v případě nevelkých a prognosticky příznivých MD může být úspěšný i konzervativní postup.
V našem textu prezentujeme kazuistiku 59 leté ženy, sledované od roku 2014 pro lehkou myopii s korigovanou zrakovou ostrostí (BCVA) 6/6 oboustranně. V červenci 2017 byla vyšetřena pro zamlžené vidění pravého oka s nálezem oboustranné VMT dle optické koherenční tomografie. Vstupní BCVA byla vpravo 6/9 a vlevo 6/6. Vlevo se ale během pěti týdnů vytvořila malá MD již bez VMT doprovázená poklesem BCVA na 6/12p.
Vzhledem k prognostiky příznivé konfiguraci okrajů a rozměrům MD a vzhledem k tomu, že si pacientka nepřála chirurgický výkon, jsme časný chirurgický výkon odložili, doporučili klidový režim a nález pouze sledovali. Během pěti týdnů se okraje MD přihojily k sobě s výslednou BCVA 6/6. I vpravo se postupně během čtyř měsíců VMT uvolnila s výslednou BCVA 6/6.
Klíčová slova:
sítnice – makulární díra – vitreomakulární trakční syndrom – spontánní uzavření
ÚVOD
Idiopatická makulární díra (MD) je onemocnění, při kterém dochází k rozvoji defektu sítnice v oblasti fovey, který zasahuje celou tloušťku neuroretiny a nevzniká jako následek traumatu nebo jiného patologického procesu. U kavkazské rasy se incidence MD dle studie McCannela a kol. z roku 2009 pohybuje kolem 7,8 lidí a 8,7 očí na 100 000 obyvatel za rok [13]. Ze zachycených případů bylo 72% MD popsáno u žen a 50% u postižených ve věku 65-74 let [13].
MD poprvé popsal Knapp v roce 1869, první případ byl u pacienta po tupém poranění oka a v následujících desetiletích převládalo přesvědčení, že převážná většina makulárních děr vzniká tímto způsobem [12]. Během 20. století se zjistilo, že většina MD nevzniká jako následek traumatu nebo druhotně na základě jiného patologického procesu [2]. Pro tyto MD se vžilo označení idiopatická nebo později primární MD. Výrazný posun ve studiu a popisu MD přinesl Gass, který v roce 1988 představil klasifikaci rozdělující makulární díry do 4 stádií podle nálezu na očním pozadí a zároveň definoval přímo ve fovee působící trakční síly kontrahujícího se sklivce jako klíčový patofyziologický moment jejich vzniku [6,8]. Jeho klasifikace byla později doplněna s ohledem na nález optické koherenční tomografie (OCT) v jednotlivých stádiích (tabulka 1).
Tab. 1. Klasifikace idiopatické makulární díry dle Gasse (modifikována dle OCT) 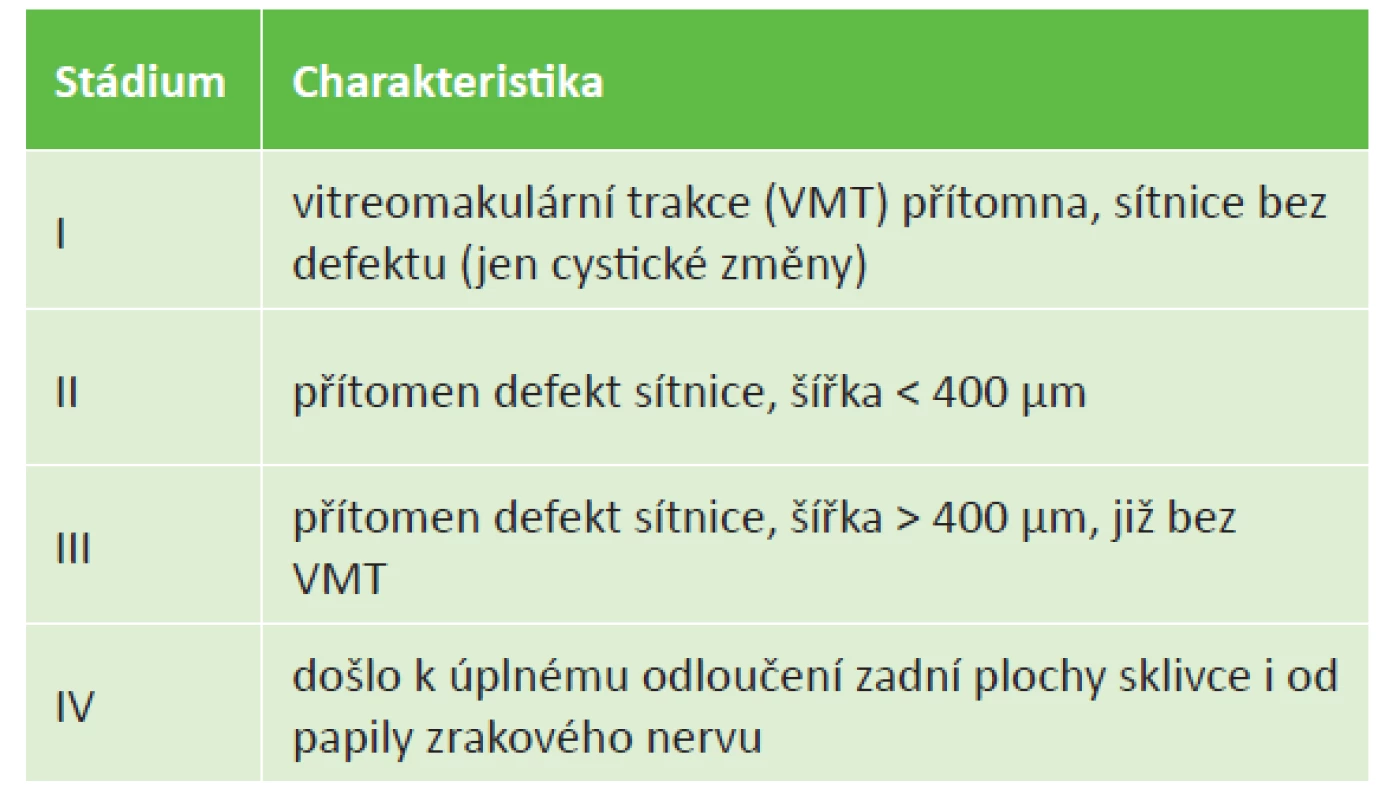
V návaznosti na tyto objevy v roce 1991 Kelly a Wendel publikovali soubor pacientů, u kterých do té doby neléčitelnou diagnózu řešili chirurgicky s pomocí pars plana vitrektomie (PPV) s tehdy relativně vysokou úspěšností přiložení makulární díry (58%), avšak z dnešního pohledu s relativně vysokou incidencí operačních a pooperačních komplikací (15%) [10]. Přesto se jednalo o revoluční postup. V následujících letech se s prudkým pokrokem v přístrojovém vybavení, operačních technikách a zkušenostech operatérů stala PPV zlatým standardem léčby idiopatické MD.
S dramatickým rozvojem OCT postupně vznikl tlak na vytvoření nového klasifikačního systému MD a obecně chorob vitreomakulárního rozhraní založeného striktně na anatomickém nálezu dle OCT. To se podařilo realizovat v roce 2013 za spolupráce skupiny vitreoretinálních odborníků v rámci studie The International Vitreomacular Traction Study (IVTS) (tabulka 2) [5].
Tab. 2. IVTS klasifikace makulární díry 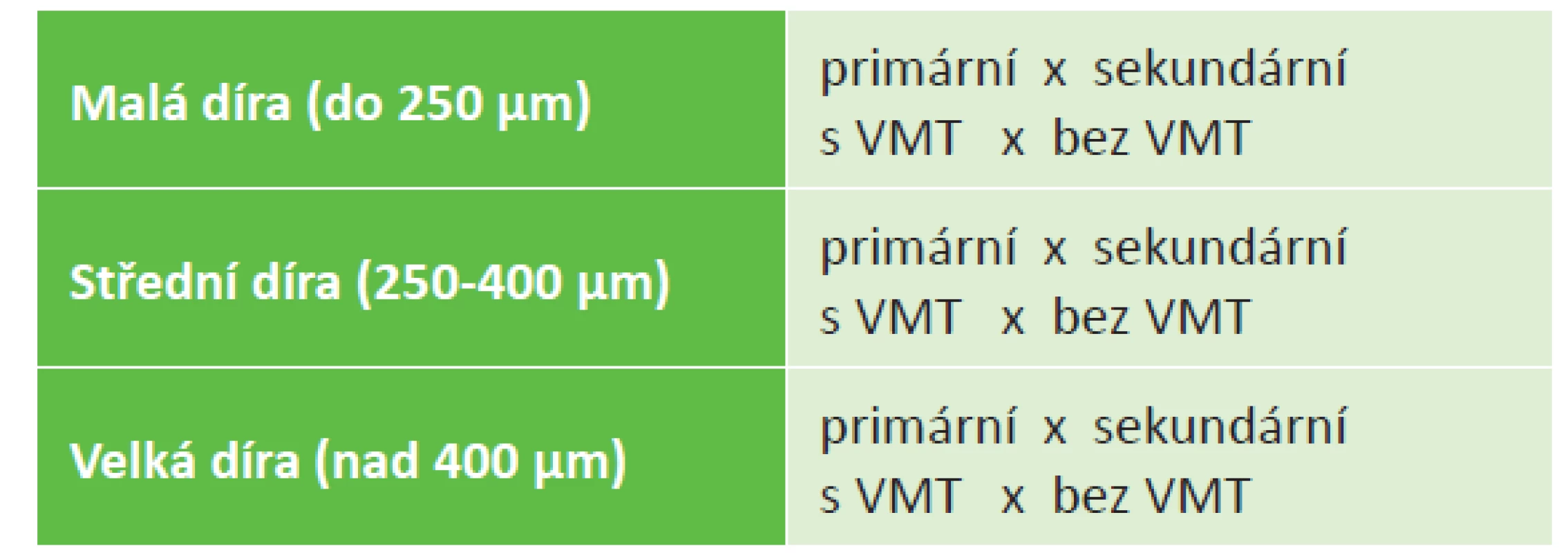
MD se ve většině případů (přibližně 75% v případě stádia II, 55% v případě stádia III a 15% v případě stádia IV dle Gasse) zvětšují a dochází k progresi onemocnění [7,11]. Proto se doporučuje konzervativní postup pouze u stádia I dle Gasse (odpovídá VMT dle IVTS klasifikace) - tedy ve stavech, kde ještě nedošlo k rozvoji plnohodnotné kompletní MD. V pokročilejších stádiích je jednoznačně zlatým standardem léčby vitrektomie. V literatuře je ale zaznamenáno množství případů, kdy se MD samovolně uzavřela [3,9,17].
KAZUISTIKA:
59 letá žena byla sledována na Oční klinice dětí a dospělých 2. LF UK a FN Motol od r. 2014 pro lehkou myopii -2,0 D a korigovanou zrakovou ostrost (BCVA) 6/6 na obou očích. Naše pracoviště vyhledala v červenci 2017 pro epizodu mlhavého vidění na pravém oku, které se následně spontánně upravilo. Vstupní BCVA byla na pravém oku 6/9 a na levém oku 6/6. Při biomikroskopickém vyšetření na štěrbinové lampě jsme diagnostikovali okrouhlé ložisko v oblasti fovey vpravo a pouze chybějící foveolární reflex vlevo. Následně bylo provedeno OCT (přístroj RTVue-100, výrobce Optovue, California, USA) s nálezem perifoveolární ablace zadní plochy sklivce s vitreomakulárním trakčním syndromem bilaterálně, více vpravo (obrázek 1). Pacientce jsme doporučili klidový režim na lůžku. Kontrolní OCT za tři týdny prokázalo obdobný nález, další ambulantní kontrola byla doporučena za šest týdnů.
Obr. 1. Vstupní OCT nález (7/2017, nahoře – pravé oko, dole – levé oko) 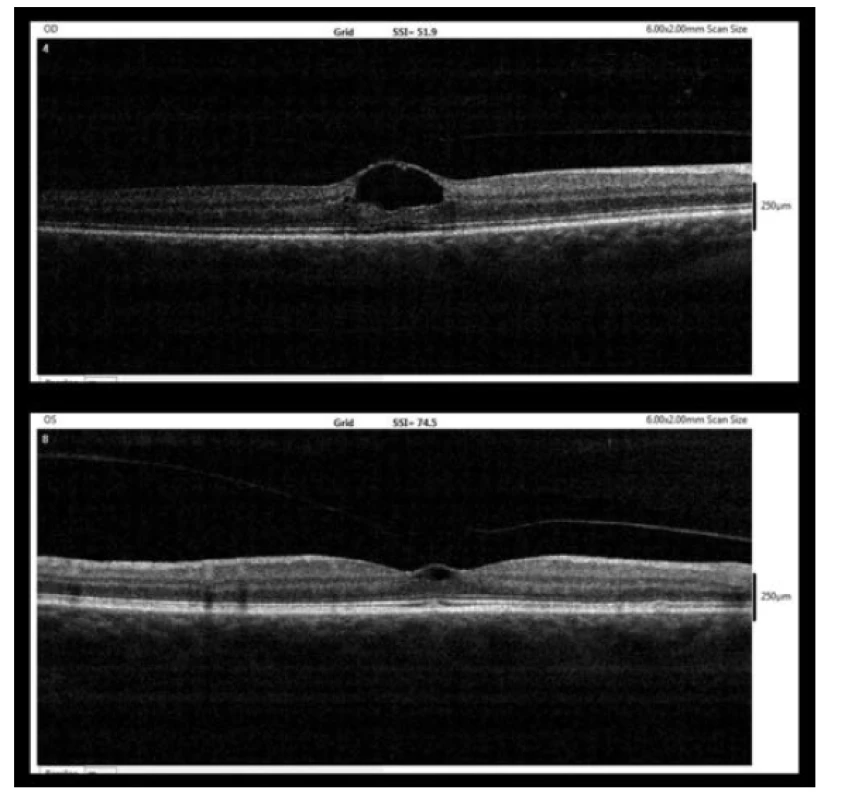
Po pěti týdnech (9/2017) se ale pacientka neplánovaně dostavila na kontrolu pro několik dní trvající zhoršení zraku levého oka. Visus vpravo se nezměnil, ale vlevo BCVA poklesla na 6/12p. Již při biomikroskopickém vyšetření fundu byla ve fovee levého oka patrná MD se zahuštěním sklivce nad ní. Vyšetření OCT potvrdilo diagnózu centrální MD zasahující všechny vrstvy neuroepitelu o šířce 80 µm (obrázek 2). Na zadní ploše odloučené zadní sklivcové membrány bylo nad MD patrné odloučené operculum.
Obr. 2. OCT nález po pěti týdnech (9/2017, nahoře – pravé oko, dole – levé oko) 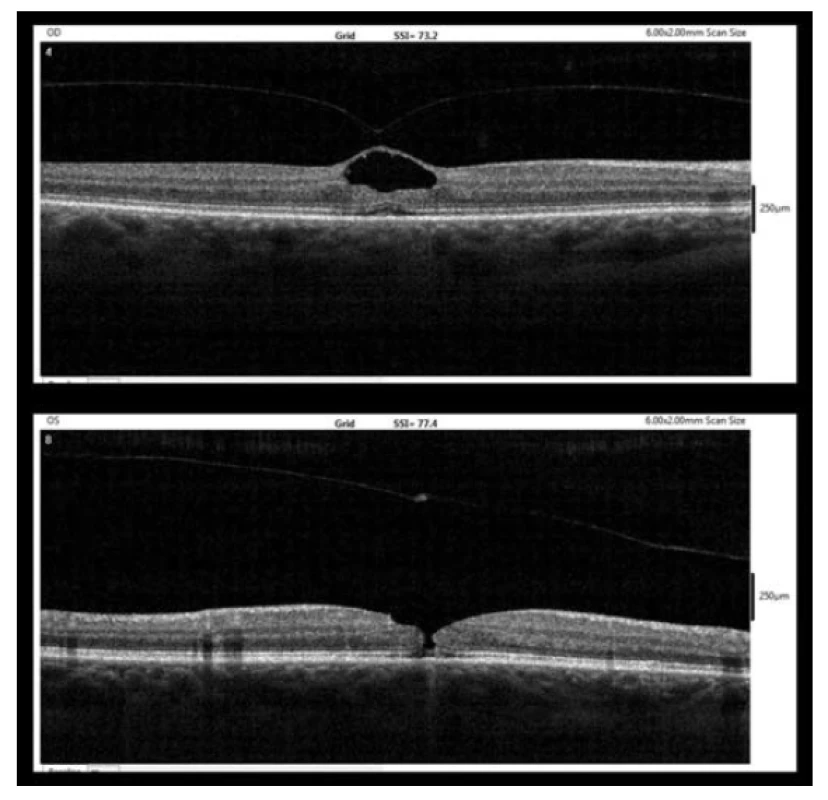
Vzhledem k tomu, že pacientka nebyla časnému operačnímu řešení nakloněna i vzhledem k prognosticky příznivému OCT nálezu - velmi malá MD bez VMT, bez elevace okrajů, bez nepříznivých změn pigmentového epitelu sítnice (RPE) a se zachovalou strukturou membrana limitans externa (MLE), Müllerových buněk a linie elipsoidů vnitřních segmentů fotoreceptorů (linie ISe) na okrajích defektu [15,17] - byl doporučen přísný klidový režim vleže na zádech a pravidelné kontroly, zároveň byl rezervován termín pro eventuální PPV.
Na další kontrole týden po diagnóze MD již došlo k přiložení okrajů MD k sobě s pouze štěrbinovitým defektem a drobnou ablací neuroepitelu subfoveolárně (obrázek 3). Do levého oka byl nasazen nepafenac v obvyklé dávce (3 mg/ml jednou denně).
Obr. 3. OCT nález týden po diagnóze MD (nahoře – pravé oko, dole – levé oko) 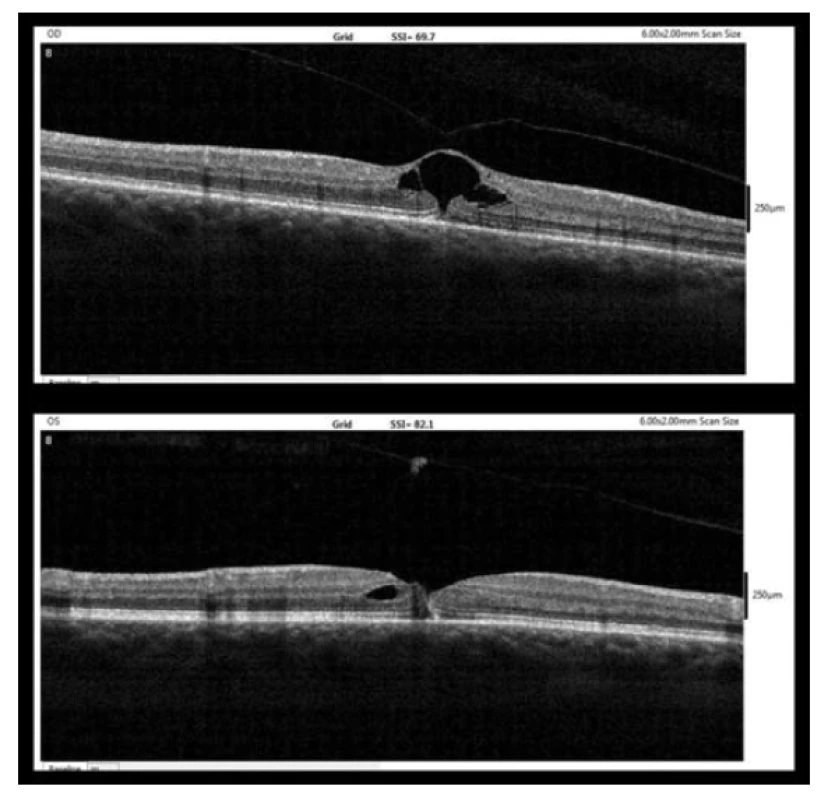
Po pěti týdnech po diagnóze MD (10/2017) již bylo patrné úplné přihojení okrajů MD k sobě s pouze drobnou nerovností na vnitřní ploše neuroepitelu (obrázek 4). BCVA levého oka v této době dosáhla 6/6.
Obr. 4. OCT nález pět týdnů po diagnóze MD (10/2017, nahoře – pravé oko, dole – levé oko) 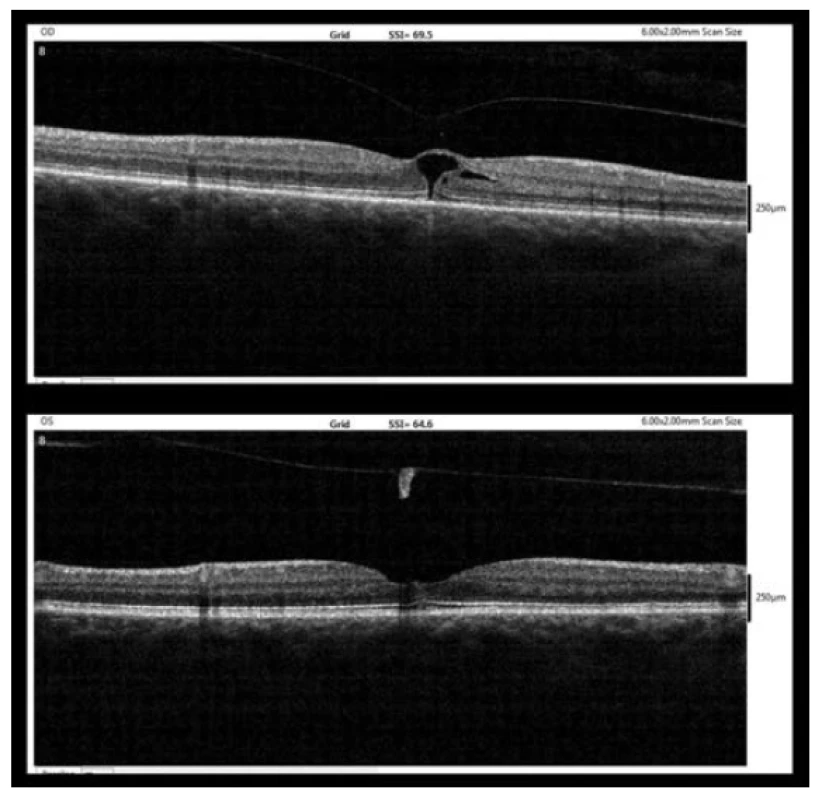
Současně se i na pravém oku postupně odloučila zadní plocha sklivce s uvolněním VMT a návratem BCVA na 6/6.
Při poslední ambulantní kontrole šest měsíců po diagnóze MD (3/2018) byla BCVA obou očí 6/6. Na OCT vpravo byla přítomná úplná ablace zadní plochy sklivce v oblasti makuly a obnovená normální foveolární deprese s normální stratifikací všech vrstev sítnice. Také vlevo byl nález stabilní. Na OCT byla patrná uzavřená MD se zcela intaktní linií ISe, na vnitřní ploše sítnice s nerovností v místě ztrátového defektu po odloučení opercula a úplná ablace zadní plochy sklivce v makule. Nad foveou bylo na OCT patrné odloučené operculum (obrázek 5).
Obr. 5. OCT nález 6 měsíců po diagnóze MD (3/2018, nahoře – pravé oko, dole – levé oko) 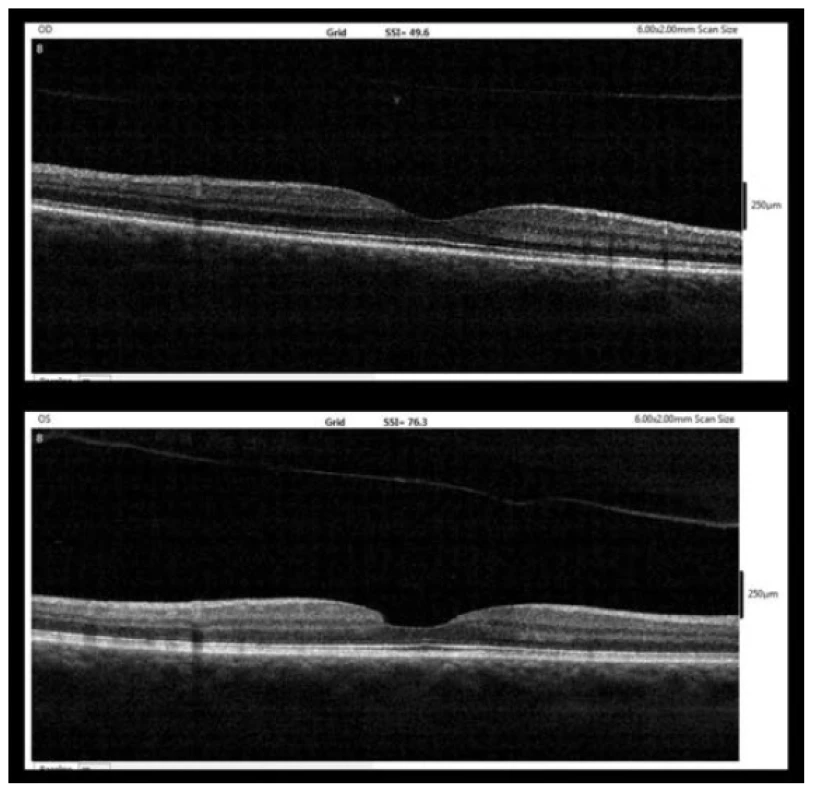
DISKUSE
Při volbě léčebného postupu u pacienta s diagnózou MD je stejně jako u jiných onemocnění zásadní jeho prognóza. Dle většiny prací, které se zabývají přirozeným průběhem a prognózou MD, dochází zejména u MD stádia II dle Gasse velmi často k progresi a spontánní uzavření je vzácné [3,7,11,17]. Například studie Hikichiho a kol. z roku 1995 [7] prokázala u MD stádia II 68% pravděpodobnost, u stádia III 29% a u stádia IV 13% pravděpodobnost progrese velikosti. Novější studie Sugiyamy a kol. popsala relativně nízké množství (3,5%) spontánně uzavřených MD před plánovaným provedením vitrektomie s průměrnou dobou 60 dní do výkonu, všechny spontánně uzavřené MD byly menší než 250 μm [17].
V době před rozvojem OCT popsala studie Kakehashiho a kol. souvislost mezi rozrušením VMT a následným přiložením okrajů MD stádia II [9] a studie Reddyho a kol. zase sérii drobných MD o velikosti 50-133 μm, kde v průběhu času byly zrakové funkce stabilní, nebo se zlepšovaly [14].
Dle studie Smiddyho a kol. je zejména u MD malých rozměrů po přerušení VMT možnost spontánního uzávěru díky reparačním schopnostem glie [15]. Doporučovaná indikační kritéria k intravitreální aplikaci ocriplasminu, tzn. MD < 400 μm s přítomnou VMT [4,16], zase naznačují, že pokud u MD menších rozměrů dojde k přerušení VMT, je prognóza významně lepší.
Z literatury vyplývá, že pravděpodobnost úspěšné konzervativní léčby idiopatických MD je obecně velmi nízká, ale malé rozměry MD a zrušení VMT se zdají být pozitivními prognostickými faktory. Stejně tak je důležitá zachovalá struktura Müllerových buněk a dalších struktur neuroretiny na okrajích defektu [15,17].
V našem případě jsme zvolili konzervativní postup, protože si pacientka, která je shodou okolností lékařka, chirurgický zákrok nepřála a protože se jednalo o relativně prognosticky příznivou MD velmi malých rozměrů.
Tento postup byl úspěšný zejména v důsledku velmi malých rozměrů MD, postupného uvolnění VMT a také v důsledku zachovalé struktury Müllerových buněk, MLE a linie ISe na okrajích defektu. Pacientka velmi ochotně akceptovala přísný klidový režim na lůžku v poloze na zádech, kdy zřejmě i přítlak sklivce hrál určitou roli při hojení této drobné MD. Výhodou tohoto postupu je, že MD nevyžaduje akutní řešení a prognóza se nezhoršuje, pokud je PPV provedena do šesti měsíců [1].
ZÁVĚR
Zde prezentovaná kazuistika ukazuje, že MD velmi malých rozměrů bez VMT s příznivým OCT obrazem se může uzavřít spontánně bez operačního řešení s výslednou BCVA 6/6. Při volbě terapeutického postupu u malých MD doporučujeme individuální posuzování případů dle OCT nálezu. V případě velmi příznivého nálezu lze operační výkon odložit (maximálně o šest měsíců) [1] a pokusit se o konzervativní léčbu.
Bylo prezentováno v posterové sekci XXVI. výročního sjezdu České oftalmologické společnosti ČLS JEP v Praze (9/2018)
Podpořeno projektem Ministerstva zdravotnictví koncepčního rozvoje výzkumné organizace 00064203 FN MOTOL.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou.
Do redakce doručeno dne: 3. 9. 2018
Do tisku přijato dne: 17. 12. 2018
MUDr. Jakub Dítě
Oční klinika dětí a dospělých 2. LF UK a FNM
V Úvalu 84
Praha 5 - Motol, 150 06
Zdroje
1. Bainbridge, J. et al.: Macular holes: vitreoretinal relationships and surgical approaches. Eye (Lond), 22; 2008 : 1301-1309.
2. Coats, G.: The pathology of macular holes. Roy London Hosp Rep; 1907 : 69–96.
3. Chew, EY. et al.: Clinical course of macular holes: the Eye Disease Case-Control Study. Arch Ophthalmol, 117; 1999 : 242-246.
4. Dugel, PU. et al.: Results of the 2-Year Ocriplasmin for Treatment for Symptomatic Vitreomacular Adhesion Including Macular Hole (OASIS) Randomized Trial. Ophthalmology, 123; 2016 : 2232-2247.
5. Duker, JS. et al.: The International Vitreomacular Traction Study Group classification of vitreomacular adhesion, traction, and macular hole. Ophthalmology, 120; 2013 : 2611–2619.
6. Gass, JD.: Idiopathic senile macular hole: its early stages and pathogenesis. Arch Ophthalmol, 106; 1988 : 629–639.
7. Hikichi, T. et al.: Natural outcomes of stage 1, 2, 3, and 4 idiopathic macular holes. Br J Ophthalmol, 79; 1995 : 517–520.
8. Johnson, RN., Gass, JD.: Idiopathic macular holes. Observations, stages of formation, and implications for surgical intervention. Ophthalmology, 95; 1988 : 917-924.
9. Kakehashi, A. et al.: Spontaneous resolution of foveal detachments and macular breaks. Am J Ophthalmol, 120; 1995 : 767-775.
10. Kelly, NE., Wendel, RT.: Vitreous surgery for idiopathic macular holes. Results of a pilot study. Arch Ophthalmol, 109; 1991 : 654-659.
11. Kim, JW. et al.: Baseline characteristics, natural history, and risk factors to progression in eyes with stage 2 macular holes. Results from a prospective randomized clinical trial. Vitrectomy for Macular Hole Study Group. Ophthalmology, 102; 1995 : 1818-1829.
12. Knapp, H.: Ueber isolirte zerreissungen der aderhaut in folge von traument auf dem augapfel. Arch Augenheilk; 1869 : 6–29.
13. McCannel, CA. et al.: Population based incidence of macular holes. Ophthalmology, 116; 2009 : 1366-1369.
14. Reddy, CV. et al.: Microholes of the macula. Arch Ophthalmol, 114; 1996 : 413-416.
15. Smiddy, WE., Flynn, HW.: Pathogenesis of macular holes and therapeutic implications. Am J Ophthalmol, 137; 2004 : 525-537.
16. Stalmans, P. et al.: MIVI-TRUST Study Group. Enzymatic vitreolysis with ocriplasmin for vitreomacular traction and macular holes. N Engl J Med, 367; 2012 : 606-615.
17. Sugiyama, A. et al.: Reappraisal of Spontaneous Closure Rate of Idiopathic Full-Thickness Macular Holes. Open Ophthalmol J, 6; 2012 : 73–74.
Štítky
Oftalmológia
Článek SILENT SINUS SYNDROM
Článok vyšiel v časopiseČeská a slovenská oftalmologie
Najčítanejšie tento týždeň
2018 Číslo 6- Cyklosporin A v léčbě suchého oka − systematický přehled a metaanalýza
- Dlouhodobé výsledky lokální léčby cyklosporinem A u těžkého syndromu suchého oka s 10letou dobou sledování
- Účinnost a bezpečnost 0,1% kationtové emulze cyklosporinu A v léčbě těžkého syndromu suchého oka − multicentrická randomizovaná studie
- Pomocné látky v roztoku latanoprostu bez konzervačních látek vyvolávají zánětlivou odpověď a cytotoxicitu u imortalizovaných lidských HCE-2 epitelových buněk rohovky
- Konzervační látka polyquaternium-1 zvyšuje cytotoxicitu a zánět spojený s NF-kappaB u epitelových buněk lidské rohovky
-
Všetky články tohto čísla
- VIRTIOL – SIMULACE KVALITY VIDĚNÍ S MULTIFOKÁLNÍMI A EDOF INTRAOKULÁRNÍMI ČOČKAMI
- KORTIKOSTEROIDY INDUKOVANÁ ZADNÍ SUBKAPSULÁRNÍ KATARAKTA
- OČNÍ PROJEVY U PACIENTŮ S HIV INFEKCÍ
- VÝZNAM ZHODNOCENÍ VÝVOJE OCT OBRAZU PŘI KONZERVATIVNÍM ŘEŠENÍ VITREOMAKULÁRNÍ TRAKCE KOMPLIKOVANÉ MAKULÁRNÍ DÍROU
- SILENT SINUS SYNDROM
- IDIOPATICKÁ CHOROIDÁLNÍ NEOVASKULÁRNÍ MEMBRÁNA U 12LETÉ DÍVKY
- SCREENING, LÉČBA A DLOUHODOBÉ SLEDOVÁNÍ RETINOPATIE PŘEDČASNĚ NAROZENÝCH DĚTÍ V ČR
- OČNÍ KLINIKA 1. LÉKAŘSKÉ FAKULTY UNIVERZITY KARLOVY A VŠEOBECNÉ FAKULTNÍ NEMOCNICE V PRAZE SLAVÍ 200 LET OD SVÉHO ZALOŽENÍ
- Vážený a milý pán doc. MUDr. Tomáš Mazalán, CSc.
- Česká a slovenská oftalmologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- OČNÍ PROJEVY U PACIENTŮ S HIV INFEKCÍ
- SILENT SINUS SYNDROM
- VIRTIOL – SIMULACE KVALITY VIDĚNÍ S MULTIFOKÁLNÍMI A EDOF INTRAOKULÁRNÍMI ČOČKAMI
- KORTIKOSTEROIDY INDUKOVANÁ ZADNÍ SUBKAPSULÁRNÍ KATARAKTA
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



