-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Využití optické koherenční tomografie u pacientů s útlakem optického chiasmatu
Autoři: P. Póczoš 1,2; J. Kremláček 3; T. Česák 1; M. Macháčková 4; N. Jirásková 4
Působiště autorů: Neurochirurgická klinika, Fakultní nemocnice Hradec Králové, Sokolská 581, Hradec Králové, 500 05 přednosta: prof. MUDr. Svatopluk Řehák, CSc. 1; Ústav anatomie, Lékařská fakulta v Hradci Králové, Univerzita Karlova, Šimkova 870, Hradec Králové, 500 03 přednosta: MUDr. Petr Hájek, Ph. D. 2; Ústav patologické fyziologie, Lékařská fakulta v Hradci Králové, Univerzita Karlova, Šimkova 870, Hradec Králové, 500 03 přednosta: prof. MUDr. Miroslav Kuba, CSc. 3; Oční klinika Fakultní nemocnice Hradec Králové, Sokolská 581, Hradec Králové, 500 05 přednostka: prof. MUDr. Naďa Jirásková, Ph. D., FEBO 4
Vyšlo v časopise: Čes. a slov. Oftal., 75, 2019, No. 3, p. 120-127
Kategorie: Původní práce
prolekare.web.journal.doi_sk: https://doi.org/10.31348/2019/3/2Souhrn
Cílem prospektivní studie je kvantifikovat přínos optické koherenční tomografie (OCT) u kompresí optického chiasmatu (OC) pomocí měření tloušťky peripapilární vrstvy nervových vláken (Retinal Nerve Fibre Layer, RNFL) a perifoveální vrstvy gangliových buněk (Ganglion Cell Layer, GCL).
Soubor a metodika: Do souboru bylo zařazeno 16 pacientů (32 očí) netrpících vedle útlaku OC žádným jiným závažným onemocnění zrakového ústrojí. Podmínkou pro zařazení do studie byla indikace dekompresivního operačního výkonu, transkraniální nebo transnazální cestou. Vyšetření zrakové ostrosti, zorného pole, RNFL a GCL se uskutečnilo jednou předoperačně a 3x pooperačně (1 týden, 3 a 6 měsíců). Na předoperačním MRI (magnetická rezonance) mozku byl určen stupeň útlaku OC (tzv. grade) od 0 po 4. Pro část analýzy dat byla kohorta participantů rozdělena na skupinu s žádným nebo minimálním tlakem na OC (grade 0–1) a jednoznačným tlakem na OC (grade 2–4).
Výsledky: Medián tloušťky peripapilární globální RNFL byl 87 µm, perifoveální nazální GCL 41,2 µm a temporální GCL 44,2 µm. U komprese OC jsme prokázali nižší hodnoty RNFL v nazálním (63,5 µm) i temporální (65 µm) kvadrantu než je průměr pro danou věkovou skupinu dle normativní databáze. Statisticky byla významná souvislost mezi výpadky v zorném poli a snížením globálního RNFL, resp. GCL. Významnější komprese OC dle MRI korespondovala horšímu nálezu na perimetru.
Závěr: Existuje vztah mezi tloušťkou peripapilární RNFL, resp. perifoveální GCL, a defekty v zorném poli u komprese OC. Menší předoperační tloušťka RNFL nebyla významným limitujícím faktorem zlepšení funkčních výsledků po chirurgické dekompresi. Horizontální asymetrie v tloušťce perifoveální GCL je indikátorem kompresivních lézí zrakové dráhy. Stupeň útlaku OC, určený na předoperačním MRI mozku, je dalším prognostickým faktorem.
Klíčová slova:
resekce – adenóm hypofýzy – optické chiasma – komprese – optická koherenční tomografie – selární tumor
Úvod
Při léčbě patologií selární oblasti, které komprimují optické chiasma (OC) je zcela zásadní docílení zlepšení zrakových obtíží. Toho je dosaženo ve většině případů chirurgickou dekompresí [3]. Útlak OC má vliv na vedení vzruchů zejména ve zkřížených vláknech zrakové dráhy a nejčastěji je diagnostikován přítomností defektu v temporální části zorného pole (ZP) [21,31,32]. K objektivizaci zrakových obtíží se využívá zejména vyšetření ZP, ačkoliv nemusí vždy jednoznačně odhalit patologii [4]. V posledních dekádách se častěji využívá optická koherenční tomografie (OCT) v diagnostice kompresivních lézí částí zrakové dráhy tvořené vlákny gangliových buněk. OCT je schopná detekovat tloušťku jednotlivých vrstev sítnice [1,23,28]. V případě komprese OC je v peripapilární oblasti významně tenčí tloušťka vrstvy nervových vláken (Retinal Nerve Fibre Layer, RNFL) temporálně a nazálně. Naopak pro glaukom je typická ztráta tloušťky RNFL v horním a dolním segmentu [7]. Další práce poukazují na opodstatněnost měření RNFL [24,27] nebo tloušťky vrstvy gangliových buněk (Ganglion Cell Layer, GCL) [2,16,19,29,30,34] v makulární oblasti. Existuje i práce, která vedle signifikantního snížení výše popsaných parametrů, nalezla i paralelní ztluštění vnitřní jádrové vrstvy (Inner Nuclear Layer, INL) [25].
Lze shrnout, že studie s krátkodobým i dlouhodobým sledováním pacientů s kompresí OC rozdílné etiologie prokázaly schopnost vyšetření OCT predikovat pooperační vývoj zrakové ostrosti a zorného pole [8,15,18,23,33].
V práci referujeme o výsledcích naši prospektivní studie cílené zejména na měření tloušťky peripapilární RNFL a perifoveální GCL u pacientů s kompresí OC.
Soubor a metodika
16 pacientů (32 očí) tvořících soubor studie podepsalo informovaný souhlas. Metodika vyšetřování a sledování pacientů byly schválené etickou komisí Fakultní nemocnice Hradec Králové (FN HK). Podmínkou k zařazení pacienta do studie byla přítomnost tumoru v selární oblasti a následná indikace k jeho operačnímu odstranění. Do studie byli zařazeni pacienti, kteří podstoupili operační zákrok od října 2016 do srpna 2018 na Neurochirurgické klinice FN HK. Vylučujícím kritériem bylo jiné závažné onemocnění očí (zejména sítnice) či zrakové dráhy. Vyšetření probíhala v rámci jednoho předoperačního a třech pooperačních (po týdnu, po 3 a 6 měsících) sezeních. V případě šesti pacientů nebyla provedena kompletní sada všech vyšetření. V jednom případě z technických příčin a v dalších se pacienti nedostavili k vyšetření. Proto jsme při některých analýzách museli vycházet z menšího celkového počtu pacientů nebo očí. Zraková ostrost byla testována pomocí Landoltových kruhů. Zorné pole bylo vyšetřeno na přístroji Humphrey Field Analyser II (Carl Zeiss, Meditec, Dublin, CA, USA; test: Strategie SITA – FAT, test central 30-2 Threshold Test) a OCT na přístroji Spectralis OCT system (Heidelberg Engineering, Heidelberg, Germany; software Heidelberg Eye Explorer 1.10.2). Tloušťka RNFL s centrací na disk optického nervu (optic nerve head, ONH) byla měřena podél kruhu o průměru 3,4 mm a výsledek byl vztažen k normě pro daný věk. Průměrná hodnota RNFL podél celého kruhu je v dalším pojmenována „globální RNFL“. Pro následné zpracování dat byla tato tloušťka rozčleněna na horní, temporální, dolní a nazální sektor (Obrázek 1). Tloušťku vrstvy gangliových buněk (GCL) jsme kvantifikovali v obdélníku 3,45 x 4,15 mm centrovaném na foveu. Z vybrané oblasti byla vyjmuta centrální část (1,73 x 2,08 mm) a zbývající oblast byla rozdělena na dvě symetrické pole: nazální a temporální (Obrázek 2). Na koronárních sekvencích T1 vážených obrazů předoperačního MRI mozku se určil stupeň útlaku OC (tzv. grade) dle kritérií navržených Fujimoto et al. [12]. U grade 0 nedocházelo ke kontaktu mezi tumorem a OC. U grade 1 byl minimální kontakt bez defigurace horní plochy OC. U grade 2, byla přítomná defigurace nicméně patrná suprachiasmatická cisterna. Zaniklá cisterna bez defigurace mozkového parenchymu charakterizovala grade 3. Kontakt tumoru s OC v takové míře, že došlo i k defiguraci přilehlé mozkové tkáně, se označil jako grade 4. Všechny dekompresivní výkony byly provedené na Neurochirurgické klinice FN HK, a to stejným operačním týmem.
Obr. 1. . Retinální vrstva neurálních vláken (RNFL) měřena pomocí optické koherenční tomografie (OCT). Příklad vyšet- ření sítnice pravého oka před chirurgickou dekompresí chiasmatu u 65-ti leté ženy. Měření tzv. peripapilární RNFL probíhá podél zelené kružnice (a). Profil vrstev sítnice v naznačené trajektorii je na panelu (b), kde je také znázorněno ohraničení vnitřní limitující membrány a rozhraní mezi vrstvou axonálních vláken a těly gangliových buněk sítnice. Rozdíl mezi oběma profily tvoří tloušťku peripapilární RNFL a je znázorněn na panelu (d) jako silnější čára probíhající v zeleném pásu znázor- ňujícím normální hodnoty pro danou věkovou skupinu. Průměrné a normativní hodnoty tloušťky RNFL v nazálním a tem- porálním kvadrantu a jejich superiorních a inferiorních částech společně s globální hodnotou jsou znázorněny v panelu (c). Nazálním kvadrant vykazuje sníženou tloušťku RNFL jako následek komprese zkřížených vláken optického nervu 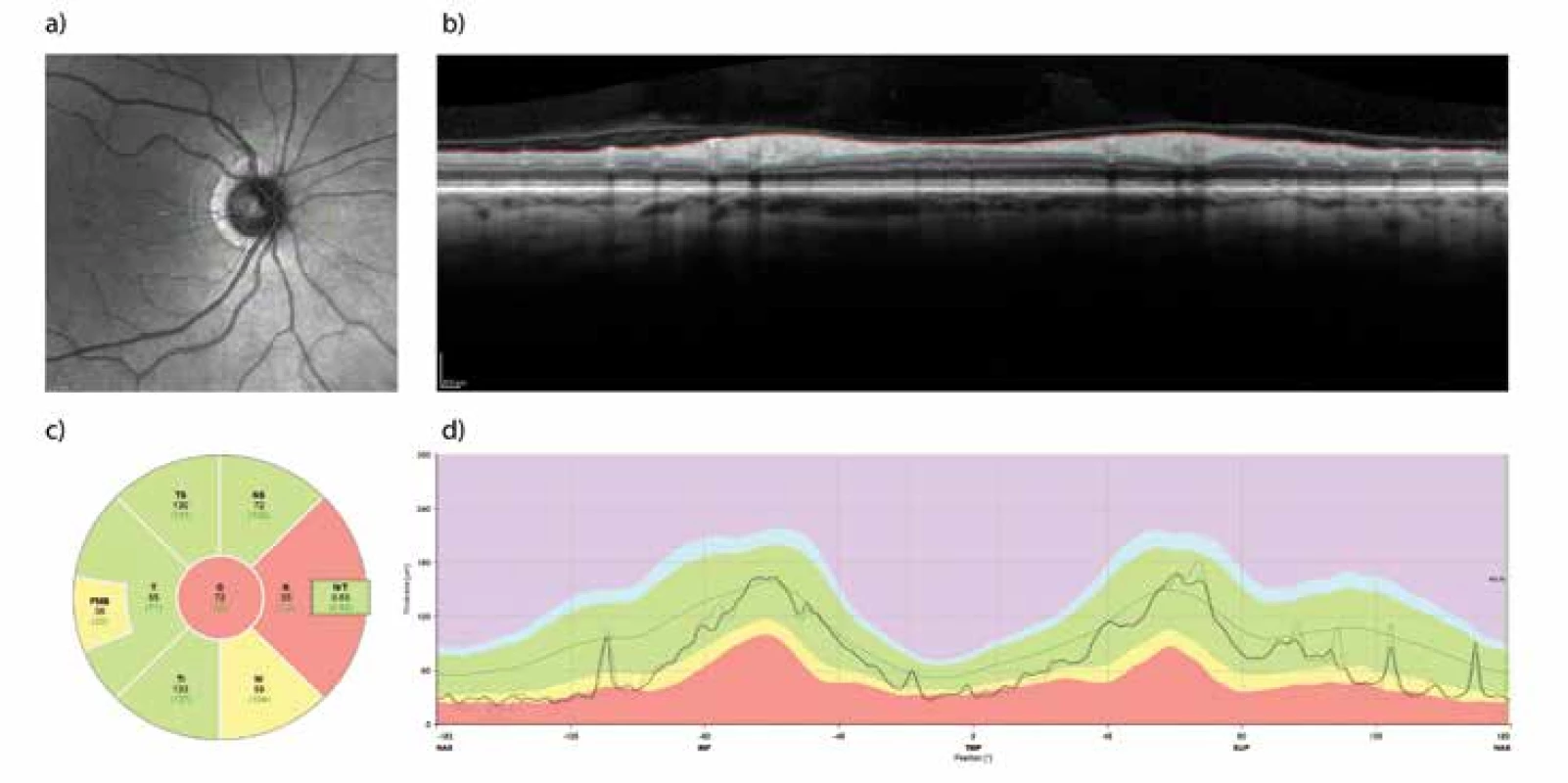
Obr. 2. Oblast perifoveální vrstvy gangliových buněk (GCL – ganglion cell layer) rozdělena na nazální (modré ohraničení) a temporální (zelené ohraničení) polovinu 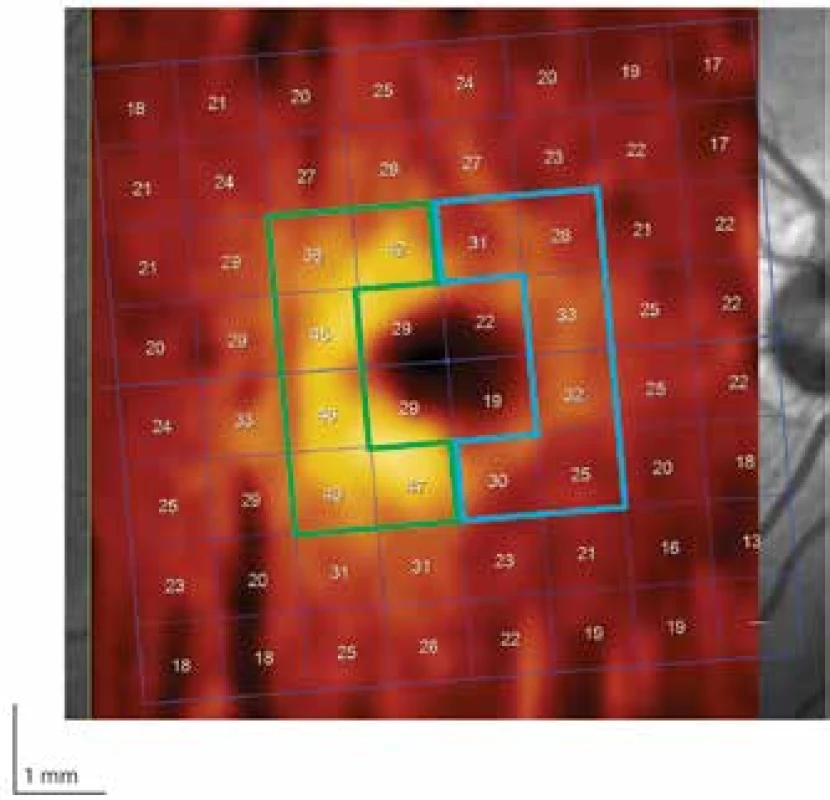
Pro interpretaci dat byla použita deskriptivní statistika, pro párové a meziskupinové porovnání byly použity parametrické nebo neparametrické testy, závislosti mezi parametry byly hodnoceny Pearsonovou nebo Spermanovou korelací. Pro post-hoc analýzy výsledků se soubor pacientů rozdělil na skupinu se žádným nebo minimálním tlakem na OC (grade 0–1) a jednoznačným tlakem na OC (grade 2–4) a byla provedena analýza variability. Analýza byla provedena v programovém prostředí R ver. 3.5.1.
Výsledky
Medián věku celého souboru, ve kterém bylo 8 žen a 8 mužů, činil 54 let s mezikvartilovým rozpětím (IQR – interquartile range) 45 až 63 let. Dle předoperačního MRI u dvou pacientů (12,5 %) nebyla přítomná žádná komprese OC, po třech pacientech bylo ve skupině grade 1 (18,75 %), resp. 2 (18,75 %). Ve dvou (12,5 %) případech byl určen grade 3 a v šesti (37,5 %) grade 4. Ve všech případech se jednalo o symetrickou kompresi OC. Operační výkon transkraniální cestou byl volen u dvou (12,5 %) pacientů, u kterých histopatologické vyšetření potvrdilo předoperační pracovní diagnózu meningeomu. Ve zbylých 14 operačních výkonech se dekomprese docílila transnazální transfenoideální cestou, z čehož u 5 pacientů byl použit mikroskop a u 9 pacientů endoskop. Afunkční adenom byl odečten patologem v 5 případech (31,25 %), somatotropní adenom jednou (6,25 %), somatotropin i prolaktin produkující adenom dvakrát (12,5 %), nakonec po jednom adrenokortikotropní adenom (6,25 %), tumor z granulárních buněk infundibula (6,25 %) a vřetenobuněčný onkocytom (6,25 %). Postinfekční cysta (6,25 %), tenzní arachnoideální cysta (6,25 %) a stav po apoplexii pravděpodobně do afunkčního adenomu (6,25 %), byly přítomné taktéž po jednom. Předoperační i pooperační mediány hodnot zrakové ostrosti a průměru odchylek přes testovanou oblast u perimetru (MD – mean deviation) jsou uvedené v tabulce 1. Medián předoperační tloušťky peripapilární RNFL v souboru všech očí byl 87 µm (IQR 78,6–102,8 µm). Při třetí pooperační kontrole byla naměřená tloušťka RNFL statisticky významně nižší (86,5; 72,3 – 98,5µm; p=0,005). Před operací byl medián (IQR) tloušťky perifoveální GCL pro temporální oblast 44,2 (39,6–45,5) µm a pro odpovídající nazální část 41,4 (35,2–46,4) µm. Po třetí pooperační kontrole tato hodnota statisticky významně poklesla na 43,8 (40,1–46,4) µm temporálně a na 42,4 (31,7–46) µm nasálně (p < 0.01) (tabulka 2). U 8 pacientů (50 %) s bitemporální hemianopií, při všech 4 vyšetřeních, byla přítomná statisticky významně nižší tloušťka GCL v nazální polovině, v porovnání s druhou půlkou pacientů bez bitemporální hemianopie (p < 0.001) (Obrázek 3). Taktéž průměrné hodnoty tloušťky globální RNFL byly statisticky významně nižší u pacientů s bitemporální hemianopií (při všech 4 vyšetřeních p < 0.019) (Obrázek 4).
Tab. 1. Hodnoty zrakové ostrosti a zorného pole 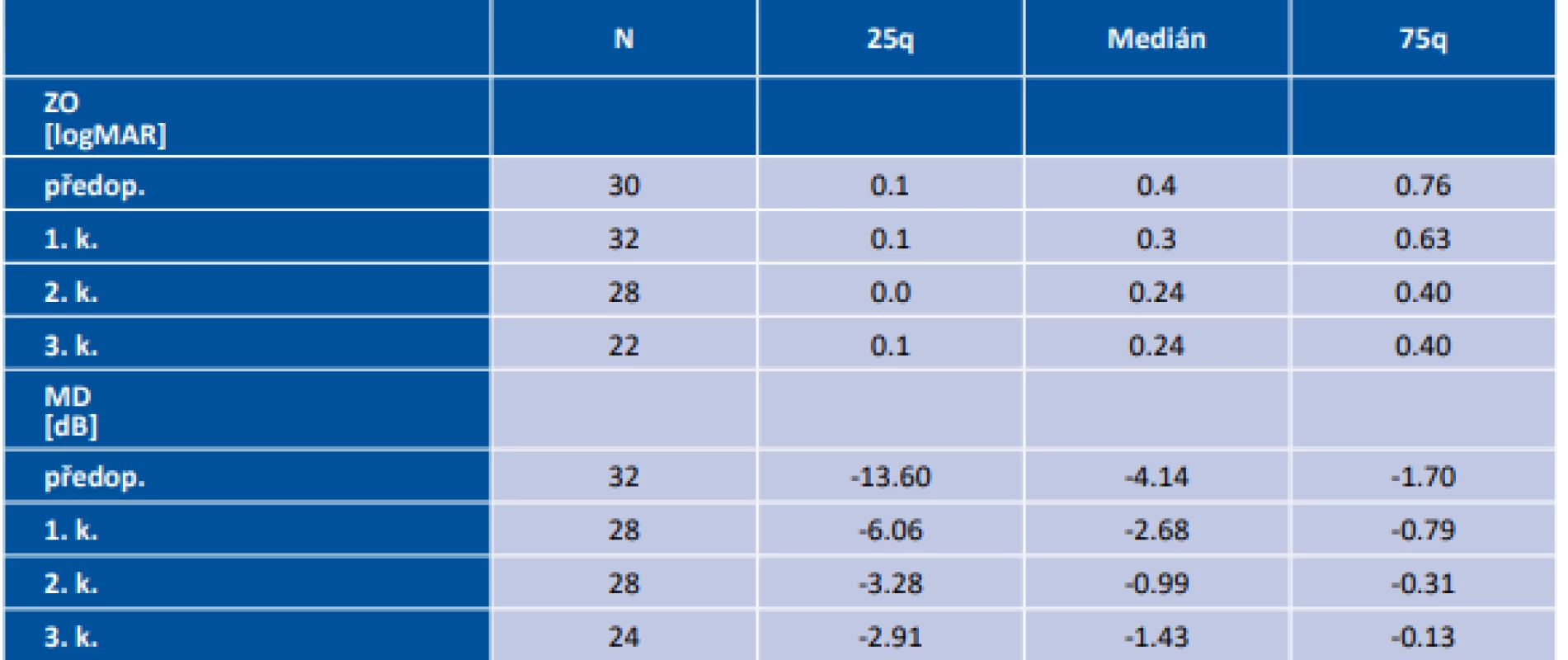
Zkratky: ZO – zraková ostrost, předop. – předoperačně, 1., 2. resp. 3 k. – první,druhá, resp. třetí pooperační kontrola, MD – mean deviation, N – počet vyšetřených očí, 25q – 25. kvartil, 75q – 75. kvartil Obr. 3. Tloušťka nazální vrstvy GCL u pacientů s, resp. bez bitemporální hemianopie. Boxplot vyznačuje medián, dolní, horní kvartil a maximální/minimální hodnoty, ne však více než 1,5 mezikvartilového rozpětí. Hodnoty jsou rozmítány, aby bylo vidět množství překrývajících se hodnot.
Zkratky: GCL - N – vrstva nazálních gangliových buněk, MD - N, resp. - BH – mean deviation zorného pole u pacientů s, resp. bez, bitemporální hemianopie, 0 – předoperační vyšetření, 1, 2, resp. 3 – první, druhá, resp. třetí pooperační kontrola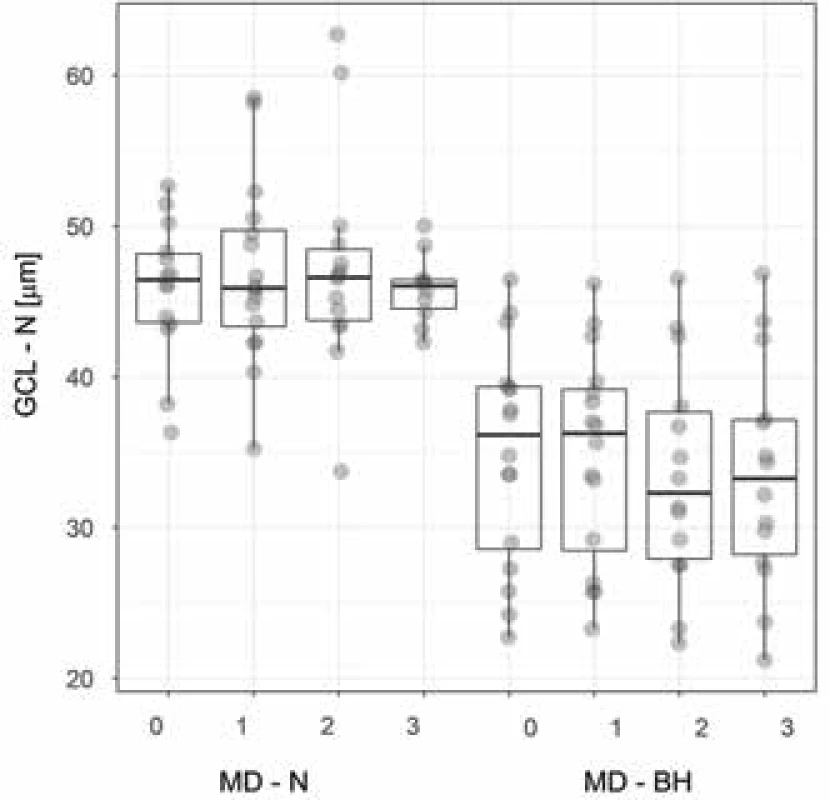
Obr. 4. Tloušťka vrstvy peripapilární RNFL u pacientů s, resp. bez bitemporální hemianopie. Charakteristiky zobrazení boxplot-u odpovídají obrázku 3. Zkratky: RNFL – vrstva nervových vláken, MD - N, resp. - BH – mean deviation zorného pole u pacientů s, resp. bez, bitemporální hemianopie, 0 – předoperační vyšetření, 1, 2, resp. 3 – první, druhá, resp. třetí pooperační kontrola 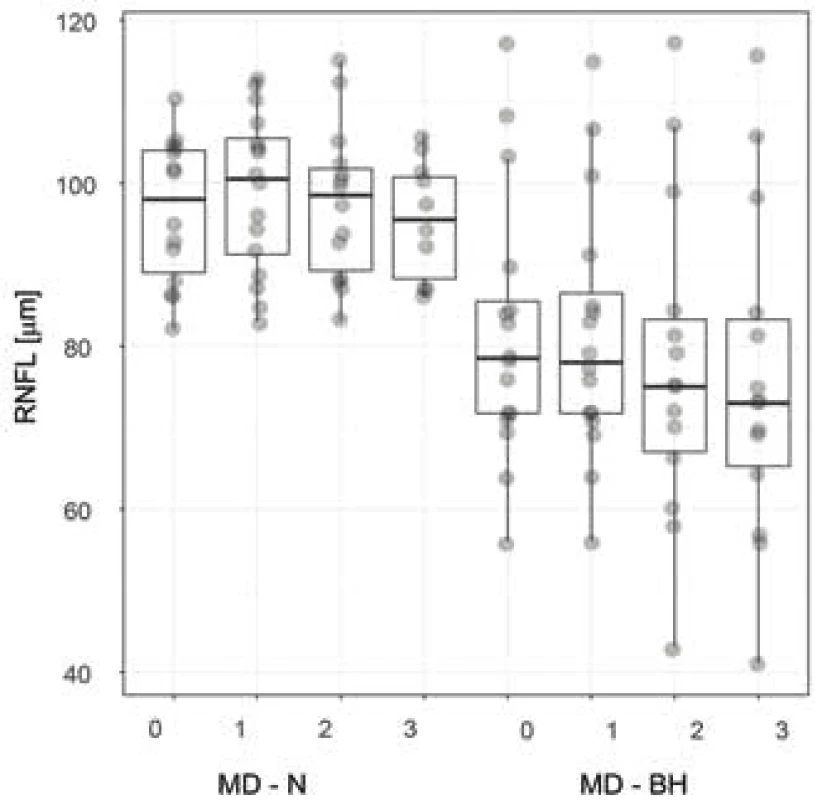
Obr. 5. . Tloušťka vrstvy peripapilární RNFL u pacientů s kompresí optického chiasmatu Zkratky: RNFL – vrstva nervových vláken, grade 0-1, resp. 2-4 – stupeň útlaku optického chiasmatu 0-1, resp. 2-4, 0 – předoperační vyšetření, 1, 2, resp. 3 – první, druhá, resp. třetí pooperační kontrola 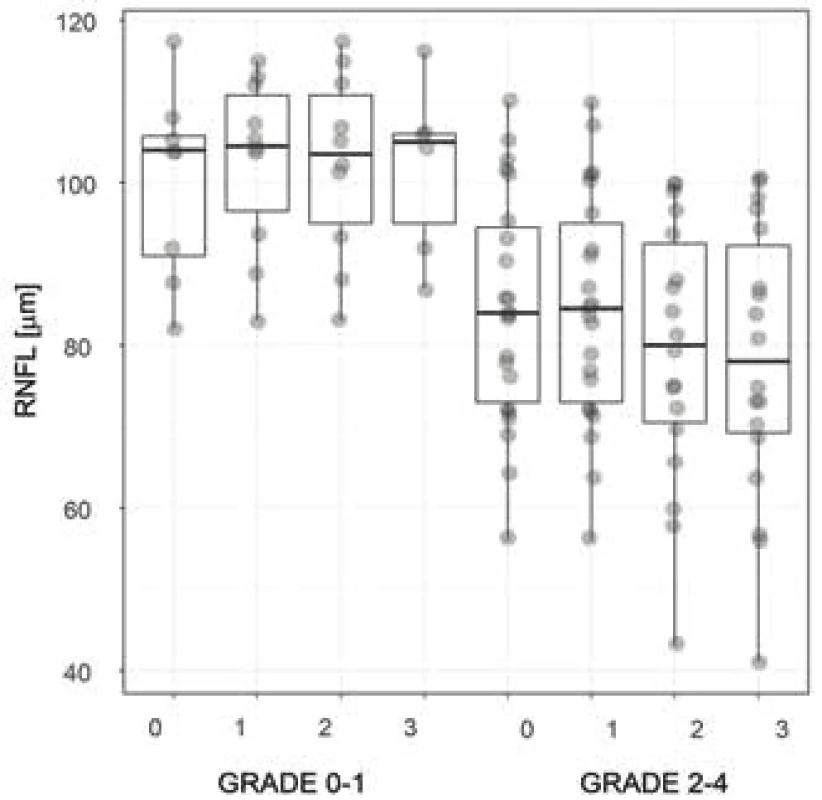
Ve skupině grade 0–1 (5 pacientů, 10 očí) byl medián předoperační hodnoty globální RNFL (104 µm) a GCL (45,1 µm) statisticky významně větší než ve skupině grade 2–4 (84 µm, resp. 40 µm). Obrázek 5 znázorňuje tento rozdíl v případě všech 4 vyšetření u globálního RNFL. Stran GCL nejmarkantnější rozdíly byly opět v nazální polovině.
Korelační analýza prokázala jasnou negativní závislost mezi předoperační tloušťkou RNFL a zlepšením zrakové ostrosti již při první kontrole. Existuje i korelace mezi nízkým předoperačním RNFL a vyšším zlepšením MD u perimetru. Ta byla markantnější při třetí kontrole.
Diskuse
Nejčastější patologické procesy diagnostikované v selární oblasti jsou adenomy hypofýzy, kraniofaryngeom, meningeom, aneuryzma, apoplexie, cystické útvary a metastázy.
Tumory hypofýzy představující 12–15 % všech intrakraniálních nádorů jsou častou příčinou útlaku OC [10]. Literární zdroje uvádějí, že až 68 % pacientů má určitý stupeň postižení zraku [11]. Z praxe je známo, že u náhodných nálezů tumorů v oblasti hypofýzy, není indikováno ihned operační řešení a určitou dobu se tumor tzv. pozoruje. Avšak defekty ZP (recentně prokázané u pacienta) jsou považovány za prvek přispívající k indikaci k chirurgickému řešení adenomů a dalších lézí [20] (vyjma prolaktinomu, kde se uplatňuje na prvním místě medikamentózní terapie v gesci endokrinologa). Nicméně je nutno mít na mysli faktor subjektivity při vyšetření ZP. Jeho výsledek může být ovlivněn horší spoluprací pacienta. Dokonce se dokládají i případy, kdy standardní automatická perimetrická vyšetření postrádají dostatečnou sensitivitu pro identifikování zejména reziduálních výpadků v zorném poli [14,30].
Patofyziologie kompresivních lézí zrakové dráhy se skládá z několika fází. Nejprve se objevuje blok ve vedení akčního potenciálu, který vede ke zhoršení zraku. Pokud se v této fázi dosáhne dekomprese, výsledkem je odstranění bloku s následným obnovením správného přenosu signálu. Klinického zlepšení je dosaženo řádově v týdnech [6,8]. V opačném případě dochází k progresi reverzibilního anebo už nenávratného axonálního poškození [26]. Provede-li se dekomprese, následuje pravděpodobné zlepšení zrakových funkcí a v horizontu několika měsíců i remyelinizace a přestavba distálně od místa komprese. V poslední fázi se objevují progresivní ztráty buněk GCL [8,26].
Některé studie upozorňují, že předoperační průměrná tloušťka RNFL pod 70–85 µm je prognosticky nepříznivou známkou pro pooperační zlepšení zraku [8,22]. S tímto tvrzením polemizují další autoři [17] poukazující na možnost zkreslení výsledků, které byly získané staršími modely OCT, tzv. TD-OCT (Time Domain). Naše výsledky podporují názor, že nižší předoperační RNFL nelimituje žádoucí pooperační vývoj. Pokud neexistuje komprese, RNFL je v normě a chybí zrakový deficit, není možné ve zrakové oblasti očekávat zlepšení po dekompresi. Tato skutečnost je pravděpodobně důvodem, proč byla nalezena tato korelace. Pro správné posouzení efektu tloušťky RNFL, nebo GCL na pooperační vývoj by bylo třeba zkoumat skupinu pacientů se stejným funkčním postižením. Mírná korelace je mezi předoperačním vyšetřením a 1. kontrolou. Při porovnání s 3. kontrolou je větší korelace. Obdobné nálezy, jako například v publikaci od Danesh-Meyer a spol. [8], jsme nebyli schopni potvrdit, protože průměrná hodnota RNFL v našem sledováni byla 89 µm, zatím co v jejich práci byla tato hodnota 66 µm. K největšímu zlepšení perimetru (o 2,71 dB, medián hodnot lepšení) došlo mezi předoperačním měřením a 2. kontrolou (viz tab. 1). Statisticky významnou asymetrii mezi nazálním a temporálním sektorem RNFL jsme neprokázali. Vysvětlením může být menší systematika “promítání viděného“ do topiky nervových vláken než jak tomu je v případě buněk GCL. Bylo ale přítomné významné ztenčení RNFL v nazálním a temporálním sektoru (v porovnání s horním a dolním kvadrantem), jak je tomu v jiných publikacích věnujících se kompresivním lézím zrakové dráhy [19,34].
Protože se množily názory zpochybňující opodstatněnost měření RNFL, novější studie vyzdvihly roli GCL, resp. GCC (Ganglion Cell layer Complex) v objektivizaci komprese OC. Přesněji řečeno binazální ztenčení GCC často koresponduje s bitemporálním výpadkem v zorném poli [16,19,25,26,29,30]. V uvedených publikacích se používá termín “makulární“ GCL, resp. GCC. Stran našich výsledků upřednostňujeme pojem “perifoveální“. Ten je přesnější z anatomického pohledu. Jørstad a spol. [18], opírajíc se o fakt, že větší tloušťka GCC z nazální poloviny makulární sítnice podmiňuje tzv. horizontální asymetrii u zdravého pacienta [5], tvrdí, že ztráta této asymetrie je indikátorem komprese chiasmatu. Nutno zdůraznit rozdíly v definici vrstvy GCC u jednotlivých OCT přístrojů a autorů. Posledně uváděná studie do tloušťky GCC inkorporovala i vrstvu RNFL, která, jak je známo, nabírá na tloušťce nazálně od fovey [31]. V naši studii jsme hodnotili vrstvu GCL bez RNFL nebo vnitřní plexiformní vrstvy. Tudíž horizontální asymetrie, která byla předoperačně statisticky nevýznamná (p=0,065), je v případě naší studie patologickým nálezem (viz tab. 2). Statisticky významná, ale opačná než fyziologická, asymetrie (p=0,028) byla přítomná až u třetí kontroly, kdy byl signifikantní pokles GCL nazálně. Vysvětlením může být pokračující proces degenerace nervových vláken, potažmo zánik buněk GCL, na vrub předoperační komprese OC nebo na vrub, i když minimální, manipulace optického nervu při resekci tumoru.
Tab. 2. Anatomické změny sítnice v peripapilární oblasti (globálně) naměřené pomocí optické koherenční tomografie 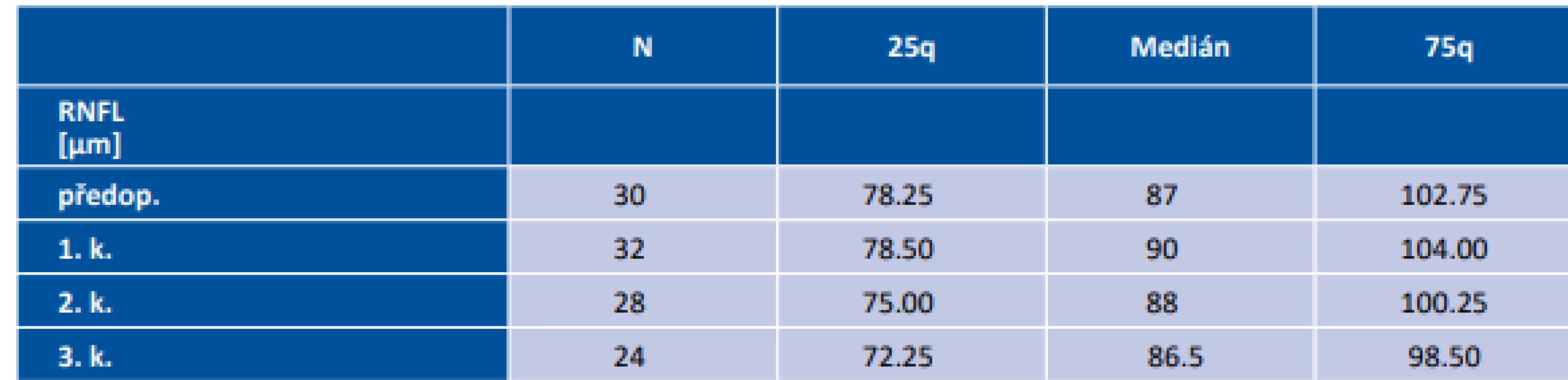
Zkratky: RNFL – peripapilární vrstva nervových vláken, předop. – předoperačně, 1., 2., resp. 3 k. – první, druhá, resp. třetí pooperační kontrola, N – počet vyšetřených očí, 25q – 25. kvartil, 75q – 75. kvartil Tab. 3. Anatomické změny sítnice v perifoveální oblasti (nazálně a temporálně) naměřené pomocí optické koherenční tomografie 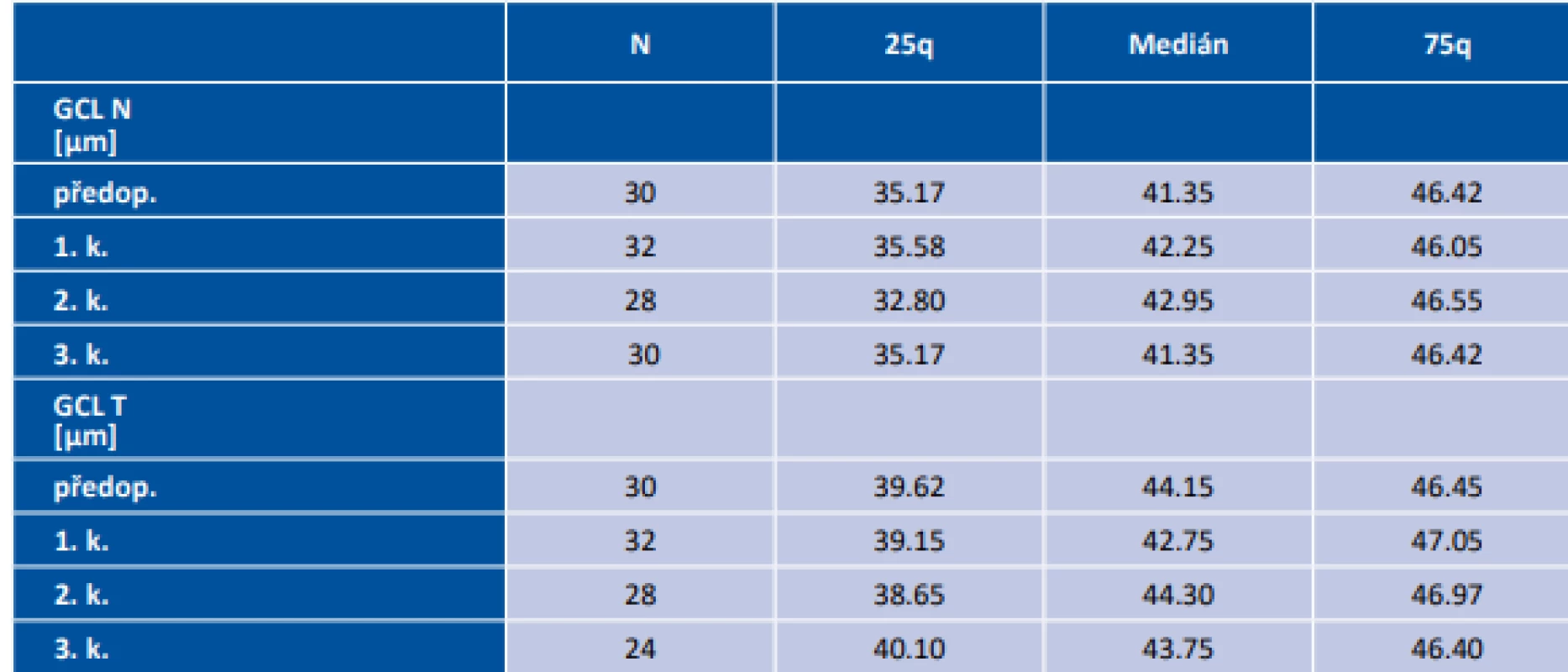
Zkratky: GCL – vrstva gangliových buněk, N – nazální polovina, předop. – předoperačně, 1., 2., resp. 3 k. – první, druhá, resp. třetí pooperační kontrola, T – temporální polovina, N – počet vyšetřených očí, 25q – 25. kvartil, 75q – 75. kvartil Dle prací Lee a spol. [19] a Tieger a spol. [30] silnější korelaci s předoperačními výpadky v zorném poli měla vrstva GCC v porovnání RNFL. Yoneoka a spol. [33] paradoxně přinesli výsledek silnější korelace s RNFL. Analýza našich výsledků přináší signifikantnější shodu mezi GCL s p=2.5 x 10-6 (zejména nazálně, p=2.4 x 10-10) a poruchou v zorném poli (viz obr. 3).
Vyvstává ještě otázka, proč ve většině citovaných článků po úpravě zorného pole přetrvávalo ztenčení RNFL a GCL, nebo dokonce progrese ztenčení, jak tomu nasvědčují i naše data (viz tab. 1 a 2). Možná tyto výsledky jsou dané relativně krátkým pooperačním sledováním a odpověď nám přinesou budoucí práce s výrazně delším sledováním pacientů. Dalším vysvětlením by mohla být, již výše vzpomínaná, nižší senzitivita standardně používaných perimetrických vyšetřovacích metod [14,30] nebo dokončení procesu degenerace nervových vláken. Vždy je nutno mít na mysli vliv interindividuálních rozdílů a se získanými výsledky perimetru nebo i OCT nenakládat jako s jednoznačnými prognostickými parametry. Dalším takovým parametrem je i stupeň komprese OC. V naší skupině 16 párů očí byla u grade 0–1 průměrná tloušťka RNFL (viz obr. 5) i GCL statisticky významně větší než u grade 2–4. Na druhé straně argumentační osy je například publikace Cennamo a spol. [4]. Při jasné absenci tlaku adenomů hypofýz naměřili patologické hodnoty RNFL i GCC svědčící pro kompresi OC u jedinců, kteří neměli žádná jiné onemocnění zrakového ústrojí. Neopomenutelným faktorem ovlivňujícím funkční výsledek celého terapeutického procesu kompresivních lézí zrakové dráhy je nejen trvání komprese, ale i konzistence tumoru a samotný chirurgický výkon. Meningeomy představují tužší tumory v porovnání s někdy až polotekutými adenomy [13]. Při volbě transnazálního přístupu dekompresivní výkon skýtá menší riziko peroperačního poranění optického nervu a chiasmatu [3,9]. Z vlastní zkušenosti lze říci, že jsou případy (např. meningeomy), kdy i přes nabízející se endoskopický přístup ve středočárovém koridoru volí neurochirurg transkraniální přístup s ohledem na očekávanou tvrdší konzistenci.
Jako každá studie, i ta naše má své limitující činitele. Falešně pozitivní a negativní výsledky není možné vyloučit. Soubor 32 očí představuje poměrně malou kohortu. Navíc u některých pacientů scházela kompletní série všech 3 pooperačních kontrol. Dalším faktorem je rozdílná konzistence, jinými slovy tuhost, jednotlivých patologií vyvíjejících tlak na OC.
Otázka trajektorie a topiky centripetálně směrujících axonů gangliových buněk na sítnici, přes optické nervy až do chiasmatu by uvítala nová data stran topografie vláken RNFL zejména v nazálním kvadrantu peripapilární oblasti. Taktéž patofyziologie chiasmatického syndromu není zcela jednoznačná. Jeho další in vivo zkoumání je z etických důvodů téměř nerealizovatelné, a proto zůstávají v záloze metody využívající počítačové modely.
Závěr
Výsledky této prospektivní studie potvrzují korelaci mezi tloušťkou peripapilární RNFL, resp. perifoveální GCL, a defekty v zorném poli v důsledku komprese optického chiasmatu. Nicméně přesná korelace mezi topikou míst se sníženým RNFL kolem terčíku zrakového nervu a mezi jednotlivými typy výpadky zorného pole nebyla provedena. Menší předoperační tloušťka RNFL nebyla významným limitujícím faktorem zlepšení funkčních výsledků po chirurgické dekompresi. Horizontální asymetrie v tloušťce perifoveální GCL je indikátorem kompresivní léze zrakové dráhy. Stupeň útlaku OC, hodnotitelný na předoperačním snímku magnetické rezonance, je dalším prognostickým faktorem. Z našeho pozorování i z dostupných literárních zdrojů je patrné, že na perimetrické a OCT vyšetření je nutno pohlížet jako na komplementární metody poskytující klinikovi potřebné informace o morfologickém a funkčním stavu zrakové dráhy. Je zřejmé, že morfologická data o stavu sítnice mají větší potenciál predikce pooperačního vývoje.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou
MUDr. Pavel Póczoš, Ph.D.
Neurochirurgická klinika,
Fakultní nemocnice Hradec Králové, Sokolská 581, 500 05 Hradec Králové
Do redakce doručeno dne: 26. 2. 2019
Do tisku přijato dne: 27. 3. 2019
Zdroje
1. Banc, A., Stan, C., Florian, IS.: Optical coherence tomography impacts the evaluation of visual pathway tumors. Neurosurg Rev, 41(2); 2018 : 415-426.
2. Blanch, RJ., Micieli, JA., Oyesiku, NM. et al.: Optical coherence tomography retinal ganglion cell complex analysis for the detection of early chiasmal compression. Pituitary, 21(5); 2018 : 515-523.
3. Castinetti, F., Dufour, H., Gaillard, S. et al.: Non-functioning pituitary adenoma: when and how to operate? What pathologic criteria for typing? Ann Endocrinol, 76; 2015 : 220-227.
4. Cennamo, G., Auriemma, RS., Cardone, D. et al.: Evaluation of the retinal nerve fibre layer and ganglion cell complex thickness in pituitary macroadenomas without optic chiasmal compression. Eye (Lond), 29(6); 2015 : 797-802.
5. Curcio, CA., Allen, KA.: Topography of ganglion cells in human retina. J Comp Neurol, 300(1); 1990 : 5-25.
6. Danesh-Meyer, HV., Carroll, SC., Foroozan, R. et al.: Relationship between retinal nerve fiber layer and visual field sensitivity as measured by optical coherence tomography in chiasmal compression. Invest Ophthalmol Vis Sci, 47(11); 2006 : 4827-4835.
7. Danesh-Meyer, HV., Yap, J., Frampton, C., Savino, PJ.: Differentiation of compressive from glaucomatous optic neuropathy with spectral-domain optical coherence tomography. Ophthalmology, 121(8); 2014 : 1516-1523.
8. Danesh-Meyer, HV., Wong, A., Papchenko, T.: Optical coherence tomography predicts visual outcome for pituitary tumors. J Clin Neurosci, 22(7); 2015 : 1098-1104.
9. Dubourg, J., Jouanneau, E., Messerer, M.: Pituitary surgery: legacies from the past. Acta Neurochir, 153(12); 2011 : 2397-2402.
10. Ezzat, S., Asa, SL., Couldwell, WT. et al.: The prevalence of pituitary adenomas : a systematic review. Cancer, 101(3), 2004 : 613-619.
11. Ferrante, E., Ferraroni, M., Castrignanò, T. et al.: Non-functioning pituitary adenoma database : a useful resource to improve the clinical management of pituitary tumors. Eur J Endocrinol, 155(6); 2006 : 823-829.
12. Fujimoto, N., Saeki, N., Miyauchi, O. et al.: Criteria for early detection of temporal hemianopia in asymptomatic pituitary tumor. Eye (Lond), 16(6); 2002 : 731-738.
13. Greenberg, MS (ED): Handbook of Neurosurgery, New York, Thieme, 2016, 690-744 p.
14. Horton, JC.: Invited commentary: ganglion cell complex measurement in compressive optic neuropathy. J Neuroophthalmol, 37(1); 2017 : 13-15.
15. Jacob, M., Raverot, G., Jouanneau, E. et al: Predicting visual outcome after treatment of pituitary adenomas with optical coherence tomography. Am J Ophthalmol, 147(1); 2009 : 64-70.
16. Jeong, AR., Kim, EY., Kim, NR.: Preferential ganglion cell loss in the nasal hemiretina in patients with pituitary tumor. J Neuroophthalmol, 36(2); 2016 : 152-155.
17. Johansson, C., Lindblom, B.: The role of optical coherence tomography in the detection of pituitary adenoma. Acta Ophthalmol, 87(7); 2009 : 776-779.
18. Jørstad, ØK., Wigers, AR., Marthinsen, PB. et al.: Loss of horizontal macular ganglion cell complex asymmetry: an optical coherence tomography indicator of chiasmal compression. BMJ Open Ophthalmol, 3(1); 2018: e000195. doi: 10.1136/bmjophth-2018-000195. eCollection 2018.
19. Lee, EJ., Yang, HK., Kim, TW. et al.: Comparison of the pattern of retinal ganglion cell damage between patients with compressive and glaucomatous optic neuropathies. Invest Ophthalmol Vis Sci, 56(12); 2015 : 7012-7020.
20. Lešták, J., Vladyková J., Houšťava L.: Útlakové léze chiazmatické krajiny z pohledu oftalmologa. Čs Oftal, 51(3); 1995 : 171-176.
21. Lešták, J., Houšťava L.: Rozsah poškození zorného pole u chiazmatických lézí – příspěvek k volbě programu vyšetření zorného pole. Čs Oftal, 51(3); 1995 : 165-170.
22. Loo, JL., Tian, J., Miller, NR. et al.: Use of optical coherence tomography in predicting post-treatment visual outcome in anterior visual pathway meningiomas. Br J Ophthalmol, 97(11); 2013 : 1455-1458.
23. Monteiro, ML., Leal, BC., Rosa, AA. et al.: Optical coherence tomography analysis of axonal loss in band atrophy of the optic nerve. Br J Ophthalmol, 88(7); 2004 : 896-899.
24. Monteiro, ML., Costa-Cunha, LV., Cunha, LP. et al.: Correlation between macular and retinal nerve fibre layer Fourier-domain OCT measurements and visual field loss in chiasmal compression. Eye (Lond), 24(8); 2010 : 1382-1390.
25. Monteiro, ML., Hokazono, K., Fernandes, DB. et al.: Evaluation of inner retinal layers in eyes with temporal hemianopic visual loss from chiasmal compression using optical coherence tomography. Invest Ophthalmol Vis Sci, 55(5); 2014 : 3328-3336.
26. Moon, CH., Hwang, SC., Ohn ,YH. et al.: The time course of visual field recovery and changes of retinal ganglion cells after optic chiasmal compression. Invest Ophthalmol Vis Sci, 52(11); 2011 : 7966-7973.
27. Moura, FC., Costa-Cunha, LV., Malta, RF. et al.: Relationship between visual field sensitivity loss and quadrantic macular thickness measured with Stratus-Optical coherence tomography in patients with chiasmal syndrome. Arq Bras Oftalmol, 73(5); 2010 : 409-413.
28. Němec, P.: Interpretace OCT skenu – OCT anatomie. In Němec, P., Kousal, B., Löfflerová, V. (EDs): Optická koherenční tomografie – klinický atlas sítnicových patologií. Praha, Mladá fronta, 2017, s. 17-39.
29. Ohkubo, S., Higashide, T., Takeda, H. et al.: Relationship between macular ganglion cell complex parameters and visual field parameters after tumor resection in chiasmal compression. Jpn J Ophthalmol, 56(1); 2012 : 68-75.
30. Tieger, MG., Hedges, TR. 3rd., Ho, J. et al.: Ganglion cell complex loss in chiasmal compression by brain tumors. J Neuroophthalmol, 37(1); 2017 : 7-12.
31. Unsöld, R., Hoyt, WF.: Band atrophy of the optic nerve. The histology of temporal hemianopsia. Arch Ophthalmol, 98(9); 1980 : 1637-1638.
32. Wybar, K.: Chiasmal compression. Presenting ocular features. Proc R Soc Med, 70(5); 1977 : 307-317.
33. Yoneoka, Y., Hatase, T., Watanabe, N. et al.: Early morphological recovery of the optic chiasm is associated with excellent visual outcome in patients with compressive chiasmal syndrome caused by pituitary tumors. Neurol Res, 37(1); 2015 : 1-8.
34. Yum, HR., Park, SH., Park, HY. et al.: Macular Ganglion Cell Analysis Determined by Cirrus HD Optical Coherence Tomography for Early Detecting Chiasmal Compression. PLoS One,11(4); 2016: e0153064. doi: 10.1371/journal.pone.0153064. eCollection 2016.
Štítky
Oftalmológia
Článok vyšiel v časopiseČeská a slovenská oftalmologie
Najčítanejšie tento týždeň
2019 Číslo 3- Cyklosporin A v léčbě suchého oka − systematický přehled a metaanalýza
- Dlouhodobé výsledky lokální léčby cyklosporinem A u těžkého syndromu suchého oka s 10letou dobou sledování
- Účinnost a bezpečnost 0,1% kationtové emulze cyklosporinu A v léčbě těžkého syndromu suchého oka − multicentrická randomizovaná studie
- Pomocné látky v roztoku latanoprostu bez konzervačních látek vyvolávají zánětlivou odpověď a cytotoxicitu u imortalizovaných lidských HCE-2 epitelových buněk rohovky
- Konzervační látka polyquaternium-1 zvyšuje cytotoxicitu a zánět spojený s NF-kappaB u epitelových buněk lidské rohovky
-
Všetky články tohto čísla
- Vliv rohovky na měření nitroočního tlaku tonometry ICARE PRO a ORA
- Využití optické koherenční tomografie u pacientů s útlakem optického chiasmatu
- Možnosti zlepšení zrakových funkcí u pacientů se stabilní makulopatií-pilotní výsledky nové studie
- Ranibizumab v léčbě choroidální neovaskularní membrány z jiné příčiny než věkěm podmíněná makulární degenerace
- Anomálie funkcie zrenice u detských pacientov – 2 kazuistiky
- Selektivní angiografie s možností trombolýzy u nemocných s okluzí arteria centralis retinae
- Doc. MUDr. Karel Kuběna, CSc. - zemřel
- 23. Zimný kongres ESCRS
- Kongres SOE
- Očná klinika Lekárskej fakulty Univerzity Komenského v Bratislave oslavuje 100-té výročie činnosti – 2. časť
- Česká a slovenská oftalmologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Anomálie funkcie zrenice u detských pacientov – 2 kazuistiky
- Vliv rohovky na měření nitroočního tlaku tonometry ICARE PRO a ORA
- Ranibizumab v léčbě choroidální neovaskularní membrány z jiné příčiny než věkěm podmíněná makulární degenerace
- Možnosti zlepšení zrakových funkcí u pacientů se stabilní makulopatií-pilotní výsledky nové studie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



