-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Spokojenost nemocných s léčbou antipsychotiky
Patient’s Subjective Well-being with Antipsychotic Treatment
Objectives:
The factors that influence compliance with antipsychotic treatment in schizophrenia are related to the patient, the patient’s environment, the attending physician, and the treatment itself. Important causes of nonadherence are adverse effects (AEs) of antipsychotics. Initial dysphoric reaction, sedation, extrapyramidal symptoms, akathisia, sexual dysfunction and obesity belong to the most frequent AEs. The patient’s subjective well-being and attitude toward antipsychotic medication are considered to be important for compliance.Methods:
Severity of symptoms was estimated using the PANSS (Positive and Negative Symptoms of Schizophrenia) and CGI (Clinical Global Impression) scales. Self-rating Well-being Neuroleptic Scale (SWN) was applied to evaluate the patients´ subjective well-being. We also administered the Drug Attitude Inventory (DAI) to evaluate the attitude of the study subjects toward antipsychotic medication.Results:
Seventy-five outpatients (women N = 25) at the average age of 34.6 years (median 32 years) with the diagnosis of schizophrenia were included into the study. The patients with the most pronounced subjective well-being were in remission, treated with monotherapy, and low doses of antipsychotic drugs.Conclusion:
Subjective well-being is increasingly being accepted as a valid and important measure of antipsychotic treatment outcomes and tolerability. Meaningful way of antipsychotic treatment in monotherapy with minimal AEs can increase the patient’s subjective well-being and compliance.Key words:
subjective well-being, attitude toward medication, monotherapy, remission, adverse events of antipsychotic drugs, adherence.
Autoři: J. Masopust 1; J. Libiger 1; R. Köhler 1; A. Urban 1; Eva Čermáková 2
Působiště autorů: Psychiatrická klinika LF UK a FN, Hradec Králové ; přednosta prof. MUDr. J. Libiger, CSc. Katedra lékařské biofyziky LF UK, Hradec Králové 1; přednosta doc. Ing. J. Hanuš, CSc. 2
Vyšlo v časopise: Čes. a slov. Psychiat., 105, 2009, No. 1, pp. 12-19.
Kategorie: Původní práce
Souhrn
Úvod:
Faktory ovlivňující spolupráci souvisejí se samotným pacientem, s jeho prostředím, nebo s lékařem a samotnou léčbou. Důležitou příčinou nonadherence jsou nežádoucí účinky antipsychotické medikace. Jedná se především o iniciální dysforickou reakci, sedaci, extrapyramidové nežádoucí účinky, akathizii, sexuální dysfunkci a nárůst hmotnosti. Subjektivní spokojenost s léčbou a postoj k léčbě antipsychotiky ovlivňují komplianci.Metodika:
Psychopatologie byla vyšetřena pomocí stupnic PANSS (Positive and Negative Symptoms of Schizophrenia) a CGI (Clinical Global Impression). Subjektivní spokojenost s léčbou jsme měřili pomocí SWN (Subjective Well-being Neuroleptics Scale). Postoje k farmakologické léčbě jsme zjišťovali dotazníkem DAI (Drug Attitude Inventory).Výsledky:
Vyšetřili jsme 75 pacientů (25 žen) průměrného věku 34,6 let (medián věku 32 let) s diagnózou schizofrenie. Významně spokojenější s léčbou byli pacienti v remisi, léčeni monoterapií a celkově nižšími dávkami antipsychotik.Závěry:
Subjektivní spokojenost nemocných s léčbou se stává důležitým měřítkem pro hodnocení celkové účinnosti a snášenlivosti léčby antipsychotiky. Smysluplná léčba antipsychotikem v monoterapii s minimem výskytu nežádoucích účinků může zlepšit subjektivní spokojenost pacientů a kompliance s léčbou.Klíčová slova:
subjektivní spokojenost s léčbou, postoj k léčbě, monoterapie, remise, nežádoucí účinky antipsychotik, adherence.ÚVOD
Dlouhodobá léčba antipsychotiky u pacientů se schizofrenií výrazně snižuje frekvenci relapsů [15]. Jedním z klíčových faktorů je spolupráce nemocných při léčbě. Kompliance je chápána jako rozsah souběhu chování nemocného (užívání medikace, dietní opatření, změna životního stylu) s radou a doporučením lékaře. Pojem adherence je užší a více v tomto směru vyjadřuje aktivitu nemocného [5]. Faktory ovlivňující spolupráci souvisejí se samotným pacientem, s jeho prostředím, nebo s lékařem a samotnou léčbou (obr. 1). Z nežádoucích účinků negativně ovlivňují postoj k antipsychotické medikaci především sedace, extrapyramidové nežádoucí účinky, akathizie, sexuální dysfunkce a nárůst hmotnosti [7, 16]. Některé mentální nežádoucí účinky jsou zahrnuty v pojmu „neuroleptická dysforie“. Subjektivní rozlada zahrnuje symptomy napětí, podrážděnosti, úzkosti, deprese a pocity prázdna [11]. Neuroleptiky indukovaná dysforie vede k nespolupráci při užívání léků, nepříznivé prognóze, častějšímu zneužívání návykových látek a zhoršení kvality života [2, 17]. Nepříjemně prožívané nežádoucí účinky v počátcích antipsychotické léčby mohou negativně ovlivnit spolupráci při dlouhodobé léčbě [18]. Důležitým faktorem pro adherenci je také náhled onemocnění, vztah lékař – pacient a okolnosti při přijetí do nemocnice [16].
Obr. 1. Faktory ovlivňující adherenci při léčbě schizofrenie antipsychotiky (upraveno podle 7). 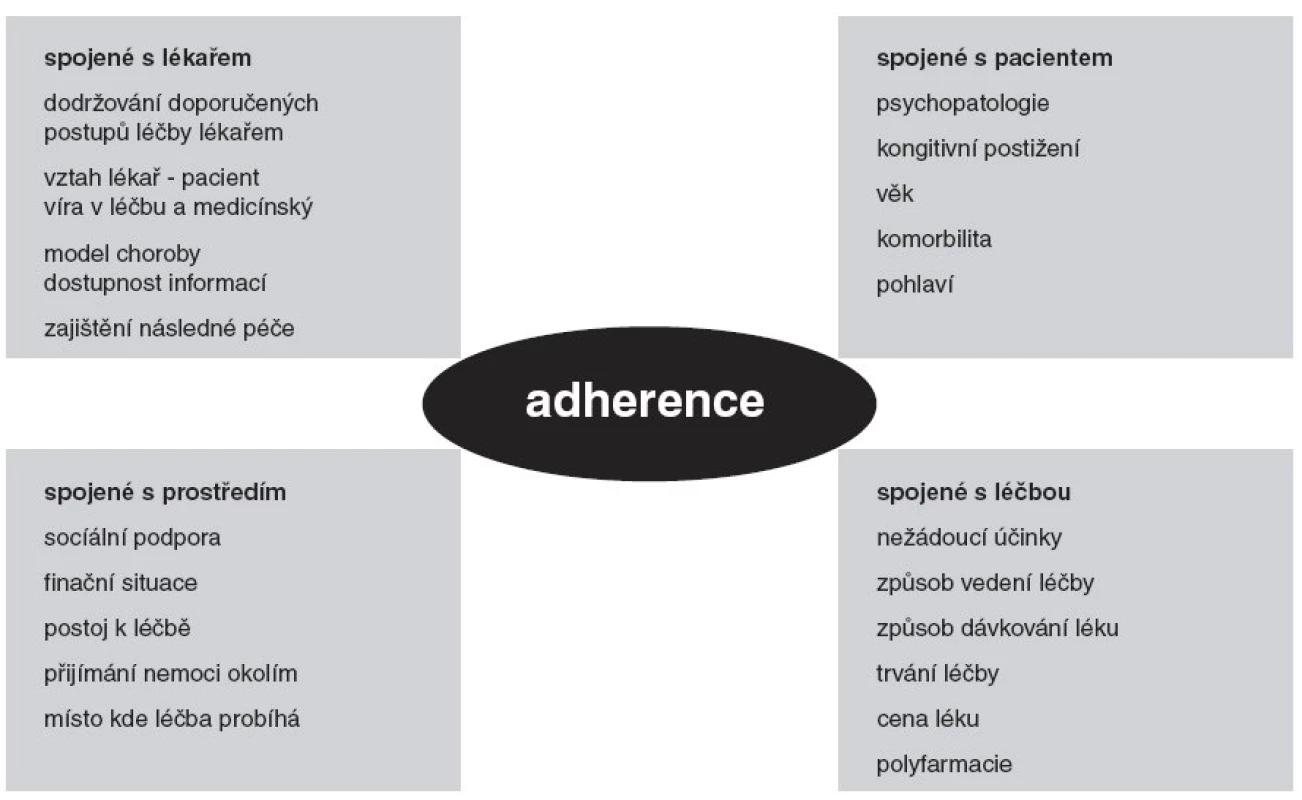
Spolupráce při užívání léků je ovlivňována subjektivním prožíváním léčby pacientem [12, 13]. Předpokládali jsme, že subjektivní prožívání léčby by mohlo ovlivňovat také pacientův postoj k lékům.
Subjektivní spokojenost s léčbou je v Evropě měřená dotazníkem SWN (Subjective Well-being Neuroleptics scale) [13, 14], postoje k farmakologické léčbě jsou obvykle zjišťovány dotazníkem DAI (Drug Attitude Inventory) [8, 9].
Spokojenost s terapií a spolupráce při léčbě jsou důležitými předpoklady pro dosažení remise. Na základě konsenzu odborníků vznikla při léčbě schizofrenie definice remise [1]. Východiskem je symptomatické zlepšení v osmi položkách posuzovací stupnice PANSS (Positive and Negative Syndrom Scale) (tab. 1).
Tab. 1. Definice symptomatické remise u schizofrenie podle posuzovací stupnice PANSS. Intenzita těchto symptomů musí být menší nebo rovna 3 na sedmibodové škále po dobu minimálně 6 měsíců. 
SOUBOR A METODIKA
Přeložili jsme anglickou verzi dotazníku DAI-30 a ověřili v praxi srozumitelnost překladu (příloha 1). Na našem pracovišti byl již v minulosti připraven překlad dotazníku SWN (příloha 2). (Dotazníky publikujeme v přílohách na konci odborného textu.) Chtěli jsme ověřit předpoklad, že subjektivní prožívání léčby a vztah k lékům spolu souvisí. Předpokládali jsme také, že v ambulantní péči budou mezi faktory ovlivňujícími spokojenost pacienta s léčbou a jeho vztah k ní: výše dávky antipsychotika (vyšší riziko nežádoucích účinků), léčba kombinací antipsychotik (rezistence psychopatologie, strach z nadměrné a necílené terapie) a míra závažnosti psychopatologie (dosažení symptomatické remise na udržovací léčbě).
Příloha 1. DAI-30. Překlad do českého jazyka a ověření srozumitelnosti provedli J. Libiger, J. Masopust, R. Köhler a V. Pazderová. Pacient označí souhlas či nesouhlas s každou položkou. Souhlas s pozitivním/nesouhlas s negativním tvrzením je hodnocen jedním kladným bodem. Souhlas s negativním/nesouhlas s pozitivním tvrzením znamená jeden záporný bod. Celkový součet tedy může být v intervalu – 30 až 30 (nejlepší postoj k léčbě) bodů. 
Příloha 2. SWN, zrácená 20položková verze. Překlad dotazníku SWN do českého jazyka a ověření srozumitelnosti provedli K. Černá a J. Libiger. Hodnocení se vztahuje k poslednímu týdnu. Označí se odpověď nejvíce vystihující současný stav na šestibodové stupnici – od „vůbec ne“ po „úplně“.U pozitivních položek přiřazujeme nejvyšší hodnotu 6 odpovědím „úplně“, u negativních „vůbec ne“ a naopak (pozitivní položky: 2, 5, 7, 8, 13, 15, 18, 19, 20; negativní položky: 
Provedli jsme jednorázové průřezové šetření. Vyšetřili jsme 75 náhodně vybraných pacientů (25 žen) z ambulance pro léčbu schizofrenie Psychiatrické kliniky LF UK a FN v Hradci Králové (tab. 2). Většina pacientů měla diagnózu schizofrenního onemocnění (obr. 2).
Tab. 2. Charakteristika souboru nemocných (N=75). 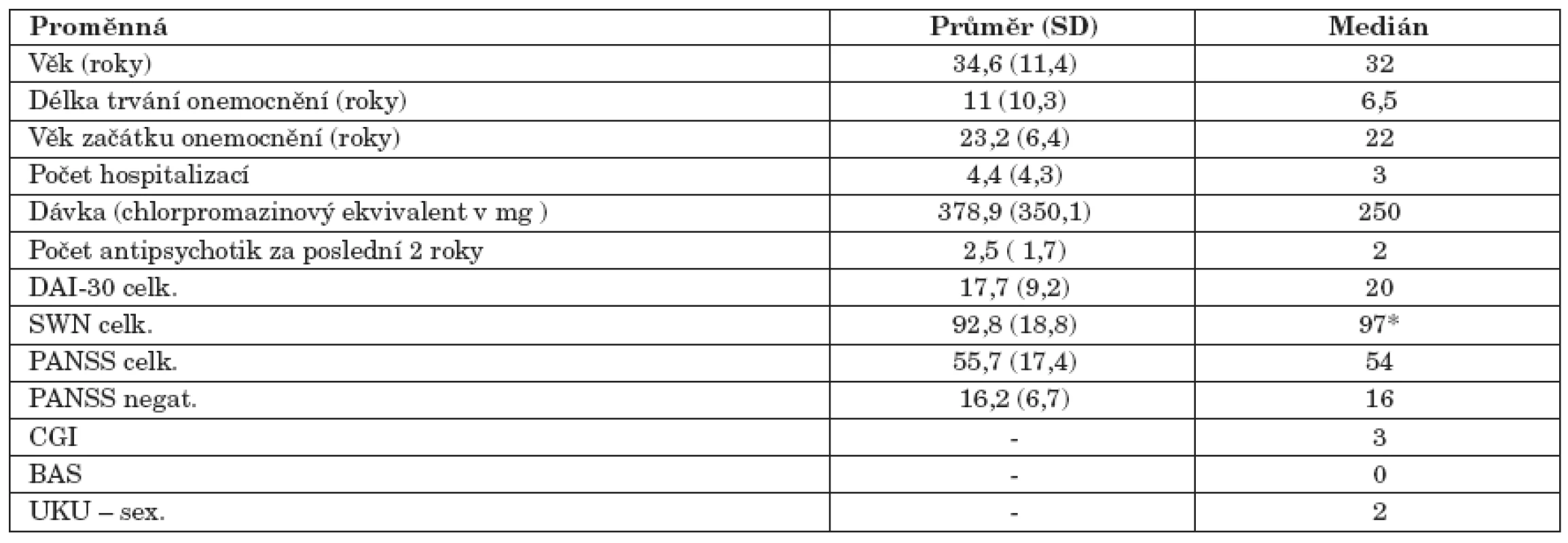
SD – směrodatná odchylka * hodnoty celkového skóru SWN ≥ 80 znamenají dostatečnou spokojenost s léčbou Obr. 2. Diagnostické složení souboru. F 20.x Schizofrenie (n=55), F 25.x Schizoafektivní porucha (n=17), F 22.0 Porucha s bludy (n=1), F 23.1 Akutní polymorfní psychotická porucha s příznaky schizofrenie (n=2). 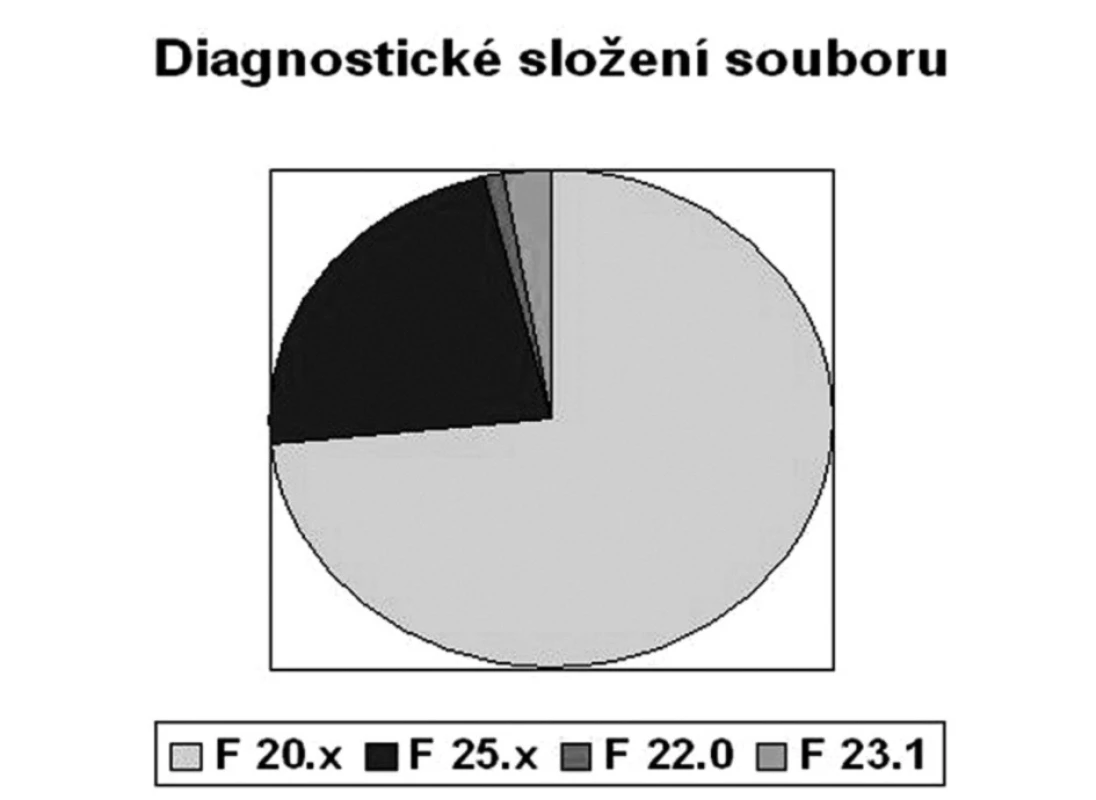
Porovnali jsme spokojenost pacientů s léčbou a jejich vztah k léčbě ve skupině, která dosáhla symptomatické remise, a skupině symptomaticky aktivní.
Dále byly tyto charakteristiky porovnány ve skupinách, které se lišily počtem podávaných antipsychotik (byly léčeny kombinací antipsychotik nebo monoterapií), a ve skupinách dělených mediánem chlorpromazinového ekvivalentu celkové dávky.
Celkem 50 pacientů bylo léčeno monoterapií a 24 dvojkombinací antipsychotik. Jeden nemocný dostával celkem tři antipsychotika. Psychopatologie byla vyšetřena pomocí stupnic PANSS a CGI (Clinical Global Impression). Z nežádoucích účinků byla hodnocena akathizie stupnicí BAS (Barnes Akathisia Scale) a sexuální problémy Škálou sexuální dysfunkce (Sexual Dysfunction Scale – UKU). Výsledky byly statisticky zpracovány statistickým programem NCSS 2007.
VÝSLEDKY
Celkové skóry dotazníku SWN a DAI spolu v našem souboru významně nesouvisely (Pearsonovo r=0,21, p=0,069; Spearmanův koeficient pořadové korelace ρp=0,19, p=0,104) (obr. 3.).
Obr. 3. Korelace mezi celkovými skóry dotazníků DAI-30 a SWN. 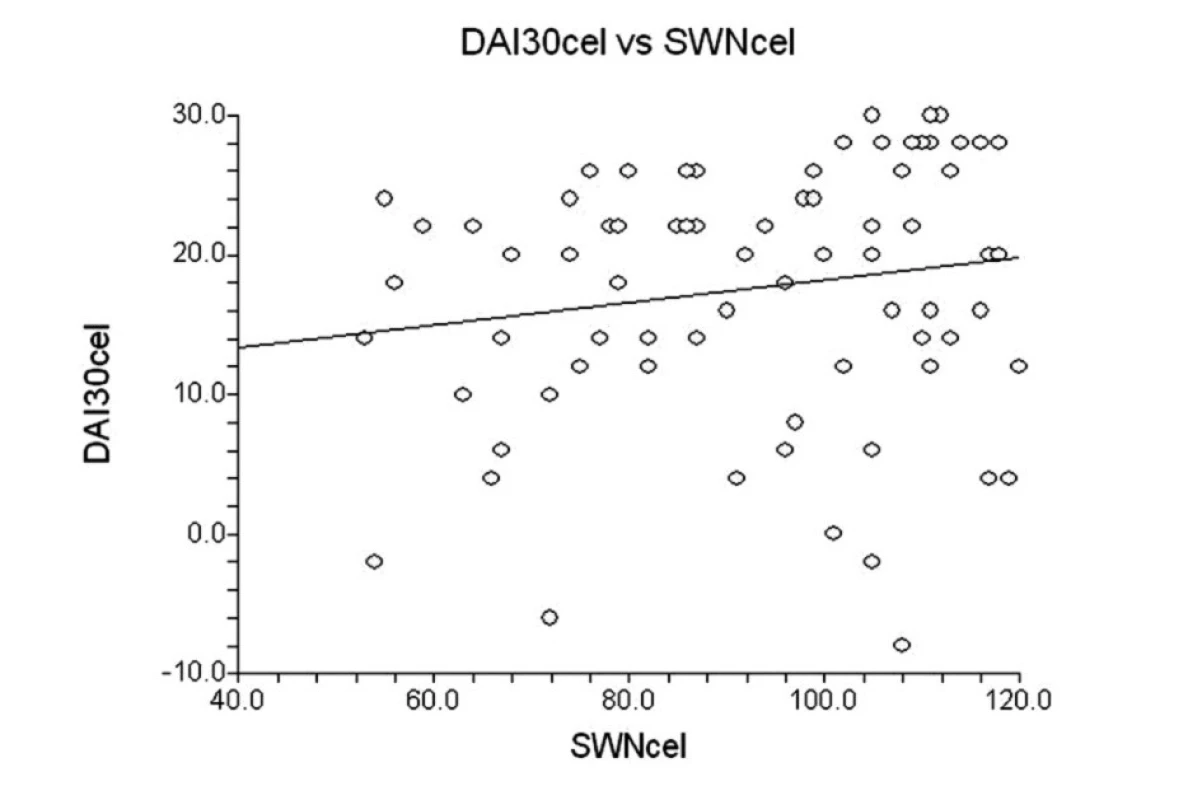
Pacienti v symptomatické remisi byli významně subjektivně spokojenější s léčbou než nemocní bez remise. Medián celkového skóru dotazníku SWN u těchto dvou skupin byl 99 a 86. Remitéři také měli za sebou nižší počet hospitalizací (výsledky podrobně v tabulce 3). Subjektivní spokojenost měřená škálou SWN byla větší ve skupině pacientů léčených nižší dávkou antipsychotické medikace oproti skupině s vyšší dávkou rozdělených podle mediánu chlorpromazinového ekvivalentu celkové dávky antipsychotik (M=250 mg) (tab. 4). Významně vyšší skóre v dotazníku SWN jsme zjistili u pacientů léčených monoterapií antipsychotikem oproti kombinaci. Nemocní užívající jedno antipsychotikum měli nižší celkovou dávku chlorpromazinového ekvivalentu (tab. 5). Postoj k léčbě měřený pomocí škály DAI se v uvedených skupinách statisticky významně nelišil. Nemocní s nižší mírou úzkosti (položka G2 ve škále PANSS) byli významně spokojenější s léčbou. Další vybrané položky PANSS (P2 dezorganizované myšlení, P7 hostilita, N5 abstraktní myšlení, G6 deprese a G12 náhled) s měřenými parametry nesouvisely.
Tab. 3. Psychopatologie, subjektivní spokojenost s léčbou a postoje k léčbě u pacientů rozdělených podle kritéria symptomatické remise. 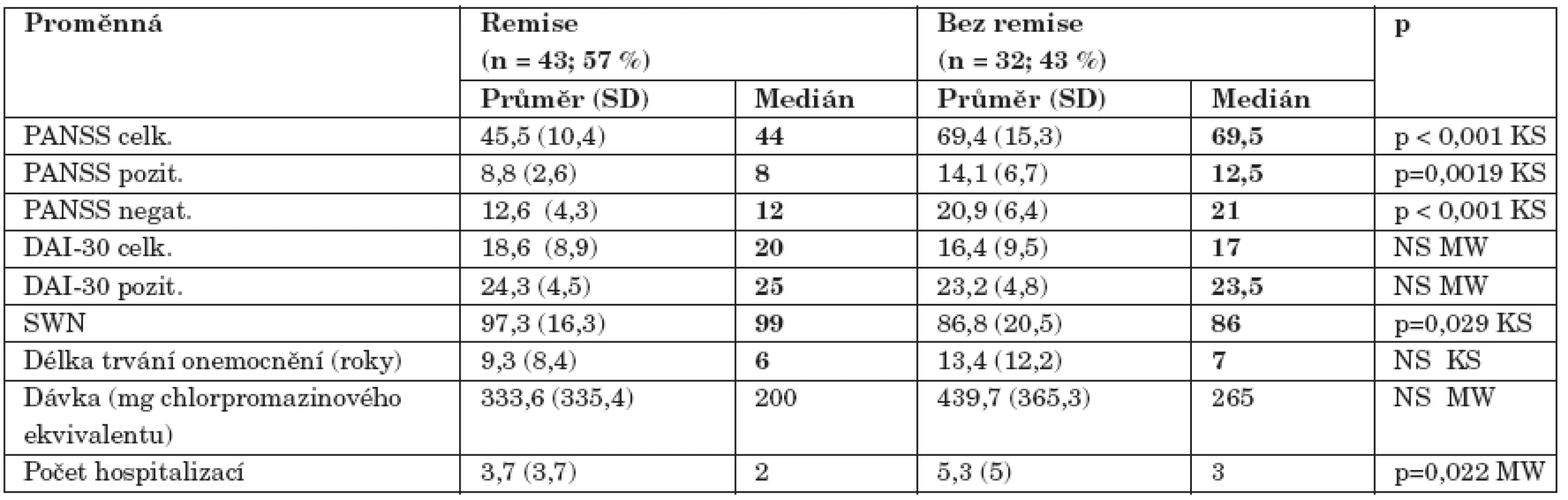
Alternativní hypotéza byla oboustranná, byly použity neparametrické testy Mann-Whitney (MW), Kolmogorov-Smirnov (KS) NS – statisticky nesignifikantní Tab. 4. Srovnání vztahu k léčbě a subjektivní spokojenosti ve skupinách rozdělených podle mediánu (M) celkové denní dávky (250 mg chlorpromazinového ekvivalentu) antipsychotik. 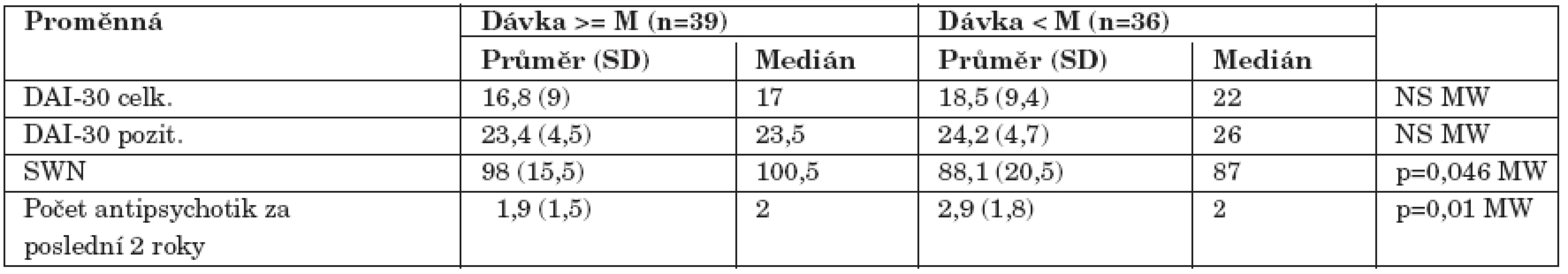
Alternativní hypotéza byla oboustranná, byly použity neparametrické testy Mann-Whitney (MW), Kolmogorov-Smirnov (KS) NS – statisticky nesignifikantní Tab. 5. Srovnání vztahu k léčbě a subjektivní spokojenosti ve skupinách monoterapie a léčby kombinací dvou antipsychotik. 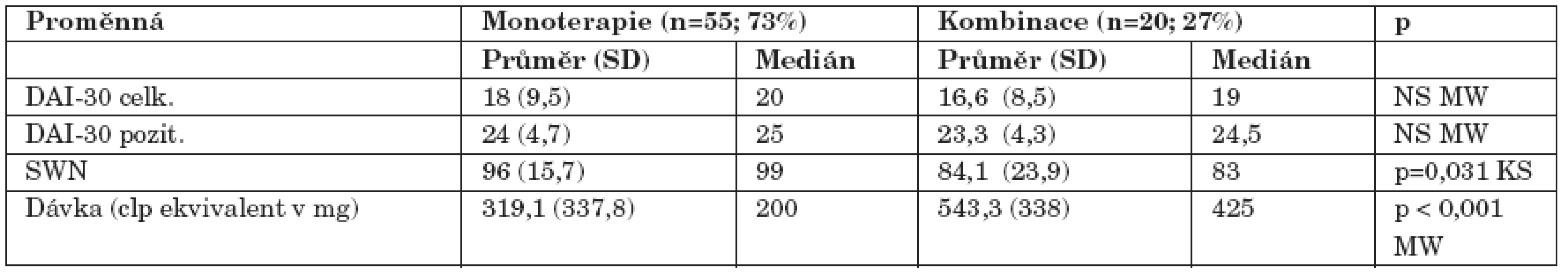
Alternativní hypotéza byla oboustranná, byly použity neparametrické testy Mann-Whitney (MW), Kolmogorov-Smirnov (KS) NS – statisticky nesignifikantní ZÁVĚRY A DISKUSE
Subjektivní spokojenost pacientů v našem souboru byla významně vyšší ve skupině nemocných, kteří během léčby dosáhli symptomatické remise. Kritéria pro remisi byla splněna v období posledních 6 měsíců. Mohlo se jednat o pacienty s příznivějším průběhem onemocnění a lepší reakcí na léčbu. Subjektivní spokojenost a vztah k léčbě u ambulantních pacientů v symptomatické remisi a bez remise byly v naší práci porovnány vůbec poprvé.
Subjektivní spokojenost s léčbou posuzovaná škálou SWN byla významně vyšší ve skupině pacientů léčených monoterapií oproti kombinaci dvou antipsychotik. Spokojenější byli také pacienti léčeni celkově nižší dávkou antipsychotika. Pacienti léčení více antipsychotiky mohou mít obavy z rozsáhlé a necílené medikace. Mohou se také kumulovat nežádoucí účinky léků. Vyšší celková dávka je často způsobena právě kombinací více preparátů [3].
Vztah mezi celkovou subjektivní spokojeností s léčbou a vztahem k léčbě se neukázal jako významný.V případě škály DAI-30 by se mohlo jednat o důsledek velké variability proměnných. Stejné výsledky jsme ale zaznamenali i v případě krátké verze DAI-10. Vysvětlením je, že každá z obou posuzovacích stupnic měří rozdílné a na sobě nezávislé charakteristiky. Spokojenost s léčbou by mohla více souviset s ochotou užívat medikaci.
Ve snaze najít charakteristiky spokojeného pacienta jsme analyzovali ¼ pacientů s nejvyšším skóre v dotazníku SWN. Převažující charakteristiky jsou uvedeny v tabulce 6 (vzhledem k malému počtu nemocných se nejedná o statisticky významný výsledek, je přítomen pouze trend).
Naše výsledky mohou svědčit o tom, že spokojenější jsou nemocní s méně závažným průběhem onemocnění, u kterých často vystačíme s antipsychotickou monoterapií a nižšími dávkami. Pokračování v projektu a další analýzy ukážou, zda se nejedná o příliš zjednodušené vysvětlení.
K tomu, abychom měli spokojené nemocné ochotně užívající antipsychotika, je také třeba dodržovat doporučené postupy a vodítka. Žádná vodítka nedoporučují používat jinou kombinaci antipsychotik než s klozapinem. Pro používání kombinací nemáme žádné důkazy. Skeptický postoj k vodítkům, jejich neznalost nebo volba pohodlného řešení (přidávání léků namísto změny) a složitost běžné praxe vedou k používání jiných než doporučených postupů a nadužívání kombinované léčby antipsychotiky. V 10letém sledování Waddingtona a spolupracovníků [19] byla zjištěna zvýšená mortalita pacientů léčených kombinací antipsychotik. Pacienti užívající tři antipsychotika najednou měli dvakrát vyšší pravděpodobnost úmrtí z důvodu tělesného onemocnění než nemocní užívající antipsychotikum jedno [10]. Hospitalizovaní nemocní léčení kobmiancí antipsychotik měli o 78 % vyšší dávku, o 56 % delší dobu hospitalizace a o 56 % vyšší riziko výskytu nežádoucích účinků než pacienti s monoterapií [3]. Kombinace mohou vést ke kumulaci například metabolických nežádoucích účinků [4]. Weinmann se spolupracovníky [20] porovnali preskripční zvyklosti před a po zavedení praktických vodítek pro léčbu schizofrenie v Německu. Došlo k významnému omezení používání kombinací antipsychotik a snížení výskytu neurologických nežádoucích účinků. Dávky antipsychotik zůstaly přibližně stejné. Pokles v celkovém skóru škály PANSS byl signifikantně větší po zavedení vodítek.
Výsledky mohou být ovlivněny výběrem pacientů pro péči v ambulanci pro léčbu psychóz Psychiatrické kliniky. Jedná se o dlouhodobě podrobně sledované nemocné. V našem souboru převažují pacienti s monoterapií a nižšími dávkami antipsychotik. Mizivý byl například výskyt akathizie.
Stojíme před řadou otázek. V projektu pokračujeme a budeme se snažit nalézt další parametry ovlivňující subjektivní vnímání antipsychotické terapie nemocnými. Budeme zjišťovat spokojenost s léčbou a postoj k léčbě u hospitalizovaných nemocných. Předpokládáme u nich vyšší míru psychopatologie. Akutní léčba vyššími dávkami antipsychotik, a případně kombinacemi, může být spojena se subjektivně špatně vnímanými nežádoucími účinky.
V současné době již při posuzování výsledků léčby nevystačíme s výsledky stupnic hodnotících psychopatologii (PANSS, CGI). Ukazuje se, že subjektivní vnímání léčby samotnými pacienty (spokojenost s léčbou, postoj k léčbě, kvalita života) jsou důležitými měřítky pro posuzování celkové efektivity léčby schizofrenie. K měření těchto parametrů můžeme využít posuzovací stupnice (SWN, DAI, škály kvality života).
Práce byla podpořena výzkumným záměrem MSM 0021620816.
MUDr. Jiří Masopust
Psychiatrická klinika LF UK a FN
Sokolská 581
500 05 Hradec Králové
e-mail: masopustj@lfhk.cuni.cz
Zdroje
1. Andreasen, N. C., Carpenter, W. T., Kane, J. M., Laser, R. A., Marder, S. R., Weinberger, D. R.: Remission in schizophrenia: proposed criteria and rationale for consensus. Am. J. Psychiatry, 162, 2005, pp. 441-449.
2. Awad, A. G., Voruganti, L. N.: Neuroleptic dysphoria: revisiting the concept 50 years later. Acta Psychiatr. Scand. Suppl., 2005 (427), pp. 6-13.
3. Centorrino, F., Goren, J. L., Hennen, J., Salvatore, P., Kelleher, J. P., Baldessarini, R. J.: Multiple versus single antipsychotic agents for hospitalized psychiatric patiens: case-control study of risks versus benefits. Am. J. Psychiatry, 161, 2004, pp. 700-706.
4. Correll, C. U., Frederickson, A. M., Kane, J. M., Manu, P.: Does antipsychotic polypharmacy increase the risk for metabolic syndrome ? Schizophr. Res., 89, 2007, pp. 91-100.
5. Češková, E.: Schizofrenie a její léčba. 2. vydání. Praha, Maxdorf, 2007, 104 s.
6. Day, J. C., Bentall, R. P., Roberts, C., Randall, F., Rogers, A., Cattell, D., Healy, D., Rae, P., Power, C.: Attitudes toward antipsychotic medication. Arch. Gen. Psychiatry, 62, 2005, pp. 717-724.
7. Fleischhacker, W. W., Oehl, M. A., Hummer, M.: Factors influencing compliance in schizophrenia patients. J. Clin. Psychiatry, 64 (Suppl. 16), 2003, pp. 10-13.
8. Hogan, T. P., Awad, A. G., Eastwood, R.: A self-report scale predictive of drug compliance in schizophrenics: reliability and discriminative validity. Psychol. Med., 13, 1983, pp. 177-183.
9. Hogan, T. P., Awad, A. G.: Subjective response to neuroleptics and outcome in schizophrenia: a re-examination comparing two measures. Psychol. Med., 22, 1992, pp. 347-352.
10. Joukamaa, M. et al.: Schizophrenia, neuroleptic medication and mortality. Br. J. Psychiatry, 188, 2006, pp. 122-127.
11. Libiger, J.: Neuroleptická dysforie v éře antipsychotik: nové otázky. Psychiatrie, 8 (Suppl. 1), 2004, s. 25.
12. Naber, D., Karow, A., Lambert, M.: Subjective well-being under neuroleptic treatment and its relevance for compliance. Acta Psychiatrica Scand. Suppl., 2005 (427), pp. 29-34.
13. Naber, D.: A self-rating to measure subjective effects of neuroleptics drugs, relationship to objective psychopatology, duality of life, compliance and other clinical variables. Int. Clin. Psychopharmacol, 10 (Suppl. 3), 1995, pp. 133-138.
14. Nábělek, L., Šajgalíková, I., Fašková, L., Kašparová, Z.: Subjektívne prežívanie antipsychotickej liečby. Čes a slov Psychiat, 96, 2000, s. 195-199.
15. Perkins, D. O., Gu, H., Weiden, P. J., McEvoy, J. P., Hamer, R. M., Lieberman, J. A.: Predictors of treatment discontinuation and medication nonadherence in patients recovering from a first episode of schizophrenia, schizophreniform disorder, or schizoaffective disorder: a randomized, double-blind, flexible-dose, multicenter study. J. Clin. Psychiatry, 69, 2008, pp. 106-113.
16. Švestka, J., Bitter, I.: Nonadherence to antipsychotic treatment in patients with schizophrenic disorders. Neuroendocrinol Lett, 28 (Suppl 1), 2007, pp. 95-116.
17. Van Putten, T., May, P. R.A, Marder, S.R.: Subjective response to antipsychotic drugs. Arch. Gen. Psychiatry, 38, 1981, pp. 187-190.
18. Van Putten, T., May, P. R. A, Marder, S. R.: Akathisia with haloperidol and thiothixene. Arch. Gen. Psychiatry, 41, 1984, pp. 1036-1039.
19. Waddington, J. L. et al.: Mortality in schizophrenia. Antipsychotic polypharmacy and absence of adjunctive anticholinergics over the course of a 10-year prospective study. Br. J. Psychiatry, 173, 1998, pp. 325-329.
20. Wainmann, S., Hoerger, S., Erath, M., Kilian, R., Gaebel, W., Becker, T.: Implementation of a schizophrenia practice guideline: clinical results. J. Clin. Psychiatry, 69, 2008 (Published online ahead of print).
Štítky
Adiktológia Detská psychiatria Psychiatria
Článek REFERÁT Z PÍSEMNICTVÍČlánek REFERÁT Z PÍSEMNICTVÍ
Článok vyšiel v časopiseČeská a slovenská psychiatrie
Najčítanejšie tento týždeň
2009 Číslo 1- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Hluboká stimulace globus pallidus zlepšila klinické příznaky u pacientky s refrakterním parkinsonismem a genetickou mutací
-
Všetky články tohto čísla
- Spokojenost nemocných s léčbou antipsychotiky
- Možnosti posuzování agresivity pomocí projektivních testů u psychiatrických pacientů
- Stres v povolání psychiatrické sestry
- Novoroční rozjímání dětského psychiatra…
- Terapia pacienta s demenciou zameraná na orientáciu v realite
- Kde se vzaly korové příznaky schizofrenie?
- Hostilita jako rizikový faktor řady onemocnění a možnosti jejího ovlivnění
- 31. česko-slovenská soudně-psychiatrická konference (17. mezinárodní)
- 23. celostátní sympozium „Duševní zdraví mládeže“
- XXX. jubilejní konference sociální psychiatrie
- REFERÁT Z PÍSEMNICTVÍ
- Z jednání výboru Psychiatrické společnosti 14. ledna 2009
- Z jednání výboru Psychiatrické společnosti 4. února 2009
- REFERÁT Z PÍSEMNICTVÍ
- Vnímání omezení a nátlaku během nedobrovolné hospitalizace a po propuštění EUNOMIA – konečné výsledky v České republice
- Česká a slovenská psychiatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Možnosti posuzování agresivity pomocí projektivních testů u psychiatrických pacientů
- Stres v povolání psychiatrické sestry
- Terapia pacienta s demenciou zameraná na orientáciu v realite
- Vnímání omezení a nátlaku během nedobrovolné hospitalizace a po propuštění EUNOMIA – konečné výsledky v České republice
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



