-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Izolované zlomeniny spodiny očnice
Isolated orbital floor fractures
Introduction, Aim:
Orbital fractures, especially orbital floor fractures, are relatively common type of facial fractures. Fracture severity ranges from small minimally displaced fractures of an isolated wall that require no treatment to major disruption of the orbit that require surgical intervention. The main goal of the surgical therapy is an optimal anatomical reconstruction of the orbit leaving no functional or cosmetic defects. Indication and timing of the surgical intervention is based on the results of clinical findings and radiologic examination, preferably computed tomography scanning. Magnetic resonance images can be used for characterization of soft-tissue sequelae and complications. Close cooperation between the maxillofacial surgeon and the ophthalmologist plays an important role in the management of the orbital floor fractures.
There are several types of both resorbable and non-resorbable materials for the orbital reconstruction. Polydioxanon sheets are frequently used in orbital floor repair. This material has very good biocompatibility, but it is not sufficient for the reconstruction of defects larger than 2,5 cm2. Titanium mesh is a non-resorbable material used in cases of huge bone defects. Mediopalpebral approach is considered to be the best surgical approach with very few complications, both aesthetic and functional. Transconjunctival approach is useful and plays an important role, too. Nevertheless, complications such as enophtalmos, diplopia or loss of vision handicapping the patients in their everyday life can occur even if adequate treatment was provided.Conclusion:
We expect the number of orbital trauma will increase in the future. Nowadays, there are many new materials and procedures in the treatment of orbital fractures, which could improve prognosis of the treament. The main goal of the review is to summarize the evaluation and management of orbital floor fractures.Keywords:
isolated orbital floor fracture – diplopia – enophtalmos – mediopalpebral approach – surgical therapy
Autoři: R. Mottl 1; R. Slezák 1; A. Feuermannová 3; J. Laco 2; A. Mottlová 1; Z. Janovská 1
Působiště autorů: Stomatologická klinika1, Fingerlandův ústav patologie2, Oční klinika3 LF UK a FN, Hradec Králové
Vyšlo v časopise: Česká stomatologie / Praktické zubní lékařství, ročník 114, 2014, 5, s. 61-68
Kategorie: Přehledový článek
Věnováno prof. MUDr. Janu Kilianovi, DrSc., k životnímu jubileu
Souhrn
Úvod a cíl:
Zlomeniny očnice, zejména její spodiny, jsou v rámci fraktur obličejového skeletu relativně běžné. Rozsah fraktury může být malý a bez výraznější dislokace. V těchto případech není nutná chirurgická intervence. Existují však stavy, kdy při závažnějších frakturách spojených s dislokací úlomků je nutná chirurgická terapie, jejímž cílem je co nejdokonalejší rekonstrukce anatomického tvaru očnice, bez následných funkčních a estetických deficitů.Předmět sdělení:
Izolované zlomeniny spodiny očnice tvoří poměrně velkou část ze skupiny traumat obličeje. Rozhodnutí, zda je zapotřebí operovat, nebo stav lze řešit konzervativně, záleží na klinickém nálezu. Důležitou roli však má i vyšetření pomocí počítačové tomografie, v některých případech i vyšetření magnetickou rezonancí. Vzhledem k bezprostřední blízkosti oka by měla existovat úzká spolupráce maxilofaciálního chirurga a oftalmologa, a to nejen v případech konzervativního způsobu léčby, ale i před operací a po operaci orbity. V současnosti existuje na trhu dostatek materiálů umožňujících rekonstrukci orbity. K často užívaným resorbovatelným materiálům patří polydioxanon, který je biokompatibilní a je postupně nahrazován vazivovou tkání. Tento materiál se však nehodí v případech defektů spodiny očnice větších než 2,5 cm2. Do skupiny neresorbovatelných materiálů patří například titanová síťka, která se užívá v případech rozsáhlejších defektů. Aktuálně se jeví jako nejvhodnější přístup do orbity mediopalpebrální řez, který vykazuje minimum pooperačních komplikací. Nezastupitelné místo má však i řez transkonjunktivální. I v případě, že jsou fraktury očnice adekvátně léčeny, mohou vzniknout komplikace, jako je enoftalmus, diplopie nebo ztráta vizu, jež mohou postižené trvale poznamenat a výrazně je omezit v běžném pracovním a rodinném životě.Závěr:
V současnosti lze předpokládat, že úrazů tohoto typu bude přibývat. Díky stále dokonalejším operačním postupům a novým materiálům přináší chirurgická terapie fraktur očnice výrazné zlepšení jejich prognózy.Klíčová slova:
izolovaná zlomenina spodiny očnice – diplopie – enoftalmus – mediopalpebrální incize – chirurgická léčbaÚVOD
Úrazy očnice trvale zaměstnávají maxilofaciální chirurgy, radiology, oftalmology, neurology a další odborníky, neboť přítomnost důležitých anatomických struktur v očnici může vést při jejím poranění k závažným komplikacím až slepotě. Z tohoto důvodu je správné ošetření těchto zlomenin nezbytně nutné, neboť je podstatou dobrého terapeutického výsledku. Při nesprávném léčebném postupu mohou nastat komplikace, jako je enoftalmus, dvojité vidění nebo porucha funkce okohybných svalů, jež jsou pro pacienta jen obtížně slučitelné s návratem do plnohodnotného života.
Izolovaná zlomenina spodiny očnice byla v literatuře poprvé popsána v roce 1844. Pro fraktury očnice obecně je často používán termín „blow-out fracture“, neboli hydraulická zlomenina. Toto označení dobře vystihuje mechanismus úrazu. Tupé násilí působící ve velké ploše je vedeno na bulbus, který jako koule naplněná vodou způsobí podle fyzikálních zákonů o stejnoměrném šíření tlaku v kapalinách zlomeninu v nejslabším místě kostěné stěny očnice.
Při poranění orbity může dojít ke zlomeninám všech jejích stěn, izolovaná zlomenina spodiny očnice je však vzhledem ke své anatomické struktuře nejčastější. Průměrná tloušťka kostní stěny spodiny očnice činí podle Jonese a kol. 0,35–0,5 mm [21]. Podle Hoffmanna tvoří úrazy orbity asi 40 % všech kraniofaciálních zlomenin, izolovaná zlomenina spodiny očnice pak z tohoto počtu představuje asi 67 až 84 % [18]. Nejčastější její výskyt je u mladých dospělých mužů, nejméně postiženou věkovou skupinou jsou děti mladší než osm let věku [1, 2, 20]. Incidence těchto úrazů v poslední době stoupá zejména kvůli dopravním nehodám při velkých rychlostech. Ne vždy je však tato zlomenina diagnostikována a rozpoznána.
Whitnall přirovnává tvar orbity k ležící čtyř-boké pyramidě, jejíž osa je orientována dorzo-mediálně (obr. 1). Osy obou orbit se imaginárně střetávají v průsečíku, který leží distálně za dorsum sellae [34]. Orbitální „trychtýř“ tvoří celkem sedm kostí. Jsou to os frontale, os maxillaris, os zygomaticum, os lacrimale, os palatinum, os ethmoidale a os sphenoidale. Podle Jonese je průměrná vzdálenost dolního a horního okraje orbity 35 mm, vzdálenost mediálního a laterálního okraje orbity činí 40 mm. Nejširší místo orbity pak leží asi jeden cm za jejím předním okrajem [21].
Obr. 1. Pohled zpředu na kostěnou část levé orbity 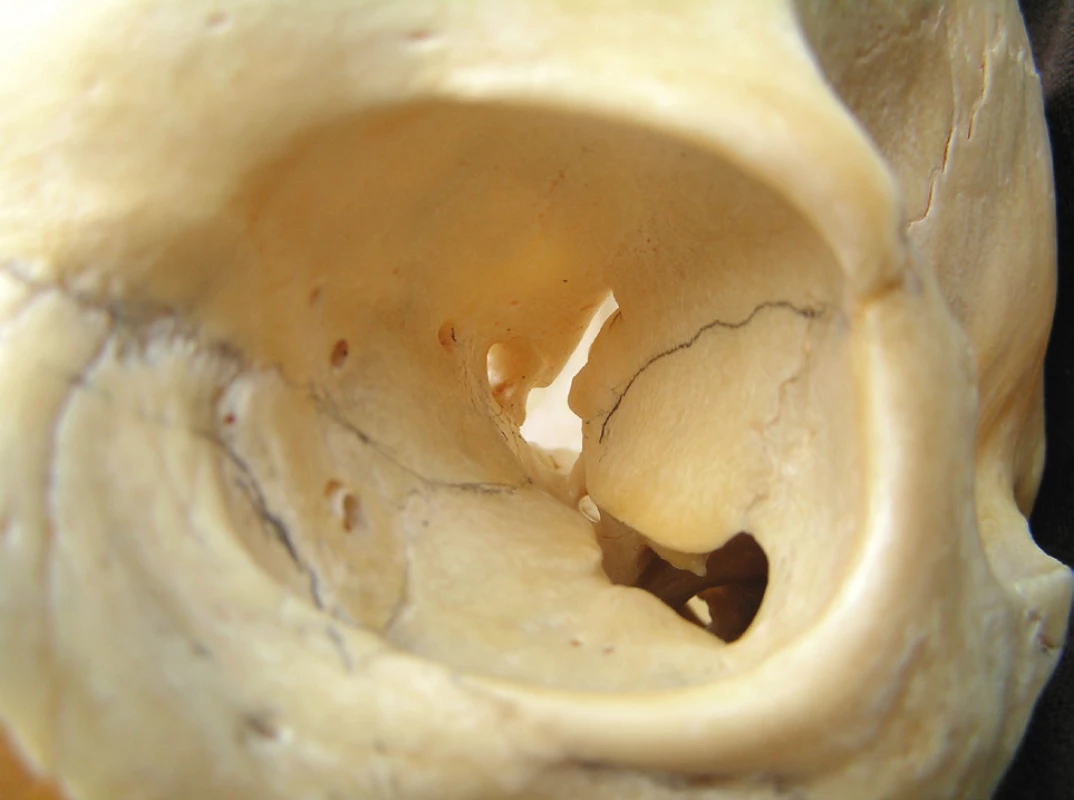
Spodinu očnice, která je zároveň i stropem čelistní dutiny, tvoří os zygomaticum, facies orbitalis maxillae a processus orbitalis ossis palatini. Dno orbity má tvar trojúhelníku. Základnou je dolní okraj očnice a vrcholem výstup optického nervu. S průměrnou délkou 40 mm je oční spodina ze všech stěn očnice nejkratší. Tloušťku kosti spodiny očnice měřili ve svých studiích mnozí autoři. Jones a kol. uvádějí tloušťku kosti v rozmezí 0,37 mm až 0,59 mm [21]. Converse se pak měřením na 50 anatomických preparátech příliš nelišil, zaznamenal tloušťku stěny v intervalu 0,35–0,5 mm [7]. Locus minoris resistentiae dna orbity je silné 0,07–0,2 mm a je uloženo mediálně od sulcus a canalis nervi infraorbitalis [14].
Strop očnice tvoří ala minor ossis sphenoidalis a pars orbitalis ossis frontalis. Má rovněž tvar trojúhelníku. Zlomeniny v této oblasti nejsou příliš časté a většinou jsou součástí těžkých kraniofaciálních traumat. Jako izolované zlomeniny se vyskytují častěji u dětí [14]. Laterální stěnu očnice tvoří ala major ossis sphenoidalis, os zygomaticum a os frontale. Je popisována jako nejsilnější kost tvořící orbitu, její zlomeniny jsou nejčastěji spojeny s frakturami zygomatikomaxilárního komplexu.
Mediální stěna očnice, jak již napovídá svým synonymem „lamina papyracea“, je se svojí tloušťkou pouhých 0,2–0,4 mm nejtenčí částí orbity. Tvoří ji os lacrimale, ala minor ossis sphenoidalis, processus frontalis maxillae, processus orbitalis ossis palatini a lamina orbitalis ossis ethmoidalis. I přesto, že je částečně stabilizo-vána přilehlými sklípky kosti čichové, je při úra-zech společně se spodinou očnice zraňována nejčastěji.
V blízkosti mediální stěny je uložen slzný vak a slzné cesty, proto poranění v této oblasti mohou vést k poruše odtoku slz a následné epifoře.
Optický kanál je tvořen velkým křídlem kosti klínové v horní části a v dolní části jejím tělem. Průměrně je 8 mm dlouhý a 6 mm široký. V tomto malém prostoru pak stačí drobné poúrazové krvácení nebo otok, v jehož důsledku pak může dojít k částečnému až úplnému oslepnutí [9]. Vzdálenost optického kanálu od zadní stěny čelistní dutiny činí u dospělých jedinců průměrně 7 mm.
Uvnitř periorbity je celkem šest svalů, z toho čtyři přímé (m. rectus inferior, m. rectus superior, m. rectus medialis a m. rectus lateralis) a dva svaly šikmé (m. obliquus inferior et superior). Všechny svaly jsou mezi sebou spojeny vazivovými septy a kryty periorbitálním tukem. Z výše uvedených svalů vzhledem k poranění spodiny očnice mají největší klinický význam m. rectus inferior a m. obliquus inferior. Při jejich uskřinutí dochází k omezené hybnosti bulbu projevující se klinicky dvojitým viděním. Obsahem periorbity jsou kromě svalů a periorbitálního tuku také cévy a nervy. Kromě optického nervu jsou pak při zlomeninách očnice nejvíce ohroženy větve n. oculomotorius probíhající po spodině očnice a senzitivní n. infraorbitalis probíhající kostěným kanálem na spodině očnice.
KLASIFIKACE ZLOMENIN OČNICE
Zlomeniny očnice postihují celou orbitu nebo pouze její část. V klinické praxi se nejčastěji používá klasifikace podle Smithe a Regana [32], kteří rozdělili zlomeniny spodiny očnice na dva základní typy:
- Izolované zlomeniny spodiny očnice s intaktním okrajem očnice.
- Zlomeniny spodiny očnice včetně jejího okraje.
Converse doplnil rozdělení zlomenin orbity, když frakturu spodiny očnice bez poškození jejího okraje označil termínem pure blow-out a zlomeniny spojené s postižením orbitálního okraje termínem impure blow-out [7].
KLINICKÝ OBRAZ A DIAGNOSTIKA
Z klinických projevů dominují otoky obou očních víček a periorbitální hematom postiženého oka. Dalším příznakem je edémem způsobený exoftalmus, který se s odezněním otoku za sedm až deset dní může změnit v enoftalmus. Ten je definován jako posun očního bulbu v orbitě dorzálním směrem [5]. Jeho příčinou bývá prolaps tkání periorbity směrem do čelistní dutiny a zvětšení objemu očnice v důsledku posunu jejích stěn [25]. Podle Hammera existuje tzv. „key area“, jíž je dorzální posterome-diální část orbity, přičemž v případě dislokace úlomků v této oblasti většinou dochází ke vzniku enoftalmu [16]. Někteří autoři označují enoftalmus také za důsledek atrofie retrobulbárního tuku [25].
Významným a varujícím příznakem závažnějšího poranění je diplopie. Bezprostředně po úraze si ji postižený jedinec v důsledku edému očních víček obvykle neuvědomuje. Je však důležité ji včas diagnostikovat, a zejména pak rozlišit monokulární diplopii při postižení očního bulbu, kdy příčinou je nejčastěji dislokace oční čočky od binokulární diplopie, k níž dochází v důsledku posunu optické osy postiženého oka. Fixovaný objekt se zobrazuje na různých místech sítnice obou očí, a mozek pak vnímá jeden obraz jako obrazy dva. Perzistující diplopie je jednou z indikací operačního řešení zlomeniny orbity. Příčinou diplopie v první fázi po poranění je nejčastěji edém nebo hematom situovaný retrobulbárně. Méně časté je uskřinutí okohybných svalů, nejčastěji m. rectus inferior, v lomné linii, a z toho rezultující omezená hybnost bulbu. Tato příčina je však důležitá pro načasování operačního výkonu, který by měl být proveden nejpozději do pěti dnů po úrazu, protože jinak může dojít k zajizvení svalu a vzniku permanentní diplopie. Při podezření na uskřinutí okohybných svalů provádíme test pasivní dukce, kdy jemnou pinzetou nasazenou na limbus rohovky testujeme pasivní pohyblivost bulbu ve více směrech. V praxi se tento test většinou provádí na začátku i na konci operace [17]. Nejméně častou příčinou dvojitého vidění je paréza okohybných svalů. Ke komplikacím zlomeniny spodiny očnice patří též přímé poranění oka, jež se u zlomenin střední obličejové etáže a poranění typu blow-out vyskytuje podle různých autorů ve 2,7–90 % případů [6, 11]. K dalším poraněním provázejícím fraktury spodiny očnice patří hyposfagma neboli subkonjunktivální hematom, kontuze až ruptura bulbu, poranění rohovky, odtržení sítnice a v neposlední řadě i poškození optického nervu. Každý pacient s poraněním očnice by měl proto před chirurgickou intervencí absolvovat oční vyšetření se zaměřením na diplopii a případný posun bulbu.
Častým příznakem provázejícím zlomeniny spodiny očnice jsou poruchy čití v inervační oblasti druhé větve trigeminu. V důsledku kontuze nebo uskřinutí n. infraorbitalis v lomné linii si postižení jedinci zpočátku stěžují na hypestezii až anestezii v oblasti tváře, nosního křídla, horního rtu a zubů v horní čelisti na postižené straně. V pozdější fázi může dojít ke vzniku parestezií.
DIAGNOSTIKA
Klinické vyšetření při podezření na zlomeninu očnice bývá v důsledku edému měkkých tkání často obtížné. Přítomnost subkonjunktiválního hematomu, poruchy čití v oblasti n. infraorbitalis, existence podkožního emfyzému či dvojitého vidění by nás měly vést k podezření na zlomeninu očnice. Každý pacient by měl být vyšetřen oftalmologem.
Dříve byl při podezření na zlomeninu očnice indikován rentgenový snímek, nejčastěji semiaxiální snímek lbi (Watersova projekce). V současné době je však tzv. zlatým standardem při zobrazení orbity vyšetření počítačovou tomografií v axiální i koronární projekci v řezech zhotovených po 2–3 mm (obr. 2). Další možnou zobrazovací metodu se zřetelem na zobrazení měkkých tkání představuje vyšetření magnetickou rezonancí.
Obr. 2. CT snímek zlomeniny levé očnice - koronární řez 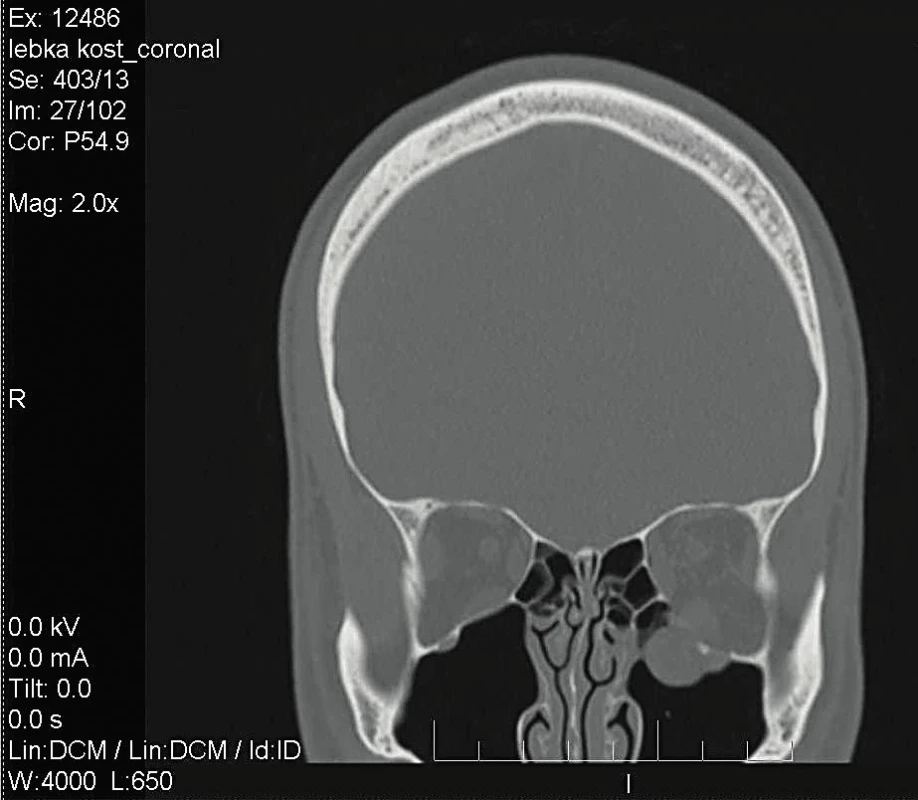
TERAPIE
Léčba zlomenin spodiny očnice může být konzervativní nebo chirurgická. Zda operovat, či neoperovat zůstává diskutovanou otázkou již po řadu desetiletí, přičemž se názory na možný postup léčby v průběhu času vyvíjejí a mění.
Pro konzervativní způsob léčby bychom se podle některých autorů měli rozhodovat v případech, kdy enoftalmus není větší než 2 mm, kostěný defekt je menší než 3 cm2 a nejsou přítomny známky uskřinutí okohybných svalů, popřípadě prolapsu měkkých tkání do čelistní dutiny [23].
V 60. letech 20. století Converse a Smith doporučovali operovat všechy zlomeniny spodiny očnice, a to nejdéle do tří týdnů od úrazu [7]. V roce 1972 Crikelair a kol. vytvořili koncept, ve kterém navrhovali operovat pouze ty zlomeniny, u kterých přetrvává diplopie a enoftalmus i po dvou týdnech od úrazu a u nichž je tento typ zlomeniny patrný na CT [8]. V roce 1974 Puttermann publikoval klinickou studii souboru 57 pacientů se zlomeninou spodiny očnice léčených pouze konzervativně, bez ohledu na rentgenový obraz a výskyt funkčních defektů. U všech těchto pacientů došlo k vymizení diplopie do čtyř měsíců od úrazu. V roce 1991 však tento autor přehodnotil svůj postoj a doporučil aplikovat postiženým jedincům sedm dní kortikosteroidy a čekat nejdéle tři týdny, zda dojde k ústupu diplopie. Podle toho se pak rozhodoval, zda operovat, nebo postupovat konzervativně [30].
Operační postupy je možné rozdělit na akutní a odložené. Akutně zasahujeme v případech náhlé ztráty vizu, též v případě, kdy se retrobulbárně tvoří hematom a je nutná jeho evakuace, nebo tehdy, je-li hned po úrazu patrný enoftalmus. Izolované zlomeniny baze orbity způsobují enoftalmus pouze tehdy, když je defekt ve spodině větší než 50 % její plochy [5]. Speciálním případem vyžadujícím neodkladné řešení je situace, při níž dojde takzvaným „trapdoor“ mechanismem k uskřinutí okohybných svalů. Přitom může dojít i ke vzniku okulokardiálního reflexu vedoucího k bradykardii, nevolnosti, zvracení až ke ztrátě vědomí. Jeho příčinou je stimulace n. vagus cestou n. opthalmicus při uskřinutí dolního okohybného svalu [3]. V ostatních případech můžeme s operací vyčkat, maximálně však dva týdny od úrazu [4].
V současné době jsou absolutními indikacemi operačního řešení zlomenin spodiny očnice následující stavy [6].
- Výrazná dislokace kostěných úlomků.
- Defekt spodiny očnice větší než 1 cm2.
- Poruchy pohyblivosti bulbu spojené s diplopií.
- Rentgenologicky potvrzený prolaps tkání z orbity do okolních struktur.
- Enoftalmus větší než 2 mm.
- Poruchy čití v inervační oblasti n. V/II.
- Zhoršení vizu.
TYPY POUŽÍVANÝCH MATERIÁLŮ
V minulosti se v případech zlomeniny báze orbity používaly různé vzpěry, jimiž byly např. Tomanův sloupek (obr. 3) nebo balonek močového katétru naplněný fyziologickým roztokem. Užití těchto „vzpěr“ někteří autoři doporučují v případech kombino-vaných rozsáhlých tříštivých zlomenin orbity, v ostatních případech jsou dnes používány jen výjimečně [28].
Obr. 3. Individuálně zhotovený Tomanův sloupek 
V současnosti se k rekonstrukci stěn orbity nejvíce používají syntetické materiály, kterých je na trhu celá řada. Rozlišujeme materiály resorbovatelné a neresorbovatelné. K resorbovatelným patří zejména polydioxanon a polylaktid. Z neresorbovatelných materiálů se nejčastěji používají titan, polyetylen, silikon a teflon. Zástupcem skupiny resorbovatelných materiálů dostupných v České republice je hojně využívaný polydioxanon ve for-mě tzv. PDS fólie o tloušťkách 0,15 mm, 0,25 mm a 0,5 mm (Ethicon Inc., SRN) (obr. 4). Nevýhodou je, že za první měsíc po operaci ztratí tento materiál 50 % své pevnosti. K jeho kompletní resorpci dochází přibližně po šesti měsících, a proto by tedy neměl být používán v případech defektů větších než 2,5 cm2 [1] (obr. 5). Zástupcem skupiny neresorbovatelných materiálů dostupných v ČR je polyetylen. K dispozici je implantát Medpor (Porex Surgical Products Group, USA) v tloušťkách od 0,25 mm do 3,0 mm. Jde o porézní polyetylen umožňující vrůstání fibrovaskulární tkáně. Dalším nevstřebatelným výrobkem je titanová síťka (Synthes, GmbH, Oberdorf, Švýcarsko) (obr. 6). Je dobře tvarovatelná, výhodné je její použití u kombinovaných zlomenin. Podle Ellise se k rekonstrukci defektů hodí nejlépe titanové síťky průměrné tloušťky 0,4 mm [10].
Obr. 4. PDS deska o rozměrech 0,5x30x40mm (firma Johnson & Johnson) 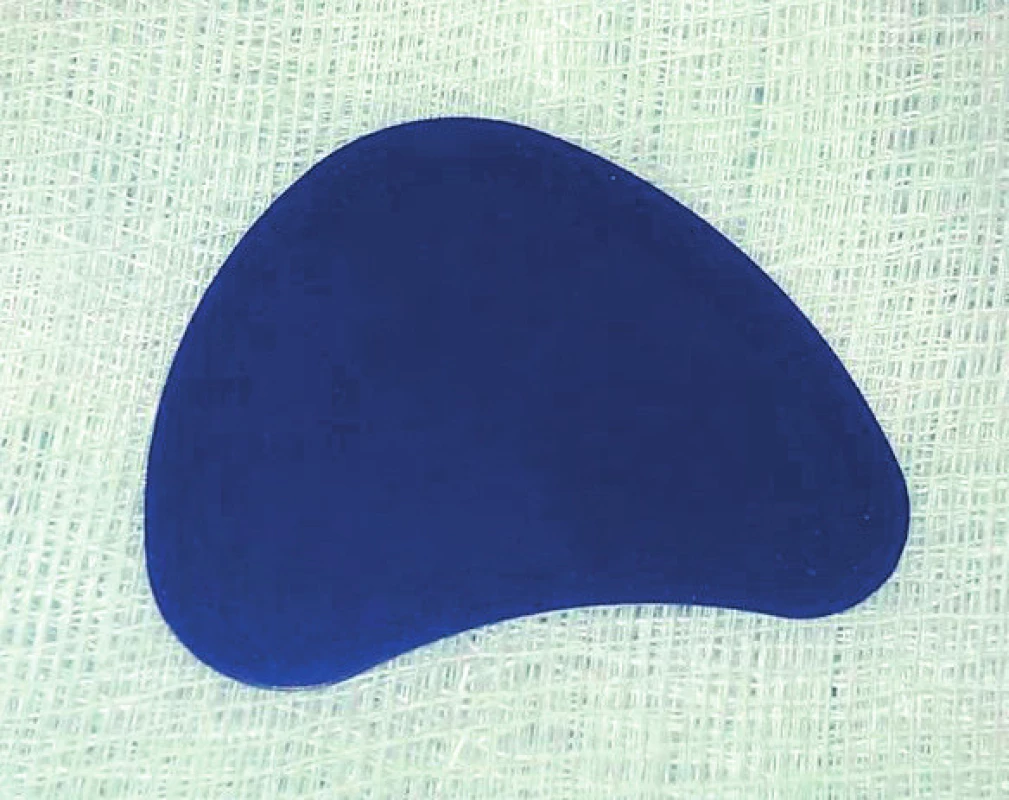
Obr. 5. Pohled zpředu na implantovanou PDS desku v případě zlomeniny levé orbity 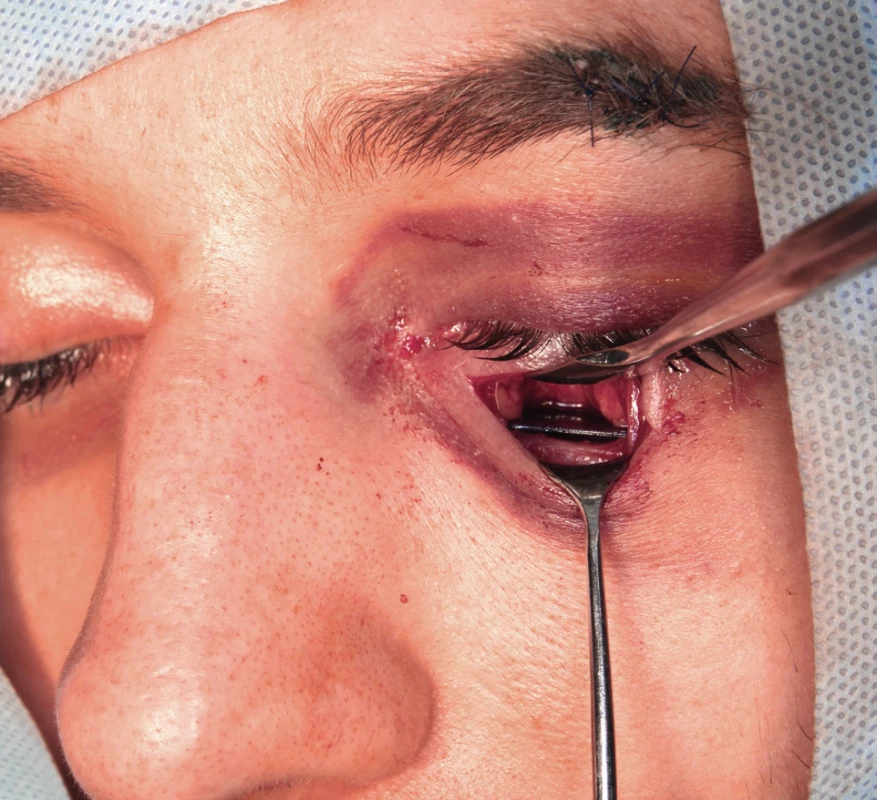
Obr. 6. Titanová síťka 0,3mm tloušťka (firma Synthes) 
POOPERAČNÍ KOMPLIKACE ZLOMENIN SPODINY OČNICE
Nejčastějšími komplikacemi objevujícími se po operacích orbity jsou:
- diplopie,
- poruchy hybnosti bulbu,
- enoftalmus,
- hypestezie n. infraorbitalis,
- ektropium,
- infekce,
- hematom,
- oslabení nebo ztráta vizu,
- poranění slzného kanálku.
Diplopie a poruchy hybnosti bulbu se většinou vyskytují současně, není to však pravidlem [1]. Dvojité vidění můžeme pozorovat již před operačním výkonem, ale může se objevit až po výkonu. Hammer rozděluje diplopii na mírnou, střední a těžkou. Dvojité vidění považuje za vážné, pokud je ve všech směrech pohledu, za střední, je-li pouze ve vertikálním směru, a za mírné, pokud existuje pouze v extrémních úhlech pohledu [16]. Někteří autoři považují diplopii za klinicky významnou, pokud se vyskytuje již od 30° úhlu pohledu [19]. Poruchy hybnosti jsou nejčastěji ve vertikálním směru, a to především při pohybu bulbu směrem nahoru. Mechanismů vzniku této komplikace může být několik. Nejčastější je její souvislost s otokem a hematomem měkkých tkání periorbity vedoucích k prodloužení optické osy oka [26]. Další příčinou může být poškození větví n. oculomotorius (dáno jejich průběhem po spodině očnice) nebo poškození IV. a VI. hlavového nervu. Většina neurogenních lézí se spontánně upraví za šest až devět měsíců od úrazu. Nelze opomenout ani možnost uskřinutí okohybných svalů (nejčastěji m. rectus. a m. obliquus inf.) v lomné linii. Svou roli nepochybně hraje i dislokace kostních úlomků a z toho rezultující změna polohy bulbu. V literatuře se pooperační diplopie udává přibližně ve 12–37 % případů [1, 2, 13, 19, 31]. Biesmann a kol. ve své práci udávají, že jsou-li zlomeniny spodiny a mediální stěny očnice lokalizovány více než 2 cm od předního okraje orbity, riziko permanentní pooperační diplopie se výrazně zvyšuje [2]. Dalším významným faktorem je věk pacientů a načasování operačního výkonu. Vyšší riziko vzniku dvojitého vidění je u mladých jedinců, naopak je tomu u starých lidí. Roli hraje i použití některých antrálních podpor, např. naplněný balonek močového katétru.
Pooperační diplopii lze léčit konzervativně i chirurgicky. Mezi konzervativní způsoby léčby patří zejména pohybová cvičení. Pacientům se doporučuje bezprostředně po operaci cvičení pohybů bulbu do všech směrů, aby se zabránilo vzniku pooperačních srůstů. Další možností je korekce diplopie prizmatickými skly. Chirurgická korekce diplopie by měla následovat minimálně šest měsíců od úrazu. Předpokladem pro ni je co nejdokonalejší rekonstrukce stěn orbity. Pokud nedochází k ústupu dvojitého vidění po operačním výkonu, pak někteří autoři doporučují provést kontrolní CT vyšetření ke kontrole polohy implantátu [2].
Další pooperační komplikací je vznik enoftalmu. Vyskytuje se v rozmezí 1,5–43,5 % [13]. Mechanismů jeho vzniku je několik. Může být dán poúrazovým zvětšením objemu očnice, přičemž Whitehouse a kol. udávají, že zvětšení objemu očnice o 1 cm³ vede k posunu bulbu o 0,8 mm. To platí, pokud je pozice bulbu měřena tři týdny po traumatu. Dříve udávaná atrofie retrobulbárního tuku se v současné době již za možnou příčinu enoftalmu nepovažuje. Klinicky patrný bývá enoftalmus při posunu bulbu o více než dva mm [33]. Podle Hammera je pro vznik důležitá také lokalizace fraktury. V případě, že je postižena posteromediální oblast orbity, místo označované jako „key area“, pravděpodobnost vzniku enoftalmu se významně zvyšuje [16]. Chirurgická korekce enoftalmu je poměrně náročným výkonem s nejistým výsledkem. Výkon spočívá ve zmenšení objemu očnice, nebo v doplnění chybějícího objemu kostním štěpem, popřípadě některým z umělých materiálů. Při doplnění objemu orbity 5mm štěpem se posune bulbus směrem vpřed o 3,5 mm. V průběhu čtyř až šesti měsíců po operaci pak dochází ke zpětnému posunu bulbu směrem dorzálním, proto by mělo při operativní úpravě enoftalmu dojít k překorigování o zhruba 2–3 mm. Důležité je také správné uložení štěpu. Pokud je štěp uložen příliš ventrálně, nedojde k posunu bulbu dopředu, ale naopak k jeho posunu směrem vzhůru [25]. V posledních letech se stalo velkým pomocníkem v korekčních operacích enoftalmu trojrozměrné CT vyšetření, pomocí něhož získá operatér virtuální model lbi pacienta a podle tohoto vzoru se vytvoří pryskyřičný model. Pomocí tohoto modelu se přímo natvaruje titanová síťka, nejčastěji později použitá při operačním výkonu [23].
Zřejmě nejobávanější pooperační komplikací je ztráta vizu. K této komplikaci dochází podle Girotta a kol. v 0,24 % případů [15]. Nejčastější příčinou slepoty po operacích orbity je postupné zvyšování intraorbitálního tlaku v důsledku pooperačního otoku nebo krvácení, nejčastěji z a. infraorbitalis. V krátké době po traumatu je tato příčina vzácná, protože vzniklý hematom je drénován do čelistní dutiny. Po operačním výkonu však možnost této drenáže většinou odpadá. Při operaci se proto nedoporučuje po-užívat vazokonstrikční přísady, které mohou vést ke snížení průtoku krve a. centralis retinae a k následným poruchám vizu. V průběhu repozice spodiny očnice může také dojít k poranění a. infraorbitalis. Vzniklé krvácení, které je poměrně obtížně stavitelné, vede postupně k narůstání tlaku v orbitě a k riziku oslepnutí. Tlakem a hypoxií způsobené škody sítnice a n. opticus jsou ireverzibilní již po dvou hodinách. Bezprostředně po operaci se proto doporučuje v rámci možností provést oční vyšetření a dále tzv. swinging flashlight test. Při tomto vyšetření vykazuje zornice na postižené straně sníženou reakci na přímou stimulaci světlem, zatímco při přímém osvitu zdravého oka reaguje postižená zornice normálně [22]. Cole a kol. doporučují provést test barevného vnímání, neboť je známo, že při poškození n. opticus je nejdříve narušeno vnímání červené barvy [6]. Narůstající bolest a tlak za očním bulbem, protruze a omezená hybnost bulbu, nauzea, zvracení a bolesti hlavy jsou příznaky upozorňující na postupný rozvoj retrobulbárního hematomu. Tato komplikace by měla být urgentně řešena laterální kantotomií a evakuací hematomu [9].
Zároveň se doporučuje podávat 1–2 g mannitolu/kgve formě 20% roztoku po dobu 30–60 minut a také 500 mg acetazolamidu jako bolus čtyřikrát denně a 1 g metylprednizolonu intravenózně v jedné dávce [29].
ZÁVĚR
Anatomická rekonstrukce rozsáhlejších defektů spojených se zlomeninami spodiny očnice je pro maxilofaciálního chirurga vždy velkou výzvou. Protože poúrazové zhoršení vizu je důležitým indikátorem možného očního poranění, měl by být každý pacient s tímto poraněním vyšetřen také oftalmologem. Cílem chirurgické léčby je v indikovaných případech co nejdokonalejší rekonstrukce anatomického tvaru očnice bez následných funkčních a kosmetických deficitů.
Zlomeniny spodiny očnice nepatří naštěstí k příliš častým úrazům. Avšak i v případě, že jsou adekvátně léčeny, mohou vzhledem k případným komplikacím, jako enoftalmus, diplopie nebo ztráta vizu, postižené trvale poznamenat a výrazně je omezit v jejich pracovním a rodinném životě. Se zvyšujícím se provozem na dopravních komunikacích, zhoršujícími se interpersonálními vztahy a celkově stoupající agresivitou panující v současné společnosti lze předpokládat, že úrazů tohoto typu bude nejspíše přibývat. Avšak díky stále dokonalejším operačním postupům a také novým rekonstrukčním materiálům přináší chirurgická terapie fraktur typu blow-out výrazné zlepšení jejich prognózy. Neměli bychom však zapomínat, že i konzervativní způsob ošetření má v jejich terapii svoje trvale platné místo, a proto je nezbytné každý případ tohoto postižení posuzovat individuálně.
Práce vznikla v souvislosti s projektem PRVO UK P37.
MUDr. et MUDr. Radovan Mottl
Stomatologická klinika
LF UK a FN
Sokolská 581
500 05 Hradec Králové
e-mail: rad08@seznam.cz
Zdroje
1. Baumann, A., Burggasser, G., Gauss, N., Ewers, R.: Orbital floor recontruction with an alloplastic resorbable polydioxanone sheet. Int. J. Oral Maxillofac. Surg., roč. 31, 2002, č. 4, s. 367–373.
2. Biesman, B. S., Hornblass, A., Lismann, R., Kazlas, M.: Diplopia after surgical repair of orbital floor fractures. Ophthal. Plast. Reconstr. Surg., roč. 12, 1996, č. 1, s. 9–17.
3. Beomjune, B. K., Qaqish, C., Frangos, J., Caccamese, J. F. Jr.: Oculocardiac reflex induced by an orbita floor fracture: Report of a case and rewiew of the literature. J. Oral Maxillofac. Surg., roč. 70, 2012, č. 11, s. 2614–2619.
4. Burnstine, M. A.: Clinical recommendations for repair of isolated orbital floor fractures: an evidence-based analysis. Ophthalmology, roč. 10, 2002, č. 7, s. 1207–1213.
5. Clauser, L., Galie, M., Pagliaro, F.: Posttraumatic enophthalmos: etiology, principles of reconstruction, and correction. J. Craniofac. Surg., roč. 19, 2008, č. 2, s. 351–359.
6. Cole, P., Boyd, V., Banerji, S., Hollier, L. H. Jr.: Comprehensive management of orbital fractures. Plast. Reconstr. Surg., roč. 120, 2007, č. 7, s. 57–63.
7. Converse, J. M., Smith, B.: Blowout-fracture of the floor of the orbit. Trans. Am. Acad. Ophthalmol. Otolaryngol., roč. 64, 1960, s. 676–688.
8. Crikelair, G., Rein, J., Potter, G.: A critical look at the blowout fracture. Plast. Reconstr. Surg., roč. 49, 1972, č. 4, s. 374–379.
9. Dörre, A., Döring, K.: Amaurose nach operativer Versorgung einer lateralen Mittelgesichtsfraktur. Der MKG-Chirurg., roč. 1, 2008, č. 2, s. 133–136.
10. Ellis, E., Tan, Y.: Assessment of internal orbital reconstruction for pure blowout fractures: cranial bone grafts versus titanium mesh. J. Oral Maxillofac. Surg., roč. 61, 2003, č. 4, s. 442–453.
11. Emery, J. M., Noorden, G. K., von Schlernitzauer, D. A.: Orbital floor fractures: Long term follow-up of cases with and without repair. Trans. Am. Acad. Ophthalmol. Otolaryngol., roč. 75, 1971, č. 4, s. 802–812.
12. Folkestad, L., Grandstrom, G.: A prospective study of orbital fracture sequelae after chase of surgical routines. J. Oral Maxillofacial. Surger., roč. 61, 2003, č. 9, s. 1038–1044.
13. Friesenecker, J., Dammer, R., Moritz, M., Niederdellmann, H.: Long-term results after primary restoration of the orbital floor. J. Craniomaxillofac. Surg., roč. 23, 1995, č. 1, s. 31–33.
14. Galanski, M., Friedmann, G.: Röntgenanatomische Gesichtspunkte zur Diagnostik von Orbitabodenfrakturen. Fortschr. Kiefer Gesichtschir., roč. 22, 1977, s. 26–28.
15. Girotto, J. A., Gamble, W. B., Robertson, B., Redett Muehlberger, T., Mayer, M., Zinreich, J., Iliff, N., Miller, N., Manson, P. N.: Blindness after reduction of facial fractures. Plast. Reconstr. Surg., roč. 102, 1998, č. 6, s. 1821–1834.
16. Hammer, B.: Orbital fractures. Diagnosis, treatment, secondary corrections. Seattle, Toronto, Bern, Göttingen, Hoegrefe & Huber, 1995, s. 2, 37.
17. Hightower, D. R., Omohundro, J. M., Harris, P. F.: Current concepts in the treatment of fractures of the orbit. Laryngoscope, roč. 81, 1971, č. 5, s. 725–730.
18. Hoffmann, J., Cornelius, C. P., Groten, M., Probster, L., Pfannenberg, C., Schwenzer, N.: Orbital reconstruction with individually copymilled ceramic implants. Plast. Reconstr. Surg., roč. 101, 1998, č. 3, s. 604–612.
19. Hosal, B. M., Beatty, R. L.: Diplopia and enopthalmos after surgical repair of blowout fracture. Orbit, roč. 21, 2002, č. 1, s. 27–33.
20. Hrušák, D., Jambura, J., Hauer, L.: Zlomeniny spodiny očnice (statistika). Čes. Stomat., roč. 110, 2010, č. 5, s. 104–108.
21. Jones, D. E., Evans, J. N.: “Blow-out” fractures of the orbit: an investigation into their anatomical basis. J. Laryngol. Otol., roč. 81, 1967, č. 10, s. 1109–1120.
22. Kaufman, Y., Stal, D., Cole, P., Hollier, L. Jr.: Orbitozygomatic fracture management Plast. Reconstr. Surg., roč. 121, 2008, č. 4, s. 1370–1374.
23. Kozakiewicz, M., Elgalal, M., Loba, P., Komunski, P., Arkuszewski, P., Broniarczyk-Loba, A., Stefanczyk, L.: Clinical application of 3D pre–bent titanium implants for orbital floor fractures. J. Craniomaxillofac. Surg., roč. 37, 2009, č. 4, s. 229–234.
24. Kunz, C., Sigron, G. R., Jaquiéry, C.: Functional outcome after non-surgical management of orbital fractures-the bias of decision making according to size of defect: critical review of 48 patients. Br. J. Oral Maxillofac. Surg., 2012, roč. 51, 2013, č. 6, s. 486–492.
25. Lee, J. W: Treatment of enophthalmos using corrective osteotomy with concomitant cartilage-graft implantation. J. Plast. Reconstr. Aesthet. Surg., roč. 63, 2010, č. 1, s. 42–53.
26. Manolidis, S., Weeks, B. H., Kirby, M., Scarlett, M., Hollier, L.: Classification and surgical management of orbital fractures: experience with 111 orbital reconstructions. J. Craniofac. Surg., roč. 13, 2002, č. 6, s. 726–737.
27. Nguyen, P. N., Sullivan, P.: Advances in the management of orbital fractures. Clin. Plas. Surg., roč. 19, 1992, č. 1, s. 87–98.
28. Ploder, O., Oeckner, M., Klug, C., Voracek, M., Wagner, A., Burggasser, G., Baumann, A., Czerny, C.: Follow-up study of treatment of orbita floor fractures: relation of clinical data and software-based CT-analysis. Int. J. Oral Maxillofac. Surg., roč. 32, 2003, č. 3, s. 257–262.
29. Popat, H., Doyle, P. T., Davies, S. J.: Blindness following retrobulbar haemorrhage-it can be prevented. Br. J. Oral Maxillofac. Surg., roč. 45, 2007, č. 2, s. 163 – 164.
30. Putterman, A. M.: Management of blow out fractures of the orbital floor. III. The conservative approach. Survey Ophthalmol., roč. 35, 1991, č. 4, s. 292–298.
31. Rinna, C., Ungari, C., Saltarel, A., Cassoni, A., Reale, G.: Orbital floor restoration. J. Craniofac. Surg., roč. 16, 2005, č. 6, s. 968–972.
32. Smith, B., Regan, W. F.: Blow-out fracture of the orbit. Am. J. Ophthalmol., roč. 44, 1957, č. 6, s. 733–739.
33. Whitehouse, R. W., Batterburby, M., Jackson, A., Noble, J. L.: Prediction of enophtalmos by computed tomography after blow-out-fracture. Br. J. Ophtalmology., roč. 78, 1994, č. 8, s. 618 -620.
34. Whitnall, S. E.: The anatomy of the human orbit and accesory organs of vision. London, 2nd The Oxford Medical Publications, 1932, s. 34.
Štítky
Chirurgia maxilofaciálna Ortodoncia Stomatológia
Článok vyšiel v časopiseČeská stomatologie / Praktické zubní lékařství
Najčítanejšie tento týždeň
2014 Číslo 5
Najčítanejšie v tomto čísle- Izolované zlomeniny spodiny očnice
- Diabetes mellitus a orální zdraví
- Kouření a ztráty zubů
- Retrospektivní vyhodnocení čtyřiceti devíti replantovaných zubů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



