-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Atypická mykobakterióza a úskalí její léčby
Atypical Mycobacteriosis and Pitfalls of its Therapy
Atypical mycobacteriosis (also called mycobacteriosis) is a non-tuberculous mycobacterial infection caused by opportunistic pathogenic species of mycobacteria. The case of 53-year-old woman with rare sporotrichoid form of skin infection caused by injury after the contact with aquarium fish followed by formation of multiple nodules with abscesses is presented. Histological examination supported the diagnosis of mycobacteriosis. After four months of unsuccessful antimicrobial therapy the causative agent Mycobacterium marinum was isolated. The patient was treated for eleven months with combined antibacterial therapy with ciprofloxacin and ethambutol based on the agent drug sensitivity on cultivation and surgical excisions of small persistent lesions. Difficulties in diagnostics and therapy, often due to failed isolation of the causative agent, are presented. Optimal targeted therapy is based on the sensitivity of isolated strain to antituberculotic and other antibacterial agents.
Key words:
atypical mycobacteriosis – sporotrichoid form – Mycobacterium marinum – diagnosis – targeted therapy
Autoři: M. Bodnárová 1; J. Štork 1; M. Kojanová 1; P. Ježek 2; V. Fišerová 2; M. Havelková 3; I. Pavlík 4
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. J. Štork, CSc. 1; Oddělení klinické mikrobiologie a parazitologie, Oblastní nemocnice Příbram a. s. přednosta prim. MVDr. Petr Ježek 2; NRL pro mykobakerie, SZÚ Praha vedoucí MUDr. Marta Havelková, CSc. 3; Referenční laboratoř pro paratuberkulózu a aviární tuberkulózu Výzkumný ústav veterinárního lékařství, Brno vedoucí prof. MVDr. Ivo Pavlík, CSc. 4
Vyšlo v časopise: Čes-slov Derm, 83, 2008, No. 6, p. 305-309
Kategorie: Kazuistiky
Souhrn
Atypická mykobakterióza (synonymum mykobakterióza) je netuberkulózní mykobakteriální infekce vyvolaná podmíněně patogenními druhy mykobakterií. Uvádíme případ 53leté pacientky se vzácnou sporotrichoidní formou kožní infekce vzniklou po poranění při styku s akvarijní rybkou s následnou tvorbou mnohočetných abscedujících nodulů. Histologický nález diagnózu mykobakteriózy podpořil. Po 4 měsících neúspěšné antibakteriální terapie se podařilo izolovat původce Mycobacterium marinum. Pacientka byla léčena 11 měsíců kombinovanou antibakteriální terapií (ciprofloxacinem a ethambutolem) stanovenou podle výsledku citlivosti původce na tato léčiva při kultivaci a chirurgickými excizemi přetrvávajících menších projevů. Jsou uvedeny obtíže diagnostiky a terapie tohoto onemocnění, které často souvisí s neúspěšným průkazem původce. Optimální je cílená terapie podle citlivosti izolovaného kmene na antituberkulotika a na další antibakteriální léky.
Klíčová slova:
atypická mykobakterióza – sporotrichoidní forma – Mycobacterium marinum – diagnostika – cílená terapieÚvod
Mykobakteriózy jsou onemocnění vyvolaná podmíněně patogenními druhy mykobakterií, mezi které je řazeno též Mycobacterium marinum (3). M. marinum vyvolává kožní onemocnění dříve zvané „swimming pool granuloma“. S ohledem na skutečnost, že se v současné době tento původce izoluje z kožních projevů pacientů, kteří uvádějí v anamnéze kontakt s akvarijními rybami, začalo být toto onemocnění nazýváno „fish-tank granuloma“ (1, 4, 5, 6, 11). Vyskytuje se relativně zřídka (4). Lze se s ním však setkat i v naší ambulantní praxi, o čemž svědčí publikace v české odborné literatuře (5, 10, 11, 14). Protože diagnostika a léčba tohoto onemocnění může být obtížná, považujeme za důležité uvést případ naší pacientky.
Popis případu
Pacientkou je 53letá žena s nevýznamnou rodinnou anamnézou. V osobní anamnéze pacientka uváděla hypertenzi a artrózu, pro kterou jí byly provedeny úplné náhrady kyčelního a kolenního kloubu. Trvale užívá antihypertenziva. Pacientka chovala akvarijní ryby. V 12/06 čistila bez rukavic akvárium a jemně se píchla o hřbetní ploutev chovaného sumečka do špičky prostředníku levé ruky. V tomto období jí uhynulo několik ryb s kožními ulceracemi, deformací těla, vzedmutým břichem a exoftalmem, což jsou vysoce suspektní příznaky při mykobakteriálním onemocnění akvarijních ryb. Za 2–3 týdny si pacientka všimla zarudnutí distálního článku poraněného prstu. Postupně došlo k odchlípení nehtové ploténky, ke spontánní ablaci však nedošlo. Následně vznikl červený nebolestivý nodulus na dorzu ruky. Pro výraznou bolestivost prstu navštívila v 1/07 chirurgickou ambulanci, kde byl lokálně aplikován Višněvského balzám. Vzhledem k přibývání nebolestivých nodulů navštívila spádového dermatologa. Byla léčena antibiotiky lokálně a celkově (2 měsíce Deoxymykoin, 1 měsíc Augmentin), avšak bez efektu. Většina nodulů hojně produkovala hnisavý sekret. Aerobní a anaerobní kultivace byly negativní. V 5/07 byla na chirurgické ambulanci provedena exstirpace prvního nodulu z dorza ruky a tkáň byla poslána k mikrobiologickému vyšetření. Poté byla pacientka odeslána k vyšetření na naše pracoviště.
Objektivně byly přítomny polotuhé lividně červené noduly do 2 cm v průměru. Noduly byly lokalizovány na dorzu levé ruky, distální části dorzální strany předloktí a v oblasti lokte (obr. 1 a 2). Některé noduly byly abscedující. Na volární ploše proximální části předloktí byla v podkoží hmatná tuhá pruhovitá rezistence, 10 cm dlouhá a 0,5 cm široká, směřující do vnitřní oblasti lokte, kde bylo lokalizováno nejvíce nodulů. Kůže nad tímto provazcem byla růžově zbarvená. Na špičce prostředníku levé ruky byla patrná eroze, která byla na dotek bolestivá. Uzliny v kubitě a axile nebyly zvětšené, pacientka byla bez celkových příznaků. Byla provedena probatorní excize a následně histologické vyšetření, které prokázalo ve středním a dolním koriu nodulární infiltráty, z nichž v některých byl patrný střed charakteru abscesu z neutrofilů, obkroužený až palisádovitě uspořádanými histiocytárními buňkami. Místy byla patrna proliferace cév a nekróza vaziva prostoupená bazofilním popraškem (obr. 3). Barvení na mykobakterie a houby bylo negativní. Nález podporoval podezření na infekční zánětlivý proces charakteru mykobakteriózy.
Obr. 1. Noduly na levé horní končetině. 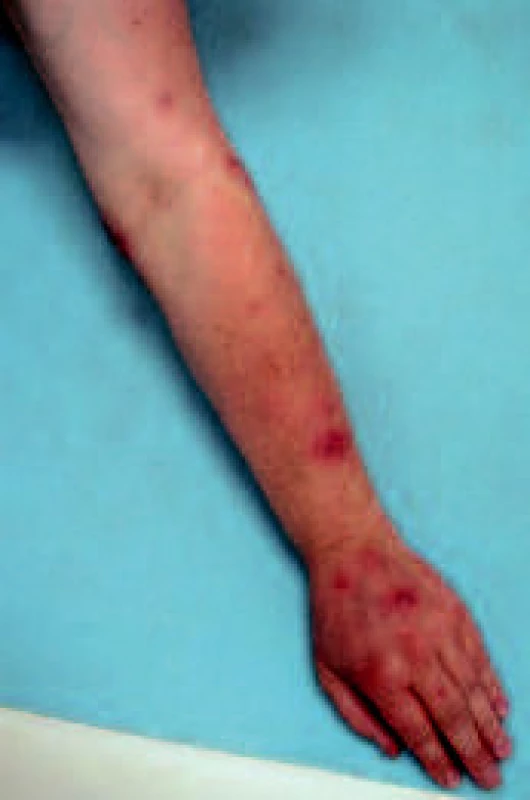
Obr. 2. Abscedující noduly na vnitřní oblasti lokte. 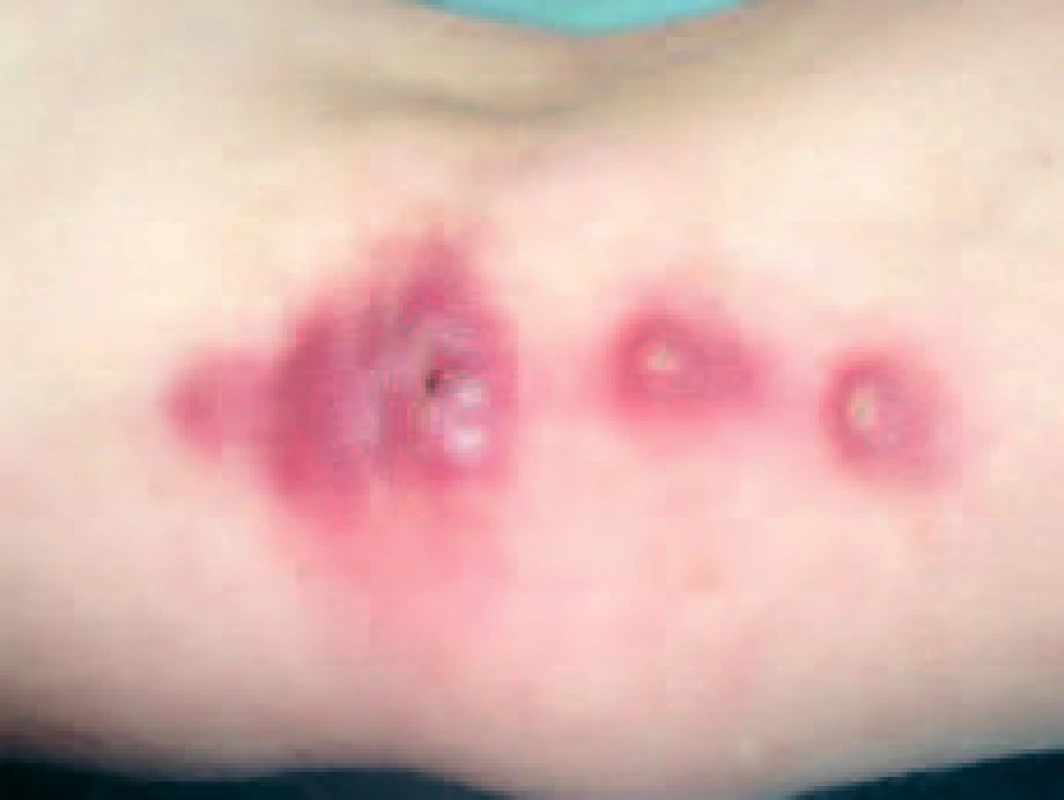
Obr. 3. Histologický nález nodulu, šipkou označen granulom z neutrofilů. 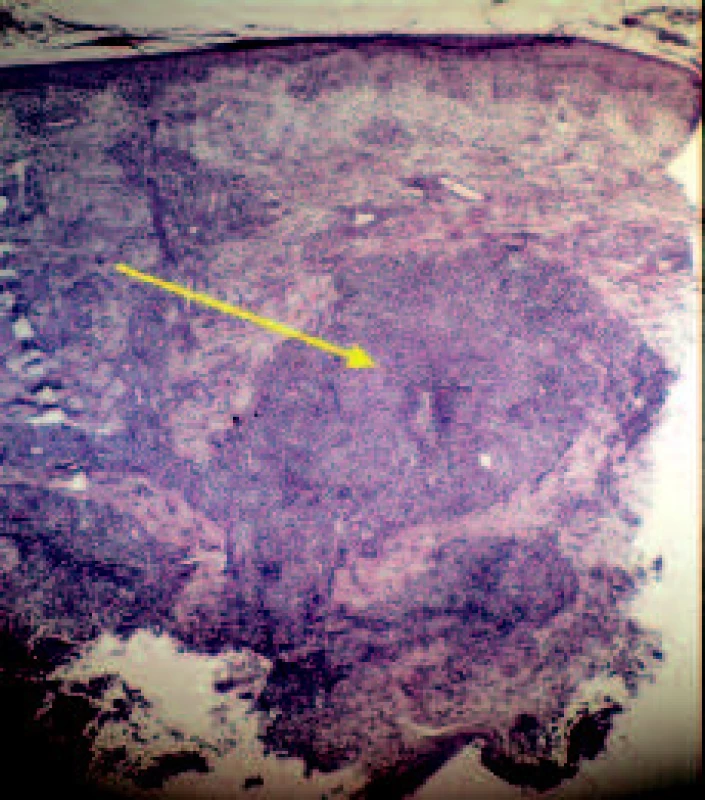
Mikrobiologické vyšetření bylo provedeno ze stěru z ložiska a exstirpované tkáně, která byla homogenizována s přidáním 1 ml fyziologického roztoku. Oba vzorky byly vyšetřeny klasickou kultivací k průkazu M. tuberculosis při 37 °C za použití pevných půd Löwensteinovy-Jensenovy, Ogawovy a tekuté Šulovy půdy. Současně byla na stejných půdách provedena kultivace při 33 °C. Mikroskopické vyšetření bylo provedeno standardně po obarvení metodou podle Ziehla-Neelsena (ZN) a fluorescenčně po barvení auraminem. V mikroskopických preparátech ze tkáně byly sporadicky detekovány acidorezistentní tyčky po barvení podle ZN (obr. 4) a početné tyčky při mikroskopickém vyšetření fluorescencí. Kvantitativní hodnocení růstu mykobakterií je uvedeno v tabulce 1. Kmen byl identifikován v Národní referenční laboratoři (NRL) pro mykobakterie molekulárně biologickou metodou GenoType Mycobacterium CM/AS jako M. marinum s citlivostí na ethambutol, cykloserin, ethionamid, kanamycin, amikacin, rifabutin, ciprofloxacin, ofloxacin, azithromycin a klarithromycin. Kmen byl rezistentní na izoniazid, streptomycin, rifampicin a para-aminosalicylovou kyselinu.
Tab. 1. Růst mykobakterií na kultivačních mediích při teplotě 33 °C 
Půdy Löwensteinovy-Jensenovy jsou identické, duplicitní použití má význam pouze kontrolní. Obr. 4. Mikroskopický průkaz M. marinum v excidované tkáni (metoda Ziehl-Neelsen, zvětšeno 650x). 
Při prvním vyšetření pacientky v 5/07 bylo na základě anamnézy (poranění, kontakt s vodním prostředím a akvarijními rybami) a klinického obrazu v diferenciálně-diagnostické rozvaze pomýšleno na atypickou mykobakteriózu. Vzhledem k délce trvání onemocnění byl empiricky podán ciprofloxacin v dávce 500 mg à 12 hod. Základní laboratorní vyšetření krve prokázalo hyperlipoproteinémii (cholesterol 6,6 mmol/l; TAG 3,83 mmol/l), rtg srdce a plic bylo bez patologického nálezu. Z excidované tkáně bylo provedeno PCR pro průkaz specifických sekvencí DNA M. tuberculosis s negativním výsledkem. K dispozici nejsou dosud soupravy pro průkaz M. marinum pomocí metody PCR přímo ve tkáni. Monoterapie ciprofloxacinem měla příznivou klinickou odezvu, ale v 7/07 se objevil drobný nodulus na dorzu ruky. Proto byl podle citlivosti přidán ethambutol 2 g/den (denní dávka 25 mg/kg). Před podáním ethambutolu bylo provedeno oftalmologické vyšetření zrakové ostrosti a barvocitu. Při kombinované terapii antibiotikem a antituberkulotikem ke vzniku dalších ložisek nedocházelo. Ložiska se zmenšila a oploštila. Při kontrole v 11/07 byly všechny noduly v regresi a noduly původně secernující byly zjizvené (obr. 5). V místě primárního poranění byla hyperkeratóza, která byla jen mírně bolestivá při doteku. V 2/08 byla zfibrotizovaná lymfatická céva kratší a užší (5 cm dlouhá a 0,3 cm široká), kůže nad ní nebyla změněná. Noduly na předloktí zcela zregredovaly, zůstalo jen lividní zbarvení v úrovni kůže (obr. 6). Noduly na dorzu ruky a některé noduly v oblasti lokte přetrvávaly. Vzhledem k tomu, že pacientka byla pro artrózu indikována k další náhradě kyčelního kloubu, která bude provedena až po ukončení léčby, rozhodli jsme se pro postupnou exstirpaci přetrvávajících nodulů. Exstirpovaná tkáň byla podrobena mikrobiologickému a histologickému vyšetření. Mikroskopické vyšetření a kultivace neprokázaly přítomnost M. marinum. V histologickém nálezu byly patrné granulomy. Léčbu snášela pacientka velmi dobře, pravidelně byly prováděny oční kontroly a základní laboratorní vyšetření krve. Po odstranění posledního nodulu v 6/08 byla léčba ukončena.
Obr. 5. Noduly bez sekrece na vnitřní oblasti lokte. 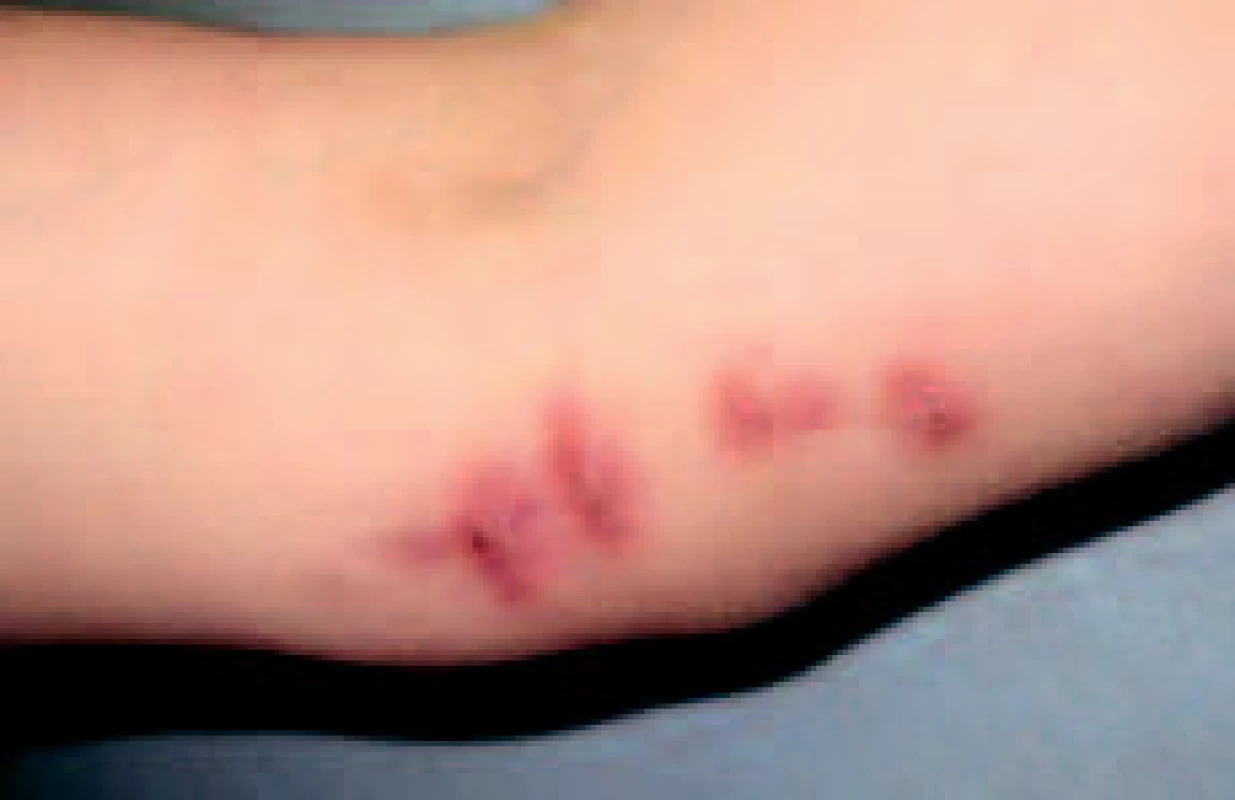
Obr. 6. Přetrvávající lividní erytémy po zhojení projevů na předloktí. 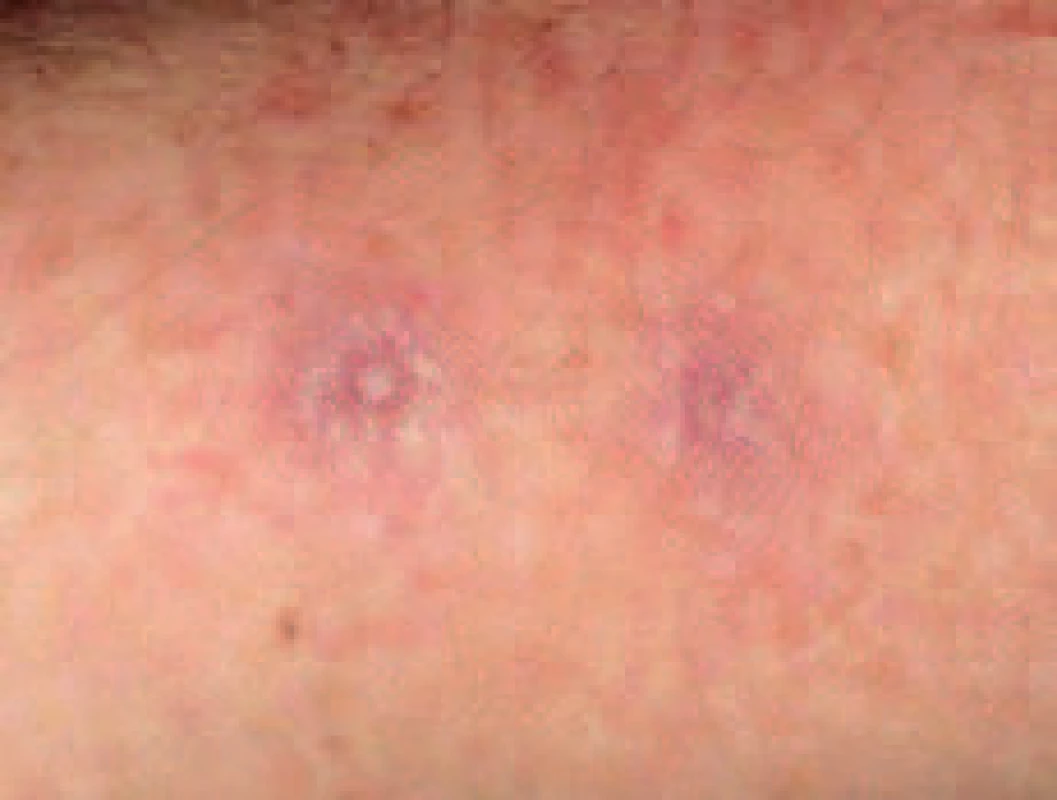
Diskuse
M. marinum vyvolává diseminované infekce sladkovodních i mořských ryb a příležitostně postihuje člověka (10, 11). Mykobakterióza ryb je chronické progresivní onemocnění s kosmopolitním rozšířením. U ryb lze pozorovat vyhublost, ascites, exoftalmus, keratitidu, deformaci těla, změny pigmentace kůže, kožní ulcerace a popřípadě další příznaky (11).
Člověk je infikován obvykle po traumatu a kontaktu s infikovaným vodním prostředím nebo rybami. Vstupní branou této infekce bývá nejčastěji poranění kůže vzniklé při čištění akvárií, kousnutí infikovanou rybou nebo bodnutí její ploutví. Další možností je kontakt kůže již poraněné z jiných příčin s infikovaným prostředím. Jsou popsány případy infekce ran po odstranění kožních névů či při okusování nehtů. V subtropických a tropických oblastech nejsou vzácné infekce M. marinum po poranění kůže na rukou nožem či kostí při kuchání konzumních ryb. Vzácné také nejsou infekce kůže na kolenou u prodejců ryb (často prodávají ryby na zemi a přitom na ní klečí), nebo na loktech (při prodeji se opírají lokty o prodejní stoly kontaminované M. marinum). Za zcela kuriózní je možné považovat infekci rukou dítěte od kamenů, které jeho otec vyhodil z akvária na zahradu a dítě se jimi poranilo. Infekce u imunokompetentních jedinců postihuje kůži, nejčastěji na končetinách v lokalitách predisponovaných oděrkám a drobným úrazům, může se však šířit také do kostí a kloubů (6, 13, 14). U imunosuprimovaných pacientů vzácně vzniká diseminovaná forma onemocnění, jež může vést až ke smrti (13). Inkubační doba se pohybuje obvykle od 2 do 6 týdnů, jsou však známy případy s inkubační dobou trvající několik měsíců. Onemocnění začíná jako malá papula, která se pomalu zvětšuje do modročerveného nebolestivého nodulu o velikosti několika centimetrů, který může mít verukózní povrch, nebo exulceruje. Mohou vzniknout také abscesy s purulentní sekrecí. Zvětšení regionálních uzlin je vzácné a celkové příznaky nebývají většinou přítomny (6, 13, 14). Bylo popsáno spontánní vyhojení v průběhu měsíců až několika let, většinou s tvorbou jizev. Asi ve 20–50 % případů se vyvíjí tzv. sporotrichoidní forma (nodulární lymfangoitida), při které dochází k šíření infekce a projevy se na kůži objevují podél lymfatických cest (1, 7, 8, 12, 13, 14). Tato forma onemocnění nemá tendenci ke spontánnímu vyléčení (14). Diferenciální diagnóza zahrnuje sporotrichózu, leishmaniózu, jiné mykobakteriální a hluboké mykotické infekce, tularémii, sarkoidózu a reakce na cizí těleso (1, 6, 13).
Anamnéza (poranění, manipulace s akvarijními rybami či s vodou z akvárií) a klinický obraz (lokalizace, objektivní nález) by měly vést k podezření na mykobakteriální infekci. K ozřejmění diagnózy je nutné provedení probatorní excize a odeslání tkáně k mikrobiologickému a histologickému vyšetření. Průkaz etiologického agens vyžaduje kultivaci vzorku při teplotě 33 °C. Při klasické kultivaci při 37 °C M. marinum nevyroste. V kultuře ve tmě roste M. marinum ve smetanově žlutých koloniích, od okraje ke středu se navyšujících (tvar „sopky“), které po expozici na světle získávají žlutooranžové zabarvení. M. marinum patří do skupiny fotochromogenních mykobakterií, které tvoří za přístupu světla pigment (3, 13). Předpokladem úspěšné léčby je stanovení citlivosti kmene na antituberkulotika a na další antibakteriální léky. Nejčastěji uváděnými účinnými antibiotiky jsou klarithromycin, ciprofloxacin, minocyklin, doxycyklin a thrimethoprim/sulfamethoxazol. Při neúčinnosti monoterapie je nutná kombinace s antituberkulotiky, z nichž nejvíce podávanými jsou ethambutol, ethionamid a rifampicin. Častá je rezistence na izoniazid a streptomycin (6, 7, 8, 9, 12).
Histologický nález je v případě atypické mykobakteriální infekce různorodý. Nejčastěji je prokazován granulomatózní zánět (granulomy kaseifikující i nekaseifikující), absces, difuzní histiocytární infiltrace v koriu a podkoží až obraz panikulitidy (2). Mykobakterie lze prokázat barvením podle ZN, přičemž jejich detekce se při histologickém vyšetření podaří jen vzácně (1, 2, 8).
Máme-li klinické podezření na mykobakteriální infekci a výsledky jednotlivých vyšetření nejsou k dispozici, je vhodné zavést empirickou terapii, abychom předešli rozvoji možných komplikací (tendosynovitida, osteomyelitida, burzitida a artritida). Terapie může být modifikována později podle laboratorních výsledků zjištěné citlivosti původce na léky (8). Ne vždy se však patogen podaří prokázat. Na optimální výběr terapeutického režimu jsou u nás i v zahraničí různé názory a málo zkušeností (5, 6, 8, 12, 13). Žádný lék či kombinaci léků nelze uvést jako obecně platnou léčbu volby. Ani délka léčby není jednoznačně stanovena. V odborné literatuře je uváděna nejkratší doba léčby 4–8 týdnů, nejčastěji 3 měsíce, může však trvat i déle než jeden rok. Délka léčby je individuální, závisí na imunologickém stavu pacienta, virulenci mykobakteriálního kmene a odpovědi na léčbu (1, 5, 8, 12, 13, 14). Malá ložiska se doporučují excidovat až do zdravé tkáně, lze použít také kryoterapii (1, 10, 12).
Závěr
Uvedený případ upozorňuje na svízele určení původce kožní mykobakteriózy, které poměrně často vedou až k několikaletému zpoždění stanovení správné diagnózy (5, 8, 11, 14). Při podezření na toto onemocnění je nutné provést histologické a mikrobiologické vyšetření tkáně. Z důvodu zajištění vhodných kultivačních podmínek musí být laboratoř o případu informována. Kmen lze identifikovat molekulárně biologickými metodami z kultury původce v Národní referenční laboratoři pro mykobakterie, kde se provádí také stanovení citlivosti izolovaného kmene na antituberkulotika a další antibakteriální léky. Vzhledem k méně častému výskytu onemocnění, nutnosti mezioborové spolupráce v diagnostice a terapii, považujeme seznámení odborné veřejnosti s tímto tématem za užitečné.
Částečná podpora grantem č. MZE0002716201
Došlo do redakce: 10. 11. 2008.
MUDr. Monika Bodnárová
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 2
128 08 Praha 2
E-mail: monika.bodnarova@vfn.cz
Zdroje
1. ANG, P., RATTANA-APIROMYAKIJ,N., GOH, CL. Retrospective study of Mycobacterium marinum skin infections. Int J Dermatol, 2000, 39(5), p.343-347.
2. BARTRALOT, R. et al. Cutaneous infections due to nontuberculous mycobacteria: histopathological review of 28 cases. J Cutan Pathol, 2000, 27, p.124-129.
3. BEDNÁŘ, M. a kol. Rod mycobacterium, Lékařská mikrobiologie, Praha: nakladatelství Marvil 1996, s. 305-316.
4. BRAUN-FALCO, O., PLEWIG, G., WOLFF, H. Swimming pool granuloma, Dermatológia a venerológia, vydavatelstvo Osveta, Martin, 2001, s. 216-217.
5. CANIBALOVÁ, J., CANIBAL, M., KAUSTOVÁ, J. Málo obvyklý případ kožního onemocnění vyvolaného Mycobacterium marinum. Čes.-slov. Derm, 2004, 79(4), p. 144-147.
6. CASSETTY, CHT., SANCHEZ, M. Mycobacterium marinum infection. Dermatology Online Journal, 2004, V. 10, No. 3., www.dermatology.cdlib.org/103.
7. CUMMINS, DL., DELACERDA, D., TAUSK, FA. Mycobacterium marinum with different responses to second-generation tetracyclines. Int J Dermatol, 2005, 44, p. 518-520.
8. DODIUK-GAD, R. et al. Nontuberculous mycobacterial infections of the skin: A retrospective study of 25 cases. J Am Acad Dermatol, 2007, V. 57, No. 3, p. 413-420.
9. HO, MH., HO, CK., CHONG, LY. Atypical mycobacterial cutaneous infections in Hong Kong: 10-year retrospective study. Hong Kong Med J, 2006, V. 12, No. 1, p.21-26.
10. LOVEČKOVÁ, Y. a kol. Kožní infekce vyvolaná Mycobacterium marinum. Klinická mikrobiologie a infekční lékařství, 2004, 1, s. 30-32.
11. NOVOTNÝ, L., MÁTLOVÁ, L., PAVLÍK, I. Mykobakterióza ryb jako zoonóza. Prakt Lék, 2004, 84(5), s. 247-249.
12. PEARSON, SH., SHENENBERGER, DW. Painful Erythematous Nodules, Am Fam Physician, 2007, V. 76, No. 5., p.697-698.
13. SCIACCA-KIRBY, J., KIM, E., JAFFER, S. Mycobacterium marinum infection of the skin, 2006, www.emedicine.com.
14. VIKTORINOVÁ, M. a kol. Sporotrichoidní forma infekce Mycobacterium marinum, Čes.-slov. Derm, 2004, 79(1), p.17-20.
Štítky
Dermatológia Detská dermatológia
Článek Ohlédnutí za rokem 2008Článek Tinea capitisČlánek AUTORSKÝ REJSTŘÍKČlánek Odborné akce v r. 2009Článek VĚCNÝ REJSTŘÍK
Článok vyšiel v časopiseČesko-slovenská dermatologie
Najčítanejšie tento týždeň
2008 Číslo 6- První zkušenosti s léčbou psoriázy bimekizumabem v české reálné praxi – kazuistika z FNUSA
- Na český trh přichází biosimilar adalimumabu s prokázanou terapeutickou ekvivalencí
- Nehoňte nemocné s mMCC od čerta k ďáblu!
- První a jediná schválená imunoterapie vzácného agresivního karcinomu kůže
-
Všetky články tohto čísla
- AUTORSKÝ REJSTŘÍK
- Ohlédnutí za rokem 2008
- Tinea capitis
- DOŠKOLOVÁNÍ LÉKAŘŮ - KONTROLNÍ TEST
- Kvalita života a psoriáza – první výsledky dotazníkového šetření mezi českými psoriatiky
- Atypická mykobakterióza a úskalí její léčby
- Mykobakterióza ryb a rizika infekce člověka
- Klinický případ: Diseminované lividní makulopapuly a ložiska
- Nová primářka Dermatovenerologické kliniky UK 2. LF a FN Na Bulovce
- Měření transepidermální ztráty vody (TEWL)
- I. Den psoriázy a příbuzných onemocnění
- Zápis ze schůze výboru ČDS konané dne 25. září 2008 v Praze
- 2. KONFERENCE AKNÉ A OBLIČEJOVÉ DERMATÓZY POŘÁDANÁ PRACOVNÍ SKUPINOU PRO AKNÉ ČDS ČLS JEP
- Odborné akce v r. 2009
- Plán postgraduálnych dermatovenerologických školiacich akcií v nastávajúcom období v SR
- VĚCNÝ REJSTŘÍK
- Česko-slovenská dermatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Atypická mykobakterióza a úskalí její léčby
- Tinea capitis
- Mykobakterióza ryb a rizika infekce člověka
- Měření transepidermální ztráty vody (TEWL)
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



